Кровь в мокроте | ФБУЗ Лечебно-реабилитационный центр Минэкономразвития России. Официальный сайт
Кровохарканье – это появление крови в мокроте при кашле. Оно может быть связано с заболеванием как органов дыхания, так и сердечно-сосудистой, пищеварительной систем, носоглотки, полости рта. Кашель с кровью может сопровождаться другими жалобами: повышением температуры, нехваткой воздуха, болями в грудной клетке, сердцебиением, резким падением давления. Появление этих симптомов часто помогает врачу поставить правильный диагноз и определить причину кровохарканья.
Причины кровохарканья.
Чаще всего наличие прожилок крови в мокроте при сильном приступообразном кашле во время простудного заболевания у молодых людей не является грозным симптомом. Просто при сильном кашле стенка сосудов может повредиться и в просвет бронхов попадает небольшое количество крови. Такое кровохарканье проходит сразу после стихания воспалительного процесса в бронхах.
- Достаточно часто причиной кровохарканья являются заболевания глотки и придаточных пазух носа. В случае появления крови в мокроте, необходим осмотр ЛОР врача для исключения опухоли гортани, глотки или воспаления пазух (гайморит, фронтит)
- В 20% случаев причиной кровохарканья являются опухоли бронхолегочной системы.
- Тромбоэмболия легочных артерий (повреждение ткани легких из-за закупорки тромбом снабжающей этот участок легочной артерии) также может вызвать кровохарканье.
- Тяжелые болезни сердца: инфаркт миокарда, пороки сердца, кардиомиопатии могут стать причиной появления прожилок крови в мокроте. Это происходит потому, что высокое давление в легочных сосудах, развивающееся при болезнях сердца из-за слабости сердечной мышцы, приводит к расширению легочных сосудов и их повреждению.
- Иногда можно принять за кровохарканье появление крови во рту при заболеваниях пищевода или желудка.

Обследования , которые необходимо пройти для установления источника крови в мокроте
Если кровь в мокроте появилась впервые при сильном кашле на фоне простудного заболевания, то пациента должен осмотреть ЛОР врач и ему необходимо провести рентген органов грудной клетки. Если после окончания лечения вновь появляется кровь в мокроте или ее количество в ходе лечения увеличилось, то необходимо продолжить обследование.
Одним из основных методов обследования органов грудной клетки, который позволяет правильно поставить диагноз является компьютерная томография органов грудной клетки, при необходимости ее проводят с контрастированием.
Определить источник кровохарканья позволяет бронхофиброскопия — исследование, при котором в трахею и бронхи вводят бронхоскоп и осматривают трахею, крупные и средние бронхи.

Несмотря на применение разных методов, причину кровохарканья не удается обнаружить в 30-40% случаев.
Лабораторная диагностика мокроты в СЗЦДМ
Патологическое отделяемое из дыхательных путей называется мокротой. Это секреторный продукт, который выделяется клетками эпителия и скапливается на стенках органов дыхания. В норме мокрота отсутствует, а секрет, который производит дыхательная система — проглатывается. Во время болезни его становится слишком много и он откашливается.
Исследование мокроты необходимо при наличии патологического процесса в легких и бронхах. Анализ позволит определить причины патологии, стадию процесса и характер болезни. Это исследование назначается в динамике, что позволяет оценить адекватность терапии и корректировать её, при необходимости.
Лечащий врач может назначить анализ мокроты, если есть длительный кашель, хронический патологический процесс в органах дыхательной системы, при неясности диагностической картины.
Различают следующие виды исследования мокроты:
-
Макроскопическое
-
Микроскопическое
-
Микробиологическое
-
Химическое.
Перейти к анализам
Макроскопический анализ позволяет оценить общие свойства и характер мокроты. Оценивается количество мокроты, её консистенция, цвет, запах. Также, изучаются примеси, их характер и количество, различные волокна. Можно определить гной, слизистые частицы, серозную жидкость, элементы гнилостного процесса или распада тканей, кровь, волокна фибрина. Данные элементы могут отсутствовать, встречаться по одному или в комбинациях друг с другом.
Микроскопический анализ дает более точной представление о составе мокроты. Увеличение позволяет определить наличие клеток, элементов тканей. Это могут быть следы эпителия, лейкоциты, эозинофилы, эритроциты.
Увеличение позволяет определить наличие клеток, элементов тканей. Это могут быть следы эпителия, лейкоциты, эозинофилы, эритроциты.
Бактериологическое исследование помогает подтвердить или исключить наличие микроорганизмов в мокроте. Это могут быть бактерии, грибок, паразиты. Проводится также анализ на чувствительность к антибактериальной терапии, что делает лечение более эффективным, сокращает его сроки и исключает неправильную тактику ведения пациента.
Химический анализ мокроты менее информативен. Проводится реакция на гемосидерин, что позволяет говорить о примеси крови. Также, оценивает кислотность биоматериала.
Виды мокротыМокроту можно классифицировать по нескольким признакам. Основным параметром является её характер. Различают такие виды мокроты:
Наблюдается при астме и воспалительных процессах. Имеет тягучую консистенцию, прозрачный цвет, стекловидный характер.
Сопровождает прорыв абсцесса или эмпиемы в просвет бронха.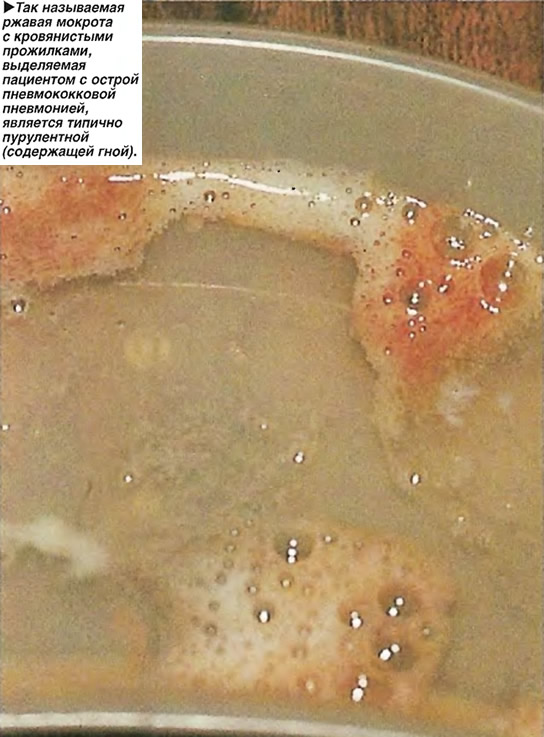 Имеет белый цвет с оттенком желтого или зеленого, непрозрачная, густая, имеет характерный запах.
Имеет белый цвет с оттенком желтого или зеленого, непрозрачная, густая, имеет характерный запах.
- слизисто-гнойная мокрота продуцируется при воспалительных процессах с бактериальным возбудителем. Представляет собой вязкую массу, мутную, неоднородную, с вкраплениями гноя и слизи.
- кровянистая
Может содержать прожилки крови или сформированные сгустки. Это происходит при онкологическом процессе, туберкулезе. Кровь может быть алого или малинового цвета, в зависимости от вида и давности кровотечения.
Мокрота жидкой консистенции является результатом пропотевания воды из капилляров в легкие, наблюдается при задержке крови в малом кругу кровообращения, отеке легких. Может иметь розоватый цвет.
Собирать материал для анализа необходимо в утренние часы, натощак. Подготовка к сбору мокроты включает в себя полоскание ротоглотки, отплевывание слюны. Задача правильного сбора — выделение лишь той мокроты, которая откашливается, без примесей изо рта или носа.
Задача правильного сбора — выделение лишь той мокроты, которая откашливается, без примесей изо рта или носа.
Пациенту рекомендуют набрать побольше воздуха в легкие и начать кашлять. После этого происходит забор материала.
Материал для исследования собирается в стерильную посуду. После откашливания материала, контейнер закупоривается и отправляется в лабораторию. Важно, чтобы мокрота была свежей, иначе происходит изменение кислотности, а часть жидкости высыхает. Предусмотрены индивидуальные плевательницы с плотно прилегающей крышкой. До передачи в лабораторию, контейнер с собранным материалом хранится в холодильнике.
Как трактуются показатели анализа?
Оценка результатов всегда проводится в комплексе с анализом клинической картины, симптоматики и других исследований пациента. К примеру, на анализ сдается небольшое количество мокроты, но важно знать количество выделяемого вещества в сутки.
Наличие слизи наблюдается при остром бронхите, астме. Слизь и гной выделяются при бронхоэктазии, воспалении легких, абсцедировании, различных бронхитах. Кровь в мокроте наблюдается при тяжелом течении болезни, при инфаркте легкого, злокачественном росте, туберкулезе. Темный цвет и неприятный запах, наличие распадающихся тканей говорит о гангрене легкого.
Микроскопия мокроты позволяет исключить или подтвердить наличие паразитов. Это могут быть аскариды, эхинококк. Гнойные пробки формируются в мокроте при процессах гниения. Могут наблюдаться участки опухоли или легочных тканей, что говорит о распаде органа. Если в мокроте появилось большое количество плоского эпителия, скорее всего, материал смешан со слюной и требуется повторный анализ. Цилиндрические клетки эпителия в мокроте накапливается при остром воспалительном процессе в дыхательных путях, астме или онкологическом процессе. Лейкоциты входят в состав гнойной и слизистой мокроты и говорят о воспалении соответствующего характера.
Наличие грибка, мицелия, бактерий говорит о наличии соответствующей инфекции.
Какие болезни диагностируются с помощью анализа мокроты?
Анализ мокроты — ключевой этап диагностики целого ряда дыхательных патологий. Рассмотрим подробнее эти болезни.
Острый бронхит
Мокрота начинает выделяться на первых стадиях болезни. Вначале она слизистая и вязкая, но постепенно приобретает слизисто-гнойный характер. Постепенно растет и количество отделяемого материала. Под микроскопом можно обнаружить лейкоциты, много эпителиальных клеток, одиночные эритроциты.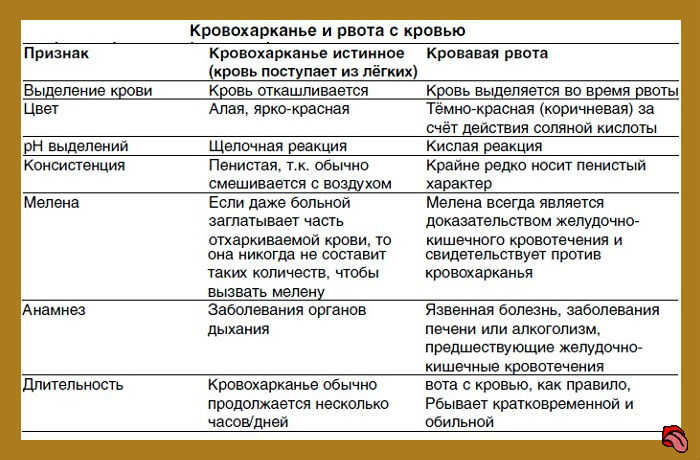
Хронический бронхит
Пациенты с хроническим бронхитом отмечают регулярное отхаркивание большого количества мокроты слизисто-гнойного характера. Изредка встречаются прожилки крови, особенно после интенсивного кашля. В мокроте появляются альвеолярные макрофаги, фибринозные слепки дыхательных путей, а также представители флоры.
Астма
Мокрота при астме слизистая и вязкая, имеет стекловидный характер. Наблюдаются спиральные элементы Куршмана и кристаллические фрагменты Шарко-Лейдена, эозинофилы.
Бронхоэктазы
Для данной патологии характерно большое количество мокроты, которое может достигать 1 литра. Отделяемое имеет грязный, серо-зеленый оттенок. Если оставить мокроты в посуде на время, она расслоится на несколько видов: слизь, гной и серозная жидкость. Наблюдаются пробки Дитриха, значительное количество лейкоцитов, биохимические примеси.
Пневмония
Характерная мокрота продуцируется при крупозной пневмонии. Она имеет вязкую консистенцию, ржавый цвет, выделяется в небольшом количестве. С развитием болезни увеличивается её количество, приобретается слизисто-гнойный характер. Из примесей наблюдается фибрин, измененные эритроциты. Постепенно, эритроцитов становится меньше, повышается количество лейкоцитов.
Она имеет вязкую консистенцию, ржавый цвет, выделяется в небольшом количестве. С развитием болезни увеличивается её количество, приобретается слизисто-гнойный характер. Из примесей наблюдается фибрин, измененные эритроциты. Постепенно, эритроцитов становится меньше, повышается количество лейкоцитов.
Абсцесс легкого
Мокрота двухслойная, содержит большое количество гноя и примеси слизи. Микроскопическое исследование позволяет обнаружить лейкоциты, волокна тканей, элементы жирных кислот, гематоидин и холестерин. Бактериологический анализ позволяет оценить характер флоры.
Туберкулез
Мокрота продуцируется при кавернозной форме болезни. Это сопровождается гнойным отделяемым, с примесями крови и слизи. Микроскопия позволяет определить наличие линз оха, волокон, кристаллов кислот. Если наблюдаются обызвествленные участки, это говорит о распаде старого туберкулезного очага.
Злокачественная опухоль
Появление мокроты наблюдается при распаде. Она содержит участки тканей, волокна, кровь, атипичные клетки. Характер — кровянистый, слизистый.
Она содержит участки тканей, волокна, кровь, атипичные клетки. Характер — кровянистый, слизистый.
Как видим, многие болезни имеют общие показатели мокроты. Это еще раз напоминает о необходимости целостной оценки клинической картины, в комплексе с симптомами и результатами других исследований.
Оценка кровохарканья — Дифференциальная диагностика симптомов
Кровохарканье представляет собой кашель с кровью, источник которой находится ниже голосовой щели.[1]Stoller JK. Diagnosis and management of massive hemoptysis: a review. Respir Care. 1992 Jun;37(6):564-81. http://www.rcjournal.com/contents/06.92/06.92.pdf Кровохарканье может варьировать от небольшого количества мокроты с прожилками крови до массивного кровотечения с опасными для жизни последствиями из-за обструкции дыхательных путей, гипоксемии и гемодинамической нестабильности.
В исследовании пациентов, которые обращались к первичному звену оказания медико-санитарной помощи было установлено, что частота кровохарканья составляет 1 случай на 1000 пациентов в год. [2]Jones R, Charlton J, Latinovic R, et al. Alarm symptoms and identification of non-cancer diagnoses in primary care: cohort study. BMJ. 2009 Aug 13;339:b3094.
https://www.bmj.com/content/339/bmj.b3094.long
http://www.ncbi.nlm.nih.gov/pubmed/19679615?tool=bestpractice.com
Примерно у 5–15% пациентов с жалобой на кровохарканье встречается массивное кровохарканье.[3]Sakr L, Dutau H. Massive hemoptysis: an update on the role of bronchoscopy in diagnosis and management. Respiration. 2010 Jan 8;80(1):38-58.
https://www.karger.com/Article/FullText/274492
http://www.ncbi.nlm.nih.gov/pubmed/20090288?tool=bestpractice.com
Наиболее важным фактором, определяющим показатель смертности, является интенсивность кровотечения.[4]Holsclaw DS, Grand RJ, Schwachman H. Massive hemoptysis in cystic fibrosis. J Pediatr. 1970 Jun;76(6):829-38.
http://www.ncbi.nlm.nih.gov/pubmed/5444576?tool=bestpractice.com
[2]Jones R, Charlton J, Latinovic R, et al. Alarm symptoms and identification of non-cancer diagnoses in primary care: cohort study. BMJ. 2009 Aug 13;339:b3094.
https://www.bmj.com/content/339/bmj.b3094.long
http://www.ncbi.nlm.nih.gov/pubmed/19679615?tool=bestpractice.com
Примерно у 5–15% пациентов с жалобой на кровохарканье встречается массивное кровохарканье.[3]Sakr L, Dutau H. Massive hemoptysis: an update on the role of bronchoscopy in diagnosis and management. Respiration. 2010 Jan 8;80(1):38-58.
https://www.karger.com/Article/FullText/274492
http://www.ncbi.nlm.nih.gov/pubmed/20090288?tool=bestpractice.com
Наиболее важным фактором, определяющим показатель смертности, является интенсивность кровотечения.[4]Holsclaw DS, Grand RJ, Schwachman H. Massive hemoptysis in cystic fibrosis. J Pediatr. 1970 Jun;76(6):829-38.
http://www.ncbi.nlm.nih.gov/pubmed/5444576?tool=bestpractice.com
Массивное кровохарканье
Существуют различные определения массивного кровохарканья. Общее определение: откашливание крови из источника, расположенного ниже голосовой щели, и превышающее 600 мл крови в течение суток или 150 мл крови (которые могут заполнить физиологическое мертвое пространство в легких) в течение часа. Однако точное оценивание кровопотери может оказаться непростой задачей.
Общее определение: откашливание крови из источника, расположенного ниже голосовой щели, и превышающее 600 мл крови в течение суток или 150 мл крови (которые могут заполнить физиологическое мертвое пространство в легких) в течение часа. Однако точное оценивание кровопотери может оказаться непростой задачей.
Массивное кровохарканье также можно определить по его клинической картине:[3]Sakr L, Dutau H. Massive hemoptysis: an update on the role of bronchoscopy in diagnosis and management. Respiration. 2010 Jan 8;80(1):38-58. https://www.karger.com/Article/FullText/274492 http://www.ncbi.nlm.nih.gov/pubmed/20090288?tool=bestpractice.com
Нарушение проходимости дыхательных путей: обструкция, аспирация, гипоксемия, потребность в проведении интубации
Нестабильность гемодинамики
Потребность в трансфузии крови.
Массивное кровохарканье является состоянием, требующим неотложной медицинской помощи, и должно решаться в неотложном порядке. Начальными приоритетами являются стабилизация пациента и защита от кровотечения легких.
Начальными приоритетами являются стабилизация пациента и защита от кровотечения легких.
Общие причины
Кровохарканье может возникать по разным причинам, в том числе и вследствие трахеобронхиальных, легочных паренхиматозных и легочных сосудистых заболеваний. В учреждениях первой медицинской помощи основными причинами кровохарканья является острый и хронический бронхит, туберкулез, рак легких, пневмония и бронхоэктазы.
Псевдокровохарканье по сравнению с кровохарканьем
Первичное диагностическое оценивание должно быть направлено на установление различия между кровавой рвотой (рвота кровью), псевдокровохарканьем (кашель с кровью из источника, расположенного не в нижних дыхательных путях) и кровохарканьем. Псевдокровохарканье может развиваться в таких случаях:[5]Lyons HA. Differential diagnosis of hemoptysis and its treatment. Basics Respir Dis. 1976;5:26-30.
Аспирация кровавой рвоты в легкие
Кровотечение из верхних дыхательных путей или изо рта стимулирует кашлевой рефлекс
Отхаркивание материала, который напоминает кровь, однако не является кровью (например, при инфекции, вызванной Serratia marcescens).

Как правило, кровохарканье выглядит как ярко-красная, пенистая щелочная мокрота. Кровь из внелегочных источников имеет тенденцию быть более темной, может иметь примеси частиц пищи и является кислой.[5]Lyons HA. Differential diagnosis of hemoptysis and its treatment. Basics Respir Dis. 1976;5:26-30.[6]Comforti J. Management of massive hemoptysis. In: Simoff MJ, Sterman DH, Ernst A, eds. Thoracic endoscopy: advances in interventional pulmonology. Malden, MA: Blackwell Publishing; 2006:23:330-43. Исключение составляют случаи, когда кровотечение возникает в желудочно-кишечном тракте и преодолевает кислую среду желудка. Кровотечение из задней части носового хода или носоглотки может имитировать кровохарканье без видимого кровотечения. Осмотр полости рта и носа может помочь найти важные подсказки к источнику кровотечения (например, телеангиэктазии во рту или носу и т. д.).
Кровохарканье: диагностические аспекты | Интернет-издание «Новости медицины и фармации»
Статья опубликована на с.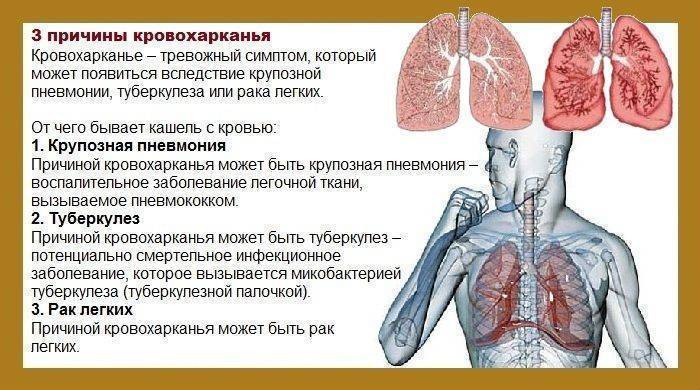 5-11
5-11
Как известно, кровохарканье (гемоптоэ, гемофтиз) — симптом бронхолегочного заболевания, заключающийся в выделении мокроты с большей или меньшей примесью крови. Исходя из определения, все случаи выделения крови при кашле, будь то прожилки крови или массивное кровотечение из дыхательных путей, могут быть отнесены к кровохарканью.
Кровохарканье (К), вне всякого сомнения, является распространенным симптомом при заболеваниях легких и сердца, требующим тщательного изучения, так как он может впервые привлечь внимание врача к многообразной патологии, в основе которой возможно обнаружение рака легкого или туберкулеза. К — симптом, который почти всегда приводит больного к врачу и является ведущей жалобой приблизительно у 15 % больных, наблюдаемых в отделениях торакальной хирургии.
Но это только внешняя и довольно неполная сторона статистических данных, так как частота регистрации К тесно зависит от того, в каком отделении проводился сбор информации и по каким признакам судят о наличии К (большое количество крови или же ее прожилки в мокроте). Если учитывать оба признака, то наиболее часто К регистрируется при хронических бронхитах (ХБ) и бронхоэктазах (БЭ) (60–70 %). В хирургических отделениях, где чаще встречаются обширные поражения легких и заболевания, требующие оперативного вмешательства, причинами К являются бронхокарцинома (20 %), сегментарные или лобарные БЭ (30 %). Во фтизиатрических клиниках наиболее частой причиной К, естественно, является туберкулез (2–40 % случаев). В сообщениях о К, в которые включены как терапевтические, так и хирургические больные, диапазон очень широк: бронхокарцинома (20 %), БЭ (30 %), бронхит (15 %), другие воспалительные заболевания, включая туберкулез (10–20 %), а также заболевания сосудистого, травматического и геморрагического генеза (10 %). Тем не менее даже при самом тщательном обследовании в 5–15 % случаев массивного К его точную причину установить не удается. Что касается неустановленной причины обнаруженных следов крови в мокроте, то прогноз в таких случаях благоприятен: обычно К прекращается в течение 6 мес.
Если учитывать оба признака, то наиболее часто К регистрируется при хронических бронхитах (ХБ) и бронхоэктазах (БЭ) (60–70 %). В хирургических отделениях, где чаще встречаются обширные поражения легких и заболевания, требующие оперативного вмешательства, причинами К являются бронхокарцинома (20 %), сегментарные или лобарные БЭ (30 %). Во фтизиатрических клиниках наиболее частой причиной К, естественно, является туберкулез (2–40 % случаев). В сообщениях о К, в которые включены как терапевтические, так и хирургические больные, диапазон очень широк: бронхокарцинома (20 %), БЭ (30 %), бронхит (15 %), другие воспалительные заболевания, включая туберкулез (10–20 %), а также заболевания сосудистого, травматического и геморрагического генеза (10 %). Тем не менее даже при самом тщательном обследовании в 5–15 % случаев массивного К его точную причину установить не удается. Что касается неустановленной причины обнаруженных следов крови в мокроте, то прогноз в таких случаях благоприятен: обычно К прекращается в течение 6 мес. после его констатации.
после его констатации.
Несмотря на значительную настороженность врачей при обнаружении К, клинический опыт учит тому, что не только этиология и патогенез, но и сам факт К требует к себе критического отношения и подтверждения. В связи с этим большой ошибкой является связывание периодически возникающего К лишь с какимто одним ранее установленным диагнозом, например ХБ или БЭ. Поэтому диагностически правильнее относиться к каждому эпизоду К как к новому.
Прежде чем приступить к выяснению причины К, чрезвычайно важно убедиться, что кровь действительно поступает из трахеобронхиального дерева, а не из носоглотки или желудочнокишечного тракта. Профессиональная судьба не избавит врача от подобного дифференциального испытания, так как за К принимаются плевки слюной, смешанной с кровью, наблюдаемые при гингивитах и задних носовых кровотечениях, реже — при фарингитах и тонзиллитах. Такого рода ложные К могут иметь большое сходство с истинными. Однако К из верхних дыхательных путей (ДП) чаще всего наблюдаются по утрам; они необильны (несколько плевков), но зато упорны.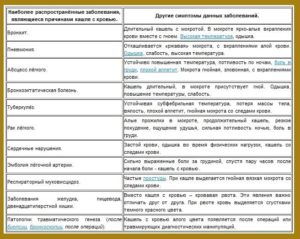 На основании подобных соображений невозможно представить себе К без кашлевых толчков, отхаркивания и сплевывания. Если в анамнезе нет указаний на три упомянутых последовательных акта, мы должны искать другие источники К и, так или иначе, обследовать полость рта, носа, носоглотки, желудочнокишечный тракт; провести компьютерную томографию органов грудной клетки (КТ ОГК), бронхоскопию и оценить систему свертывания крови.
На основании подобных соображений невозможно представить себе К без кашлевых толчков, отхаркивания и сплевывания. Если в анамнезе нет указаний на три упомянутых последовательных акта, мы должны искать другие источники К и, так или иначе, обследовать полость рта, носа, носоглотки, желудочнокишечный тракт; провести компьютерную томографию органов грудной клетки (КТ ОГК), бронхоскопию и оценить систему свертывания крови.
Например, дифференцировать кровавую рвоту и К иногда чрезвычайно трудно именно в тех случаях, когда кровь внезапно поступает из пищевода в глотку, стимулируя кашель, при котором выделяется кровь, как правило, яркокрасная и пенистая. Кровь из желудка, поступающая с рвотными массами, очень редко носит пенистый характер и за счет действия соляной кислоты желудка имеет темнокрасный или черный цвет, что напоминает также красную анилиновую краску. У больных с кровавой рвотой в анамнезе обнаруживаются желудочнокишечные кровотечения, язвенная болезнь, заболевания печени или алкоголизм. При исследовании крови с помощью лакмусовой бумажки в кровавой рвоте обнаруживается кислая реакция, а при К — щелочная. После первоначальных эпизодов К больные часто на протяжении нескольких дней откашливают небольшие мазки крови в мокроте, что редко бывает при кровавой рвоте. Порой для дифференциации кровавой рвоты от К приходится использовать назогастральный зонд. С особой остротой встает вопрос о причине К в тех случаях, когда больные откашливают красную мокроту, которая не содержит крови (псевдокровохарканье). Эта ситуация возможна при инфицировании легких некоторыми штаммами Serratia marcescens, продуцирующими пигмент, что иногда может сопровождаться откашливанием красной мокроты, которую немудрено спутать с кровью. Аналогично при прорыве абсцесса легкого амебной природы в бронх может возникнуть подозрение на К за счет выделения мокроты темнокоричневого цвета.
При исследовании крови с помощью лакмусовой бумажки в кровавой рвоте обнаруживается кислая реакция, а при К — щелочная. После первоначальных эпизодов К больные часто на протяжении нескольких дней откашливают небольшие мазки крови в мокроте, что редко бывает при кровавой рвоте. Порой для дифференциации кровавой рвоты от К приходится использовать назогастральный зонд. С особой остротой встает вопрос о причине К в тех случаях, когда больные откашливают красную мокроту, которая не содержит крови (псевдокровохарканье). Эта ситуация возможна при инфицировании легких некоторыми штаммами Serratia marcescens, продуцирующими пигмент, что иногда может сопровождаться откашливанием красной мокроты, которую немудрено спутать с кровью. Аналогично при прорыве абсцесса легкого амебной природы в бронх может возникнуть подозрение на К за счет выделения мокроты темнокоричневого цвета.
Истинные К никогда не бывают во сне, когда погашен кашлевой рефлекс. В связи с этим необходимо помнить, что даже при массивных кровотечениях извержение крови наружу без отхаркивания невозможно. В противном случае, т.е. при отсутствии кашля, кровь, быстро стекающая книзу, должна была бы заполнить нижние отделы легкого, подняться до бифуркации трахеи, заполнить главные бронхи и привести к смерти от удушения (асфиксии) собственной кровью (суфокация). Это не просто теоретические соображения. Секционные исследования погибших от легочных кровотечений (ЛК) еще не установили ни одного случая смерти от вторичной анемии вследствие кровопотери.
В противном случае, т.е. при отсутствии кашля, кровь, быстро стекающая книзу, должна была бы заполнить нижние отделы легкого, подняться до бифуркации трахеи, заполнить главные бронхи и привести к смерти от удушения (асфиксии) собственной кровью (суфокация). Это не просто теоретические соображения. Секционные исследования погибших от легочных кровотечений (ЛК) еще не установили ни одного случая смерти от вторичной анемии вследствие кровопотери.
Оценивая скорость кровотечения, врач обязан определить, какое К (массивное или немассивное) имеется у больного, так как диагностический и лечебный подход к этим двум группам больных различен. Лечебная тактика при массивном К заключается в поддержании проходимости ДП, установлении места кровотечения, выяснении, может ли больной перенести хирургическую операцию, ангиографию с селективной эмболизацией бронхиальной артерии. У таких больных установление нозологического диагноза является вторичной задачей по отношению к идентификации пораженного легкого и проведению хирургического вмешательства. К группе высокого риска относятся больные с острым, массивным кровотечением, которые откашливают 600 мл и более крови за сутки. Летальность при массивном К составляет от 50 до 100 %. Хирургическое лечение в этой группе больных, заключающееся в резекции кровоточащего участка легкого, снижает летальность до 17–23 %.
К группе высокого риска относятся больные с острым, массивным кровотечением, которые откашливают 600 мл и более крови за сутки. Летальность при массивном К составляет от 50 до 100 %. Хирургическое лечение в этой группе больных, заключающееся в резекции кровоточащего участка легкого, снижает летальность до 17–23 %.
Остановимся, однако, на том типе К, которое может произойти без нарушения целостности стенки кровеносного сосуда, что мы расцениваем как одно из проявлений воспалительного процесса или же феномена застойного происхождения. В этих условиях больному не угрожает опасная для жизни кровопотеря, но на примесь крови в мокроте мы должны смотреть как на симптом, требующий соответствующего обсуждения. Так, в противоположность больным с массивным К, у данного контингента основной целью обследования является установление нозологического диагноза. Но до тех пор, пока диагноз точно не установлен, у больных с немассивным К не следует предпринимать попыток лечения. Вообще консервативное ведение больных с К без установленного диагноза не является лечением. В связи с этим задачами врача должны быть оценка состояния больного, выбор методов обследования, диагностика заболевания и текущей фазы процесса, учета возраста и пола пациента, что в целом и определяет выбор терапии. Возраст и пол являются важными диагностическими параметрами, так как БЭ и митральный стеноз чаще вызывают К у больных в возрасте до 40 лет. У курящего мужчины старше 40 лет при потере массы тела и анорексии наиболее вероятен бронхогенный рак. Рецидивирующее К у молодой женщины без какихлибо других симптомов наводит на мысль об аденоме бронха. Иногда при микроскопическом исследовании мокроты наряду с эритроцитами, отдельными лейкоцитами и плоским эпителием обнаруживается бактериальная флора полости рта, особенно лептотрикс.
В связи с этим задачами врача должны быть оценка состояния больного, выбор методов обследования, диагностика заболевания и текущей фазы процесса, учета возраста и пола пациента, что в целом и определяет выбор терапии. Возраст и пол являются важными диагностическими параметрами, так как БЭ и митральный стеноз чаще вызывают К у больных в возрасте до 40 лет. У курящего мужчины старше 40 лет при потере массы тела и анорексии наиболее вероятен бронхогенный рак. Рецидивирующее К у молодой женщины без какихлибо других симптомов наводит на мысль об аденоме бронха. Иногда при микроскопическом исследовании мокроты наряду с эритроцитами, отдельными лейкоцитами и плоским эпителием обнаруживается бактериальная флора полости рта, особенно лептотрикс.
Не вызывает никакого сомнения, что К наблюдается при пневмониях, в том числе пневмококковых, хотя мокрота в этих случаях часто бывает темнокоричневой, а К необильно. При долевом поражении К встречается у 38,3 % больных. Первоначально оно возникает в виде прожилок в мокроте, а затем на 2–3й день при развитии красного опеченения мокрота принимает красноватобурый («ржавый») цвет. Типичная картина в настоящее время встречается редко, так как различия между очаговой и крупозной пневмонией стали менее выраженными, особенно в случаях раннего применения антибиотиков.
Типичная картина в настоящее время встречается редко, так как различия между очаговой и крупозной пневмонией стали менее выраженными, особенно в случаях раннего применения антибиотиков.
Среди бактериальных пневмоний К сравнительно часто встречается при пневмониях, вызванных Pseudomonas или клебсиеллой. Заболеваемость клебсиеллапневмонией (мокрота типа «смородинового желе») в последние годы, как и в отдаленном прошлом, не превышает 1–2 %. Мокрота у таких больных обильная, слизистокровянистая, нередко с примесью гноя, бурокоричневого цвета, с крайне неприятным запахом. Течение заболевания преимущественно тяжелое, с частым абсцедированием, что является дополнительным источником К. Отличить ее от пневмоний другой этиологии можно при обнаружении в мокроте возбудителя. Довольно часто К встречаются при стафилококковых пневмониях ввиду их склонности образовывать деструкции. Характерно то, что стафилококковая пневмоническая инфильтрация быстро, за 1–4 дня, подвергается распаду. И если образовавшиеся абсцессы бывают источником К и даже кровотечений, то их характерной особенностью является быстрая изменчивость форм и размеров и они реже становятся причиной К.
И если образовавшиеся абсцессы бывают источником К и даже кровотечений, то их характерной особенностью является быстрая изменчивость форм и размеров и они реже становятся причиной К.
Из вирусных и вируснобактериальных пневмоний причиной К наиболее часто является гриппозная пневмония. При гриппе К встречается как при осложненном, так и при не осложненном пневмонией течении заболевания, что наблюдается примерно одинаково часто — в 5–6 % случаев. Примесь крови в мокроте встречается у 15–23,9 % больных гриппозной пневмонией вследствие инфекционнотоксического поражения сосудистой стенки капилляров. Решающим в распознавании этиологии данного рода пневмонии является наличие эпидемии гриппа, выявление в смывах носа специфического свечения в клетках, меченных флуоресцеинизотиоцианатом, антител вируса гриппа.
Примесь крови изредка обнаруживается в слизистогнойной мокроте при микоплазменной и орнитозной пневмониях (10 %). При последней рентгенологически обнаруживают сетчатый рисунок, уплотнение корней, увеличение лимфатических узлов; в дальнейшем — очаги затемнения, чаще в нижних и средних отделах легких. У одних больных инфильтраты мелкие, диаметром 2–3 мм. У других они нежные, облаковидные, большие. Диагноз орнитозной пневмонии ставится на основании данных о контакте с птицами, кожной аллергической пробы. В конце 2–3й недели болезни можно использовать реакцию связывания комплемента с орнитозными антигенами.
У одних больных инфильтраты мелкие, диаметром 2–3 мм. У других они нежные, облаковидные, большие. Диагноз орнитозной пневмонии ставится на основании данных о контакте с птицами, кожной аллергической пробы. В конце 2–3й недели болезни можно использовать реакцию связывания комплемента с орнитозными антигенами.
Сравнительно часто (до 8 % случаев) К встречаются при бруцеллезной пневмонии вследствие увеличения сосудистой проницаемости, тромбоза мельчайших сосудов легких. В связи с тем, что иногда бруцеллез своим течением напоминает туберкулез, необходимо дифференцировать эти заболевания. Часто это возможно только при положительных реакциях Райта и Бюрне, характерных для бруцеллеза. Причиной обильных К является пневмония при туляремии, при которой развившийся некроз легочной ткани обусловливает образование абсцессов. Кроме абсцессов могут развиваться БЭ, которые приводят к К и ЛК. Легочная форма сибирской язвы характеризуется крайне тяжелым течением и отделением крови с мокротой. При легочной форме чумы с первых же дней заболевания появляется обильная кровавая мокрота. Описаны К при менингококковой пневмонии, осложнившей менингококковый сепсис.
Описаны К при менингококковой пневмонии, осложнившей менингококковый сепсис.
При аспирационных пневмониях, сопровождающихся деструкцией легочной ткани или попаданием растительного (или минерального) масла, возможно развитие масляной пневмонии и появление профузного легочного кровотечения. Однако не меньшее значение имеет развитие аспирационной пневмонии и ателектазов как осложнений легочного кровотечения, что требует исключения гипердиагностики. А именно: хрипы, возникшие в связи с аспирацией крови и мокроты, принимают за пневмонию. Аспирационная пневмония в отличие от аспирации крови развивается через 2–3 дня на стороне поражения в нижних, медиальнодорзальных частях и характеризуется медленным обратным развитием. Ателектаз, обусловленный аспирацией крови, наблюдается к концу 1х суток или на 2е сутки после кровотечения. Развивающиеся после К небольшие летучие инфильтраты, повидимому, представляют собой ателектазы, возникающие после закупорки мелких бронхов. Совсем иной характер носит аспирационная пневмония, вызванная попаданием в ДП углеводородов, чаще всего бензина. Характерен мучительный, приступообразный кашель, сочетающийся с дальнейшим отделением мокроты ржавого цвета. То же бывает при повреждении слизистых ДП при вдыхании токсических паров или дыма или после аспирации желудочного содержимого. Иногда, вне всякой связи с аспирацией, упорный приступообразный кашель приводит к разрыву слизистой, также сопровождающемуся К.
Характерен мучительный, приступообразный кашель, сочетающийся с дальнейшим отделением мокроты ржавого цвета. То же бывает при повреждении слизистых ДП при вдыхании токсических паров или дыма или после аспирации желудочного содержимого. Иногда, вне всякой связи с аспирацией, упорный приступообразный кашель приводит к разрыву слизистой, также сопровождающемуся К.
К изредка встречается при эозинофильных легочных инфильтратах. Характерный признак инфильтрата — исчезновение через короткое время без лечения («летучесть»). Клиническая картина протекает остро под маской острого респираторного заболевания и зачастую остается нераспознанной. Физикальные данные скудны, температура иногда нормальная или субфебрильная. Установлению диагноза способствует появление мокроты яркожелтого цвета, обусловленной распадом эозинофилов в инфильтрате, и гиперэозинофилия в течение первой недели болезни при нормальной СОЭ. Итак, этиология пневмонии в определенной мере накладывает отпечаток на ее клиническое течение, в том числе на частоту К и его характер. Поскольку К при пневмониях является нечастым симптомом, при упорных К следует искать истинную причину — рак легкого, туберкулез и др.
Поскольку К при пневмониях является нечастым симптомом, при упорных К следует искать истинную причину — рак легкого, туберкулез и др.
Среди инфекционных заболеваний важной причиной К остается туберкулез, хотя его распространенность в эру полихимиотерапии уменьшилась в 2–3 раза. В основе К чаще лежит развитие анастомозов между бронхиальными сосудами и системой легочной артерии, при этом бронхиальная кровь под высоким давлением поступает в систему легочных капилляров, которые могут разрываться. Реже источником К при туберкулезе может быть разрыв аневризмы Расмуссена в стенке каверн. К при туберкулезе не связано с активностью процесса, поскольку при наличии правильно леченной туберкулезной каверны может возникнуть массивное К. Однако К возможно и при отсутствии каверн на рентгенограмме грудной клетки. В этих случаях можно думать о том, что К при туберкулезе связано и с активностью процесса. Однако К возможны и при излеченном туберкулезе легких. В этих случаях источником К являются остаточные изменения в легких — посттуберкулезные БЭ.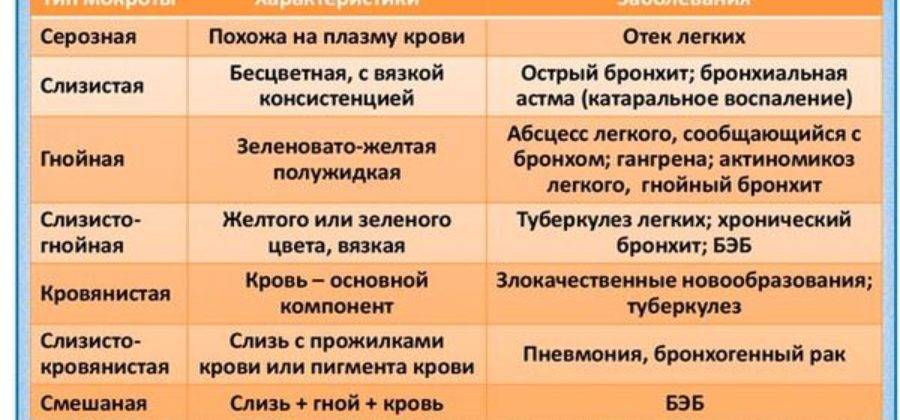 Считается, что К наблюдаются при всех формах туберкулеза органов дыхания, за исключением первичного туберкулезного комплекса. Но К не исключено и при этой форме в случае распада легочного очага либо перилимфатической инфильтрации при более поздней вспышке туберкулезного процесса. Бытует мнение, что формы туберкулеза, начинающиеся с К, дают лучший прогноз. Причина, конечно, не в определенной форме, а в том, что больные вследствие К своевременно обращаются к врачу. Кроме К, клиникорентгенологических данных, положительных туберкулиновых проб и их виража, в диагностике всех активных форм туберкулеза органов дыхания имеет значение повторное обнаружение в мокроте микобактерий туберкулеза. Но в кровянистой мокроте почти никогда нельзя найти микобактерии; их нужно искать в мокроте без примеси крови.
Считается, что К наблюдаются при всех формах туберкулеза органов дыхания, за исключением первичного туберкулезного комплекса. Но К не исключено и при этой форме в случае распада легочного очага либо перилимфатической инфильтрации при более поздней вспышке туберкулезного процесса. Бытует мнение, что формы туберкулеза, начинающиеся с К, дают лучший прогноз. Причина, конечно, не в определенной форме, а в том, что больные вследствие К своевременно обращаются к врачу. Кроме К, клиникорентгенологических данных, положительных туберкулиновых проб и их виража, в диагностике всех активных форм туберкулеза органов дыхания имеет значение повторное обнаружение в мокроте микобактерий туберкулеза. Но в кровянистой мокроте почти никогда нельзя найти микобактерии; их нужно искать в мокроте без примеси крови.
Известно, что частые К и распад легочной ткани обусловливают значительные трудности при дифференциальной диагностике инфильтративного и кавернозного туберкулеза, стафилококковых и других непневмококковых пневмоний, рака и абсцесса легких. Так, для кавернозного туберкулеза легких характерно одностороннее поражение и наличие тонкостенной полости при отсутствии инфильтративных и фибринозных изменений в окружающей легочной ткани. Часто от полости по направлению к корню образуется воспалительная дорожка, обусловленная лимфангоитом и воспалением стенки дренирующего бронха. Симулировать туберкулезную каверну могут полости в легких, образующиеся в результате распада раковой опухоли. Диагностическое значение имеет состояние окружающей ткани. При раке легкого она неизменна, в корне легкого нередко определяются увеличенные лимфоузлы; вокруг туберкулезной каверны часто имеются очаги и фиброз.
Так, для кавернозного туберкулеза легких характерно одностороннее поражение и наличие тонкостенной полости при отсутствии инфильтративных и фибринозных изменений в окружающей легочной ткани. Часто от полости по направлению к корню образуется воспалительная дорожка, обусловленная лимфангоитом и воспалением стенки дренирующего бронха. Симулировать туберкулезную каверну могут полости в легких, образующиеся в результате распада раковой опухоли. Диагностическое значение имеет состояние окружающей ткани. При раке легкого она неизменна, в корне легкого нередко определяются увеличенные лимфоузлы; вокруг туберкулезной каверны часто имеются очаги и фиброз.
К полостным образованиям, напоминающим каверну, относятся кисты, расположенные в неизмененной ткани. При кистозной гипоплазии легкого имеются множественные тонкостенные полости, чаще слева, в нижней доле. Говоря о пороках развития бронхов и легких как причине К, следует упомянуть БЭ, сформированные на почве муковисцидоза. Внутридолевая секвестрация и бронхогенные кисты также могут быть ответственными за К при их инфицировании.
Иногда источником даже значительных легочных К являются эмфизематозные буллы, при условии, когда другие симптомы часто отсутствуют. Буллы имеют чрезвычайно тонкие стенки, выявляющиеся при КТ ОГК. В отличие от каверны буллы не дают выраженной замкнутой кольцевой тени. На томограммах определяются тонкие перегородки внутри буллы. Буллезные полости не содержат жидкости, часто прилегают к плевре и могут быть видны при торакоскопии.
Полостные образования при пневмомикозах (кандидамикозе) обычно множественные и возникают на фоне пневмонии и длительного лечения антибиотиками, а располагаются они в нижних и средних легочных полях. Чтобы поставить диагноз, иногда необходимо полное микологическое обследование. Вообще любая из грибковых инфекций легкого (кокцидомикоз, гистоплазмоз и др.) может вызывать К, но чаще всего его причиной является мицетома (грибковый шар). В основе этого заболевания лежит рост колоний Aspergillus fumigatus в старой туберкулезной каверне. Причиной легочного кровотечения при мицетоме может быть трение свободных грибковых масс о стенки каверны, действие протеолитических ферментов, выделяемых грибками, или местное прорастание мицелия.
Причиной легочного кровотечения при мицетоме может быть трение свободных грибковых масс о стенки каверны, действие протеолитических ферментов, выделяемых грибками, или местное прорастание мицелия.
К часто наблюдается при прорыве эхинококкового пузыря в легких с образованием быстро исчезающей полости. Зачастую остаточная полость длительно сохраняется, имея ригидные стенки и уровень жидкой извести. Диагностика облегчается при отхождении эхинококковой жидкости. Вообще паразитарные заболевания легких, в частности парагонимиаз, распространенные во многих географических зонах земного шара, могут быть причиной К. Так или иначе, но следует твердо запомнить, что достоверная дифференциация полостных образований в легких по чисто клиническим признакам невозможна.
К при абсцессе легкого встречается у 11 % больных, при этом массивное кровотечение возникает приблизительно у 5 % и для его остановки может понадобиться резекция доли легкого. В отличие от полости абсцесса раковая полость имеет широкую неравномерную стенку, утолщенную в нижнемедиальной части и с неровными контурами внутри. Томографически и бронхографически определяется стеноз или обрыв бронха, нередко ателектаз. Сама раковая полость, обычно без уровня жидкости, расположена эксцентрично. При стенозе или непроходимости дренирующего бронха, несмотря на обильную деструкцию, К может отсутствовать, формируя «немые» для аускультации полости.
Томографически и бронхографически определяется стеноз или обрыв бронха, нередко ателектаз. Сама раковая полость, обычно без уровня жидкости, расположена эксцентрично. При стенозе или непроходимости дренирующего бронха, несмотря на обильную деструкцию, К может отсутствовать, формируя «немые» для аускультации полости.
Если внимательно проанализировать симптоматику многих заболеваний, то можно убедиться, что К является важным клиническим проявлением бронхогенного рака легкого, так как встречается приблизительно в 50 % случаев на определенном этапе заболевания. К при данной патологии является сравнительно поздним симптомом, не носит профузного характера и предположительно обусловлено развитием в бронхах новых сосудов по мере роста опухоли. Причиной К в этих случаях может быть прорастание опухолью стенки бронха и целости сосудистой стенки, деструкция самой опухоли. Если деструкция опухоли изъязвляет крупный сосуд (ветвь легочной артерии), возникают терминальные, так называемые молниеносные, легочные кровотечения, которые наблюдаются редко — в 5–8 % случаев (разрыв легочной артерии с тяжелым и даже летальным легочным кровотечением возможен и при катетеризации баллонным катетером). В целом клиническое течение, осложнившееся К, зависит в первую очередь от клиникоанатомической формы рака легкого. К может быть симптомом центральной (чаще — эндобронхиального, экзофитного) и более редко — периферической локализации рака. Проявлению К предшествует кашель, так как эндобронхиально растущая опухоль является постоянным источником раздражения слизистой оболочки бронха. Десквамируясь и омертвевая, слизистая бронха ведет к местному изъязвлению, вследствие чего в мокроте появляется примесь крови — то в виде крапинок, то прожилок, то большего или меньшего количества чистой крови. Пресловутое «малиновое желе» наблюдается редко и потому не может считаться основным симптомом рака легких. Иногда у больных раком бывают «оккультные» К, диагностируемые при микроскопии мокроты. Такие скрытые К характеризуются стабильностью и являются основанием для углубленного обследования больного. Как ранний единственный симптом рака легкого К встречается всего у 1–2 % больных. Однако не менее чем у трети больных (37 %) К является первым симптомом, заставляющим обратиться к врачу.
В целом клиническое течение, осложнившееся К, зависит в первую очередь от клиникоанатомической формы рака легкого. К может быть симптомом центральной (чаще — эндобронхиального, экзофитного) и более редко — периферической локализации рака. Проявлению К предшествует кашель, так как эндобронхиально растущая опухоль является постоянным источником раздражения слизистой оболочки бронха. Десквамируясь и омертвевая, слизистая бронха ведет к местному изъязвлению, вследствие чего в мокроте появляется примесь крови — то в виде крапинок, то прожилок, то большего или меньшего количества чистой крови. Пресловутое «малиновое желе» наблюдается редко и потому не может считаться основным симптомом рака легких. Иногда у больных раком бывают «оккультные» К, диагностируемые при микроскопии мокроты. Такие скрытые К характеризуются стабильностью и являются основанием для углубленного обследования больного. Как ранний единственный симптом рака легкого К встречается всего у 1–2 % больных. Однако не менее чем у трети больных (37 %) К является первым симптомом, заставляющим обратиться к врачу. Этим, повидимому, и объясняется большая клиническая ценность этого симптома. Таким образом, прогноз при раке легкого, базирующийся только на наличии К, а не на совокупности всех клинических данных, весьма неточен.
Этим, повидимому, и объясняется большая клиническая ценность этого симптома. Таким образом, прогноз при раке легкого, базирующийся только на наличии К, а не на совокупности всех клинических данных, весьма неточен.
При периферическом раке в отличие от центрального К является ранним симптомом и обычно связано с прорастанием опухолью одного из крупных соседних бронхов. К при периферической форме, наблюдаемое у 1/3–1/2 больных, характеризуется длительностью, малой интенсивностью и учащается в период распада. Рентгенологическая картина выявляет толстостенные полости с внутренними неравномерными контурами и толщиной стенок, хорошо заметными на томограммах. Полостная, или абсцедирующая, форма рака более чем в половине случаев сопровождается К, однако формирование полости при этом протекает обычно бессимптомно. При верхушечном раке Панкоста, относящегося к периферическим формам, К встречается реже, чем при опухолях другой локализации. К может быть также симптомом более редких атипичных форм рака легкого — милиарной и разветвленной.
Такие редко встречающиеся злокачественные опухоли легких, как саркома, плазмоцитома и аденоматоз (бронхиолоальвеолярный рак), также сопровождаются К. Существует две формы аденоматоза — мультициклическая и диффузная пневмониеподобная. Затянувшаяся пневмония, сопровождающаяся мучительным кашлем с выделение большого количества (до 1 литра и более) слизистоводянистой мокроты без запаха, иногда с прожилками крови, может быть признаком аденоматоза. Рентгенологически аденоматоз иногда напоминает метастазы в легкие.
При плазмоцитоме, представляющей собой узел, состоящий из плазматических клеток, окруженных капсулой, также можно обнаружить мокроту с примесью крови. Иногда К наблюдается при лимфосаркоме средостения. Диагноз устанавливается клиникорентгенологически и по положительным результатам лучевой терапии. К является частым, а в ряде случаев и единственным симптомом при остеоме трахеи. Диагноз уточняется при помощи бронхоскопии.
Особенно часто К возникает при легочных метастазах хорионэпителиомы. Распознать причину К помогает акушерскогинекологическое обследование больной и указание на недавно перенесенные роды или аборт. Однако метастазы редко осложняются К, поскольку их рост начинается с микроэмболий. Исключением из этого правила являются метастазы хориокарциномы и остеогенной саркомы.
Распознать причину К помогает акушерскогинекологическое обследование больной и указание на недавно перенесенные роды или аборт. Однако метастазы редко осложняются К, поскольку их рост начинается с микроэмболий. Исключением из этого правила являются метастазы хориокарциномы и остеогенной саркомы.
Изза прорастания опухоли в легкое ЛК могут наблюдаться при мезотелиоме плевры. Диагностика основана на обнаружении «раковой брони», трудно проходимой для иглы при плевральной пункции, а также на наличии мезотелиальных клеток в пунктате. Рентгенологически определяется утолщение плевры как костальной, так и медиастинальной, неуклонное прогрессирование заболевания на фоне дыхательной недостаточности. При торакоскопии видны округлые множественные разрозненные и сгруппированные новообразования желеподобного вида. Поверхность плевры в местах расположения опухолей бугристая.
Хроническое, рецидивирующее К и даже профузные кровотечения вследствие значительной васкуляризации опухоли у молодой женщины без какихлибо других симптомов наводит на мысль об аденоме бронхов. Томографически выявляется полиповидное образование овальной или округлой формы с гладкой или волокнистой поверхностью, четкими контурами, имеющее широкое основание или ножку, расположенную в просвете бронхов. Изза медленного развития нарушения проходимости бронха прежде рецидивируют пневмонии сегмента или доли соответственно локализации опухоли с последующим формированием фиброза и БЭ. При перибронхиальном росте отмечаются симптомы сдавления бронха. Диагностика периферической аденомы ввиду почти полного сходства по рентгенологической картине с периферическим раком представляет большие трудности. Эта форма аденомы редко бывает источником К. При бронхоскопии эндобронхиально растущей аденомы видна округлая опухоль, выступающая в просвет бронха, с гладкими и четкими контурами, без инфильтрации близлежащей стенки бронха. Изза обильного разрастания сосудистой сети опухоль красного цвета. При малейшем прикосновении опухоль обильно кровоточит, что является, так же как и отсутствие некрозов, одним из ее важных признаков.
Томографически выявляется полиповидное образование овальной или округлой формы с гладкой или волокнистой поверхностью, четкими контурами, имеющее широкое основание или ножку, расположенную в просвете бронхов. Изза медленного развития нарушения проходимости бронха прежде рецидивируют пневмонии сегмента или доли соответственно локализации опухоли с последующим формированием фиброза и БЭ. При перибронхиальном росте отмечаются симптомы сдавления бронха. Диагностика периферической аденомы ввиду почти полного сходства по рентгенологической картине с периферическим раком представляет большие трудности. Эта форма аденомы редко бывает источником К. При бронхоскопии эндобронхиально растущей аденомы видна округлая опухоль, выступающая в просвет бронха, с гладкими и четкими контурами, без инфильтрации близлежащей стенки бронха. Изза обильного разрастания сосудистой сети опухоль красного цвета. При малейшем прикосновении опухоль обильно кровоточит, что является, так же как и отсутствие некрозов, одним из ее важных признаков. При эндобронхиальном росте аденомы повторные К и ЛК, как ранний и постоянный симптом, встречаются гораздо чаще (80 %), чем при раке легкого. К является первым и самым важным симптомом так называемой триады аденомы — бронхостеноз и длительность течения с преобладанием признаков бронхолегочной инфекции. Несмотря на относительно доброкачественное течение, со временем она озлокачествляется и метастазирует. В связи с этим аденома подлежит радикальной резекции.
При эндобронхиальном росте аденомы повторные К и ЛК, как ранний и постоянный симптом, встречаются гораздо чаще (80 %), чем при раке легкого. К является первым и самым важным симптомом так называемой триады аденомы — бронхостеноз и длительность течения с преобладанием признаков бронхолегочной инфекции. Несмотря на относительно доброкачественное течение, со временем она озлокачествляется и метастазирует. В связи с этим аденома подлежит радикальной резекции.
Доброкачественные опухоли легких, включая аденому бронхов, еще чаще проявляются гемоптоэ. В легких чаще всего наблюдаются хондрогамартомы, которые, строго говоря, не являются опухолями, но в ряде случаев приобретают безграничный рост и могут малигнизироваться. Рентгенологически выявляется округлое (овальное) затемнение с четкими контурами без изменений в окружающей ткани и расположенное, как правило, под плеврой и в нижних долях легких. Диагноз уточняется при обнаружении в центральных отделах опухоли более плотных включений (кальцинаты) неправильной формы. В литературе описаны случаи, когда К, вплоть до профузного кровотечения при эрозии сосуда, было первым симптомом хондрогамартомы.
В литературе описаны случаи, когда К, вплоть до профузного кровотечения при эрозии сосуда, было первым симптомом хондрогамартомы.
В отличие от довольно редко встречающихся доброкачественных опухолей мезенхимного происхождения (хондромы, папилломы, плазмоцитомы, гемангиомы, фибромы и пр.) и мышечной ткани (имеющих связь с бронхами), которые при определенных патоморфологических и клинических условиях вызывают К, относительно часто встречаются кисты легких и бронхов. Последние не относятся к истинным опухолям, так как представляют собой пороки развития или ретенционные кисты. Они описываются совместно с доброкачественными опухолями и должны учитываться при дифференциальной диагностике рентгенологического синдрома — шаровидное образование легкого. К шаровидным образованиям легкого онтогенетического происхождения относятся бронхолегочные опухоли в виде тератом или наиболее часто встречающиеся их формы — дермоидные кисты. Прожилки крови при наличии дермоидных кист появляются при быстром спонтанном росте опухоли, ее инфицировании или озлокачествлении. При расположении дермоидной кисты возле крупных сосудов происходит их истончение и узурация. Прорыв кисты в бронх сопровождается отхождением не только крови, но и волос, капель жира, кристаллов холестерина и ороговевшего эпителия. В редких случаях К возникает при бронхогенных, гастроэнтерогенных и других кистах. Гемангиомы (сосудистая гамартома, артериовенозные аневризмы и др.), строго говоря, являются аномалией развития, а не доброкачественной опухолью. Эта патология в основном заключается в сохранении коротких капиллярных анастомозов плода между артериальной и венозной частями легочного кровообращения. Кровь направляется по этим анастомозам, которые в связи с этим постепенно расширяются. В 50–60 % случаев гемангиомы сочетаются с врожденными телеангиоэктазиями, которые можно обнаружить в различных местах тела больного. Считается, что носовые кровотечения при этом заболевании более часты, чем легочные.
При расположении дермоидной кисты возле крупных сосудов происходит их истончение и узурация. Прорыв кисты в бронх сопровождается отхождением не только крови, но и волос, капель жира, кристаллов холестерина и ороговевшего эпителия. В редких случаях К возникает при бронхогенных, гастроэнтерогенных и других кистах. Гемангиомы (сосудистая гамартома, артериовенозные аневризмы и др.), строго говоря, являются аномалией развития, а не доброкачественной опухолью. Эта патология в основном заключается в сохранении коротких капиллярных анастомозов плода между артериальной и венозной частями легочного кровообращения. Кровь направляется по этим анастомозам, которые в связи с этим постепенно расширяются. В 50–60 % случаев гемангиомы сочетаются с врожденными телеангиоэктазиями, которые можно обнаружить в различных местах тела больного. Считается, что носовые кровотечения при этом заболевании более часты, чем легочные.
Выявление системных артериовенозных соединений или шума над легочными полями не позволяет исключить синдром Ослера — Рандю — Вебера. Диагностировать артериовенозную фистулу позволяет ангиография легких.
Диагностировать артериовенозную фистулу позволяет ангиография легких.
К вплоть до легочного кровотечения со смертельным исходом может быть следствием просачивания крови при разрыве аневризмы легочных сосудов. Обычно К является поздним симптомом и связано с физическим напряжением и кашлем, хотя иногда возникает беспричинно. Наиболее достоверным методом диагностики является ангиопульмонография (КТ с контрастированием). Лечение хирургическое. Обычно удается выделить расширенные сосуды из легкого, не жертвуя легочной тканью. Изредка может понадобиться сегментарная резекция.
Легочные К, рецидивирующие в менструальный период, могут быть проявлением эндометриоза легких. Это крайне редкое заболевание, при котором отмечается опухолевидное разрастание ткани эндометрия в легких. Заболевание, помимо К, характеризуется кашлем, болями в груди, одышкой, плевритом, наличием обрывков желез эндометрия в мокроте. Рентгенологически в период месячных выявляются пневмониеподобные затемнения.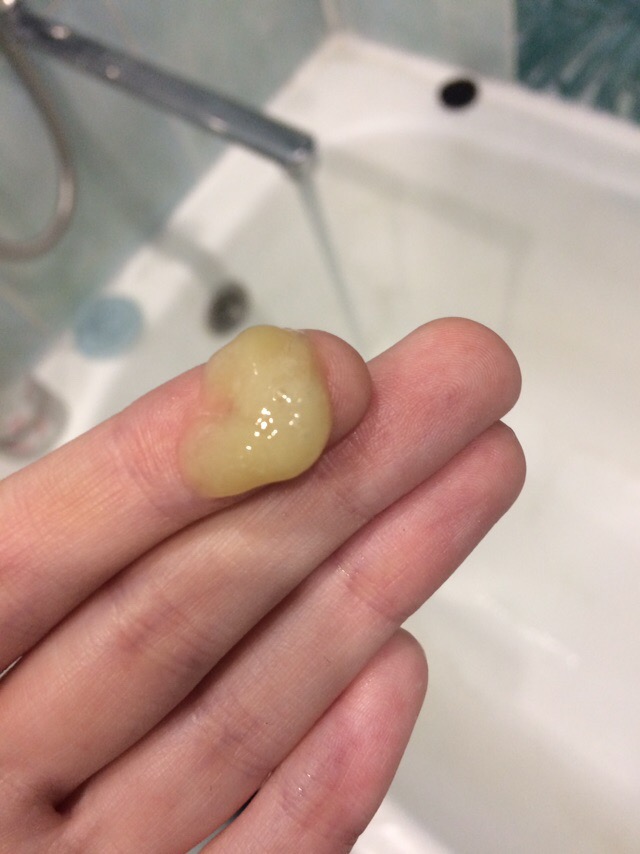 В то же время в менструальном периоде изредка возникает К неясного происхождения.
В то же время в менструальном периоде изредка возникает К неясного происхождения.
Для легких характерны определенные стереотипные реакции. Это стирает грани нозологических форм, что затрудняет их дифференциацию. И действительно, стереотипная реакция легочной ткани в виде развития легочного фиброза характерна для коллагенозов, некоторых видов «сотового» легкого, неспецифических заболеваний легких, идиопатического легочного фиброзироза (ИЛФ), которые могут сопровождаться упорными К. На ранних стадиях рентгенограмма при ИЛФ может быть нормальной, несмотря на наличие одышки; при подостром типе изменения напоминают бронхопневмонию с распространенными очаговыми тенями в нижних отделах. На поздних стадиях можно видеть картину, сходную с «сотовым» легким. Подобные патологоанатомические изменения обусловливают появление К как диапедезного, так и деструктивного генеза.
К редким заболеваниям, характеризующимся рецидивирующими кровоизлияниями в легочную ткань, К и вторичной железодефицитной анемией, относится идиопатический легочный гемосидероз. Интенсивность и продолжительность легочных кровотечений определяют течение болезни. Постоянные небольшие внутрилегочные кровоизлияния приводят к хроническому сухому кашлю. После продолжительного кашля отходят большие плевки крови. Рентгенологически и при КТ ОГК — одно или двусторонние инфильтративные изменения типа пневмонических. В дальнейшем развивается пневмосклероз, появляются одышка и цианоз. Иногда заболевание протекает остро и в большинстве случаев возникает в детском возрасте, но может развиться и у взрослых. Гемосидероз часто приводит к смерти, хотя, повидимому, может наступить и полное выздоровление. В некоторых случаях подобная клиническая картина сочетается с острым или хроническим нефритом (синдром Гудпасчера), хотя данные об их взаимосвязи противоречивы. Причиной К при синдроме Гудпасчера являются разрушения базальной мембраны капилляров альвеол антимембранными антителами.
Интенсивность и продолжительность легочных кровотечений определяют течение болезни. Постоянные небольшие внутрилегочные кровоизлияния приводят к хроническому сухому кашлю. После продолжительного кашля отходят большие плевки крови. Рентгенологически и при КТ ОГК — одно или двусторонние инфильтративные изменения типа пневмонических. В дальнейшем развивается пневмосклероз, появляются одышка и цианоз. Иногда заболевание протекает остро и в большинстве случаев возникает в детском возрасте, но может развиться и у взрослых. Гемосидероз часто приводит к смерти, хотя, повидимому, может наступить и полное выздоровление. В некоторых случаях подобная клиническая картина сочетается с острым или хроническим нефритом (синдром Гудпасчера), хотя данные об их взаимосвязи противоречивы. Причиной К при синдроме Гудпасчера являются разрушения базальной мембраны капилляров альвеол антимембранными антителами.
Кроме синдрома Гудпасчера К характерно и для другого аутоиммунного нарушения — гранулематоза Вегенера, который характеризуется развитием некротических гранулем в верхних ДП и легких, некротического васкулита, поражающего артерии и вены мелкосреднего калибра, и гломерулонефрита с некрозом и тромбозом петель клубочков. Болезнь развивается медленно, может тянуться несколько лет. Начинается она, как правило, с гнойного насморка, болей в области околоносовых пазух. В редких случаях наблюдается язвенный стоматит или гнойный отит, который переходит в некротический и распространяется на кости и хрящи, приводя к деформациям лица. Прогрессирование заболевания обусловливает вовлечение в процесс трахеи, крупных бронхов и несколько позднее — легочной ткани. Клинически определяются повышение температуры тела, приступы кашля, удушья и К. Рентгенологически выявляют пеструю картину: усиление легочного рисунка, мелкоочаговые тени неправильной формы, нечетко очерченные фокусы уплотнения легочной ткани, порой округлые, с полостями распада. К встречается и при других системных (аутоиммуных) заболеваниях: остром волчаночном пневмоните, саркоидозе, узелковом периартериите, синдромах Бехчета и Чарга — Стросса, гистиоцитозе Х, болезни Реклингаузена и др. При указанных заболеваниях К (правда, редко) может быть проявлением некротизирующих инфильтратов (гранулем) и деструктивных поражений в сосудистой стенке.
Болезнь развивается медленно, может тянуться несколько лет. Начинается она, как правило, с гнойного насморка, болей в области околоносовых пазух. В редких случаях наблюдается язвенный стоматит или гнойный отит, который переходит в некротический и распространяется на кости и хрящи, приводя к деформациям лица. Прогрессирование заболевания обусловливает вовлечение в процесс трахеи, крупных бронхов и несколько позднее — легочной ткани. Клинически определяются повышение температуры тела, приступы кашля, удушья и К. Рентгенологически выявляют пеструю картину: усиление легочного рисунка, мелкоочаговые тени неправильной формы, нечетко очерченные фокусы уплотнения легочной ткани, порой округлые, с полостями распада. К встречается и при других системных (аутоиммуных) заболеваниях: остром волчаночном пневмоните, саркоидозе, узелковом периартериите, синдромах Бехчета и Чарга — Стросса, гистиоцитозе Х, болезни Реклингаузена и др. При указанных заболеваниях К (правда, редко) может быть проявлением некротизирующих инфильтратов (гранулем) и деструктивных поражений в сосудистой стенке. Итак, К, являясь осложнением многих заболеваний (более 60), сближает их по клиническому течению, несмотря на различия в патогенетическом отношении.
Итак, К, являясь осложнением многих заболеваний (более 60), сближает их по клиническому течению, несмотря на различия в патогенетическом отношении.
К очень редким причинам возникновения К относится образование камня в паренхиме легкого — эндоальвеолярный микролитиаз легких, характеризующийся накоплением в альвеолах мукопротеинов, а в дальнейшем — отложением кальция. Течение вялое. Клиническая картина напоминает ХБ, иногда — диссеминированный туберкулез легких. Симптом К появляется в поздней стадии заболевания в связи с развитием гипертензии в малом круге кровообращения.
Как известно, характерной патогенетической чертой упорных К и даже профузных ЛК может быть бронхолитиаз (наличие мелких камней в бронхах). Обычно камни образуются в результате попадания петрифицированных частиц лимфоузла при прорыве его в бронх. Наиболее часто источником К является бронх средней доли. При этом может откашливаться кровь, смешанная с крошками вещества белого цвета, то есть фрагментами извести. В этих случаях К связаны с постоянным травмированием стенки бронха острыми краями камешка, развитием пролежней, воспалительных изменений в слизистой оболочке, грануляционной ткани и пр. Клиника бронхолитиаза разнообразна. Камень обнаруживается бронхологически и томографически.
В этих случаях К связаны с постоянным травмированием стенки бронха острыми краями камешка, развитием пролежней, воспалительных изменений в слизистой оболочке, грануляционной ткани и пр. Клиника бронхолитиаза разнообразна. Камень обнаруживается бронхологически и томографически.
Причиной К могут быть и пищеводнобронхиальные свищи различного происхождения. Заподозрить свищи можно в случаях возникновения кашля во время еды с откашливанием частиц съеденной пищи. Для диагностики свищей применяются эзофагоскопия и рентгенологическое исследование пищевода. При этом контрастное вещество может попадать в бронхи. Также К возникает при наличии раневого канала с воспалительными изменениями вокруг него. Нередко изменения в легких затушевываются симптомами, свойственными более грозным осложнениям ранений легкого, — гемотораксу и пневмотораксу. Тем не менее источник К удается определить без труда.
Посттравматические кровоизлияния в легкие с развитием пневмонии, которая является источником К и фиброза легочной ткани, характерны также при поражении взрывной волной. Иногда К возникают в III стадии острой лучевой болезни, так как их патогенез связан с развитием тяжелого геморрагического диатеза, обусловленного в первую очередь нарастающей тромбоцитопенией. К может быть и осложнением лучевой терапии в связи с раком легкого.
Иногда К возникают в III стадии острой лучевой болезни, так как их патогенез связан с развитием тяжелого геморрагического диатеза, обусловленного в первую очередь нарастающей тромбоцитопенией. К может быть и осложнением лучевой терапии в связи с раком легкого.
На терапевтическом небосклоне К часто осложняют заболевания сердечнососудистой системы, и в первую очередь инфаркты легких (ИЛ), наблюдающиеся при флеботромбозах, особенно таза и нижних конечностей, а также стенозе левого avотверстия. В типичных случаях эмболия легочной артерии с ИЛ начинается с приступа удушья, за которым следует К, возникающее в 36–50 % случаев, а источник эмболии клинически определяется только в 25–45 %. Вслед за К возможны боли в боку, напоминающие плеврит, и лихорадка. В отличие от К при ИЛ при митральном стенозе К не сопровождается повышением температуры, физикальными явлениями в легких и ухудшением общего состояния. От К при отеке легких — классического осложнения митрального стеноза — ИЛ отличается отсутствием тяжелой одышки в момент появления К и пенистой мокротой. При больших ИЛ мокрота иногда бывает окрашена 8–10 дней, но чаще уже на 3–4й день микроскопически не удается обнаружить эритроциты. Появление мелкопузырчатых хрипов указывает на развитие периинфарктной пневмонии, которая может осложниться как сухим, так и экссудативным (геморрагическим) плевритом. Следует помнить о возможности ИЛ у любого больного с К. В таких случаях немалую помощь может оказать КТ ОГК с контрастированием. Во многих случаях рентгенологические проявления ИЛ имеют двусторонний характер. При односторонних изменениях чаще поражается правая сторона. Инфицированный легочный инфаркт может абсцедировать.
При больших ИЛ мокрота иногда бывает окрашена 8–10 дней, но чаще уже на 3–4й день микроскопически не удается обнаружить эритроциты. Появление мелкопузырчатых хрипов указывает на развитие периинфарктной пневмонии, которая может осложниться как сухим, так и экссудативным (геморрагическим) плевритом. Следует помнить о возможности ИЛ у любого больного с К. В таких случаях немалую помощь может оказать КТ ОГК с контрастированием. Во многих случаях рентгенологические проявления ИЛ имеют двусторонний характер. При односторонних изменениях чаще поражается правая сторона. Инфицированный легочный инфаркт может абсцедировать.
Нередко (до 50 % случаев) у больного с К не обнаруживается патология на рентгенограмме ОГК, что чаще наблюдается при БЭ и ХБ (40–46 %). Однако при углубленном расспросе можно установить случаи К в прошлом на протяжении всего длительного периода болезни. Обнаружение значительной примеси крови в мокроте чаще всего свидетельствует о наличии БЭ. Довольно странно, но наиболее массивные кровотечения возникают у больных с относительно кратким анамнезом хронического кашля с мокротой и иногда — при весьма ограниченных БЭ. Частые, продолжительные, но не обильные бронхоэктатические К возникают вследствие кровотечений из сосудов грануляционной ткани (гипертрофические БЭ), а также язв в слизистой оболочке бронха, диффузного геморрагического бронхита. Тяжесть симптома может быть связана с гипертрофией бронхиальных артерий и, как следствие, кровотечением из большого круга. Часто К появляются задолго до развития других признаков заболевания. Очень сложно диагностировать малосимптомные, «сухие» БЭ, при которых К может быть единственным проявлением заболевания.
Частые, продолжительные, но не обильные бронхоэктатические К возникают вследствие кровотечений из сосудов грануляционной ткани (гипертрофические БЭ), а также язв в слизистой оболочке бронха, диффузного геморрагического бронхита. Тяжесть симптома может быть связана с гипертрофией бронхиальных артерий и, как следствие, кровотечением из большого круга. Часто К появляются задолго до развития других признаков заболевания. Очень сложно диагностировать малосимптомные, «сухие» БЭ, при которых К может быть единственным проявлением заболевания.
Итак, нет никаких сомнений в том, что в сложной клинической ситуации врач обязан проникнуть в скрытую тайну природы, то есть поставить правильный диагноз. Важнейшей задачей врача является выяснение причины К, т.е. заболевания, вызвавшего его. Обычно ни по виду излившейся крови, ни по сопутствующим обстоятельствам этого сделать нельзя. Выход один: необходимо знать всю клинику внутренних болезней.
С чем связано появление кашля с кровью?
Появление кровяных сгустков в мокроте при кашле вызывает много беспокойств и переживаний, поскольку действительно такое явление часто может быть причиной развития серьезных процессов в организме человека. Именно поэтому сразу же, как только появился кашель с кровью, следует обратиться к специалисту, чтобы установить его причины и при необходимости провести правильное лечение.
Именно поэтому сразу же, как только появился кашель с кровью, следует обратиться к специалисту, чтобы установить его причины и при необходимости провести правильное лечение.
Причины кашля с кровяными примесями
Как правило, кровохаркание при кашле происходит в результате носового кровотечения или повреждения десен. После носового кровотечения длительное время еще отмечается наблюдение насморка с кровью, поскольку она попадает в горло. Лечение в таком случае необязательное. Также такой процесс протекает при повреждении мелких кровеносных сосудов дыхательных путей. Все эти причины не представляют собой опасности для здоровья человека, однако важно знать заболевания, которые могут вызвать кровохаркание. Специалисты выделяют такие серьезные заболевания, сопровождающиеся выделением кровяной мокроты при кашлевых приступах:
Сердечная недостаточность. При длительном течении заболеваний сердечно-сосудистой системы, которые ослабили сердце, в легких может скапливаться кровь. В таком случае ее застой вызывает возникновение кашля, при котором выделяется слюна с кровяными сгустками.
В таком случае ее застой вызывает возникновение кашля, при котором выделяется слюна с кровяными сгустками.
Крупозная пневмония. Иногда примеси крови в мокроте могут указывать на развитие воспалительного заболевания легочной ткани, которое вызывается пневмококком. В таком случае обязательным становится применение антибиотика, действие которого направлено на уничтожение этих патогенных микроорганизмов.
Туберкулез. Кровохаркание еще может быть симптомом такой опасной инфекционной болезни как туберкулез. Вызвано оно проникновением в легкие туберкулезной палочки. Чтобы отличить туберкулез от пневмонии, при которой тоже возникает такой же симптом, следует сделать пробу Манту. Именно этот иммунологический тест покажет, есть ли в организме микобактерия туберкулеза. При положительном результате проведенного теста также назначают антибиотик, который убьет возбудителя.
Рак легких. Основным признаком рака легких является возникновение кашлевых приступов с кровяными примесями.![]() Часто такая болезнь возникает у курильщиков. При подозрении на эту патологию врачи назначают рентгенограмму легких.
Часто такая болезнь возникает у курильщиков. При подозрении на эту патологию врачи назначают рентгенограмму легких.
Людям, которые чувствуют себя хорошо, при этом не имеют каких-либо заболеваний, а возникновение такого явления считается единичным случаем, нет оснований для беспокойства. Однако при подозрении на развитие некоторых заболеваний, что возникает в результате регулярного выделения мокроты с кровью, стоит обратиться в медицинское учреждение для полного обследования всего организма.
Кашель с кровью в мокроте при простуде: причины, диагностика, лечение
Кашель бывает продуктивным и сухим, что является нормой для простудных и инфекционных заболеваний. Если же в мокроте появляется кровь или кровяные прожилки, то это может говорить о серьезных нарушениях в работе организма и опасных заболеваниях.
Кашель с кровью при простуде: физиология процесса
Наличие крови в кашле объясняется простым процессом. Это обозначает, что во время кашля один из сосудов был поврежден.
После этого кровь попадает в просвет бронхов и откашливается.
Единоразовое отхаркивание крови является нормальным. Чаще всего оно происходит по причине интенсивного кашля, когда один из сосудов лопается.
Это может говорить и о нехватке витаминов в организме человека.
Тревожным сигналом является частое отхаркивание крови по утрам или на протяжении дня. Такой симптом требует своевременного обращения к врачу для прохождения комплексного обследования и выявления причины такого признака.
Причины
При обнаружении крови в мокроте больной должен убедиться, что это именно кровь из легких, а не из желудка или носа. Обратиться за помощью к специалистам нужно в любом из случаев, так как в некоторых ситуациях кровь при кашле является очень опасным для жизни человека симптомом.
Подробнее о причинах кашля, смотрите в нашем видео:
Простудные и инфекционные заболевания горла
Простуда, а так же инфекции могут привести к воспалению горла. При этом процессе, в случае, если воздействие на стенки и слизистую горла очень сильное, сосуды могут лопаться. В основе это происходит из-за сильного кашля, когда ткани горла напрягаются.
При этом процессе, в случае, если воздействие на стенки и слизистую горла очень сильное, сосуды могут лопаться. В основе это происходит из-за сильного кашля, когда ткани горла напрягаются.
В целом симптом выделения крови из сосудов горла не является очень опасным и диагностируется даже при обычных простудных заболеваниях. Однако, стоит понимать, что консультация врача всё же необходима. Объясняется это тем, что в большинстве случаев человек не способен самостоятельно определить причину появления крови при кашле.
Появляться кровь может при ангине, фарингите, ларингите, тонзиллите, ОРВИ и других простудных и инфекционных недугах.Патологии дыхательной системы
При заболеваниях дыхательной системы так же достаточно часто возникает кашель с кровью в мокроте. Чаще всего причиной тому становятся следующие заболевания дыхательной системы:
- Бронхит. При данном недуге больной может обнаружить в мокроте кровяные прожилки вытянутой формы. При этом у пациентов воспаляется слизистая оболочка бронхов и отхаркивается густая, вязкая мокрота.

- Пневмония. При этом заболевании возникает сильный воспалительный процесс в тканях легких, что приводит к очень сильным болям в груди, глухому, лающему кашлю. Откашливаться может рыжеватая мокрота или слизь с вкраплениями ярко-алого цвета.
- Бронхоэктатическое заболевание. Эта болезнь является осложнением бронхита. При этом слизистая бронхов начинает гнить. Мокрота при этом имеет вкрапления крови и гнойные элементы рыжего цвета. Симптомы болезни очень яркие и острые, может наблюдаться повышение температуры, одышка, сонливость и слабость.
Что происходит в организме при бронхите
Другие причины
Кровь не всегда попадает в мокроту из легких или гортани. Причин может быть огромное множество. Именно поэтому, своевременная диагностика невероятно важна и незаменима. Даже, если кровь появилась вместе с бронхитом или другим заболеванием дыхательных путей, это вовсе не гарантирует, что причина заключается именно в этом.
Онкология
Причиной крови, выделяемой при кашле, может быть и онкологическое заболевание. Чаще всего встречается рак легких. Эта болезнь невероятно опасна. Её проявления — кашель с нитевидными, кровавыми сгустками в мокроте, боль в легких.
Чаще всего встречается рак легких. Эта болезнь невероятно опасна. Её проявления — кашель с нитевидными, кровавыми сгустками в мокроте, боль в легких.
Возможно появление достаточно крупных кровяных сгустков с гноем, которые сопровождаются удушающим кашлем. В груди так же может ощущаться жжение. Облегчение от этого состояния наступает после отхаркивания мокроты, но сохраняется недолго.
Рак легких — одно из самых опасных заболеваний при котором может быть кашель с кровью. Подробнее в нашем видео:
Заболевания ЖКТ
Кровь может появляться и от некоторых болезней ЖКТ. Чаще всего это происходит при заболеваниях, в ходе которых поражается слизистая желудка и пищевода. Это может быть эрозийный гастрит, язва желудка и ДПК. Также кровь может откашливаться при варикозном расширении вен пищевода.
При поражении слизистой оболочки желудка появляется кровь темного оттенка в виде небольших сгустков, может выделяться вместе с мокротой.
Диагностировать, что именно стало причиной появления крови в мокроте, самостоятельно практически невозможно. Именно поэтому, требуется комплексное обследование у врача.
Травмы
Получение травмы или падение на грудную клетку так же может стать причиной крови в мокроте. Чаще всего вместе с повреждением туловища может произойти и травмирование дыхательных путей. Выделяемая при этом кровь, обычно алая и выделяется без слизи или мокроты. При отхаркивании могут наблюдаться и более темные сгустки запекшейся крови.
Диагностика
Диагностические методы необходимы врачу для определения причины возникновения крови в мокроте. Для точности постановки диагноза больному необходимо пройти следующие исследования:
- Анализ мокроты позволяет выявить воспалительные процессы в организме человека, в том числе туберкулез и другое.
- Коагулограмма — исследование, которое позволяет оценить способность крови к свертываемости.
- Обязательным является и общий анализ крови.
 Он позволяет определить уровень СОЭ и лейкоцитов. Биохимия крови так же позволяет выявить прогрессирование в организме человека таких болезней, как абсцесс легкого, бронхит и пневмония.
Он позволяет определить уровень СОЭ и лейкоцитов. Биохимия крови так же позволяет выявить прогрессирование в организме человека таких болезней, как абсцесс легкого, бронхит и пневмония. - Проводится и лабораторный анализ пота. Это позволяет диагностировать муковисцидоз — нарушение в обменных процессах хлора.
- Рентген позволяет выявить сразу несколько болезней, среди них рак легких, эмболия, абсцесс и пневмония.
- Может потребоваться бронхоскопия. Процедура позволяет выявить изменения в просвете легких, расширение или наличие опухолей.
- КТ или компьютерная томография позволяет определить даже самые незначительные изменения в тканях легких.
- ЭКГ — процедура, позволяющая диагностировать болезни сердечно-сосудистой системы, которые могут привести к кровохарканию.
- Фиброэзофагогастродуоденоскопия или ФЭГДС — процедура, необходимая для исследования болезней желудка, пищевода и прямой кишки, которые могут привести к кровохарканью.
Такой спектр процедур позволяет обнаружить причину кашля с кровью.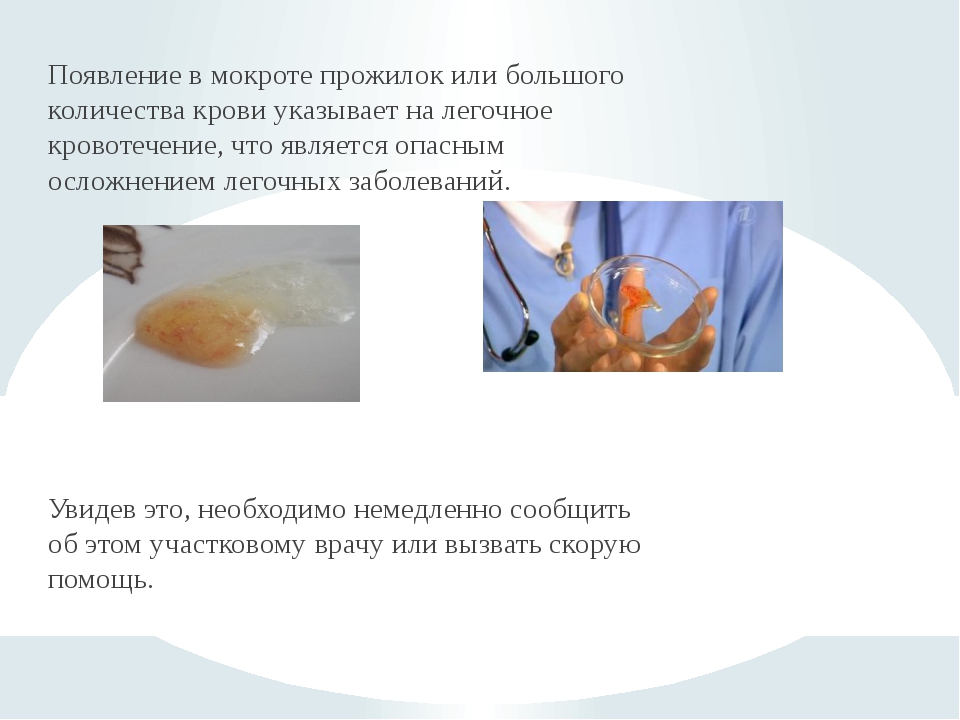 Самостоятельно понять, почему возникло кровохарканье, просто невозможно.
Самостоятельно понять, почему возникло кровохарканье, просто невозможно.
Лечение
Терапия такого состояния, как кашель с кровью, должна быть очень серьёзной. Обойтись только народной терапией — невозможно. Медикаменты просто необходимы для лечения причины, которая послужила толчком к такому проявлению болезни. Совершенно не имеет значения, почему именно возник кашель с кровью во время простуды, стоит знать единственное: терапия необходима в 100% случаев.
Группа медикаментов, которые назначил врач, зависит от того, какое именно заболевание привело к кровохарканью. В случае обнаружения рака легких, терапия может быть не только медикаментозной, но и хирургической.Подручные средства от кашля
Рецепты и способы которые могут помочь
Если врач постановил, что причина кровохарканья заключается в затяжной простуде или заболевании бронхов, что не представляет угрозы для жизни, то можно использовать некоторые народные методы лечения, среди которых:
- Ингаляции над картофелем или с добавлением в воду хлорофиллипта, ромашки и других лекарственных трав.

- Парить ноги можно на протяжении 10-15 минут. Это так же поможет организму лучше и быстрее восстановиться.
- Проверенным методом являются горчичники. После прогревания легких, требуется смазать грудь и шею скипидаром или меновазином.
Ни один из этих методов нельзя применять при температуре. Это может привести к значительному её повышению.
Как накладывать горчичники от кашля
Физиотерапия
Методов физиотерапии достаточно много. Они способны помочь в борьбе с частыми затяжными простудами и другими заболеваниями дыхательных путей. Чаще всего и взрослым и детям назначают следующие процедуры:
- КУФ — воздействие на организм ультрафиолетом в качестве лечения и профилактики.
- Аэрозолетерапия — вдыхание лекарственных средств с паром при помощи ингалятора.
- УВЧ — воздействие на организм путем электрического поля высокой частоты.
Существует и ряд других физиотерапевтических методов. Назначают их в зависимости от того, какое именно заболевание дыхательных путей диагностировано у пациента.
Чем опасно состояние
Игнорирование кровохарканья может привести к множеству осложнений. В том числе, если причина кроется в язве, о которой не подозревает человек или раке легких, то игнорирование проблемы может привести к смерти пациента.
Прогноз
Прогноз на выздоровление при условии лечения и своевременного обращения в больницу, положительный. Выздоровления можно достичь почти в 90% случаев. Главное не медлить и пройти всю необходимую диагностику для выявления причины симптома и получения адекватного назначения.
Как быстро избавиться от кашля, смотрите в нашем видео:
Профилактика
Главной мерой профилактики при любых заболеваниях является лечение острых и хронических болезней, независимо от того, какая система организма подверглась недугу. Относиться к организму нужно чутко и внимательно.
Клиническая интерпретация кровохарканья | «Клінічна імунологія.
 Алергологія. Інфектологія»
Алергологія. Інфектологія»Земля родит таланты, а клиника с ее организацией – специалистов. Поэтому нет никакого сомнения в том, что организация медицинской помощи, в особенности специализация, позволила торакальным хирургам и фтизиатрам глубже понять практические вопросы кровохарканья (КХ), так как патология, приведшая к КХ, и методы ее исследования концентрируются в клиниках по вышеуказанным специальностям, а соответствующие публикации – в узких литературных источниках. Как следствие, проблема КХ оказалась архаичной и чуждой для многих интернистов.
Для того чтобы раскрыть клиническую значимость КХ, нами выбран следующий путь – изучение клинических лекций, обзоров, руководств, статей и т. д. ведущих клиницистов по вышеуказанным специальностям. Вместе с тем, даже правильно осознанная суть приобретенных знаний нуждается в особой программе их проверки. К проверке такого рода может быть отнесено последипломное образование, дополненное перманентным клиническим развитием. В этой связи уместно вспомнить слова Гарвея: «Не при помощи чтения книг, другими написанных, а при помощи многочисленных вивисекций, опираясь на факты, открыл я отправления сердца и его роль в теле животного».
В этой связи уместно вспомнить слова Гарвея: «Не при помощи чтения книг, другими написанных, а при помощи многочисленных вивисекций, опираясь на факты, открыл я отправления сердца и его роль в теле животного».
Как известно, КХ (гемоптоэ, гемофтиз) определяется как симптом бронхолегочного и сердечного заболевания, заключающийся в выделении мокроты с большей или меньшей примесью крови, что может быть вызвано различной патологией. Наиболее часто КХ регистрируется при хронических бронхитах (ХБ) и бронхоэктазах (БЭ; 60–70%). В сообщениях как терапевтической, так и хирургической направленности диапазон причин КХ очень широк: бронхокарцинома (20%), БЭ (30%), бронхит (15%), воспалительные процессы, включая туберкулез (10–20%), а также заболевания сосудистого, травматического и геморрагического генеза (10%).
С особой остротой встает вопрос о причине КХ в тех случаях, когда больные откашливают красную мокроту, которая не содержит крови. Это возможно при инфицировании легких некоторыми штаммами Serratia marcescens, продуцирующими пигмент. Аналогично при прорыве в бронх абсцесса легкого амебной природы может возникнуть подозрение на КХ за счет выделения мокроты темно-коричневого цвета. Симулировать КХ могут больные с истерией, насасывая кровь из десен.
Аналогично при прорыве в бронх абсцесса легкого амебной природы может возникнуть подозрение на КХ за счет выделения мокроты темно-коричневого цвета. Симулировать КХ могут больные с истерией, насасывая кровь из десен.
Истинное КХ никогда не возникает во сне, когда подавлен кашлевой рефлекс.
Массивное (≥600 мл в сутки) выделение крови наружу невозможно без отхаркивания. В противном случае, то есть при отсутствии кашля, кровь, быстро стекающая вниз, должна была бы заполнить нижние отделы дыхательных путей (ДП), подняться до бифуркации трахеи, заполнить главные бронхи и привести к смерти от удушения собственной кровью. Это не просто теоретические соображения. Секционные исследования погибших от легочных кровотечений (ЛК) еще не установили ни одного случая смерти от вторичной анемии вследствие кровопотери.
Оценивая скорость кровотечения, врач обязан определить, какое КХ отмечается у пациента: массивное или немассивное (<600 мл в сутки), так как диагностический и лечебный подход к этим двум группам пациентов разный.
Вне зависимости от патологии тактика ведения пациентов при массивном КХ заключается в поддержании проходимости ДП, установлении места кровотечения, выяснении, может ли пациент перенести хирургическую операцию или ангиографию с селективной эмболизацией бронхиальной артерии.
Остановимся, однако, на том типе КХ, которое может произойти без нарушения целости стенки кровеносного сосуда вследствие воспалительного процесса или феномена застойного происхождения. В этих условиях пациенту не угрожает опасная для жизни кровопотеря, но примесь крови в мокроте необходимо расценивать как симптом, требующий соответствующего внимания. Так, в противоположность случаям массивного КХ, у данного контингента пациентов основной целью обследования является установление нозологического диагноза.
До тех пор, пока диагноз пациента с немассивным КХ точно не установлен, не следует предпринимать попыток лечения.
Вообще консервативное ведение пациентов с КХ без установленного диагноза не является лечением. В этой связи задачей врача должна быть оценка состояния больного, выбор обследования, учет возраста и пола, что и определяет выбор терапии. И действительно, возраст и пол являются важными диагностическими параметрами, так как БЭ и митральный стеноз чаще вызывают КХ в возрасте до 40 лет. У курящего мужчины старше 40 лет при снижении массы тела и анорексии наиболее вероятен бронхогенный рак. Рецидивирующее КХ у молодой женщины без других симптомов наводит на мысль об аденоме бронха.
В этой связи задачей врача должна быть оценка состояния больного, выбор обследования, учет возраста и пола, что и определяет выбор терапии. И действительно, возраст и пол являются важными диагностическими параметрами, так как БЭ и митральный стеноз чаще вызывают КХ в возрасте до 40 лет. У курящего мужчины старше 40 лет при снижении массы тела и анорексии наиболее вероятен бронхогенный рак. Рецидивирующее КХ у молодой женщины без других симптомов наводит на мысль об аденоме бронха.
Не вызывает никакого сомнения, что КХ наблюдается и при бактериальных пневмониях, в том числе пневмококковой, мокрота в этих случаях часто бывает темно-коричневой, а КХ необильно. Первоначально оно возникает в виде прожилок в мокроте, а затем на 2–3-й день, при развитии стадии красного опеченения, мокрота принимает красновато-бурый (ржавый) цвет.
Сравнительно часто КХ встречается при легочных инфильтратах, вызванных Pseudomonas или Klebsiella. Пневмония, вызванная Klebsiella pneumoniae, может характеризоваться мокротой по типу «смородинового желе». Кровь в мокроте встречается и при стафилококковых пневмониях ввиду их склонности вызывать деструкцию.
Кровь в мокроте встречается и при стафилококковых пневмониях ввиду их склонности вызывать деструкцию.
Частой причиной КХ является гриппозная пневмония. Примесь крови в мокроте обнаруживается у 15–23,9% пациентов вследствие инфекционно-токсического поражения сосудистой стенки капилляров.
Примесь крови изредка обнаруживается и в слизисто-гнойной мокроте при микоплазменной и орнитозной пневмониях (10%). Сравнительно часто (8%) КХ фиксируют при бруцеллезной пневмонии вследствие увеличения сосудистой проницаемости, тромбоза мельчайших сосудов легких. Причиной обильных КХ является и пневмония при туляремии, при которой развившийся некроз легочной ткани обусловливает образование абсцессов и БЭ. Легочная форма сибирской язвы характеризуется не только тяжелым течением, но и отделением крови с мокротой. При легочной форме чумы с первых же дней заболевания появляется обильная кровавая мокрота. Описано КХ при менингококковой пневмонии, осложнившей менингококковый сепсис.
При аспирационных пневмониях, сопровождающихся деструкцией легочной ткани, в том числе при попадании растительного масла и развитии масляной пневмонии, возможно появление профузного легочного кровотечения. Изредка КХ встречается при эозинофильных легочных инфильтратах, которые характеризуются быстрой летучестью без лечения. Установлению диагноза способствует мокрота ярко-желтого цвета, обусловленная распадом эозинофилов в инфильтрате, и гиперэозинофилия в течение первой недели болезни при нормальной СОЭ.
Изредка КХ встречается при эозинофильных легочных инфильтратах, которые характеризуются быстрой летучестью без лечения. Установлению диагноза способствует мокрота ярко-желтого цвета, обусловленная распадом эозинофилов в инфильтрате, и гиперэозинофилия в течение первой недели болезни при нормальной СОЭ.
Из инфекционных заболеваний туберкулез легких остается важной причиной КХ, хотя частота его в эру полихимиотерапии уменьшилась в 2–3 раза. В основе гемоптоэ чаще лежит развитие анастомозов между бронхиальными сосудами и системой легочной артерии, при этом бронхиальная кровь под высоким давлением поступает в систему легочных капилляров, которые могут разрываться. Источником гемофтиза являются посттуберкулезные БЭ. Считается, что КХ наблюдается при всех формах туберкулеза органов дыхания, за исключением первичного туберкулезного комплекса.
Следует отметить, что в кровянистой мокроте почти никогда нельзя найти микобактерий; их необходимо искать в мокроте без примеси крови.
К полостным образованиям, напоминающим каверну, относятся кисты, расположенные в неизмененной ткани. Говоря о пороках развития бронхов и легких как причине КХ, следует упомянуть БЭ, формирующиеся на почве муковисцидоза. Внутридолевая секвестрация и инфицирование бронхогенных кист также могут быть ответственными за появление КХ. Иногда источником даже массивного КХ являются эмфизематозные буллы, при условии что другие симптомы отсутствуют.
Полостные образования при пневмомикозах обычно множественные, располагаются в нижних и средних легочных полях и возникают на фоне пневмонии. Для установления диагноза иногда необходимо полное микологическое обследование.
Любая из грибковых инфекций легкого (кокцидиомикоз, гистоплазмоз и др.) может вызывать КХ, но чаще всего его причиной является мицетома.
КХ может возникать и при прорыве эхинококкового пузыря в легких с образованием быстро исчезающей полости. Вообще паразитарные заболевания легких, в частности парагонимоз, распространенные во многих географических зонах земного шара, могут быть причиной КХ. Так или иначе, следует твердо запомнить, что достоверная дифференциация полостных образований в легких по чисто клиническим признакам практически невозможна.
Вообще паразитарные заболевания легких, в частности парагонимоз, распространенные во многих географических зонах земного шара, могут быть причиной КХ. Так или иначе, следует твердо запомнить, что достоверная дифференциация полостных образований в легких по чисто клиническим признакам практически невозможна.
При абсцессе легкого КХ встречается у 11% больных, при этом массивное кровотечение возникает примерно в 5% случаев, что может потребовать резекции доли легкого. В отличие от полости абсцесса, раковая полость имеет широкую неравномерную стенку, утолщенную в нижнемедиальной части и с неровными контурами внутри. Сама раковая полость обычно без уровня жидкости, расположена эксцентрично.
Если внимательно проанализировать симптоматику многих заболеваний, то можно убедиться, что КХ является важным клиническим проявлением бронхогенного рака легкого, так как встречается приблизительно в 50% случаев на определенном этапе заболевания. Однако при данной патологии этот симптом является сравнительно поздним, КХ не носит профузного характера и, предположительно, обусловлено развитием в бронхах новых сосудов по мере роста опухоли. Причиной КХ в этих случаях может быть прорастание опухолью стенки бронха или сосудов, а также деструкция самой опухоли. Если деструкция опухоли изъязвляет крупный сосуд (ветвь легочной артерии), то возникают терминальные, так называемые молниеносные легочные кровотечения, которые наблюдаются редко (5–8%).
Однако при данной патологии этот симптом является сравнительно поздним, КХ не носит профузного характера и, предположительно, обусловлено развитием в бронхах новых сосудов по мере роста опухоли. Причиной КХ в этих случаях может быть прорастание опухолью стенки бронха или сосудов, а также деструкция самой опухоли. Если деструкция опухоли изъязвляет крупный сосуд (ветвь легочной артерии), то возникают терминальные, так называемые молниеносные легочные кровотечения, которые наблюдаются редко (5–8%).
В целом, клиническое течение, осложненное КХ, зависит в первую очередь от клинико-анатомической формы рака легкого. КХ может быть симптомом центральной и реже – периферической локализации рака. Пресловутое «малиновое желе» наблюдается редко. Иногда у таких больных бывают оккультные КХ, диагностируемые при микроскопии мокроты. Как ранний единственный симптом рака легкого КХ встречается всего у 1–2% больных. Однако более чем у трети пациентов (37%) КХ является первым симптомом, заставляющим обратиться к врачу. Этим, по-видимому, и объясняется большая клиническая ценность этого симптома. Таким образом, прогноз при раке легкого, базирующийся только на наличии КХ, а не на совокупности всех клинических данных, весьма неточен.
Этим, по-видимому, и объясняется большая клиническая ценность этого симптома. Таким образом, прогноз при раке легкого, базирующийся только на наличии КХ, а не на совокупности всех клинических данных, весьма неточен.
В отличие от центрального рака, КХ при периферической локализации опухоли является ранним симптомом и связано с прорастанием опухолью одного из близлежащих крупных бронхов; наблюдается у 1/3–1/2 пациентов и характеризуется длительностью, малой интенсивностью и учащается в период распада. Рентгенологическая картина выявляет полости с внутренними неравномерными контурами и различной толщиной стенок. Полостная, или абсцедирующая, форма рака более чем в половине случаев сопровождается КХ. При верхушечном раке Панкоста, относящегося к периферическим формам, КХ встречается реже, чем при опухолях другой локализации. КХ может быть симптомом более редких атипичных форм рака легкого – миллиарной и разветвленной.
Такие редко встречающиеся злокачественные опухоли легких, как саркома, плазмоцитома и бронхиолоальвеолярный рак, также сопровождаются КХ. Существует две формы аденоматоза – мультициклическая и диффузная пневмониеподобная. Затянувшаяся пневмония, сопровождающаяся мучительным кашлем с выделение большого количества (до 1 л и более) слизисто-водянистой мокроты без запаха, иногда с прожилками крови, может быть признаком аденоматоза. Иногда гемоптоэ наблюдается при лимфосаркоме средостения. КХ также может быть частым, а в ряде случаев и единственным симптомом при остеоме трахеи. Диагноз уточняется при помощи бронхоскопии.
Существует две формы аденоматоза – мультициклическая и диффузная пневмониеподобная. Затянувшаяся пневмония, сопровождающаяся мучительным кашлем с выделение большого количества (до 1 л и более) слизисто-водянистой мокроты без запаха, иногда с прожилками крови, может быть признаком аденоматоза. Иногда гемоптоэ наблюдается при лимфосаркоме средостения. КХ также может быть частым, а в ряде случаев и единственным симптомом при остеоме трахеи. Диагноз уточняется при помощи бронхоскопии.
Особенно часто КХ возникает при легочных метастазах хорионэпителиомы. Распознать причину появления крови в мокроте помогает акушерско-гинекологическое обследование пациентки и указание на недавно перенесенные роды или аборт. Из-за прорастания опухоли в легкое ЛК могут наблюдаться при мезотелиоме плевры. Диагностика основана на обнаружении «раковой брони», трудно проходимой для иглы при плевральной пункции, а также на наличии мезотелиальных клеток в пунктате.
Хроническое, рецидивирующее КХ и даже профузные ЛК у молодой женщины наводят на мысль об аденоме бронхов из-за значительной васкуляризации данной опухоли. Вследствие медленного развития нарушения проходимости бронха прежде рецидивируют пневмонии с формированием фиброза и БЭ. При перибронхиальном росте отмечаются симптомы сдавления бронха. При бронхоскопии эндобронхиально растущей аденомы видна округлая опухоль, выступающая в просвет бронха, с гладкими и четкими контурами, без инфильтрации близлежащей стенки бронха. КХ может быть первым и самым важным симптомом триады аденомы, включающей также бронхостеноз и длительное течение с преобладанием признаков бронхолегочной инфекции. Несмотря на относительно доброкачественное течение, со временем аденома бронха озлокачествляется и метастазирует, поэтому подлежит радикальной резекции.
Вследствие медленного развития нарушения проходимости бронха прежде рецидивируют пневмонии с формированием фиброза и БЭ. При перибронхиальном росте отмечаются симптомы сдавления бронха. При бронхоскопии эндобронхиально растущей аденомы видна округлая опухоль, выступающая в просвет бронха, с гладкими и четкими контурами, без инфильтрации близлежащей стенки бронха. КХ может быть первым и самым важным симптомом триады аденомы, включающей также бронхостеноз и длительное течение с преобладанием признаков бронхолегочной инфекции. Несмотря на относительно доброкачественное течение, со временем аденома бронха озлокачествляется и метастазирует, поэтому подлежит радикальной резекции.
Доброкачественные опухоли легких, включая аденому бронхов, могут проявляться гемоптоэ. В легких чаще наблюдаются хондрогамартомы, которые в ряде случаев приобретают способность к безграничному росту и могут малигнизироваться. В литературе описаны случаи, когда КХ, вплоть до ЛК при эрозии сосуда, было первым симптомом хондрогамартомы. В отличие от доброкачественных опухолей мезенхимального происхождения (хондромы, папилломы, фибромы и пр.) и мышечной ткани (имеющих связь с бронхами), которые при определенных патоморфологических и клинических условиях вызывают КХ, чаще встречаются кисты легких и бронхов.
В отличие от доброкачественных опухолей мезенхимального происхождения (хондромы, папилломы, фибромы и пр.) и мышечной ткани (имеющих связь с бронхами), которые при определенных патоморфологических и клинических условиях вызывают КХ, чаще встречаются кисты легких и бронхов.
Прожилки крови в мокроте при наличии дермоидных кист появляются при быстром спонтанном росте опухоли, ее инфицировании или озлокачествлении. При расположении дермоидной кисты возле крупных сосудов возникает их истончение и узурация. Прорыв кисты в бронх сопровождается отхождением не только крови, но и волос, капель жира, кристаллов холестерина и ороговевшего эпителия.
Гемангиомы (артериовенозные аневризмы и др.) являются аномалией развития, а не доброкачественной опухолью. Эта патология в основном заключается в сохранении коротких капиллярных анастомозов плода между артериальной и венозной частями легочного кровообращения. Кровь направляется по этим анастомозам, поэтому и происходит их постепенное расширение.
Выявление системных артериовенозных соединений или шума над легочными полями не позволяет исключить синдром Ослера–Рандю–Вебера. Диагностировать артериовенозную фистулу позволяет ангиография легких. КХ вплоть до ЛК со смертельным исходом может быть следствием просачивания крови при разрыве аневризмы легочных сосудов. Обычно КХ является поздним симптомом и связано с физическим напряжением и кашлем, хотя иногда возникает беспричинно. Лечение хирургическое.
КХ, рецидивирующее в период менструации, может быть проявлением эндометриоза легких. В то же время во время менструации изредка появляется кровь в мокроте неясного происхождения.
Стереотипная реакция легочной ткани в виде развития легочного фиброза характерна для коллагенозов, неспецифических заболеваний легких, идиопатического легочного фиброза (ИЛФ), которые иногда сопровождаются упорным КХ. В поздний период ИЛФ можно видеть картину «сотового легкого». Подобные патологоанатомические изменения обусловливают появление КХ как диапедезного, так и деструктивного генеза.
Подобные патологоанатомические изменения обусловливают появление КХ как диапедезного, так и деструктивного генеза.
Интенсивность и продолжительность КХ определяет и течение идиопатического гемосидероза. Двусторонние инфильтративные изменения типа пневмонических в дальнейшем приводят к пневмосклерозу, одышке и цианозу. Иногда заболевание протекает остро и в большинстве случаев возникает в детском возрасте, но может развиться и у взрослых. В некоторых случаях подобная клиническая картина сочетается с острым или хроническим нефритом (синдром Гудпасчера).
Кроме синдрома Гудпасчера КХ характерно и для другого аутоиммунного нарушения – гранулематоза Вегенера. Болезнь развивается медленно, может тянуться несколько лет и начинается, как правило, с гнойного насморка, болей в области околоносовых пазух. В редких случаях наблюдается язвенный стоматит или гнойный отит, который переходит в некротический и распространяется на кости и хрящи, приводя к деформациям лица. КХ встречается и при других системных заболеваниях: остром волчаночном пневмоните, саркоидозе, узелковом периартериите, синдромах Бехчета и Чарджа–Стросс, гистиоцитозе Х, болезни Реклингаузена и др.
КХ встречается и при других системных заболеваниях: остром волчаночном пневмоните, саркоидозе, узелковом периартериите, синдромах Бехчета и Чарджа–Стросс, гистиоцитозе Х, болезни Реклингаузена и др.
Итак, КХ, являясь осложнением многих заболеваний (более 60), сближает их по клиническому течению, несмотря на различия в патогенезе.
К очень редким причинам КХ относится эндоальвеолярный микролитиаз, характеризующийся накоплением в альвеолах мукопротеинов, а в дальнейшем – отложением кальция.
Как известно, характерной патогенетической чертой упорных КХ и даже профузных ЛК может быть бронхолитиаз. Обычно камни образуются в результате попадания петрифицированных частиц лимфоузла при его прорыве в бронх. Камень обнаруживается бронхологически и томографически.
Причиной КХ могут быть и пищеводно-бронхиальные свищи различного происхождения. Заподозрить свищи можно в случаях возникновения кашля во время еды с откашливанием частиц съеденной пищи. Для диагностики свищей применяются эзофагоскопия и рентгенологическое исследование пищевода. Также КХ возникает при наличии раневого канала с воспалительными изменениями вокруг него. Нередко изменения в легких затушевываются симптомами, свойственными более грозным осложнениям ранений легкого: гемотораксу и пневмотораксу. Тем не менее, источник КХ удается определить без труда.
Для диагностики свищей применяются эзофагоскопия и рентгенологическое исследование пищевода. Также КХ возникает при наличии раневого канала с воспалительными изменениями вокруг него. Нередко изменения в легких затушевываются симптомами, свойственными более грозным осложнениям ранений легкого: гемотораксу и пневмотораксу. Тем не менее, источник КХ удается определить без труда.
Вне всякого сомнения, кровь в мокроте часто обнаруживают при заболеваниях сердечно-сосудистой системы, и в первую очередь – инфаркте легких (ИЛ). Обычно эмболия легочной артерии с ИЛ начинается с приступа удушья, за которым следует КХ (36–50%). Вслед за КХ возможны боли в боку, напоминающие плевральные, и лихорадка. Дифференциальную диагностику необходимо проводить с митральным стенозом, при котором КХ не сопровождается повышением температуры, физикальными изменениями в легких и ухудшением общего состояния. При обширных ИЛ мокрота бывает окрашена в течение 8–10 дней, но чаще уже на 3–4-й день эритроциты не обнаруживают даже микроскопически. Появление мелкопузырчатых хрипов указывает на развитие периинфарктной пневмонии, которая может осложниться геморрагическим плевритом.
Появление мелкопузырчатых хрипов указывает на развитие периинфарктной пневмонии, которая может осложниться геморрагическим плевритом.
О возможном ИЛ следует помнить при любом случае КХ.
Нередко (до 50%) у пациента с КХ на рентгенограмме ОГК не обнаруживают патологических изменений, что наблюдается чаще при аневризме аорты, БЭ и ХБ (40–46%).
В заключение следует отметить, что важнейшей задачей врача при обнаружении крови в мокроте является установление связи между причиной и патологическим процессом, приведшим к данному осложнению. Однако ни по виду излившейся крови, ни по сопутствующим обстоятельствам этого сделать нельзя. Выход один: необходимо знать всю клинику внутренних болезней.
Литература
1. Чучалин А.Г. Бронхоэктазы: клинические проявления и диагностические программы // Сайт практического рентгенолога. zhuravlev.info
2. Ходош Э.М., Крутько В.С., Потейко П.И. Кровохарканье: диагностические аспекты // «Новости медицины и фармации. Аллергология и пульмонология (492). – 2014. – Тематический номер. – С. 5–11.
Ходош Э.М., Крутько В.С., Потейко П.И. Кровохарканье: диагностические аспекты // «Новости медицины и фармации. Аллергология и пульмонология (492). – 2014. – Тематический номер. – С. 5–11.
3. Овчаренко С.И. Кашель: симптом легочных и внелегочных заболеваний // Врач, 2012. – С. 2–5.
4. Синопальников В.И. Внебольничная пневмония: диагностика, дифференциальная диагностика и антибактериальная терапия. – С. 267–282.
5. Пневмонии в период пандемии гриппа A|h2N1sw1. Монография под ред. Ю.С. Ландышева, В.А. Доровских // Благовещенск: ОАО «ПКИ Зея», 2011. – 172 с.
6. Крофтон Дж., Дуглас А. Заболевания органов дыхания // М.: Медицина, 1974. – С. 714–722.
7. Фещенко Ю.И., Опанасенко Н.С. Дифференциальная диагностика при кровохарканье // Therapia, 2006. №11/11/ – С. 35–39.
8. Шойхет Я.Н., Лепихин Н.М., Лепихин Д.Н. Бронхоэктазы // М.: ГЭОТАР-Медиа, 2011.
Шойхет Я.Н., Лепихин Н.М., Лепихин Д.Н. Бронхоэктазы // М.: ГЭОТАР-Медиа, 2011.
9. Альперн Д.Е. Патологическая физиология, 6-ое издание // Москва: Медицина, 1965. – 434 с.
Причины, диагностика и время обращения к врачу
Кровохарканье в мокроте или слизи при кашле или слюнотечении называется кровохарканьем. Хотя кровь может вызывать беспокойство, обычно это не повод для беспокойства, особенно у молодых или здоровых людей.
Кровь в мокроте — обычное явление при многих легких респираторных заболеваниях, включая инфекции верхних дыхательных путей, бронхит и астму.
Может настораживать откашливание значительного количества крови в мокроте или частое обнаружение крови в слизи.В тяжелых случаях это может быть связано с заболеванием легких или желудка.
В этой статье мы обсудим причины и методы лечения крови в мокроте.
Кровь в мокроте обычно поступает из легких, но также может поступать из желудка или пищеварительного тракта.
Ряд факторов может привести к образованию крови в мокроте. Также кровь может поступать из разных частей тела.
Кровь обычно поступает из легких, но реже она может поступать из желудка или пищеварительного тракта.Если кровь поступает из пищеварительного тракта, медицинский термин — гематемезис.
- Из легких (кровохарканье). Если кровь ярко-красная, пенистая, а иногда и смешанная со слизью, вероятно, это происходит из легких и может быть результатом постоянного кашля или легочной инфекции.
- Из пищеварительного тракта (гематемезис). Если кровь темная и со следами еды, вероятно, она произошла из желудка или другого места в пищеварительном тракте. Это может быть признаком более серьезного состояния.
Возможные причины появления крови в мокроте:
- Бронхит. Хронический бронхит часто возникает за появлением крови. Состояние включает стойкое или повторяющееся воспаление дыхательных путей, а также кашель и выделение мокроты.

- Бронхоэктазия. Это описывает постоянное увеличение частей дыхательных путей легких. Часто возникает при инфекции, одышке и хрипах.
- Продолжительный или сильный кашель. Это может вызвать раздражение верхних дыхательных путей и разрыв кровеносных сосудов.
- Сильное кровотечение из носа. Многие факторы могут вызвать кровотечение из носа.
- Употребление наркотиков. Наркотики, такие как кокаин, при вдыхании через ноздри могут раздражать верхние дыхательные пути.
- Антикоагулянты. Эти лекарства предотвращают свертывание крови. Примеры включают варфарин, ривароксабан, дабигатран и апиксабан.
- Хроническая обструктивная болезнь легких (ХОБЛ). ХОБЛ — это постоянное препятствие оттоку воздуха из легких. Обычно это вызывает затрудненное дыхание, кашель, выделение мокроты и хрипы.
- Пневмония. Эта и другие легочные инфекции могут вызывать кровянистую мокроту.
 Пневмония характеризуется воспалением легочной ткани, как правило, из-за бактериальной инфекции. Люди с пневмонией, как правило, испытывают боль в груди при дыхании или кашле, утомляемость, жар, потоотделение и озноб. Пожилые люди также могут испытывать замешательство.
Пневмония характеризуется воспалением легочной ткани, как правило, из-за бактериальной инфекции. Люди с пневмонией, как правило, испытывают боль в груди при дыхании или кашле, утомляемость, жар, потоотделение и озноб. Пожилые люди также могут испытывать замешательство. - Тромбоэмболия легочной артерии. Это относится к сгустку крови в одной артерии легкого. Обычно это вызывает боль в груди и внезапную одышку.
- Отек легких. Это описывает жидкость в легких. Отек легких чаще всего встречается у людей с сердечными заболеваниями. Это вызывает розовую и пенистую мокроту, а также сильную одышку, иногда с болью в груди.
- Рак легких. У человека больше шансов заболеть раком легких, если он старше 40 лет и курит табак.Это может вызвать не проходящий кашель, одышку, боль в груди, а иногда и боль в костях или головную боль.
- Рак шеи. Обычно это начинается в горле, гортани или дыхательном горле.
 Это может вызвать отек или незаживающую боль, постоянную боль в горле и красное или белое пятно во рту.
Это может вызвать отек или незаживающую боль, постоянную боль в горле и красное или белое пятно во рту. - Муковисцидоз. Это наследственное заболевание серьезно повреждает легкие. Обычно это вызывает затрудненное дыхание и постоянный кашель с густой слизью.
- Гранулематоз с полиангиитом. Это описывает воспаление кровеносных сосудов в носовых пазухах, легких и почках. Обычно это вызывает насморк, кровотечение из носа, одышку, хрипы и лихорадку.
- Туберкулез. Бактерия вызывает эту тяжелую инфекцию легких, которая может вызывать жар, потоотделение, боль в груди, боль при дыхании или кашле и постоянный кашель.
- Суженные клапаны сердца. Сужение митрального клапана сердца, называемое стенозом митрального клапана, может вызвать одышку, особенно при физической нагрузке или в положении лежа.Другие симптомы включают опухшие ступни или ноги, учащенное сердцебиение или усталость, особенно при повышенной физической активности.

- Тяжелая травма. Травма грудной клетки может вызвать появление крови в мокроте.
Человек, кашляющий кровью в больших количествах или через частые промежутки времени, должен посетить врача.
Обратитесь к врачу или обратитесь за неотложной помощью, если при кашле выделяется много крови или кровь через частые промежутки времени.
Если кровь темная и появляется на кусках еды, немедленно обратитесь в больницу.Это может указывать на серьезную проблему, возникшую в пищеварительном тракте.
Также обратитесь к врачу, если кровь в мокроте сопровождается одним из следующих симптомов:
- потеря аппетита
- необъяснимая потеря веса
- кровь в моче или стуле
- боль в груди, головокружение, лихорадка или свет — головокружение
- ухудшение одышки
Чтобы определить, вызывает ли какое-либо заболевание кровь в мокроте, врач обычно изучает историю болезни и проводит физический осмотр.
Во время обследования врач может попросить человека покашлять, и он может проверить нос и рот на предмет кровотечения. Врач также может взять образцы мокроты и крови для анализа.
В некоторых случаях необходимы дополнительные обследования. Они могут включать рентген грудной клетки, компьютерную томографию или бронхоскопию, при которой камера на конце трубки вводится в дыхательные пути.
Стероиды могут помочь, если воспалительное состояние вызывает кровотечение.
Лечение направлено на остановку кровотечения и устранение основной причины.
Возможное лечение:
- Стероиды. Стероиды могут помочь, когда за кровотечением стоит воспалительное состояние.
- Антибиотики. Антибиотики применяются при пневмонии или туберкулезе.
- Бронхоскопия. Это дает возможность внимательно изучить возможные источники кровотечения. Инструмент, называемый эндоскопом, вводится в дыхательные пути через нос или рот.
 На конец можно прикрепить инструменты. Некоторые предназначены для остановки кровотечения, а другие, например, могут удалять сгусток крови.
На конец можно прикрепить инструменты. Некоторые предназначены для остановки кровотечения, а другие, например, могут удалять сгусток крови. - Эмболизация. Если за кровь в мокроте отвечает крупный кровеносный сосуд, врач может порекомендовать процедуру, называемую эмболизацией. Катетер вводят в сосуд, идентифицируют источник кровотечения и используют металлическую спираль, химическое вещество или фрагмент желатиновой губки для его закрытия.
- Переливание продуктов крови. Переливание элементов крови, таких как плазма, факторы свертывания или тромбоциты, может потребоваться, если проблемы со свертыванием или чрезмерно жидкая кровь являются причиной появления крови в мокроте.
- Химиотерапия или лучевая терапия. Их можно использовать для лечения рака легких.
- Хирургия. Это может потребоваться для удаления поврежденной или раковой части легкого. Хирургическое вмешательство обычно считается крайней мерой и только вариантом, когда кровотечение серьезное или постоянное.

Кровь в мокроте, особенно в небольших количествах, обычно не вызывает беспокойства. Однако у людей с респираторными заболеваниями в анамнезе или курящих часто требуется дальнейшая оценка.
Респираторные инфекции, другие заболевания легких и, реже, проблемы с пищеварительным трактом могут вызывать появление крови. Некоторые причины легкие и разрешаются сами по себе. В остальных случаях необходимо медицинское вмешательство.
При сильном или частом кашле с кровью следует обратиться к врачу.
Прочтите статью на испанском языке.
Причины, диагностика и время обращения к врачу
Кровохарканье в мокроте или слизи, когда человек кашляет или плюется, называется кровохарканьем.Хотя кровь может вызывать беспокойство, обычно это не повод для беспокойства, особенно у молодых или здоровых людей.
Кровь в мокроте — обычное явление при многих легких респираторных заболеваниях, включая инфекции верхних дыхательных путей, бронхит и астму.
Может настораживать откашливание значительного количества крови в мокроте или частое обнаружение крови в слизи. В тяжелых случаях это может быть связано с заболеванием легких или желудка.
В тяжелых случаях это может быть связано с заболеванием легких или желудка.
В этой статье мы обсудим причины и методы лечения крови в мокроте.
Кровь в мокроте обычно поступает из легких, но также может поступать из желудка или пищеварительного тракта.
Ряд факторов может привести к образованию крови в мокроте. Также кровь может поступать из разных частей тела.
Кровь обычно поступает из легких, но реже она может поступать из желудка или пищеварительного тракта. Если кровь поступает из пищеварительного тракта, медицинский термин — гематемезис.
- Из легких (кровохарканье). Если кровь ярко-красная, пенистая, а иногда и смешанная со слизью, вероятно, это происходит из легких и может быть результатом постоянного кашля или легочной инфекции.
- Из пищеварительного тракта (гематемезис). Если кровь темная и со следами еды, вероятно, она произошла из желудка или другого места в пищеварительном тракте.
 Это может быть признаком более серьезного состояния.
Это может быть признаком более серьезного состояния.
Возможные причины появления крови в мокроте:
- Бронхит. Хронический бронхит часто возникает за появлением крови. Состояние включает стойкое или повторяющееся воспаление дыхательных путей, а также кашель и выделение мокроты.
- Бронхоэктазия. Это описывает постоянное увеличение частей дыхательных путей легких. Часто возникает при инфекции, одышке и хрипах.
- Продолжительный или сильный кашель. Это может вызвать раздражение верхних дыхательных путей и разрыв кровеносных сосудов.
- Сильное кровотечение из носа. Многие факторы могут вызвать кровотечение из носа.
- Употребление наркотиков. Наркотики, такие как кокаин, при вдыхании через ноздри могут раздражать верхние дыхательные пути.
- Антикоагулянты. Эти лекарства предотвращают свертывание крови. Примеры включают варфарин, ривароксабан, дабигатран и апиксабан.

- Хроническая обструктивная болезнь легких (ХОБЛ). ХОБЛ — это постоянное препятствие оттоку воздуха из легких.Обычно это вызывает затрудненное дыхание, кашель, выделение мокроты и хрипы.
- Пневмония. Эта и другие легочные инфекции могут вызывать кровянистую мокроту. Пневмония характеризуется воспалением легочной ткани, как правило, из-за бактериальной инфекции. Люди с пневмонией, как правило, испытывают боль в груди при дыхании или кашле, утомляемость, жар, потоотделение и озноб. Пожилые люди также могут испытывать замешательство.
- Тромбоэмболия легочной артерии. Это относится к сгустку крови в одной артерии легкого.Обычно это вызывает боль в груди и внезапную одышку.
- Отек легких. Это описывает жидкость в легких. Отек легких чаще всего встречается у людей с сердечными заболеваниями. Это вызывает розовую и пенистую мокроту, а также сильную одышку, иногда с болью в груди.
- Рак легких.
 У человека больше шансов заболеть раком легких, если он старше 40 лет и курит табак. Это может вызвать не проходящий кашель, одышку, боль в груди, а иногда и боль в костях или головную боль.
У человека больше шансов заболеть раком легких, если он старше 40 лет и курит табак. Это может вызвать не проходящий кашель, одышку, боль в груди, а иногда и боль в костях или головную боль. - Рак шеи. Обычно это начинается в горле, гортани или дыхательном горле. Это может вызвать отек или незаживающую боль, постоянную боль в горле и красное или белое пятно во рту.
- Муковисцидоз. Это наследственное заболевание серьезно повреждает легкие. Обычно это вызывает затрудненное дыхание и постоянный кашель с густой слизью.
- Гранулематоз с полиангиитом. Это описывает воспаление кровеносных сосудов в носовых пазухах, легких и почках.Обычно это вызывает насморк, кровотечение из носа, одышку, хрипы и лихорадку.
- Туберкулез. Бактерия вызывает эту тяжелую инфекцию легких, которая может вызывать жар, потоотделение, боль в груди, боль при дыхании или кашле и постоянный кашель.
- Суженные клапаны сердца.
 Сужение митрального клапана сердца, называемое стенозом митрального клапана, может вызвать одышку, особенно при физической нагрузке или в положении лежа. Другие симптомы включают опухшие ступни или ноги, учащенное сердцебиение или усталость, особенно при повышенной физической активности.
Сужение митрального клапана сердца, называемое стенозом митрального клапана, может вызвать одышку, особенно при физической нагрузке или в положении лежа. Другие симптомы включают опухшие ступни или ноги, учащенное сердцебиение или усталость, особенно при повышенной физической активности. - Тяжелая травма. Травма грудной клетки может вызвать появление крови в мокроте.
Человек, кашляющий кровью в больших количествах или через частые промежутки времени, должен посетить врача.
Обратитесь к врачу или обратитесь за неотложной помощью, если при кашле выделяется много крови или кровь через частые промежутки времени.
Если кровь темная и появляется на кусках еды, немедленно обратитесь в больницу. Это может указывать на серьезную проблему, возникшую в пищеварительном тракте.
Также обратитесь к врачу, если кровь в мокроте сопровождается одним из следующих симптомов:
- потеря аппетита
- необъяснимая потеря веса
- кровь в моче или стуле
- боль в груди, головокружение, лихорадка или свет — головокружение
- ухудшение одышки
Чтобы определить, вызывает ли какое-либо заболевание кровь в мокроте, врач обычно изучает историю болезни и проводит физический осмотр.
Во время обследования врач может попросить человека покашлять, и он может проверить нос и рот на предмет кровотечения. Врач также может взять образцы мокроты и крови для анализа.
В некоторых случаях необходимы дополнительные обследования. Они могут включать рентген грудной клетки, компьютерную томографию или бронхоскопию, при которой камера на конце трубки вводится в дыхательные пути.
Стероиды могут помочь, если воспалительное состояние вызывает кровотечение.
Лечение направлено на остановку кровотечения и устранение основной причины.
Возможное лечение:
- Стероиды. Стероиды могут помочь, когда за кровотечением стоит воспалительное состояние.
- Антибиотики. Антибиотики применяются при пневмонии или туберкулезе.
- Бронхоскопия. Это дает возможность внимательно изучить возможные источники кровотечения. Инструмент, называемый эндоскопом, вводится в дыхательные пути через нос или рот.
 На конец можно прикрепить инструменты. Некоторые предназначены для остановки кровотечения, а другие, например, могут удалять сгусток крови.
На конец можно прикрепить инструменты. Некоторые предназначены для остановки кровотечения, а другие, например, могут удалять сгусток крови. - Эмболизация. Если за кровь в мокроте отвечает крупный кровеносный сосуд, врач может порекомендовать процедуру, называемую эмболизацией. Катетер вводят в сосуд, идентифицируют источник кровотечения и используют металлическую спираль, химическое вещество или фрагмент желатиновой губки для его закрытия.
- Переливание продуктов крови. Переливание элементов крови, таких как плазма, факторы свертывания или тромбоциты, может потребоваться, если проблемы со свертыванием или чрезмерно жидкая кровь являются причиной появления крови в мокроте.
- Химиотерапия или лучевая терапия. Их можно использовать для лечения рака легких.
- Хирургия. Это может потребоваться для удаления поврежденной или раковой части легкого. Хирургическое вмешательство обычно считается крайней мерой и только вариантом, когда кровотечение серьезное или постоянное.

Кровь в мокроте, особенно в небольших количествах, обычно не вызывает беспокойства. Однако у людей с респираторными заболеваниями в анамнезе или курящих часто требуется дальнейшая оценка.
Респираторные инфекции, другие заболевания легких и, реже, проблемы с пищеварительным трактом могут вызывать появление крови. Некоторые причины легкие и разрешаются сами по себе. В остальных случаях необходимо медицинское вмешательство.
При сильном или частом кашле с кровью следует обратиться к врачу.
Прочтите статью на испанском языке.
Когда кашель с кровью — это неотложная ситуация?
Кашель с кровью, также известный как кровохарканье, может быть очень пугающим.Поначалу это также может сбивать с толку. Действительно ли кровь идет из легких, из носа, из пищевода или из желудка? Хотя кровохарканье является наиболее специфическим симптомом рака легких, чаще всего оно возникает по доброкачественной причине.
Давайте рассмотрим возможные причины, то, что можно сделать для диагностики основной проблемы, и возможные варианты лечения. Мы также обсудим, когда откашливание крови может быть неотложной ситуацией, но откашливание даже небольшого количества крови может быть опасным.Взаимодействие с другими людьми
Мы также обсудим, когда откашливание крови может быть неотложной ситуацией, но откашливание даже небольшого количества крови может быть опасным.Взаимодействие с другими людьми
При откашливании трети стакана крови смертность составляет около 30%. Если вы откашлялись от чайной ложки крови или более, не ждите, чтобы записаться на прием. Звоните по телефону 911 Сейчас.
Симптомы
Кровохарканье может возникать при кровотечении в горле, трахее или в больших или малых дыхательных путях легких (бронхи или бронхиолы). Многие люди описывают свои симптомы как срыгивание слизи с прожилками крови. При кашле кровь часто смешивается с мокротой и может иметь пузырьковый вид.
Важно различать кашель с кровью и кровью, поступающей через рот из других частей тела. «Псевдогемоптизм» — это термин, который описывает срыгивание крови, которая не идет из легких или бронхов. «Гематемезис» — это термин, относящийся к крови, которая поступает из пищевода и желудка (извергающаяся кровь).
Причины
Иллюстрация Нуши Ашджаи, VerywellЕсли вы кашляете с кровью, это не обязательно означает, что у вас рак легких.Есть много состояний, которые могут вызывать этот симптом, и только одно из них — рак легких. Но поскольку прогноз рака легких тем лучше, чем раньше он диагностирован, важно как можно скорее проконсультироваться с врачом.
Кровохарканье — это симптом только только у 7% людей, у которых диагностирован рак легких, и он считается симптомом, наиболее специфичным для диагноза.
Наиболее частыми причинами кашля с кровью являются раздражение дыхательных путей от кашля или инфекции.Некоторые возможные причины мокроты с прожилками крови включают:
- Воспаление и раздражение дыхательных путей от многократного кашля
- Бронхит
- Бронхоэктазия
- Рак легкого: примерно у 20% людей с раком легкого в какой-то момент в ходе заболевания будет наблюдаться кашель с кровью и рак грудной клетки (включая рак легких) являются причиной около 25% случаев кровохарканья.

- Пневмония
- Отек легких
- Сгустки крови в легких (тромбоэмболия легочной артерии): при легочной эмболии у людей часто возникают боль, покраснение или отек в икрах из-за тромбоза глубоких вен.
- Туберкулез: это наиболее частая причина кровохарканья во всем мире, но менее распространенная в Соединенных Штатах.
- Вдыхание инородного тела
- Нарушения свертываемости крови: они могут быть унаследованы или вызваны приемом лекарств или добавок, которые увеличивают время, необходимое для свертывания крови.
У детей
Кашель с кровью у детей, как правило, имеет другие причины, чем аналогичные симптомы у взрослых. Наиболее частые причины — инфекции, такие как пневмония, бронхит и туберкулез.Взаимодействие с другими людьми
Примерно в трети случаев причину невозможно определить, и симптом исчезает, не обнаружив причины (что-то, называемое «идиопатическим». Основное заболевание сердца является второй по частоте причиной кровохарканья у детей.
Когда идти в больницу
Кашель с кровью может быстро стать неотложной ситуацией. Откашливание более одной чайной ложки крови считается неотложной медицинской помощью. Откашливание 100 кубических сантиметров (куб. См) крови — всего 1/3 стакана — называется массивным кровохарканьем, и уровень смертности от него превышает 50 процентов.Не пытайтесь водить машину или попросите кого-нибудь отвезти вас в больницу — позвоните 911.
Вам также следует немедленно позвонить в службу экстренной помощи, если вы испытываете боль в груди, одышку или головокружение, даже если вы откашляете лишь следы крови. Проблема в том, что кашель с кровью может быстро вызвать обструкцию дыхательных путей и аспирацию крови в легкие.
Диагностика
Если вы кашляете кровью — даже очень небольшое количество всего один раз или даже если вы не уверены, что действительно кашляли кровью — важно записаться на прием к врачу.
Если возможно, принесите на прием к врачу образец того, что вы кашляли. Обертывание образца полиэтиленовой пленкой или вощеной бумагой может лучше сохранить образец, чем упаковка его тканью.
Обертывание образца полиэтиленовой пленкой или вощеной бумагой может лучше сохранить образец, чем упаковка его тканью.
Экзамен
Ваш врач задаст вам несколько вопросов в дополнение к тщательному медицинскому осмотру. Некоторые из них включают:
- Как давно это происходит?
- Когда это началось?
- Это произошло во время еды?
- Сколько крови вы откашлялись?
- Кровь смешалась со слизью?
- Какие еще симптомы у вас возникли? Например, постоянный кашель, симптомы аллергии, одышка, охриплость голоса, хрипы, необъяснимая потеря веса или утомляемость.
- Были ли у вас эпизоды удушья?
- Вы курили или курили когда-нибудь?
- Какие лекарства вы принимаете (включая любые травяные добавки или лекарства, отпускаемые без рецепта)?
- Какие еще у вас заболевания?
- Были ли у кого-нибудь в вашей семье бронхит, нарушение свертываемости крови, проблемы с легкими или рак легких?
В зависимости от количества крови, которую вы кашляете, ваш врач сначала захочет убедиться, что ваши дыхательные пути в порядке, чтобы предотвратить аспирацию (вдыхание содержимого, которое находится у вас во рту) и контролировать любое активное кровотечение.
Тесты
Затем ваш врач порекомендует тесты, чтобы определить причину. Возможные тесты могут включать:
- Лабораторные анализы для проверки показателей крови и поиска любой причины кровотечения
- Рентген грудной клетки для выявления любых признаков опухоли
- КТ вашей грудной клетки
- Бронхоскопия для проверки на наличие инородных тел или проверьте свои дыхательные пути на наличие опухоли (при бронхоскопии гибкая трубка вводится через рот в бронхи)
Если у вас активно кровотечение, компьютерная томография обычно является методом выбора для оценки кровотечения.Лечение будет зависеть от причины ваших симптомов, а также от количества крови, которую вы откашляете. Помните, что если вы кашляете кровью только один раз, и даже если это небольшое количество, крайне важно как можно скорее обратиться к врачу.
Важно быть собственным защитником и продолжать задавать вопросы, если ответ не найден. Рак легких часто пропускают при регулярном рентгене грудной клетки, поэтому необходимы дальнейшие обследования, в том числе компьютерная томография грудной клетки. Если вы не получаете ответов, подумайте о том, чтобы получить второе мнение.
Если вы не получаете ответов, подумайте о том, чтобы получить второе мнение.
Если ваш врач подозревает, что у вас может быть рак легких, вы можете узнать больше о том, как диагностируется рак легких, чего вы можете ожидать, и ваших возможных факторах риска рака легких (это выходит далеко за рамки курения и от 10% до 15% легких. диагноз рака возникает у никогда не куривших).
Не упускайте шанс, что у вас может быть рак легких, пока диагноз не будет исключен. Рак легких встречается у некурящих. Это происходит у молодых людей. И у женщин это почти так же часто, как и у мужчин.
К сожалению, среднее время между появлением симптомов и постановкой диагноза рака легких составляет 12 месяцев — время, в течение которого лечение часто может повлиять на исход болезни.
Лечение
Важным шагом в борьбе с кровохарканьем является поиск и лечение основной причины, но иногда симптом необходимо лечить напрямую (и немедленно), даже если причина не совсем ясна.
Первый шаг в лечении кровохарканья — убедиться, что дыхательные пути защищены.Может потребоваться интубация (введение эндотрахеальной трубки), особенно при массивном кровотечении. Когда кровотечение легкое, лечение может быть направлено на устранение основной причины. В противном случае можно рассмотреть следующие варианты.
Бронхоскопические варианты
Есть несколько методов, которые можно использовать во время бронхоскопии для остановки кровотечения, но они наиболее эффективны, когда кровотечение легкое или умеренное. Некоторые варианты включают:
- Эндобронхиальные вставки: с помощью эндоскопии можно ввести ряд веществ, чтобы попытаться остановить кровотечение местно.Некоторые из них включают замороженный физиологический раствор, фибриноген и окисленную регенеративную целлюлозу.
- Коагуляция с коагуляцией аргоновой плазмы или фотокоагуляцией
- Электрокаутерация (эндобронхиальная)
- Эндоброхиальная установка стента (особенно при раке легких)
Эмболизация бронхиальной артерии
Когда кровотечение очень значительное (массивное кровохарканье), бронхоскопические процедуры гораздо менее эффективны. В настоящее время эмболизация бронхиальной артерии рекомендуется в качестве первой линии при массивном кровохарканье и может быть весьма эффективной (хотя вероятность успеха выше, если причиной является другой диагноз, а не рак).
В настоящее время эмболизация бронхиальной артерии рекомендуется в качестве первой линии при массивном кровохарканье и может быть весьма эффективной (хотя вероятность успеха выше, если причиной является другой диагноз, а не рак).
В этой процедуре катетер вводится в артерию в верхней части бедра (бедренную артерию) и продвигается до легочной артерии. Затем для эмболизации артерии (образования сгустка) могут использоваться различные вещества, такие как желатиновая губка, частицы ПВХ или металлическая спираль.
Хирургия
Хирургическое вмешательство требуется реже, чем в прошлом, при кровохарканье, но все еще часто используется в таких условиях, как массивное кровохарканье из-за травмы. Хирургическое вмешательство может быть выполнено минимально инвазивным способом (торакоскопический доступ с использованием видео) или открытым способом.Чаще всего выполняется резекция клина легочной ткани в области кровотечения (субдолевая резекция).
Большинство кровотечений в дыхательных путях происходит из бронхиальных артерий, и эмболизация бронхиальной артерии (по сути, введение сгустка в артерию) часто является эффективным лечением.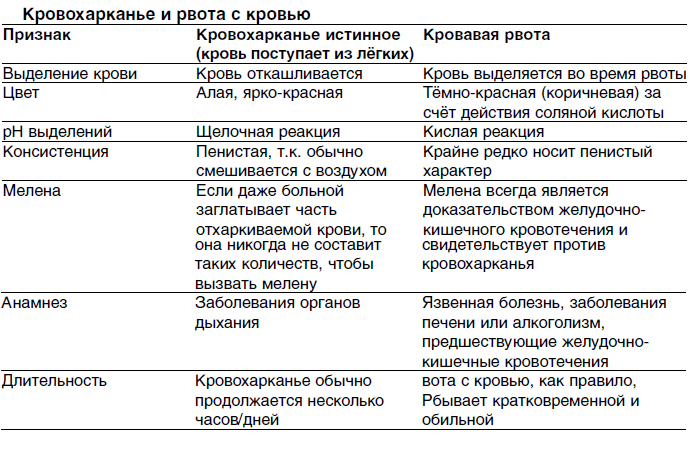
Слово от Verywell
Кашель с кровью может быть пугающим симптомом, и причины могут быть от легких, например раздражение дыхательных путей от кашля, до таких серьезных, как рак легких или тромб в легких.Даже небольшое кровотечение в легкие может быть опасным из-за риска аспирации (и удушья). Откашливание только чайной ложки крови считается неотложной медицинской помощью.
Хотя и страшно, но даже при активном кровотечении многое можно сделать. Эмболизация бронхиальной артерии часто бывает очень эффективной в ситуации, которая в противном случае могла бы быть опасной для жизни.
Хотя кашель с кровью является первым симптомом только 7% случаев рака легких, важно исключить такую возможность у взрослых независимо от факторов риска.Как и в случае с другими видами рака, чем раньше будет диагностирован рак легких, тем больше шансов на излечение.
Кашель с кровью (кровохарканье) — UCLA Lung Cancer, Los Angeles, CA
Обучение пациентов — Программа рака легких в UCLA
Узнайте больше о раке легких:
Признаки и симптомы: Кашель с кровью; Кровохарканье
Кровохарканье; Кровохарканье
Определение
Кашель с кровью — это срыгивание крови или кровянистой слизи из легких и горла (дыхательных путей).
Альтернативные названия
Кровохарканье; Срыгивание кровью; Кровянистая мокрота
Рекомендации
Кровохарканье — это медицинский термин, обозначающий откашливание крови из дыхательных путей.
Кашель с кровью — это не то же самое, что кровотечение изо рта, горла или желудочно-кишечного тракта.
Кровь, возникающая при кашле, часто выглядит пузырчатой, потому что она смешана с воздухом и слизью. Обычно он ярко-красный.
Причины
Некоторые состояния, заболевания и медицинские тесты могут вызвать кашель с кровью.
Заболевания и состояния могут включать:
- Кровоточивость десен, например, при гингивите
- Сгусток крови в легком
- Бронхоэктазия
- Бронхит
- Муковисцидоз
- Рак пищевода
- Синдром сильного раздражения горла Гудпастура
- кашель
- Носовое кровотечение
- Ларингит
- Рак легкого (см.
 метастатический рак легкого)
метастатический рак легкого) - Пневмония
- Легочная аспирация (вдыхание крови в легкие)
- Отек легких
- Системная красная волчанка
- Туберкулезная болезнь
23
- Туберкулез 230023 Диагностические тесты, которые могут вызвать кашель с кровью, могут включать:
- Бронхоскопия
- Ларингоскопия
- Биопсия легкого
- Медиастиноскопия
- Спирометрия
- Тонзиллэктомия
- Биопсия верхних дыхательных путей
Средства от кашля могут помочь, если это состояние вызвано раздражением горла от сильного кашля.Однако в некоторых случаях препараты для подавления кашля могут привести к обструкции дыхательных путей. Всегда сначала посоветуйтесь с врачом.
Очень важно отметить, как долго вы кашляете кровью. Вы также должны отслеживать следующее:
- Сколько крови смешано со слизью
- Симптомы, такие как головокружение, головокружение или жажда, которые могут указывать на сильную потерю крови
- Другие симптомы, такие как лихорадка, грудь боль, одышка и кровь в моче
Когда обращаться к медицинскому работнику
В случае необъяснимого кашля с кровью вызовите скорую помощь или обратитесь в ближайшее отделение неотложной помощи.
 Это очень важно, если при кашле выделяется большое количество крови (более нескольких чайных ложек) или если он сопровождается сильной одышкой, головокружением или головокружением.
Это очень важно, если при кашле выделяется большое количество крови (более нескольких чайных ложек) или если он сопровождается сильной одышкой, головокружением или головокружением.Чего ожидать при посещении вашего офиса
В экстренных случаях ваш врач назначит вам лечение для контроля вашего состояния. Затем вам будут заданы вопросы о вашем кашле, например:
- Тип
- Вы видите кровь, когда кашляете?
- Есть ли слизь с прожилками крови (мокрота)?
- Откашливается большое количество крови (массивное кровохарканье)?
- Сколько раз вы кашляли кровью?
- Временной график
- Кашель усиливается ночью?
- Это началось внезапно?
- Увеличилось ли в последнее время?
- Сколько недель длился кашель?
- Какие еще симптомы у вас есть?
Врач проведет полный медицинский осмотр и проверит вашу грудную клетку и легкие.Тесты, которые могут быть выполнены, включают:
- Рентген грудной клетки
- Компьютерная томография грудной клетки
- Общий анализ крови
- Исследования коагуляции, такие как PT или PTT
- Бронхоскопия
- Биопсия легкого
- Сканирование легких
- Легочная артериография
- Посев и мазок мокроты
Список литературы
Rakel RE.
 Учебник семейной практики. 6-е изд. Филадельфия, Пенсильвания: У. Б. Сондерс; 2005: 402-413.
Учебник семейной практики. 6-е изд. Филадельфия, Пенсильвания: У. Б. Сондерс; 2005: 402-413.Мюррей Дж., Надел Дж.Учебник респираторной медицины. 3-е изд. Филадельфия, Пенсильвания: У. Б. Сондерс; 2000: 497.
Кровохарканье (кровохарканье) | Причины, диагностика и лечение
Почему я кашляю кровью?
Медицинское название кровохарканья — кровохарканье. Этот симптом обычно возникает из-за проблем с дыхательными путями или легкими. Существует ряд различных причин, обсуждаемых ниже.
Количество крови (степень тяжести) может варьироваться:
Если вы кашляете большим количеством крови
Это чрезвычайная ситуация, особенно если кровотечение не останавливается и вы теряете много крови.Вам следует срочно вызвать скорую помощь. Однако такая ситуация встречается очень редко.
При кашле с небольшим количеством крови
Часто кровь примешивается к слюну (мокроте). Это обычное дело. Иногда каждый раз при кашле появляется небольшое количество крови, смешанное с мокротой.
 Иногда это разовое небольшое количество крови. Однако, если вы когда-нибудь кашляете кровью и не знаете причину этого, независимо от того, насколько мало крови, вам следует в ближайшее время обратиться к врачу. Кашель с кровью — симптом, который может указывать на серьезное заболевание.Как правило, чем раньше диагностируется серьезная проблема, тем больше шансов, что лечение может улучшить прогноз (прогноз).
Иногда это разовое небольшое количество крови. Однако, если вы когда-нибудь кашляете кровью и не знаете причину этого, независимо от того, насколько мало крови, вам следует в ближайшее время обратиться к врачу. Кашель с кровью — симптом, который может указывать на серьезное заболевание.Как правило, чем раньше диагностируется серьезная проблема, тем больше шансов, что лечение может улучшить прогноз (прогноз).Одновременно с кровохарканьем могут возникать и другие симптомы. Например, кашель, боль в груди, одышка, высокая температура (лихорадка), плохое самочувствие, хрипы или другие легочные симптомы. Наличие и тип других симптомов могут помочь указать причину кровотечения. Иногда сначала нет никаких других симптомов.
Дыхательные пути и легкие
В грудной клетке находятся два легких — одно с правой стороны, а другое — с левой.Их разделяет сердце, которое находится между ними.
Воздух, которым мы дышим, попадает в нос, проходит через горло (глотку) и голосовой ящик (гортань) и попадает в дыхательное горло (трахею).
 В конечном итоге трахея делится на две части, называемые бронхами. Правый главный бронх («бронх» — это один из бронхов) снабжает правое легкое; левый главный бронх снабжает левое легкое. Эти бронхи затем делятся на более мелкие бронхи. Со временем бронхи стали называть бронхиолами — самыми маленькими воздушными трубками в легких.Эту систему воздушных трубок можно представить как перевернутое дерево, в котором трахея является основным стволом, а бронхи и бронхиолы — ветвями. Медицинский термин для всех воздушных трубок — дыхательные пути.
В конечном итоге трахея делится на две части, называемые бронхами. Правый главный бронх («бронх» — это один из бронхов) снабжает правое легкое; левый главный бронх снабжает левое легкое. Эти бронхи затем делятся на более мелкие бронхи. Со временем бронхи стали называть бронхиолами — самыми маленькими воздушными трубками в легких.Эту систему воздушных трубок можно представить как перевернутое дерево, в котором трахея является основным стволом, а бронхи и бронхиолы — ветвями. Медицинский термин для всех воздушных трубок — дыхательные пути.На конце мельчайших бронхиол находятся альвеолы. Альвеолы - это крошечные мешочки, выстланные очень тонким слоем клеток. У них также отличное кровоснабжение. Крошечные альвеолы - это место, где кислород поступает в кровь и где углекислый газ (CO 2 ) покидает кровь.
Каковы причины кровохарканья?
Кровохарканье (кровохарканье) имеет множество возможных причин. Ниже приводится краткий обзор наиболее распространенных и важных причин:
Инфекция
Инфекция дыхательных путей (бронхов), называемая острым бронхитом, и инфекция легочной ткани, называемая пневмонией, возможно, являются наиболее частыми причинами легких приступов кровохарканье.
 Однако инфекция в любом месте дыхательных путей может потенциально вызвать кровохарканье. Обычно кровь смешивается со слюной (мокротой).Кроме того, обычно присутствуют другие симптомы, связанные с инфекцией, такие как высокая температура (жар) и кашель. Обычно кровохарканье проходит, когда инфекция проходит. Часто дополнительные анализы не требуются, если кровохарканье явно связано с инфекцией, а затем прошло.
Однако инфекция в любом месте дыхательных путей может потенциально вызвать кровохарканье. Обычно кровь смешивается со слюной (мокротой).Кроме того, обычно присутствуют другие симптомы, связанные с инфекцией, такие как высокая температура (жар) и кашель. Обычно кровохарканье проходит, когда инфекция проходит. Часто дополнительные анализы не требуются, если кровохарканье явно связано с инфекцией, а затем прошло.Туберкулез (ТБ) легких раньше был очень частой причиной кровохарканья. Однако сейчас туберкулез в Великобритании — редкость.
Рак
Большинство видов рака легких возникает из клеток, выстилающих бронхи.Одним из самых ранних симптомов рака легких может быть кашель с кровью или окровавленной мокротой. Это может быть даже первым симптомом до появления других симптомов. Большинство случаев рака легких развивается у людей старше 50 лет, чаще всего у курильщиков. Однако иногда у некурящих молодых людей могут возникать необычные виды рака легких. Обычно также развиваются различные другие симптомы.
 Эти симптомы описаны в отдельной брошюре «Рак легких».
Эти симптомы описаны в отдельной брошюре «Рак легких».Бронхоэктазия
Бронхоэктазия — аномальное расширение одного или нескольких дыхательных путей.В патологических дыхательных путях вырабатывается лишняя слизь, которая подвержена инфекциям. Основной симптом — кашель с выделением большого количества мокроты. Вы также можете кашлять кровью из ненормально воспаленных дыхательных путей. Обычно это просто небольшое количество крови, которое иногда бывает. Иногда можно кашлять большим количеством крови. Существуют различные основные причины бронхоэктазов. Например, перенесенная ранее тяжелая инфекция легких, некоторые наследственные состояния и некоторые другие состояния, которые могут повредить часть дыхательных путей.
Вдыхаемые предметы (вдыхаемые) и травмы (травмы)
Вдыхаемые предметы могут вызвать повреждение дыхательных путей и привести к кровохарканью. Например, вдыхание арахиса или маленькой игрушки иногда может быть причиной у маленьких детей. Другие виды травм легких или дыхательных путей могут вызвать кровохарканье.

Легочная эмболия
Легочная эмболия — серьезное, потенциально опасное для жизни состояние. Это происходит из-за закупорки кровеносного сосуда в легких. Основными симптомами обычно являются боль в груди и одышка, но также может возникать кровохарканье.
Проблемы с сердцем и кровеносными сосудами
Тяжелая сердечная недостаточность может вызвать скопление жидкости в легких. Основным симптомом обычно является одышка, но мокрота может стать пенистой и окрашенной в кровь. Различные редкие проблемы с кровеносными сосудами также могут вызывать кровотечение в легкие или дыхательные пути.
Воспаление и аномальные тканевые отложения
Существует ряд состояний, которые могут вызывать воспаление или вызывать аномальные тканевые отложения в различных частях тела. Иногда эти состояния влияют на ткань легких или дыхательные пути.Воспаленные или ненормальные ткани дыхательных путей или легких могут время от времени кровоточить и вызывать кровохарканье.
 Состояния, которые могут вызвать это, включают синдром Гудпасчера, легочный гемосидероз, гранулематоз с полиангиитом, волчаночный пневмонит, легочный эндометриоз и бронхолитиаз. Примечание : эти состояния очень редки, и у вас, как правило, наблюдаются другие симптомы помимо кровохарканья.
Состояния, которые могут вызвать это, включают синдром Гудпасчера, легочный гемосидероз, гранулематоз с полиангиитом, волчаночный пневмонит, легочный эндометриоз и бронхолитиаз. Примечание : эти состояния очень редки, и у вас, как правило, наблюдаются другие симптомы помимо кровохарканья.Причина не установлена.
Несмотря на тесты, примерно у каждого восьмого человека с кровохарканьем причина не может быть обнаружена.Это называется идиопатическим кровохарканьем. (Слово «идиопатический» означает неизвестную причину.)
Итак, у некоторых людей причина кровотечения остается загадкой. Возможно, в этих случаях это просто небольшой кровеносный сосуд, который на время лопается и кровоточит — что-то вроде кровотечения из носа. Однако никогда не предполагайте, что причина не будет найдена. Всегда обращайтесь к врачу , если вы кашляете с кровью, и причина этого неизвестна. Диагноз идиопатического кровохарканья может быть поставлен только после того, как будут исключены другие более серьезные причины.

Что делать, если я кашляю кровью?
Как упоминалось ранее:
- Если вы кашляете с большим количеством крови, вам следует вызвать скорую помощь, так как это неотложная медицинская помощь.
- Если вы кашляете одним или несколькими небольшими количествами крови и не знаете причину, немедленно обратитесь к врачу.
Какую оценку и тесты можно провести?
Осмотр врача
Ваш врач, скорее всего, задаст различные вопросы о природе кровотечения и спросит, есть ли у вас другие симптомы.Он или она также осмотрит вас. Одна из первых вещей, которую врач попытается выяснить, это: «Действительно ли эта кровь исходит из дыхательных путей или легких?» Иногда трудно быть уверенным. Истинное кровохарканье — это откашливание крови, которая поступает откуда-то из легких или дыхательных путей ниже уровня гортани. Но иногда бывает сложно сказать, является ли кровь:
- Гематемезис — то есть, когда кровь поднимается (рвота) кровью, но рвота может вызвать кашель во время рвоты.

- Псевдохирургическое кровохарканье — это когда кровь течет откуда-то изо рта или носа и попадает в заднюю стенку горла, что вызывает кашель. Например, от кровотечения из носа или воспаленного горла.
После оценки врача вероятная причина может быть выяснена, и ваш врач посоветует, что делать дальше. Тесты могут быть подходящими или не подходящими.
Однако после выяснения того, что кровь является истинным кровохарканьем, а причина не ясна, ваш врач может направить вас на один или несколько анализов.Проведенные тесты могут различаться в зависимости от предполагаемой причины (которая часто основана на других ваших симптомах). Тесты, которые обычно проводятся после необъяснимого кровохарканья, включают одно или несколько из следующих.
Рентген грудной клетки
Обычный рентгеновский снимок — это быстрое и легкое обследование. Это может быть все, что нужно для диагностики или оценки различных проблем. Однако обычный рентгеновский снимок имеет ограниченное применение.
 Другие анализы могут потребоваться, если диагноз неясен на обычном рентгеновском снимке.
Другие анализы могут потребоваться, если диагноз неясен на обычном рентгеновском снимке.КТ
КТ — это специальный рентгеновский тест.Он может дать довольно четкие изображения внутренней части вашего тела. В частности, он может дать хорошие снимки мягких тканей тела, которые плохо видны на обычных рентгеновских снимках.
Бронхоскопия
Бронхоскопия — это процедура, при которой врач осматривает ваши большие дыхательные пути (трахею и бронхи). Обычно используется волоконно-оптический бронхоскоп. Это тонкий гибкий телескоп. Он толщиной с карандаш. Бронхоскоп вводится через нос или рот по задней стенке глотки в дыхательное горло (трахею) и далее в бронхи.Волоконная оптика позволяет свету светить вокруг изгибов бронхоскопа, и врач может четко видеть ваши дыхательные пути.
Анализы крови
Ряд анализов крови может помочь диагностировать различные заболевания.
Другие тесты
Различные более сложные тесты и сканирование могут быть рекомендованы, если диагноз или степень проблемы остаются неясными, несмотря на вышеуказанные тесты.

Лечение кровохарканья
Лечение зависит от причины. См. Отдельные брошюры о различных заболеваниях, которые могут вызывать кровохарканье.
Coughing Up Blood — Pulmonary Associates of Mobile
Обзор Coughing Up Blood
Кашель с кровью может быть результатом ряда заболеваний легких. Кровь может варьироваться от розовой до красной и может содержать слизь. Официальное название кашля с кровью — кровохарканье. Любое количество кашля с кровью, безусловно, может вызывать тревогу, но откашливание слизи с небольшим количеством крови обычно не является серьезным. Если вы кашляете с большим количеством крови или часто, то вам необходимо немедленно обратиться к врачу.
Причины кашля с кровью
У кашля с кровью может быть много возможных причин, в том числе:
- Хроническая обструктивная болезнь легких (ХОБЛ)
- Рак легкого
- Употребление наркотиков
- Кистозный фиброз
- Туберкулез
- Травма
- Абсцесс легкого
- Паразитарная инфекция
- Пневмония
- и т.
 Д.
Д.
Иногда, когда вы кашляете кровью, она может идти откуда-то еще, например, из желудка.Первый шаг к лечению — понять, откуда на самом деле берется кровь. Наиболее частой причиной кашля с кровью обычно является хронический бронхит.
Как диагностировать причину кашля с кровью
Есть много тестов, которые можно сдать, когда кто-то кашляет кровью. Основная цель теста — определить скорость кровотечения и риски для дыхания. Первым шагом диагностики будет обсуждение с врачом истории вашего здоровья и того, что вы переживаете.Обычно также проводится медицинский осмотр. Затем ваш врач может порекомендовать рентген грудной клетки, чтобы увидеть, есть ли какие-либо изменения в легких. Рентген грудной клетки может показать массу, жидкость, застойные явления или может вернуться в нормальное состояние. Компьютерная томография (КТ) может потребоваться, если рентген не все показывает. КТ позволит врачу лучше рассмотреть легкие. Бронхоскопия поможет врачу заглянуть прямо в дыхательные пути и легкие, что может помочь определить корень проблемы.
 Также может потребоваться общий анализ крови (CBC), чтобы увидеть количество лейкоцитов и красных кровяных телец в крови. Анализ мочи может показать любые отклонения от нормы в моче. Профиль химического состава крови позволит измерить электролиты и функцию почек. Тест на коагуляцию покажет способность крови к свертыванию, что может способствовать кровотечению и откашливанию крови.
Также может потребоваться общий анализ крови (CBC), чтобы увидеть количество лейкоцитов и красных кровяных телец в крови. Анализ мочи может показать любые отклонения от нормы в моче. Профиль химического состава крови позволит измерить электролиты и функцию почек. Тест на коагуляцию покажет способность крови к свертыванию, что может способствовать кровотечению и откашливанию крови.Как вылечить кашляющего кровью
Лечение больных с кровохарканьем состоит из двух частей.Первым шагом лечения является остановка кровотечения, а следующим шагом будет выявление корня проблемы.
Если кровотечение не прекращается, врач может порекомендовать эмболизацию бронхиальной артерии. Эта процедура требует, чтобы катетер вводился через ногу в артерию, по которой кровь поступает в легкие. Затем вводится краситель, и артерии просматриваются на мониторе. После этого врач сможет увидеть источник кровотечения и заблокировать эту артерию. Это остановит кровотечение, и другие артерии смогут его компенсировать.

Бронхоскопия может помочь в лечении некоторых случаев кровотечения. Есть множество инструментов, которые можно использовать на конце эндоскопа, чтобы остановить кровотечение. Примером может служить воздушный шар, надутый внутри дыхательных путей.
В некоторых тяжелых случаях кашля с кровью может потребоваться операция. В крайних случаях ваш врач может порекомендовать удалить легкое.
Есть также несколько лекарств, которые могут быть рекомендованы в зависимости от причины. Если основной причиной кашля с кровью является воспалительное состояние, ваш врач назначит вам стероиды.Если установлен диагноз рака легких, могут помочь химиотерапия или лучевая терапия. Также могут быть назначены антибиотики при пневмонии или туберкулезе.
Людям, принимающим антикоагулянты, может потребоваться переливание крови, если они кашляют слишком много крови. Есть также ряд лекарств, которые могут быть назначены для загустения крови.
Домашние средства от кашля с кровью
Кашель с кровью следует лечить дома только в том случае, если ее очень мало и она не длится долго.В большинстве случаев вам нужно будет обратиться к врачу для диагностики и лечения. Могут быть рекомендованы некоторые лекарства или средства от кашля. Средства от кашля могут помочь при сильном кашле и уменьшат количество кашляющей крови. Однако в некоторых случаях эти подавляющие вещества могут привести к закупорке дыхательных путей. Если вы считаете, что это связано с риском, проконсультируйтесь с врачом. Если вы решите начать лечение дома, то вам нужно будет вести подробный дневник, как долго вы кашляете кровью, как часто это происходит и сколько крови в ней.
Обязательно позвоните своему врачу, если вы испытываете какие-либо симптомы, которые кажутся серьезными, или если симптомы длятся слишком долго. Вероятно, существует основная проблема, которую ваш врач должен будет диагностировать и лечить. Будьте готовы ответить на ряд вопросов врача, например, о любых других симптомах, которые могут возникнуть, как долго это происходит, ухудшается ли ночью, сколько крови вы кашляете и т. Д. Вот почему это так важно вести дневник происходящего.
Когда обращаться к врачу по поводу кровохарканья
Кашель с кровью — очень серьезное заболевание. Вам нужно будет обратиться к врачу, как только вы почувствуете, что кашляете кровью с угрожающей скоростью. Возможно, происходит что-то еще, и может потребоваться немедленная медицинская помощь. Наиболее частой причиной кашля с кровью является бронхит, который обычно проходит сам по себе, но иногда это может быть очень серьезным. Также обратите внимание на эти симптомы: боль в груди, одышку, мокрый пот ночью, лихорадку выше 101 градуса, похудание и т. Д.Скорее всего, вы попадете в больницу до тех пор, пока не будет обнаружена причина кровавого кашля.
Кашель с кровью | 9 Возможные состояния, лечение и многое другое
Что означает, когда вы кашляете кровью?
Следующие подробности могут помочь вам лучше понять ваши симптомы. Однако кашель с кровью, если он возникает часто или усиливается, требует посещения врача.
Все, что вызывает сильный кашель
Инфекции дыхательной системы, травмы или другие заболевания могут привести к кашлю с кровью, например следующие.
- Бактериальные, вирусные или грибковые инфекции
- Определенные врожденные заболевания: Это состояния, с которыми вы родились.
- Болезнь, связанная с окружающей средой: Эти заболевания возникают в более позднем возрасте, и наиболее распространенными являются курение сигарет и работа с опасными веществами, такими как асбест.
- Отек легких: Это состояние связано с жидкостью в легких.
- Травмы или инвазивные обследования: Травматическое повреждение легких в результате автомобильной аварии, огнестрельного или ножевого ранения, спортивной травмы или внутреннего обследования легкого (бронхоскопия)
- Употребление запрещенных наркотиков: Например, кокаин
- Аспирация: Аспирация — это когда вы вдыхаете пищу, жидкость или другое инородное тело в нос, трахею или легкие.
- Продолжительный и сильный кашель по любой другой причине: Этот кашель может вызвать сильное раздражение тканей горла.
Причины кровообращения
Заболевания системы кровообращения могут вызывать кровохарканье, например следующие.
- Легочная эмболия: Это сгусток крови в легких.
- Стеноз митрального клапана: Это аномалия в вашем сердце, которая блокирует нормальный кровоток.Это может вызвать отек легких и последующий кашель с кровью.
- Несчастный случай или травма: Травматическое повреждение артерий легких, например, в результате автомобильной аварии или другой травмы, может вызвать кашель с кровью.
Редкие и необычные причины
К редким и необычным причинам кашля с кровью относятся следующие.
- Кровотечение из носа
- Травма полости рта
- Некоторые лекарства: Антикоагулянты (разжижители крови) замедляют свертывание крови и позволяют более легко и свободно кровоточить.
- Паразитарная инфекция легких: Эта инфекция присутствует в некоторых частях мира.
9 кашель с кровью
В приведенном ниже списке показаны результаты использования нашей викторины пользователями Buoy, которые испытали кашель с кровью. Этот список не является медицинской консультацией и может неточно отражать то, что у вас есть.
Носовое кровотечение, требующее лечения
Носовое кровотечение — распространенное заболевание, с которым сталкиваются многие (60%). Это может быть вызвано рядом причин, приводящих к разрыву кровеносных сосудов в носу, таких как: сухой воздух, ковыряние в носу, попадание в нос или даже просто старение
Редкость: Общие
Основные симптомы : сильное носовое кровотечение
Симптомы, которые всегда возникают с кровотечением из носа, требующим лечения: сильное носовое кровотечение
Срочность: Личное посещение
Рак легкого (немелкоклеточный)
Рак легких является одной из основных причин смертей от рака в США.С. и во всем мире. В 2012 году рак легких был диагностирован у 1,8 миллиона человек и стал причиной примерно 1,6 миллиона смертей. Когда кому-то диагностируют рак легких, одним из первых шагов является определение стадии заболевания, чтобы определить как лечение, так и прогноз. Девяносто пять процентов всех видов рака легких можно отнести к категории «мелкоклеточный» или «немелкоклеточный». Около 10-15 процентов случаев рака легких считаются мелкоклеточным раком легкого, а от 80 до 85 процентов — немелкоклеточным раком легкого. Рак, как правило, представляет собой состояние, характеризующееся чрезмерным ростом определенного типа клеток.Наши тела естественным образом состоят из клеток разных типов, которые выполняют разные функции. Различие между мелкоклеточным и немелкоклеточным раком легкого можно определить, посмотрев на небольшой образец легочной ткани, в которой растет рак, и определив, какой тип клеток разрастается. В зависимости от стадии рака легкого хирургическая резекция может предложить наилучшие результаты. В этой статье будет обсуждаться ряд симптомов, связанных с раком легких, наиболее распространенным из которых является кашель.
Редкость: Редко
Основные симптомы: основные симптомы рака легких, такие как боль в груди или изменения дыхания, усталость, кашель, одышка, боль в груди
Срочность: Врач первичной медико-санитарной помощи
Мелкоклеточная рак легких
Мелкоклеточный рак легких (МРЛ) — это быстрорастущий тип рака легких. Он распространяется намного быстрее, чем немелкоклеточный рак легкого, и обычно встречается у взрослых курильщиков.
Редкость: Редко
Основные симптомы: усталость, кашель, одышка, потеря аппетита, новая головная боль
Срочность: Врач первичной медико-санитарной помощи
Тромбоэмболия легочной артерии
Эмбол представляет собой сгусток крови, который формируется в кровотоке, разрывается и переносится кровью, чтобы оставаться в другом месте кровеносной системы.Если этот сгусток (эмбол) блокирует часть кровотока в легких (легочная система), это состояние называется тромбоэмболией легочной артерии.
Синдром Гудпасчера
Синдром Гудпасчера — это аутоиммунное заболевание, которое означает, что иммунная система по ошибке атакует и разрушает здоровое тело. ткань. У людей с этим синдромом вырабатываются вещества, которые атакуют белок, называемый коллагеном, в крошечных воздушных мешочках в легких и фильтрующих единицах (клубочках) почек.
Редкость: Очень редко
Основные симптомы: усталость, тошнота, одышка, мышечные боли, лихорадка
Срочность: Врач первичной медико-санитарной помощи
Муковисцидоз
Муковисцидоз (МВ) передается по наследству заболевание слизистой и потовых желез, поражающее несколько органов, особенно легкие.Слизь забивает легкие, вызывая проблемы с дыханием и способствуя размножению бактерий. Это может привести к таким проблемам, как повторные легочные инфекции и повреждение легких.
Редкость: Редко
Основные симптомы: Одышка, продуктивный кашель, кожа с солоноватым привкусом, снижение переносимости упражнений, повторяющаяся проблема с утечкой мочи
Срочность: Врач первичной помощи
Лихорадка долины
Лихорадка долины или кокцидиоидомиокоз — это легочная инфекция, вызванная спорами грибка, обычно Coccidioides immitis или Coccidioides posadasii.Люди и животные могут заразиться после вдыхания спор или, в редких случаях, рана заражена спорами.
Грибок обитает в почве на юго-западе США. Любой, кто там живет, может подвергнуться воздействию, особенно если он работает на открытом воздухе, где земля неровная и пыльная.
Беременные женщины и лица старше 60 лет или лица с ослабленной иммунной системой могут быть наиболее уязвимыми. Он не заразен ни между людьми, ни между людьми и животными.
Симптомы включают жар, кашель, боль в груди и теле, а также красную пятнистую сыпь на голенях и спине.
При отсутствии лечения долинная лихорадка может стать хронической или распространиться из легких на другие части тела, вызывая очень серьезное заболевание.
Диагноз ставится на основе анализа мокроты (материала, образующегося при кашле) и крови.
Лечение состоит из постельного режима, жидкостей, наблюдения и иногда приема противогрибковых препаратов. Человек, переболевший лихорадкой долины, обычно приобретает иммунитет и больше не болеет.
Редкость: Ультра редко
Основные симптомы: усталость, головная боль, потеря аппетита, мышечные боли, одышка
Срочность: Врач первичной медицинской помощи
Бронхогенная киста
Бронхогенная киста — это аномальная киста. воздушный мешок, который вырастает из нормальных дыхательных путей и присутствует при рождении.Он может увеличивать и сжимать легочную ткань вокруг себя, вызывая такие симптомы, как кашель, затрудненное дыхание, боль и жар.
Редкость: Ультра редко
Основные симптомы: одышка, постоянный кашель, кашель с зеленой или желтой мокротой, боль в лопатке, глубокая боль в груди, за грудиной
Симптомы, которые всегда возникают при бронхогенных киста: постоянный кашель
Срочно: Врач первичной медико-санитарной помощи
Туберкулез
Туберкулез или ТБ — это легочная инфекция, вызываемая бактериями Mycobacterium tuberculosis.В некоторых случаях это может повлиять на другие органы, такие как мозг или почки.
Болезнь распространяется, когда инфицированный человек выдыхает, говорит или кашляет, а другой человек вдыхает бактерии. Другим путем туберкулез не передается. Некоторые пациенты переносят туберкулез без каких-либо симптомов, хотя болезнь может активизироваться, если что-то случится, ослабив иммунную систему.
Наиболее восприимчивы люди с ослабленной иммунной системой; инфицированы ВИЧ; проживание или работа в приютах для бездомных, исправительных учреждениях или домах престарелых; и детям до 5 лет.



 Он позволяет определить уровень СОЭ и лейкоцитов. Биохимия крови так же позволяет выявить прогрессирование в организме человека таких болезней, как абсцесс легкого, бронхит и пневмония.
Он позволяет определить уровень СОЭ и лейкоцитов. Биохимия крови так же позволяет выявить прогрессирование в организме человека таких болезней, как абсцесс легкого, бронхит и пневмония.
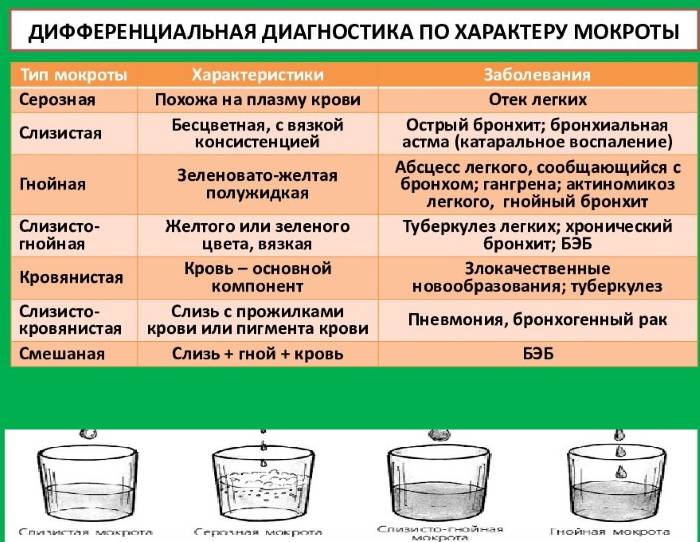
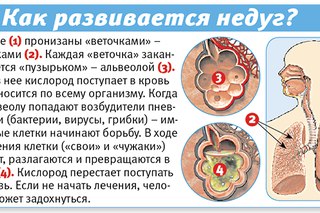 Пневмония характеризуется воспалением легочной ткани, как правило, из-за бактериальной инфекции. Люди с пневмонией, как правило, испытывают боль в груди при дыхании или кашле, утомляемость, жар, потоотделение и озноб. Пожилые люди также могут испытывать замешательство.
Пневмония характеризуется воспалением легочной ткани, как правило, из-за бактериальной инфекции. Люди с пневмонией, как правило, испытывают боль в груди при дыхании или кашле, утомляемость, жар, потоотделение и озноб. Пожилые люди также могут испытывать замешательство. Это может вызвать отек или незаживающую боль, постоянную боль в горле и красное или белое пятно во рту.
Это может вызвать отек или незаживающую боль, постоянную боль в горле и красное или белое пятно во рту.
 На конец можно прикрепить инструменты. Некоторые предназначены для остановки кровотечения, а другие, например, могут удалять сгусток крови.
На конец можно прикрепить инструменты. Некоторые предназначены для остановки кровотечения, а другие, например, могут удалять сгусток крови.
 Это может быть признаком более серьезного состояния.
Это может быть признаком более серьезного состояния.
 У человека больше шансов заболеть раком легких, если он старше 40 лет и курит табак. Это может вызвать не проходящий кашель, одышку, боль в груди, а иногда и боль в костях или головную боль.
У человека больше шансов заболеть раком легких, если он старше 40 лет и курит табак. Это может вызвать не проходящий кашель, одышку, боль в груди, а иногда и боль в костях или головную боль. Сужение митрального клапана сердца, называемое стенозом митрального клапана, может вызвать одышку, особенно при физической нагрузке или в положении лежа. Другие симптомы включают опухшие ступни или ноги, учащенное сердцебиение или усталость, особенно при повышенной физической активности.
Сужение митрального клапана сердца, называемое стенозом митрального клапана, может вызвать одышку, особенно при физической нагрузке или в положении лежа. Другие симптомы включают опухшие ступни или ноги, учащенное сердцебиение или усталость, особенно при повышенной физической активности. На конец можно прикрепить инструменты. Некоторые предназначены для остановки кровотечения, а другие, например, могут удалять сгусток крови.
На конец можно прикрепить инструменты. Некоторые предназначены для остановки кровотечения, а другие, например, могут удалять сгусток крови.

 метастатический рак легкого)
метастатический рак легкого) Это очень важно, если при кашле выделяется большое количество крови (более нескольких чайных ложек) или если он сопровождается сильной одышкой, головокружением или головокружением.
Это очень важно, если при кашле выделяется большое количество крови (более нескольких чайных ложек) или если он сопровождается сильной одышкой, головокружением или головокружением. Учебник семейной практики. 6-е изд. Филадельфия, Пенсильвания: У. Б. Сондерс; 2005: 402-413.
Учебник семейной практики. 6-е изд. Филадельфия, Пенсильвания: У. Б. Сондерс; 2005: 402-413. Иногда это разовое небольшое количество крови. Однако, если вы когда-нибудь кашляете кровью и не знаете причину этого, независимо от того, насколько мало крови, вам следует в ближайшее время обратиться к врачу. Кашель с кровью — симптом, который может указывать на серьезное заболевание.Как правило, чем раньше диагностируется серьезная проблема, тем больше шансов, что лечение может улучшить прогноз (прогноз).
Иногда это разовое небольшое количество крови. Однако, если вы когда-нибудь кашляете кровью и не знаете причину этого, независимо от того, насколько мало крови, вам следует в ближайшее время обратиться к врачу. Кашель с кровью — симптом, который может указывать на серьезное заболевание.Как правило, чем раньше диагностируется серьезная проблема, тем больше шансов, что лечение может улучшить прогноз (прогноз). В конечном итоге трахея делится на две части, называемые бронхами. Правый главный бронх («бронх» — это один из бронхов) снабжает правое легкое; левый главный бронх снабжает левое легкое. Эти бронхи затем делятся на более мелкие бронхи. Со временем бронхи стали называть бронхиолами — самыми маленькими воздушными трубками в легких.Эту систему воздушных трубок можно представить как перевернутое дерево, в котором трахея является основным стволом, а бронхи и бронхиолы — ветвями. Медицинский термин для всех воздушных трубок — дыхательные пути.
В конечном итоге трахея делится на две части, называемые бронхами. Правый главный бронх («бронх» — это один из бронхов) снабжает правое легкое; левый главный бронх снабжает левое легкое. Эти бронхи затем делятся на более мелкие бронхи. Со временем бронхи стали называть бронхиолами — самыми маленькими воздушными трубками в легких.Эту систему воздушных трубок можно представить как перевернутое дерево, в котором трахея является основным стволом, а бронхи и бронхиолы — ветвями. Медицинский термин для всех воздушных трубок — дыхательные пути. Однако инфекция в любом месте дыхательных путей может потенциально вызвать кровохарканье. Обычно кровь смешивается со слюной (мокротой).Кроме того, обычно присутствуют другие симптомы, связанные с инфекцией, такие как высокая температура (жар) и кашель. Обычно кровохарканье проходит, когда инфекция проходит. Часто дополнительные анализы не требуются, если кровохарканье явно связано с инфекцией, а затем прошло.
Однако инфекция в любом месте дыхательных путей может потенциально вызвать кровохарканье. Обычно кровь смешивается со слюной (мокротой).Кроме того, обычно присутствуют другие симптомы, связанные с инфекцией, такие как высокая температура (жар) и кашель. Обычно кровохарканье проходит, когда инфекция проходит. Часто дополнительные анализы не требуются, если кровохарканье явно связано с инфекцией, а затем прошло. Эти симптомы описаны в отдельной брошюре «Рак легких».
Эти симптомы описаны в отдельной брошюре «Рак легких».
 Состояния, которые могут вызвать это, включают синдром Гудпасчера, легочный гемосидероз, гранулематоз с полиангиитом, волчаночный пневмонит, легочный эндометриоз и бронхолитиаз. Примечание : эти состояния очень редки, и у вас, как правило, наблюдаются другие симптомы помимо кровохарканья.
Состояния, которые могут вызвать это, включают синдром Гудпасчера, легочный гемосидероз, гранулематоз с полиангиитом, волчаночный пневмонит, легочный эндометриоз и бронхолитиаз. Примечание : эти состояния очень редки, и у вас, как правило, наблюдаются другие симптомы помимо кровохарканья.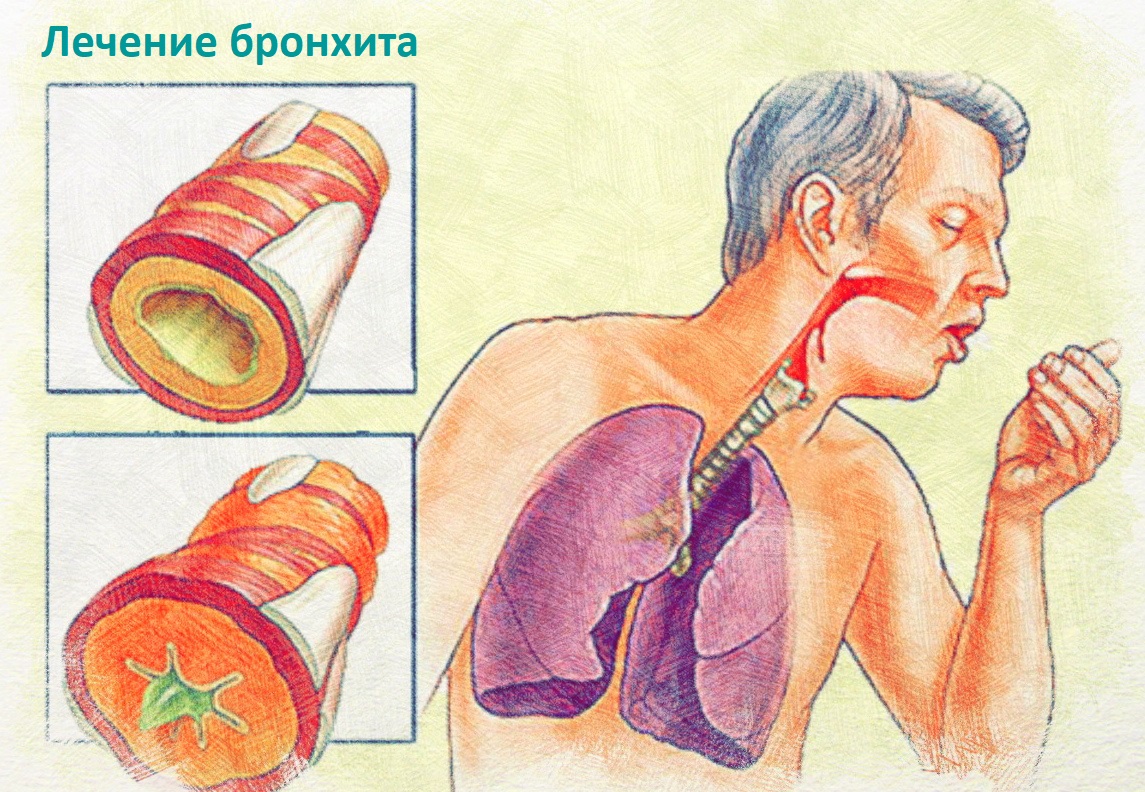

 Другие анализы могут потребоваться, если диагноз неясен на обычном рентгеновском снимке.
Другие анализы могут потребоваться, если диагноз неясен на обычном рентгеновском снимке.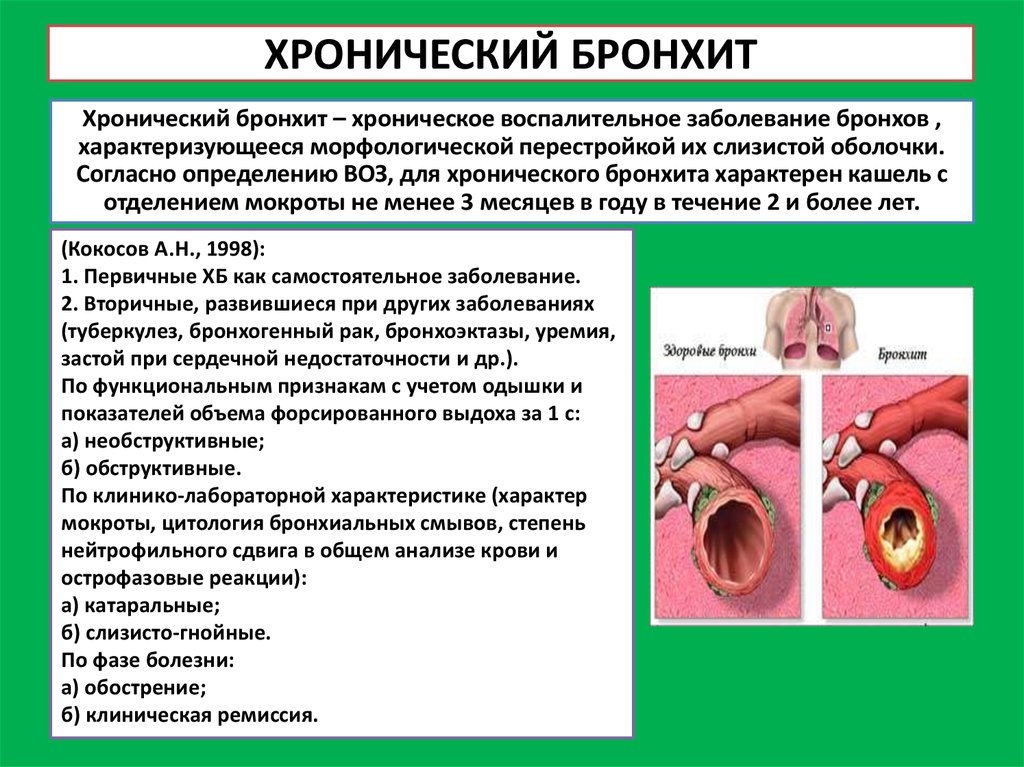
 Д.
Д. Также может потребоваться общий анализ крови (CBC), чтобы увидеть количество лейкоцитов и красных кровяных телец в крови. Анализ мочи может показать любые отклонения от нормы в моче. Профиль химического состава крови позволит измерить электролиты и функцию почек. Тест на коагуляцию покажет способность крови к свертыванию, что может способствовать кровотечению и откашливанию крови.
Также может потребоваться общий анализ крови (CBC), чтобы увидеть количество лейкоцитов и красных кровяных телец в крови. Анализ мочи может показать любые отклонения от нормы в моче. Профиль химического состава крови позволит измерить электролиты и функцию почек. Тест на коагуляцию покажет способность крови к свертыванию, что может способствовать кровотечению и откашливанию крови.