Воспаление аденоидов у детей и взрослых: лечение, симптомы, признаки
Содержание статьи:
Воспаление аденоидов, или аденоидит – одно из частых отоларингологических заболеваний, вызванных присоединением инфекции к хроническому гипертрофическому процессу в носоглоточной миндалине. Для того чтобы понять, как лечить данное заболевание, следует знать о том, что представляют собой аденоиды.
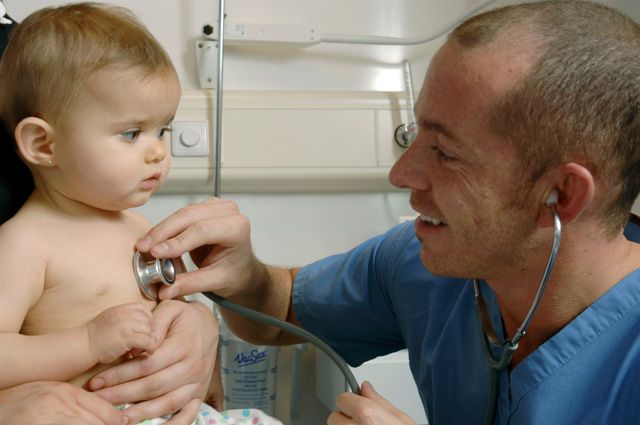
 При аденоидите страдает общее состояние ребенка и появляются выделения из носа
При аденоидите страдает общее состояние ребенка и появляются выделения из носаАденоиды и аденоидит
Носоглоточная миндалина – периферический орган иммунной системы, который состоит преимущественно из лимфоидной ткани и входит в лимфатическое глоточное кольцо, которое препятствует распространению в организме инфекции (бактерий и вирусов), попадающих в верхние дыхательные пути с воздухом. Помимо этого, миндалина участвует в процессе терморегуляции, обеспечивая оптимальную температуру вдыхаемого воздуха.
Одно из отличий аденоидита от аденоидов заключается в том, что аденоидит, особенно острый, хорошо поддается терапии и обычно излечивается в течение 3-5 суток.
Аденоиды (аденоидные разрастания, аденоидные вегетации) представляют собой патологически разросшуюся (гипертрофированную) носоглоточную миндалину. Нередко они выявляются только на запущенной стадии, так как на ранних этапах их развития симптомы не являются выраженными и не обращают на себя внимания. Между тем, наиболее эффективное лечение патологии осуществляется именно на ранних стадиях развития, поэтому важно регулярно проводить профилактический осмотр носоглотки. На фото и при осмотре аденоиды выглядят двумя комками рыхлой ткани.
При респираторных заболеваниях носоглоточная миндалина увеличивается, а после выздоровления возвращается к нормальному состоянию. Однако по ряду причин, к которым, в первую очередь, относится детский возраст, уменьшения миндалины не происходит, лимфоидная ткань остается гипертрофированной и закрепляется в этом состоянии. Пик аденоидных разрастаний приходится на возраст 3–7 лет. Увеличение аденоидов может происходить и у взрослых пациентов, но это отмечается значительно реже, чем у детей.
Гипертрофированная носоглоточная миндалина плохо справляется со своими функциями по борьбе с инфекцией, и очень часто микроорганизмы, задерживаясь в лимфоидной ткани, не гибнут, а развиваются и вызывают в ней воспалительный процесс – так развивается аденоидит. В свою очередь, воспаление аденоидов способствует еще большей гипертрофии миндалины, ткань разрастается сильнее от воспаления к воспалению, аденоиды прогрессируют. Формируется порочный круг – увеличенная миндалина часто воспаляется, а воспаление способствует еще большему ее увеличению.
Частые аденоидиты свидетельствуют о прогрессировании патологии.
Нередко в воспалительный процесс вовлекаются рядом расположенные структуры – среднее ухо (отит), евстахиева труба (евстахиит), небные миндалины (тонзиллит).
Читайте также:8 наиболее опасных «летних» болезней
Как поднять иммунитет ребенку?
12 комнатных растений, которым не место в детской
Симптомы воспаления аденоидов у ребенка
Увеличиваясь, аденоиды перекрывают просвет носовых ходов, что становится причиной затруднения носового дыхания у пациентов. По этому признаку выделяют три стадии аденоидных вегетаций:
- 1 степень – аденоиды закрывают около трети высоты носовых ходов или сошника;
- 2 степень – перекрывается около половины высоты носовых ходов или сошника;
- 3 степень – носовые ходы перекрыты практически полностью.
На начальной стадии аденоидов носовое дыхание нарушено только в горизонтальном положении тела, обычно это проявляется в ночное время. Ребенок спит с открытым ртом, при этом шумно дышит, иногда храпит. По мере прогрессирования патологии храп становится постоянным, признаки нарушения носового дыхания присутствуют и в дневное время. У таких детей наблюдается продолжительная заложенность носа, однако соплей нет. Появление слизисто-гнойного отделяемого из носовой полости свидетельствует об аденоидите, т. е. о присоединении воспаления. Выделения, стекая по задней стенке глотки, раздражают ее, вызывая рефлекторный кашель. Он проявляется в ночное время или утром после пробуждения, так как именно в положении лежа вызывается раздражение.
 Аденоидит хорошо поддается лечению, однако если не вылечить аденоиды, он будет повторяться
Аденоидит хорошо поддается лечению, однако если не вылечить аденоиды, он будет повторятьсяЕсли аденоиды – это хроническая патология, то аденоидит может быть как острым, так и хроническим.
Острое воспаление аденоидов у детей сопровождается высокой температурой (38-39 °С и выше), выделениями из носа, могут возникать болевые ощущения в ушах, носоглотке, увеличиваются регионарные лимфатические узлы (шейные, подчелюстные, затылочные).
Нередко в воспалительный процесс вовлекаются рядом расположенные структуры – среднее ухо (отит), евстахиева труба (евстахиит), небные миндалины (тонзиллит).
Воспаление аденоидов способствует еще большей гипертрофии миндалины, ткань разрастается сильнее от воспаления к воспалению, аденоиды прогрессируют.
Признаки воспаления аденоидов у ребенка, когда заболевание имеет хронический характер, мало чем отличаются от таковых при аденоидах. Хроническое воспаление аденоидной ткани способствует ее отеку, который еще больше затрудняет носовое дыхание. Это приводит к сонливости, быстрой утомляемости, частым головным болям, нарушению сна, ухудшению аппетита, изменению поведения (ребенок становится капризным, плаксивым, раздражительным).
Дети с хроническим аденоидитом часто болеют, особенно острыми респираторными вирусными инфекциями (ОРВИ), фарингитом, ларингитом, трахеитом, стоматитом – это связано с тем, что поскольку свои функции воспаленная носоглоточная миндалина выполняет плохо. Кроме того, хронически воспаленные аденоиды сами являются очагом инфекции в организме, что приводит к ослаблению его защитных сил и способствует развитию многих заболеваний, в частности, тяжелых форм аллергии (вплоть до бронхиальной астмы), патологий почек, суставов и т. д.
Лечение воспаления аденоидов у детей
Одно из отличий аденоидита от аденоидов заключается в том, что аденоидит, особенно острый, хорошо поддается терапии и обычно излечивается в течение 3-5 суток. Однако следует понимать, что само по себе наличие аденоидов является постоянным фактором риска в отношении аденоидита, поэтому после того, как аденоидит вылечен, необходимо приступать к комплексному лечению аденоидов.
Медикаментозная терапия аденоидита заключается в применении противовоспалительных, антигистаминных препаратов общего действия. Если у ребенка повышена температура, применяют жаропонижающие средства – препараты парацетамола или ибупрофена. При остром аденоидите, вызванном бактериальным возбудителем назначаются антибиотики широкого спектра действия, которые после установления чувствительности микрофлоры сменяются антибиотиком направленного действия. При хроническом аденоидите вначале определяют возбудителя и его чувствительность, после чего, при необходимости, проводят антибактериальную терапию.
Признаки воспаления аденоидов у ребенка, когда заболевание имеет хронический характер, мало чем отличаются от таковых при аденоидах.
Проводится санация воспалительного очага путем промывания носа растворами антисептиков, солевым раствором, после чего в нос закапывают препараты сосудосуживающего, противовоспалительного, антисептического действия.
Чтобы уменьшить воспалительный процесс и снять отек слизистой оболочки носоглотки 3-4 раза в сутки проводят ингаляции противовоспалительными средствами. Важно знать, что при остром воспалении тепловые процедуры, в том числе ингаляции паром, запрещены, для ингаляций следует использовать небулайзер.
 Ингаляции детям проводят при помощи небулайзера
Ингаляции детям проводят при помощи небулайзераДоктор Комаровский, знаменитый украинский педиатр, призывает уделять особое внимание микроклимату в помещении, где находится больной ребенок. Помещение необходимо постоянно проветривать и поддерживать в нем влажность 50-60% с тем, чтобы не пересыхала слизистая оболочка дыхательных путей (пересыхание делает ее уязвимой).
При хроническом аденоидите хороший терапевтический эффект демонстрирует физиотерапия. Применяется ультрафиолетовое облучение (УФО) носовой полости, электрофорез лекарственных средств, лазеротерапия, ультравысокочастотная терапия (УВЧ).
Вопрос о проведении операции по удалению аденоидов рассматривают только после того, как вылечен аденоидит. Оперативное лечение показано при аденоидах 3 степени, когда отсутствие носового дыхания вызывает длительную гипоксию мозга, что может иметь тяжелые последствия (изменения лицевого скелета, отставание в умственном и физическом развитии), при стойком снижении слуха, безуспешности длительной консервативной терапии и т. д. Операция несложная, проводится обычно в амбулаторных условиях под местной анестезией (иногда применяют общий наркоз). Однако поскольку удалить ткань миндалины полностью практически невозможно, операция не гарантирует рецидива при сохранении способствующих условий.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Воспаление аденоидов у детей: лечение
Когда ребенок долгое время болеет простудными заболеваниями или ОРВИ, то это повод задуматься о походе к врачу. Ведь причиной болезни могут стать аденоиды, которые проявляются уже в 1,5 года. Педиатр проведет полную диагностику организма, используя медицинские инструменты. Если обнаружатся проблемы, то доктор назначит лечение. В данном случае все зависит от степени заболевания. Воспаление аденоидов у детей может проходить по-разному, поэтому и лечение назначается в индивидуальном порядке.
Стоит запомнить, что аденоидные вегетации у малышей считаются распространенной формой заболевания. Поэтому каждый родитель должен знать симптомы и признаки аденоидита.
Что такое воспаление аденоидов аденоидит?
Лимфоидной тканью называют еще аденоиды, которые представляют собой миндалины. Как правило, они участвуют в выработке иммуноглобулина. Формирование миндалин происходит в период развития ребенка внутри матери, однако свои функции они начинают выполнять после рождения малыша.
Стоит запомнить, что максимальная нагрузка на аденоиды выполняется от 1 года до 3 лет. Дело в том, что в этом время иммунная система только учится противостоять вредным микробам и различным инфекциям, увеличивая одновременно аденоиды. Но после 5 лет они начинают уменьшаться, у взрослого человека аденоиды практически не заметны.
Если у ребенка фиксируются раз за разом респираторные заболевания, значит, миндалины не справляются со своими задачами. Нарушается работа иммунитета, создавая благоприятную среду для воспалительных процессов.
Аденоиды расширяются в тот момент, когда слизистая носа вырабатывает вирусные антигены. В связи с этим аденоиды постепенно увеличиваются, ухудшая работу уха и носоглотки в целом. Нарушается привычное дыхание, усложняется процесс вдыхания кислорода через нос. Другими словами, внутри глотки образовываются таким болезнетворные бактерии, как стафилококки, пневмококки, стрептококки.
Воспаленные аденоиды у ребенка могут выражать в острой и хронической форме. В данном случае заболевание может длиться 4 недели. Эта форма болезни наступает при нарушении иммунной системы. Если речь идет о хронической стадии, то воспалительные процессы могут сопровождать ребенка несколько месяцев и даже год.
Несмотря на разделение болезни на стадии, одно ясно, что аденоиды мешают ребенку полноценно жить. Если не заниматься болезнью, то помимо кашля и сморкания, у ребенка вырабатывается привычка дышать через рот. Со временем изменяется голос, скелет лица и речь.
В медицине имеется такое понятие, как «аденоидное лицо», которое выражается в припухлости лица. Формирование происходит уже на запущенной стадии.
Причины воспаления аденоидов
Родители должны осознавать, что каждая болезнь у ребенка в маленьком возрасте чревата последствиями, поэтому нужно быть готовым ко всему. Чтобы обезопасить малыша, нужно четко понимать, какие причины бывают при воспалении аденоидов? Только так можно не допустить развитие хронической стадии. Таким образом, врачи выделяют основные причины болезни:
- Инфекционные заболевания.
- Плохая экологическая среда.
- Несбалансированное питание.
- Переохлаждение организма.
- Генетическая предрасположенность.
- Травма носоглотки.
- Воспалительные процессы хронического вида.
В зависимости от тяжести заболевания у ребенка могут по-разному происходить воспалительные процессы. В связи с этим врач должен обращать внимание на симптомы и причины, чтобы назначить эффективное лечение. Если у малыша наблюдается воспалительный процесс аденоидов, который не проходит длительное время, то стоит изучить следующие причины:
- Кашель.
- Гайморит.
- Изменение тембра.
- Заложенность носа.
- Дыхание осуществляется через нос.
- Ринит.
- Постоянная утомляемость.
- Плохой сон.
- Раздражительность.
- Храп.
Стоит отметить, что аллергия очень часто становится основной причиной развития воспалительного процесса в носоглотке. Ткани быстро воспаляются, приводя процесс в хроническую стадию. Также необходимо ребенка обезопасить от таких паразитов, как постельные клещи, плесневые грибы, а также пыли.
Если ребенок проживает в промышленных центрах или в населенных пунктах с плохой экологической обстановкой, то барьерные свойства носоглотки снижаются. Поэтому такие дети чаще всего болеют аденоидитом. Врачи рекомендуют переехать в более благоприятную местность, чтобы оградить чадо от заболеваний.
Появление подобных признаков говорит о том, что ребенок нуждается в оперативной помощи. Лучше всего обратиться к высококвалифицированному педиатру, чтобы тот назначил лучшее лечения для ребенка. Так можно избежать развития осложнений.

Симптомы воспаления аденоидов
Чтобы узнать симптомы болезни, нужно тщательно осмотреть ребенка. Ведь данная болезнь имеет свои выраженные симптомы. Их нетрудно заметить, главное, быть внимательным при анализе. Однако лучше всего доверить это специалистам, которые могут без проблем отличить степени аденоидов. Первое на что сразу же нужно обратить внимание, это на следующие симптомы:
- Дыхание осуществляет через ротовую полость.
- Постоянный храп и регулярные жалобы на затрудненное дыхание во время сна.
- Проявление гнусавого голоса.
- Из носа может вытекать слизь и гной.
Ребенок, который во время сна постоянно храпит, нуждается в помощи, потому что в этот момент его органы дыхания затрудненно работают. Все это приводит к упадку концентрации и внимания, а также к ухудшению памяти. Воспаление носоглотки сопровождается сильным кашлем, который противостоит лекарственным препаратам из-за снижения уровня иммунитета. Однако у врачей есть методика лечения, основанная на показаниях и опыте.
Прежде, чем перейти в раздел «Методы лечения воспаленных аденоидов», необходимо рассмотреть степени аденоидов:
- Первая степень аденоидов проявляется в несильном похрапывании. Реакции ребенка приглушены, поэтому слух и дыхание в порядке. Хотя некоторые признаки и симптомы прослеживаются: рост аденоидов на 30%, беспокойное поведение и тревога.
- Вторая степень диагностируется при затрудненном дыхании, сильном храпе и разросшейся лимфоидной ткани. У ребенка прослеживаются проблемы со слухом.
- Что касается третьей степени болезни, то ребенок полностью дышит ртом. Форма лица также меняется, а носоглотка полностью закрыта увеличившимися аденоидами. Родители часто замечают у ребенка отставание в учебе, ухудшение памяти и слуха, слабость, неуверенность и дезориентацию.
Назначить эффективное лечение может только опытный врач, после осмотра носоглотки и тестов.


Методы лечения воспаленных аденоидов
Долгое время ученые работали над эффективными метолами лечения аденоидов. Сейчас выработана система лечения, которая показала себя в действии очень эффективной и качественной. Но прежде чем назначить лечение, врач определяет степень заболевания. Есть варианты медикаментозного оздоровления и хирургического вмешательства, все зависит от индивидуальных параметров ребенка. Отметим, что операция проходит только тогда, когда медикаментозное лечение оказалось бесполезным.
Не нужно думать о том, что единственный способ избавиться от аденоидов. Лекарства также хорошо справляются с проблемой. Педиатр опирается на несколько факторов: отит, апноэ и размеры аденоидов. Международные доктора рекомендуют проводить комплексное лечение, чтобы быстрее вылечить аденоиды.
К консервативным методам лечения можно отнести следующие терапии:
- Орошение пазух носа специальными средства в виде «Аква-Марис». Еще этот метод называют ирригационной терапией.
- При помощи элиминационной терапии понижают уровень вредных бактерий в носоглотке. Делают так называемый «носовой душ».
- Такие препараты «Изорфа» и «Биопарокс» позволяют провести местную антибактериальную терапию.
- Также по назначению врачей в больнице проводят иммунокоррекцию и топические кортикостероиды.
- Независимо от метода лечения, родители должны вывозить детей на море. Если такой возможности нет, то стоит воспользоваться услугами санитарно-курортного лечения.
Доктора выделяют направления при консервативном лечении аденоидита:
- Промывка носоглотки.
- Антибиотикотерапия, фитотерапия и иммунотерапия.
- Гомеопатия.
- Физиотерапия.
- Терапия против воспаленных аденоидов у детей.
Схема лечения аденоидита у каждого малыша своя, так как организм имеет индивидуальные предрасположенности к тем или иным факторам.
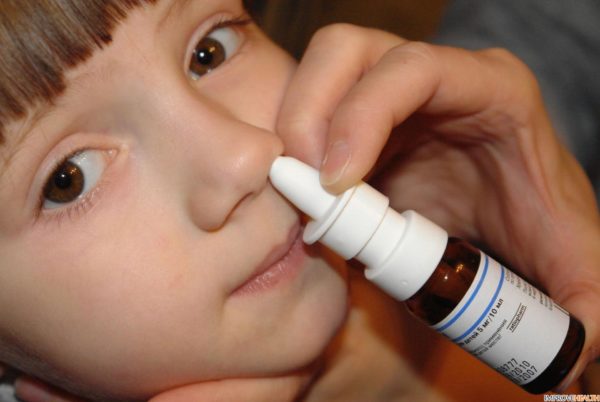

Гигиенические процедуры также важны при комплексном лечении. При этом родители должны контролировать процесс промывания носа и глотки ребенка. Для этого необходимо подготовить специальный соляной раствор морской воды. По совету врачей данную процедуру необходимо выполнять три раза в сутки на протяжении всего месяца.
Грамотное использование раствора минеральных солей морской воды позволяет в организме уничтожить большое количество вредных микробов и инфекций, которые раздражают поверхность носоглотки.
В годы Советского Союза медицина была не так развита, как сейчас, поэтому помимо радикального метода существует еще ряд методик. По мнению врачей современности, не обязательно удалять всю ткань аденоидов, достаточно срезать только часть. Дело в том, они советуют учитывать физиологическую роль аденоидов в организме. Ребенок, таким образом, быстрее восстанавливает носовое дыхание.
Термин «аденотомия» обозначает хирургическое вмешательство под интубационном наркозом. Этот вариант операции дает возможность врачу быстро и безболезненно выполнить работу, оградив малыша от психической травмы. После операции доктор назначает диету и дополнительную инструкцию по домашнему режиму. В случае осложнений во время операции ребенку назначаются антибиотики и мазь. Стоит отметить, что хирург сам решает, использовать местный или общий наркоз, так как у некоторых малышей может быть аллергическая реакция на определенные препараты.
На сегодняшний день создано уже множество современных инструментов, которые облегчают операцию. Речь идет о шейвер-системе, лазеротерапии, радиоволнах и т.д. Хотя ни один из методов операций не может гарантировать обратного эффекта. Ткани аденоидов могут разрастись в любой момент, не зависимо от качества операции.
Некоторым пациентам противопоказана операция, потому что есть сложности со здоровьем:
- Если ребенок более лейкозом или гемофилией, то врач вряд ли согласится на операцию. Дело в том, что после процедуры у малыша могут быть кровотечения или снижение уровня иммунитета.
- Проблемы с сердечно-сосудистой системой.
- Проблемы с вилочковой железой.
- Инфекционные заболевания, включая ангину и бронхит.
- Астматические нарушения.
В любом случае врач самостоятельно принимает решения, беря в расчет здоровье ребенка. Только после диагностики можно понять, какое лечение подойдет больному.

Профилактика воспаления аденоидов
Каждая семья имеет свои правила, которые помогают в той или иной степени поддерживать порядок. Но некоторые родители забывают, что ребенку также с детства прививать общегигиенические мероприятия, что бы тот рос здоровым и крепким. Например, можно выделить несколько пунктов:
- У ребенка должен быть свой режим дня, иначе он будет регулярно уставать, и жаловаться на головные боли. В первую очередь стоит организовать ежедневные прогулки на свежем воздухе.
- Рацион питания должен быть сбалансированным. Стоит исключить углеводистую пищу и аллергенные продукты. Зато фрукты будут отличным дополнением к основному рациону питания.
- Также необходимо проводить лечебную гимнастику, холодный душ и походы в лес с ночевкой. Все это относится закаливающим организм процедурам.
- Каждый день нужно промывать носоглотку и полоскать рот после еды.
На усмотрение лечащего доктора выписывается минерально-витаминный комплекс, гомеопатические препараты и средства, повышающие уровень иммунитета. Полное обследование организма даст возможность педиатру назначить самые действенные медицинские лекарства.
Воспаление аденоидов у ребёнка: симптомы, лечение
Наступившее воспаление аденоидов у ребёнка: симптомы, лечение болезни в таком периоде, требует от родителей определённых знаний и навыков. Как лечить воспалённые аденоиды? Своевременную и полезную помощью окажут советы и рецепты, которые оцениваются врачами ЛОР, как эффективные методики консервативной терапии. Какое значение и важность заключается в своевременном лабораторном исследовании. Лазерное лечение детских аденоидопатогенезов, насколько успешен подобный вариант инновационной лечебной технологии?
Это тот ряд тем и вопросов, которые выставлены на повестку обсуждения в данной статье.
Что нужно делать в первую очередь?: Значение лабораторных исследований

Воспаление аденоидов у детей, ихлечение подразумевает выполнение чётких действий по намеченному отоларингологом плану. И, начинается этот долгий путь с первичных шагов – лабораторных исследований, осмотров врачей общей детской висцеральной медицины.
Если нужно, – придётся пройти повторные анализы, инструментальные обследования. Подобные требования от лечащего доктора могут поступить при обстоятельствах, когда эпикриз гипертрофированных аденоидов вызывает сомнения, уточнения. Потому как, главное условие на этих этапах, это безошибочная диагностика.
Например, первичные симптомы воспалённых аденоидов (насморк, заложенность носа, дети жалуются, что «закладывает уши») могут совпадать с простудными проявлениями, без гиперемии аденоидов. Головные боли тоже не всегда относятся к симптоматике воспаленных аденоидов. Это могут быть проявления других заболеваний, не связанных с аденоидным разращением и по этой вине.
Подробно остановимся на значении биохимических показателях в крови, моче, биоптатов (частичек слизи, корочек из носа). Ведь от этих сведений зависит состояние аденоидопатогенезиса в воспалённых, гиперемированных аденоидах у детей. Определяется степень и стадия поражения носовых желез. Прогнозируется насколько будет эффективное лечение аденоидов у детей: своевременными медикаментозными или нетрадиционными методиками (сферы гомеопатии).

- Клинический анализ крови. Следует учесть, что перед тем как лаборант возьмёт капельку крови из детского пальца, ребёнка нельзя утром кормить, даже сладкий чай запрещается. Это условие сохраняет чистоту биохимических показателей в формуле крови. Присутствие пищи, сахара в организме изменяет % уровень гемоглобина, влияет на реакцию оседания эритроцитов (РОЭ), на скорость этой реакции (СОЭ). Так как в желудке начнётся интенсивная ферментация пищевой массы. В кровь будут поступать питательные вещества, естественные кортикостероиды (энзокрины и эндокрины) из поджелудочной железы.
- Важным фактором, на который обратит внимание врач ЛОР, это – количественный объём лейкоцитов (белых кровяных телец) и красных телец (гемоглобин). Если лейкоцитарный суммарный запас «зашкаливает», показывает высокие числа, это обозначает, что в организме ребёнка протекает сильный воспалительный процесс. Интенсивно продуцирует болезнетворный очаг, выбрасывающий в кровеносное русло потоки токсинов. Лейкоциты могут определяться и в моче.
- Анализ мочи. Наравне с лейкоцитарными клетками, остатки белковых соединений (продукты деятельности генных штаммов – токсины) показывают неблагополучную клинику – аденовирусная интоксикация проникла в мочеполовую систему, в почки. В моче они выделяются хлопьями белка, мутным осадком. Иногда (при сильном воспалении почек, спровоцированных аденоидной инфекцией) в моче обнаруживается ацетон, кровяные сгустки, прожилки.
- Биоптат носовой слизи. Анализ гистологии этиологии вирусных штаммов и биопсия (бак посев) – важные, крайне нужные анализы. Палочкой, с ватным покрытием, лаборант берёт мазок из носовой полости. Если аденоиды находятся в обострённом пике воспаления, выделяются над эпидермисом в носу бугорками, ранками – в этом случае, помимо мазка медицинская сестра-лаборант отщипнёт крохотный кусочек засохшей корочки (на биопсию).
Внимание – совет родителям! Нет ничего предосудительного, если родители пройдут дублирующие анализы. Точно такие же, но в другой лаборатории. Сопоставление клинических сведений из 2-х лечебных лабораторий исключит факт: ошибочные или неправомерно заниженные/завышенные показатели.
Важность осмотров врачей общей детской висцеральной медицины у детей с воспалёнными аденоидами

Схема лечения аденоидов у детейбудет неполной, просто, неполноценной и непрофессиональной, если в ней отсутствуют заключения обследований детских врачей:
- Кардиолога;
- Эндокринолога;
- Фтизиатра;
- Невропатолога;
- Психиатра/психолога;
- Стоматолога.
Доктора этих специальностей проведут детальное, доскональное обследование. Ребёнка направят на прохождение УЗИ, рентгена, флюорографию, МТР и КТ головы (черепа, челюстно-лицевой проекции), эндоскопии носогортанных органов.
Совместно с отоларингологом, обсудят сочетаемость лекарственных назальных средств. Что лучше применять в данной фазе заболевания, при воспаленных аденоидах – «Назонекс» или «Авамис», «Ринофлумицил» или легонький «Пиносол»? Следует ли вводить в лечебную схему сильнодействующие гормональные препараты либо положение еще допускает использование натуральных, безопасных мазей, растительных растворов?
«Зачем нужны такие сложности, если аденоиды находятся в только начинающейся фазе воспаления?» – скажут некоторые родители. Можно, конечно, проигнорировать такой развёрнутый проект обследования. Насильственно заставлять и принуждать никто не будет. Но, это в интересах самих больных детей.
Подобная практика подтверждает успешность дальнейшего лечения. До минимума снижает риск ошибочных диагнозов, а соответственно, и правильность подобранных медикаментозных препаратов, комплексных лечебных методик. Общему здоровью детей, внутренним жизненно важным органическим структурам не будет нанесён вред лекарственными воздействиями.
Учитывая, что массовый эпидемический всплеск аденовирусной гипертрофии (воспалённых гланд, аденоидов) припадает на «первую пятилетку» детства – лечение аденоидов у ребёнка 3-х лет приобретает особый акцент в детской отоларингологии. По неизвестным пока медицине причинам, именно, на трехлетний возрастной рубеж припадает пик аденоидных разращений. Печально то, что в этом возрасте, даже незначительные воспалительные проявления провоцируют стремительную патодинамику, ухудшение биохимического состояния в паренхимах носоглоточных миндалин.
И последнее слово о том, какое оборудование в сфере лечения аденоидов завоевало широкомасштабную популярность. Мнение, практически всех специалистов педиатрии, это – лазерное лечение аденоидов у детей. Всё говорит на бесспорный выбор такого лечения. И безопасность, и быстрота проведения манипуляции, и стойкий излечивающий эффект.
К недостаткам относится только то, что подобный лечебный медицинский комплекс аппаратуры доступен не для всех маленьких, больных аденоидами, жителей наших стран. В крупных мегаполисах, современных клинических центрах городов – возможно и осуществимо в любой день. Для сельских детей («аденоидников») – лишь по направлениям от районных отоларингологов. Но, если родители поставили перед собой цель – вылечить воспалённые аденоиды у своих детей, никакие преграды не испугают их. И, это правильно!
Читайте также:
Особенности терапии аденоидов у детей: симптомы болезни, чем лечить
Детский организм имеет несформировавшийся иммунитет, поэтому часто подвергается различным заболеваниям. Такая проблема, как воспалительные процессы в аденоидах у детей – распространенное явление. Родители, у которых малыш столкнулся с такой проблемой, интересуются вопросом, как их лечить. Особенность аденоидов или миндалин заключается в том, что они располагаются в носоглотке и их трудно увидеть при осмотре. Для постановки диагноза и назначения лечения, необходимо обратиться к ЛОРу.
Среди детей в настоящее время воспаления аденоидов является довольно распространенным явлением. Чаще всего с такой проблемой сталкиваются дети в возрасте от 1 года до 15 лет. Однако, как показывает медицинская практика, выявление воспаленных миндалин не редкость и у малышей в возрасте от 3 до 7 лет. Однако в последнее время врачи заявляют, что все чаще стали выявляться случаи воспаления аденоидов у детей меньшего возраста.
Описание болезни
Стоит сказать, что миндалины носоглотки являются важным органом, обеспечивающим иммунную защиту организма. Их следует рассматривать в качестве помощников, которые выступают преградой для проникновения вирусов в дыхательные пути. Именно благодаря им затруднительным становится попадание через дыхательные пути в организм человека различных патогенных микроорганизмов, вирусов и вредных веществ. Если негативные факторы активно воздействуют и стремятся попасть в человеческий организм, то это негативным образом отражается на миндалинах, которые начинают расти в размерах.
Это специалисты считают нормальной реакцией организма на высокую активность патогенов. Именно наличие такой реакции и говорит о том, что миндалины работают в нормальном режиме. Если у детей в возрасте до 7 лет при осмотре выявляется увеличение миндалин, то можно уверенно говорить о том, что физиологическое состояние у ребенка нормальное. Специалисты объясняют это тем, что в детском возрасте миндалины демонстрируют высокую активность.
Оказать влияние на развитие аденоидов у детей может наследственный фактор, а также конституциональные особенности. Таких детей специалисты называют лимфатиками. Врачи заявляют, что патологическое увеличение аденоидов происходит как ответная реакция на понижение защитных свойств иммунной системы и атаку на организм различных инфекций, вредных условий окружающей среды. Последние также могут приводить к снижению иммунитета. К числу негативных факторов можно отнести выхлопные газы автомобилей, выбросы промышленных предприятий и другое.
Симптомы аденоидов у детей
При возникновении воспаления аденоидов у детей это заболевание протекает в медленной форме и не характеризуется проявлением ярко выраженных симптомов. Иногда у специалистов даже возникает мысль, а можно ли назвать такой воспалительный процесс заболеванием. Частые простуды, которые возникают у ребенка, являются основным симптомом, которым проявляется этот недуг.
По этой причине родители часто уходят на больничный, что работодателем не приветствуется. Имена воспаление аденоидов является наиболее частой причиной, с которой к врачу обращаются родители. Причём причины, с которыми к специалисту приходят родители по поводу аденоидов, могут быть довольно необычными.
Одна из странных причин, обозначаемая родителями — приезд бабушки, которая заметила у ребёнка странное дыхание. Именно родственница чаще всего и побуждает родителей сходить с ребенком к врачу. Третья по распространённости причина обращения к специалисту — выявление во время осмотра малыша в детском саду в носоглотке чего-то непонятного. Только на четвертом месте стоят жалобы медицинского характера.
Признаки аденоидов у детей:
- носовое дыхание у ребенка затруднено, ночью рот открыт, что хорошо заметно;
- ребенку тяжело дышать носом, при этом у него нет никаких намеков на насморк;
- присутствует продолжительный затяжной насморк, который не поддается лечению.
Методы лечения
Ранее мы уже говорили о том, что аденоиды увидеть невооружённым глазом просто невозможно. Только специалист может во время осмотра определить наличие у малыша заболевания. Проводя обследование ребенка, он использует специальное зеркало, которое позволяет ему во всех деталях рассмотреть миндалины.
Стоит сказать, что некоторым детям аденоиды доставляют немало проблем, хотя изначально их функция заключается в защите человека от вирусов и бактерий. Главная задача миндалин — не пропускать в дыхательные пути микроорганизмы, которые пытаются попасть туда вместе с выдыхаемым воздухом. Аденоиды следует рассматривать в качестве своеобразного фильтра, который становится преградой для различных патогенов. В аденоидах происходит выработка лимфоцитов, которые представляют собой специальные клетки, основная задача которых и состоит в уничтожении вредных микробов.
Стоит заметить, что расположенные в носоглотке миндалины реагируют абсолютно на любое воспаление. Если человек заболел каким-то недугом, то происходит увеличение аденоидов в размерах. Когда пришло выздоровление, то аденоиды принимают свой привычный размер.
В случаях, когда человек болеет часто, аденоиды не успевают возвратиться в нормальное положение, в результате возникает ситуация, когда они постоянно воспалены. Именно такие случаи и рассматриваются в качестве фактора, провоцирующего разрастание аденоидов. Нередки и случаи, когда они в своих размерах становятся настолько большими, что приводят к полному перекрытию носоглотки. Это и вызывает возникновение у ребёнка неприятных последствий. Он начинает плохо слышать, а также у него возникают определенные затруднения с дыханием.
Если разрастание аденоидов вовремя не остановить, то у человека могут произойти различные негативные изменения. В частности, может измениться прикус, поменяться форма лица, а также возникнуть нарушения речи или произойти искривление позвоночника. Также при разрастании миндалин могут произойти существенные изменения в составе крови, а также появиться такая проблема, как недержание мочи.
Следует заметить, что такие неприятности миндалины доставляют только детям. Когда ребенок достигает возраста 15 лет, происходит уменьшение миндалин в размерах и никаких проблем своему хозяину они не доставляют. Однако, это происходит лишь в тех случаях, если врачи очень внимательным образом относились к этой проблеме. Самое главное — не допустить ошибок на этапе диагностики заболевания и своевременно начать лечить их.
На самом же деле воспаление аденоидов специалисты называют аденоидными вегетациями. Среди детей от года до 15 лет это заболевание является довольно распространенным. Однако чаще всего оно возникает у детей в возрасте от 3 до 7 лет.
Чем лечить аденоиды у детей?
В настоящий момент специалисты выделяют два способа, которые можно использовать для лечения воспаленных миндалин у детей. Первый из них – хирургический. Он предполагает проведение операции. Второй — консервативный, при применении которого исключается операционное вмешательство.
Хирургическое лечение аденоидов
Лечение аденоидов хирургическим способом вызывает определенный страх у ребенка. Беспокойство насчёт использования этого метода по отношению к своему ребёнку проявляют и родители. Поэтому неудивительно, что у них возникают определенные переживания по поводу того, чем закончится лечение аденоидов таким способом. Что собой представляют аденоидные разрастания? Их следует рассматривать в качестве анатомических образований.
Аденоиды – это не жидкостное скопление, которое может рассасываться со временем. Они не являются отеком, который через определенный промежуток времени может уйти. Их следует рассматривать в качестве сформировавшейся ткани, которая, если не провести определённых манипуляций, сама не исчезнет.
В ситуациях, когда аденоиды разрастаются до больших размеров и приводят к трудностям в жизни ребенка, самое простое решение — удалить разросшиеся миндалины и тем самым принести облегчение малышу.
Если при осмотре ЛОР-врач установил наличие у ребёнка аденоидита, то в этом случае самым эффективным решением будет проведение безоперационного лечения с использованием консервативного метода. Обычно, когда возникает аденоидит, его развитие сопровождается увеличением аденоидной ткани. Однако, заметим, что подобное может иметь место быть далеко не во всех случаях. К операционному решению проблемы прибегают в тех случаях, когда проведённые лечебные мероприятия нужного результата не принесли. В большинстве случаев к проведению операции склоняются в случаях, если у ребёнка выявлены аденоидные вегетации, которые дополнены аденоидитом.
Для того чтобы провести аденотомию, которая предполагает удаление аденоидов, необходимы определенные показания. К их числу относятся следующие:
- регулярно происходит возникновение рецидива заболевания. Воспаление миндалин возникает до четырех раз в течение года;
- проведенное лечение консервативным методом показало свою неэффективность;
- остановка дыхания во сне;
- развитие осложнений при ревматизме;
- нарушение дыхания носом;
- регулярные отиты;
- высокая частота ОРВИ.
Для аденотомии существуют и противопоказания, к числу которых можно отнести следующие:
- наличие заболеваний крови;
- различные заболевания инфекционной этиологии. В таких случаях операцию по удалению аденоидов проводят только после того, как после выздоровления больного пройдет 2 месяца;
- наличие болезни сердца, протекающей в тяжелой форме;
- в период распространения эпидемии гриппа операция также не проводится.
Лечение аденоидов без операции средствами народной медицины
Народная медицина предлагает немало средств, которые можно использовать для эффективного лечения воспаленных миндалин. Наиболее эффективные препараты мы приводим ниже.
Как вылечить аденоиды у ребенка без операции? Первый рецепт средства, которое позволяет эффективно устранить такую проблему, как воспаленные миндалины содержит в качестве основного компонента анис.
Для приготовления средства понадобится растительное сырье в виде сухой травы аниса в количестве 15 г. Её необходимо измельчить, а после этого залить спиртом в количестве 100 мл. После этого этот состав следует настаивать в темном месте в течение 10 дней.
По ходу этого времени необходимо периодически встряхивать посуду. Когда обозначенное время пройдёт, необходимо развести настойку в холодной кипяченой воде в соотношении 1:3, а потом закапывать больному до выздоровления.
После выявленного воспаления аденоидов у детей лечение, которое поможет уменьшить миндалины без операции, можно проводить с использованием еще одного препарата, которое готовится на основе мумие. Растительное сырье необходимо взять в количестве 1 г и растворить в 5 столовых ложках теплой кипяченой воды. После этого готовое средство необходимо закапывать в нос по несколько раз. Одновременно с применением этого препарата необходимо в стакане теплой воды растворить 0,2 г мумие и давать больному ребенку.
Хорошим средством является рыбий жир, который необходимо пить регулярно. Его приём позволяет снизить рост аденоидов.
Прекрасным средством, позволяющим вылечить воспаление аденоидов без операции, является свёкла. Для того чтобы приготовить полезный состав, необходимо получить сок из одной свеклы. После этого на две части сока следует добавить одну часть меда. Потом компоненты следует тщательным образом перемешать. Готовый препарат следует закапывать 4-5 раз в нос в дозировке 5-6 капель в каждую ноздрю.
Заключение
Детям в маленьком возрасте приходится сталкиваться с большим количеством проблем со здоровьем, что обусловлено тем, что у них нет сформировавшегося иммунитета, который бы обеспечил защиту от вирусов и инфекций. Частой проблемой является возникновение воспаления аденоидов. Именно по этому поводу к ЛОР-специалистам чаще всего обращаются родители детей, у которых возникла такая проблема.
Наличие воспаления миндалин вносит немало негативных моментов в привычную жизнь ребенка. Если не заниматься устранением увеличенных аденоидов, то это может привести к серьезным последствиям для здоровья ребенка в будущем. Поэтому необходимо решать эту проблему незамедлительно при помощи квалифицированного врача. Ведь родители не знают, как уменьшить аденоиды у ребенка. В настоящий момент существуют несколько методов лечения – консервативный и хирургический.
Первый метод лечения аденоидов у детей предполагает использование лекарственных препаратов для устранения воспаленных миндалин. Наряду с лекарственными препаратами для лечения воспаленных аденоидов используют средства народной медицины, которые имеют высокую эффективность в деле решения этой проблемы. Если проведённое лечение не дало нужного результата, то прибегают к хирургическому способу лечения аденоидов у детей.
симптомы и лечение у детей, причины и что делать
Воспаление аденоидов у детей – явление достаточно частое. Важно понимать, что представляет собой болезнь. А зная, как поступать в такой ситуации, можно помочь избежать осложнений при данной патологии. Далее в статье попробуем разобраться, что делать, если воспалились аденоиды.
Особенности развития воспаления у детей
Аденоиды представляют собой увеличение глоточной миндалины. Данный орган включает в себя наличие лимфоидной ткани, которая, в свою очередь, имеет способность расти и увеличиваться в размере. В результате происходит нарушение при дыхании носом, так как аденоиды, начиная воспаляться, препятствуют попаданию воздуха.
 Ребенок может в такой ситуации дышать только ртом, что способствует развитию процессов воспаления, происходящих в органах дыхательной системы, в которую входят:
Ребенок может в такой ситуации дышать только ртом, что способствует развитию процессов воспаления, происходящих в органах дыхательной системы, в которую входят:
- трахея;
- глотка;
- гортань;
- бронхи;
- легкие.
Аденоиды могут воспалиться в результате того, что в дыхательные пути проникает необработанный носом воздух – не очищенный, не согретый и достаточно увлажненный. Нос, в свою очередь, также страдает от недостатка кислорода, что приводит к нежелательным последствиям:
- Происходит отек слизистой оболочки.
- Затяжной насморк.
- Наличие застойных явлений.
- Проявление гайморита.
- Кроме этого, воспаленные миндалины отрицательно сказываются и на органах слуха, что приводит к отиту.
Воспалительный процесс, как правило, зачастую выявляется у детей в возрасте трех-семи лет, однако развитие заболевания способно выражаться и у взрослого человека. Патология имеет несколько причин, от результата воздействия которых зависит и степень тяжести воспаления.
 ОРВИ. Возникает при чрезмерном переохлаждении организма ребенка и при ослабленном иммунитете. Инфекция способна поражать носоглотку, что провоцирует легкую форму аденоидов. Выделяют три степени, в зависимости от размеров миндалин:
ОРВИ. Возникает при чрезмерном переохлаждении организма ребенка и при ослабленном иммунитете. Инфекция способна поражать носоглотку, что провоцирует легкую форму аденоидов. Выделяют три степени, в зависимости от размеров миндалин:- I – миндалинами перекрывается только верхняя часть носовой перегородки;
- II – перекрытие 2/3 части;
- III – сошник практически полностью закрывается аденоидами.
- Вирусы и бактерии, вызывающие грипп, скарлатину, коклюш, также способствуют воспалению. Именно эти заболевания провоцируют недуг, который в дальнейшем из острой формы переходит в хроническую.
Хроническое воспаление. К его причинам относят:
- ослабленный иммунитет;
- авитаминоз;
- неправильный уход за ребенком;
- недолеченную легкую или острую форму воспаления аденоидов.
Отличие такой формы заключается в том, что даже самое слабое переохлаждение способно спровоцировать рецидив.
Происходит воспаление и увеличение миндалин, что приводит к гнойному аденоидиту. Какой бы ни была форма воспаления, все они приводят к осложнениям. Поэтому, своевременное обращение к специалисту необходимо.
к оглавлению ↑Симптоматика и диагностика
Среди признаков, характерных для воспаления аденоидов, выделяют затрудненное носовое дыхание. Кислородная недостаточность приводит к вялости и апатии. Кроме этого, при процессе воспаления у ребенка может наблюдаться повышенная плаксивость, отсутствие аппетита раздражительность.
Воспаленные аденоиды у детей могут иметь такой симптом, как насморк. Если воспаление достигает более поздних стадий, возможно появление проблем со слухом. Часто можно наблюдать и внешние признаки заболевания, которые выявляются в остановке роста лицевых костей. Лицо становится вытянутым. Такие преобразования осложняют правильное формирование речи.
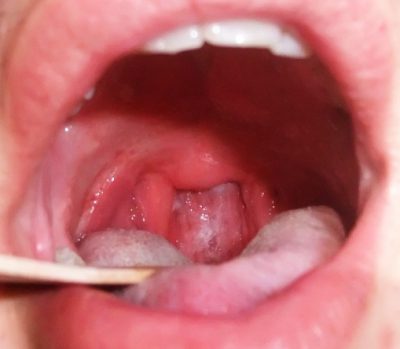 Кроме всего прочего, при воспалении аденоидов наблюдаются и иные симптомы:
Кроме всего прочего, при воспалении аденоидов наблюдаются и иные симптомы:
- в области носоглотки чувствуется боль;
- носовые проходы могут быть заложены;
- температура до 39 градусов;
- может возникать боль в ушных проходах.
Длительность такого состояния может наблюдаться до пяти дней. При более тяжелых случаях болезнь переходит в хроническую форму. Однако, как показывает практика, наиболее часто заболевание может протекать долгое время без выявленных симптомов.
Нередко, затрудненного не обнаруживается, но длительное время происходит воспалительный процесс среднего уха. В данной ситуации аденоиды начинают расти и практически полностью закрывают Евстафьевы трубы. Чтобы точно поставить диагноз, многие случаи требуют эндоскопического исследования.
Чтобы диагностировать воспаление аденоидов, можно использовать довольно простые методы, которые к тому же достаточно информативны.
Прежде всего, на болезнь могут указать выявленные клинические симптомы в форме заложенности носа и гнусавости.
Если болезнь достаточно длительная, начинают проявляться симптомы аденоидного типа лица, описанные выше.
Среди объективных методов, позволяющих правильно диагностировать заболевание, выделяют:
 Заднюю риноскопию. Для осмотра полости носоглотки при таком методе используют специальное зеркало. Не всегда, к сожалению, такой способ применим, так как под воздействием предмета слизистые оболочки раздражаются, что провоцирует рвотный рефлекс.
Заднюю риноскопию. Для осмотра полости носоглотки при таком методе используют специальное зеркало. Не всегда, к сожалению, такой способ применим, так как под воздействием предмета слизистые оболочки раздражаются, что провоцирует рвотный рефлекс.- Исследование пальцем. При введении пальца в рот врач приблизительно может оценить увеличение аденоидов и то, в каком состоянии находится носоглотка.
- Эндоскопия. Более действенный метод диагностирования болезни. В этом случае, при использовании специального прибора изображение передается на экран, что способствует более быстрому и безболезненному выявлению диагноза.
- Компьютерная томография. Однако такой метод считается самым дорогим.
Лечение и его последствия
Воспалившиеся миндалины можно встретить у каждого третьего ребенка. Решение о том, какой способ лечения выбрать, принимает только лечащий врач. Современное терапевтическое лечение включает комплекс мероприятий, представляющих методы медикаментозного лечения и физиотерапию.
к оглавлению ↑Консервативные методы
Прежде всего, лечебные мероприятия должны быть направлены на устранение причины, спровоцировавшей воспалительный процесс. На этом этапе необходимо исключить наличие микробов и восстановить иммунную систему.
Важным является то, чтобы десна и зубы были в хорошем состоянии. В ином случае, в первую очередь, нужно лечить эти проблемы.
Лечение воспаления аденоидов у ребенка включает в себя несколько мероприятий:
- носовые пазухи очищаются физраствором;
- прием Протаргола;
 используется метод «кукушка» – спринцевание по Проетцу, раствор закапывается в одну ноздрю, а через другую отсасывается; лечение включает проведение 10-12 сеансов;
используется метод «кукушка» – спринцевание по Проетцу, раствор закапывается в одну ноздрю, а через другую отсасывается; лечение включает проведение 10-12 сеансов;- иммуностимулирующие препараты – Тонзилгон, Ликопид;
- применение антигистаминных препаратов, например, Фенистила, Супрастина и других, действие которых направлено в первую очередь на устранение отеков.
Хорошие результаты дают и процедуры физиотерапии, которые на воспаленные места производят точечное воздействие. Назначенные врачом капли можно использовать только после того, как будет промыта полость носа.
к оглавлению ↑Хирургия
Хирургическое вмешательство может применяться с шестилетнего возраста либо детям младше по жизненным показаниям. Среди них выделяют:
 возникновение угрозы жизни для ребенка при наличии апноэ;
возникновение угрозы жизни для ребенка при наличии апноэ;- медикаментозное лечение не приносит результатов;
- отсутствует дыхание носом;
- видны изменения лицевых костей.
Проведение операции исключается при:
- болезнях крови;
- патологиях сердечно-сосудистой системы;
- острых инфекциях, которые возникли за 14 дней до операции.
На сегодняшний день хирургами стали часто использоваться лазерные технологии, которые позволяют избежать кровотечений и послеоперационных отеков. Лазерное удаление проходит безболезненно и не требует наркоза.
Чтобы избежать возможных осложнений, важно вовремя обратиться за помощью к специалисту. Если болезнь будет сильно запущена, то можно наблюдать некоторые проблемы со здоровьем:
- ослабление иммунной системы;
- изменения лицевой формы;
- проявление апноэ, что в некоторых случаях способствует летальному исходу;
- ухудшение слуха.
Для предотвращения воспаления аденоидов необходимо следовать нескольким несложным рекомендациям:
 Обязательно должны проводиться процедуры, направленные на закаливание организма. К ним можно отнести растирания, прогулки, занятие спортом и другие.
Обязательно должны проводиться процедуры, направленные на закаливание организма. К ним можно отнести растирания, прогулки, занятие спортом и другие.- В рационе необходимо наличие фруктов и овощей, богатых витаминами. В весенний период не лишним будет прием поливитаминных препаратов.
- При частых простудных заболеваниях ребенка важно вовремя начинать лечение, чтобы избежать запускания болезни и принятия ей хронической формы.
- Кроме этого, рекомендуется принимать витамины и препараты, направленные на повышение иммунитета.
Аденоиды увеличиваются в период болезни. При утихании воспалительных процессов они приобретают нормальное состояние. У ребенка, который болеет достаточно часто, восстановление аденоидов не успевает произойти, и они остаются в воспаленном состоянии. В результате происходит еще большее их разрастание, что приводит к полому перекрыванию носоглотки. Именно поэтому так важно своевременно диагностировать и начать лечение заболевания.

Бондаренко Татьяна
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
 Загрузка…
Загрузка…симптомы, лечение. Как лечить воспаление аденоидов у детей?
Воспаление аденоидов – частое заболевание у детей дошкольного и младшего школьного возраста. Состояние ребенка вызывает опасение у родителей, вынуждая обращаться к детскому ЛОР-врачу. Предложенный материал поможет разобраться с симптомами данного заболевания и подскажет, как лечить аденоиды у ребенка.
Аденоиды – что это такое?
Аденоидами называют патологически разросшуюся миндалину в носовой полости, затрудняющую дыхание. Заболевание также ухудшает слух ребенка, затрудняет речь. Болезнь вызвана наслоением тканевых новообразований за счет деления лимфоцитов и макрофагов.
Назначение миндалин – защитная функция. Они препятствуют попаданию из окружающей среды инородных тел и болезнетворных бактерий. Миндалины вырабатывают лимфоциты, отвечающие за иммунитет. Различают шесть миндалин:
- небные и трубные – по две;
- язычные и носоглоточные – по одной.
Глоточная (носоглоточная) миндалина находится на задней поверхности стенки носоглотки – при переходе ротовой полости в носовую. Диагностировать болезнь визуально без специального оборудования не представляется возможным.
Дети до года не страдают аденоидами по причине недоразвитости миндалин. По мере взросления ребенок контактирует с внешним миром, подвергаясь воздействию микробов, бактерий, пыли и прочих вредных факторов. Лимфатическая система малыша начинает усиленно работать, развивая защитные функции организма.
Носоглоточная миндалина, непосредственно участвующая в дыхательном процессе, развивается быстрее других. Ее ткани усиленно делятся, образуя два длинных валика. Слизистая оболочка утолщается и удлиняется, полностью формируясь в аденоиды к трехлетнему возрасту.
По достижении десяти лет у ребенка укрепляется иммунная система и потребность в миндалинах отпадает. К данному возрасту при нормальном функционировании организм не нуждается в дополнительной защите, и миндалины начинают атрофироваться.
Симптомы аденоидов
Миндалины не разрастаются моментально. Это длительный процесс, вызванный частыми респираторными заболеваниями и хроническими воспалениями верхних дыхательных путей:
- ринитами;
- синуситами;
- фарингитами;
- ангинами;
- гайморитами и пр.
При заболеваниях верхних дыхательных путей воспаляется носоглоточное лимфатическое кольцо, миндалины ребенка увеличиваются в размерах. После выздоровления требуется не менее двух недель, чтобы они пришли в нормальное состояние. Если за этот период малыш заболевает снова, миндалины, не успев вернуться в нормальное состояние, увеличиваются снова. Происходит постоянный воспалительный процесс с наслоением аденоидов.
Кроме инфекционных и простудных заболеваний, нарастанию аденоидов способствуют:
- наследственная предрасположенность;
- детские болезни – коклюш, корь, краснуха, скарлатина и пр.;
- патологическая беременность и сложные роды;
- неправильный рацион – избыток сладкого, употребление стабилизаторов вкуса, ароматизаторов, консервантов;
- аллергические реакции;
- ослабленный иммунитет;
- неблагоприятная среда обитания – сильная загазованность, запыленность, сухой воздух, избыток бытовой химии и пр.
Симптомы разрастания аденоидов у детей на ранней стадии выявить сложно. Родители часто принимают признаки этой болезни за обычную простуду, не уделяя должного внимания серьезности проблемы.
Стоит насторожиться и обратиться к специалисту-отоларингологу, если у ребенка:
- дыхание ртом по причине заложенности носа;
- поверхностный сон, сопровождающийся храпом;
- вялость и бледность из-за нехватки воздуха;
- нечувствительность к запахам;
- заложенность в ушах;
- трудность глотания пищи, поперхивания;
- ощущение заложенности носа или присутствия инородного тела, но при сморкании носовые ходы чистые;
- изменения голоса и речи, говорит в нос;
- постоянное чувство усталости, раздражительность.
При ухудшении состояния ребенка (разрастании и воспалении миндалин) следует обратить внимание на такие симптомы:
- повышение температуры тела более 37,5 °С;
- хронический насморк и кашель, не снимаемые лечением простуды;
- головная боль, усиливающаяся при опускании головы;
- слабость, тошнота, сонливость;
- нарастающая боль в ушах и горле;
- ощущение воспаления и отечности в носу;
- ухудшение слуха.
Появление у детей перечисленных признаков свидетельствует о необходимости немедленного лечения аденоидов.
Три степени аденоидов у детей
В медицине различают три степени развития заболевания:
- Первая – при маленьких аденоидах, покрывающих не более трети верхней части носоглотки. Проявляется затруднительным носовым дыханием в горизонтальном положении во время сна.
- Вторая – миндалины наполовину перекрывают носоглоточный просвет. Дыхание через нос затруднительно в любое время суток.
- Третья – перекрыт весь просвет носовой полости. Ребенок дышит ртом.
Степень развития аденоидов у ребенка непосредственно влияет на диагностику и выбор последующего лечения.
Диагностика
Первую степень развития заболевания легко спутать с заложенностью носа при обычной простуде. Родители часто не обращают на это внимания. Важно диагностировать болезнь на ранней стадии, чтобы обойтись без оперативного вмешательства, вылечив ребенка консервативными методами.
При первых симптомах аденоидов необходимо обратиться к детскому ЛОР-врачу для своевременной диагностики и лечения.
В зависимости от стадии болезни, назначается обследование слизистой носоглотки:
- Фарингоскопия – визуальный осмотр для выявления гипертрофированных гланд зева и пр.
- Передняя риноскопия – еще одна разновидность визуального осмотра с использованием специального расширителя и носового зеркала. В ходе обследования ребенка просят сглотнуть слюну и произнести слово «лампа». По сокращению аденоидов выявляют степень.
- Задняя риноскопия – носоглотку осматривают через ротовую полость посредством зеркала. Метод эффективен, но затруднителен, поскольку вызывает рвотный рефлекс у пациента.
- Эндоскопия – наиболее наглядный метод, позволяющий диагностировать степень развития заболевания, перекрытия носовых и слуховых ходов с выявлением причины воспаления (отека, гноя, слизи). В носовой проход вставляется трубка с камерой – эндоскоп. Проводится под местной анестезией.
- Рентгенография – малоэффективна, как и пальпирование. Не показывает точной картины. Скопившуюся слизь или гной от простуды легко спутать с аденоидами.
Для постановки правильного диагноза ребенок обследуется здоровым либо после перенесенной «респираторки» должно пройти более 20-ти дней.
Параллельно с указанными обследованиями назначается биохимический анализ крови, чтобы исключить воспалительный процесс.
Удалять или не удалять аденоиды
Многие родители, чьим детям рекомендовали прибегнуть к удалению, сомневаются в целесообразности операции, склоняясь к консервативному лечению. Аденотомия (удаление аденоидов) – простая процедура, занимающая не более 10 минут. Опасно не само вмешательство, а вероятные осложнения.
Важно выбрать правильное время года для операции:
- В холод дети подвержены респираторным инфекциям, снижается иммунитет. Если процедура проводится в данный период, выздоровление проходит медленно. Возрастают риски инфекционного заражения.
- В жару микробы размножаются быстрее. Опасность ОРВИ с серьезными последствиями высоко вероятна, возможны гнойные осложнения.
Наиболее благоприятное время года для операции – ранняя осень.
Решение в пользу хирургического вмешательства выносит врач на основании результатов диагностики.
Проводить операцию нежелательно:
- спустя месяц после прививки — по причине реакции организма на вакцину, снижающей иммунитет;
- в случае инфекции или при обострении хронического заболевания;
- аллергикам или больным бронхиальной астмой;
- при низкой свертываемости крови.
Рассматривать необходимость оперативного вмешательства как единственного метода борьбы с разрастающимися аденоидами неверно. При правильном консервативном лечении и стойком иммунитете миндалины способны самостоятельно уменьшаться.
Удаление глоточных миндалин снижает защитную реакцию детского организма для противодействия инфекциям, повышая предрасположенность к аллергиям и заболеваниям трахеи.
Обратите внимание! Удаление аденоидов не снимает риск повторного разрастания глоточных миндалин.
Рецепты народной медицины для лечения аденоидов
Применение рецептов народной медицины для лечения аденоидов возможно только после консультации у врача, на ранней стадии заболевания, не сопровождаемого обострением.
Наиболее эффективный метод – промывание носа раствором морской соли и йода. Помогают отвары:
- коры дуба;
- ромашки;
- календулы;
- эвкалипта.
Компоненты завариваются сборами или раздельно. Одну столовую ложку заливают полулитром кипятка, настаивают около часа. Процеженным отваром промывают нос минимум 3 раза в день. Указанные средства обладают противовоспалительными, антисептическими и дубильными свойствами.
Используя домашние рецепты народной медицины, следует учитывать опасность аллергической реакции у ребенка на компоненты.
Лечение аденоидов
Выбор лечения определяется степенью развития заболевания и возможными осложнениями. Пациенту предлагается:
- медикаментозное лечение;
- физиотерапия;
- оперативное вмешательство.
Медикаментозно лечат аденоиды первой и второй степени. Третью – если противопоказана операция.
Проводимая терапия снимает симптомы:
- воспаление;
- отек;
- насморк.
Укрепляется иммунитет пациента. Возможно назначение препаратов:
- сосудорасширяющих капель;
- антигистаминных;
- противовоспалительных;
- антисептических;
- очищающих и увлажняющих полость носа;
- общеукрепляющих.
Рекомендуются гомеопатические средства. Но эффект от гомеопатии проявится при длительном приеме лекарства и начальной стадии болезни.
Из физиопроцедур назначают:
- лазер;
- УВЧ;
- озонотерапию;
- электрофорез с травами.
Проводят курсом по 10 сеансов трижды в год. Снимаются отек, воспаление, нормализуется дыхание, оказывается бактерицидное действие.
Страдающему аденоидами показаны дыхательная гимнастика, солевые комнаты, курортное лечение и ежегодный выезд на море.
Операция по удалению аденоидов
При третьей степени заболевания, если носовая полость полностью перекрывается и консервативное лечение аденоидов неэффективно, показано хирургическое вмешательство. Операции проводятся под местным или общим наркозом в ЛОР-отделении детского стационара.
Применяется несколько оперативных методов:
- Аспирационный – аденоиды удаляются специальной насадкой, установленной на вакуумном насосе.
- Эндоскопический – проводится только под общим наркозом. Используется жесткий эндоскоп.
- Лазерный – современный и наименее травматичный способ. Воспаленные миндалины удаляются лазером, кровеносные сосуды прижигаются, риск инфицирования минимален.
Реабилитация после двух первых методов занимает более двух недель. В этот период у малыша остается заложенный нос, возможно отделение кровавых корочек, повышается риск заражения инфекцией.
При лазерном методе реабилитационный период продолжается всего несколько дней.
Профилактика
Детям с ослабленным иммунитетом, врожденной предрасположенностью к аденоидам и подверженным простуде рекомендуется постоянно проводить профилактические мероприятия:
- закаливание;
- занятия плаванием и легкой атлетикой;
- подвижные игры;
- регулярные прогулки на свежем воздухе.
В комнате малыша желательно установить увлажнитель воздуха с датчиком контроля, постоянно проветривать помещение, использовать солевые лампы.
Рекомендуется ежедневно проводить влажную уборку. Питание ребенка должно быть полноценным, сбалансированным, с достаточным количеством ЖБУ.
Родители должны понимать, что заболевание аденоидами способно вызвать у ребенка умственную и физическую неполноценность, спровоцированные недостатком поступления кислорода в кровь. Разумная и регулярная профилактика предупредит болезнь.
Симптомы аденоидов у ребенка
Симптомы осложнений аденоидов у детей
Если вовремя не провести лечение, увеличение лимфоидной аденоидной ткани может иметь ряд осложнений:
- Деформация костей челюсти: нижняя часть ротовой полости свисает из-за преимущественного дыхания ртом в течение всего дня. Он может изменить внешнюю форму лица, хотя для того, чтобы такие кардинальные изменения в костной системе произошли, нужно много времени.Существует так называемое «аденоидное лицо» — термин в медицине, характеризующий деформации лицевого скелета: нижняя челюсть удлинена и немного опущена, рот находится в полуоткрытом состоянии, верхние резцы резко выступают вперед, небо становится высоким и узким.
- Патология речевого аппарата: из-за преобладания орального дыхания и невозможности дышать через нос происходят изменения в челюстных костях, развивается неправильный прикус и у ребенка может быть нарушение речи, он начинает носовые движения и не произносить отдельные буквы
- Воспаление аденоидов — аденоидит, может протекать в острой или хронической форме
- Из-за нарушения дыхания — преимущественно поверхностного — возникает деформация грудной клетки — так называемая «куриная грудка», при которой грудина, ребра и реберные хрящи выступают вперед, создавая форму лодочного киля.
- Разрастание аденоидов может спровоцировать развитие гипертрофии небных миндалин, что приводит к нарушению приема пищи, жевания и проглатывания пищевого комка.
- Проблемы с пищеварительной системой напрямую связаны с серозным секретом, который накапливается на стенке носоглотки и попадает вместе с пищей в желудочно-кишечный тракт. Также это может сопровождаться запорами, метеоризмом и отсутствием аппетита.
- Потеря слуха до развития потери слуха из-за перекрытия увеличенных глоточных миндалин евстахиевой трубы, соединяющей носоглотку и ухо.
- Отит — это воспаление уха. Причиной частых воспалительных процессов также является разрастание аденоидов, которые являются прекрасным источником инфекций, и уменьшение прохождения через слуховую трубу воздуха.
- Часто повторяющиеся простудные заболевания, так как воспаленные миндалины носоглотки являются источником заражения вирусными и бактериальными инфекциями. При нормальной работе в полости носа и придаточных пазухах вырабатывается слизь, за счет выхода которой организм очищается от патогенных возбудителей болезней.При аденоидах нарушается отток и эта жидкость застаивается, при этом микроорганизмы не выделяются наружу и могут вызывать частые простуды.
- Увеличение аденоидов приводит к недостаточному поступлению кислорода в мозг, из-за чего тормозится работа центральной нервной системы. Ребенок становится сонливым, апатичным, раздражительным и менее активным, его беспокоят головные боли, головокружение.
- Пониженное количество кислорода приводит к снижению эритроцитов и гемоглобина в кровотоке, а в результате воспаления количество лейкоцитов увеличивается.
- Скопление слизи в носоглотке способствует развитию патогенной флоры и развитию инфекции — тонзиллита, ринита, синусита. Попадая в слизь, микроорганизмы могут вызвать хронический фарингит, ларингит, бронхит.
Симптомы воспаления аденоидов у детей
Воспаление аденоидов у детей проявляет аналогичную симптоматическую картину. Из-за отека аденоидов у детей мучает высокая температура.Из носа может выделяться в виде слизи или гноя. Ухудшение носового дыхания приводит к заложенности носа, храпу во сне, заложенности носа. Также страдает функция органов чувств: снижается слух, это сопровождается заложенностью ушей. Ребенку может мешать кашель, чаще всего сухой, который отмечается по утрам, жжение в горле. Из-за скопления серозного секрета в носоглотке и его нисходящего потока ощущение застрявшей в горле комы не проходит, и это может беспокоить боль в горле.Регионарные лимфатические узлы увеличиваются и становятся болезненными при пальпации: подчелюстные, шейные, затылочные. Явный симптом увеличения аденоидов у ребенка, который опытный врач может обозначить визуально — «аденоидное лицо». Для него характерны приоткрытый рот, отвисшая нижняя челюсть и припухлость лица.
Кашель при аденоидах у детей
Один из симптомов воспаления глоточной миндалины — сухой кашель. Причиной его проявления считается рефлекс на раздражающее средство нервных окончаний в носоглотке из-за скопления и движения слизистых выделений по стенкам.Часто можно спутать аденоидный кашель с простудой. Здесь стоит обратить внимание на способность ребенка дышать носом, наличие деформаций костей челюсти, отечности. Сухой кашель при аденоидах у детей, если он имеет хроническую вялую форму, становится постоянным. Родители жалуются на ночной кашель, который спровоцирован уменьшением дыхания через нос из-за длительного пребывания в положении лежа на спине, пересыхании слизистой носоглотки. В начале болезни сухой кашель может перейти в мокрый кашель у ребенка с аденоидами — это происходит днем в период стекания слизи в задней оболочке носоглотки.
[7], [8]
.Симптомы воспаления почек
Каковы симптомы воспаления почек?
Более подробно рассмотрим симптомы воспаления почек — пиелонефрита — воспаления почечной лоханки. Самый уязвимый отдел почек, моча фильтруется через почечную лоханку. Пиелонефрит инфекционного происхождения. Пиелонефриту одинаково подвержены и взрослые, и дети. Это довольно распространенная патология воспаления почек, основную роль в развитии которой патогенные бактерии попадают в почки с током крови из инфекционных очагов или путем проникновения из других отделов мочевыделительной системы.К основным факторам риска пиелонефрита относятся, в первую очередь, переохлаждение, снижение иммунитета, нарушение оттока мочи, инфекционные заболевания мочевыделительной системы, снижение кровоснабжения тканей почек, различные травмы почек. Урологи классифицируют пиелонефрит:
- по характеру течения — на острое и хроническое;
- по типу происхождения различают первичные, развитие которых не сопровождается другими заболеваниями, и вторичные, развитие которых происходит на фоне патологий и различных заболеваний мочевыделительной системы и почек;
- По состоянию мочевыделительной системы различают необструктивное, развивающееся без нарушений оттока мочи из почек и обструктивное, развивающееся с нарушением уродинамики.
Симптомы воспаления почек, а именно пиелонефрита:
- общее опьянение на фоне недомогания, жажды, слабости, быстрой утомляемости, головной боли, тошноты, рвоты, озноба, болей в мышцах и суставах, лихорадки, проливного пота;
- повышенная температура тела, повышенное артериальное давление;
- боль и напряжение в пояснице и передней брюшной стенке;
- частое обильное мочеиспускание, помутнение мочи.
Следует отметить, что симптомы воспаления почек определяются стадией и течением патологического процесса.В одних случаях пиелонефрит сопровождается острыми симптомами, в других — жалобы носят слабо выраженный характер или вообще отсутствуют. Для острого пиелонефрита характерно гематогенное инфицирование, когда болезненные бактерии попадают в почки с кровью. Иногда инфекция проникает в почки восходящим путем от инфекционных очагов мочевыделительной системы. Для начала острого пиелонефрита характерно острое заболевание с ярко выраженными симптомами — лихорадка, лихорадка, сильная потливость, сильная слабость, рвота, тошнота, боли в животе и пояснице.Хронический пиелонефрит может быть как следствием острого пиелонефрита, так и возникать самостоятельно. Бактериальное происхождение этого заболевания характеризуется чередованием периодов ремиссии и обострений. Характерными симптомами хронического пиелонефрита являются боли в области поясницы, повышение температуры до 38º С, головная боль, сильная слабость, утомляемость. В период обострения клиническая картина хронического процесса, в период обострений полностью соответствует симптомам острого пиелонефрита.
Симптомы воспаления почек у детей
К большому сожалению родителей и врачей, симптомы воспаления почек у детей встречаются довольно часто. Быстрое развитие болезни делает невозможной диагностику на ранних стадиях развития. В большинстве случаев диагноз может поставить специалист после ультразвукового исследования. Каковы начальные симптомы заболевания, на что нужно обратить внимание родителям?
Прежде всего, изменение привычного поведения, ребенок становится вялым, апатичным, абсолютным отсутствием интереса к ранее интересовавшим вещам, появляется быстрая утомляемость, частые простудные заболевания, боль в горле.Заболевание в стадии активного развития сообщит о более явных симптомах — бледность кожи, отечность нижних и верхних век, отсутствие аппетита, жалобы на головные боли и боли в поясничной области, учащение ночного мочеиспускания, изменение цвета. и запах мочи. Диагностика воспаления почек у детей проводится по тем же методикам, что и у взрослых, с небольшими характеристиками общих симптомов заболевания, характерных для детей. При диагностике воспаления почек у детей важно проводить количественные исследования осадка мочи, важность микробного числа.Обнаружение вышеперечисленных симптомов сигнализирует о необходимости срочной консультации специалиста. В этом случае в обязательном порядке проводится детальный анализ крови, мочи, УЗИ. Во избежание подобных случаев родителям необходим тщательный контроль и уход за ребенком. А именно, особенно внимательно нужно следить за температурным режимом окружающей среды, чтобы не допустить малейшего переохлаждения ребенка. Именно переохлаждение провоцирует воспаление почек у детей.Не менее важна личная гигиена, которая для младенцев важнее, чем для взрослых, из-за восприимчивости организма к инфекциям и недостаточного развития иммунной системы. При несоблюдении элементарной гигиены инфекции могут попасть в уретру, а затем и в почки ребенка. Спровоцировать симптомы воспаления почек у детей могут также всевозможные паразиты в виде глистов или остриц. Симптомы воспаления почек у детей могут определить родители, достаточно понаблюдать за поведением ребенка.Если при наблюдении за ребенком обнаруживается такой симптом, необходима срочная консультация специалиста и дальнейшая диагностика заболевания.
Симптомы воспаления почек у женщин
Чаще всего в силу анатомического строения тела специалисты фиксируют симптомы воспаления почек у женщин. Этот факт объясняется небольшой длиной уретры у женщин, в отличие от мужчин, что способствует более быстрому и беспрепятственному проникновению инфекции в мочевой пузырь и почки.Кроме того, непосредственная близость влагалища способствует быстрому распространению инфекции. Симптомы воспаления почек у женщин наблюдаются в 7 раз чаще, чем у мужской половины. Как показывает практика, молодые женщины в возрасте до 30 лет заболевают с повышенным риском различных инфекций мочеполовой системы, например, в связи с началом половой жизни, беременностью и родами. В качестве осложнения беременности из-за возрастающей нагрузки на почки у женщин возникают симптомы воспаления почек.В зрелом возрасте симптомы воспаления почек у женщин чаще возникают в результате снижения защитных функций организма, ослабления иммунитета после простудных заболеваний, гриппа и ОРВИ, хронических заболеваний, систематических переутомлений, стрессов, авитаминоза. Симптомы воспаления почек у женщин, как правило, имеют характерные признаки — отсутствие аппетита, систематическая жажда, сухость во рту, быстрая утомляемость, постоянные головные боли и боли в поясничной области. С началом патологического процесса количество мочи уменьшается, вздувается живот, начинается диарея, тошнота и рвота, отеки ног и лица.Меняется состав мочи — повышается уровень липидов, содержится белок. Длительное воспаление почек характеризуется появлением ощущения покалывания и онемения кожи, упадком сил, болями в мышцах и судорогами, что объясняется большой потерей калия и хлорида. В исключительных случаях возможно развитие одышки в спокойном состоянии. При отеках конечностей возможно ограничение нормальной активности. Наблюдается бледность кожи, снижение температуры тела, шелушение кожи, повышенная ломкость волос и ногтей.
В большинстве случаев к 55 годам у 85% женщин развивается воспаление почек, и болезнь протекает без выраженных симптомов. Обострение заболевания часто возникает при беременности, из-за сдавления мочеточников, увеличения матки и нарушения оттока мочи из почек. Именно во время беременности происходит обострение хронического пиелонефрита, которое ранее протекало без явных симптомов и вовремя не лечилось.
Симптомы воспаления почек у мужчин
Особенности анатомического строения тела, позволяющие выявить ранние симптомы воспаления почек у мужчин.Как правило, частое болезненное мочеиспускание, рези в уретре, тяжесть в промежности, затрудненное мочеиспускание заставляют срочно обратиться к специалисту, что действительно способствует своевременному лечению заболевания. Очень часты случаи, когда в зрелом возрасте у мужчин ставится диагноз аденома простаты, которая нарушает отток мочи и провоцирует развитие воспаления почек. Симптомы воспаления почек у мужчин характеризуются повышением температуры до 38 ° С, болевыми симптомами в области поясницы, в месте локализации боли.По типу боли могут быть резкими или ноющими с острыми периодическими приступами. Возможны внезапные приступы тошноты, переходящие в рвоту. Обычно температура опускается до 35 ° C, что сопровождается повышенным потоотделением и повышением температуры тела. При хроническом воспалении почек симптомы обычно выражены слабо. Заболевание протекает в скрытой форме, и его можно диагностировать только в лабораторных условиях. Пациент ощущает только симптомы, характерные для большинства хронических заболеваний, а именно общее недомогание, утомляемость, вялость, небольшое систематическое повышение температуры тела.
Воспаление почек включает в себя общее болезненное состояние всего тела, мышц и суставов, костей и слизистых оболочек — боль распространяется по всему телу. Если говорить о местных симптомах — обязательно проявление напряжения гладкой мускулатуры брюшной полости, появление болевых симптомов в области поясницы. Общее состояние человека усугубляется повышением температуры. Ну и последний определяющий симптом — это наличие хлопьев, изменение цвета и запаха мочи.Причин воспаления почек много, но самая частая — это переохлаждение организма. Часто воспаление почек развивается на фоне ослабления иммунитета.
Симптомы воспаления почек при беременности
Симптомы воспаления почек при беременности характеризуются сильным ознобом с одновременным повышением температуры тела, головной болью. Боль в мышцах сопровождается тошнотой и рвотой, наблюдается учащение пульса и одышка.Повышенное потоотделение сопровождается стабилизацией температуры тела. В промежутках между ознобами характерно вялое состояние, адинамия. Боль в поясничном отделе соответствует стороне заболевания. Болезненные ощущения усиливаются ночью, когда больной лежит на спине или сбоку от противоположного органа. Возможна боль при глубоком вдохе или кашле. Бимануальная пальпация показывает болезненное напряжение мышц живота. Хроническое воспаление почек характеризуется тупыми болями в поясничной области, которые усиливаются при ходьбе или при незначительных физических нагрузках, головной болью и общей слабостью.Следует обратить внимание на возможность бессимптомного воспаления почек.
При диагностике, как правило, проводят полный комплекс лабораторных исследований крови, мочи. Но есть ряд ограничений в методах диагностики. Таким образом, применение рентгенологических методов противопоказано, поэтому беременным показаны ультразвуковые и эндоскопические исследования, диспансеризация. Если рассматривать течение беременности и родов у женщин с воспалением почек, то можно отметить факт менее выраженного неблагоприятного влияния на беременность в целом.При длительном воспалении почек возможно выкидыш или преждевременные роды. Основная причина выкидыша — тяжелая форма гестоза, развивающаяся при воспалении почек. В последние годы острое гестационное воспаление почек не является определяющим фактором прерывания беременности, если нет других факторов.
Каковы симптомы воспаления почек больше всего?
Симптомы болезни достаточно ярко выражены буквально в первые сутки обострения.Наиболее частым характерным проявлением является повышение температуры тела, сопровождающееся повышением температуры тела и головной болью. Симптомы воспаления почек предполагают значительное усиление потоотделения, и, независимо от холода или жары, больной одинаково испытывает дискомфортные ощущения. Мочеполовая система у пациента функционирует с явными нарушениями — частое мочеиспускание, сопровождающееся болями. Нельзя отрицать, что болезненное мочеиспускание не нужно допускать даже в течение одного дня — это верный признак болезни.Внешний вид мочи меняется в зависимости от степени развития заболевания. Цвет мочи становится темным, с хлопьями и резким запахом. Часто воспаление почек сопровождается тошнотой, в результате чего возникает рвота.
Воспаление почек — это общее болезненное состояние всего тела, быстрая утомляемость, приступы апатии, головные боли. Как и при большинстве заболеваний, отсутствует аппетит, что в случае воспаления почек является положительным моментом. Говоря о местных симптомах, необходимо отметить напряжение гладких мышц брюшной полости и поясничной области.Повышенная температура тела при воспалении почек значительно ухудшает общее состояние пациента. Сходные симптомы имеют хроническое воспаление почек, также можно отметить наличие землистого цвета кожи, появление желтушного цвета лица, нарушение сна.
После обнаружения таких симптомов, как правило, следует набор необходимых анализов, позволяющих установить правильный диагноз и начать лечение. При воспалении почек — качественные анализы и своевременная диагностика помогут успешно лечить недуг.
Симптомы воспаления правой или левой почки
По сути, симптомы воспаления правой или левой почки аналогичны симптомам других заболеваний, например, желчной колики, аномалий кишечника, приступов аппендицита. Поэтому диагностировать воспаление правой или левой почки сложно даже специалистам, не говоря уже о самом пациенте. Из наиболее частых симптомов воспаления почек можно отметить усиливающиеся тянущие боли в левой или правой нижней части живота, боли в поясничной области, повышенную чувствительность при пальпации, повышение температуры тела, сопровождающееся частым мучительным мочеиспусканием, лихорадкой, тошнотой. и рвота.Очень часто боль в левой или правой почке может указывать на заболевание, не связанное напрямую с почками. С целью своевременной диагностики при наличии подобных симптомов консультация специалиста поможет определить причину боли в правой почке.
.Паротит у детей — причины, симптомы и уход на дому
Вакцина против эпидемического паротита входит в список обязательных прививок для детей во многих частях мира. Но знаете ли вы, что, несмотря на вакцинацию, важно защитить детей от вируса?
Свинка может распространяться в повседневных местах, таких как школы и детские сады. Итак, как от этого защитить ребенка? Есть ли у него лечение? Этот пост MomJunction дает вам всю необходимую информацию о паротите у детей.
Что такое свинка?
Свинка — это инфекция слюнных желез вирусом паротита.Вирус обычно поражает самую большую слюнную железу, называемую околоушной железой. Перед каждым ухом под кожей находится по одной околоушной железе. Поскольку эпидемический паротит поражает околоушную железу, это заболевание еще называют инфекционным паротитом (1). Он также может повлиять на другие органы, о чем мы вскоре поговорим.
Вернуться к началу
Что вызывает паротит у детей?
Ребенок может заразиться вирусом паротита (называемым Rubulavirus из семейства Paramyxovirus) при следующих обстоятельствах:
- При контакте со слюной или каплями слизи, выделяемыми инфицированным человеком во время чихания или кашля.
- Использование или совместное использование посуды с инфицированным человеком.
- Прикосновение к поверхности, зараженной вирусом (например, когда больной эпидемическим паротитом не моет руки после чихания и заражает предметы, к которым прикасается).
Вирус паротита может передаваться еще до того, как слюнные железы начнут набухать (2).
Вернуться к началу
Насколько распространен паротит у детей?
Почти каждый человек в США хотя бы раз в детстве болел паротитом.Но, по данным Министерства здравоохранения и социальных служб США (HHS), с момента внедрения вакцины в стране количество случаев паротита снизилось более чем на 99% (3).
Вакцинация сделала эпидемический паротит менее распространенным, чем раньше, но меры предосторожности по-прежнему необходимы. Дети, которые не получили все дозы вакцины, могут быть уязвимы для болезни. В основном это происходит среди детей в возрасте от пяти до девяти лет, но дети старшего возраста тоже могут заразиться вирусом (1).
[Читать: Корь у детей ]
Вернуться к началу
Каковы симптомы паротита?
У ребенка свинки будут следующие симптомы (4):
- Лихорадка: Первый симптом — лихорадка.Обычно это длится от трех до четырех дней.
- Мышечная боль, головная боль и усталость: Ребенок будет жаловаться на вялость и острую мышечную боль по всему телу. Обратите внимание, что эти симптомы являются общими, а не только для свинки.
- Набухание слюнных желез: Отек начинается с небольшой шишки под ухом. Под кожей постепенно накапливается больше жидкости, в результате чего отек распространяется на нижнюю челюсть. Щека опухает, и может выступать ухо.Пик может достигать 1-3 дней после появления. Набухание одной околоушной железы является обычным явлением, тогда как другие слюнные железы, расположенные под языком и дном рта, также могут опухать. Сопровождается болью и нежностью.
- Потеря аппетита: Ребенок теряет аппетит. Болезненные и опухшие слюнные железы также мешают ребенку есть что-либо.
Первые симптомы болезни обычно появляются через 16-18 дней после заражения вирусом.Набухшая слюнная железа свидетельствует о заболевании, и вам необходимо обратиться к врачу.
Вернуться к началу
Как диагностировать паротит у детей?
Диагностика паротита включает три этапа (5):
- Физический осмотр: Врач проверяет опухоль, чтобы отличить ее от опухших лимфатических узлов. При паротите опухоль не имеет четкой границы, в отличие от опухших лимфатических узлов. Кроме того, увеличенные лимфатические узлы находятся за челюстью, тогда как околоушная железа находится на стороне лица, ниже уха.
- Анализ слизи и мокроты: Мазки из носа и рта определяют наличие вируса в слизи и слюне.
- Анализ крови: Анализ крови проверяет наличие антител против вируса паротита. Это также помогает определить, распространился ли вирус на другие части тела через кровь.
Эти тесты помогают подтвердить наличие паротита.
Вернуться к началу
Есть ли лечение паротита?
Не существует лечения паротита (6).Вам придется подождать, пока иммунная система не сработает с вирусом.
Вернуться к началу
Как долго длится паротит у детей?
Свинка обычно длится около недели или двух, но может исчезнуть даже в течение нескольких дней. Продолжительность варьируется в зависимости от таких факторов, как возраст ребенка, общее состояние здоровья и то, были ли они вакцинированы.
Вакцинированные дети, которые заболеют этим заболеванием, будут иметь более короткую серию паротита и проявлять легкие симптомы.
Поскольку лекарства от болезни не существует, домашний уход — лучший способ улучшить самочувствие ребенка.
Вернуться к началу
Как ухаживать за ребенком во время паротита?
Вы можете предпринять следующие меры, чтобы улучшить самочувствие ребенка, больного паротитом (7):
- Дайте ему отдохнуть: Как и при любом другом вирусном заболевании, организму требуется отдых для борьбы с инфекцией паротита. Не отправляйте ребенка в школу и не давайте ему постельный режим. Ребенку следует избегать игр, бега и других беспокойных занятий.
- Дайте больше жидкости: Заставьте ребенка выпить много воды.Припухлость челюсти затрудняет прием пищи. Так что увеличивайте содержание жидкости в рационе ребенка. Давайте им такие продукты, как фруктовые пюре, мясо или овощной бульон.
- Дайте ребенку ацетаминофен или ибупрофен: Вы можете дать ребенку дозу парацетамола или ибупрофена. Тем не менее, перед тем, как давать лекарство, рекомендуется проконсультироваться с врачом, особенно если ребенок очень маленький, болен каким-либо другим заболеванием или принимает другое лекарство.
Домашний уход и внимание к ребенку необходимы, чтобы помочь ему почувствовать себя лучше.Но иногда вирус эпидемического паротита может привести к осложнениям со здоровьем.
[Прочитать: Вирусная инфекция у детей ]
Вернуться к началу
Каковы осложнения паротита у детей?
Свинка может иногда вызывать следующие осложнения (8):
- Менингит: Это инфекция и воспаление мозговых оболочек, тканей, покрывающих головной и спинной мозг. Дети, получившие это осложнение, полностью выздоравливают.
- Энцефалит: Это воспаление головного мозга.Большинство детей выздоравливают от этого. Однако это может привести к серьезным неврологическим симптомам.
- Орхит: Болезненное воспаление одного или обоих яичек. Это происходит только у мальчиков, достигших половой зрелости. Около 50% пациентов сообщают об уменьшении размера яичек, и у 1 из 10 мужчин наблюдается уменьшение количества сперматозоидов. Бесплодие из-за орхита, вызванного паротитом, встречается редко.
- Оофорит и мастит: Оофорит — болезненное воспаление яичников, а мастит — отек ткани груди.Это произойдет только у девочек, достигших половой зрелости.
- Панкреатит: Болезненное воспаление поджелудочной железы.
- Глухота: Глухота может быть временной или постоянной.
Осложнения чаще встречаются у взрослых, чем у детей. Вы можете избежать этих проблем, предотвратив заражение.
Вернуться к началу
Как предотвратить эпидемический паротит у детей?
Вы можете принять следующие меры для профилактики паротита у детей:
- Вакцинировать: Вакцинация — лучший способ защитить вашего ребенка от вируса паротита.Было обнаружено, что вакцина значительно сокращает количество случаев заболевания и делает практически полное отсутствие паротита в нескольких общинах.
- Соблюдайте правила гигиены: Научите ребенка мыть руки с мылом после того, как он выйдет из игры. Если они соприкасаются с предметом, которым пользуется кто-то с лихорадкой, им также следует вымыть руки. Соблюдение гигиены снижает распространение вируса.
- Хорошие привычки: Скажите детям, чтобы они не делили стакан или ложку с больными.Также объясните им, что нужно прикрывать рот и нос во время чихания или кашля. Если кто-то из окружающих чихает или кашляет, не прикрывая рот / нос, ребенок должен прикрыть нос и рот носовым платком, чтобы избежать вдыхания капель слюны и слизи.
Вышеуказанные шаги помогают контролировать распространение вируса. Однако иммунизация — лучший способ предотвратить эпидемический паротит. Далее мы отвечаем на вопросы о вакцине против эпидемического паротита.
Вернуться к началу
Часто задаваемые вопросы
1.Какую вакцину нужно сделать моему ребенку против паротита?
Вакцина против эпидемического паротита является частью вакцины MMR (кори, эпидемического паротита и краснухи). Комбинированная вакцина защищает от трех болезней. Также доступна новая вакцина MMRV (против кори, эпидемического паротита, краснухи и ветряной оспы); он действует против вируса ветряной оспы (ветряной оспы) в дополнение к заболеваниям MMR. График вакцинации MMRV может незначительно отличаться от графика вакцины MMR. Вы можете посоветоваться с врачом по этому поводу.
2. Когда моему ребенку следует сделать прививку от эпидемического паротита?
Вашему ребенку необходимы две дозы вакцины MMR — первая доза в течение 12-15 месяцев, а вторая в течение 4-6 лет.Обе дозы имеют решающее значение для иммунитета. Отсутствие второй дозы не обеспечит адекватной защиты от вируса.
3. Есть ли побочные эффекты вакцины против эпидемического паротита?
Некоторые из распространенных побочных эффектов — болезненность, отек или умеренная боль в месте инъекции и лихорадка. При введении второй дозы в подростковом возрасте может возникнуть временная боль в суставах. Серьезные побочные эффекты встречаются редко. Вакцина MMR разрешена и признана безопасной многими организациями по уходу за детьми по всему миру, включая ЮНИСЕФ (9).
4. Может ли вакцина против эпидемического паротита вызывать аутизм?
Нет. Нет никаких научных доказательств того, что вакцина против эпидемического паротита вызывает аутизм. Центры США по контролю и профилактике заболеваний заявляют, что ученые всего мира изучали вакцину MMR, и ни один из них не обнаружил связи между вакциной и аутизмом (10).
5. Когда нельзя делать ребенку прививку от паротита?
Не делайте вакцину MMR при следующих обстоятельствах (3):
- Аллергическая реакция на первую прививку.В таком случае ребенку не следует делать второй повторный прививок.
- Дети, принимающие иммунодепрессанты.
- Лица, больные раком или проходящие лечение от рака.
- У вас постоянно низкое количество тромбоцитов из-за заболевания.
- Дети, которым недавно делали переливание крови или получали плазму крови.
- Дети, которым в прошлом месяце была сделана еще одна вакцина.
Ваш врач оценит состояние здоровья ребенка и скажет вам, следует ли делать вакцину вашему ребенку.
6. Может ли мой ребенок заразиться паротитом даже после иммунизации?
Наверное, но шансов очень мало. Вакцины созданы для защиты от большинства случаев заражения, но не от всех. Ребенку потребуется длительный тесный контакт с инфицированным человеком, чтобы заразиться паротитом после двух доз вакцины MMR (11). Но все же сделать вакцину безопаснее, чем сделать ребенка уязвимым без нее.
Кроме того, те, кто заболел паротитом даже после двух доз вакцины, испытывают значительно менее серьезные симптомы, быстрее выздоравливают и с меньшей вероятностью разовьются осложнения.
[Прочитано: Краснуха у детей ]
Вернуться к началу
Свинка по большей части стала болезнью прошлого для нескольких стран по всему миру благодаря вакцине. Большинство поставщиков медицинских услуг информируют родителей о вакцине MMR во время их регулярных посещений клиники. Вакцинация и меры предосторожности — это все, что необходимо ребенку, чтобы защитить себя от вируса паротита.
Делали ли вы прививку от паротита вашему ребенку? Расскажите нам о своем опыте в разделе комментариев ниже.
Ссылки:
1. Свинка — болезнь, Всемирная организация здравоохранения,2. Свинка: вопросы и ответы, правительство Ньюфаундленда и Лабрадора
3. Свинка, Министерство здравоохранения и социальных служб США
4. Свинка, Центры болезней США Контроль и профилактика
5. Тесты на корь и эпидемический паротит, Национальная медицинская библиотека США
6. Свинка; Департамент здравоохранения штата Миссури и службы для пожилых людей
7. Свинка, Департамент общественного здравоохранения Коннектикута
8. Свинка, Центр здоровья Мак-Кинли
9.Корь, эпидемический паротит и краснуха: Техническая информация и информационная записка, ЮНИСЕФ
10. Свинка и вакцина (прививка) для его предотвращения, Центры США по контролю и профилактике заболеваний
11. Свинка: вопросы и ответы для пациентов, связанные со вспышкой, Центры США для Контроль и профилактика заболеваний
Рекомендуемые статьи:
.
 ОРВИ. Возникает при чрезмерном переохлаждении организма ребенка и при ослабленном иммунитете. Инфекция способна поражать носоглотку, что провоцирует легкую форму аденоидов. Выделяют три степени, в зависимости от размеров миндалин:
ОРВИ. Возникает при чрезмерном переохлаждении организма ребенка и при ослабленном иммунитете. Инфекция способна поражать носоглотку, что провоцирует легкую форму аденоидов. Выделяют три степени, в зависимости от размеров миндалин: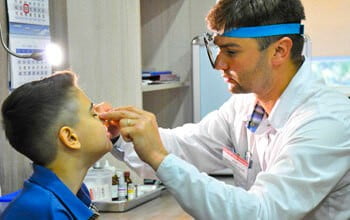 Заднюю риноскопию. Для осмотра полости носоглотки при таком методе используют специальное зеркало. Не всегда, к сожалению, такой способ применим, так как под воздействием предмета слизистые оболочки раздражаются, что провоцирует рвотный рефлекс.
Заднюю риноскопию. Для осмотра полости носоглотки при таком методе используют специальное зеркало. Не всегда, к сожалению, такой способ применим, так как под воздействием предмета слизистые оболочки раздражаются, что провоцирует рвотный рефлекс. используется метод «кукушка» – спринцевание по Проетцу, раствор закапывается в одну ноздрю, а через другую отсасывается; лечение включает проведение 10-12 сеансов;
используется метод «кукушка» – спринцевание по Проетцу, раствор закапывается в одну ноздрю, а через другую отсасывается; лечение включает проведение 10-12 сеансов;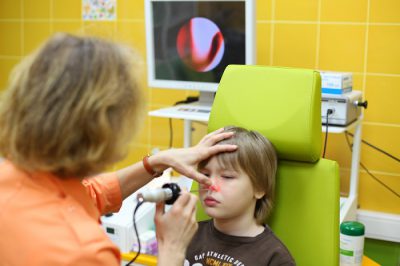 возникновение угрозы жизни для ребенка при наличии апноэ;
возникновение угрозы жизни для ребенка при наличии апноэ; Обязательно должны проводиться процедуры, направленные на закаливание организма. К ним можно отнести растирания, прогулки, занятие спортом и другие.
Обязательно должны проводиться процедуры, направленные на закаливание организма. К ним можно отнести растирания, прогулки, занятие спортом и другие.