Протезы пальцев руки после производственной травмы, ампутации пальца
Работа с производственными станками, строительными инструментами и различными механизмами требует предельной осторожности. Тем не менее, даже при полном следовании технике безопасности существует риск некорректной работы оборудования или неожиданных поломок устройств во время использования, результатом чего может стать тяжелая производственная травма. Не исключено, что несчастный случай становится следствием неосторожности, невнимательности или усталости. В любом случае пострадавшему необходима надлежащая реабилитация после инцидента.Частичная ампутация пальцев – это не приговор. Используя современные средства реабилитации, удается максимально скрыть дефекты и вернуться к прежней жизни. Практичные силиконовые протезы помогают справиться с психологическими и социальными аспектами травмы, а также обеспечивают возможность заниматься многими привычными видами деятельности. В частности, протезирование пальцев с использованием косметических протезов на основе силикона позволяет работать за компьютером (печатать на клавиатуре), писать и рисовать, играть на некоторых музыкальных инструментах, а также успешно справляться со многими бытовыми и профессиональными задачами.
Лаборатория Protez Studio выполняет изготовление протезов по инновационной технологии, основанной на использовании новых силиконовых материалов. Эта технология уже широко применяется в США и странах ЕС, а в нашей стране она пока делает только первые шаги. Вместе с тем сочетание практичности, эффективности и доступной стоимости такого решения позволяет уверенно говорить о перспективах метода в России.
Протезы пальцев рук из силиконовых материалов характеризуются высокой износостойкостью, не боятся загрязнений и спокойно переносят воздействие высоких температур. Для их крепления к культе пальца используют эффект вакуума или остеоинтегрируемые фиксаторы. В любом случае крепление является надежным и безопасным.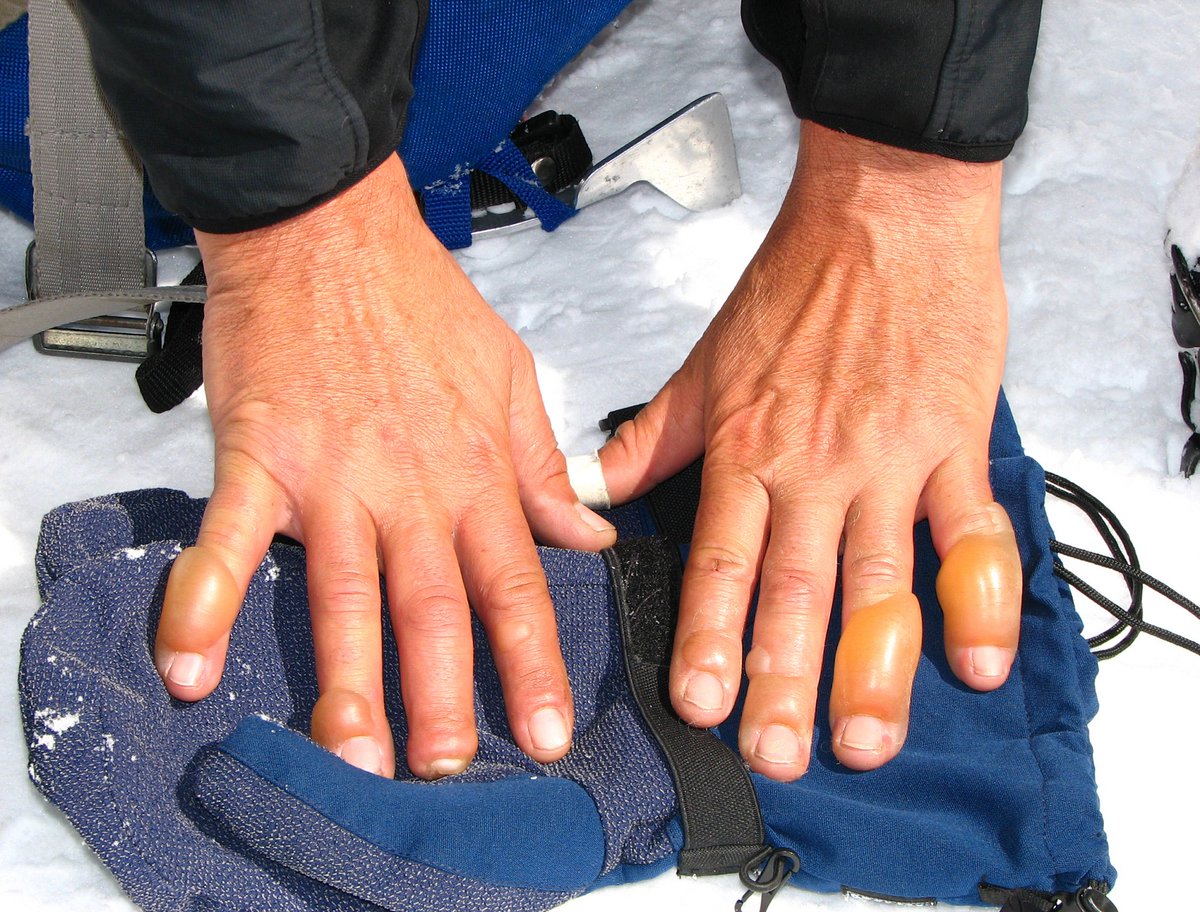
- Простота исполнения. Простая и надежная конструкция не имеет уязвимых или «проблемных» зон.
- Предсказуемость результата. Подходящие решения удается подобрать для пациентов различного возраста и с различным состоянием здоровья. После анализа состояния костных тканей и других факторов специалисты определяют оптимальный способ крепления в каждом конкретном случае.
- Высокая скорость реабилитации. Освоение протезов занимает значительно меньше времени, чем в случае с традиционными хирургическими методами протезирования.
Микрохирургические технологии при травматическом дефекте первого пальца кисти | Валеев
Аннотация
Материалы и методы. Представлен опыт реконструкции функциональных возможностей кисти у 48 пациентов с травматическим дефектом первого пальца на основе использования технологий реконструктивно-пластической микрохирургии — свободной аутотрансплантации второго пальца стопы на кисть.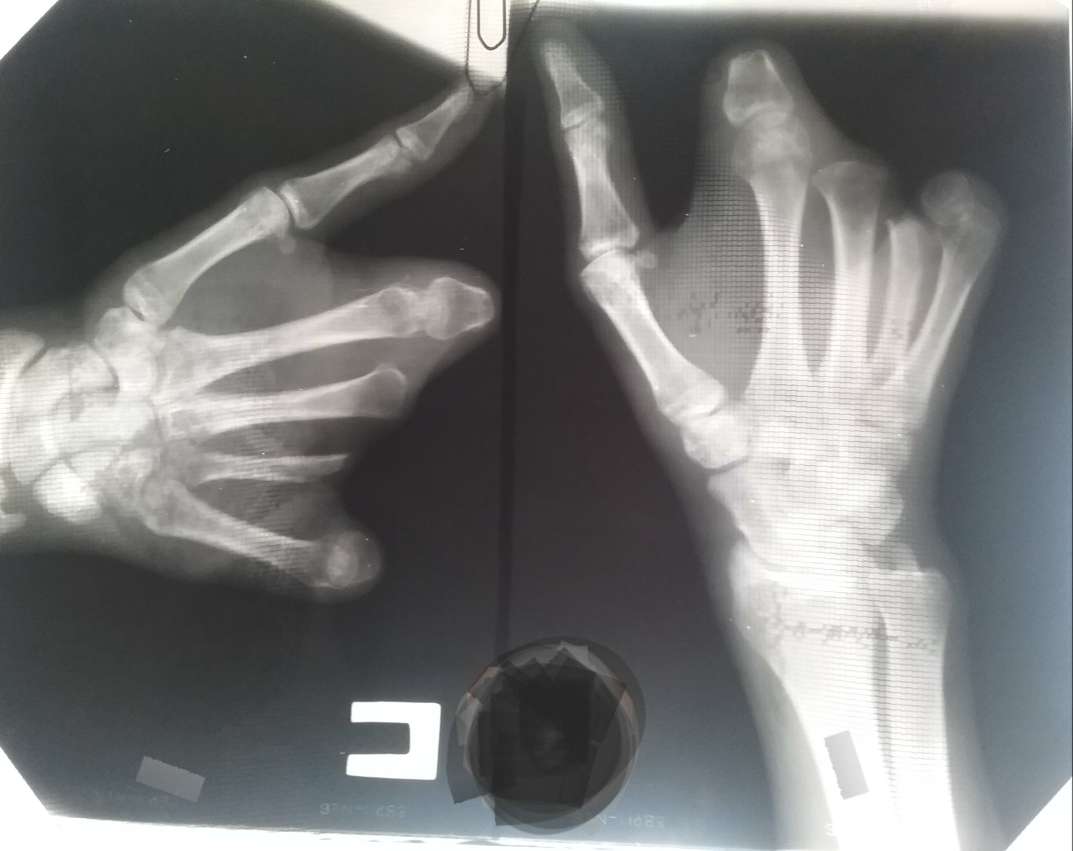
Результаты и обсуждение. Из 48 оперированных больных положительный результат получен у 45. В трех случаях наступил некроз аутотрансплантата. Этим пациентам реконструкция первого пальца кисти осуществлена другими, менее функциональными методами. По данным электромиограмм, проводимых при максимальном тоническом напряжении мышц тенара, сгибателей и разгибателей восстановленного пальца, отмечено улучшение функционального состояния кисти. Ее сила после реконструктивной операции во всех случаях увеличилась (от 40 до 90 %), что связано с восстановлением основных видов захвата кисти. По данным доплерографии, после реконструкции I пальца кисти отмечалось увеличение скорости кровотока и степени кровенаполнения наблюдаемой кисти.
Заключение. Реконструкцию функциональных возможностей кисти с травматическим дефектом первого пальца необходимо проводить с учетом оптимального метода хирургической коррекции, оценки психического состояния и желания пациента скорейшего восстановления формы и функции кисти. Свободная аутотрансплантация второго пальца стопы в позицию утраченного первого пальца кисти на микрохирургических сосудистых анастомозах позволяет в кратчайшие сроки и наиболее полноценно восстановить эстетические и функциональные возможности кисти.
Введение
Начало эры реконструкции первого пальца кисти связано с именем Nikoladoni, который в 1900 году в течение нескольких недель впервые переместил второй палец стопы у 5-летнего ребенка в позицию первого пальца кисти. В 1960-е гг. Buncke путем экспериментов над приматами, применяя микрохирургическую технику, выполнял реконструкции первого пальца. Первую успешную свободную аутотрансплантацию второго пальца стопы на кисть с использованием микрохирургической техники провел Dongyue в 1966 г. В 1980-х гг. Morrison et al. разработали мягкотканый лоскут из первого пальца стопы, в качестве костного остова использовав фрагмент подвздошной кости. За последние 20 лет были разработаны разные технологии: «скрученные два пальца ноги», «отрезанный палец стопы», «перемещение соответствующего пальца стопы». Все новейшие разработки на основе достижений реконструктивно-пластической микрохирургии направлены на реализацию концепции — реконструкцию первого пальца кисти настолько хорошо, насколько это возможно [1-5].
За последние 20 лет были разработаны разные технологии: «скрученные два пальца ноги», «отрезанный палец стопы», «перемещение соответствующего пальца стопы». Все новейшие разработки на основе достижений реконструктивно-пластической микрохирургии направлены на реализацию концепции — реконструкцию первого пальца кисти настолько хорошо, насколько это возможно [1-5].
Травматические ампутации пальцев кисти возникают в результате тяжелых механических травм с первичной отслойкой и разрушением тканей, а также после глубоких ожогов, отморожений, ишемии. Основной причиной инвалидизации и утраты профессиональной пригодности в 70-80 % случаев являются ампутационные дефекты пальцев и кисти. Вопросу реконструктивной хирургии кисти посвящены многочисленные исследования зарубежных и отечественных авторов, и больше всего — восстановлению I пальца. Большой палец кисти, обладая функцией противопоставления, участвует в выполнении практически всех видов захвата. Его дефект снижает трудоспособность на 50 %. В связи с этим проблема реконструкции I пальца кисти является одной из наиболее важных в хирургии кисти. Основными требованиями к созданию I пальца кисти считаются:
- обеспечение правильной позиции I пальца и его стабильность;
- рабочая поверхность вновь созданного пальца должна иметь хорошую чувствительность;
- весь первый луч должен иметь достаточную длину;
- палец должен иметь необходимую эстетическую привлекательность [6-11].
Необходимо подчеркнуть, что успех операций по восстановлению первого пальца кисти определяется исходной патологией первого луча и кисти в целом, выбор метода реконструкции определяется двумя основными факторами: длиной сохранившейся части I пальца и функциональным состоянием мышц, образующих возвышение большого пальца. При обширных анатомических разрушениях кисти с утратой I пальца первоочередной задачей является возвращение кисти элементарных функций. При изолированном дефекте следует стремиться восполнить косметику и тонкие функции [12-16]. Основными требованиями к любому способу реконструкции пальца является восстановление подвижности, а для I пальца — оппоненции, создание достаточной силы захвата, восстановление всех видов чувствительности. Также немаловажным считается тот факт, что способность большого пальца противопоставляться остальным пальцам является определяющим фактором для проявления силы захвата кисти. Таким образом, положение I пальца, а именно оппозиция его к длинным пальцам, стабильность, необходимая для сопротивления действию остальных пальцев; сила, зависящая от сгибателей и от специфических мышц кисти и, наконец, длина, достаточная для осуществления контактов с другими пальцами, определяют целостность восстановленного пальца. Учитывая то, что основной контингент подобных больных — это люди молодого, трудоспособного возраста, вынужденные отказаться от прежней специальности, проблема реконструкции кисти с дефектом I пальца продолжает оставаться актуальной и вызывает необходимость поиска ее разрешения [17-19].
Основными требованиями к любому способу реконструкции пальца является восстановление подвижности, а для I пальца — оппоненции, создание достаточной силы захвата, восстановление всех видов чувствительности. Также немаловажным считается тот факт, что способность большого пальца противопоставляться остальным пальцам является определяющим фактором для проявления силы захвата кисти. Таким образом, положение I пальца, а именно оппозиция его к длинным пальцам, стабильность, необходимая для сопротивления действию остальных пальцев; сила, зависящая от сгибателей и от специфических мышц кисти и, наконец, длина, достаточная для осуществления контактов с другими пальцами, определяют целостность восстановленного пальца. Учитывая то, что основной контингент подобных больных — это люди молодого, трудоспособного возраста, вынужденные отказаться от прежней специальности, проблема реконструкции кисти с дефектом I пальца продолжает оставаться актуальной и вызывает необходимость поиска ее разрешения [17-19].
Целью настоящего исследования явилось улучшение функциональных возможностей кисти с травматическим дефектом первого пальца на основе микрохирургических технологий.
Материалы и методы
При выборе способа реконструкции первого пальца кисти немаловажным или даже решающим мы считаем, необходимость учитывать следующие критерии: возраст (не более 55 лет), сторона повреждения (доминантная рука), уровень ампутации, профессия, общее здоровье пациента, наличие сопутствующих заболеваний (сахарный диабет, сосудистые заболевания и психические расстройства). Осведомляли пациента о том, что существуют альтернативы пересадке 2-го пальца стопы на кисть — костная пластика плюс неоваскуляр- ный лоскут Littla, поллицизация, костно-кожный лучевой лоскут, увеличение Matev’a, которые могут тоже улучшить форму и функцию травмированной кисти. Любая микрохирургическая реконструкция, в том числе и пересадка пальца стопы на кисть, тесно перекликается с принципом «или все — или ничего». До операции оценивали и учитывали давность травмы, уровень ампутации, подвижность суставов, состояние и функцию скользящих структур культи пальца. Кожный покров культи, особенно в области рубца после формирования культи, должен быть эластичным и без признаков изъязвления. Обязательным исследованием при планировании операции считаем проведение ультразвукового доплеровского исследования для оценки реципиентных сосудов (лучевая артерия и ее тыльная ветвь) и сосудов стопы, чтобы проверить проходимость, эластичность сосудов и возможные анатомические особенности. Обязательным условием с точки зрения эстетической привлекательности кисти является исследование состояния и степень продукции апокриновых желез донорской стопы.
До операции оценивали и учитывали давность травмы, уровень ампутации, подвижность суставов, состояние и функцию скользящих структур культи пальца. Кожный покров культи, особенно в области рубца после формирования культи, должен быть эластичным и без признаков изъязвления. Обязательным исследованием при планировании операции считаем проведение ультразвукового доплеровского исследования для оценки реципиентных сосудов (лучевая артерия и ее тыльная ветвь) и сосудов стопы, чтобы проверить проходимость, эластичность сосудов и возможные анатомические особенности. Обязательным условием с точки зрения эстетической привлекательности кисти является исследование состояния и степень продукции апокриновых желез донорской стопы.
Аутотрансплантацию второго пальца стопы выполнили 48 пациентам с дефектом I пальца той или иной кисти. Это относительно малочисленная группа наблюдаемых нами больных, но с высокой степенью функциональной недостаточности. У всех пациентов в той или иной степени страдала психоэмоциональная сфера жизни. В результате потери привычных стереотипных движений поврежденной кистью пациенты были немотивированно раздражительны, нелюдимы, имели целый ряд комплексов, которые мешали им вести полноценный образ жизни. В результате дефекта I пальца кисти кинематика движений остальных сохранившихся пальцев кисти нарушалась — движения пальцев напоминали движения «ластой». Все это приводило к снижению интеллекта. Причинами отсутствия пальцев кисти были травматическая ампутация в результате бытовой или производственной травмы, некроз пальцев под воздействием запредельных для организма атмосферных температур и электрического тока. Среди пациентов было 44 мужчины и 4 женщины. Их возраст колебался от 12 до 55 лет. Основная масса пациентов была в возрасте 20-40 лет, 40 % являлись инвалидами из-за дефекта первого пальца той или иной кисти.
Рисунок 1. Фотографии рентгенограммы и правой кисти больной М. до операции. Ограничение основных захватов и эстетически неприемлемый внешний вид правой кисти
Figure 1. Patient M., before the surgery. Limited grips and aesthetically unacceptable appearance of the right hand.
Patient M., before the surgery. Limited grips and aesthetically unacceptable appearance of the right hand.
Операцию выполняли следующим образом. Второй палец стопы забирали на противоположной по отношению к поврежденной кисти стопе, так как в этом случае после пересадки питающие палец сосуды располагаются удобнее для их размещения в ране и в стороне от более ригидной ладонной кожи кисти с более жестким подкожным жировым слоем. В зависимости от уровня ампутации первого пальца кисти второй палец стопы вычленяли в плюснефаланговом суставе или забирали с головкой второй плюсневой кости. Кожные лоскуты на тыльной и подошвенной поверхностях трансплантата выделяли с тем расчетом, чтобы они перекрывали линию сустава. Перед операцией проводили маркировку намеченных для включения в трансплантат тыльных вен (обычно с внутренней частью тыльной венозной дуги стопы) и тыльной артерии стопы. Затем на обескровленном операционном поле выделяли дорсальную артерию стопы до уровня плюсне-предплюсневого сустава. Выделение первой подошвенной артерии, особенно при ее глубоком отхождении, является наиболее сложным этапом вмешательства. После того как место отхождения первой подошвенной артерии выделено, прободающую ветвь пересекали на более дистальном уровне между наложенными зажимами. Периферическую культю сосуда прошивали и перевязывали. Последующее выделение первой подошвенной артерии осуществляли таким образом, чтобы сохранить все ветви, отходящие в сторону трансплантата. Проходя по поверхности сосуда, достигали места его деления на собственные дорсальные пальцевые артерии. Собственные подошвенные пальцевые нервы легче всего идентифицировать у основания пальцев, где они расположены непосредственно под кожей и могут быть прослежены в проксимальном направлении. Необходимо сохранять собственные нервы соседних пальцев, что может потребовать интраневрального разделения общих подошвенных пальцевых нервов. Пересекали сухожилия сгибателей и разгибателей пальца. После пересечения всех выделенных на подошвенной поверхности образований выполняли экзартикуляцию II пальца в плюснефаланговом суставе или резецировали вторую плюсневую кость. Затем трансплантат выделяли только на питающих артерии и вене. После снятия жгута и гемостаза закрывали дефект кожи на донорской стопе. Для уменьшения времени ишемии трансплантата его отсекали только после полной подготовки воспринимающего ложа на кисти. Из дугообразного тыльного доступа над дистальным межфаланговым суставом пальца-донора обнажали суставные поверхности и удаляли суставной хрящ. Доступ на торцевой поверхности культи осуществляли с выкраиванием треугольных лоскутов, после чего разрезы продолжали в проксимальном направлении на тыльной и ладонной поверхностях культи. Разрез в области тыльной поверхности I пястной кости продолжали до анатомической табакерки, где выделяли головную вену и лучевую артерию. Остеосинтез выполняли спицами или накостно мини-пластинами. После остеосинтеза сшивали надкостницу и накладывали сухожильный шов на сухожилия сгибателя и разгибателя пальца.
После пересечения всех выделенных на подошвенной поверхности образований выполняли экзартикуляцию II пальца в плюснефаланговом суставе или резецировали вторую плюсневую кость. Затем трансплантат выделяли только на питающих артерии и вене. После снятия жгута и гемостаза закрывали дефект кожи на донорской стопе. Для уменьшения времени ишемии трансплантата его отсекали только после полной подготовки воспринимающего ложа на кисти. Из дугообразного тыльного доступа над дистальным межфаланговым суставом пальца-донора обнажали суставные поверхности и удаляли суставной хрящ. Доступ на торцевой поверхности культи осуществляли с выкраиванием треугольных лоскутов, после чего разрезы продолжали в проксимальном направлении на тыльной и ладонной поверхностях культи. Разрез в области тыльной поверхности I пястной кости продолжали до анатомической табакерки, где выделяли головную вену и лучевую артерию. Остеосинтез выполняли спицами или накостно мини-пластинами. После остеосинтеза сшивали надкостницу и накладывали сухожильный шов на сухожилия сгибателя и разгибателя пальца.
После того как палец стабилизирован в новой позиции, сшивали сосуды, а после этого — и нервы. Наиболее часто сосуды трансплантата анастомозировали с сосудами кисти в области анатомической табакерки по типу «конец в бок» атравматичной нитью 8/0-9/0. При короткой питающей трансплантат артерии дефект сосуда замещали аутовенозной вставкой. Перед наложением швов на кожу края раны мобилизовали для создания в ней достаточного пространства для сосудистого пучка. Ладонные нервы пересаженного пальца сшивали как раздельно с соответствующим пальцевым нервом (при их достаточной длине), так и с более длинным нервом, поскольку поперечное сечение каждого из нервов трансплантата примерно в 2 раза меньше среднего диаметра пальцевого нерва кисти. При дефекте нервов в воспринимающем ложе проводили пластику невральным трансплантатом. Накладывали кожные швы с резиновым дренажом в области сосудистых анастомозов.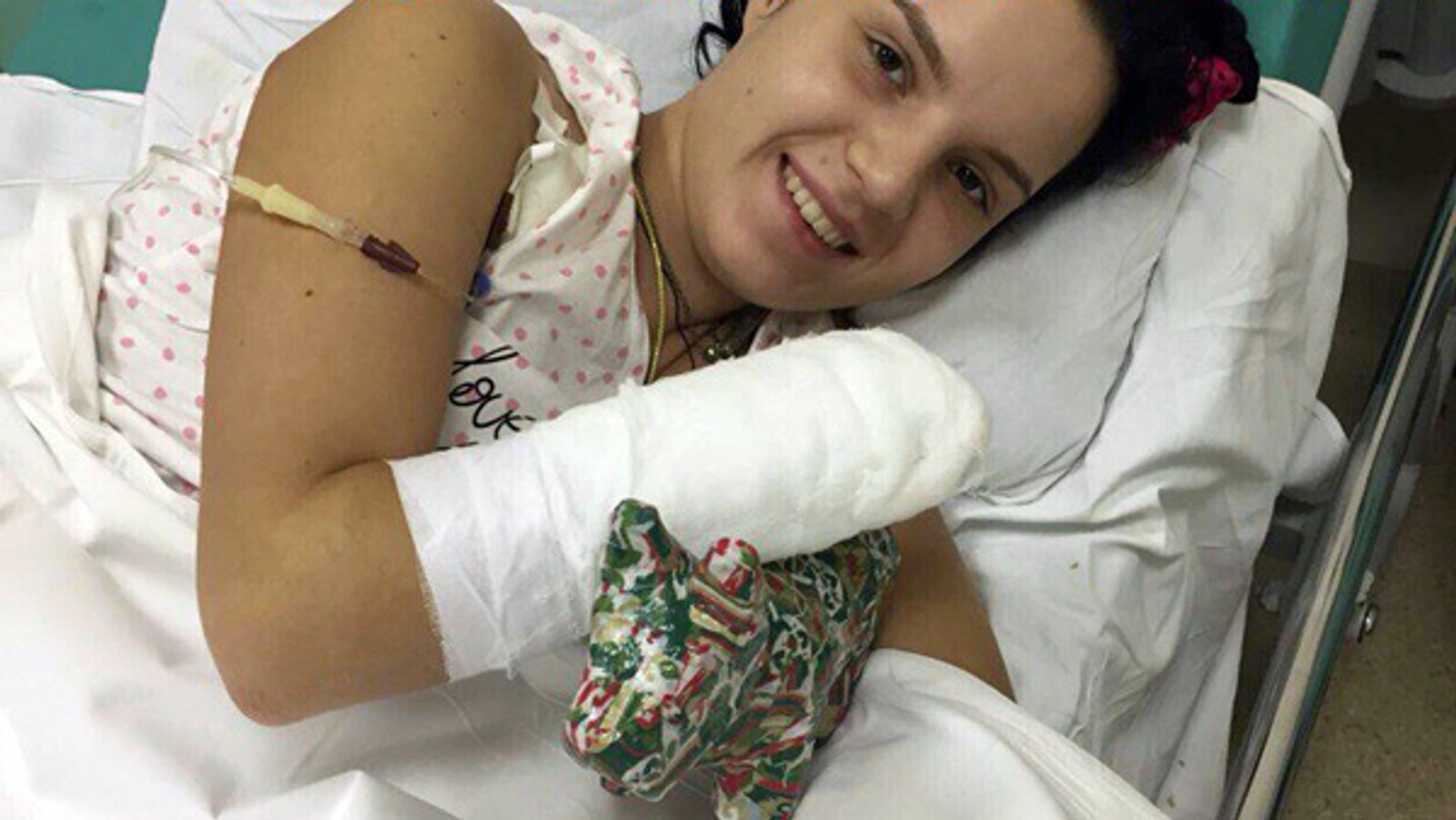 Клинический пример. Больная М., 18 лет, госпитализирована в клинику травматологии и ортопедии Башкирского государственного медицинского университета с жалобами на отсутствие первого пальца правой кисти, невозможность полноценно пользоваться кистью (рис. 1). Пациентка 1 месяц тому назад получила бытовую травму правой кисти циркулярной пилой.
Клинический пример. Больная М., 18 лет, госпитализирована в клинику травматологии и ортопедии Башкирского государственного медицинского университета с жалобами на отсутствие первого пальца правой кисти, невозможность полноценно пользоваться кистью (рис. 1). Пациентка 1 месяц тому назад получила бытовую травму правой кисти циркулярной пилой.
Выполнена операция — аутотрансплантация второго пальца левой стопы в позицию первого пальца кисти с наложением микрососудистых анастомозов. Послеоперационный период протекал без осложнений, аутотрансплантат полностью прижился. При осмотре через 1 год все основные виды захвата кисти выполняются с участием первого пальца, активные движения в суставах пальца в полном объеме, чувствительность полностью восстановилась (рис. 2).
Рисунок 2. Функциональный и эстетический результат операции
Figure 2. Functional and aesthetic outcome
Результаты и обсуждение
Перед началом лечения пациентов с травматическим дефектом I пальца кисти мы ставили себе цель: улучшение качества жизни больных. Доктрина лечения подобных больных заключалась в анатомическом восстановлении первого луча и кинематики движений в пальцах кисти.
Исходы оперативных вмешательств определяли по степени восстановления полезных свойств, приобретенных травмированной кистью после хирургической реконструкции. К этим свойствам относятся:
- приживление пересаженного органа с максимальной реконструкцией анатомических структур, т.е. восстановление полноценного первого пальца кисти;
- обеспечение кинематических движений благодаря максимальному увеличению объема амплитуды движений в суставах пальцев кисти;
- восстановление противопоставления вновь образованного первого пальца к остальным;
- восстановление всех видов захвата кисти, в том числе тонких видов захвата;
- степень мышечной двигательной силы;
- восстановление всех видов чувствительности и степени кровоснабжения кисти.

Из 48 оперированных больных положительный результат получен у 45. В трех случаях наступил некроз аутотрансплантата. Этим пациентам реконструкция первого пальца кисти осуществлена другими, менее функциональными методами.
Если до операций практически у всех пациентов в той или иной степени отмечались ангидроз или гипергидроз, гипотрофия, потеря блеска и сухость кожи, ис- черченность и ломкость ногтей, остеопороз костей, т.е. присутствовали признаки секреторно-трофических расстройств травмированной кисти, то в отдаленном послеоперационном периоде подобные явления купировались.
По данным электромиограмм, проводимых при максимальном тоническом напряжении мышц тенара, сгибателей и разгибателей восстановленного пальца, отмечено улучшение функционального состояния кисти. Ее сила после реконструктивной операции во всех случаях увеличилась (от 40 до 90 %), что связано с восстановлением основных видов захвата кисти. По данным доплерографии, после реконструкции I пальца кисти отмечалось увеличение скорости кровотока и степени кровенаполнения наблюдаемой кисти.
Во всех случаях удалось добиться улучшения формы и функциональных возможностей оперированной кисти. Полученные отдаленные функциональные и эстетические результаты операций позволяют считать применяемый по показаниям способ реконструкции первого пальца беспалой кисти путем аутотрансплантации второго пальца стопы с наложением микрососудистых анастомозов оптимальным. При этом благодаря щадящей оперативной технике образуются мягкие, эластичные, малозаметные рубцы.
Заключение
Реконструкцию функциональных возможностей кисти с травматическим дефектом первого пальца необходимо проводить с учетом оптимального метода хирургической коррекции, оценки психического состояния и желания пациента скорейшего восстановления формы и функции кисти. Свободная аутотрансплантация второго пальца стопы в позицию утраченного первого пальца кисти на микрохирургических сосудистых анастомозах позволяет в кратчайшие сроки и наиболее полноценно восстановить эстетические и функциональные возможности кисти.
1. Назарян Г.А., Сухинин Т.Ю. Реплантация кисти и пальцев. Вопросы реконструктивной и пластической хирургии. 2017;20(1):17–27. DOI: 10.17223/1814147/60/02
2. Schädel-Höpfner M. Reconstructive procedures on the thumb. Unfallchirurg. 2016;119(12):976–7. PMID: 27924396
3. Liu E.W., Huang T.C., Cheng H.T. Simultaneous reconstruction of the thumb defect and coverage of the failed first dorsal metacarpal artery flap donor site by using the anterolateral thigh flap and its vascular pedicle tissue. Microsurgery. 2018;38(7):821–2. DOI: 10.1002/ micr.30347
4. Yin F., Rui Y., Xue M., Lin W., Liu S., Shen X. Application of anterograde fascial flap of digital artery in Wassel IV-D thumb duplication reconstruction. Chin J Reparat Reconstruct Surg. 2018;32(9):1201–4. DOI: 10.7507/1002-1892.201803014
5. Wang T., Zhao G., Rui Y.J., Mi J.Y. Outcomes of modified trapeziectomy with ligament reconstruction tendon interposition for the treatment of advanced thumb carpometacarpal arthritis: Two-year follow-up. Medicine. 2018;97(13):e0235. DOI: 10.1097/MD.0000000000010235
6. Тимербулатов М.В., Ибрагимов Р.К., Казбулатов С.С., Тимербулатов Р.Ф., Ибрагимов Д.Р. Реплантация блока пальцев кисти после ампутации в результате травмы. Медицинский вестник Башкортостана. 2016;11(2):29–31.
7. Гарапов И.З., Минасов Б.Ш., Валеев М.М., Бикташева Э.М. Способ пластики сухожилия длинного разгибателя первого пальца кисти. Гений ортопедии. 2016;(3):63–5. DOI: 10.18019/1028-44272016-3-63-65
Гений ортопедии. 2016;(3):63–5. DOI: 10.18019/1028-44272016-3-63-65
8. Xu J., Wen G., Chai Y. Thumb reconstruction with combination of the wrap-around flap prefabricated by medialis pedis perforator flap with nail bed and phalanx banked from the amputated thumb: A case report. Microsurgery. 2018 Nov 29. DOI: 10.1002/micr.30382
9. Adani R., Woo S.H. Microsurgical thumb repair and reconstruction. J Hand Surg Eur Vol. 2017;42(8):771–88. DOI: 10.1177/1753193417723310
10. Chi Z., Song D.J., Tian L., Hu F.H., Shen X.F., Chim H. Reconstruction of combined thumb amputation at the metacarpal base level and index amputation at the metacarpal level with pollicization and bilateral double toe composite transfer. J Plast Reconstr Aesthet Surg. 2017;70(8):1009–16. DOI: 10.1016/j.bjps.2017.05.032
11. McEvenue G., Kim A., Binhammer P. Surgical excision of mycosis fungoides using thumb-sparing reconstruction. Hand. 2017;12(2):NP22–6. DOI: 10.1177/1558944716669085
12. Адани Р., Морандини Э. Микрохирургическая реконструкция травмированного большого пальца. Вопросы реконструктивной и пластической хирургии. 2013;16(1):14–20.
13. Александров Н.М., Петров С.В., Башкалина Е.В., Углев О.И., Киселев Д.В. Новые аспекты реконструкции пальцев кисти методом дистракции. Гений ортопедии. 2014;(1):34–40.
14. Ходжабагян З.С., Пшениснов К.П., Абраамян Д.О., Винник С.В. Хирургическая тактика при травмах дистальных фаланг пальцев кисти (обзор литературы). Вопросы реконструктивной и пластической хирургии. 2016;19(1):74–92.
Вопросы реконструктивной и пластической хирургии. 2016;19(1):74–92.
15. Zhuang Y.Q., Xiong H.T., Fu Q., Zhang X., Jiang H.L., Fang X.C. Functional pectoralis minor myocutaneous flap transplantation for reconstruction of thumb opposition: An anatomic study with clinical applications. Asian J Surg. 2018;41(4):389–95. DOI: 10.1016/j.asjsur.2017.05.004
16. Kim J.H., Park C., Yang X., Murakami G., Abe H., Shibata S. Pacinian corpuscles in the human fetal finger and thumb: a study using 3D reconstruction and immunohistochemistry. Anat Rec (Hoboken). 2018;301(1):154–65. DOI: 10.1002/ar.23707
17. Roger de Ona I., Garcia Villanueva A., Studer de Oya A. An alternative thumb reconstruction by double microsurgical transfer from the great and second toe for a carpometacarpal amputation. J Hand Surg Am. 2018;43(10):955.e1–9. DOI: 10.1016/j.jhsa.2018.03.022
18. Adani R., Mugnai R., Petrella G. Reconstruction of traumatic dorsal loss of the thumb: four different surgical approaches. 2017 Oct 1: 1558944717736396. DOI: 10.1177/1558944717736396
19. Zhang J., Huang J., Pan J., Zhou D., Yin S., Li J., et al. Vascular crisis after multiple tissue transplantation for thumb and other finger reconstruction by toe-to-hand transfer. Chin J Reparat Reconstruct Surg. 2017;31(3):323–6. DOI: 10.7507/1002-1892.201611030
От ампутации до реабилитации – Ottobock DE
До ампутации
Возможно вы уже некоторое время знаете, что вас ожидает ампутация. Даже если этот факт воспринимается очень тяжело, в этой сложной фазе жизни вы остаетесь не наедине с самим собой. Ваш терапевтический коллектив поддержит вас и будет полностью открыт для ваших вопросов и проблем.
Ваш терапевтический коллектив поддержит вас и будет полностью открыт для ваших вопросов и проблем.
Первые обследования
Перед операцией вас тщательно и многократно обследуют в больнице. Обследования включают анализ крови, рентгенографию легких и проверку работы сердечно-сосудистой системы.
Консультации у врачей
Перед ампутацией ответственные врачи объяснит вам, как будет проходить операция. Они также детально расскажут о том, как будет проходить послеоперационный период. Во время этих консультаций у вас есть возможность спросить обо всем, что вы считаете важным. Для вас лучше всего делать записи во время консультации, отмечая все, что вы хотите спросить, чтобы ничего не забыть. Не бойтесь переспрашивать, если вы что-то не поняли. Между прочим, врачи обязаны объяснять свой каждый шаг, даже по несколько раз. В отличие от плановой ампутации тяжелые повреждения, часто вызванные несчастным случаем, требуют неотложной операции. В таких случаях консультации врача по понятным причинам имеют место после ампутации.
Целенаправленная подготовка
По возможности вам следовало бы еще до операции начинать выполнять физические упражнения, требуемые в послеоперационный период. Это позволит вам заблаговременно укрепить мышцы. В случае, например, предстоящей ампутации ноги рекомендуется как можно быстрее начинать упражняться в пересадке с постели на инвалидную коляску. Заблаговременно тренируя такие движения, вы облегчаете свое состояние в послеоперационный период. Спросите своего доктора и физиотерапевта, какие упражнения лучше всего подходят для вас.
Кроме того, рекомендуется поговорить с техником-ортопедом еще до операции, чтобы определить, какие протезы можно рассматривать для вас после операции, а какие – нет. Это дает лучшее представление о том, что следует ожидать во время вашей реабилитации.
Психологическая поддержка
Ампутация в жизни каждого человека является драматическим событием, требующим внутренних сил. Именно поэтому вам следует воспользоваться психологической поддержкой. Вы можете обсудить многие вопросы с психотерапевтом, так можно психологически разгрузить свою семью и друзей. Такие дискуссии помогут вам набраться сил для нового этапа в вашей жизни. Чем раньше вы найдете эту поддержку, тем лучше, ведь преодоление внутренних конфликтов и страхов вносит большой вклад в быстрое выздоровление и восстановление качества жизни. Ампутация в сочетании с имеющимися страхами может привести к депрессии. Этого не надо допускать.
Именно поэтому вам следует воспользоваться психологической поддержкой. Вы можете обсудить многие вопросы с психотерапевтом, так можно психологически разгрузить свою семью и друзей. Такие дискуссии помогут вам набраться сил для нового этапа в вашей жизни. Чем раньше вы найдете эту поддержку, тем лучше, ведь преодоление внутренних конфликтов и страхов вносит большой вклад в быстрое выздоровление и восстановление качества жизни. Ампутация в сочетании с имеющимися страхами может привести к депрессии. Этого не надо допускать.
Общение с другими пациентами, перенесшими ампутацию
Мы рекомендуем вам разговаривать с другими людьми с похожими болезнями или видами ампутации, как у вас. Общение с теми, кто уже перенес ампутацию, дает дополнительные силы. Вы не одни. Для пациента полезно слушать, как другие справились с похожей ситуацией, а также знать об изменениях (в том числе и положительных), которые их могут ожидать в дальнейшей жизни. Часто при этом идет обмен советами, например, относительно обращения с протезами.
Если вы ищете контакта с лицами, перенесшими ампутацию, вам лучше всего обратиться к своему доктору, терапевту или технику-ортопеду. Они как правило знают, к кому вам обратиться или как найти группу самопомощи.
Ампутация
Здесь мы хотим сообщить вам, что же означает термин «ампутация», каких форм бывают ампутации и почему они могут быть необходимыми.
Что следует понимать под понятием «ампутации» и почему ампутация бывает неизбежной?
Обычно под ампутацией подразумевают удаление части конечности путем пересечения тканей, включая и кость, или вычленение конечности или ее части по линии суставной щели (экзартикуляция).
Такая ампутация требуется, если пораженная часть тела не может быть вылечена, что представляет собой угрозу для жизни пациента. Причинами могут быть расстройства кровообращения, инфекции, несчастные случаи, рак или врожденный порок развития конечностей.
В указанных выше случаях пациент, как правило, знает о необходимости ампутации заранее. С другой стороны, иногда проведение ампутации становится необходимым совершенно неожиданно, например, в результате тяжелых травм после несчастных случаев.
С другой стороны, иногда проведение ампутации становится необходимым совершенно неожиданно, например, в результате тяжелых травм после несчастных случаев.
Что следует понимать под понятием «уровня ампутации»?
Понятие «уровень ампутации» описывает место, на котором ампутируется часть тела. Помимо других факторов уровень ампутации используется для выбора подходящего протеза в каждом отдельном случае.
Подробнее
После ампутации
Сразу же после операции все внимание концентрируется на выздоровлении и излечении культи. Оба процесса важны для того, чтобы как можно быстрее начать реабилитацию и выполнить протезирование.
Что ожидает вас после ампутации?
После ампутации вашу культю заматывают специальными бинтами для заживления раны (или бандажами). Основная цель этого шага – быстрое заживление хирургической раны и подготовка культи к будущему протезированию.
Начальная фаза после операции сосредоточена на достижении трех целей. Это минимализация болей или, по возможности, полное их отсутствие, подготовка культи к нагрузкам и достижение максимальной мобильности культи во всех направлениях.
Для выполнения этих задач большое значение имеет то, чтобы ваш доктор или физиотерапевт сразу же после операции показал вам важные вещи: правильное положение в постели, чтобы мышцы и ближайший к культе сустав не напрягались и не сокращались, выполнение регулярной дыхательной гимнастики и легких двигательных упражнений. При помощи этих мер вы способствуете скорейшему и безупречному протезированию, что позволит вам сохранять мобильность и двигательную активность.
Правильное позиционирование
Сразу же после операции вы, скорее всего, не будете в состоянии ни долго лежать в неподвижном остоянии, ни самостоятельно поворачиваться в постели. Поэтому вам придется несколько раз в день звать к себе сестринский персонал для изменения положения вашего тела. Процесс изменения положения важен, поскольку так можно найти позу, в которой возникает минимальная боль, к тому же, это предотвращает развитие пролежней. Правильная осанка также имеет ключевое значение для вашей мобильности.
Правильная осанка также имеет ключевое значение для вашей мобильности.
Заживание раны культи
Когда вы проснетесь после наркоза, то ваша нога уже будет забинтована и обработана гипсом, из которого будет выступать небольшая трубка. Ее вставляют в рану во время операции, и предназначена она для отвода жидкости и крови из раны. Эту трубку называют «дренажом». Ее удаляют в процессе заживления раны.
В большинстве случаев ампутационная рана закрывается на протяжении трех-четырех недель. В это время формируется рубец. Однако даже когда кажется, что рубец хорошо зажил снаружи, и только цвет ткани рубца немного изменяется, процесс общего заживления длится намного дольше. Полное заживление раны под кожей может наступить через примерно полтора года.
Интенсивная терапия (компрессионная терапия и нанесение кремов) является чрезвычайно важной на этом этапе для того, чтобы рубец оставался мягким и эластичным и мог подвергаться нагрузкам. Это имеет ключевое значение для ношения протеза.
Начальная компрессия культи
На первых порах после операции ожидается опухание тканей культи. Это опухание (отек) является нормальной реакцией на операцию. Оно, как правило, проходит через одну неделю.
Вскоре после ампутации большая поверхность культи подвергается сдавливанию (компрессии) с помощью эластичных бандажей, компрессионных чулок или других медицинских средств. Цель компрессионной терапии заключается в снижении степени тяжести отека и в оптимизации культи для последующего протезирования. Это важно по той причине, что выраженный отек культи препятствует заживлению раны и затягивает его. В результате этого культи понадобится больше времени, чтобы достичь конечной формы, на основе которой протезист мог бы выполнять протезирование. Кроме того, компрессия способствует кровообращению в культе. Это снижает боль и улучшает заживание рубца.
Какой тип компрессии культи лучше всего подходит для вас – с использованием эластических бандажей, компрессионных чулок или силиконового лайнера – зависит от хирургической техники, уровня ампутации, состояния раны и личного опыта вашего терапевтического коллектива. Для вас выбран самый лучший метод.
Для вас выбран самый лучший метод.
Двигательные упражнения
Чтобы как можно лучше подготовить ваше тело к последовательным шагам лечения, настоятельно рекомендуется выполнение упражнений на укрепление мышц туловища, рук и ног. Попросите вашего физиотерапевта показать вам двигательные упражнения, которые могут способствовать вашему восстановлению, а также обеспечат максимально возможную тренировку для суставов вблизи места ампутации. Упражнения можно выполнять в положениях лежа, сидя и стоя с использованием легких гантель, терапевтических лент. Культю следует также подключать к упражнениям.
Эти двигательные упражнения предотвращают одеревенение мышц и суставов. В процессе тренировок вы также ознакомитесь с движениями, которые поначалу кажутся непривычными для ампутированной ноги. Ваш физиотерапевт должен показать вам упражнения и проверить, правильно ли вы их выполняете. Он или она должны давать вам советы относительно выполнения надлежащих упражнений в соответствующее время.
Тренировка мобильности
Теперь вы можете работать над своей мобильностью. На первых порах вам, пожалуй, будет тяжело занимать сидячее положение и пересаживаться с постели в инвалидную коляску. Но со временем после постоянных тренировок вы научитесь это делать. Ваш физиотерапевт вновь должен вам все в деталях объяснить. Часто в больничной постели бывают ремешки и ручки, которые можно использовать в качестве вспомогательных средств. Вскоре вы впервые встанете. Поскольку в связи с ампутацией части тела вы не сможете рассчитывать на былое чувство равновесия, то вначале вам необходимо уделить внимание этой проблеме. На первых порах после ампутации вспомогательные приспособления для ходьбы должны помочь вам удерживать равновесие.
Непосредственное и раннее протезирование
В некоторых случаях первый протез можно устанавливать через довольно небольшой период времени после операции. При применении таких непосредственных протезов культю можно подвергать частичной нагрузке на ранних этапах, после чего можно начинать начальную фазу тренировки ходьбы. Непосредственный протез часто устанавливают через примерно десять дней после операции. Тем не менее, этот тип протезирования непригоден для всех уровней ампутации. Ваш врач, физиотерапевт и техниек-ортопед должны вместе решить, можно ли его рассматривать в вашем случае в качестве опции. Если вам можно выполнить такое ранее протезирование, то вы получите новый протез через несколько недель. Его также называют «временным протезом». Ваш техник-ортопед установит его, индивидуально подогнав протез. Он подходит для первичных упражнений ходьбы и стояния.
Непосредственный протез часто устанавливают через примерно десять дней после операции. Тем не менее, этот тип протезирования непригоден для всех уровней ампутации. Ваш врач, физиотерапевт и техниек-ортопед должны вместе решить, можно ли его рассматривать в вашем случае в качестве опции. Если вам можно выполнить такое ранее протезирование, то вы получите новый протез через несколько недель. Его также называют «временным протезом». Ваш техник-ортопед установит его, индивидуально подогнав протез. Он подходит для первичных упражнений ходьбы и стояния.
Компрессионная терапия
На первых порах после операции ожидается опухание тканей культи. Это опухание является нормальной реакцией на операцию. Его можно предотвратить путем сдавливания целой поверхности культи.
Подробнее
Реплантация блока пальцев кисти после ампутации в результате травмы Текст научной статьи по специальности «Клиническая медицина»
УДК 617.57/.58-001.48-089.882-06-084: 615.273.53 © Коллектив авторов, 2016
М.В. Тимербулатов1, Р.К. Ибрагимов1, С.С. Казбулатов2, Р.Ф. Тимербулатов2, Д.Р. Ибрагимов2
РЕПЛАНТАЦИЯ БЛОКА ПАЛЬЦЕВ КИСТИ ПОСЛЕ АМПУТАЦИИ В РЕЗУЛЬТАТЕ ТРАВМЫ
‘ГБОУ ВПО «Башкирский государственный медицинский университет» Минздрава России, г. Уфа 2ГБУЗ РБ «Городская клиническая больница №21», г. Уфа
Целью исследования явилось повышение эффективности хирургического лечения больных с отчленением блока пальцев кисти в результате травмы путем формирования сосудистых анастомозов общепальцевых артерий и подкожных вен с применением адаптирующих швов.
Приводятся результаты реплантации блока пальцев кисти после ампутации в результате травмы. У больных основной группы хирургическое лечение наряду с традиционными этапами реплантации включало наложение сосудистых анастомозов, включающих три адаптирующих шва с противоположных сторон (патент на изобретение РФ «Способ формирования сосудистого анастомоза при реплантации пальца» №»2550279 от 31. 03.2014 г.).
03.2014 г.).
У 7 (100%) больных основной группы результаты гистологического исследования сосудистых анастомозов ампутированных сегментов показали, что сопоставление сосудистых стенок было удовлетворительным в отличие от группы сравнения, в которой в 4-х (44,4%) случаях была выявлена недопустимая деформация краев сосудистой стенки.
Таким образом, применение сосудистых анастомозов общепальцевых артерий и подкожных вен с применением адаптирующих швов позволяет исключить недопустимую деформацию краев сосудистой стенки и способствует снижению риска тромбоза сосудистых анастомозов на 8,1% (р<0,05).
Ключевые слова: микрохирургия, реплантация конечностей, анастомоз, ампутация, травма.
M.V. Timerbulatov, R.K. Ibragimov, S.S. Kazbulatov, R.F. Timerbulatov, D.R. Ibragimov FINGER REPLANTATION AFTER TRAUMATIC AMPUTATION
The aim of the study was to improve the efficiency of surgical treatment of patients with traumatic finger abjunction by formation of vascular anastomoses of arteries and subcutaneous veins using adjusting sutures.
The article presents the results of replantation of a hand fingers segment after traumatic abjunction. In the study group surgical treatment included, along with the traditional stages of replantation, vascular anastomoses with 3 adjusting sutures from the opposite sides (patent of invention of the Russian Federation «A method of vascular anastomosis formation at finger replantation» No 2550279 dated 31/03/2014).
In 7 (100%) patients of the main group the results of histological investigation of vascular anastomoses of amputated segments showed that the comparison of vascular walls was satisfactory compared with the control group, in which in 4 (44,4%) of cases unacceptable deformation of vascular wall edges was revealed.
Thus, the application of vascular anastomoses of finger arteries and subcutaneous veins using adjacent sutures can help to remove unacceptable deformation of vascular wall edges and enables to reduce the risk of thrombotic vascular anastomoses by 8,1% (р<0,05).
Key words: microsurgery, replanted limbs, anastomosis, amputation, trauma.
В последние десятилетия производственный травматизм имеет тенденцию к снижению, однако на сегодняшний день частота травм верхних конечностей составляет 60% случаев [2]. На долю травм кисти приходится 61,8% случаев среди общего числа травм верхних конечностей [3,4,7,8]. Современная микрохирургия позволяет успешно восстанавливать периферические нервы и сосудистые магистрали дистальных частей конечностей [1,6,10]. Однако актуальной проблемой продолжает оставаться ампутация кисти и пальцев кисти в результате травмы, частота которой составляет 5,4% случаев от общего числа травм верхних конечностей [1,9]. В 52,8% случаев ампутация сегментов верхних конечностей приводит к инвалидности [5]. Несмотря на современные технические достижения микрохирургии, предупреждение развития ранних послеоперационных осложнений, таких как тромбоз сосудистых анастомозов у больных с ампутацией блока пальцев
кисти в результате травмы, остается нерешенной проблемой.
Цель исследования — повышение эффективности хирургического лечения больных с отчленением в результате травмы блока пальцев кисти путем формирования сосудистых анастомозов общепальцевых артерий и подкожных вен с применением адаптирующих швов.
Материал и методы
В основу работы положены результаты комплексного хирургического лечения 62 пациентов с отчленением пальцев кисти, поступивших в ГБУЗ РБ «Городская клиническая больница №21» в период с 2010 по 2016 гг. Обследуемые больные были разделены на основную группу (32 пациента) и группу сравнения (30 пациентов). Средний возраст пациентов группы сравнения составил 42,3±15,35 года, у пациентов основной группы -43,1±14,76 года (р=0,93). Подавляющее большинство пациентов были трудоспособного возраста — 71,7%, среди них преобладали
Обследуемые больные были разделены на основную группу (32 пациента) и группу сравнения (30 пациентов). Средний возраст пациентов группы сравнения составил 42,3±15,35 года, у пациентов основной группы -43,1±14,76 года (р=0,93). Подавляющее большинство пациентов были трудоспособного возраста — 71,7%, среди них преобладали
мужчины — 83,9 %. Травму на производстве получили 41,9 % пациентов. Для участия в исследовании больные были отобраны по характеру повреждений — с ампутацией блока длинных пальцев кисти в количестве от 2 до 4. Пациенты были доставлены в больницу в течение 1-4 часов от момента получения травмы. Реплантацию отчлененного сегмента выполняли в зависимости от механизма травмы, общего состояния пострадавшего, локализации повреждения, сроков ишемии, возраста и профессии больного, условий транспортировки отчлененного сегмента верхней конечности.
Во время операций использовали отечественный и зарубежный микрохирургический инструментарий, атравматические иглы 9/0-10/0, операционные микроскопы «LEICA» и «OPTON» (Германия).
Реплантация травматически отчлененных сегментов верхней конечности у пациентов группы сравнения заключалась в следующем: первичная хирургическая обработка раны, выделение и маркировка артерий, вен, нервов, укорочение и репозиция костей, метал-лоостеосинтез, сшивание сухожилий. Для удаления участков сосудов с поврежденным эндотелием выполнялась резекция артерий и вен на протяжении 3-4 мм от краев, с последующим наложением анастомозов «конец в конец». Общепальцевые артерии и тыльные вены вос-
Для оценки результатов лечения проводилось полное клиническое обследование согласно стандартам медицинской помощи (МЭС), включавшее общий анализ крови, коа-гулограмму, ультразвуковое исследование сосудов, рентгенографию.
У пациентов после неудачной реплантации ампутированные сегменты отправлялись на гистологическое исследование сосудистых анастомозов.
Статистическая обработка результатов проводилась с помощью статистической программы 81ай8йса 6.0.
Результаты и обсуждение Ранние послеоперационные осложнения, такие как венозный тромбоз после реплантации сегментов конечностей, были выявлены в группе сравнения у 4-х пациентов в течение первых суток. Остальные тромботи-ческие осложнения в обеих группах наблюда-
станавливались путем наложения сосудистых анастомозов, включающих стандартные узловые швы атравматичным шовным материалом «Пролен» 9/0 — 10/0. Затем восстанавливался магистральный кровоток в ампутированном сегменте, выполнялся эпиневральный шов, накладывались швы на кожу.
В отличие от стандартных этапов реплантации в группе сравнения, в основной группе анастомоз выполнялся по типу «конец в конец». Общепальцевые артерии и тыльные вены восстанавливались путем наложения сосудистых анастомозов, включающих три адаптирующих держалочных шва, которые были наложены с помощью проведения иглы с атравматичным шовным материалом «Про-лен» 9/0 — 10/0 со стороны интимы стенки проксимального и со стороны интимы ди-стального концов сосуда по типу шва в форме «восьмерки» (патент на изобретение РФ «Способ формирования сосудистого анастомоза при реплантации пальца» №2550279 от 31.03.2014 г.). Затем накладывались узловые швы между держалочными швами. Перед операцией и в послеоперационном периоде обе группы пациентов получали гепарин по 5000 ед. каждые 4 часа, аспирин 0,25 таблетки 1 раз в сутки, пентоксифиллин 10,0.
В таблице представлены результаты реплантаций сегментов конечностей пациентов основной и группы сравнения.
Таблица
лись на 5-8-е сутки после реплантации на фоне гнойно-некротического процесса.
У больных основной группы осложнения развились в 8 (21,05%) случаях. Из них артериальный тромбоз был у 2 (25%) пациентов, а в остальных 6 (75%) случаях произошел венозный тромбоз.
В группе сравнения тромбоз сосудистых анастомозов развился в 9 (30%) случаях, из них артериальный — в 2 (22,2%), венозный тромбоз в 7 (77,8%) случаях.
Гистологическое исследование сосудистых анастомозов ампутированных сегментов было проведено у 9 (30%) пациентов группы сравнения. Полученные результаты показали, что у 4-х (44,4%) пациентов сопоставление краев сосудистых стенок в результате малого диаметра сосуда и технических трудностей, было с недопустимой деформацией. Это, по нашему мнению, могло способствовать веноз-
Результаты реплантаций отчлененных в результате травмы сегментов конечностей
Отчлененный сегмент Основная группа (n=32) Группа сравнения (n=30) Удовлетворительный результат
основная группа (n=32) группа сравнения (n=30)
2-4-й пальцы 32 (100%) 30 (100%) 25 (78,1%) 21 (70%)
Итого… 32 (100%) 30 (100%) 25 (78,1%) 21 (70%)
ному тромбозу, несмотря на соблюдение хирургами всех общепринятых правил реплантации. В остальных 5 (55,6%) случаях неудачных результатов реплантации гистологическое исследование сосудистых анастомозов показало удовлетворительное качество сопоставления краев сосудов в области анастомоза. В основной группе аналогичное исследование было проведено в 7 (21,9%) случаях, в которых анастомозы были с удовлетворительным сопоставлением краев сосудистой стенки. По нашему мнению, причиной тромбоза у пациентов основной группы были гнойно-некротические осложнения.
Таким образом, реплантация блока пальцев с наложением сосудистых анастомозов общепальцевых артерий и подкожных вен с применением адаптирующих швов у больных основной группы позволила снизить риск тромбоза в сосудистых анастомозах с 30 до 21,9% (р<0,05).
Анализ полученных результатов показал, что применение адаптирующих швов при наложении сосудистых анастомозов малого калибра во время реплантации блока пальцев позволяет исключить такой предрасполагающий фактор тромбоза сосудистых анастомозов, как деформация краев сосудистой стенки.
Выводы
1. Применение сосудистых анастомозов общепальцевых артерий и подкожных вен с применением адаптирующих швов позволяет исключить такой предрасполагающий фактор тромбоза, как недопустимая деформация краев сосудистой стенки.
2. Хирургическое лечение больных с отчленением в результате травмы блока пальцев кисти путем формирования сосудистых анастомозов общепальцевых артерий и подкожных вен с применением адаптирующих швов способствует снижению риска тромбоза сосудистых анастомозов на 8,1% (р<0,05).
Сведения об авторах статьи: Тимербулатов Махмуд Вильевич — д.м.н., профессор, зав. кафедрой факультетской хирургии с курсом колопроктологии ГБОУ ВПО БГМУ Минздрава России. Адрес: 450000, г. Уфа, ул. Ленина, 3.
Ибрагимов Руслан Кабирович — к.м.н., ассистент кафедры факультетской хирургии с курсом колопроктологии ГБОУ ВПО БГМУ Минздрава России. Адрес: 450000, г. Уфа, Ленина, 3. E-mail: [email protected].
Казбулатов Сагит Сагадиевич — к.м.н., зав. отделением сердечно-сосудистой хирургии ГБУЗ РБ ГКБ №21. Адрес: 450071, г. Уфа, Лесной проезд, 3.
Тимербулатов Руслан Фаритович — к.м.н., врач-хирург отделения сердечно-сосудистой хирургии ГБУЗ РБ ГКБ .№21. Адрес: 450071, г. Уфа, Лесной проезд, 3.
Ибрагимов Денис Радикович — врач-хирург отделения сердечно-сосудистой хирургии ГБУЗ РБ ГКБ №21. Адрес: 450071, г. Уфа, Лесной проезд, 3.
ЛИТЕРАТУРА
1. Акчурин, Р.С. Организация и показания к микрохирургической реплантации: пальцев и кисти: дис…. канд. мед. наук. — М., 1978. — 150 с.
2. Войналович, О.Д. Статистика повреждений кисти с временной утратой трудоспособности // Ортопедия, травматология и протезирование. — 1974. — № 4. — С. 10-14.
3. Гришин, И.Г., Кодин, А.В. Комплексное лечение сочетанных травм сухожилий сгибателей пальцев кисти // Актуальные вопросы хирургии, травматологии и ортопедии. — Владимир, 1999. — С. 120-123.
4. Гришин, И.Г., Ширяева, Г.Н., Богдашевский, Д.Р. Одномоментное восстановление нескольких структур кисти с применением микрохирургической техники// IV Всесоюзный симпозиум «Проблемы микрохирургии»: тез. докл. — М., 1991. — С. 75-76.
5. Дворкин, A.M. Социальные аспекты проблемы травмы // Ортопедия, травматология и протезирование. — 1969. — № 6. — С. 1-7.
6. Нельзина, З.Ф., Чудакова, Т.Н. Неотложная хирургия открытых повреждений кисти. — Минск: Наука и техника, 1994. — 239 с.
7. Степанов, Г.А. Реплантация пальцев и кисти с применением микрохирургической техники: дис.. д-ра мед. наук. — М., 1978. — 239 с.
8. Beaton, D.E., Bombardier C., Guillemin F., and Bosi Ferraz M. Guidelines for the Process of Cross-Cultural Adaptation of Self-Report Measures // SPINE. — 2000. — № 25(24). — P. 86-91.
9. Berger, A., Millesi H., Mandl H. Replantation and revascularization of amputated parts of extremities: a three-year report from the Viennese replantation team // Clin. Orthop. — 1978. — № 133. — P. 212-214.
УДК: 616.728.2-089:616.718.41-089.844-06:616.71-007.23 © Коллектив авторов, 2016
Б.Ш. Минасов, Р.Р. Якупов, И.Р. Гафаров, К.Х. Сироджов, А.Р. Трубин, Г.Н. Филимонов, К.К. Каримов АНАЛИЗ РЕЗУЛЬТАТОВ ЛЕЧЕНИЯ ДЕСТРУКТИВНО-ДИСТРОФИЧЕСКИХ ПОРАЖЕНИЙ ТАЗОБЕДРЕННОГО СУСТАВА ПО ТЕХНОЛОГИИ АРТРОПЛАСТИКИ
ГБОУ ВПО «Башкирский государственный медицинский университет» Минздрава России, г. Уфа
Проведен анализ результатов хирургического лечения пациентов по технологии артропластики с идиопатическим остеоартрозом (ОА) тазобедренного сустава (ТБС) и асептическим некрозом головки бедренной кости (АНГБК). Особенности клинического течения предоперационного периода зависят от состояния костного метаболизма, двигательной активности пациентов и длительности патологического процесса.
Реплантация / реваскуляризация конечностей кисти, пальцев, стоп – Клиника ЦКБ РАН в Москве
Реплантация конечности – это хирургическая операция по приживлению частично или полностью отчлененного сегмента конечности путем сшивания сосудов, соединения повреждённых нервов и костей, и дальнейшим восстановлением кровообращения в присоединенной части тела. Реваскуляризация конечностей подразумевает восстановление ее сосудистой системы. Различают микро- и макрореплантацию. Основным критерием для проведения реплантации конечностей является функциональная целесообразность данной операции, т.е. после ее проведения должна быть достигнута главная задача реплантации – наиболее полноценное восстановление функции конечности (возможность возобновления чувствительности). В экстренных ситуациях пострадавшие задаются вопросом: «Можно ли пришить отрубленные / отрезанные пальцы и сохранить функции кисти?». Да, благодаря возможностям современной хирургии и микрохирургии при обеспечении правильной сохранности сегмента это стало возможным.
Показания к проведению реплантации
- Ампутация большого пальца кисти
- Многочисленные ампутации пальцев
- Ампутации у детей
- Ампутация в районе запястья
- Ампутация предплечья
- Ампутация на обеих голенях или стопах.
По ряду других факторов вопрос о реплантации решается индивидуально с каждым пациентом.
Противопоказания
Для проведения реплантации существует ряд противопоказаний:
- Крайне тяжелое общее состояние пострадавшего
- Старческий возраст
- Множественные сопутствующие травмы и повреждения
- Превышение срока (позволяющего провести операцию) с момента ампутации конечности
- Многочисленное размозжение тканей отделенного сегмента
Сохранение ампутантов
Чаще всего проводятся операции по приживлению конечностей (реплантация руки, ампутированной проксимальнее запястных суставов или реплантация нижних конечностей, ампутированных проксимальнее голеностопных суставов) и их сегментов — стоп, кистей, пальцев. Реплантация кисти, реплантация пальцев кисти наиболее часто встречаются в медицинской практике. Но также возможны реплантации носа, полового члена, скальпа, ушной раковины и др. При доставке травмированного человека в больницу требуется обеспечить сохранность и жизнеспособность отчлененного сегмента. Для этого ампутант необходимо правильно законсервировать (основной метод сохранения ампутанта – его охлаждение до температуры +4°С; ампутант помещают в полиэтиленовый пакет, который вкладывается в пакет со льдом (снегом), смешанным с водой). Для каждого отчлененного сегмента определен свой срок продолжительности жизнеспособности, в течение которого возможно провести реплантацию (например, сохранность в часах при t до +4°С составляет для: пальцев – 16, кистей – 12, плеча, предплечья, голени и стопы – 6).
Этапы проведения реплантации
- Первичная хирургическая обработка ран (цель – иссечение всех поврежденных тканей и соответствующим укорочением конечности, удаление инородных тел из раны)
- Восстановление костного скелета (сопоставление костных отломков для лучшего сращивания с помощью различных фиксирующих конструкций)
- Восстановление сосудов приживляемой конечности (анастомозируют сосуды под микроскопом, возможно пластическое замещение вен и артерий)
- Реконструкция сухожильно-мышечного аппарата (наиболее ответственный и важный этап операции, от которого в большей степени зависит функциональный результат)
- Восстановление нервов (задача – стремление к первичному восстановлению нервов)
- Восстановление кожного покрова (недопустимо натяжение кожи)
По окончании операции применяют наложение повязок с обязательным соблюдением необходимых условий фиксации конечности.
При множественной реплантации пальцев кисти сохраняется последовательность всех этапов.
Реабилитационный период
Правильное и квалифицированное курирование больного в послеоперационном периоде позволяет достичь благоприятного исхода реплантации конечностей. После хирургической операции пациента переводят в отделение реанимации или палату интенсивной терапии. Основной задачей после окончания операции является предотвращение возможных многочисленных осложнений, характерных для этой категории больных. Пациент постоянно находится под наблюдением врачей, которое включает в себя контроль основных жизненных показателей (артериальное давление, ЭКГ, пульс, биохимический анализ крови и др.) и состояния кровообращения реплантированной конечности. Восстановительное лечение заключается в комплексном подходе и включает: медикаментозное лечение, ЛФК, массаж, трудотерапию, электростимуляцию мышц, лазеротерапию, физиотерапию, гидрокинезотерапию и многое другое.
Результативность метода
Профессионально выполненная реплантация позволяет вернуть подвижность, чувствительность и возможность возвращения к прежней деятельности с использованием поврежденной конечности.
По статистике приживление после реплантации полностью ампутированных пальцев кисти наступает у 70-75% больных, а при частичной ампутации – в 90% случаев.
Актуальные вопросы гнойной хирургии: современная диагностика и прогрессивная стратегия вынужденной ампутации нижней конечности
Валерий Афанасьевич Митиш – директор НИИ неотложной детской травматологии и хирургии ДЗМ, руководитель центра ран и раневых инфекций НМИЦ хирургии им. А.В. Вишневского МЗ РФ, доцент, кандидат медицинских наук, хирург высшей квалификационный категории, уникальный специалист, обладающий богатым опытом в области гнойной хирургии – как детского, так и взрослого возраста.
Как часто приходится сталкиваться с такой тяжелой проблемой, как ампутация конечностей у детей?
К счастью, в «мирное время», то есть вне катастроф, терактов и боевых действий, эти операции крайне редки и связаны в основном с тяжелой травмой. За последние годы в нашем НИИ было проведено не более десяти таких операций. Другое дело, когда речь идет о чрезвычайных ситуациях – катастрофах, обрушениях, наводнениях. Здесь случаи ампутации довольно часты, причем, как правило, мы имеем дело с отрывом конечности, и перед нами стоит задача, во-первых, избежать развития гнойных осложнений, а во-вторых – максимально сохранить уцелевшие ткани для формирования наиболее длиной и протезоспособной культи.
Мой опыт ампутаций конечностей у детей связан в основном с практикой неотложной помощи пострадавшим на местах крупных катастроф, где я работал в составе педиатрической бригады Л. М. Рошаля. Это уникальная команда врачей, в которую входят только высококвалифицированные специалисты: детские хирурги, травматологи, нейрохирурги и анестезиологи. Как правило, мы выезжаем на места катастроф в составе от семи до четырнадцати человек. В редких случаях, например, в 2009 году во время землетрясения в Индонезии, в составе бригады было 17 врачей. В то же время специалисты, работающие в бригаде Л. М. Рошаля, могут оказать специализированную медицинскую помощь в равной степени как детям, так и взрослым – в том числе и при отрывах конечностей.
Если тяжелые ампутации не так часты в вашей повседневной практике, то с какими ситуациями чаще всего приходится иметь дело в Москве, в НИИ неотложной детской травматологии и хирургии?
К нам чаще всего поступают дети, которым уже была произведена срочная ампутация конечности. Перед нами, как правило, стоит задача либо вылечить возникшее осложнение (нагноение), либо провести реконструктивную операцию – и здесь в нашем распоряжении большой опыт лечения хирургической инфекции и все современные методы пластической хирургии.
Наиболее благоприятная ситуация, когда наши коллеги, определив, что реплантировать оторванную конечность не удастся, проводят только предварительные процедуры: отмывание раны, остановку кровотечения, наложение повязки с качественной антисептической мазью, и сразу после этого направляют пациента к нам. А наши действия уже направлены на профилактику гнойной инфекции, разработку оптимальной стратегии хирургического лечения, сохранение всех жизнеспособных тканей с целью формирования наиболее длинной культи повреждённой конечности.
По какой причине детский хирург может не направлять к вам пострадавшего, а принять решение о срочном усечении конечности?
Все наши коллеги преследуют благую цель – спасти жизнь ребенку. Однако чаще всего хирургу в первые сутки после травмы сложно оценить объем поражения тканей: уровень поражения зачастую может быть значительно выше уровня отрыва, а значит, даже при срочном усечении мы не спасем пациента от инфекции. Наоборот, проводя операцию на пораженной ткани, а потом еще и закрывая рану, наши коллеги создают благоприятную среду для гибели повреждённых, но ещё жизнеспособных тканей и развития инфекции.
К счастью, такие случаи сейчас очень редки – но, хотя наш институт известен по всей России, не все пациенты бывают направлены к нам. К счастью, за последние годы мы наладили тесный контакт со многими клиниками страны, активно обмениваемся опытом, и наши коллеги успешно перенимают этот опыт.
Случаев ампутации нижней конечности у детей, к счастью, совсем немного. А со взрослым населением дела обстоят иначе?
Ампутации у взрослых – это проблема огромного масштаба. Наиболее частые причины ампутаций — гангрена нижних конечностей вследствие облитерирующего поражения артерий, гангрена как осложнение сахарного диабета. Конечно, приходится сталкиваться с ампутациями у взрослых и вследствие травм: бытовых, на производстве, в ДТП, при катастрофах. Еще одна важная группа пациентов – участники боевых действий, военнослужащие: к несчастью, они тоже часто получают тяжелые травмы, приводящие к ампутации конечностей.
Во всех этих случаях основная задача, которая стоит перед хирургом – спасти жизнь пациенту и снизить уровень ампутации конечности.
С чем, на ваш взгляд, связано большое число случаев ампутаций среди взрослого населения?
Здесь, как мне кажется, большую роль играет беспечность людей: большинству пациентов просто не верится, что, например, курение может привести к потере ноги. Многие вполне цивилизованные граждане не следят за своим здоровьем, живут по принципу «пока гром не грянет». В Москве число ампутаций нетравматического характера насчитывает сотни в год. Чуть менее опасной можно считать ситуацию, когда поражение имеет «сухой» характер. А при «влажной» гангрене с активно гноящимися ранами бороться за жизнь пациента крайне тяжело: происходит постоянное всасывание токсинов в организм, ухудшается общее состояние пациента.
Благоприятного результата можно достичь, когда с нетравматической ампутацией сражается большой коллектив врачей различных специальностей: гнойные хирурги, сосудистые хирурги, эндокринологи, анестезиологи, кардиологи, эндоваскулярные хирурги, специалисты по лучевой диагностике. Именно такая команда необходима, чтобы в конечном итоге мы сохранили жизнь тяжелому пациенту и добились максимально низкого уровня ампутации.
Как изменился подход к оперированию гангрены за последние годы?
Наибольшим прорывом в области ампутации я вижу достижения в эндоваскулярной хирургии. Благодаря им мы можем проводить реконструктивные операции, восстанавливать кровообращение в оставшихся тканях. Операция представляет собой внутрисосудистое вмешательство через прокол, который проводится даже без общей анестезии.Внутрисосудистые операции восстанавливают кровоснабжение поражённой конечности, а на восстановленном кровоснабжении можно с большим успехом заниматься лечением гнойно-некротических поражений.
Очень важный шаг – не стремиться сразу закрывать рану. Раньше после ампутации рана сразу закрывалась, и это способствовало развитию дальнейших осложнений. Сейчас совершенно ясно, что после первичного усечения рану полезно оставить на некоторый срок открытой, чтобы реаниматологи стабилизировали пациента, помогли выполнить детоксикацию, а спустя неделю-две хирург может уже в плановом порядке выполнить реампутацию с окончательным закрытием раны и формированием функциональной культи конечности. При соблюдении этой стратегии, пациент с большей вероятностью переживет повторную операцию, будет заметно снижет риск развития инфекции, а кроме того, нам удастся сохранить максимум живой ткани для формирования культи.
Но ведь любая повторная операция – это дополнительный риск? Чаще всего хирурги стараются избегать повторного хирургического вмешательства.
В данном случае повторная операция – это, наоборот, менее рисковое решение и обязательная часть современной стратегии. Прежде всего потому, что для пациента в тяжёлом состоянии одна операция ампутации конечности в окончательном варианте, (особенно высокой – то есть, выше колена) чревата летальным исходом. Важно помнить, что современная анестезиология дает нам куда больше возможностей: операции на конечностях не требуют уже общей анестезии. Широко используются методы проводниковой, эпидуральной, спинальной анестезии, при которой пациент может находиться в полном сознании. Таким образом, задача любой ценой избежать повторной операции перед нами уже не стоит: куда более актуальный вопрос – не потерять пациента в ходе единственной, но рисковой операции.
Какие методы диагностики используются при разработке стратегии ампутации?
Сейчас широко используются методы лучевой диагностики – КТ, МРТ. Часто пациентам показана ангиография, ультразвуковое дуплексное сканирование, чрезкожное измерение напряжение кислорода – чтобы оценить, насколько пострадавшие ткани страдают от нехватки кислорода. К счастью, большинство московских клиник располагает всеми технологическими возможностями для проведения подобной диагностики.
Как правило, ампутация пациенту требуется в срочном порядке. Каким образом удается выделить время для подробной диагностики?
К счастью, достижения современной медицины позволяют ненадолго оттянуть ампутацию, выиграть время для комплексной диагностики. Это очень важно, так как чаще всего пациент с гангреной имеет целый ряд сопутствующих заболеваний, препятствующих основной задаче хирурга. Срочные операции «вслепую» сопряжены с огромными рисками: в худшем случае мы не сохраним жизнь пациенту, а потеряем его на операционном столе.
Еще пятнадцать лет назад больному с гангреной была показана экстренная операция. Сегодня, к счастью, мы можем грамотно спланировать предстоящее хирургическое вмешательство. В настоящий момент еще не все старые уставы и законы обновлены, да и среди хирургов преобладает мнение, что тяжелую гангрену нужно срочно ампутировать. Однако мы придерживаемся мнения, что подробная диагностика и качественно спланированное лечение позволяют с большей вероятностью спасти жизнь пациенту.
Как проходит комплексная диагностика пациента перед ампутацией?
Здесь все индивидуально, но давайте смоделируем общий случай. К нам поступает пациент с гангреной; прежде всего, нужно определить, в каком состоянии находятся его сосуды, особенно если в анамнезе были инсульты и есть риск повторного инсульта во время операции. Актуально сделать УЗИ сосудов шеи, которые могут быть сужены, что повышает риск повторного инсульта. Обязательно проверяем сердце: делаем эхокардиографию, оцениваем сократимость сердечной мышцы, оцениваем риски инфаркта. Иногда пациентам с гангреной перед ампутацией показана коронарография – это необходимо, чтобы пациент пережил предстоящую операцию. При необходимости проводится операция по восстановлению кровоснабжения по артериям сердца со стентированием. И это только подготовительный этап!
Далее, обращаем внимание на желудок. Многие наши пациенты терпеливо переносят боли в животе, живут с заболеваниями ЖКТ, систематически пьют обезболивающие, что влечет за собой изменения слизистой желудка и кишечника. Для нас это риск получить во время операции осложнение в виде желудочного-кишечного кровотечения, особенно если во время лечения придется использовать антикоагулянты. Затем, обязательно обследуем почки. Выполняя ангиографию, мы используем контраст, который токсичен для почек и особенно опасен, если у пациента диабетическая нефропатия. При необходимости, готовимся использовать гемодиализ.
Как видите, ампутация – это очень сложный, кропотливый и недешевый для больницы случай. Вместо того чтобы сразу начать лечить маленькую рану, мы тратим много времени и ресурсов – зато это позволяет нам не потерять пациента в ходе операции.
Сколько времени может занять такая подробная диагностика?
В зависимости от конкретной ситуации, время диагностики занимает от нескольких часов до одного-двух дней. Естественно, процесс подготовки к операции проходит быстрее и эффективнее, если над пациентом работает большая бригада из специалистов различных профилей.
Это общая диагностика, а как оцениваются сами пораженные ткани конечности?
Оценка пораженных тканей с ишемической гангреной обычно проводится клинически: поражения видны хирургу невооруженным глазом. Кроме того, используются лучевые методы диагностики, одновременно с оценкой поражения магистральных сосудов. Нас больше всего интересует состояние магистральных артерий: от него зависит объем тканей, за которые мы можем побороться. Мы сражаемся за сосуды, которые, возможно, еще сохранили свои функции. Особенно нам нужна одна артерия, способная сохранить коленный сустав: для любого пациента крайне важно для дальнейшей жизни сохранить колено. Во всем мире средняя продолжительность жизни пациента, которому ампутировали нижнюю конечность на уровне бедра, насчитывает менее 5 лет, к тому же, высок процент ампутаций второй ноги, ввиду недостаточной мобильности пациента.
В чем отличие между ампутациями на уровне бедра и ниже колена?
Парадокс, но ампутации на уровне бедра проводятся гораздо быстрее и легче. Реконструктивная часть операции проще, чем при ампутации ниже колена. Некоторые опытные хирурги способны провести ампутацию в течение 5-6 минут, включая закрытие раны. А вот ампутация голени у самых искусных хирургов занимает не менее 1,5 – 2 часов, она более кропотлива, тяжела, но выживаемость пациентов значительно выше, как и качество их дальнейшей жизни.
Если диагностикой и разработкой стратегии занимается целая бригада врачей, каждый из которых является специалистом в своей узкой области, то кто тогда принимает итоговое решение? Не возникает ли споров между специалистами по поводу того или иного решения?
Я считаю, что право принимать итоговое решение о стратегии должно принадлежать хирургу. При этом, всегда в бригаде врачей есть определенный плюрализм, все мнения и опасения открыто высказываются, обсуждаются, и в итоге принимается единственное оптимальное решение. Естественно, по ходу поступления новой информации стратегия может быть скорректирована, и тоже будет найдено решение, против которого ни один специалист не будет возражать.
Ясно, что для каждого случая требуется разработать свою стратегию хирургического лечения. А есть ли какие-то общие принципы?
Есть базовый принцип для каждого хирурга: если пациент поступает в тяжелом состоянии, не надо его ухудшать. Наша первостепенная задача – выполнить те действия, которые быстро избавят пациента от очага интоксикации, желательно с минимальной кровопотерей, наиболее щадящей анестезией, к тому же рана должна быть наименьшей площади. Чтобы решить последнюю задачу, мы в течение последних лет вернулись к тому, чтобы использовать в качестве первого этапа в многоэтапной стратегии хирургического лечения старинный, древний гильотинный метод ампутации. Иными словами, это отсечение конечности на одном уровне, с минимальной площадью раны. В свое время от гильотинных методов открестились, как от травматичных, но, как оказалось, именно такая операция позволяет сохранить жизнь людям. Раньше в ряде тяжелых случаев при ампутации нижней конечности по бедро наблюдалась стопроцентная летальность; теперь, после возвращения гильотинного метода, 20% пациентам из этой группы удается сохранить жизнь.
Важно понимать, что эта операция по усечению конечности не является конечной: это всего лишь начальный этап лечения, и цель его – сохранить пациенту жизнь. Интересный факт: некоторым пациентам, которые не в состоянии перенести длительную сложную реампутацию, мы даже не закрываем рану: часто она заживает самостоятельно.
Есть ли отличия в подходе к проблеме ампутации в России и за рубежом, скажем, в Европе? Есть ли разница в стратегии, методах?
На западе практикуют те же самые методы, которые десять-пятнадцать лет назад были разработаны нами. Могу сказать, что кое в чем европейские коллеги нас «догоняют» — но по сравнению с некоторыми западными странами мы ушли далеко вперед. В целом статистика по ампутациям в России и в Европе вполне сопоставима: те же показатели по летальности, те же прогнозы относительно ампутации второй конечности.
Ключевое отличие в том, что на Западе граждане более ответственно относятся к своему здоровью. Они в большинстве своем понимают, что заниматься профилактикой легче и дешевле, чем лечением, поэтому не запускают свои болезни. Кроме того, нам стоит обратить внимание на наше амбулаторное звено: совершенствовать и качество подготовки кадров, и сам процесс организации помощи гражданам с гнойными заболеваниями. Но, повторю, стратегически мы в настоящий момент достигаем очень и очень многого.
В настоящий момент есть тенденция к сокращению времени пребывания пациента в стационаре. В случае с ампутацией это тоже актуальная мера?
На мой взгляд, это вполне обоснованная мера – не задерживать пациента в стационаре слишком долго. Во-первых, практика показывает, что лечение ран дома проходит гораздо благоприятнее, а во-вторых, таким образом мы избегаем госпитальных инфекций, которые во всем мире являются первоочередной проблемой хирургии. В любом случае длительность госпитализации должна определяться состоянием пациента, а не стандартами лечения.
Спасти ногу можно в самой запущенной стадии, или Кто в группе риска по заболеванию артерий
Большинство пациентов Центра спасения конечностей – нового подразделения Первого клинического медицинского центра в Коврове – мужчины.
По словам руководителя Центра, врача по рентгенэндоваскулярным диагностике и лечению Дмитрия Тютьнева, фактору риска развития атеросклероза артерий нижних конечностей подвержен, в основном, сильный пол. Женщин он поражает, как правило, в случае диабета.
Дмитрий Анатольевич рассказал о своих пациентках.
Пациентка Мария Барсукова с доктором Тютьневым в Центре спасения конечностей в Коврове (подробности в конце*)
Пациентка готовится станцевать на свадьбе внучки
76-летняя Вера Григорьевна Чернова из Ивановской области более 15 лет страдает от инсулинозависимой формы сахарного диабета. В этом году произошло резкое ухудшение. Даже в состоянии покоя боль в левой ноге не проходила, напротив, нарастала. Вера Григорьевна потеряла сон. Между тем, на ноге стали появляться трофические язвы. Данные УЗИ (ультразвукового исследования) показали печальную картину: отсутствие кровоснабжения по берцовой артерии, закупорка поверхностно-бедренной артерии с переходом в подколенную. Там наблюдалась одна сплошная бляшка со стопроцентным перекрытием.
Без срочной операции существовал большой риск потери поражённой ноги.
— У меня скоро внучка замуж выходит! Я ей обещала станцевать на свадьбе! — взмолилась пенсионерка.
Во время хирургического вмешательства специалисты Центра спасения конечностей полностью восстановили проходимость поверхностно-бедренной артерии, в неё был имплантирован стент. Также были приведены в норму все другие пораженные артерии. В областях, где имелись трофические нарушения, отсутствовало кровоснабжение, но присутствовал скрытый гнойный карман, рана была санирована.
Пенсионерка была выписана на 15й день с полной сохранной функцией, с нормальной температурой, улучшением состояния по сахарному диабету. Эндокринологу Первого клинического медицинского центра Наталье Яковлевой удалось полностью скомпенсировать пациентке это грозное заболевание.
Вера Григорьевна уверена, что теперь обязательно станцует на свадьбе внучки.
Дмитрий Тютьнев наблюдает в мониторе за работой коллег-хирургов
“Стараемся максимально сохранить опору”
Мы задали Дмитрию Тютьневу несколько вопросов:
— Какой процент пациентов нуждается в операции по спасению конечностей?
— 80 процентов пациентов, обратившихся к нам с заболеваниями артерий нижних конечностей разной степени запущенности, нуждались в экстренном проведении операции, то есть речь шла именно о спасении, а не о плановом лечении. Большинство имели средний или высокий риск ампутации конечностей.
— На какой стадии можно спасти ногу?
— Вплоть до гангрены, на сверхзапущенных стадиях, когда уже наблюдается отмирание конечности. В подобной ситуации мы боремся за уровень ампутации, чтоб он был максимально низким, пытаемся сохранить опору. Если пациенту после операции потребуется протез, то это будет что-то простое, имеющее мало общего с подбором классических бедренных протезов.
Нередко бывает, что у человека половина ноги без кожного покрова, сплошной некроз. Даже в таком, казалось бы, безнадежном случае мы восстанавливаем кровоснабжение нижней конечности, убираем омертвевшие ткани. Затем передаём пациента нашим коллегам — пластическим хирургам, которые восстанавливают кожные покровы, и человек может снова ходить на своей ноге.
Бывает, нам не удается сохранить всю стопу, боремся за каждый сантиметр, но иногда доходит до ампутации одного-двух пальцев. Однако лучше потерять два пальца, но сохранить всю ногу. Протез двух пальцев — самое простое, что можно придумать, с ним опорная функция действует на 100 процентов.
— То,что вы делаете, похоже на чудо! На чём основан метод спасения конечностей?
— Речь идёт о гибридной технологии, таких очень мало в мире. Мы объединили опыт многих поколений различных направлений открытой эндоваскулярной и открытой сосудистой хирургии, чтобы спасать нижние конечности. Когда мы работаем порознь, мы не можем выполнять весь спектр манипуляций, в которых нуждается пациент. У нас эти операции идут на потоке. Мы рады, что работаем в команде, в которой для нас практически нет нерешаемых задач. Мы не стоим на месте, постоянно совершенствуем наш метод.
Записала Катерина Мигулина.
На фото*: Дмитрий Тютьнев с 78-летней пациенткой Марией Ивановной Барсуковой (фамилия изменена). Была направлена в Центр спасения конечностей в Ковров, так как в последнее время практически не могла наступать на правую ногу и, соответственно, — ходить. Проблемы с ногой возникли вследствие сахарного диабета, нейроишемической формы диабетической стопы, сухой гангрены первого пальца, язвы на стопе.
Ампутация: протез кисти и пальцев
ВОССТАНОВЛЕНИЕ
В первые пару недель после операции ампутации вы должны ожидать некоторой боли. Боль можно контролировать с помощью обезболивающих, других лекарств, терапии рук, ортопедических изделий (скоб или других опор) и других методов, таких как лед или тепло. Пока вы выздоравливаете, ваш врач расскажет вам, как наложить повязку и ухаживать за местом операции, а также когда вернуться в офис для последующего наблюдения.
Ампутация — это повреждение нервов.Когда нервы перерезаются в результате травмы или хирургического вмешательства, могут наблюдаться некоторые долгосрочные симптомы. Эти симптомы включают боль, чувствительность к холоду, ненормальные ощущения или фантомные ощущения. Фантомное ощущение возникает, когда вы чувствуете, что отсутствующая часть все еще присутствует. Держите своего хирурга в курсе последних событий. Раннее лечение симптомов может помочь лучше. Если ваши симптомы приводят к потере трудоспособности и сохраняются, их часто можно вылечить с помощью другой операции. Например, вы можете почувствовать сильную боль на небольшом участке. Это вызвано невромой, увеличенным концом нерва.Это может вызвать сильную боль при легком надавливании. Доступны новые методы, которые могут помочь некоторым облегчить боль при невроме.
ТЕРАПИЯ
После ампутации вас могут направить к терапевту. Терапия поможет восстановить функцию. Терапия также может уменьшить боль и ненормальные ощущения. Скорее всего, вам будут предлагать упражнения, чтобы укрепить вашу силу. Упражнения могут помочь улучшить ваш диапазон движений. Иногда сухожилие ампутированного пальца не может нормально скользить. Обычно это происходит из-за рубцов.Из-за этого у вас могут возникнуть проблемы с сгибанием здоровых пальцев. Это также может повлиять на силу захвата. Вас могут попросить прикоснуться к коже и пошевелить ею, чтобы уменьшить боль и рубцы. После операции по ампутации вам могут быть наложены другие шины. Поддерживающие устройства, такие как силиконовые гелевые манжеты, могут покрыть неврому и уменьшить боль. Управляемые двигательные образы, зеркальная терапия, мобилизация суставов, скольжение сухожилий и нервов, а также блокирующие упражнения — это другие виды терапии, которые могут быть использованы. Терапию необходимо посещать с терапевтом, и важно работать над упражнениями несколько раз в день дома.
ПРОТЕЗ
Протез — это искусственная часть тела, которая заменяет некоторые функции и внешний вид отсутствующей части. Тип протеза кисти, пальца или руки будет зависеть от расположения и длины оставшегося пальца или кисти, а также от ваших функциональных потребностей и образа жизни. Важно рассказать своему хирургу и протезисту о наиболее важных для вас занятиях, чтобы после ампутации вам был предоставлен подходящий протез.
Протез руки или пальца может быть полезен во многих отношениях и может:
- Восстановить длину частично ампутированного пальца
- Разрешить противопоставление большого пальца и пальца
- Разрешить инвалиду руки стабилизировать и удерживать предметы с помощью сгибаемых пальцев
Если ваша рука ампутирована через запястье или над ним, вам могут дать протез полной руки с электрической или механической рукой.Некоторые пациенты с ампутацией могут решить не использовать протез.
Протез изготавливается из слепков, снятых с оставшегося пальца или конечности и той же области на неповрежденной руке. Этот процесс может создать точное совпадение деталей всей руки. Протез кисти или пальца изготовлен из гибкого прозрачного силиконового каучука. Цвета силикона тщательно подобраны к оттенку вашей кожи, чтобы придать протезу естественный вид и текстуру настоящей кожи. Обычно он удерживается всасыванием, а гибкость силикона обеспечивает хороший диапазон движений остальных частей тела.Ногти можно индивидуально окрасить, чтобы они почти идеально сочетались. Ногти можно полировать любым лаком для ногтей, а лак можно удалить с помощью жидкости для снятия лака мягкого действия. Силиконы устойчивы к появлению пятен, поэтому краски легко смываются теплой водой или спиртом или мылом.
При правильном уходе силиконовый протез может прослужить 3-5 лет. Обычно изготовление протеза может начинаться через три месяца после того, как вы полностью вылечитесь после операции по ампутации и исчезнут все опухоли.Возможно, вам понадобится терапия, чтобы научиться пользоваться новым протезом.
ЭМОЦИОНАЛЬНОЕ ВОССТАНОВЛЕНИЕ
Потеря части тела, особенно видимой, как палец или рука, может вызывать эмоциональное расстройство. Может потребоваться время, чтобы адаптироваться к изменениям вашего внешнего вида и вашей способности функционировать после ампутации. Разговор об этих чувствах с врачом или другими пациентами, перенесшими ампутацию, часто помогает вам смириться с потерей. Вы можете попросить своего врача порекомендовать консультанта для помощи в этом процессе.Важно помнить, что со временем вы приспособитесь к своей ситуации, найдя новые способы выполнения повседневных дел. Американская коалиция инвалидов — еще один полезный ресурс. Эти ресурсы могут помочь вам справиться с изменениями во время восстановления. Важно помнить, что качество жизни напрямую связано с отношением и ожиданиями, а не только с приобретением и использованием протеза.
Дополнительная литература для продвинутых пользователей
Примечание. Этот раздел об ампутации предназначен для более продвинутой аудитории и содержит информацию как о феномене квадриги, так и об измерениях нарушений.
Нормальная анатомия предплечья / кисти / пальцев человека характеризуется взаимосвязями между сухожилиями глубокого сгибателя пальцев (FDP), которые сгибают конечный сустав (DIP-сустав) указательного, среднего, безымянного и мизинца.
Мышца FDP действует в основном как единая двигательная единица, обеспечивающая скоординированное движение четырех сухожилий FDP к каждому пальцу. Может быть относительная, но не полная независимость мышечной части, которая обслуживает FDP к указательному пальцу.Однако исследования показали, что ограниченное движение любого из четырех пальцев может ограничить активное сгибание трех других пальцев. Это ограничивает не только активное движение, но и, следовательно, силу хвата.
Исследование Baaqeel et al. (2017) обнаружили, что «Шинирование любого отдельного пальца привело к значительному уменьшению TAM ( Total Active Motion) всех соседних пальцев, независимо от того, какой палец был наложен ( P, <0,001). Пальцы, непосредственно прилегающие к шинированному пальцу, пострадали сильнее, чем несмежные.Таким образом, в случае производственной травмы по окончании лечения может быть запрошена оценка нарушения. Этот рейтинг предназначен для количественной оценки любых остаточных нарушений после травмы. Поскольку травма одного пальца может повлиять на движение других пальцев, оценки нарушений, которые связаны с ограниченным движением пальца, должны также включать гониометрический диапазон движения (ROM) всех других пальцев на той же руке, чтобы определить, есть ли нарушение из-за ограниченного активного сгибания неповрежденных пальцев той же руки.Когда гониометр недоступен, это можно грубо оценить в функциональном смысле, измерив линейное расстояние между кончиком пальца и дистальной складкой ладони (DPC) каждого пальца во время энергичного активного сложного кулака. Шинирование безымянного пальца привело к наибольшему ущербу: уменьшение ТАМ на 26–47% и расстояние от пальца до ладонной складки более 40 мм у трети участников. Указательный палец меньше всего мешал движению пальцев ». Это явление получило название синдрома / явления / эффекта «квадриги».Таким образом, для врача, пациента и терапевта важно не только сосредоточиться на травмированном пальце во время реабилитации, но и оптимизировать работу всех пальцев, кисти и всей конечности.
Из-за анатомической структуры мышечно-сухожильного блока FDP любое состояние, ограничивающее проксимальную экскурсию сухожилия FDP одного пальца, может ограничить активное сгибание трех других пальцев руки. Это ограниченное движение может повлиять на любой из трех суставов (MP, PIP, DIP) пальца, но особенно на сустав DIP, поскольку только FDP может согнуть этот сустав.Попытки полностью согнуть неповрежденные пальцы, когда сухожилие FDP одного из них имеет ограниченный ход, часто сопровождаются напряжением / болью в предплечье, что, в свою очередь, может сдерживать полноценное действие сгибателей другого пальца (flexor digitorum superficialis, FDS).
Некоторые условия, которые, как было установлено, ограничивают проксимальную экскурсию сухожилия FDP пальца, включают:
- Ограниченное движение суставов DIP и / или PIP из-за жесткости сустава, шинирования, избегания страха или сращения сустава
- Перерезка сухожилия FDP с последующим рубцеванием, как в некоторых случаях ампутации на суставе DIP или проксимальнее него
- Укорочение сухожилия FDP пальца в результате восстановления или реконструкции сухожилия сгибателя
© 2020 American Society для хирургии кисти
Это содержимое написано, отредактировано и обновлено хирургами-ручными хирургами, членами Американского общества хирургии кисти.Найдите ближайшего к вам хирурга.
Ссылки
Баакил Р., К. Ву, С. Дж. Чинчалкар и Д. К. Росс (2017). «Влияние изолированной жесткости пальцев на функцию соседних пальцев». Hand (N Y) : 1558944717697430.
Биро, В. (2014). «[Синдром квадриги: редко распознаваемое изменение в хирургии кисти]». Орв Хетиль 155 (20): 778-782.
Чинчалкар, С. Дж., Б. С. Ган, Р. М. Макфарлейн, Дж. Дж. Кинг и Дж. Х. Рот (2004). «Extensor quadriga: патомеханика и лечение.« Can J Plast Surg 12 (4): 174-178.
Freshwater, MF (2010)». Классическая перепечатка: «Почему я ненавижу указательный палец» Уильяма Л. Уайта, первоначально опубликованная в «Ортопедическое обозрение 9:23». -29, 1980. « Hand (NY) 5 (4): 369.
Gray, H. (1985).» Анатомия человеческого тела «, 30, -е издание . Williams & Wilkins, Baltimore.
Horton, TC, S. Sauerland и TR Davis (2007). «Влияние глубокого сгибателя пальцев на силу захвата.» J Hand Surg Eur Vol 32 (2): 130-134.
Латасте, Дж., Леру и Р. Вилен (1958).» [Синдром квадриги Вердана]. « Presse Med 66 ( 47): 1071.
Lilly, SI и TM Messer (2006). «Осложнения после лечения травм сухожилий сгибателей». J Am Acad Orthop Surg 14 (7): 387-396.
Lutter, C., A. Schweizer, V. Schoffl, F. Romer и T. Bayer (2018). «Разрыв червеобразной мышцы: клиническая картина, результаты визуализации и исход.» J Hand Surg Eur Vol 43 (7): 767-775.
Morgan, WJ, LA Schulz и JL Chang (2000).» Влияние моделирования дистального межфалангового сустава на силу захвата «. Orthopaedics 23 (3): 239-241.
Muhldorfer-Fodor, M., A. Reger, T. Pillukat, T. Mittlmeier, J. van Schoonhoven и KJ Prommersberger (2018). «[Эффект сращения дистального межфалангового сустава указательного или среднего пальца на захват или усилие пальца и распределение нагрузки в руке].» Handchir Mikrochir Plast Chir 50 (3): 174-183.
Neu, BR, JF Murray и JK MacKenzie (1985).» Закупорка глубокого сухожилия: квадрига при ампутации пальца «. J Hand Surg Am 10 (6 Pt 1): 878-883.
Шаннен, А., С. Коэн-Тануги, М. Кенигсберг, П. Нобак и Р. Дж. Штраух (2017). «Новая трупная модель эффекта квадриги». J Am Acad Orthop Surg Glob Res Rev. 1 (8): e062.
Schreuders, TA (2012).«Феномен квадриги: обзор и клиническое значение». J Hand Surg Eur Vol 37 (6): 513-522.
Смит, П. (2002). Рука Листера: Диагностика и показания. Филадельфия, Черчилль Ливингстон.
Verdan, C. (1960). «Синдром квадриги». Surg Clin North Am 40 : 425-426.
Wolfe, S.H., RN; Педерсон, WC; Козин, Ш; Коэн MS. (2017). Оперативная хирургия кисти Грина , Эльзевир.
Ву, Ф., С.С.Мехта, Д. Диксон, Д. Кэтчпол и К. Я. Нг (2018). «Влияние иммобилизации дистального межфалангового сустава пальцев на силу захвата». J Hand Surg Eur Vol : 1753193418765068.
Гайки и болты ампутации пальца
21-летний мужчина, доминирующий в правой руке, без значительного прошлого медицинского анамнеза, поступает в ваше отделение неотложной помощи после того, как поддон кирпичей упал ему на левый безымянный палец во время работы непосредственно перед прибытием.Его прививки сделаны до настоящего времени. Во время осмотра ему ампутировали безымянный палец чуть дистальнее DIP-сустава, и на месте травмы обнажилась кость. Вы в маленьком городке США. Ортопедической службы поблизости нет. Что вы делаете?
Ампутация кончика пальца: в зависимости от того, где вы практикуете, вы можете быть ручным хирургом.
ОБЪЯВЛЕНИЕ
21-летний мужчина, доминирующий справа, без значительного прошлого медицинского анамнеза, обращается в ваше отделение неотложной помощи после того, как поддон кирпичей упал на его левый безымянный палец во время работы непосредственно перед пребытие.Его прививки сделаны до настоящего времени. При осмотре ему ампутировали безымянный палец чуть дистальнее DIP-сустава, и на месте травмы обнажилась кость. Кровотечение контролируется прямым давлением. Дистальный кончик его пальца не у постели больного. Ампутации, наблюдаемые в отделении неотложной помощи, часто возникают в результате проникающих травм (с применением различных механизмов), тупых травм (раздавливание), самоповреждений или термических травм (электрических ожогов или обморожений). Ампутации кончика пальца — самый распространенный вид ампутации верхней конечности.Первой целью лечения любого пациента с ампутацией является выявление сопутствующей серьезной травмы. После оценки цели лечения ампутации кончика пальца заключаются в следующем: (1) сохранить функциональную длину, (2) добиться прочного покрытия, (3) достичь почти нормальной чувствительности, (4) предотвратить контрактуру соседнего сустава, (5) достижение раннего функционального восстановления и (6) контроль боли.
Ампутации кончика пальца можно разделить на 3 категории в зависимости от зоны травмы. Зона I относится к травмам дистальнее костной фаланги и обычно может лечиться консервативно для ран <1 см2 у взрослых (восстановление обычно занимает до 6 недель и требует частой смены повязок).При повреждении II зоны обнажается кость. Травмы зоны III приводят к потере кости и всего ногтевого ложа. При травмах в зоне II или III может потребоваться закрытие лоскута, но большинство этих травм кончиков пальцев можно лечить в амбулаторных условиях. При подозрении на травму или отрыв костей рассмотрите рентгенограммы. Если сомневаетесь, закажите рентген.
Если небольшой костный выступ (<0,5 см в длину) дистальнее DIP обнажается в ране, закрытие кожи может быть невозможно без разрезания кости.Чтобы прорезать кость при ампутации кончика пальца, выполните следующие действия:
РЕКЛАМА
1 / Рассматривайте их как открытые переломы, начните внутривенно антибиотики (часто цефалоспорины первого поколения) и обновите вакцинацию против столбняка, если пациент не получил бустер в течение 5 лет.
2 / Остановить кровотечение прямым давлением. Следует отметить, что прямое надавливание может быть болезненным, поэтому легкого надавливания на основание пальца, эффективно блокирующего кровеносные сосуды, достаточно для контроля кровотечения (до тех пор, пока не будет выполнена цифровая блокада и может быть применено прямое давление).
3 / Оценка сосудисто-нервного статуса. Также оцените поражение сухожилий (сухожилий сгибателей и разгибателей кисти). При поражении сухожилий необходимо незамедлительно направить к хирургу кисти (при наличии возможности проконсультироваться с хирургом кисти или последующее наблюдение в течение 5 дней).
4 / Сделайте анестезию пальца цифровым блоком.
РЕКЛАМА
5 / Тщательно промойте рану. Для ирригации можно использовать шприц объемом 60 см3 с ангиокатетером 18 калибра для надлежащего давления или мешок с физиологическим раствором объемом 1000 см3, разрезать кончик и промыть (изображение 1).
6 / Затем повторно осмотрите рану после того, как она была тщательно промыта. Как показано на изображении 2, обратите внимание на фаланговую кость, выступающую из раны.
7 / После промывания накройте рану стерильной перчаткой (вы можете одеть пациента в стерильный халат для большего поля). Чтобы сохранить бескровное поле, вы можете отрезать кончик перчатки интересующего пальца, а затем откатывать кончик пальца, пока не будет визуализирован палец пациента.Это будет действовать как жгут, но не забудьте снять жгут как можно скорее, чтобы предотвратить потенциальную травму (изображение 3).
8 / Затем используйте резак для кости с губчатым наконечником, чтобы медленно отрезать кость (изображение 5). Чтобы использовать губку, возьмитесь за два конца одной рукой (как плоскогубцы), затем прорежьте открытую кость, оторвав от кости мелкие миллиметровые стружки.
9 / Продолжайте отрезать кость до тех пор, пока над костью не будет достаточно мягкой ткани или кожи, через которые можно наложить шов, без чрезмерного растяжения кожи.
10 / Наконец, используйте нерассасывающиеся нити, чтобы закрыть края кожи и мягких тканей над костью простыми узловыми швами.
11 / Нанесите мазь с антибиотиком и накройте повязкой. Пациент должен вернуться через 24-48 часов для повторного осмотра раны, а также для операции на руке в течение 1 недели. Пациентов следует выписывать с курсом антибиотиков (например, Кефлекса), эффективных против кожных патогенов.
12 / Рассмотрите возможность наложения шины на палец в случае перелома или для обеспечения отдыха мягких тканей.
Примечание относительно реплантации:
После исключения серьезной травмы следующим шагом является оценка жизнеспособности ампутации для реплантации. Следующие травмы должны быть оценены для реплантации, поскольку пациенты будут иметь функциональную пользу: (1) травмы большого пальца, (2) множественные пальцы, (3) кисть на уровне запястья или дистального отдела предплечья, (4) рука на уровне запястья. уровень непосредственно проксимальнее локтя, (5) возможно ампутации одного пальца при ампутации пальца той же руки, и (6) любая часть у ребенка.Затем оцените ампутированную часть. Культю следует обернуть марлей, смоченной физиологическим раствором, затем поместить в пластиковый пакет, запечатать и, наконец, положить на лед. ЗАПРЕЩАЕТСЯ ставить устройство прямо на лед, так как это может привести к обморожению. Также нельзя погружать деталь в воду, так как реплантация сосудов затрудняется. Немедленно позвоните своему хирургу. Время ишемия. Приблизительное допустимое время: 12 часов теплой и 24 часа холодной ишемии для пальцев, 6 часов теплой и 12 часов холодной ишемии для основных частей тела.Перед операцией сделайте рентгенограмму ампутированной части и культи для планирования. Если возможно, сфотографируйте обе части. Дайте антибиотики, обновите столбняк и проведите реанимацию жидкостями в ожидании операции.
Кирстен Лю, доктор медицины, 3-летний резидент по неотложной медицинской помощи в программе ординатуры по неотложной медицинской помощи Денвера. Доктор Питер Прайор — преподаватель Denver Health, доцент кафедры неотложной медицины Медицинской школы Университета Колорадо и специализируется на медицинской фотографии.С доктором Прайором можно связаться по адресу [email protected].
Артикул:
- Сараф С, Тивари ВК. Травмы кончиков пальцев. Индийский J Orthop. 2007 апрель-июнь; 41 (2): 163-168.
- Йео CJ, Себастин SJ, Чонг AKS. F
Травмы кончика пальца. Сингапур Мед Дж. 2010; 51 (1): 78. - Чанг Дж., Вернадакис А.Дж., Макклеллан В.Т. Травмы кончиков пальцев. ClinOccup Environ Med. 2006; 5 (2): 413-22.
- Lemmon JA, Janis JE, Rohrich RJ. Травмы мягких тканей кончика пальца: методы диагностики и лечения.Алгоритмический подход. PlastReconstr Surg. Сентябрь 2008 г .; 122 (3): 105e-117e.
- Розенталь EA. Лечение травм кончиков пальцев и ногтевого ложа. OrthopClin North Am. 1983 Октябрь; 14 (4): 675-97
- Lim BH, Tan BK, Peng YP. Цифровые реплантации, включая отрыв кончика пальца и кольца. Hand Clin 2001; 17: 419-31, viii-ix.
- Вольфсон AB. (2005). Клиническая практика неотложной помощи Хардвуда-Нусса. Филадельфия: Липпинкотт Уильямс и Уилкинс.
- Маркс Дж., Хокбергер Р., Уоллс Р. (2010).Неотложная медицина Розена: концепции и клиническая практика. Филадельфия: Мосби Эльзевьер.
Ампутация пальца — обзор
ВВЕДЕНИЕ
Цифровая ампутация — это частая травма, которую, по оценкам, ежегодно посещают в отделениях неотложной помощи в США 61 000 пациентов (Dubernard et al., 1999). Эти травмы часто приводят к обширным функциональным нарушениям и значительным социальным и экономическим потерям для общества.Что еще более важно, исход цифровой дисфункции наносит ущерб повседневной деятельности пациента, такой как застегивание рубашки или отпирание двери. Таким образом, общая цель этих пациентов — восстановить палец с восстановлением нормальной функции, стабильности, длины и чувствительности. При острой ампутации, когда удаленный палец находится в чистом и свежем состоянии, немедленная реимплантация считается лечением выбора, которое включает микрохирургический анастомоз нервов, кровеносных сосудов, кости и сухожилия.Функциональное восстановление возможно, если кровоснабжение дистальной части восстановится в течение нескольких часов и сенсорные / двигательные нервы соединены с культи. Сообщается, что в специализированных центрах успешность немедленной цифровой реимплантации достигает 90% (Patradul et al., 1998).
К сожалению, пациенты, которым необходима немедленная реимплантация пальца, составляют лишь небольшую часть от общего числа случаев. Более сложный подход к реконструкции пальцев необходим для пациентов с врожденными пороками развития, такими как адактилия (отсутствие пальца), брахидактилия (короткий палец), эктродактилия (уменьшение количества одного или нескольких пальцевых лучей) и расщелина рук (расширенное разделение пальцев). ) (Сандзен, 1985).Более того, хирургические процедуры повторной имплантации невозможны, если дистальная фаланга недоступна или сильно повреждена после травмы раздавливания.
У пациентов с отсутствующими тканями сложные многоэтапные операции обычно выполняются с ожиданием ограниченного функционального результата. Общая цель функционального восстановления — получить руку с противоположными пальцами, которая обеспечивает функцию захвата и схватывания. Для достижения этой цели обычной практикой является ампутация всего пальца другой руки и повторная имплантация в указательную позицию (аутологичный перенос пальца) травмированной руки.В последнее время передача пальцев из рук в руки стала популярным методом восстановления недостающего пальца. Однако это лечение связано с возможным нарушением устойчивости стопы, частичным восстановлением функций руки и плохими косметическими результатами. Из-за сложности этих процедур и плохого результата многие пациенты сталкиваются с ампутацией поврежденного пальца в качестве окончательного лечения. Это особенно верно для солдат в современной войне, где все большее распространение получают высокоэнергетическое оружие и самодельные взрывные устройства.Травмированные пальцы обычно рваны и не подлежат повторной имплантации. В недавнем отчете указывается, что примерно 29% всех травм пальцев в припоях заканчиваются ампутацией (Jovanovic et al., 1999).
В случаях, когда была ампутирована рука целиком, у нескольких пациентов была успешно проведена трансплантация всей руки (Dubernard et al., 1999). Прием иммунодепрессантов продлевает жизнеспособность тканей до 7 лет. Однако у большинства этих пациентов наблюдались серьезные побочные эффекты, включая нейро- и нефротоксичность.Кроме того, донорские конечности доступны крайне редко, и этот подход вызывает споры. Замена одного больного сустава на аутотрансплантат без васкуляризации сустава изучалась ранее (Campbell, 1963, 1972). Хотя изначально трансплантированный суставной хрящ оставался на месте, отсроченная васкуляризация привела к субхондральному коллапсу и разрушению хрящевой ткани.
Протезы более распространены (Pereira et al., 1996). В отличие от протезирования больших конечностей, которое становится все более совершенным и функциональным, протезы пальцев в первую очередь направлены на улучшение косметического внешнего вида.Эти протезы часто связаны с такими осложнениями, как эрозия, инфекция и воспаление. Более того, протезы не подходят для детей и подростков, так как их ткани с возрастом растут. Поэтому большинство пациентов решают не носить протез из-за недостаточной функциональности и связанных с этим осложнений. Несмотря на быстрый технический прогресс в медицине, возможности лечения реконструкции пальцев сильно ограничены. Доступные в настоящее время методы включают длительный период лечения, многоэтапные операции, длительный процесс реабилитации для сомнительного восстановления нормальной функции, а также протезирование и осложнения, связанные с операцией.
Ограничение существующих методов лечения реконструкции пальцев и функционального восстановления побудило исследователей искать альтернативные терапевтические подходы. Концепция трансплантации клеток с использованием методов тканевой инженерии была предложена как метод улучшения, восстановления или замены функции ткани или органа (Oberpenning et al., 1999; Yoo et al., 1999; Amiel et al., 2001; Kim et al. ., 2002, 2004; Квон и др., 2002; Ланза и др., 2002; Де Филиппо и др., 2003; Эль-Кассаби и др., 2003; Falke et al., 2003; Yiou et al., 2003; Атала и др., 2006). Появление стратегий тканевой инженерии и регенеративной медицины представило альтернативные возможности восстановления тканей пальцев. Способность конструировать физиологические единицы, состоящие из костей, мышц и соединительной ткани, с поддерживающей сосудистой сетью и иннервацией, в функциональные придатки, такие как пальцы рук и ног, будет эволюционным шагом к регенерации отсутствующих конечностей.
Ампутация пальца — Джон Эриксон, доктор медицины
Ампутация — это частичная или полная потеря конечности или пальца.Ампутация пальца может произойти во время случайной травмы или может быть рекомендована в случае злокачественной опухоли, серьезной инфекции или тяжелой травмы.
Некоторые травматические ампутации можно восстановить с помощью микрососудистых методов, известных как «реплантация». Лучшими кандидатами на реплантацию пальца являются дети и здоровые, некурящие молодые люди, которые готовы пройти длительную реабилитацию и, возможно, вторичные операции. Эти процедуры проводятся в нескольких больницах по всей стране, специализирующихся на микрососудистой хирургии.Сломанные, загрязненные или сильно поврежденные пальцы вряд ли будут нормально функционировать после реплантации. Поэтому многие ампутированные пальцы не могут быть эффективно повторно прикреплены. В любом случае следует немедленно обратиться за медицинской помощью.
Чего мне ожидать во время выздоровления?
Пальцы очень важны для работы кисти. Это узкоспециализированные части тела, способные выполнять как деликатные, так и мощные задачи. Кончик пальца отвечает за передачу огромного количества сенсорной информации нашему мозгу.Поэтому неудивительно, что восстановление после ампутации пальца может быть затруднено. Несмотря на это, большинство пациентов с ампутациями возвращаются к своей жизни, находя разные способы приспособиться и адаптироваться.
Поначалу после ампутации боль, отек и скованность рук могут быть проблемами, но со временем они постепенно улучшаются. Чувствительность к рубцам является обычным явлением, и ее можно улучшить с помощью массажа рубцов и терапии рук. Некоторые люди сообщают об усилении симптомов в холодную погоду. Многие люди сообщают о «фантомном ощущении конечности», то есть ощущении, что ампутированный палец все еще на месте.Иногда это ощущение может быть болезненным, и его называют «фантомной болью в конечностях». Некоторые лекарства доступны от нервной (нейропатической) боли.
Появление некоторых симптомов тревоги и / или депрессии после потери пальца или конечности является нормальным явлением. Люди справляются с этим по-разному. Большинство этих ощущений временны и со временем улучшаются. Большинство пациентов могут вернуться к более нормальному функционированию через 6-8 недель после ампутации пальца, но максимальное улучшение может занять несколько месяцев.
Что я могу сделать, чтобы улучшить свое выздоровление?
Покой и подъём руки до уровня сердца важны в течение первых нескольких дней после ампутации для уменьшения отека. Плавные движения не задействованных пальцев и запястья помогут предотвратить скованность в остальной части руки. Ручная терапия также может быть полезной для уменьшения отека и чувствительности, а также увеличения диапазона движений, силы и функциональности.
Каковы исходы ампутации?
Большинство людей с ампутацией пальцев могут вернуться к работе, спорту и хобби после лечения.Время восстановления зависит от пациента, в зависимости от типа ампутации, возможных осложнений и переносимости боли пациентом. Наиболее успешные результаты наблюдаются у пациентов, которые имеют высокую мотивацию вернуться к своей прежней деятельности. Другими словами, отношение и мотивация человека имеют большое значение для его выздоровления и конечного результата. Моя цель — помочь каждому пациенту получить максимальную функциональность. Читайте мою статью о скалолазе Томми Колдуэлле здесь
Ампутация кончика пальца, открытое лечение
Вы частично или полностью отрезали кончик пальца.При этом типе травм лучше дать ране зажить самостоятельно, отрастив новую кожу с боков. В зависимости от размера раны на ее заполнение новой кожей уйдет от 2 до 6 недель. После выздоровления вы должны снова почувствовать себя на новой коже.
Уход на дому
Следующие рекомендации помогут вам ухаживать за раной в домашних условиях:
Если на палец было нанесено обезболивающее, оно обычно проходит через 1–6 часов. Но для некоторых лекарств может потребоваться от 12 до 24 часов.Затем примите любое обезболивающее в соответствии с предписаниями. Если ничего не было прописано, вы можете принять безрецептурное обезболивающее. Перед применением этих лекарств проконсультируйтесь со своим врачом, если у вас хроническое заболевание печени или почек. Или если у вас была язва желудка или пищеварительное кровотечение.
Держите поврежденную руку как можно выше в течение первых 2 дней, чтобы уменьшить отек и боль.
Держите повязку чистой и сухой. Если повязка держится дольше 2 дней, она прилипнет к ране.Если через 2 дня у вас не назначен прием к врачу, смените повязку, как описано ниже.
Если вам прописали антибиотики для предотвращения инфекции, принимайте их в соответствии с указаниями, пока они не исчезнут или вам не скажут прекратить.
Если на кончик пальца было наложено специальное синтетическое приспособление, чтобы остановить кровотечение, не удаляйте этот кусок. Это может снова вызвать кровотечение. Позвольте ему упасть самостоятельно. Однако вы можете снять повязку с этого места. Ваш врач скажет вам, использует ли он такое устройство.
Если повязка прилипает к ране, ослабьте ее, осторожно смочив прилипшую часть повязки несколькими каплями воды.
После снятия повязки промойте все пятна крови вокруг раны водой с мылом. Затем нанесите мазь с антибиотиком, если это рекомендовано.
Используйте дополнительную марлевую повязку в течение первых 2 дней, чтобы защитить рану от дальнейших повреждений. Накройте марлей с антипригарным покрытием или оберните марлей.После этого, если ваша рана небольшая и не слишком болезненная, можно использовать большую эластичную повязку.
Вы можете принять душ как обычно, но держите повязку сухой, надев на руку небольшой полиэтиленовый пакет с резиновой лентой на запястье. Вы также можете использовать резиновые перчатки, которыми вы можете мыть посуду. Не забудьте закрепить перчатку резинкой на запястье и предплечье. Не опускайте руку в воду (запрещается принимать ванну или плавать), пока ваш лечащий врач не скажет, что это нормально.
Последующее наблюдение
Проконсультируйтесь с вашим лечащим врачом в соответствии с рекомендациями.Если были сделаны рентгеновские снимки, вам сообщат о любых новых открытиях, которые могут повлиять на ваше лечение.
Когда обращаться за медицинской помощью
Немедленно позвоните своему врачу в случае возникновения любого из этих событий:
Кровотечение, не контролируемое прямым давлением
Усиливающаяся боль в ране
Покраснение или припухлость вокруг раны
Гной или жидкость из раны или неприятный запах
Лихорадка 100.4ºF (38ºC) или выше, или по указанию вашего поставщика медицинских услуг
Цифровая ампутация кончика пальца с точки зрения ногтя
Предлагаемая здесь стратегия лечения ампутации кончика пальца предусматривает вторичное заживление с сохранением внешнего вида, а также функции. Консервативное лечение с большей вероятностью приведет к появлению чувствительного, безболезненного и косметически приемлемого кончика пальца по сравнению с хирургическим лечением во многих клинических сценариях. В этой рукописи подробно рассматривается степень повреждения кончика пальца и определяется взаимосвязь между повреждением и конечным результатом для кончика пальца.Представлена классификация, которая позволяет получить адекватное первичное консультирование относительно прогноза и предсказывает необходимость вторичной корректирующей хирургии.
1. Введение
Разумная стратегия лечения ампутации кончика пальца должна учитывать как косметический, так и функциональный результат. Консервативный подход не требует хирургических навыков, имеет низкий риск осложнений и, вероятно, приведет к появлению чувствительного, безболезненного и косметически привлекательного пальца [1–11]. Основываясь на предыдущем опыте и литературных данных, многие ампутации кончиков пальцев могут зажить вторичным натяжением.Принятая здесь система классификации предсказывает необходимость вторичной коррекционной хирургии.
2. Ведение
Любая ампутация кончика пальца через зародышевый матрикс или дистальнее него должна рассматриваться как нехирургическое лечение. Исключение составляют остро косые ампутации или ампутации с очевидным серьезным повреждением зародышевого матрикса. Исцеление вторичным натяжением является отличным первичным выбором, если степень повреждения зародышевого матрикса и возможность функционального ногтя неясны.
Лечение травм, подходящих для вторичного заживления, включает консультирование пациента о вариантах ухода за раной и предоставление информации об основных функциях, включая внешний вид поврежденного пальца. Для снятия острой боли иногда используется цифровой блок, и рана перевязывается. Чтобы свести к минимуму деформацию ногтя, редко следует укорачивать кость, даже если она немного выступает за уровень ампутации. Нет необходимости прикрывать обнаженный конец дистальной фаланги мягкими тканями.Скорее всего, подойдет любой неадгезивный перевязочный материал [1, 10–12], а уход за раной прост: промывание водой с мылом и смена повязки один или два раза в неделю (рис. 1).
Первоначальная болезненность заметно спадает через 7–10 дней, и скорее комфорт, чем заживление, определяет, когда пациенты готовы вернуться к работе. Полное заживление происходит в течение 4–6 недель [3, 6, 9, 10, 12–19]; более крупные раны с обнажением кости [1, 8] требуют наибольшего времени для заживления. В течение первых 1-2 недель культя ампутации претерпевает незначительные изменения, за исключением образования грануляционной подушки, которая постепенно покрывает обнаженную кость.После этого рана сжимается и расширяется вокруг окружающей кожи и ногтевого ложа. Образующийся рубец обычно безболезненный, имеет поперечную форму и располагается под ногтем (рис. 2).
3. Классификация
Следующая система классификации полезна при оценке дистальных ампутационных травм (таблица 1 и рисунок 3). Ампутации типа I включают только мягкие ткани или мягкие ткани и кости, но с сохранением, по крайней мере, половины ногтевого ложа (рисунки 4 (a) и 4 (b)).Большинство этих пальцев, особенно у детей, заживают практически без признаков первоначальной травмы. Когда возникают деформации ногтя (крючок ногтя), они редко бывают серьезными [20]. Травмы I типа вряд ли потребуют вторичной хирургической коррекции.
| ||||||||||||||||||||||||||||||||||||||||||||
Ампутации типа II происходят через проксимальную половину ногтя, дистальнее кутикулы.При этих травмах отрастающий ноготь имеет недостаточную костную опору и разовьется деформация крючка. В процессе заживления ногтевое ложе расширяется, образуя укороченный, но потенциально функциональный ноготь [11]. Если пациент требует коррекции, «антенную процедуру» [21] или другую ревизию для коррекции ожидаемой деформации крючковидного стержня лучше всего проводить через 6–12 месяцев после первоначальной травмы (Рисунки 5 (a) и 5 (b)).
Ампутации типа III проксимальнее эпонихиальной складки, но дистальнее прикрепления сгибателя и разгибателя.Поскольку трудно определить степень повреждения зародышевого матрикса, мы избегаем первичной абляции. Это представляет риск появления симптоматических остатков ногтей, но также сохраняет возможность функционального ногтя. Если матрица ногтя останется неповрежденной, ноготь вырастет, но с серьезной деформацией крючка. Все травмы типа III, вероятно, потребуют более позднего хирургического вмешательства, либо удаления остатков ногтя, либо исправления крючка.
Ампутации типа IV не имеют потенциала ногтевого аппарата, если не выполняется реплантация (рисунки 6 (а) и 6 (b)).Если реплантация не выбрана, сохранение длины часто больше не имеет решающего значения, а вторичное заживление не дает преимуществ перед первичным закрытием или закрытием. В некоторых случаях, таких как большой палец со значительным повреждением мягких тканей, если есть ощущение, что первичное закрытие приведет к значительному укорачиванию, тогда может быть показано закрытие лоскута. Кроме того, сохранение интактных вставок сгибателей и разгибателей, а также самого дистального межфалангового сустава может иметь некоторые значительные преимущества.
Травмы типа V представляют собой косую ампутацию под углом менее 45 ° к длинной оси пальца (рисунки 7 (a) и 7 (b)).Эти травмы обычно требуют хирургического вмешательства: реплантации или закрытия лоскута.
4. Обсуждение
Наиболее частые травматические ампутации верхней конечности происходят дистальнее дистального межфалангового сустава [5, 22]. Эти, казалось бы, повседневные травмы представляют собой значительную стоимость лечения для общества и пострадавших людей, а также потери из-за снижения продуктивности. Стойкая непереносимость холода [1, 8, 23–25], болезненность и уродство [1, 8, 11] могут иметь большое долгосрочное влияние на личную и профессиональную деятельность [26].В каждом случае конечный результат в некоторой степени зависит от начального лечения, которое может привести к большей инвалидности, чем сама травма. Таким образом, лечение должно оптимизировать окончательный внешний вид и функцию пальца, а также минимизировать риск ятрогенного повреждения.
Консервативное лечение не требует хирургических навыков или подготовки и не несет риска ятрогенных повреждений. Этот фактор важен, так как в большинстве случаев лечение проводится врачами, не имеющими глубокого обучения хирургии кисти [27].Врач первичной медико-санитарной помощи может и должен управлять многими ампутациями кончиков пальцев, тогда как вторичная реконструкция ногтя, если она показана, должна выполняться хирургом кисти на более позднем этапе.
Первичное прямое закрытие неудовлетворительно при большинстве ампутаций типов I – III. Этот тип восстановления требует либо укорачивания кости [22, 28, 29], либо наложения шва под натяжением [22], оба из которых могут вызвать дальнейшую деформацию и другие симптомы [22]. Обрезка костной опоры ногтевого ложа укорачивает палец и увеличивает деформацию крючка.Первичное закрытие может предотвратить дистракцию ногтевого ложа, которая возникает, когда кончики пальцев заживают вторичным натяжением, а восстановление под натяжением увеличивает риск непереносимости холода и болезненности пульпы [5, 9, 11, 19, 22, 28, 30].
Свободная пересадка композитного материала ампутированного наконечника считается успешным методом [3, 14, 31–33]. Нам не удалось воспроизвести эти результаты, и повторно прикрепленные ткани у наших пациентов действовали просто как временные биологические повязки. В частности, у детей мы предпочитаем избегать хирургического вмешательства [16]. Кожные трансплантаты связаны с большей болезненностью, непереносимостью холода и пониженной чувствительностью, чем то, что наблюдается после вторичного заживления [5, 11, 22, 28, 34, 35].
Локальные лоскуты [9, 18, 20, 23, 26, 31, 36–40] утомительны в исполнении и связаны с риском отказа лоскута [20, 30, 37, 40–43]. Кроме того, ятрогенная потеря чувствительности является обычным явлением, даже когда операцию проводят опытные ручные хирурги [22, 26, 36, 44]. Лоскут выдвижения ладони, первоначально описанный Mennen и Wiese [45], склонен вызывать контрактуру межфалангового сгибания [26] и, в четырех локтевых пальцах, деваскуляризацию дорсальной кожи [43].Кроме того, для любого из этих лоскутов иногда требуется укорочение кости для полного закрытия [20, 21, 38, 42].
Отдаленные лоскуты могут быть необходимы для покрытия исключительно больших дефектов мягких тканей, но не дают преимущества для вторичного заживления при ампутации I – III типов. Как и местные кожные лоскуты, они связаны с определенной частотой неудач и другими осложнениями, такими как инфекция, жесткость суставов, гиперестезия или плохая чувствительность [18, 35, 37, 38, 44, 46–55].
Реконструкция микрососудов , включая реплантацию или перенос пульпы пальца ноги, в случае успеха, может обеспечить отличные результаты и, возможно, снизить риск непереносимости холода и болезненной невромы [9, 33, 39, 49, 49, 56–59, 59–61 ].Опция доступна очень немногим пациентам, так как в большинстве случаев лечатся, когда навыки микрососудистой системы не доступны сразу.
Исцеление вторичным натяжением остается предпочтительным лечением, потому что оно обеспечивает наилучший возможный функциональный и косметический результат с минимальным риском ятрогенных осложнений. Несмотря на свою простоту, метод требует соблюдения нескольких основных принципов. Важно не удалять костную опору, поскольку это увеличивает зацепление отрастающего ногтя [5, 17, 30, 38, 42, 62].Острые костные спикулы можно обрезать, но выступание фаланги на 1–3 мм редко вызывает проблемы [1, 16].
Страх перед инфекцией костей побудил хирургов немедленно покрыть мягкие ткани [20, 30, 34]. Наряду с первичным покрытием мягких тканей, антибиотики обычно рекомендуются при ампутации кончика пальца при обнажении костей [3]. Однако инфекции редки [1, 3–6, 10–13, 16, 17, 28, 30, 60], когда кость остается открытой в кончике пальца для вторичного заживления, а профилактические антибиотики никогда не используются в нашем протоколе.Напротив, инфекции могут возникать и возникают, если лечение включает первичное покрытие раны [22, 38]. Еще одна причина не закрывать эти раны первичным хирургическим вмешательством состоит в том, что стабильное покрытие препятствует сокращению раны [3, 10]. Этот факт часто упускается из виду, и, когда необходимы вторичные процедуры, может возникнуть вопрос: «Почему бы просто не прикрыть рану во время травмы?» Очевидная причина в том, что желательно «биологическое расширение ткани» и дистальное продвижение тканей, вызванное сокращением раны.Во время этого процесса ногтевое ложе расширяется в дистальном направлении, а голая кожа пальцев сокращается, покрывая обнаженную кость [3, 11, 13]. Таким образом, первичное применение лоскутов отрицательно сказывается как на максимальной длине ногтя, так и на ощущении пальца. Никакая первичная процедура, за исключением возможной реплантации, окончательно не доказала, что предотвращает деформацию ногтей [19, 30, 31, 38, 41, 46, 59, 60, 62].
Время заживления может быть больше, если ампутации кончика носа заживают вторичным натяжением, а не первичным закрытием [34], но факторы, определяющие способность работать, больше относятся к местной болезненности, чем к наличию гранулирующей раны.Нет никаких доказательств того, что гранулирующие кончики пальцев болят больше, чем кончики пальцев, которые были первоначально покрыты. Также нет доказательств того, что консервативное лечение приводит к более длительной краткосрочной нетрудоспособности, чем любой другой метод реконструкции. Фактически, время перерыва в работе составляет в среднем 3-4 недели независимо от того, проводилось ли консервативное лечение, пересадка кожи, первичное закрытие или закрытие лоскута [1, 3-8, 10-13, 15, 17, 19, 28, 30 , 35, 46].
Хотя исцеление вторичным натяжением остается нашим предпочтительным лечением при наличии показаний, существуют сценарии, когда выполняется хирургическое вмешательство.К ним относятся пациенты, которые не переносят открытую рану, или пациенты, которые выбирают операцию после обсуждения информированного согласия. Некоторым пациентам просто не нравится идея открытой раны или они думают, что по разным причинам хирургическое вмешательство должно быть лучше.
Было представлено несколько схем классификации ампутаций кончика пальца для определения стратегии лечения [4, 8, 17, 57, 58, 61, 63]. Поскольку мы пропагандируем консервативное лечение большинства травм, предлагаемая нами классификация служит в основном для оценки функционального и косметического прогноза.При ампутации типа I высока вероятность получения функционального наконечника с минимальной остаточной деформацией. Травмы типа II обычно заживают с некоторой степенью деформации крючка, требуя вторичной хирургии только в тяжелых случаях. Поражения типа III приводят к сильно деформированному ногтю, который может или не может быть восстановлен с помощью корректирующей хирургии. Прогноз трудно оценить при первоначальной оценке, но первичная абляция зародышевого матрикса ногтя, безусловно, исключает любые шансы на последующее восстановление функционального ногтя.
Ампутации типа IV и V обычно требуют первичного хирургического вмешательства [40, 61] и редко требуют вторичных процедур [33]. Вторичные хирургические процедуры, за немногими исключениями, ограничиваются резекцией остатков ногтей при поражениях типа III или коррекцией деформации крючковидного ногтя при поражениях типа II-III [22, 26, 62]. Антенная процедура — наш предпочтительный подход к крючковому гвоздю [21].
5. Заключение
Существует множество способов лечения травм кончиков пальцев. Исцеление вторичным натяжением остается предпочтительной стратегией лечения.Эта стратегия позволяет избежать первичной хирургической операции, ее боли и осложнений, обеспечивая при этом отличный функциональный и косметический результат. Вторичное заживление должно быть частью алгоритма лечения всех травм кончиков пальцев.
Конкурирующие интересы
Авторы заявляют об отсутствии конфликта интересов в отношении публикации данной статьи.
Индивидуальное лечение ампутации пальцев — что делать с большим пальцем? | Ортопедия | Открытие сети JAMA
«Оценка древовидного статистического обучения для оценки оптимальных персонализированных правил принятия решения о лечении травматической ампутации пальцев», автор Спет и др. 1 — ретроспективное многоцентровое когортное исследование с использованием инновационных статистических методов для создания клинического алгоритма ампутации пальцев на основе конкретных функциональные результаты.В статье авторы постарались предоставить объективный, методический подход к решению о реплантации, что было бы чрезвычайно ценно для хирургов-хирургов.
Учитывая опасения по поводу эффективности и функциональных результатов реплантации, общая тенденция реплантации в США с начала 2000-х годов снизилась. 2 В последнее время наблюдается возрождение интереса к операции по реплантации, особенно в странах Азии, благодаря технологическим достижениям и повышению эффективности операций по реплантации. 3 Хотя современные показания к реплантации были недавно описаны, 4 решение для пациентов с ампутацией пальцев не является универсальным подходом; Каждый пациент уникален по своей природе и требует индивидуального подхода к уходу. Speth et al 1 стремились создать алгоритм лечения, который является сложной задачей, учитывая возникающий характер этих проблем и врожденную неоднородность этой популяции пациентов.
Как и в любом ретроспективном исследовании, существенным ограничением статьи является предвзятость отбора; Решение о реплантации или ревизионной ампутации было принято лечащим хирургом, и поэтому было учтено множество факторов (в дополнение к факторам, описанным в статье).При ампутации пальца наличие механизма отрыва и степень повреждения мягких тканей и костей критически важны и трудно поддаются количественной оценке в ретроспективном исследовании, но они, вероятно, сыграли существенную роль в принятии клинических решений.
Одна поразительная рекомендация исследования о том, что пациенты с изолированной ампутацией большого пальца должны пройти ревизионную ампутацию, противоречит традиционному обучению и поэтому должна быть дополнительно изучена, прежде чем она будет принята в качестве основной стратегии лечения. 5 Большой палец составляет примерно 40% функции кисти, и ампутации большого пальца обычно считались неопровержимым показанием для реплантации. Несмотря на рекомендации авторов, я подозреваю, что большинство хирургов, участвовавших в этом исследовании, хотели бы реплантации своего собственного (или члена семьи) ампутированного большого пальца. Еще одним интересным открытием этого исследования является рекомендация по ревизионной ампутации после ампутации пальца ведущей руки; это также противоречит традиционному обучению и требует дальнейшего подтверждающего изучения.
Боль является важным показателем исхода травм конечностей, особенно ампутаций, и оказывает значительное влияние на конечную функцию кисти. Speth et al 1 обнаружили, что реплантация (т.е. восстановление или реконструкция нерва) была предпочтительнее ревизионной ампутации в отношении боли, и это открытие соизмеримо с существующими и новыми данными. В предыдущем исследовании нашей группы было опрошено более 1000 пациентов, перенесших полную ампутацию по поводу ампутации пальца, и было обнаружено, что частота симптоматической невриномы, по поводу которой была проведена операция, составляла 6.6%, что указывает на то, что многим пациентам предстоит дополнительная операция из-за постоянной боли после ревизионной ампутации. 6 Реплантация, по-видимому, превосходит ревизионную ампутацию с точки зрения невропатической боли, поскольку она обеспечивает функциональное предназначение нервных окончаний (вместо того, чтобы стать неизбежной терминальной невромой) и обеспечивает путь для регенерации нерва к конечной части пальца. .
Еще одним важным фактором при принятии решения о реплантации, который не был подробно описан в статье, являются знания и опыт хирургов, а также их техническая способность восстановить функцию ампутированных пальцев.Это, безусловно, верно, что хирурги, включенные в исследовании являются мировыми экспертами и лидерами в микрососудистой хирургии кисти, но это также важно отметить, что результаты оптимальных следующими реплантации происходят чаще всего с опытными хирургами и в центрах передового опыта. 7 С развивающейся регионализацией центров микрососудистых травм руки в Соединенных Штатах через Американское общество хирургии кисти, оказание помощи при ампутации пальцев должно осуществляться центрами с очевидным опытом. 8
Не совсем ясно, как хирурги руки должны использовать данные и рекомендации этого исследования. Авторы убедительно описывают 4 важные для пациентов переменные, в том числе силу рук, боль, ловкость и качество жизни, связанное с руками, но их бывает трудно установить и расположить в порядке важности в условиях острой травмы, когда время на исследование ограничено. собирать личную, но важную информацию о пациентах. По моему опыту, большинство пациентов желают реплантации, если она представлена как вариант, и испытывают трудности с пониманием рекомендаций по ревизионной ампутации, даже если предоставлены данные и особенно если реплантация представляется технически осуществимой.Методы и древовидное статистическое обучение в этом исследовании могут учитывать только 1 переменную за раз и не могут учитывать все 4 переменные одновременно. Этот метод анализа имел бы гораздо больший эффект, если бы правила принятия решений могли включать более одной цели лечения и, следовательно, рекомендовать единую комбинированную терапию, основанную на всех переменных одновременно.
В целом, это исследование Speth et al. 1 использует новую древовидную модель обучения для предоставления рекомендаций по лечению пациентов с ампутациями пальцев.Хирурги должны использовать всю доступную информацию о пациентах и травмах, а также клинический опыт, чтобы принять оптимальное решение для пациентов с ампутацией пальцев. Авторы вместе со всеми хирургами из группы FRANCHISE (Проблемы реплантации пальцев и ампутации при оценке нарушений, удовлетворенности и эффективности) внесли свой вклад в наше фундаментальное понимание лечения ампутации пальцев, и их следует поздравить с их работой.
Опубликован: 21 февраля 2020 г.doi: 10.1001 / jamanetworkopen.2019.21689
Открытый доступ: Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии CC-BY. © 2020 Эберлин К.Р. Открытая сеть JAMA .
Автор, ответственный за переписку: Кайл Р. Эберлин, доктор медицины, отделение пластической и реконструктивной хирургии, Массачусетская больница общего профиля, Гарвардская медицинская школа, Центр амбулаторной помощи Ванга, офис 435, 15 Parkman St, Бостон, Массачусетс 02114 (keberlin @ mgh. harvard.edu).
Раскрытие информации о конфликте интересов: Д-р Эберлин сообщил, что он получал личные гонорары за консультации от AxoGen, Integra и Checkpoint помимо представленных работ, и не имеет финансовой заинтересованности в каких-либо продуктах, устройствах или лекарствах, упомянутых в этой рукописи.
1.Speth K, Юн AP, Ван L, Чанг KC; ФРАНШИЗА Группа. Оценка древовидного статистического обучения для оценки оптимальных персонализированных правил принятия решения о лечении травматической ампутации пальца.
