причины заболевания, стадии, симптомы, диагностика, лечение лишая – Опытные неврологи в Москве – Клиника ЦКБ РАН
Опоясывающий лишай имеет яркие и болезненные симптомы. Чаще всего заболевание выявляется у пожилых людей. Неблагоприятная экология способствует развитию инфекции и у молодых людей со слабым иммунитетом. Опоясанный лишай нередко развивается на фоне онкологических процессов, особенно у людей с ослабленным иммунитетом (после химиотерапии, например).
Признаки заболевания
Начало болезни достаточно ярко выражено – появляется чувство жжения и болезненность определенного участка кожи. Часто эти участки совпадают с расположением тройничного лицевого нерва, поражают лоб, затылок, шею, могут располагаться в соответствии с ходом нервов.
Формы лишая
Болезнь может быть типичной и атипичной.
При атипичной форме симптоматика может быть неярко выраженной:
- При абортивной форме высыпания отсутствуют или имеется единственный очаг;
- Буллезная форма — множественные пузырьки с прозрачной жидкостью;
- Геморрагическая форма — пузырьки с кровянистой жидкостью, на месте которых остаются шрамы.

- Гангренозная форма оставляет трудно заживающие язвы и грубые шрамы.
Причины возникновения
Активизируются инфекции, которые присутствуют в организме в спящем состоянии. Провоцируют развитие процесса следующие факторы:
- Препараты, подавляющие иммунитет;
- Большие нагрузки, стрессы;
- Раковые процессы;
- Лучевая терапия;
- ВИЧ;
- Пересадка органов.
Особого внимания требуют повторные эпизоды, так как высыпания часто локализуются в месте опухоли. Развитие опоясывающего лишая проходит определенные стадии.
Начальная стадия болезни
От инкубационного до активного периода проходит около четырех суток. В это время возникает:
- Недомогание, слабость.озноб;
- Боль;
- Повышение температуры;
- Жжение и зуд;
- Увеличиваются лимфоузлы;
- Возможны расстройства работы органов и систем организма.

Впоследствии расстройства ослабевают.
Период высыпаний
Вид высыпаний зависит от тяжести болезни. На начальной стадии высыпания выглядят как небольшие розовые пятна, расположенные на здоровой коже.
Если процесс развивается типично, то уже назавтра их сменяют пузырьки с прозрачной жидкостью – сгруппированные везикулы. Через 3 дня их содержимое мутнеет. Высыпания происходят рывками, с перерывами в несколько дней.
Если развивается тяжелая гангренозная форма, то наполнение пузырьков может быть с примесью крови. Создается впечатление, что пузырьки переходят на другое место, располагаясь вокруг тела.
Если форма воспаления легкая, проявление заболевания может носить только неврологический характер, когда больной чувствует боль, но сыпь отсутствует. Это герпетическая невралгия.
Образование корочек
Как правило, через 2-3 недели от начала высыпаний образуются корочки.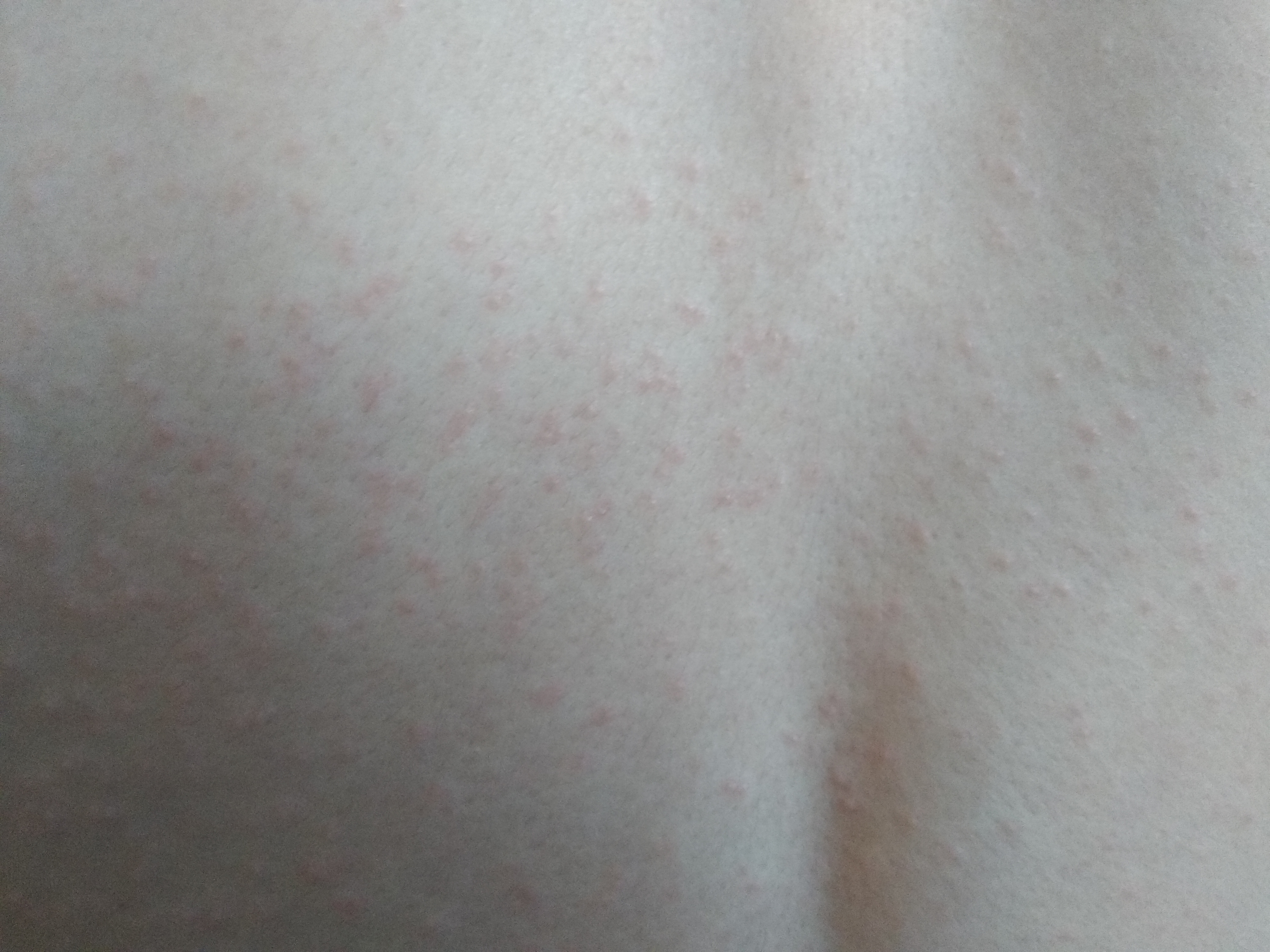 Участки высыпаний бледнеют и подсыхают. На месте отпавших корочек остается небольшая пигментация.
Участки высыпаний бледнеют и подсыхают. На месте отпавших корочек остается небольшая пигментация.
Диагностика
При ярко выраженном проявлении кожных форм заболевания поставить диагноз не представляет сложности. Ошибки возникают на начальной стадии, когда ошибочно диагностируют стенокардию, инфаркт легкого, плеврита, острый аппендицит.
Лабораторно подтверждают диагноз при помощи микроскопа или иммунофлюоресцентным методом. В широкой практике лабораторную диагностику не используют.
Чем лечить заражение?
Если болеют молодые люди, у которых отсутствуют хронические заболевания, то лечение не проводят. Болезнь полностью исчезнет в течение месяца. Для исключения боли при герпесе врач может назначить обезболивающие препараты. При интенсивных болях применяют противоболевые средства вместе с противовирусными. Возможно использование нестероидных препаратов. Назначают противогерпетичные средства в таблетках, кремы, мази или внутримышечные инъекции.
Для чего используют противовирусные препараты?
Цель – исключить развитие осложнений. Противогерпетичное лечение помогает быстрому заживлению язвочек и улучшает состояние пациента.
Курс лечения и дозировка лекарств определяется врачом с учетом общего состояния пациента. В среднем время лечения не превышает 10 дней.
Если развивается гангренозная форма с бактериальной инфекцией, назначают антибиотики, иммуномодуляторы, физиотерапевтические процедуры и витамины.
Что касается обработки высыпаний, то существуют различные мнения по поводу использования подсушивающих средств. В любом случае пользоваться ими следует с осторожностью, чтобы не ухудшить состояние кожи ожогом.
Не следует использовать гормональные препараты, так как они подавляют работу иммунной системы.
Лечение заболевания у пожилых пациентов не всегда проходит успешно, так как противовирусные препараты не оправдывают себя.
Возможные последствия
- Паралич лицевого или других нервов.
- Снижение зрения.
- Нарушения работы внутренних органов.
- Менингоэнцефалит, приводящий к инвалидности.
- При бактериальной инфекции лечение затягивается на месяцы.
Заразен ли опоясывающий лишай?
Наиболее часто случаи развития болезни регистрируются в межсезонье. Если человек болел ранее ветрянкой и имеет хороший иммунитет, то вероятность заразиться при контакте с больным у него минимальна.
Если же иммунитет к вирусу герпеса ослаблен или не сформирован, то вероятность заболеть при контакте существует, в том числе и повторно.
Когда передается лишай
- Больной человек может заразить тех, кто не переболел ветрянкой — взрослых и детей.
- При наличии стойкого иммунитета и хорошем здоровье вероятность заразиться нулевая.
- Заболевают чаще всего дети.
- Практически каждый человек может заболеть опоясывающим лишаем, если его защитные механизмы будут ослаблены.

- Вирусопасен в период образования свежих пузырьков. В период образования корочек опасности заразиться нет.
Профилактика заболевания
Необходимо изолировать заболевших, избегать контактов с заболевшими (касается тех, кто не болел ветрянкой), соблюдать правила гигиены, принимать меры для укрепления иммунитета.
К какому врачу обратиться с этой болезнью
Обращаться следует сначала к терапевту, затем к инфекционисту или дерматологу. Если форма герпеса тяжелая, необходима помощь невролога, при поражении глаз — офтальмолога.
Рекомендуем записаться на прием в неврологическое отделение клиники РАН (Москва). Вас осмотрят лучшие врачи, изучат признаки заболевания, определят возбудителя инфекции, поставят диагноз, проведут консультацию, выдадут клинические рекомендации и назначат эффективное лечение.
Не откладывайте поход к специалисту! Специалисты неврологического отделения ЦКБ РАН в Москве напоминают: любые тревожащие вас симптомы являются поводом для консультации невролога.
Краткий справочник по ревматизму — Venäjän kielinen reuma-aapinen
Краткий справочник по ревматизму
на русском языке
перевод сведений о ревматических заболеваниях сделан со страницы:
Suomen Reumaliitto Ry
http://www.reumaliitto.fi/reuma-aapinen/reumataudit/
1. ФИБРОМИАЛГИЯ, 2. ПАДАГРА, 3. ДЕТСКИЙ РЕВМАТИЗМ, 4. ЛАЙМБОРЕЛЛИОЗ, 5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАН, 6. ПСОРИАЗ СУСТАВОВ, 7. СУСТАВНОЙ РЕВМАТИЗМ, 8. СУСТАВНОЙ РЕВМАТИЗМ II, 9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ, 10. ОСТЕОПОРОЗ, 11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ,12. ПОЛИМИОЗИТ, 13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА , 14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА 15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ 16. СИНДРОМ ШЕГРИНА 17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ 18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE) 19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ) 20. ВАСКУЛИТ
СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE) 19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ) 20. ВАСКУЛИТ
1. ФИБРОМИАЛГИЯ (МЫШЕЧНЫЙ РЕВМАТИЗМ)
Фибро – значит соединительная ткань, а миалгия – боль в мышцах. Фибромиалгия вызывает боль в мышцах, соединительных и внесуставных мягких тканях. Помимо болей в опорно-двигательном аппарате, пациенты страдают различными нарушениями сна: поверхностный сон, частые пробуждения по ночам, чувство разбитости и физического истощения по утрам. К тому же у них наблюдаются различные типы психических и неврологических симптомов, которые могут быть очень разнообразными.
Чаще заболеванием страдают женщины среднего и пожилого возраста. Согласно оценкам фибромиалгией заболевает от 2 до 5% населения, у детей и молодежи заболевание встречается редко.
Причины
Причины возникновения фибромиалгии до сих пор не совсем ясны. На возникновение симптомов влияют многие факторы, вследствие которых болезнь развивается в виде различных изменений со стороны центральной нервной системы (ЦНС). У многих пациентов симптомы проявляются вместе с инфекцией, травмой или в других ситуациях, сопровождающихся болью. Иногда местные боли переходят в общую болевую чувствительность. Некоторые пациенты страдают от гиперподвижности суставов, у других к симптомам присоединяются социальные или психические проблемы. Часто у больных фибромиалгией встречаются другие сопутствующие болезни.
У многих пациентов симптомы проявляются вместе с инфекцией, травмой или в других ситуациях, сопровождающихся болью. Иногда местные боли переходят в общую болевую чувствительность. Некоторые пациенты страдают от гиперподвижности суставов, у других к симптомам присоединяются социальные или психические проблемы. Часто у больных фибромиалгией встречаются другие сопутствующие болезни.
Одной из причин возникновения фибромиалгии является долговременный стресс, вызывающий плохое настроение и чувство угнетения. Причиной стресса может быть многократно повторяющийся и продолжительный внешний раздражитель: работа, чувство неудовлетворённости, спешка, движение, шум, человеческие отношения, денежные проблемы или безработица. У больных фибромиалгией подтверждены такие же гормональные изменения, как у людей, страдающих от долговременного стресса. Ещё неизвестно, является ли причиной возникновения фибромиалгии стресс или депрессия и беспокойство, скорее результат, чем причина фибромиалгии.
Другая причина болезни – недостаток сна или его плохое качество. Во время глубокого сна гипофиз вырабатывает гормон роста, который имеет анаболическое действие (укрепляющее ткани). Если происходит нехватка глубокого сна, гормон роста не выделяется. У больных подтверждено уменьшение выделения гормона роста. В то же время, похожие на фибромиалгию симптомы были выявлены в лабораторных условиях, когда у исследуемых людей был просто нарушен нормальный сон.
Во время глубокого сна гипофиз вырабатывает гормон роста, который имеет анаболическое действие (укрепляющее ткани). Если происходит нехватка глубокого сна, гормон роста не выделяется. У больных подтверждено уменьшение выделения гормона роста. В то же время, похожие на фибромиалгию симптомы были выявлены в лабораторных условиях, когда у исследуемых людей был просто нарушен нормальный сон.
Стресс, нарушения сна и другие причины, влияющие на нарушения выделения гормонов, могут влиять на ЦНС таким образом, что боли усиливаются. Больные часто испытывают личностное и социальное давление, проявляющееся в виде физических симптомов, часто в виде боли.
Симптомы
Важнейшим симптомом фибромиалгии являются продолжительные боли в разных частях тела, на характер которых влияют различные внешние раздражители. Пациенты описывают боли: щиплющая, жгучая, режущая, ноющая, глубинная, изнуряющая, монотонная. Боль усиливают холод, влага, сквозняки и психические стрессы. В сауне боли уменьшаются, но после сауны вновь усиливаются.
Для больных фибромиалгией также характерны: усталость, утомляемость, слабость, отеки и чувство одеревенения. В добавление к болям опорно-двигательного аппарата, могут возникать головные боли, боли в животе, боли при месячных и при мочеиспускании. Многие пациенты чувствуют опухание суставов, хотя врач не диагностирует это. Больные быстро устают при нагрузке. И почти все пациенты жалуются на не дающий отдыха сон.
Диагностика
Диагностика фибромиалгии основана на жалобах пациента и врачебных клинических исследованиях. Для подтверждения заболевания берут во внимание большую группу других заболеваний, которые также вызывают болевые симптомы. Другие болезни не исключают возможности заболевания фибромиалгией.
В беседе с пациентом врач обращает особое внимание как на характер болей в разных ситуациях, так и на качество сна. При врачебном обследовании отмечают болевую реакцию в известных чувствительных точках на теле. Некоторые участки тела очень болезненны. При фибромиалгии нет изменений в анализах крови.
При необходимости проводят дополнительные исследования для исключения других болезней, вызывающих утомляемость и боли, такие как анемия, нарушения функции щитовидной железы, мышечные боли или симптомы, вызванные климаксом. Гиперподвижность суставов также требует обследования.
Часто у больных фибромиалгией имеются сопутствующие болезни, которыми могут быть, например, воспаление кишечника, мочевого пузыря, эндометриоз, головные боли, признаки утомляемости и депрессия. Особенно у пожилых людей фибромиалгия может проявляться одновременно с заболеванием коронарных сосудов, диабетом, повреждением суставов и суставным ревматизмом. Это называется секундарной фибромиалгией.
Лечение
У фибромиалгии нет единого, всем подходящего и приносящего результаты лечения, т.к. причины болезни различны. Очень важно собственное мнение пациента о результатах лечения.
Планирование, осуществление и наблюдение за результатами лечения – основная предпосылка тесной и доверительной совместной работы пациента и врача. Важно прекратить дальнейшие ненужные дополнительные исследования, которые в худшем случае приводят к напрасным хирургическим вмешательствам. Лечить пациента с фибромиалгией лучше всего способен врач поликлиники, который хорошо знает его проблемы.
Важно прекратить дальнейшие ненужные дополнительные исследования, которые в худшем случае приводят к напрасным хирургическим вмешательствам. Лечить пациента с фибромиалгией лучше всего способен врач поликлиники, который хорошо знает его проблемы.
Получение знаний о фибромиалгии – основа лечения. По возможности на ранней стадии пациенту следует пройти курс реабилитации, предназначенный для пациентов с фибромиалгией. Обычно удаётся совмещать его с трудовой деятельностью. Хорошие результаты даёт групповое обучение. На курсах помогают уменьшить утомляемость, сопутствующую заболеванию, поддерживают самолечение и тренинг. Избегание стресса и повышение настроения с помощью тёплых ванн, массажа и других способов физиотерапии, а также обсуждение в группах и психологическая поддержка, являются единой лечебной линией. Некоторым подходит закаливание организма (купание в проруби, холодные камеры) и постепенное увеличение физической нагрузки.
Физкультуру следует вводить осторожно. Подходящие виды спорта: ходьба, ходьба с палками, аква–аэробика, велосипед, танцы и лыжи. Физическая нагрузка направлена на включение организмом собственных защитных механизмов, облегчающих боль.
Физическая нагрузка направлена на включение организмом собственных защитных механизмов, облегчающих боль.
Специального лекарства для лечения фибромиалгии ещё нет. В качестве медикаментозного лечения можно попробовать лекарства, улучшающие качество сна и настроения, например, амитриптилин. Лечение следует начинать небольшими дозами для уменьшения побочных эффектов. Польза такого лечения наблюдается лишь спустя несколько недель. От обычных обезболивающих средств эффекта немного, иногда помогает парацетамол. Польза медикаментозного лечения должна превышать его побочные эффекты. Для снятия болей нервного происхождения некоторым пациентам подходят лекарства, влияющие на ЦНС. Если к фибромиалгии присоединяется длительная бессонница, депрессия или другие психические симптомы, больному необходима психиатрическая помощь.
Прогноз
Прогноз благоприятный, хотя улучшающего лечения нет. Симптомы фибромиалгии сохраняются годами и десятилетиями, но повреждения органов или тканей организма не происходит и заболевание вполне совместимо с жизнью. Многие выходят на пенсию раньше срока по другим причинам. В настоящее время чиновники, решающие пенсионные вопросы, не считают фибромиалгию причиной потери трудоспособности и выхода на пенсию.
Многие выходят на пенсию раньше срока по другим причинам. В настоящее время чиновники, решающие пенсионные вопросы, не считают фибромиалгию причиной потери трудоспособности и выхода на пенсию.
2. ПАДАГРА (греч. podos – нога, греч. agra – захват, дословно «нога в капкане»)
Падагрой заболевают чаще мужчины среднего возраста. В Финляндии падагрой болеет примерно 30000 человек. Появление заболевания может быть обусловлено изменением жизненных привычек и увеличением потребления алкоголя, небольших доз аспирина и диуретиков.
Падагра – заболевание, обусловленное нарушениями пуринового обмена, приводящего к повышению уровня мочевой кислоты (уратов) в крови и отложению их в тканях, в суставных хрящах, эпифизах костей, околосуставных тканях, почках и других органах. Увеличение показателей мочевой кислоты (гиперурекемия) может вызывать почечную недостаточность.
На фоне падагры могут возникать нарушения деятельности энзимов, передающиеся по наследству. Причиной болезни могут быть нарушения питания, переедание, употребление алкоголя, особенно пива, ожирение, сахарный диабет, высокие показатели жиров крови и артериальная гипертония. Падагра также может развиваться как побочное заболевание при приёме диуретиков и аспирина. Иногда падагра проявляется вместе с почечной недостаточностью или заболеваниями крови.
Падагра также может развиваться как побочное заболевание при приёме диуретиков и аспирина. Иногда падагра проявляется вместе с почечной недостаточностью или заболеваниями крови.
Симптомы
Первым симптомом падагры является острое воспаление в суставе большого пальца ноги. Позже воспаляются другие суставы – колени, шейный отдел позвоночника и суставы пальцев рук. Падагра вызывает постоянные суставные изменения и кристаллизацию мочевой кислоты в мягких тканях (тофусы), к ним могут присоединяться заболевания почек. В настоящее время падагра очень редко приводит к инвалидности.
Симптомы проявляются чаще при нагрузке на воспаленный сустав или при приёме алкоголя и пуриносодержащей пищи. Сустав становится горячим, красным и очень болезненным. Картина болезни не всегда типичная. В течение недели воспаление проходит само по себе, но при лечении – быстрее.
Диагностика
При диагностике падагры врач выявляет типичные симптомы и изменения питания пациента. Диагноз подтверждается на основе исследования суставной жидкости, в которой под микроскопом видны кристаллы уратов. У больных падагрой показатели мочевой кислоты обычно высокие. С другой стороны, они могут быть высокими и у здоровых людей. Низкие показатели также не исключают возможности заболевания падагрой. При исследованиях важно проверить работу почек, чтобы исключить нарушение их деятельности.
У больных падагрой показатели мочевой кислоты обычно высокие. С другой стороны, они могут быть высокими и у здоровых людей. Низкие показатели также не исключают возможности заболевания падагрой. При исследованиях важно проверить работу почек, чтобы исключить нарушение их деятельности.
Лечение
В качестве лечения острого приступа падагры используют холод, обезболивающие и противовоспалительные лекарства, покой. Интенсивное лечение при остром приступе падагры – внутрисуставное введение кортизона.
Важнейшим элементом лечения является сбалансированность приёма лекарств, образа жизни и особенно питания пациента. При планировании лечения также необходима консультация врача–диетолога. При необходимости правильным питанием можно поддержать умеренное похудание.
Диету следует соблюдать уже после первого приступа падагры. Диета запрещает продукты питания, из-за которых образуется мочевая кислота и с её помощью можно значительно снизить приём основных лекарств.
Но иногда одной диеты недостаточно для лечения. Тогда после третьего приступа падагры начинают медикаментозное лечение, которое снижает синтез мочевой кислоты в крови. В таких случаях эффективен аллопуринол. Лечение аллопуринолом можно начинать только после подтверждения диагноза падагры. Его побочным эффектом могут быть нарушения работы печени и изменения картины крови, поэтому лечение проводится под контролем анализов крови. Если в течение года на фоне лечения не было приступов, можно прекращать приём препарата.
Тогда после третьего приступа падагры начинают медикаментозное лечение, которое снижает синтез мочевой кислоты в крови. В таких случаях эффективен аллопуринол. Лечение аллопуринолом можно начинать только после подтверждения диагноза падагры. Его побочным эффектом могут быть нарушения работы печени и изменения картины крови, поэтому лечение проводится под контролем анализов крови. Если в течение года на фоне лечения не было приступов, можно прекращать приём препарата.
Прогноз
При грамотном лечении прогноз при падагре хороший, но если по каким-то причинам нельзя использовать аллопуринол могут возникнуть проблемы. Причиной неудачи лечения также может быть несоблюдение диеты.
Диета
Больным падагрой необходимо иметь список различных продуктов питания, содержащих пурин. Его можно найти в аптеках и в интернете. Ниже кратко о важнейших продуктах питания.
Полностью запрещены продукты, содержащие довольно много пурина:
рыба
мясо
горох, бобы, соя, грибы, спаржа
Другие вредные вещества:
все алкогольные напитки (препятствуют выведению мочевой кислоты), особенно пиво
аспириносодержащие жаропонижающие лекарства
Разрешённые продукты питания, содержащие небольшое количество пурина:
зерновые
молочные продукты
яйца, жиры, сахар
фрукты, почти все овощи, картофель
кофе, чай, какао, приправы
икра осетровых рыб
3. ДЕТСКИЙ РЕВМАТИЗМ
ДЕТСКИЙ РЕВМАТИЗМ
Детским ревматизмом называют воспаление суставов, возникающее по неизвестным причинам у детей до 16-летнего возраста, и которое длиться больше шести недель. Определение болезни условное, т.к. причины её возникновения неизвестны, такие же симптомы болезни могут возникать и после 16 лет. Заболевшие в детстве позднее сохраняют первоначальный диагноз.
Детский ревматизм в настоящее время делится на семь подтипов. Для всех видов используют название детский ревматизм или ювенальный идиопатический артрит. Ежегодно в Финляндии заболевает 100-150 детей, половина из которых – до 5 лет.
Причины
Причины возникновения неизвестны. Возможно, их несколько, а наследственные факторы увеличивают риск заболевания какой-либо формой ревматизма. Детский ревматизм напрямую не передаётся по наследству, и не ведёт себя так, как инфекционное заболевание. К детскому ревматизму относят детские болезни (олигоартрит) или формы, похожие на заболевания взрослых (суставной ревматизм, суставной псориаз, ревматизм позвоночника).
Симптомы
Обычно первым симптомом детского ревматизма является утренняя негибкость суставов, которую сразу замечают родители. Негибкость может проявляться либо во всех, либо только в больных суставах. Из-за болей дети хромают или оберегают суставы. Также у них могут быть проблемы со сном. Однако маленькие дети не всегда могут описать боль словами. Часто боль проявляется скверным настроением и обереганием больного сустава. Иногда колено или другой сустав так сильно опухает, что это легко заметить. Жар и слабое кожное воспаление на теле являются начальными опознавательными симптомами детского ревматизма.
Течение болезни
Сложность детского ревматизма в его переменчивости. Болезнь затягивается и разъедает хрящи суставов, кости и суставные связки. Вследствие этого суставы опухают, и их работа ограничена. В настоящее время полное окостенение суставов не встречается. Воспаление глаз могут протекать незаметно, вплоть до полной потери зрения.
У больных детским ревматизмом могут проявляться также задержки развития. Рост может замедлиться вследствие тяжёлого протекания болезни или лечения кортизоном в больших дозах. В опухшем суставе начинается избыточный рост костей, например, в нижней челюсти, ногах, голеностопах, запястьях и пальцах. Особенно в коленях это может проявляться несимметричной длиной конечности или её неправильным положением. При отсутствии лечения детский ревматизм может вызвать воспаления сердца и заболевания почек, угрожающие жизни.
Диагностика
Основной признак детского ревматизма – опухание одного или нескольких суставов, длящееся свыше шести недель. Ребёнок чувствует себя уставшим, плачет, у него может быть кожная сыпь и температура. Показатели воспаления в крови и CRP могут повышаться. При постановке диагноза также исследуют ревматический фактор и наличие антител в крови. Если анализ крови на антитела положительный, то с большой вероятностью речь идёт уже о детском ревматизме или системном заболевании соединительной ткани. Так как наследственность является важным фактором, необходимо выяснить у родителей, были ли в роду заболевания суставов или псориаз.
Лечение
Детский ревматизм диагностируется и наблюдается в университетских больницах и ревматологической больнице в г.Хейнола врачом–специалистом. Лечение и реабилитация больных проводятся в детском отделении ревматологической больницы.
Цель лечения – уменьшение симптомов и нормализация показателей воспаления в крови (СОЭ, CRP), которые достигаются путём подбора индивидуального медикаментозного лечения и лечебной физкультурой в повседневной жизни. В сложных случаях требуется более серьезное лечение.
Обычно в лечении детского ревматизма используют комплексный подход. Благодаря применению сильных лекарственных средств, результаты наступают быстрее, и время лечения можно сократить.
Детский ревматизм лечат теми же лекарствами, что и взрослый. При длительном лечении используют метотрексат – лекарственное вещество, влияющее на рост клеток. В настоящее время детский ревматизм можно лечить биологическими ТНФ — альфа-лекарствами. Поддерживающая терапия – препараты кортизона.
Лечение детского ревматизма направлено на обеспечение нормального роста ребёнка. Правильному положению конечностей можно помочь наложением лангет и шин. У маленьких пациентов наблюдают за ростом нижней челюсти и зубов и регулярно обследуют глаза. Физиотерапевт разрабатывает индивидуальные программы по поддержанию подвижности суставов и укреплениию мышц. В программу реабилитации входит обеспечение условий для получения ребёнком начального образования.
Прогноз
Современные методы лечения значительно улучшают прогноз детского ревматизма. Пожизненная инвалидность и преждевременная смертность редки. Амилоидоз (нарушение белкового обмена организма) больше не встречается. Большая часть больных способна с помощью лечения вести нормальную трудовую жизнь.
Классификация детского ревматизма
Обычный детский ревматизм
Ø жар, кожное воспаление, воспаление лимфатических узлов, симптомы внутренних болезней
Олигоартрит (воспаление редких суставов)
Ø от 1 до 4-х больных суставов
Серонегативный полиартрит
Ø в крови нет ревматического фактора, больных суставов 5 или больше
Суставной ревматизм взрослого типа
Ø «серопозитивный полиартрит»
Ø в крови присутствует ревматический фактор, больных суставов 5 или больше
Суставный псориаз
Ø кожный псориаз и воспаление суставов
Ø выражены псориатические изменения ногтей без кожных симптомов, сосискообразное воспаление пальцев рук и ног, псориаз у ближайших родственников
Ревматизм позвоночника
Ø «к энтеситу присоединяющийся артрит»
Ø воспаление суставов и энтесит (поражение связочного аппарата). Если из этих симптомов представлен только один, то должно быть также ещё два из нижеследующих признаков: боли в области крестца и поясницы, позитивный антиген HLA-B27, ревматизм позвоночника у кого-нибудь из близких родственников, воспаление глаз, мальчик старше 8 лет.
Другие формы заболевания
Ø детский ревматизм, который не входит в другие групп
4. ЛАЙМБОРЕЛЛИОЗ (болезнь Лайма или клещево́й боррелио́з)
Болезнь Лайма – инфекционное заболевание, передающаяся через укус клеща. Возбудитель Borrelia burgdorferi бактерия, входящая в класс спирохет. У болезни Лайма нет никакой связи с детским ревматизмом или ревматическими болезнями.
В Финляндии природные очаги болезни Лайма находятся главным образом на островах и на побережьях, хотя клещи также живут по всей стране, включая Лапландию. Но далеко не все клещи являются переносчиками Borrelia-бактерии. В среднем, укус только одного клеща из 50-100 случаев вызывает болезнь. Ежегодно в Финляндии заболевает от укусов клещей примерно 3000 человек, а 10-20% из них – болезнью Лайма. Заболевание может проявляться быстро проходящим кожным воспалением.
Профилактика
Болезнь Лайма можно предотвратить, если избегать укусов клещей. Клещи селятся во влажных местах, в которых часто играют дети, поэтому их кожу надо осматривать по вечерам. Это касается и взрослых, живущих в природных очагах. Клещи удаляются из кожи, например, клещевым пинцетом, приобретённым в аптеке. Лучший способ удаления – захватить клеща по возможности близко к коже и аккуратно, круговыми движениями тащить наружу.
Симптомы
Большая часть укусов клещей бессимптомна. Если человека укусил клещ, его необходимо быстро удалить из кожи, т.к. он может быть переносчиком Borrelia-бактерии. В этом случае вокруг укуса через несколько дней появляется покраснение кожи, которое распространяется по кругу от места укуса (кольцевидная эритема). Попавшие в организм бактерии могут вызвать заболевание, похожее на простуду, к которому присоединяются жар, усталость и боли в мышцах. Эта начальная стадия болезни Лайма, для лечения которой используют антибиотики.
Течение заболевания
При отсутствии лечения заболевание может проявиться в разных частях тела спустя месяцы или даже годы после заражения. Это могут быть симптомы поражения опорно-двигательного аппарата (мышечные боли и тугоподвижность), отёк одного или нескольких суставов, в тяжёлых случаях – симптомы поражения ЦНС: лицевой паралич и паралич различных нервов, менингит, неврологические болевые симптомы. Длительные мышечные боли напоминают сложную фибромиалгию. При заболевании, вызванном Borrelia-бактерией, можно наблюдать хроническое воспаление кожи, глаз и сердечной мышцы.
Диагностика
Начальная фаза болезни Лайма подтверждается воспалением кожи вокруг места укуса клеща, которое не проявляется на более поздних стадиях. Единственным симптомом может быть, например, опухание коленных суставов. На этой стадии врач пытается исключить другие болезни и подтвердить бореллиоз с помощью анализов крови. Изучение результатов лабораторных исследований иногда требует экспертизы в инфекционном отделении районной больницы. В диагностике очень помогают сведения о предыдущих укусах клещей, например, месячной давности.
Лечение
Простой укус клеща не требует никакого лечения. Если вокруг укуса распространяется воспаление, следует немедленно обратиться к врачу. После явного укуса для лечения бореллиозного кожного воспаления назначается приём антибиотиков в течение двух недель. Инфекция поддается лечению хорошо и поздние симптомы не появляются. Если начальная фаза остается без лечения, и пациент заболевает настоящей болезнью Лайма, тогда требуется длительное и изнурительное лечение антибиотиками, которое чаще всего осуществляется в больничных условиях.
Прогноз
Как правило, от болезни Лайма пациенты излечиваются. При этом заболевании воспаление суставов доброкачественное и не приводит к их разрушению, но боли могут длиться долго. У маленьких детей болезнь протекает тяжелее. Годами длящиеся симптомы воспаления ЦНС встречаются редко. Они могут напоминать симптомы фибромиалгии.
5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
У больных системным заболеванием соединительной ткани наблюдаются симптомы многих ревматических заболеваний. Они могут напоминать системный склероз, аутоиммунное заболевание или полимиозит и воспаления суставов. Многие заболевания могут начинаться с симптомов, похожих на системное заболевание соединительной ткани, которые позднее необходимо уточнить. Большинство пациентов – женщины старше 40 лет.
Причины
Причины неизвестны, но на возникновение болезни влияет наследственность.
Симптомы
Обычно болезнь начинается с общих симптомов, таких как усталость, жар, боли в мышцах и суставах. Почти у всех пациентов выражен симптом Рейно (побледнение пальцев рук). Руки могут отекать так, что пальцы приобретают форму сосисок. Кожа рук уплотняется и позднее атрофируется. У пациента могут быть кожные воспаления и отёки в суставах, похожие на суставной ревматизм.
Течение болезни
Болезнь обычно или исчезает или переходит в какое-нибудь явно выраженное заболевание – суставной ревматизм, системный склероз, иммунное заболевание или полимиозит. Заболевание вызывает изменения во внутренних органах, таких как лёгкие, сердце и почки.
Диагностика
Диагностика проводится на основании анамнеза пациента и анализов крови.
Лечение
Лечение назначается индивидуально согласно симптомам пациента. В качестве лечения используются препараты кортизона и противоревматические препараты метотрексат, гидроксиклорокин. Если у пациента наблюдается побледнение пальцев, рекомендуются сосудосуживающие препараты, например, нифедепин, но лучше всего руки держать в тепле.
Прогноз
Симптомы проявления болезни могут длиться годами. Прогноз зависит от направления развития болезни. Если заболевание не затрагивает внутренние органы, прогноз благоприятный.
6. ПСОРИАЗ СУСТАВОВ (псориатический артрит)
Псориаз (чешуйчатый лишай) – хронический дерматоз, характеризующийся шелушащимися высыпаниями на коже. Псориазом болеет примерно 2% финского населения. Из них лишь у 10% наблюдается воспаление суставов. У половины, страдающих сложной формой кожного псориаза, имеется также псориаз суставов. Встречается как у женщин, так и у мужчин. Иногда картина заболевания схожа с псориазом суставов и диагностируется у пациентов, у которых нет кожного воспаления. Болезнь передаётся по наследству.
Причины
Причины возникновения псориаза неизвестны, и не исследовано, почему у больных кожными заболеваниями часто проявляются суставные симптомы. При псориазе нарушается регуляция иммунологических защитных сил организма, и появляются кожные воспаления, например, после инфекции, при повреждениях кожи или после ожогов.
Псориаз – наследственное заболевание. Если оба родителя больны псориазом, риск развития заболевания у ребёнка около 50%. Если только один – риск развития заболевания снижается до 20%. Псориаз суставов встречается намного реже.
Симптомы
Выделяют 4 различных формы псориаза суставов. Наиболее часто встречаемая форма – воспаление нескольких суставов с симптомами заострения первых фаланг пальцев конечностей, которые могут проявляться и самостоятельно. Другая форма заболевания проявляется реже, как правило, это воспаление большого сустава. Это может быть только воспаление одного колена без других суставных симптомов. Заболевание, напоминающее ревматизм позвоночника, встречается редко.
При суставном псориазе опухают пятка или ахилессово сухожилие, иногда палец руки или ноги опухает в виде сосиски (дактилит, сосискообразный палец). Симптомы заострения фаланговых суставов пальцев проявляются совместно с псориатическим изменением ногтей.
Течение болезни
У больного псориазом заболевание суставов развивается с течением времени. Часто кожный псориаз подтверждается лишь в том случае, если человек обращается к врачу из-за суставных симптомов или изменения ногтей. Обычно суставные симптомы проявляются в 30-50 лет, хотя кожное воспаление в данном случае уже длилось много лет. Суставной псориаз бывает и у детей, но довольно редко.
Диагностика
Псориаз суставов можно заподозрить, если у пациента обнаружены кожный псориаз и воспаление одного или нескольких суставов. Кожное воспаление может быть довольно обширным или ограничиваться только ногтями. Иногда проявляется на коже головы в виде шелушащихся пятен.
При псориазе суставов в анализах крови нет повышенных показателей воспаления (СОЭ, CRP) и ревматического фактора, как при суставном ревматизме.
На рентгене в суставах отмечены такие же эрозивные изменения, как и при суставном ревматизме. У больных заостренные фаланги суставов пальцев разъедаются. Мутилирующий, обезображивающий артрит, обусловленный разрушением костной ткани фаланг пальцев, встречается довольно редко.
Лечение
Своевременное лечение кожных проявлений заболевания и солнечный свет облегчают также и суставные симптомы. В качестве начального лечения подходит укрепление физического состояния суставов и мышц. Для получения дополнительной помощи можно обратиться в отделение реабилитации больницы.
Для облегчения болевых симптомов применяют парацетамол или противовоспалительные и болеутоляющие препараты. Если воспаление суставов затягивается или на рентгене выявлены изменения суставов, в качестве лечения используются те же лекарства, что и при начальном лечении суставного ревматизма. Метотрексат эффективен при кожных воспалениях, и для лечения суставного псориаза он подходит лучше, чем для лечения суставного ревматизма. Подобное лекарство нового поколения – лефлуномид. При лёгком суставном псориазе, для устранения суставных симптомов, следует сначала попробовать сульфасалицилаты. Циклоспорин подходит для лечения, как сложных кожных воспалений, так и для лечения воспаления суставов. Инъекции кортизона используют для лечения опухших суставов. При мутилирующем, обезображивающем артрите делают операции артропластику или эндопротезирование.
Сложный суставной и кожный псориаз также можно лечить биологическими ревматическими лекарствами. В настоящее время в Финляндии используют ингибиторы (блокаторы) ФНО α: инфликсимаб, адалимумаб, этанерсепт. Они быстро снимают воспаление. Адалимумаб и этанерсепт пациент может колоть себе сам. Инфликсимаб вводится пациенту внутривенно–капельно в стационаре.
Прогноз
В среднем, псориаз суставов более лёгкое заболевание, чем ревматизм суставов. Долговременный прогноз чаще всего очень хороший. Лечение сложных, вызывающих изменения в суставах заболеваний, следует проводить как можно быстрее. Лечебная терапия в начальной стадии заболевания более эффективна. Без лечения псориаз суставов может привести к инвалидности, разрушению суставов или тугоподвижности позвоночника.
7. СУСТАВНОЙ РЕВМАТИЗМ
Суставной ревматизм (ревматоидный артрит, arthritis rheumatoides) – обычное воспалительное заболевание суставов. Ежегодно им заболевает 1700 финнов, обычно женщины 60-70 лет, реже молодые мужчины. В Финляндии больных суставным ревматизмом насчитывается примерно 35000 человек.
Причины
Причины возникновения суставного ревматизма неизвестны, но он входит в, так называемые, аутоиммунные заболевания, при которых иммунологическая защита организма направлена против своих же тканей. Суставной ревматизм не является наследственной болезнью, а восприимчивость к ней передаётся по наследству слабо. Курение, послеродовый период, всевозможные инфекции, психические факторы и травмы суставов способствуют возникновению суставного ревматизма. Явных связей между питанием и возникновением болезни не замечено, но при лечении следует обращать внимание на здоровое питание.
Сначала изменения в организме могут начинаться не в суставах, а в других местах. При воспалении суставная оболочка уплотняется, в ней вырастают новые кровеносные сосуды, в тканях циркулируют воспалительные клетки. Активные воспалительные клетки выделяют в окружающую среду иммунные комплексы (интерлейкины, простагландины, Tnf-alpha), которые вызывают в организме воспаление: усталость, жар, повышенные показатели крови и CRP.
Воспалённая ткань растёт и расширяется по поверхности суставных хрящей и костей. Она постепенно разъедает здоровые хрящи, кости и суставные связки. В связи с этим структура сустава разрушается, и его работа нарушается.
Симптомы
Суставной ревматизм начинается с небольшой боли в суставе, которая проявляется по утрам в виде болезненности и негибкости пальцев рук или подушечек ног. Видимый симптом – отёк сустава, возникает при увеличении количества суставной жидкости и утолщении суставной оболочки. При сильном воспалении сустав краснеет и становится горячим. Отёк начинается чаще всего в пальцах рук и запястьях. Суставной ревматизм обычно симметричное заболевание суставов пальцев ног и рук, но оно может распространяться на все суставы конечностей, а также на челюстные суставы и шейный отдел позвоночника. Не проявляется обычно в первых фалангах пальцев и пояснице. В начальной стадии болезнь вызывает ухудшение общего состояния, чувство недомогания, усталость и негибкость суставов по утрам.
Течение болезни
Если сопротивляемость организма побеждает болезнь, симптомы суставного ревматизма исчезают совсем или не проявляются длительное время. Чаще всего суставной ревматизм – это десятилетиями длящееся заболевание. Разъедание хрящей начинается уже через несколько месяцев с начала заболевания. С годами эрозии расширяются и захватывают большее количество суставов.
Сильнее всего пациенты страдают при повреждении крупных суставов конечностей (тазобедренного, колена, плечевого сустава) и шейного отдела позвоночника. Движение суставов затрудняется, но пациенты гораздо больше страдают от болей. Боль проявляется повышенной чувствительностью суставов, однако, в начальной стадии она не очень значительная.
При продолжительном суставном ревматизме симптомы проявляются также в других органах. Длительное воспаление высушивает ткани: кожа становится тоньше, мышцы отмирают, кости ломаются, и гемоглобин крови снижается. Сухость слизистых оболочек глаз, рта и половых органов происходит от синдрома Шенгрена. От трения в локтях, пальцах рук и ног могут вырастать ревматические шишки. Побледнение пальцев или симптом Рейно является сигналом заболевания сосудов. В лёгких развивается плеврит, ревматические узлы и иногда происходят серьёзные лёгочные изменения. Амилоидоз (нарушение белкового обмена) возникает, как следствие длительного активного воспаления, но поражение почек, вызываемое им, в настоящее время встречается редко.
Диагностика
В начале заболевания суставной ревматизм сложно диагностировать. При подозрении на суставной ревматизм, пациент направляется к врачу – специалисту. Симптомами заболевания являются явные отёки суставов, особенно пальцев и запястьев, чувствительность подушечек стопы, в крови повышенные показатели воспаления (СОЭ, CRP) и ревматический фактор. Суставной ревматизм оценивается по семи критериям. При наличии четырёх критериев из семи, пациенту ставится диагноз суставной ревматизм, и активное лечение следует начинать как можно раньше.
Симптомы иммунологических нарушений подтверждает находящийся в крови ревматический фактор, а иногда и антитела. Ревматический фактор выявлен не у всех больных суставным ревматизмом. Он также может быть найден у больных другими заболеваниями или у совершенно здоровых людей. Следовательно, диагноз суставного ревматизма радикально не зависит от наличия ревматического фактора.
Классификация суставного ревматизма:
утренняя негибкость суставов, по меньшей мере, в течение часа
опухание, по меньшей мере, трёх суставов
отёк сустава руки
симметричный отёк сустава
ревматические шишки
ревматический фактор в крови
видимые на рентгене повреждения в суставах
Лечение
Лечение суставного ревматизма должно быть многосторонним. Больным хроническими заболеваниями важно больше знать о болезни и возможностях её лечения.
Течение суставного ревматизма не позволяет влиять на него иными средствами, кроме как лекарствами. Иногда для предотвращения инвалидности требуется операции и физиотерапия. Эффективное медикаментозное лечение особенно значимо на начальной стадии, и когда разрушение суставов прогрессирует.
На начальной стадии в лечение входят, прежде всего, препараты, замедляющее течение болезни. В комплексном лечении суставного ревматизма используют метотрексат, сульфасалицилат, гидроксиклорокин, препараты золота, лефлуномид и циклоспорин, можно попробовать биологические лекарства. Несмотря на побочные эффекты, приносимая ими польза намного больше, чем вред. Лечение, начатое на ранней стадии, даёт большей эффект.
Большинству пациентов требуется болеутоляющие препараты (парацетамол, противовоспалительные лекарства). Они не тормозят развитие болезни, но хорошее обезболивание улучшает качество жизни. Препараты кортизона используют в качестве поддерживающей терапии для уменьшения болей, а также для поддержания работы суставов. Инъекции кортизона непосредственно в сустав временно снимают отёк и значительно улучшают подвижность. У лечащего врача должны быть наготове необходимые пациенту шприцы с кортизоном.
Операционным лечением можно убрать из сустава или из сухожилия воспалённые ткани, не восприимчивые к лекарствам, а также исправить уже повреждённый сустав. Часто с помощью искусственного сустава можно предотвратить развитие инвалидности.
Физиотерапией лечат боли и сохраняют двигательную активность суставов с помощью специальных упражнений. В активной фазе нужно поддерживать подвижность суставов и физическое состояние мышц.
Специальный врач обучает щадящим двигательным навыкам. Различными шинами пробуют уменьшить боли в суставах и предотвратить их неправильное положение.
Реабилитация поддерживает трудовую и двигательную активность. На курсах реабилитации, сразу после выявления болезни, пациенты получают информацию о заболевании и его влиянии на повседневную жизнь. Следует уделить достаточно внимания профессиональной реабилитации работоспособного населения и молодёжи. KELA организует реабилитацию в особо тяжёлых случаях.
Прогноз
На начальной стадии суставного ревматизма делать прогноз довольно сложно. Поэтому даже к слабовыраженным симптомам суставного ревматизма нужно относиться серьёзно. В настоящее время большая часть больных живёт нормальной жизнью, заводит семью и сохраняет работоспособность. Хотя улучшающее лечение есть, суставной ревматизм прогрессирует десятилетиями и разрушает суставы, но угрозы полной потери двигательной активности нет.
8. СУСТАВНОЙ РЕВМАТИЗМ II
Артроз или остеоартрит распространённое заболевание суставов. Оно связано с увеличением среднего возраста населения. Почти у каждого пенсионера обнаружен остеоартрит, но только части из них он наносит значительный вред здоровью. Из-за неспособности пожилых людей самостоятельно передвигаться, общество несёт значительные расходы. Для сохранения двигательной способности пожилых людей, в Финляндии ежегодно делаются тысячи операций по замене тазобедренных и коленных суставов.
Чаще артроз проявляется в межпальцевых суставах стопы, первом плюснефаланговом суставе кисти, в суставах позвоночника, но наибольший вред здоровью приносит артроз тазобедренных и коленных суставов.
Причины
Возникновению артроза больших суставов способствуют пожилой возраст, тяжёлая работа, спорт с нагрузкой на суставы, ожирение, травмы и воспаления суставов, наследственность. Большая проблема – увеличение веса, которая вызывает и всегда осложняет большую часть коленных артрозов. Артроз пальцев стопы и кисти является, по большей части, наследственным заболеванием.
Симптомы
На начальной стадии артроза важнейшим симптомом является боль, которая усиливается при начале движения после отдыха (стартовая боль). Первичная боль возникает при спуске по лестнице вниз, в дальнейшем к ней присоединяется и боль при подъёме вверх. При развитии болезни уменьшается амплитуда движения сустава. Колени разворачиваются в стороны, и появляется кривоногость. В пальцах, на месте суставов, разрастаются костные шишки. Неровные хрящевые поверхности суставов хрустят при движении.
Артроз ухудшается постепенно, с течением лет. Проблемы зависят от поражённого сустава. Артроз позвоночника приводит к образованию костных шпор и сдавливанию выходящих из спинного мозга нервов, вследствие чего спинная боль переходит в ноги (ишиас). Артроз тазобедренных и коленных суставов осложняет движения и может вызывать сильные боли.
Течение болезни
В начале возникновения артроза гладкий хрящ, покрывающий поверхность сустава, начинает разлагаться. На это организм реагирует разрастанием костной ткани хряща. Суставы становятся твёрдыми и соприкасаются друг с другом, объём их движения уменьшается. Обычно сустав принимает вынужденное положение. Постепенно внутренняя поверхность, покрывающая суставную оболочку повреждённого сустава, раздражается и воспаляется. В суставе появляется жидкость, и он может покраснеть. Сустав воспаляется, и артроз прогрессирует.
Диагностика
Врач ставит диагноз артроза на основании симптомов и рентгена. Тем не менее, множественный артроз может ошибочно лечиться, как подагра или суставной ревматизм. Анализ крови не диагностирует артроза.
Лечение
Артроз нельзя вылечить. В качестве обезболивания применяют, в первую очередь, парацетамол и при необходимости противовоспалительные лекарства. Некоторым помогает глюкозамин. Противоревматические гелиевые мази, содержащие противовоспалительные лекарства, помогают при артрозе пальцев рук. В раздражённые и отёчные суставы врач может вводить препараты кортизона. Артроз коленей можно лечить инъекциями гиалуроната. Сложные и болезненные артрозы тазобедренных и коленных суставов лечат оперативным путём.
Следует предотвращать слишком большую нагрузку на больные суставы. Палочка или роллатор и стулья на высоких ножках облегчают повседневную жизнь. Также следует прекратить перенос тяжестей.
Контроль веса – важная часть лечения, т.к. лишний вес, в первую очередь, нагружает суставы. Работоспособность суставов поддерживается движением, а состояние мышц – регулярной лечебной физкультурой. Для выпрямления тазобедренных и коленных суставов нужно упражняться. Для выпрямления коленей можно упражняться сидя на стуле. Если чувствуется боль, выпрямительные движения можно делать лёжа на спине, подушка под коленями. Холодный компресс в острой фазе успокаивает воспалённые и болезненные суставы. В спокойной фазе заболевания согревание суставов приносит чувство облегчения. При лечении артроза пальцев рук регулярные упражнения сохраняют их подвижность.
Прогноз
Большая часть пациентов хорошо справляется со своей болезнью. Мучительнее протекают болезни, начинающиеся в молодом возрасте и в нескольких суставах одновременно. Артроз вызывает ухудшение нормальной жизни. Увеличение избыточного веса населения – причина возникновения артроза в будущем. Операцией по замене суставов можно избежать возникновения инвалидности у пациента.
9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ
Гиперподвижность суставов – это совокупность симптомов, при которых у суставов аномально широкая амплитуда движения. Гиперподвижность суставов особенно выражена у детей и молодых женщин. У пожилых людей встречается редко. Для некоторых профессий (музыкант, акробат) выгодна широкая амплитуда движения суставов, но она может причинять вред суставам.
Причины
Ослабление или натяжение суставных связок у людей различны. Вероятно, в строении связующего белка, коллагена, соединительной ткани есть отличия. Часто гиперподвижность суставов – наследственная. Её трудно отличить от синдрома Элерса-Данлоса (гиперэластичность кожи).
Симптомы
Гиперподвижность суставов не обязательно вызывает вредные последствия. Частым симптомом является боль, которая локализуется в суставах (тазобедренный, колено, плечо, запястье) или спине. Обычные болевые состояния легко трактуют, как фибромиалгию, одной из причин которой может быть гиперподвижность какого-либо сустава. В сложных формах заболевания суставы могут легко выворачиваться. К совокупности симптомов могут присоединиться также грыжа, варикозное расширение вен, нарушение венозного кровообращения, опущение матки и проблемы мочеиспускания. Гиперподвижность может привести к артрозу.
Диагностика
Гиперподвижность суставов определяется по шкале Бейгтона. Если у человека имеются пять критериев из одиннадцати, суставы считаются гиперподвижными.
Шкала Бейгтона
пассивное тыльное сгибание мизинца руки более 90° (левая и правая рука)
пассивное приведение большого пальца руки к сгибательной поверхности предплечья (левая и правая рука)
переразгибание локтевых суставов более 10° (левая и правая рука)
переразгибание коленей более 10°(левая и правая нога)
наклон вперед, не сгибая коленей, с касанием пола ладонями
Лечение
Пациент должен знать о происхождении симптомов. Полного лечения нет, но симптомы можно облегчить с помощью лечебной физкультуры для суставов и мышц. Следует прекратить виды деятельности, увеличивающие риски и приводящие к широкой амплитуде движения суставов и вывихам. Обычные обезболивающие препараты уменьшают боли. Гиперподвижность суставов следует учитывать при выборе профессии.
Прогноз
С возрастом амплитуда движения суставов уменьшается. Это улучшает долговременный прогноз.
10. ОСТЕОПОРОЗ
Остеопороз — прогрессирующее уменьшение плотности костей, приводящее к снижению их прочности и увеличению вероятности перелома. После 30 лет плотность костей начинает медленно уменьшаться. У пожилых людей увеличивается риск переломов костей в результате падения. В Финляндии более 400000 людей страдают остеопорозом, из них большая часть женщины старше 50 лет.
Причины
Возрастное уменьшение плотности костей является нормальным физиологическим процессом. Но резкое уменьшение плотности костной ткани приводит к заболеванию остеопорозом.Чаще остеопороз встречается у женщин, чем у мужчин. Риск заболевания у женщин увеличивается в климактерический период, когда уменьшается выработка женских половых гормонов (эстрагенов), регулирующих обмен веществ в костной ткани и предотвращающих остеопороз. Короткий период половой зрелости (позднее начало и раннее окончание месячных ) тоже является причиной остеопороза.
Худощавое телосложение, недостаток физкультуры, витамина D (солнечный свет) и/или кальция, курение, излишнее потребление соли, заболевания кишечника, ревматизм, диабет, заболевания почек, а также некоторые лекарства (кортизон, противоэпилептические препараты) увеличивают риск развития остеопороза. Избыточный вес хоть и является опасным заболеванием, но в какой-то мере защищает от остеопороза. Предрасположенность к остеопорозу является наследственной.
Симптомы
Остеопороз протекает бессимптомно. Проблемы возникают при переломах костей, самые распространённые из которых–переломы позвонков. В этом случае рост уменьшается и осанка изменяется. Сложными считаются переломы шейки бедра. За последние 15 лет в Финляндии количество переломов верхней части шейки бедра удвоилось. Хотя переломы, вызванные остеопорозом, лечатся оперативным методом, качество жизни пожилых людей ослабевает.
Диагностика
Опытный врач сможет быстро поставить диагноз пожилому человеку, измерив его рост. Если с годами рост уменьшился более чем на 5 сантиметров, и осанка стала сутулой, диагоз поставлен правильно.
Плотность костей можно измерить. Измерение делается на основании анализа костей спины и верхней части бедренной кости.
В больницах и в частных клиниках есть приборы для обследования остеопороза. На основании международных критериев, у женщин диагоз констатируется при плотности костей ниже 2,5 ед. стандартного отклонения (standard deviation), чем в молодом возрасте. У мужчин граница – 3 ед. стандартного отклонения.
По обычному рентгеновскому снимку костей можно оценить начальную стадию остеопороза. На рентгеновском снимке хорошо виден перелом костей позвоночника. Плотность измеряют ультразвуковым исследованием пяточных костей, но таким способом невозможно установить точное место перелома.
Профилактика
Появление остеопороза можно предупредить. Молодые девушки должны повышать плотность костной ткани и наращивать костную массу, которая с возрастом защищала бы от возможных переломов.
Предотврати остеопороз:
Ÿ Постоянно двигайся
Ÿ Худей осторожно и избегай резкого падения веса
Ÿ Чаще бывай на свежем воздухе, таким образом получишь витамин D
Ÿ В рацион должны входить молоко, сыр, лесные грибы и рыба
Ÿ Не кури
Ÿ Потребляй ограниченное количество соли
Ÿ Заваривай чай, в состав которого входит флорид, укрепляющий кости
Ÿ Женщинам после 40 лет рекомендуется делать обследование на наличие эстрогенов
Ÿ В тёмное время года людям после 50 лет рекомендуется принимать витамин D и кальций
Ÿ В пожилом возрасте особенно опасны падения, поэтому рекомендуется носить специальную защищающую кости одежду.
Лечение
Остеопороз трудно лечится, потому что костная ткань медленно обновляется. Лечение кортизоном назначается людям, у которых были переломы и плотность костных тканей постоянно уменьшается.
Лечение предусматривает достаточное получение витамина D и кальция. Ежедневная норма кальция 800 мг, она содержится, например, в трёх стаканах молока или кефира. Сыр и другие молочные продукты тоже являются хорошими источниками кальция.
Витамин D человек получает, находясь под солнцем, а также из продуктов питания, например, рыба и грибы богаты витамином D. Людям старше 70 лет рекомендуется принимать витамин D по15 микрограмм в день (600 единиц). Такое количество трудно получить из продуктов питания, поэтому пожилым людям его назначают в виде пищевых добавок.
Лечение остеопороза лекарственным методом постоянно развивается. Лечение продолжительное и достаточно дорогое. Важной лекарственной группой являются бифосфонаты (алендронат, этидронат, резидронат и ибандроновая кислота). В настоящее время дозировка лекарственных препаратов расчитана так, что их нужно принимать не чаще, чем раз в неделю или месяц. Лекарственные препараты есть в форме спрея для носа. Также женщины могут принимать препараты с содержанием гормона эстрогена или лекарственные препараты действующие таким же образом (ралоксифен). В трудных случиях используются стронтиум и терипаратид.
11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ
Полимеалгия – достаточно распространённое заболевание, которое вызывает мышечные боли. «Поли»- означает много, «миалгия» — мышечные боли.
Причины
Причины болезни не выяснены, но спровоцировать заболевание может вирусная инфекция. Чаще всего полимиалгией болеют женщины после 50 лет.
Симптомы
Симптомы болезни проявляются достаточно медленно. Появляются боли и онемение (окостенелость) в мышцах шеи, плеч, поясницы и бёдер. Мышцы становятся чувствительными и болезненными при движении и от прикосновения. Отёчность суставов наблюдается редко. Из-за появления мышечных и суставных болей затрудняется утренний подъём. Также у пациента может быть усталость и повышенная температура. В анализе крови повышены показатели воспаления, поэтому ранее здоровый и бодрый человек чувствует себя серьёзно больным.
Часто к мышечной форме ревматизма присоединяется воспаление артерий. Воспаление височной артерии вызывает боль в висках или в щеках, например, при разжёвывании пищи. Воспалённую артерию иногда можно увидеть в области виска, она напряжена и увеличена. Пульс в артерии может отсутствовать. Важно вовремя обнаружить воспаление височной артерии (темпоральный артерит), потому что ответвление височной артерии идёт в основания глаз. Непроходимость височной артерии может привести к потере зрения.
Диагностика
Врач ставит диагноз на основании симптомов заболевания, возраста пациента, болей, общего состояния и анализа крови. Пожилым людям назначают и другие виды обследования. При подозрении на воспаление височной артерии, пациента направляют в Центральную больницу на обследование.
Лечение
Для лечения полимиалгии назначают препараты кортизона. Лечение длится минимум год и доза кортизона постепенно снижается на основании наблюдений за течением болезни, симптомами, формулой крови. Также для лечения используются и другие препараты, например, метотрексат. Воспаление височной артерии лечится в больнице.
Прогноз
Прогноз полимиалгии хороший. При правильном подходе к лечению, через несколько лет почти ко всем заболевшим здоровье возвращается.
12. ПОЛИМИОЗИТ
Полимиозит – это достаточно редкое воспалительное заболевание мышц, которое проявляется как вместе с ревматизмом, так и самостоятельным заболеванием соединительной ткани. Также к заболеванию относятся кожный и инклюзивный миозиты.
В Финляндии ежегодно заболевает около 20 человек. Чаще болеют взрослые люди, но кожная форма миозита встречается и у детей.
Причины
Причины возникновения миозита неизвестны, но очевидно, речь идёт о нарушении функции аутоимунной системы, как и при других cистемных заболеваниях соединительных тканей. Воспаление мышц может проявляться легкой формой суставного ревматизма, заболеванием Шегрина или симптомами SLE. Кожная форма миозита может возникать на фоне рака.
Симптомы
Важным симптомом полимиозита является слабость мышц. Обычно симптомы проявляются медленно, и сначала боли появляются в бедренных, тазобедренных и плечевых мышцах. Появляются трудности при вставании и при поднятии рук вверх. Так же у пациентов появляются трудности при глотании пищи. При кожной форме миозита появляются симптомы на коже рук и лица. Инклюзивный миозит проявляется медленнее, чем другие формы миозита. У детей после воспаления кальций откладывается в рубцевую ткань. Воспаление вызывает усталость, снижение веса и лихорадку.
Диагностика
Диагноз миозита ставят на основании анализа крови. Также делается биопсия. При необходимости делается электроневромиография (ENMG) и магнитно-резонансная томография. Пожилые люди, при необходимости проходят дополнительное обследование.
Лечение
Лечение начинается в больнице достаточно большими дозами кортизона. Если лечения кортизоном не достаточно, то назначается метотрексат. В трудных случаях назначаются новые биологические ревматические препараты.
Лечение длится годами, поэтому важно поддерживать тонус мышц в форме.
Профилактика
Раньше миозит был опасным заболеванием, но сейчас от него можно полностью излечится.
13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА
Инфекционные заболевания кишечника, мочевыводящих путей или венерические инфекции могут быть причиной воспаления суставов. В дальнейшем это приводит к реактивному воспалению суставов (артрит), то есть иммунологической реакции организма на инфекцию. При синдроме Рейтера у пациентов могут быть воспаления на слизистой глаз, кожи или рта, половых органах или мочевыводящих путей.
Причины
Оболочка сустава реагирует воспалением на бактерии-инфекции. Организм вырабатывает антитела (иммунная реакция) против самого себя. Реактивное воспаление суставов начинается, например, с хламидии, сальмонеллы или обычным расстройством кишечника. Велик риск заболевания кишечными инфекциями в больших туристических центрах жарких странан.
У заболевания есть наследственная предрасположенность. У большой части пациентов обнаружен HLA-B27-антиген. Реактивный артрит в основном проявляется у молодых людей.
Симптомы
Симптомы реактивного артрита начинаются через неделю после кишечной или венерической инфекции и проявляются болями и отёками суставов. Первоначальная инфекция, как правило, уже проходит. Заболевание проявляется воспалением нескольких суставов. Обычно нижние конечности поражаются чаще, чем верхние. А также крестец и подвздошная кость становятся болезненными.
Реактивный артрит и синдром Рейтера вызывают шелушащиеся кожные покраснения на стопах, пальцах ног и на слизистой половых органов (баланит). Также у больных могут быть покраснения слизистой глаз или воспаление мочеточников. Повышенная температура и усталость являются обычными симптомами заболевания. Анализ крови свидетельствует о наличии инфекции в организме.
Диагностика
Диагносцировать реактивный артрит достаточно просто, если у пациента недавно была венерическая или кишечная инфекция. Иногда симптомов инфекции мало или нет вообще. Тогда причины инфекции выясняются посевом или анализом крови на антитела. Иногда возникает необходимость исключить другие заболевания, как, например, начинающийся суставной ревматизм.
Также делается ЭКГ , потому что есть риск воспаления сердца.
Лечение
Инфекция, вызвавшая воспаление суставов, лечится антибиотиками. Также назначается лечение хламидии. Назначаются противовоспалительные, обезболивающие и иногда кортизоносодержащие лекарственные препараты в виде инъекций в поражённый сустав или в виде таблеток. Отёкшие суставы нельзя перенагружать, но поддерживающая физкультура не противопоказана.
Также можно использовать лечение холодом, например, пакет со льдом, которое облегчает воспаление и боль.
Если в течение нескольких месяцев воспаление суставов не проходит, то назначаются ревматические препараты, один из них сульфасалацин.
Повторное воспаление можно избежать безопасными сексуальными контактами, соблюдением гигиены и правильным питанием.
Профилактика
Обычно реактивный артрит лечится за несколько месяцев, но суставные боли могут продолжаться длительное время. После венерической инфекции заболевание лечится труднее, чем после кишечной инфекции. У лиц, имеющих в наследственности антиген HLA- B 27, риск повторного заболевания повышен.
У некоторых больных реактивный артрит переходит в хроническую форму ревматизма спондилатропатию (болезнь Бехтерева), например, при ревматизме позвоночника.
14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА
Ревматизм позвоночника – это длительное воспалительное заболевание позвоночника, иногда проявляющееся и в суставах конечностей. К тому же может вызывать воспаления в местах крепления сухожилий и в глазах. Иногда воспаление может быть в сердце или на стенках аорты. Ревматизм позвоночника относится к спондилатропатии.
Ревматизм позвоночника встречается одинаково часто как у мужчин, так и у женщин, но у мужчин заболевание протекает в более серьёзной форме. В большей части пациентами больницы являются мужчины. Почти все женщины, заболевшие ревматизмом позвоночника, не знают о своей болезни. Наследственность является фактором риска. В Финляндии около 10000 пациентов, страдающих ревматизмом позвоночника, нуждаются в лечении. Но по статистике больные ревматизмом позвоночника могут составлять один процент от общего населения.
Причины
Причины возникновения заболевания неизвестны, но одним из факторов является инфекционные заболевания. Ревматизм позвоночника может появиться после перенесёного реактивного артрита. У 95% заболевших ревматизмом позвоночника обнаружен наследственный антиген HLA-B27.
Симптомы
Молодой человек, который начинает просыпаться по ночам от болей в поясничной области, является типичным пациентом. Боль может отдавать в заднюю часть бедра. По утрам спина не гнётся, но небольшая зарядка облегчает боль. У половины пациентов также воспаляются суставы рук и ног, опухают колени, голени и бёдра. Иногда заболевание начинается с отёков суставов рук и ног, реже с воспаления глаз. Достаточно часто заболевание сопровождается болью грудной клетки.
Симптомы ревматизма позвоночника могут быть кратковременными. Иногда заболевание проявляется через какое-то время снова. Появляются боли в позвоночнике при наклоне вперёд. Между позвонками растут костные мосты. Меняется осанка, и уменьшается гибкость позвоночника. Также поражаются суставы рук и ног. Особенно страдают суставы бёдер, колен и плеч.
На следующей стадии заболевания у некоторых пациенов появляется воспаление глаз – ирити. Один или два из ста больных ревматизмом позвоночника в дальнейшем заболевают воспалением сердца.
Диагностика
В связи с тем, что боли в спине являются обычным явлением, диагноз ревматизм позвоночника очень легко пропустить. На начальной стадии заболевания гибкость позвоночника сохраняется в хорошой форме, но со временем спина немеет, и гибкость позвоночника ухудшается. Иногда диагноз ревматизма позвоночника можно поставить только через пять или даже десять лет после проявления первых симптомов заболевания.
Заболевание подтверждается рентгеновским снимком крестцового отдела позвоночника, на котором видны воспалительные изменения. На ранних стадиях можно сделать магнитный снимок. Позже между позвонками видны костные мосты (синдесмофиты). В анализе крови отмечаются высокие показатели воспаления и низкий гемоглобин. В некоторых случиях анализ крови может быть нормальным. В крови нет ревматического фактора. Назначается исследование на наличие антигена HLA-B27.
Лечение
Важным в лечении ревматизма спины является занятие физкультурой. Ревматизм поражает позвоночник, и формируется осанка с наклоном вперёд. Ежедневными занятиями спортом можно поддерживать хорошую осанку и гибкость позвоночника. Хотя бы раз в день нужно выпрямлять спину. Это можно сделать, подойдя стене, прижав к ней пятки, ягодицы и плечи. Грудную клетку можно поддерживать в хорошем состоянии, делая глубокие вдохи и выдохи. Желательно направить пациента на занятия физкультурой и объяснить, что нужно делать для поддержания тела в хорошой форме. Занятия с профессиональным инструктором особенно важно для молодых пациентов.
При лёгких формах заболевания назначаются болеутоляющие и противовоспалительные лекарства. Сульфасалацин назначают для предотвращения развития заболевания в позвоночнике. Также назначаются и другие лекарственные препараты. Например, новые биологические антиревматические препараты, которые являются эффективными в лечении ревматизма. Если ревматизм поражает суставы бёдер и колен, то пациентам делают операции по протезированию суставов.
Боль и покраснение глаз может быть признаком воспаления, для этого рекомендуется консультация окулиста.
Профилактика
Хорошее лечение – это профилактика. Ревматизм позвоночника не лечится, но его можно предотвратить. Острый период заболевания редко проявляется у людей старше 40 лет. У большинства людей сохраняется рабочая способность, и только небольшая часть заболевших получает инвалидность.
15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
Соединительная ткань связывает все ткани в организме, она состоит из клеток, волокон, воды и межклеточного вещества. Волокна соединительной ткани – это белок или протеины, строение которых передаётся по наследству от отца и матери. Если в генах родителей была ошибка, то и в новом, рождённом гене тоже будет ошибка, что и приведёт к появлению заболевания.
Коллаген – это протеин организма. Это крепкие волокна, которые выдерживают растяжения. Сухожилия, связки и мышечные оболочки образуются из коллагена, также коллаген есть и в других тканях. Существует много видов коллагена. Коллаген I есть в костной ткани, коллаген II – в хрящевой ткани.
Эластин – это волокна, которые тянутся, как резина. Эластиновые волокна обвивают фибриллины так, как колготки в сеточку обвивают женскую ногу. Во всех протеиновых волокнах могут проявиться наследственные заболевания, вызванные ошибкой в генах.
Синдром Элерса-Данлоса (EDS)
В Финляндии около 1000 пациентов больны EDS- синдромом.
Причины
Причиной заболевания является наследственность. Если родители ребёнка больны синдромом Элерса-Данлоса, то вероятность болезни ребёнка возрастает на 50%. Но возможно, что поражённый ген одного из родителей так и не приведёт к заболеванию. Если гены поражены у обоих родителей, то возможность заболевания ребёнка составляет один к четырём. Синдром Элерса–Данлоса – это группа наследственных заболеваний соединительных тканей, которая поражает кожу, суставы и кровеносные сосуды, вызывая их повышенную растяжимость. При этом синдроме в строении коллагенов присутствуют нарушения.
Симптомы
Симптомы заболевания разнообразны: легко повреждаемая эластичная кожа, гиперподвижные суставы, варикозное расширение вен, грыжи, разрывы стенок кровеносных сосудов, воспаление дёсен и выпадение зубов. Симптомы зависят от типа заболевания.
В восстановительном центре Апила организованы курсы для EDS-пациентов, где людям с данным заболеванием помогают справиться со своими трудностями и проблемами: боли, гибкость суставов, проблемы с зубами, мышечная слабость, синяки и кровотечения, медленное заживление ран и образование рубцов, проблемы кишечника, вывихи, усталость и отёчность. У женщин – предотвращение выкидышей.
Виды EDS-синдрома
В настоящее время EDS-синдром делится на разные формы заболевания.
Сверхповышенная подвижность – гипермобильность (раньше тип III)
Основным симптомом гипермобильного типа является повышенная подвижность в крупных и мелких суставах, иногда вывихи и боли. Кожа тянущаяся и бархатистая. Заболевание может проявляется у родственников.
Классическая форма EDS (раньше формы I и II)
При классической форме заболевания у пациентов кожа мягкая и бархатистая, выраженная растяжимость кожи, склонность к повреждению при незначительной травме, а также к образованию кровоподтеков или гематом, рубцов, подкожных псевдоопухолей, повышенная подвижность в крупных и мелких суставах, частое варикозное расширение вен. У пациентов также встречаются паховые и диафрагмальные грыжи, синяки, мышечная слабость, геморои и воспаления дёсен. Заболевание является наследственным.
Сосудистая форма (раньше форма IV)
У пациентов эта форма заболевания проявляется гиперподвижностью суставов. Сосуды легко повреждаются, потому что стенки сосудов слабые, что является васкулитом , то есть воспалением стенок сосудов.
Кожа у этих людей тонкая, прозрачная с просвечивающими сосудами. Легко появляются синяки.
Кифосколиоз EDS( раньше тип VI)
Кифосколиоз является редким заболеванием, но в настоящее время поражённый ген тщательно исследуют. Этим заболеванием страдают около 60 человек на Земле. У них сильно выраженная мышечная слабость, которая приводит к неправильной осанке позвоночника – сколиозу. В некоторых случаях может быть повышенная ранимость глаз и утончение роговицы.
Артрохалазия тип EDS (раньше типы VII A и VII В)
В редкой форме артрохалазии типа EDS проявляются сильные изменения в соединительных тканях, которые ослабляют суставы, делают кожу легко повреждаемой, приводят к воспалениям суставов, ломкости костей и ортопедическим проблемам. На Земле болеют около 30 человек.
Дерматоспараксис EDS (раньше тип VII C)
Выраженная ранимость кожи и её повышенная эластичность. Создаётся впечатление, что кожи много. Распространено образование рубцов и грыж. Беременных женщины подвержены риску преждевременных родов из-за слабой оболочки плода.
Лечение
Изменить ген и устранить причину заболевания невозможно. Лечение направлено на уменьшение симптомов и предотвращение их ухудшения.
Важно определить причину заболевания и сообщить пациенту полную информацию о болезни. Зная о характере болезни, больной сам планирует свою жизнь так, чтобы болезнь не влияла на неё. Выбирая профессию, молодые люди должны принимать своё заболевание во внимание.
При болях в суставах можно принимать парацетамол и противовоспалительные препараты. При больших поражениях суставов делаются операции по имплонтации суставов.
Перед операцией EDS-пациентам нужно рассказать хирургу о своей болезни, чтобы избежать осложнений при заживлении ран.
В повседневной жизни EDS-пациентам могут помочь разные средства. Избегая опасных ситуаций, можно сохранить суставы целыми. На суставы можно надевать поддерживающие эластичные повязки. Мышцы нужно укреплять. Кожу надо увлажнять кремами. Рекомендуется ношение поддерживающих колготок и гольф для профилактики варикозного расширения вен. Постоянные посещения зубного врача помогут избежать проблем с зубами.
Пациенты сами знают, как важно получать информацию о характере заболевания. Спокойная жизнь, отдых и расслабление, а также поддержка близких помогают преодолеть жизненные трудности. Нужно избегать резких движений, использовать тугие повязки для суставов, систематически принимать лекарства, правильно питаться, попробовать Рэйки–лечение, йогу, зонатерапию и лимфомассаж. Стараться делать всё, что можешь и умеешь.
Другие повреждения строения коллагена
Синдром Стиклера является достаточно распространённым заболеванием, которое вызывается нарушением строения коллагена типа II. Заболевание часто проявляется в лёгкой форме. Синдром Стиклера — комплекс наследственных аномалий глаз и суставов. Первые симптомы появляются в детстве: врожденная выраженная близорукость, нередко слепота, в ослепшем глазу развиваются катаракта, вторичная глаукома, хронический увеит, кератопатия, сморщивание глазного яблока. Суставы становятся гиперподвижными, болезненными и предрасположены к переломам. В отдельных случаях отмечается нарушения в строении лица: маленький подбородок, расщепление челюстей.
Дисплазия соединительной ткани (MED) вызывана нарушением строения коллагена типа IX. Эти нарушения строений суставных хрящей ведут к задержке развития роста и разрушению суставов.
Остеогенезис имперфекта является заболеванием костей, вызванным мутацией коллагена типа I, которое может вызвать смерть зародыша ещё в матке. В лёгкой форме заболевания кости слабые и легко ломаются. Помимо этого могут быть проблемы в соединительной оболочке глаз, проблемы со слухом и глухота.
Другие генетические проблемы волокон протеина
Синдром Вильямса — синдром, возникающий как следствие хромосомной патологии эластина. Эластин и коллаген образуют волокнистый белок, с помощью которого стенки сосудов, лёгкие и другие органы способны растягиваться. Этим заболеванием болеет один ребёнок из 20000. У них появляются проблемы в сердечно-сосудистой системе. Аорта и лёгочная артерия суживаюся уже в детском возрасте, позже появляются проблемы с кровяным давлением. Дети рождаются маленького размера, появляются проблемы кормления, колики. Также появляются изменения строения зубов (большие промежутки между зубами), слабые мышцы, гиперподвижность суставов. У взрослых суставы менее подвижны.
Синдром Марфана вызывается изменением фибриллина типа I. Фибриллин – это волокнистый белок.
В соединительной ткани он образует защитную сетку вокруг эластина. Помимо характерных изменений в органах опорно-двигательного аппарата (удлинённые кости скелета, гиперподвижность суставов), наблюдается патология в органах зрения и сердечно-сосудистой системе.
16. СИНДРОМ ШЕГРИНА
Синдром Шегрина является системным аутоиммунным заболеванием, характеризующимся сухостью слизистой глаз, рта и половых органов, вызванной поражением слёзных, слюнных и половых желез. Чаще всего болеют женщины. Синдромом Шегрина заболевают люди старше 50 лет. О заболевании нет достоверных сведений, но по оценкам специалистов 3-4% взрослых людей страдают синдромом Шегрина.
Причины
Основой механизмов развития болезни считаются аутоиммунные нарушения, при которых имунная система противостоит своим же тканям. Синдром может развиваться самостоятельно (primaarinen) или вместе с другими ревматическими аутоимунными заболеваниями, в частности, суставным ревматизмом (sekundaarinen). Одной из причин заболевания считается изменение половых гормонов, потому что большей частью заболевших являются женщины.
Симптомы
При синдроме Шегрина появляется сухость слизистых оболочек. Первыми признаками заболевания является раздражение и сухость в глазах. Появляется сухость во рту и трудности проглатывания пищи, возникает необходимость запивания еды. Садится голос. Из-за уменьшения слюноотделения, на зубах образуется кариес и воспаляются дёсны. Может возникнуть воспаление слюнных желёз. Сухость кожи вызывает зуд. Появляется сухость в носу и сухой кашель. У женщин появляется сухость слизистых половых органов. Нарушения работы желёз желудка и кишечника вызывает нарушения всасывания железа и витамина B12.
При синдроме Шегрина появляется усталость, боли в суставах напоминают фибромиалгию, появляются раздражения на коже и лихорадка. Возможны заболевания почек, отёк лимфатических желёз и нарушения со стороны нервной системы.
При синдроме Шегрина возрастает риск заболевания раком лимфатических желёз (лимфома). При сильном отёке лимфатических и слюнных желёз возникает необходимость в их обследовании.
Диагностика
Синдром Шегрина определяется по типичной для этого заболевания сухости слизистых оболочек. Слёзоотделение измеряется тестом Ширмера, при котором рассматривается скорость намокания впитывающей бумажки за нижним веком. Выделение слюнной жидкости измеряется сбором слюны. Микроскопическое исследование губ указывает на наличие воспалительного процесса. Показатели воспаления в крови повышены. Почти у всех пациентов в крови присутствует ревматический фактор синдрома Шегрина и антитела.
У пожилых людей сухость слизистых оболочек является возрастным показателем и не является симптомом болезни Шегрина.
Лечение
Если во вторичный синдром Шегрина входит ревматизм суставов или другое заболевание ревматизма, то оно лечится обычным способом. Нарушение работы желёз при синдроме Шегрина неизлечимо, но увлажнением можно облегчить сухость слизистых оболочек.
Увлажняющие капли для глаз и защитные очки предотвращают сухость глаз. Воздух в помещении не должен быть очень сухим. Увлажняющие капли закапывают регулярно через равные промежутки времени. Употребление жевательной резинки с ксилитолом, а также лекарственные препараты как пилокарпин и бромгексидин, увеличивают выделение слюны. Нужно следить за состоянием зубов. Грибковые инфекции рта и половых органов необходимо лечить противогрибковыми лекарствами. Женские половые органы обрабатываются специальными увлажняющими средствами.
Первичный синдром Шегрина лечится малыми дозами кортизона. В трудных случаях назначают метотрексат и другие новые ревматические лекарства.
Профилактика
Синдром Шегрина не лечится. Лечение замедляет развитие болезни, но с заболеванием нужно научиться жить. Инвалидность, вызванная болезнью, появляется редко. На профилактику больше влияет характер протекания первичного заболевания или ревматизма, чем сухость слизистых оболочек.
17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ
Спондилоартрит определяет группу заболеваний, точный диагноз не всегда можно определить. Речь идёт о серонегативном ревматизме позвоночника, при спондилоартрите в крови отсутствует ревматический фактор, но существует тенденция вызывать воспаления в суставах позвоночника.
К спондилоартритам относят:
ревматизм позвоночника (Spondylarthritis ancylopoetica, болезнь Бехтерева)
реактивное воспаление суставов и болезнь Рейтера
язвенное воспаление толстого кишечника и болезнь Кронина
часть детского ревматизма
суставной псориаз и воспаление позвонков
Все эти заболевания могут вызывать воспаления в суставах конечностей и позвоночника. Особенностью этих заболеваний является воспаление промежуточного сустава между крестцовой и подвздошной костью (сакроилит). При обследовании у больных обнаруживается наследственный антиген HLA-B27. Обычно эти заболевания развиваются в молодом возрасте, появляются воспаления глаз (ирит), сердца и стенок аорты. Одновременно все симптомы проявляются редко. В начале заболевания воспаления суставов приносят проблемы и боли, но в дальнейшем они могут исчезнуть даже без лечения.
Спондилоартрит проявляется как и другие ревматические заболевания. Возможно причиной является перенесённая кишечная или венерическая инфекция, как и при реактивном воспалении суставов. Большое значение имеет наследственный фактор.
Финны живут в холодном климате и наличие у них антигена HLA-B27 достаточно распространено. У 15% финнов присутствует антиген HLA-B27, тогда как у жителей центральной Европы всего у 8%, у японцев 1% и у индейцев Южной-Америки ещё меньше. У людей, в организме которых обнаружен антиген HLA-B27, риск заболеть спондилоартритом в сто раз выше, чем у других.
Спондилоартрит является длительным заболеванием, но он редко приводит к инвалидности. В лёгких формах заболевания пациент обходится небольшими дозами лекарственных препаратов. В трудных случаях назначаются биологические ревматические препараты.
18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE)
Системный lupus erytematosus (SLE) – это системное аутоимунное заболевание соединительной ткани. Организм вырабатывает антитела, которые вместо того чтобы защищать, наоборот нападают на соединительные ткани организма. Признаки заболевания проявляются в различных частях организма. В Финляндии насчитывается около 2000 заболевших SLE, 90% из которых женщины. Половина из них в возрасте до 30 лет. У пожилых людей заболевание протекает в лёгкой форме.
Причины
Причины заболевания неизвестны. У женщин в зрелом половом возрасте на заболевание влияют половые гормоны. Наследственность тоже влияет на заболевание. Некоторые лекарства (гидралазин, прокаинамид), химикаты и ультрафиолет увеличивают риск заболевания SLE.
Симптомы
Общими симптомами SLE- заболевания являются усталость, потеря веса и повышенная температура. На открытых частях тела появляются кожные высыпания, вызванные воздействием солнечных лучей. На лице вокруг носа появляется красная сыпь в форме бабочки. Боли и воспаление суставов, выпадение волос, язвы во рту, заболевания почек, воспаление оболочек лёгких и сердца, а также неврологические заболевания. Боли или ревматические воспаления в суставах проявляются почти у всех пациентов, кожные высыпания – у достаточно большой части заболевших, а заболевания почек – почти у половины. Суставы не разрушаются, но могут деформироваться. Симптомы заболевания у разных людей проявляются по- разному. Чаще заболевание протекает в лёгкой форме и не влияет на образ жизни заболевшего. Выявить форму заболевания достаточно сложно.
Диагностика
Диагноз заболевания ставится на основании симптомов и лабораторных исследований. Существует 11 критериев заболевания. Если в заболевании проявились 4 или более критериев, то диагноз системный lupus erytematosus поставлен верно. Подсчёт критериев имеет больше теоретическое значение. В анализе крови повышаются показатели воспаления, но как и при других заболеваниях ревматизма ЦРБ не повышен. Почти у всех пациентов в крови присутствуют антитела. По количеству и качеству антител можно оценить стадию болезни и результат лечения. Лейкоциты и тромбоциты могут быть понижены. Возможна анемия.
Лечение
При лёгких формах SLE- заболевания лечение не требуется. Заболевший сам заботится о себе, избегая солнечных лучей и пользуясь защитными кремами. Достаточно обойтись слабыми лекарственными препаратами, например, малыми дозами кортизона и гидроксиклорокина. В трудных случаях пациенту назначаются большие дозы кортизона.
Беременность может вызвать проблемы. О наблюдении и лечении SLE- заболевания во время беременности рекомендуется консультация врача–ревматолога. Инфекции также могут вызвать осложнения. Причину повышения температуры нужно обязательно выяснить, чтобы знать, чем она вызвана – инфекцией или обострением SLE-заболевания. Лечение направлено на поражённый орган. Почти всегда напоминает лечение остеопороза.
Профилактика
Профилактика системного lupus erytematosus постоянно развивается. Болезнь опасна для людей с серьёзными заболеваниями почек, лёгких или центральной-нервной системы. С возрастом болезнь затихает. SLE- заболевание, вызванное лекарственными препаратами, проходит при их отмене.
SLE- критерии:
1. Красная сыпь в форме бабочки на носу и щеках
2. Шелушащиеся покраснения на коже
3. Покраснения кожи под воздействием солнечных лучей
4. Язвы во рту
5. Воспаление суставов
6. Воспаление оболочек лёгких и сердца
7. Заболевания почек
8. Неврологическте симптомы (судороги или психозы)
9. Изменения крови (анемия, уменьшения лейкоцитов или тромбоцитов)
10. Иммунные изменения крови (DNA, ошибочно позитивный кардиолипини-тест)
11. Антитела
19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ)
Системный склероз это ревматическое заболевание соединительных тканей. Одна из форм заболевания – склеродермия (склеро — твёрдый, дерма — кожа). При этом заболевании грубеет кожа. Также соединительная ткань внутренних органов рубцуется, но этот признак встречается редко. В Финляндии ежегодно заболевает 20-50 человек, из них большая часть женщины. Дети болеют редко.
Причины
Причины заболевания системным склерозом неизвестны, но заболевание могут вызывать многие химикаты. Например, в 1981 году в Испании прошла волна этого заболевания, вызванная некачественным растительным маслом. Некачественный триптофан, продаваемый как натуральный продукт, вызвал вторую эпидемию в конце того же десятилетия. Также угольная и кварцевая пыль, винилхлорид, триклоритилен и другие химикаты могут вызывать заболевание. Одной из подозреваемых причин являются силиконовые имплонтанты. У большинства больных причины заболевания неизвестны.
Симптомы
Заболевание начинается с нарушения кровообращения пальцев рук и ног. Появляется симптом Рейно, когда сосуды сокращаются так сильно, что пальцы становятся белыми при прохладной температуре окружающей среды. На пальцах рук появляются кожные изменения. Кожа пальцев набухает и уплотняется. Кожные морщины и складки пропадают. С годами кожа становится тонкой и натянутой, иногда в коже откладывается кальций. Симптомы могут распространяться и по всему телу, кожа уплотняется и деформируется. Мышцы лица становятся неподвижными, рот сокращается. Видны расширенные подкожные сосуды.
Склеродермия может поражать не только кожу, но и внутренние органы. При поражении пищевода появляются проблемы при глотании. При поражении лёгких, почек и кишечника появляются серьёзные проблемы со здоровьем. К этим заболеваниям относятся и такие необычные формы заболевания, как эозинофильный фаскит. Когда воспаление проходит, кожа рубцуется и напоминает апельсиновую кожуру.
Распространённой формой системного склероза является CREST (от calcinosis – закальцевание кожи), симптом Рейно, эсофагус (рубцевание пищевода), склеродактилия и телеагниэктазия, то есть расширение подкожных сосудов.
Диагностика
Диагноз ставится на основании картины заболевания. В крови пациента обнаруживаюся показатели ревматизма и антитела. При CREST обнаруживаются антитела, свойственные этому заболеванию.
Лечение
Лечение системного склероза трудное, потому что нет достаточно действенного лекарства. Пациенту надо защищать кожу от холода. Необходимо бросить курить. Назначаются сосудорасширяющие препараты (нифедипин). Для предотвращения сухости кожи используют увлажняющие крема. Для сохранения подвижности пальцев необходимо делать гимнастику для рук.
Ревматические лекарственные препараты тестируются, но их действие остаётся незначительным. Широко используются пенисилламин и циклоспорин. При лечении внутренних органов назначаются симптоматические лекарственные препараты.
Профилактика
Важным значением в профилактике системного склероза является ограничение заболевания на кожной стадии, когда другие органы ещё не поражены. Со временем кожа смягчается и заболевание переходит в лёгкую форму. Но поражение лёгких и почек остаётся серьёзным заболеванием.
20. ВАСКУЛИТ
Васкулит это воспаление стенок сосудов. Последствия васкулита зависят от количества поражённых сосудов и мест воспалений. В трудных случаях васкулит вызвает затруднения кровообращения. Это приводит к кровотечениям или омертвению тканей.
Васкулит классифицируется на основании размера поражённых сосудов. Васкулит поражает височную артерию, кожный васкулит малые кровеносные сосуды. При темпоральном артериите в стенке височной артерии под микроскопом видны большие и многоядерные клетки, из-за которых заболевание получило второе название – гигантоклеточный артериит.
Часто васкулиты проявляются редкими заболеваниями, как нодозный полиартериит. А также пурпура Шенлейна-Геноха, синдром Чарга-Штраусс, болезнь Кавасаки, гранулематоз Вегенера и артериит Такаяси.
Причины
Причинами заболевания могут быть инфекции, повреждения тканей, инородные вещества, которые вызывают иммунные реакции в организме. Механизм появления васкулита не определён. Наследственность тоже имеет значение. Васкулит может быть как самостоятельным заболеванием, так и относиться к группе ревматизмов, таких как суставной ревматизм или SLE-заболевание.
Симптомы
Васкулиту свойственны повышение температуры тела и потеря веса. Из-за заболеваний сосудов появляются кожные высыпания различного типа. Типичными симптомами заболевания являются мышечные и суставные боли, нарушения работы переферической нервной системы, носовые кровотечения, кашель с кровью, кровь в моче и боли в животе.
Особенности
У половины пациентов с диагнозом васкулит и темпоральный артериит проявляются симптомы полимиалгии. Симптомами артериита являются головные боли в височной области и боль в скулах при жевании. При заболевании возможен риск закупорки глазной артерии и потеря зрения, поэтому лечение необходимо начать как можно быстрее. В основном заболевают пожилые люди.
Болезнь Такаяси поражает аорту и исходящие из неё кровеносные сосуды. Основным симптомом заболевания является нарушение кровообращения. Поставить диагноз трудно. В основном заболевают молодые женщины.
Нодозный полиартериит является редким заболеванием, при котором на стенках артерий образуются воспалительные бляшки. Проявляется у молодых людей. Встречаются серьёзные изменения внутренних органов, диагноз выясняется в процессе операции.
Начальными симптомами гранулематоза Вегенера являются нарушения в верхних дыхательных путях, воспаление пазух носа, заложенность носа и носовые кровотечения. Также могут быть воспаления среднего уха и глухота, ослабление зрения. К сложным формам относятся поражения почек и лёгких. Некоторые формы заболевания протекают достаточно лёгко. В крови присутствуют ANCA-антитела.
При вторичном васкулите в сочетании с другими аутоимунными заболеваниями, симптомы начинаются с поражения мелких кожных сосудов. На коже голеней или рук образуются раны и некрозы.
Диагностика
Постановка диагноза осуществляется на основании симптомов заболевания и биопсии кожи. Рентген кровеносных сосудов (ангиография) выявляет васкулит. Также постановка диагноза опирается на лабораторные исследования. ЦРБ повышено.
Лечение
Лечение направлено на устранение причины возникновения васкулита. Сначала снимается воспаление кровеносных сосудов лекарственными препаратами. После его прекращения основное заболевание лечится эффективнее. Назначается кортизон. Часто вместе с ним применяют цитостатические средства. В критических ситуациях назначают большие дозы кортизона. Хорошие результаты дают биологические лекарственные препараты.
Профилактика
Прогноз васкулита улучшается с развитием методов лечения. У большой части пациентов симптомы улучшаются. Хотя иногда болезнь может перейти в тяжёлую форму. Обширные поражения внутренних органов дают плохой прогноз заболевания и срочную госпитализацию.
© 2016 Lappeenrannan reumayhdistys ry.
Отеки поверхности тела у собаки
Отек — это ненормальное, избыточное скопление жидкости в тканях, окружающих клетки организма.
Периферическим отеком называют отек кожи и подкожной клетчатки. Его следует отличать от отека легких и отека головного мозга, отека других внутренних органов, а также скопления жидкости в серозных полостях — грудной полости (гидроторакс) и брюшной полости (асцит). Начинающийся, слабо выраженный отек обычно незаметен владельцем, но на него может обратить внимание врач, особенно если он видит животное не в первый раз. Развивающийся периферический отек особенно заметен на лапах и в меньшей степени — на животе и морде.
Причины периферического отека
Повышенной проницаемостью сосудистой стенки, вызванной действием на нее медиаторов воспаления и бактериальными токсинами. Медиаторы воспаления — это особые вещества, выделяемых из специальных клеток, называемых тучными клетками, или базофилами. Такой отек возникает вокруг травматического поражения кожи, или другого воспалительного очага, и является неотъемлемым компонентом воспаления. Генерализованный ответ организма на инфекцию, или сепсис, также сопровождается массивным выбросом медиаторов воспаления и может приводить к генерализованным отекам. Местный отек на морде и шее, вместе с покраснением кожи и слизистых оболочек может сопровождать остро развивающиеся аллергические реакции. Подобное же может случиться при укусе насекомого — осы, пчелы, слепня.
Жидкость в сосудах удерживается во многом за счет онкотического давления, создаваемого белками крови, в основном альбумином. При значительном снижении альбумина в крови (менее 20 г/л) и падении онкотического давления также может возникать периферический отек. Альбумин в крови может снижаться при недостатке его выработки печенью (длительное недостаточное кормление или тяжелые болезни печени: гепатиты, опухоли печени, цирроз, липидоз, и др.), либо повышенной потерей белка через почки (при острой почечной недостаточности и хронической почечной недостаточности) или через желудочно-кишечный тракт при длительной и выраженной диарее (поносе).
Жидкость может больше проникать через сосудистую стенку при повышении гидростатического давления в сосудах, которое возникает из-за задержки жидкости и натрия в организме либо из-за замедления кровотока в сосудах. Такое бывает достаточно редко при тяжелой застойной сердечной недостаточности или почечной недостаточности.
Жидкость, находящаяся в интерстиции, между клетками, тоже находится в движении, и оттекает через лимфатические сосуды, затем впадающие в вены. Препятствия, приводящие к нарушению оттока по лимфатическим сосудам, также могут приводить к периферическим отекам. Например, это бывает при воспалении лимфатических сосудов (лимфадените), их сдавлении, удаление лимфатических узлов при онкологических операциях.
Диагностика и лечение
Из вышеизложенного понятно, что лечение отека — это, прежде всего, лечение основного заболевания, вызвавшего отек.
Относительно несложно распознаются причины отека, связанные с местным воспалением или травмами. В этом случае предпринимаются меры по лечению причины воспаления — чаще всего антибиотики и антисептики. Хронические поражения суставов (артрозы), при значительной нагрузке, тоже могут приводить к воспалению и отеку тканей сустава и лапы.
Отек морды или шеи (отек Квинке), являющийся симптомом аллергии, может быть опасен для жизни, и в этом случае необходимо немедленно привезти животное в клинику. Важно знать, что антигистаминные препараты, такие как димедрол, супрастин, и другие, редко эффективны у собак и кошек, и их эффективность нельзя предсказать, поэтому первая помощь при отеке Квинке — это восстановление проходимости дыхательных путей, если она нарушена, адреналин, потому что он тормозит выброс медиаторов воспаления из тучных клеток, и стероидые гормоны (преднизолон или дексаметазон), потому что они угнетают аллергические реакции на всех этапах их развития. Отек Квинке редко развивается на препараты, давемые внутрь, в основном — на вводимые парентерально, то есть инъекционно.
Препарат, который вызвал аллергию, в дальнейшем вводить запрещено — расскажите об этом всем врачам, которые будут в дальнейшем лечить ваше животное.
Отек из-за низкого содержания альбумина в крови можно диагностировать, измерив уровень альбумина и общего белка (биохимический анализ крови). Корректировать низкий уровень альбумина можно введением внутривенно человеческого альбумина, полноценным питанием. Кроме того, помочь в борьбе с периферическими отеками может переливание коллоидных растворов (рефортан, инфукол) и осторожное применение диуретиков.
Не стоит забывать, что этот вид периферического отека также является только симптомом, и если у вашего животного нет явной причины потери белка (недостаточного питания или диареи), необходимо исследовать внутренние органы (печень, почки) — для это используется также биохимический анализ крови, УЗИ, общий анализ мочи.
Периферические отеки вследствие хронической сердечной недостаточности бывают довольно редко, однако при приеме животного с отеками врач обязательно должен, хотя бы на основе данных осмотра (пальпация пульса, аускультация сердца, осмотр слизистых оболочек), составить мнение о работе сердца.
Локальные отеки из-за нарушения венозного и лимфооттока также встречаются достаточно редко. Вы можете столкнуться с таким видом отека, например, если в лапке животного долго стоит внутривенный катетер — тогда можно ослабить пластырь, фиксирующий катетер, или, согласовав это с врачом, снять катетер совсем. Еще нередко встречающаяся ситуация — отек лап после региональной или унилатеральной мастэктомии (удаление опухолей молочной железы) — ведь при этих операциях обязательно удаляют паховые и/или подмышечные лимфоузлы, чтобы проверить наличие в них метастазов.
Часто задаваемые вопросы
Как быстро необходимо показать животное врачу и почему?
Только отек Квинке требует немедленной врачебной помощи. Если при введении какого-либо препарата у вашего животного внезапно опухла морда, слизистые оболочки ротовой полости стали интенсивно красными или наоборот, побледнели, возникла рвота и учащенное, затрудненное дыхание, иногда с хрипами, немедленно везите животное в клинику.
Если переферический отек возник постепенно, надо разобраться с его причинами. Для этого запишитесь на плановый осмотр у терапевта — но конечно, откладывать визит к врачу слишком сильно тоже не следует.
Можно ли при отеке Квинке помочь животному в домашних условиях?
Скорее всего, нет. Типичные действия врача на приеме таковы: если животное задыхается, его возможно, необходимо интубировать — установить трубку в трахею через рот под анестезией, или сделать трахеостомию. Дать дышать кислородом. Ввести адреналин 0,01 мг/кг внутримышечно, преднизолон 2 мг/кг внутривенно или внутримышечно, наладить капельное введение жидкости внутривенно.
Другие виды отека требуют наблюдения и планового выяснения их причин терапевтом, потому что сами по себе ничем не угрожают животному.
Может быть, собачка много бегала и у нее просто затекли лапки все пройдет после отдыха?Может быть, но у здорового животного лапки просто так не отекают, даже у нетренированного и после значительной нагрузки. Плановый осмотр необходим для выявления возможных проблем с суставами или с внутренними органами.
Может быть попробовать нетрадиционные способы (обертывания, компрессы), или просто погонять собаку, чтобы улучшить кровообращение?
Не надо, до приема врача и выяснения причины отека избегайте какого-либо лечения. Причину отека вы не устраните, а врачу потом, возможно, придется бороться с последствиями такого «лечения». При выраженных воспалениях кожи дерматолог, помимо основного лечения, может посоветовать компрессы с сульфатом магния (магнезией), которые хорошо снимают воспалительный отек, но подождите с ними до консультации с врачом.
Что делать с укусом насекомого?
Если укус не повлиял на общее состояние животного и не вызвал сильного отека, просто наблюдайте за ним, делать ничего не надо, кроме, возможно, обработки месте укуса антисептиком (йодом или зеленкой). Укус, вызвавший значительный отек, зуд, беспокойство, лучше показать врачу. Однократная инъекция кортикостероидов поможет быстрее убрать неприятные симптомы, если они выражены значительно. Отек Квинке или анафилактический шок, возникший после укуса, естественно, требует немедленной врачебной помощи.
Дерматит: краткий обзор — Краткое изложение соответствующих условий
Эритематозные и жирные шелушащиеся пятна на волосистой части головы, межбровье, носогубной складке, коже задней поверхности ушных раковин, и передней поверхности грудной клетки.[14]Clark GW, Pope SM, Jaboori KA. Diagnosis and treatment of seborrheic dermatitis. Am Fam Physician. 2015 Feb 1;91(3):185-90. https://www.aafp.org/afp/2015/0201/p185.html http://www.ncbi.nlm.nih.gov/pubmed/25822272?tool=bestpractice.com Это хроническое заболевание, которое включает перхоть (pityriasis capitis) у взрослых и себорейный дерматит (гнейс) у младенцев. Внезапное, зачастую генерализованное, начало себорейного дерматита может говорить о ВИЧ-инфекции, независимо от возраста.
Многообразное течение, редко проходит полностью. Младенческая форма (гнейс), как правило разрешается в течение первых нескольких месяцев жизни. Основным направлением лечения является контроль симптомов. Для лечения используют средства местного действия, такие как кортикостероиды, каменноугольная смола, ингибиторы кальциневрина и противогрибковые препараты.[15]Warshaw EM, Wohlhuter RJ, Liu A, et al. Results of a randomized, double-blind, vehicle-controlled efficacy trial of pimecrolimus cream 1% for the treatment of moderate to severe facial seborrheic dermatitis. J Am Acad Dermatol. 2007 Aug;57(2):257-64. http://www.ncbi.nlm.nih.gov/pubmed/17188780?tool=bestpractice.com [16]Hebert AA. Review of pimecrolimus cream 1% for the treatment of mild to moderate atopic dermatitis. Clin Ther. 2006 Dec;28(12):1972-82. http://www.ncbi.nlm.nih.gov/pubmed/17296454?tool=bestpractice.com [17]Firooz A, Solhpour A, Gorouhi F, et al. Pimecrolimus cream, 1%, vs hydrocortisone acetate cream, 1%, in the treatment of facial seborrheic dermatitis: a randomized, investigator-blind, clinical trial. Arch Dermatol. 2006 Aug;142(8):1066-7. http://www.ncbi.nlm.nih.gov/pubmed/16924062?tool=bestpractice.com Шампуни и средства для волосистой части головы являются надлежащим лечением, если себорейный дерматит ограничивается волосистой частью головы.[18]Shuster S, Meynadier J, Kerl H, et al. Treatment and prophylaxis of seborrheic dermatitis of the scalp with antipityrosporal 1% ciclopirox shampoo. Arch Dermatol. 2005 Jan;141(1):47-52. https://jamanetwork.com/journals/jamadermatology/fullarticle/392182 http://www.ncbi.nlm.nih.gov/pubmed/15655141?tool=bestpractice.com Случаи младенческого гнейса, как правило, лечатся при помощи смягчающих средств, например, местным применением оливкового масла. Системные противогрибковые препараты предназначены для тяжелых случаев, и их не следует использовать для младенцев и детей.[Figure caption and citation for the preceding image starts]: Себорейный дерматит, межбровье, с шелушением и легкой эритемойЛичная коллекция доктора Роберта А. Шварца [Citation ends].
Синдром малой грудной мышцы: симптомы и лечение заболевания в Москве, запись на прием
Синдром малой грудной мышцы
Синдром малой грудной мышцы заключается в том, что эта мышца ущемляет нервы и сосуды, расположенные рядом с ней.
Синдром малой грудной мышцы также называют — синдром Райта, синдром Райта-Мендловича или гиперабдукционный синдром. Он был описан в 1945 г. двумя американскими врачами — Райтом и Мендловичем, независимо друг от друга. Слово «гиперабдукция» означает значительное отведение руки в сторону.
Малая грудная мышца расположена на рёбрах, чуть ниже ключицы. Она имеет форму вытянутого треугольника, вершина которого обращена к плечевому суставу, а основание – к грудине. Непосредственно под мышцей, точнее говоря, между мышцей и рёбрами, проходят нервы и сосуды. Они идут от шейного отдела позвоночника на руку, чтобы обеспечить руке иннервацию и кровоснабжение. Такое расположение сосудисто-нервного пучка, когда он лежит на рёбрах, а сверху покрыт мышцей, напоминает тоннель. При спазме или укорочении малой грудной мышцы, в этом тоннеле, между мышцей и рёбрами, возникает ущемление сосудисто-нервного пучка — это и есть синдром малой грудной мышцы или синдром Райта Мендловича. А по своей сути это — тоннельный синдром. Он может возникнуть при длительном отведении руки в сторону, когда мышца натягивается и прижимает пучок к рёбрам. Такое возможно во время операции, капельницы, глубокого сна или при определённых видах работ, требующих этого положения руки. Значительное отведение руки – гиперабдукция — дало ещё одно название этому синдрому — гиперабдукционный синдром.
Симптомы синдрома малой грудной мышцы
Симптомы синдрома малой грудной мышцы обусловлены двумя вещами — болью самой мышцы и сдавливанием нервов и сосудов, находящихся под мышцей. Разберём каждый по отдельности.
Симптомы синдрома малой грудной мышцы, обусловленные сдавливанием нервов и сосудов, проявляются онемением кисти, ощущением в ней «иголочек» и «мурашек»; побледнением и отечностью пальцев, снижением пульса на лучевой артерии.
Мышечные болевые симптомы синдрома малой грудной мышцы, чаще всего вызваны миофасциальным синдромом грудных мышц. Миофасциальный синдром — это патология, при которой в мышце появляются небольшие изменённые участки — триггерные точки. Триггерные точки в малой грудной мышце могут длительное время существовать латентно — в спящем режиме. Но стоит их активировать, как тут же возникает боль. Активировать триггерную точку может физическая перегрузка, резкое движение, неудобная поза, переохлаждение и стресс.
Для миофасциального синдрома грудных мышц характерна боль в области грудной клетки, плечевого сустава и по задней поверхности руки — иногда от плеча до пальцев кисти, включительно. Эти болевые симптомы синдрома малой грудной мышцы часто путают с межрёберной невралгией, заболеванием молочных желёз и сердечным приступом. Отличить сердечный приступ от мышечной боли можно с помощью нитроглицерина. Он снимет сердечный приступ, но не мышечную боль. Вполне достоверным способом диагностики синдрома Райта-Мендловича является проба Райта. Для этого ладонь необходимо положить на затылок, а локоть, максимально, отвести в сторону. Проба считается положительной, если спустя полминуты — минуту боль и другие симптомы усилятся. Однако не забывайте, что любая самодиагностика и самолечение – это ненадёжно. Поэтому, лучше, доверьтесь профессионалам.
Лечение синдрома малой грудной мышцы
Лечение синдрома малой грудной мышцы подразделяют на основное и вспомогательное. Основным — является мягкая мануальная терапия. Она кардинально отличается от обычной мануальной терапии не только своей безопасностью и более высокой эффективностью. Главное её достоинство в том, что она великолепно справляется с мышечными зажимами. С помощью специальных мышечно-фасциальных приёмов мягкая мануальная терапия расслабляет напряжённые мышцы и устраняет не только симптомы, но и саму причину синдрома малой грудной мышцы.
Лечение синдрома малой грудной мышцы проводит мануальный терапевт. Лучше, если это будет мануальный терапевт–невролог. Он сможет более качественно и детально провести осмотр, диагностику и лечение вашей проблемы. Тем более, что запущенные и хронические случаи могут потребовать дополнительного назначения лекарств, физиотерапии или ЛФК. В общем, тактика лечения и сроки выздоровления, во многом, зависят от того, имеем мы дело со «свежим» или хроническим случаем синдрома малой грудной мышцы. Имейте это в виду, не запускайте и берегите себя.
Может ли зудящая кожа быть признаком рака?
Зуд кожи (также называемый зудом) может быть симптомом рака или даже первым признаком рака, хотя другие причины зуда, безусловно, встречаются гораздо чаще. Раки, обычно связанные с зудом, включают некоторые лейкемии и лимфомы, рак желчного пузыря и рак печени. Однако могут быть замешаны и другие виды рака.
Зуд может возникать из-за прямого раздражения кожи (например, при раке кожи или метастазах в коже), из-за накопления солей желчных кислот или из-за веществ, выделяемых опухолью или организмом в ответ на опухоль.
Хотя бывает трудно отличить зуд, вызванный раком, от зуда, вызванного доброкачественными причинами, есть несколько подсказок, которые должны вызвать подозрение. Что нужно знать о связи между раком и зудом?
Иллюстрация Брианны Гилмартин, VerywellЗаболеваемость
Неизвестно, как часто зуд возникает как симптом или первый симптом рака, но считается, что основное системное заболевание (на уровне всего тела) присутствует у 10–25 процентов людей, у которых возникает общий зуд без сыпи.
В одном исследовании, в котором приняли участие почти 17000 человек, у тех, у кого был генерализованный зуд, была более высокая вероятность наличия основного рака (в 5,76 раза больше), чем у тех, кто не испытывал зуда. Наиболее часто ассоциированные виды рака включали рак печени, рак желчного пузыря, рак желчных протоков, связанные с кровью раковые заболевания, такие как лимфомы и лейкемии, а также рак кожи.
В этом исследовании у чернокожих людей больше шансов иметь рак кожи, рак мягких тканей (например, саркомы) и рак крови в качестве основной причины зуда, тогда как у белых людей больше шансов заболеть раком печени, раком легких и т. Д. рак пищеварительного тракта и рак женского репродуктивного тракта, например рак яичников.
Среди участников с недавно диагностированным раком 30 процентов с лимфомой Ходжкина, 15 процентов с неходжкинской лимфомой, 5 процентов с лейкемией и более 50 процентов участников с миелопролиферативными расстройствами имели значительный зуд.
Рак вызывает зуд?
Зуд, связанный с раком, иногда идентичен зуду, связанному с кожными заболеваниями или другими доброкачественными причинами, но есть некоторые характеристики, которые могут отличаться.
Характеристики зуда, связанного с раком, могут включать:
- Зуд в ответ на воду (аквагенный зуд)
- Отсутствие сыпи или крапивницы (хотя иногда сыпь возникает из-за многократного расчесывания)
- Наличие других симптомов, таких как желтуха (изменение цвета кожи на желтоватый оттенок), и B-симптомы лимфомы (лихорадка, потеря веса и сильная ночная потливость)
Кроме того, зуд, связанный с раком, как правило, сильнее всего ощущается на голенях и груди и может быть связан с ощущением жжения.
Как рак вызывает зуд?
Существует ряд механизмов, с помощью которых рак может вызывать зуд. В теле есть нервные окончания, вызывающие зуд (похожие на болевые рецепторы). В общем, все, что раздражает эти нервные окончания, может вызвать зуд.
Прямое воспаление
Наиболее очевидной причиной зуда являются раковые образования, которые каким-либо образом поражают кожу или слизистые оболочки. Это может включать различные типы рака кожи, рак груди, такой как воспалительный рак груди, болезнь Педжета сосков и, конечно, любой рак, который распространяется (метастазирует) на кожу.
Прямое воспаление может также вызывать зуд, связанный с раком вульвы и анального канала.
Накопление солей желчи
Обструкция желчных протоков или разрушение эритроцитов могут привести к накоплению солей желчных кислот в коже. Это часто приводит к сильному зуду.
Это может произойти с лейкозами и лимфомами (из-за распада клеток), раком брюшной полости, например, рака печени и желчного пузыря, и любым раком, который распространяется на печень (например, груди, легких, толстой кишки и т. Д.).
Иногда накопление солей желчных кислот связано с желтухой (желтоватый оттенок кожи), но не всегда.
Секреция химических веществ
Вещества, выделяемые опухолями (которые вызывают паранеопластические симптомы), или вещества, выделяемые организмом в ответ на опухоль, могут вызывать зуд. Этот зуд часто бывает наиболее сильным в ногах. В некоторых случаях паранеопластические симптомы, такие как зуд, могут на несколько недель или месяцев предшествовать диагностике рака, такого как немелкоклеточный рак легкого или лимфомы.
Некоторые из химических веществ, которые участвуют в этом эффекте, включают цитокины (воспалительные химические вещества, выделяемые иммунными клетками, часто в ответ на лимфомы), вещество P, нейропептиды, простагландины и многое другое.
Некоторые из этих химических веществ действуют непосредственно на нервные окончания, вызывая зуд, тогда как другие могут вызывать высвобождение гистамина тучными клетками и другими механизмами.
Зуд как паранеопластический симптом может возникать отдельно или может быть связан с высыпаниями, такими как эритродермия, черный акантоз, дерматомиозит, болезнь Гровера или эруптивный себорейный кератоз.
Гормональные изменения
Гормональные изменения, связанные с раком или лечением рака, могут вызывать зуд несколькими способами. Менопауза у женщин (естественная, хирургическая или медикаментозная, например, при раке груди) может вызвать сухость. Гормональные изменения также могут вызвать приливы. Эти приливы, часто сопровождаемые потоотделением, могут легко привести к зуду.
Прочие механизмы
Рак может вызывать зуд и по ряду других причин. Например, тучные клетки (которые отвечают за аллергические реакции и выделяют гистамин) могут стать сверхактивными при некоторых видах рака, особенно при воздействии горячей воды, например, во время горячего душа.Это наиболее часто встречается при раке крови и миелопролиферативных заболеваниях.
Рак, вызывающий зуд
Как отмечалось ранее, некоторые виды рака чаще проявляются симптомами зуда, чем другие. Иногда зуд бывает сильным, а иногда он может возникать периодически или только после принятия горячей ванны или душа.
Лейкемии, лимфомы и множественная миелома
Любой тип рака крови может проявляться зудом, но наиболее частыми виновниками являются лимфома Ходжкина, лейкемия и кожная Т-клеточная лимфома (например, грибовидный микоз и синдром Сезари).
При кожных Т-клеточных лимфомах рак может вызывать зуд как из-за прямого поражения кожи, так и из-за секреции воспалительных веществ, таких как интерлейкин-31.
Миелодиспластические заболевания, такие как истинная полицитемия, также часто сопровождаются зудом.
Как при Т-клеточных лимфомах, так и при миелопролиферативных заболеваниях зуд кожи из-за воздействия воды может даже присутствовать в течение лет до того, как будет диагностирован рак.
Рак кожи
Рак кожи — это наиболее распространенный вид рака, вызывающий зуд.Зуд чаще встречается при базальноклеточном и плоскоклеточном раке, чем при меланоме.
Рак вульвы и рак анального канала
Зуд в области вульвы, влагалища или анальной области более вероятен по другой причине, но иногда он все еще наблюдается при раке в этих регионах.
Рак молочной железы
Зуд как симптом рака груди встречается нечасто, но может возникнуть. В отличие от более распространенных видов рака груди, воспалительный рак груди часто изначально выглядит как сыпь или инфекция груди (мастит).
Иногда симптомы начинаются с зуда и небольшой сыпи, которые можно было бы даже списать на укус насекомых, прежде чем они усугубятся. Болезнь Педжета груди также может проявляться зудом, который часто связан с сухой чешуйчатой сыпью на сосках.
Рак печени, желчных протоков, поджелудочной железы и желчного пузыря
Любой рак, поражающий желчные протоки, может привести к обструкции и последующему накоплению солей желчных кислот в коже. В частности, при раке поджелудочной железы это чаще всего встречается при раке, расположенном в головке поджелудочной железы.Другие симптомы могут включать желтуху, боль в животе, асцит (скопление жидкости в брюшной полости) и боль в животе.
Метастатический рак
Метастатический рак в кожу (кожные метастазы) может проявляться зудом. У женщин рак груди является наиболее частым источником кожных метастазов; у мужчин чаще всего встречается рак легких. Другие виды рака также могут распространяться на кожу, например, рак толстой кишки и другие.
Метастазы в печени также могут вызывать зуд, аналогичный зуду, связанному с первичным раком печени.Наиболее распространенные виды рака, распространяющиеся на печень, включают рак легких, рак груди, рак толстой кишки и меланому.
Зуд, вызванный лечением рака
Существует множество методов лечения рака, вызывающих зуд. К наиболее распространенным относятся некоторые виды таргетной терапии и некоторые иммунотерапевтические препараты, особенно интерферон и интерлейкин-2. Многие лекарства также могут вызывать аллергические реакции или воспаление печени, что, в свою очередь, может вызывать зуд.
Лучевая терапия обычно вызывает зуд, особенно на поздних этапах лечения, когда кожа начинает заживать.
Диагностика
Необъяснимый зуд должен быть оценен врачом. Первый шаг в диагностике включает тщательный сбор анамнеза и физикальное обследование для выявления очевидных причин зуда.
Лабораторная работа может включать общий анализ крови и функциональные пробы печени. При подозрении на лейкоз, лимфому или миелопролиферативное заболевание часто требуется анализ костного мозга, чтобы подтвердить или исключить проблему.
Также могут потребоваться визуальные тесты.Паранеопластические симптомы не редкость при раке легких, и обследование может включать компьютерную томографию грудной клетки (рентгенография грудной клетки может пропустить до 25% случаев рака легких). Если возможен рак брюшной полости, может потребоваться компьютерная томография брюшной полости, а также другие методы визуализации.
Даже если оценка отрицательная, необходимо тщательное наблюдение, если причина не найдена. Как отмечалось ранее, зуд может появиться за несколько недель или месяцев до появления других симптомов рака легких, а зуд может появиться за годы до того, как будет поставлен диагноз Т-клеточная лимфома.
Если очевидная основная медицинская причина не установлена (доброкачественная или злокачественная), иногда полезно вести дневник симптомов, а также сообщать врачу о появлении каких-либо новых симптомов.
Менеджмент
Управление зудом при раке очень важно для улучшения качества жизни, особенно при сильном зуде, например, при метастазах в печени или Т-клеточных лимфомах.
Часто лечение основного рака уменьшает зуд.Однако это не всегда возможно, например, при запущенных формах рака. Чтобы избавиться от зуда, может потребоваться некоторое время.
Меры по образу жизни
Простые меры по борьбе с кожным зудом из-за лечения рака могут включать:
- Обеспечение хорошего обезвоживания
- Использование качественных лосьонов и кремов (избегая любых ароматных продуктов)
- Нанесение пищевой соды или овсяных смесей на кожу
- Использование увлажнителя, если воздух в вашем доме сухой
- Избегать бритья
- Купание в теплая, а не горячая вода
- Постарайтесь ограничить купание раз в несколько дней, а не ежедневно, и не сидите в ванне более 30 минут
- Дайте коже высохнуть естественным путем после купания, а не протирайте кожу полотенцем
- Ношение удобная и свободная одежда
- Избегайте одежды, создающей трение, или грубой одежды, такой как шерсть; хлопок и лен предпочтительнее синтетической одежды
- Держите термостат включенным или включите кондиционер, чтобы уменьшить потоотделение (потоотделение может значительно усилить зуд)
- Отвлечение внимания, например разговоры, музыка или что-то еще, чтобы отвлечься зуд
- Держите ногти короткими, чтобы не поцарапать, когда вы спите
- Использование спрея от насекомых, когда вы проводите время на улице, чтобы избежать дополнительных причин зуда
- Избегайте личных триггеров зуда зуд усиливается и помогает больше всего)
- Снижение стресса, так как эмоциональное напряжение может усилить зуд
Избегать царапин, конечно, важно, но часто легче сказать, чем сделать.Чтобы уменьшить зуд, вы можете попробовать похлопать эту область, помассировать, легкое давление или вибрацию в качестве альтернативы расчесыванию. Некоторым людям помогают холодные компрессы.
Лекарства
Для облегчения зуда использовался ряд различных лекарств. Однако перед использованием любых препаратов, отпускаемых без рецепта, обязательно поговорите со своим онкологом. Некоторые лекарства могут мешать лечению рака.
Например, Бенадрил (дифенгидрамин) противодействует действию тамоксифена, лекарства от рака груди.Варианты включают:
- Антигистаминные препараты
- Местные или пероральные стероиды
- Препарат против тошноты Зофран
- Квестран (секвестрант желчных кислот, который может быть полезен людям, у которых есть зуд из-за метастазов в печени или опухолей, вызывающих непроходимость желчных протоков)
- Серотонин Ингибиторы обратного захвата, такие как паксил (пароксетин)
- Ингибиторы обратного захвата серотонина и норэпинефрина, такие как Цимбалта (дулоксетин)
- Нейронтин (габапентин), противосудорожный препарат, или Ремерон (миртразапин), атипичный антидепрессант, полезный для лечения тяжелого зуда. с Т-клеточными лимфомами
- Emend (апрепитант), лекарство, часто используемое для предотвращения тошноты и рвоты, связанных с химиотерапией.Препарат является антагонистом вещества P.
- Тагамет (циметидин) с аспирином или без него может помочь при зуде, связанном с лимфомой Ходжкина
Слово от Verywell
Чаще всего зуд возникает не из-за рака. Однако в некоторых случаях это может быть симптомом или даже первым признаком нескольких типов рака. Если у вас есть зуд, который не объясняется иначе, важно записаться на прием к врачу, чтобы определить основную причину.
Помимо рака, существуют и другие заболевания, от болезней печени до болезней почек, которые могут быть фактором, и лечение многих из этих состояний, как и при раке, часто бывает наиболее успешным, когда заболевание обнаруживается раньше, чем потом.
Наконец, даже если это может считаться некоторыми «неприятным симптомом», зуд может серьезно снизить качество вашей жизни. Поговорите с врачом, чтобы определить причину и облегчить состояние.
признаков приступа астмы
Испытываете ли вы зуд в подбородке и шее до или во время приступов астмы? Если так, возможно, вы не одиноки. Фактически, зуд при астме был изучен. Некоторые исследователи называют это «продромальным зудом». 1 Итак, что такое зуд при астме? Вот что нужно знать.
Что такое зуд при астме?
Впервые я испытал это в детстве. У меня чесались подбородок и шея. Обычно это предшествует приступу астмы и ухудшается во время приступов астмы.Когда приступ астмы утихает, зуд тоже.
В 1985 году я находился в больнице астмы в Денвере. Часть моего времени там я провел в группах по астме. Это был я и еще около 9 астматиков примерно того же возраста. Однажды тема была о симптомах раннего предупреждения астмы.
Здесь мы все перечислили наши симптомы раннего предупреждения и сравнили симптомы. Были некоторые, которые мы все испытали, такие как кашель, одышка и стеснение в груди. Но некоторые симптомы были необычными.Это были не очень распространенные симптомы.
Одним из таких симптомов был «зуд в подбородке».
Как зуд подбородка связан с астмой?
Изначально я думал, что это только я. Я не знала, что другие больные астмой испытывали «зуд в подбородке». Но, судя по всему, его изучали годами. В 1975 году его изучали Воган и Маккей. В 1979 г. он снова обсуждался А.В. Орр в статье «Продромальный зуд при астме». 1
Итак, здесь ему дали название: продромальный зуд.
Что такое продромальный зуд? По данным Dictionary.com: 2
«Любой ранний симптом, указывающий на начало приступа или заболевания».
Так что, по сути, это ранний признак астмы. Это означает, что надвигается приступ астмы.
Орр описал продромальный зуд так: 1
«Сам по себе зуд описывался как преходящее ощущение, продолжающееся от одной до двух минут, варьирующееся по интенсивности от легкого щекотания у большинства пациентов до очень неприятного зуда, вызывающего заметное растирание пораженного участка в попытке облегчить его.”
Зуд под кожей .
Иногда поцарапал. Сколько я ни чесал, до зуда никак не добраться. Это ненасытный зуд. Признаюсь, временами я делал это, даже не задумываясь об этом. А днем кто-нибудь скажет: «У тебя на шее царапины».
Итак, я научился не царапаться. Во всяком случае, я научился тереть.
Борьба с зудом подбородка и шеи
Теперь, когда моя астма под контролем, я не так сильно переживаю.Но иногда я это переживаю. И когда я это делаю, я знаю, что у меня один из триггеров астмы. Обычно это аллерген, в первую очередь пылевые клещи и споры плесени. Я знаю, что это ранний предупреждающий знак, который означает, что пора предпринять какие-то действия, например, сняться с курка.
Это то, что я узнал из собственного опыта астмы. Я знал, что некоторые другие астматики тоже испытывают это. Я не знал до дня написания этой статьи, что это действительно наблюдали и изучали исследователи.Так что это было отличное открытие того старого исследования. А вы? Вы когда-нибудь испытывали «астматический зуд» или «продромальный зуд»? Дайте нам знать в комментариях ниже.
В этой статье представлены мнения, мысли и опыт автора; ни один из этих материалов не был оплачен рекламодателями. Команда Asthma.net не рекомендует и не поддерживает какие-либо продукты или методы лечения, обсуждаемые здесь. Узнайте больше о том, как мы поддерживаем редакционную честность здесь.
Ульи | Причины, симптомы и лечение
Что такое крапивница?
Dr Sarah Jarvis MBE
Когда у вас крапивница (крапивница), у вас появляется зудящая сыпь, вызванная небольшим количеством жидкости, которая вытекает из кровеносных сосудов прямо под поверхностью кожи.
Триггер заставляет клетки кожи выделять химические вещества, такие как гистамин. Химические вещества вызывают утечку жидкости из крошечных кровеносных сосудов под поверхностью кожи. Жидкость объединяется, образуя волдыри. Химические вещества также заставляют кровеносные сосуды широко открываться (расширяться), что вызывает воспаление вокруг рубцов. Примерно в половине случаев неизвестно, что является триггером.
Некоторые известные триггеры включают:
- Физический стимул . В этом случае состояние называется индуцибельная крапивница .При этом типе крапивницы сыпь появляется при физическом воздействии на кожу (например, теплом, холодом или давлением).
- Аллергия — например:
- Пищевая аллергия, такая как аллергия на орехи, клубнику, цитрусовые, яйца, пищевые добавки, специи, шоколад или моллюски. Иногда у вас может развиться аллергия на еду, даже если вы уже много раз ели ее без каких-либо проблем.
- Аллергия на укусы и укусы насекомых.
- Аллергия на такие лекарства, как пенициллин, аспирин, противовоспалительные обезболивающие и т. Д.
- Вирусная инфекция , такая как простуда или грипп, может вызвать крапивницу у некоторых людей. (Вы реагируете на вирус.) Легкая вирусная инфекция, вызывающая несколько других симптомов, вероятно, является частым триггером крапивницы, которая развивается без видимой причины.
- Контакт с кожей некоторых веществ вызывает у некоторых людей локальную контактную крапивницу. Например, химикаты, латекс, косметика, растения, мази, укусы крапивы и т. Д.
Контакт с сосной:
Контактная крапивница
Как может выглядеть крапивница?
Индуцибельный тип крапивницы вызывается физическим раздражителем и может быть острым или хроническим.Физические причины могут привести к повторным эпизодам острой крапивницы или сохранению долгосрочного состояния.
Крапивница классифицируется следующим образом:
- Острая — если она развивается внезапно и длится менее шести недель. Большинство случаев длятся 24-48 часов. В некоторых случаях сыпь держится всего несколько часов. Примерно у 1 из 6 человек будет хотя бы один приступ крапивницы в жизни. Это может повлиять на любого человека в любом возрасте. У некоторых людей бывают повторяющиеся приступы острой крапивницы.
- Хроническая — если сохраняется более шести недель.Это необычно.
Крапивница может быть вызвана рядом различных физических причин. Причина появления сыпи у пораженных людей не ясна. Физический стимул каким-то образом вызывает выброс гистамина и других химических веществ, что и вызывает сыпь.
К основным типам индуцибельной крапивницы относятся следующие:
Дерматографизм
Крапивница дерматография
Дерматографизм (также известный как дермографизм и дерматография) означает письмо на коже.У людей с этим заболеванием появляется сыпь на участках кожи, которые были сильно поглажены. (Из-за этого вы можете «писать» на чьей-либо коже, сильно надавливая пальцем или другим предметом. Сыпь следует по линии надписи на коже.) Пораженный участок кожи обычно очень сильно зудит, но в некоторых случаях бывает легким. чехлов сильно не чешется. Хотя может поражаться любая часть кожи, реже поражаются ладони, подошвы стоп, кожа половых органов и волосистая часть головы. Дерматографизм чаще возникает, когда вам жарко.Например, он может легче развиться, если после горячего душа вытереться полотенцем. Сыпь обычно держится менее часа. Во многих случаях нужно было надавить, чтобы сыпь стала достаточно прочной. Однако у некоторых людей дерматографизм развивается даже при легком надавливании.
Примерно у 1 из 20 человек на каком-то этапе жизни разовьется дерматографизм. Чаще всего впервые возникает в раннем взрослом возрасте. В большинстве случаев состояние имеет тенденцию постепенно улучшаться в течение нескольких лет, и оно проходит или становится менее тяжелым.Однако в некоторых случаях состояние остается тяжелым в течение многих лет.
Холинергические ульи
Холинергические ульи довольно распространены. Это состояние вызвано потоотделением и иногда называется тепловыми ударами. Сыпь у ульев довольно отчетливая, так как волдыри очень маленькие (2-3 мм) с красными выступами вокруг каждого. Сыпь появляется в течение нескольких минут после потоотделения и, как правило, сильнее всего проявляется на груди, спине и руках. Сыпь длится от 30 минут до часа и более, прежде чем исчезнет. У некоторых людей появляется легкая одышка и одышка на время высыпания.
Потоотделение, вызывающее сыпь, может быть вызвано физическими упражнениями, жарой, высокой температурой (лихорадкой), эмоциями или употреблением острой пищи. Это может стать настоящей неприятностью при выполнении упражнений. В тяжелых случаях, когда вы бегаете или выполняете другие упражнения, появляются сотни крошечных волдырей. Иногда крошечные волдыри соединяются, образуя более крупные. Холинергические ульи чаще всего развиваются в раннем взрослом возрасте. Во многих случаях состояние имеет тенденцию улучшаться через несколько лет и становится менее тяжелым.Однако в некоторых случаях состояние остается тяжелым в течение многих лет.
Холодные ульи
Холодные ульи — довольно редкое заболевание. Крапивница появляется после воздействия холода, в том числе дождя, холодного ветра и холодной воды. Это может быть холод, который вызывает сыпь, или повторное нагревание кожи после переохлаждения. Сыпь поражает охлажденные участки кожи. Если охладился большой участок кожи, сыпь может быть очень обширной. Например, купание в холодной воде может вызвать обширную и сильную сыпь на большей части тела, которая может вызвать головокружение и обморок.(По этой причине, если известно, что у вас развиваются холодные ульи, вам никогда не следует купаться в одиночестве.)
Ульи с отсроченным давлением
Ульи с отсроченным течением встречаются редко. Заболевание может развиться само по себе, но обычно поражает людей, страдающих хронической крапивницей. При этом типе крапивницы сыпь появляется через 4-6 часов после длительного длительного надавливания на пораженный участок кожи. Например, после пристегнутого ремня безопасности или тугого ремешка для часов, или после того, как вы держали в руках такой инструмент, как отвертка, в течение разумного периода времени.Сыпь может быть болезненной и держится несколько часов или даже около того.
Солнечные крапивницы
Это редкое заболевание, при котором крапивница появляется на коже, подверженной воздействию солнечного света.
Контакт с водой (аквагенный) крапивница
В этом редком состоянии крапивница появляется на коже, подвергшейся воздействию воды любой температуры.
Вибрационные ульи
В этом редком состоянии сыпь появляется после использования вибрирующих инструментов.
Каковы симптомы?
Зудящая сыпь — главный симптом крапивницы.Сыпь может поражать любой участок кожи. На коже образуются небольшие возвышения, называемые волдырями. Волдыри выглядят как легкие волдыри и зудят. Каждый волдырь бывает белого или красного цвета и обычно окружен небольшим красным участком кожи, который называется бликом. Волны обычно составляют 1-2 см в поперечнике, но могут различаться по размеру. Их может быть всего несколько, но иногда многие развиваются в различных частях тела. Иногда волдыри, расположенные рядом друг с другом, соединяются, образуя более крупные. Волны могут быть любой формы, но часто круглой формы.
По мере исчезновения волдыря окружающая вспышка остается некоторое время. Это делает пораженный участок кожи пятнистым и красным. Затем пятна постепенно исчезают, и кожа становится нормальной. Каждое волдыри обычно длится менее 24 часов. Однако по мере того, как одни исчезают, могут появляться другие. Тогда может показаться, что сыпь движется по телу. Сыпь может полностью исчезнуть и вернуться через несколько часов или дней.
- Большинство людей с острой крапивницей не чувствуют себя плохо; однако появление сыпи и зуда может быть неприятным.
- В некоторых случаях состояние, называемое отеком Квинке, развивается одновременно с крапивницей. В этом состоянии некоторая жидкость также просачивается в более глубокие ткани под кожей, что вызывает их набухание. См. Дополнительную информацию в отдельной брошюре «Ангионевротический отек»:
- Отек Квинке может возникнуть в любом месте тела, но чаще всего поражает веки, губы и гениталии.
- Иногда поражаются и опухают язык и горло. Иногда опухоль становится настолько сильной, что затрудняется дыхание.
- Симптомы ангионевротического отека длятся дольше, чем крапивница. На то, чтобы опухшие участки исчезли и исчезли, может потребоваться до трех дней.
- Вариант, называемый васкулитной крапивницей, встречается в небольшом количестве случаев. В этом состоянии волдыри длятся более 24 часов, они часто болезненны, могут стать темно-красными и могут оставлять красный след на коже, когда волдыри уходят. Технически этот тип сыпи не является крапивницей.
Нужны ли тесты?
Обычно тесты не требуются.Сыпь очень типична и легко распознается врачами как крапивница. Во многих случаях вы узнаете, что вызвало сыпь, по предшествующим событиям. Например, если вам только что назначили новое лекарство, или если ваша кожа попала в контакт с крапивой, или если вас ужалила пчела.
Дневник симптомов
Дневник симптомов может быть полезен при выяснении того, есть ли конкретный триггер или причина. Если ваш дневник показывает, что у вас сыпь появляется только в те дни, когда вы едите определенную пищу, например, это может быть очевидным, в чем причина.Дневник также может показать, связана ли сыпь со стрессом, физическими упражнениями или солнечным светом. Это может помочь исключить определенные причины.
Кожные аллергологические тесты
В некоторых случаях, если это связано с аллергией, могут быть полезны такие тесты, как кожные аллергологические тесты. Небольшие количества веществ, которые могут вызвать аллергию, наносятся на вашу кожу в особом порядке. Если кожа отреагирует, у вас может быть аллергия на это вещество.
Анализы крови
В других случаях могут быть полезны анализы крови на аллергию.У некоторых людей анализы крови могут помочь указать причину. Это могут быть общие анализы крови или анализы крови для поиска определенных белков, вырабатываемых вашей иммунной системой, называемых аутоантителами. Если они обнаружены, скорее всего, это ваша собственная иммунная система, которая вызывает сыпь.
Исключающие тесты
Некоторым людям могут потребоваться «исключающие» или «контрольные» тесты. Например, проверьте, всегда ли холод или давление вызывают сыпь, или исключите определенные продукты из рациона, чтобы увидеть, мешает ли это возвращению сыпи.
Биопсия
Иногда при подозрении на уртикарный васкулит может быть взят образец кожи (биопсия кожи) для дальнейшего анализа.
Лечение крапивницы
Часто лечение не требуется, поскольку сыпь обычно проходит в течение 24-48 часов. Прохладная ванна или душ могут облегчить зуд. Лосьон каламин или 1% ментол в водном креме могут помочь при зуде, хотя, если оставить его слишком долго, зуд может вернуться. Их можно купить без рецепта.
Как только вы узнаете, что вызывает сыпь, можно будет избежать ситуаций, которые вызывают ее.Например, дерматографизм часто можно предотвратить, максимально избегая сильного давления на кожу. В легких случаях дополнительное лечение может не потребоваться.
Различные другие факторы могут усугубить симптомы (но не являются основным триггером). Ниже приведены советы, которые некоторые люди сочли полезными. однако есть мало доказательств того, что они работают у всех:
- Старайтесь избегать тесной одежды, если в местах локального давления появляются рубцы. Например, под ремни, под обтягивающую обувь и т. Д.
- Старайтесь сохранять прохладу, поскольку в более теплых условиях ульи могут вспыхнуть. В частности, сохраняйте прохладу в спальне на ночь.
- У некоторых людей симптомы усугубляются алкоголем, горячими ваннами, сильным солнечным светом и эмоциями. Если вы считаете, что какие-либо из этих факторов ухудшают симптомы, возможно, будет полезно попытаться их избежать.
- Обратитесь к врачу, если вы считаете, что лекарство усугубляет симптомы, поскольку альтернативой может быть смена лекарства. Некоторые лекарства, которые могут быть триггерами, включают аспирин, противовоспалительные обезболивающие и ингибиторы ангиотензинпревращающего фермента (АПФ).
Антигистаминные препараты
При многих типах крапивницы помогает принимать антигистаминные препараты. (Однако эти лекарства могут не помочь в некоторых случаях пролежни.) Антигистаминные препараты блокируют действие гистамина, который вызывает крапивницу. Наиболее часто применяемыми антигистаминными средствами от крапивницы являются цетиризин, фексофенадин и лоратадин. Обычно они не вызывают сонливости. Ваш врач может посоветовать дозы, которые выше, чем обычная рекомендуемая доза, чтобы контролировать сыпь.Если зуд мешает заснуть, иногда на ночь можно принять антигистаминный препарат, который вызывает сонливость. Примеры используемых таким образом антигистаминных препаратов включают хлорфенамин или гидроксизин.
Антигистаминные препараты можно купить без рецепта. Однако, если вам нужно принимать их более нескольких дней или регулярно, лучше всего обратиться к врачу за дополнительными советами. Не принимайте больше рекомендованной дозы, не посоветовавшись с врачом.Во время беременности антигистаминные препараты обычно не рекомендуются.
Некоторые люди время от времени принимают антигистаминные препараты, когда появляется сыпь. Если вы примете антигистаминные препараты, как только появится сыпь, она исчезнет быстрее, чем обычно. Если сыпь повторяется часто, ваш врач может порекомендовать регулярную дозу антигистаминных препаратов, чтобы предотвратить появление сыпи. Если у вас холинергическая крапивница и вы знаете, что у вас появляется сыпь во время упражнений, доза антигистамина непосредственно перед тренировкой может помочь предотвратить или ограничить обострение сыпи.
Таблетки со стероидами
В отличие от большинства других типов крапивницы стероиды обычно не помогают при крапивнице, вызванной физическим раздражителем. Иногда при тяжелых обострениях крапивницы может быть полезен курс приема таблеток преднизолона в течение недели.
Другие методы лечения
Если у вас серьезный приступ крапивницы, вас могут направить к специалисту. Кожные специалисты (называемые дерматологами) или аллергологи (называемые иммунологами) могут помочь. В частности, если одновременно произошел ангионевротический отек или анафилаксия, вас направят или поместят в больницу.Это необходимо для быстрого обращения вспять. Также необходимо подтвердить диагноз и, по возможности, выявить причину. Например, если есть подозрение, что аллергия на орехи вызвала серьезный приступ, это можно подтвердить тестами. Затем вам могут дать совет о том, как избежать причины и что делать, если она повторится снова.
Иногда могут использоваться другие методы лечения, такие как таблетки под названием монтелукаст, которые обычно используются при астме. Это может быть особенно полезно при крапивнице с отсроченным давлением, когда антигистаминные препараты часто не помогают.Омализумаб — это новый препарат, который действует против аутоантител, вырабатываемых собственной иммунной системой организма. Его следует вводить в виде инъекций один раз в месяц. В некоторых исследованиях было показано, что это эффективно при некоторых типах индуцибельной крапивницы. В Великобритании Национальный институт здравоохранения и передового опыта (NICE) до сих пор не рекомендовал его использование для этого конкретного типа ульев.
Лечение ультрафиолетом (фототерапия) может вызвать улучшение симптомов, но, к сожалению, это может длиться только несколько месяцев.
Серьезны ли ульи?
Обычно нет. Сыпь зудящая, но обычно исчезает в течение дня или около того и не причиняет никакого вреда. Большинство людей с крапивницей (острой крапивницей) не чувствуют себя слишком плохо, если у них нет простуды или гриппа, которые вызывают сыпь. Причина сыпи неизвестна более чем в половине случаев, и обычно это разовое явление.
Однако крапивница может быть более серьезной в следующих ситуациях:
- Пищевая аллергия . Если причиной является пищевая аллергия, скорее всего, сыпь будет возвращаться каждый раз, когда вы едите определенную пищу.Это скорее неприятность, чем серьезная проблема.
- Тяжелая аллергия . У людей с тяжелой аллергической реакцией на арахис, укусы насекомых и т. Д. Часто крапивница является одним из симптомов. Это в дополнение к другим симптомам, таким как тяжелый ангионевротический отек, затрудненное дыхание, коллапс и т. Д. Тяжелая аллергическая реакция называется анафилаксией. Примечание : большинство людей с острой крапивницей чувствуют себя хорошо и не страдают анафилаксией.
Каковы перспективы?
Индуцибельная крапивница чаще всего возникает у здоровых молодых людей.Вы можете иметь одновременно два или более разных типа ульев. Как правило, крапивница, вызванная физическими раздражителями, со временем улучшается и становится менее неприятной (часто проходит или становится гораздо менее болезненной через 2-5 лет).
Острая крапивница обычно длятся менее шести недель. В большинстве случаев длятся 24-48 часов, а в некоторых случаях сыпь держится всего несколько часов.
Устойчивые крапивницы имеют свойство появляться и исчезать. У вас могут быть периоды, когда сыпь появляется в большинстве дней, а иногда, когда она может исчезнуть на некоторое время.Выраженность сыпи и зуда варьируется от человека к человеку. Некоторые факторы, такие как жара, холод, менструальный цикл, стресс или эмоции, могут усилить высыпание, чем обычно.
- Симптомы могут полностью исчезнуть через несколько месяцев; однако в некоторых случаях это состояние длится несколько лет.
- Примерно в половине случаев симптомы проходят в течение 3-5 лет после начала заболевания.
- Примерно в 1 из 5 случаев симптомы сохраняются и исчезают более 10 лет.
Неожиданно страдаете от кожного зуда во время менопаузы?
Если вы попросили большинство женщин перечислить симптомы, которые они могут испытывать во время перименопаузы, маловероятно, что будет включен зуд кожи в период менопаузы.Несмотря на то, что это состояние менее известно, встречается на удивление часто.
Это все из-за снижения уровня эстрогена. Эстроген выполняет множество функций, в том числе:
- Регулирование производства масел, увлажняющих кожу
- Помогает организму удерживать влагу
- Стимулирование выработки коллагена
Таким образом, недостаток эстрогена будет означать, что ваша кожа станет менее эластичной и на ней будет образовываться больше морщин.В то же время кожа нередко становится раздраженной и сухой. Часто это сначала происходит на Т-зоне лица и на локтях. Однако вы также можете заметить небольшие бугорки на поверхности кожи и красные высыпания на шее, груди, конечностях или спине.
Вы можете даже испытать странные ощущения ползания мурашек по коже ( Formication ) и покалывания / покалывания или «иголки», например, онемение ( Paresthesia)
Самопомощь при зудящей кожеЕсли у вас повышается уровень мочевой кислоты, зуд может усилиться:
- Пейте больше жидкости, чтобы поддерживать водный баланс
- Снизьте уровень кофеина, поскольку это способствует обезвоживанию организма
Держите кожу увлажненной с помощью:
- Принятие душа теплой, а не горячей водой, чтобы не смывать ваши натуральные масла
- Использование не раздражающего, нежного мыла или гелей для душа без запаха или со слабым запахом
- Увеличение количества увлажнителей
- Увеличение потребления омега-3 жирных кислот за счет увеличения потребления лосося, сардин, яиц, льняного семени, грецких орехов и сои.
Наконец, избегайте преждевременного высыхания кожи, уменьшив потребление сигарет и алкоголя.
Если зуд продолжается, несмотря на эти меры, вы можете обнаружить, что антигистаминные препараты принесут некоторое облегчение, хотя их не следует принимать постоянно.
Другой вариант — поговорить со своим терапевтом или специалистом по менопаузе о приеме ЗГТ для восстановления баланса гормонов. Если вы хотите узнать больше о ЗГТ, пожалуйста, свяжитесь с нами.
Мы делаем все возможное, чтобы все рекомендации по вопросам здоровья на этом веб-сайте были точными и актуальными. Однако он предназначен для информационных целей и не должен заменять посещение вашего врача или медицинского работника.
Поскольку совет носит общий характер, а не конкретный для отдельных лиц, мы не можем нести никакой ответственности за действия, связанные с его использованием, а также не можем нести ответственность за содержание любых страниц, на которые имеется внешняя ссылка.
Виды кожных проблем при раке | Как справиться с раком
Рак и его лечение могут по-разному влиять на кожу, вызывая проблемы. Эти проблемы могут включать:
Зуд
Некоторые виды рака производят вещества, вызывающие зуд. Некоторые методы лечения рака также могут вызвать зуд. Это может быть очень неприятно. Существуют методы лечения и способы контролировать это.
Потливость
Есть несколько причин, по которым вы можете сильно потеть, когда у вас рак.Потоотделение может быть очень неприятным и неприятным. Существуют методы лечения и способы контролировать это.
Пролежни
Пролежни — это раны, которые образуются при повреждении кожи постоянным давлением или трением. Если у вас рак, у вас есть риск развития пролежней, если вы не можете хорошо двигаться.
Если ваша кожа очень сухая или очень потная, она также может заболеть. Но помните, что есть вещи, которые помогут предотвратить пролежни.
В рекомендацияхНационального института здравоохранения и качества обслуживания (NICE) говорится, что людям, подверженным риску развития пролежней, следует иметь специальный матрас. Они также говорят, что медицинский работник должен провести оценку, чтобы предотвратить пролежни.
Кожные реакции, связанные с лечением
Некоторые методы лечения рака могут вызвать проблемы с кожей. Если вы обеспокоены, обратитесь к врачу. Возможно, вам необходимо лечение стероидными или антибиотическими кремами или таблетками.
Таргетные препараты и гормональная терапия
Некоторые виды противоопухолевых препаратов и гормональная терапия вызывают кожную сыпь.
Таргетные противораковые препараты, называемые ингибиторами EGFR, чаще всего вызывают кожные реакции, такие как сыпь и зуд. К ним относятся эрлотиниб и цетуксимаб.
Если у вас сильная сыпь, вам может потребоваться лечение стероидными кремами или таблетками, кремами или таблетками с антибиотиками.
Химиотерапия
Некоторые химиотерапевтические препараты могут сделать вашу кожу сухой и зудящей или сделать ее более чувствительной к солнцу.
Лучевая терапия
Лучевая терапия также может вызывать проблемы с кожей.Эффекты варьируются от одного человека к другому и зависят от:
- ваш тип кожи
- часть тела, которую вы лечите
- объем лучевой терапии, который вы прошли
Реакция может быть легкой, с небольшим покраснением или потемнением кожи. Или это может быть более серьезным и привести к разрушению кожи.
Лечение рака в высоких дозах
Высокие дозы лечения рака, такие как трансплантация костного мозга и стволовых клеток, могут вызвать болезнь «трансплантат против хозяина», сокращенно называемую РТПХ.
При РТПХ иммунные клетки вашего донора атакуют собственные клетки вашего тела. Это может вызвать ряд различных симптомов, в том числе кожную сыпь, которая может вызывать зуд и боль.
Язвенные опухоли
Некоторые виды рака могут распространяться на кожу и превращаться в изъязвленную рану. Это означает, что рана не заживает. Это очень редко, но чаще всего встречается при раке груди и раке головы и шеи.
Лечение может помочь ране зажить. У вас может быть химиотерапия, лучевая терапия, гормональная терапия, биологическая терапия или комбинация методов лечения.
Вы также можете закрыть (перевязать) рану. Районные медсестры часто оказываются медсестрами, которые перевязывают вашу рану, когда вы находитесь дома. Они также могут помочь с конкретными проблемами, такими как раны, запах которых может вызывать дискомфорт и неловкость. Есть специальные повязки, которые могут помочь уменьшить это.
Лимфедема
Лимфедема — это скопление жидкости в тканях, которое вызывает отек. Скорее всего, это повлияет на руки и ноги, но может произойти и в других частях тела.Накопление жидкости происходит из-за блокировки лимфатических сосудов. Это может произойти, когда на них давит опухоль, или после операции или лучевой терапии.
Лимфедема может вызывать ощущение стянутости и дискомфорта на коже. Он также может заставить его высохнуть и легко потрескаться. Это помогает сохранять кожу увлажненной. При мытье участка тела с лимфатическим отеком убедитесь, что кожа тщательно высушена на воздухе или осторожно протирается полотенцем. Не трите его насухо, так как кожа может быть нежной.
Важно не повредить и не повредить пораженный участок.Например, не сдавайте кровь из руки, если вы прошли курс лечения, повышающий риск лимфатического отека, или если у вас уже есть лимфатический отек. Вам также следует избегать солнечных ожогов.
Рак кожи
В этом разделе рассказывается о различных способах воздействия рака и лечения на вашу кожу.
Если вы ищете информацию о раке кожи или меланоме кожи, этот раздел не для вас.
Мастоцитоз: симптомы и признаки | Рак.Net
НА ЭТОЙ СТРАНИЦЕ : Вы узнаете больше об изменениях тела и других вещах, которые могут сигнализировать о проблеме, которая может потребовать медицинской помощи. Используйте меню для просмотра других страниц.
Люди с мастоцитозом могут испытывать следующие симптомы или признаки. Иногда у людей с мастоцитозом нет ни одного из этих изменений. Или причиной симптома может быть другое заболевание, не являющееся мастоцитозом.
Общие симптомы мастоцитоза
Ульи
Красная, зудящая сыпь
Диарея
Боль в животе
Обморок
Покраснение или покраснение лица
Одышка
Свистящее дыхание или затрудненное дыхание
Психологические изменения, такие как раздражительность или трудности с концентрацией внимания
Симптомы пигментной крапивницы
Симптомы солитарной мастоцитомы
Симптомы диффузного эритродермического мастоцитоза
Утолщение кожи
Блистеры
Симптом телеангиэктазии macularis eruptiva perstans
- Небольшие образования, не вызывающие зуда
Симптомы системного мастоцитоза
Поражения кожи
Крапивница пигментная
Румянец
Зуд
Тошнота
Рвота
Диарея
Боль в животе
Язвы желудка и двенадцатиперстной кишки (тонкий кишечник)
Головная боль
Легкомысленность
Учащенное сердцебиение, нерегулярное или необычно быстрое сердцебиение
Боль в костях
Анемия, низкое количество эритроцитов, вызывающее усталость
Психологические изменения
Симптомы системного мастоцитоза иногда могут проявляться в виде «приступов», когда одновременно появляется более 1 симптома.После приступа человек может чувствовать себя усталым и вялым.
Если вас беспокоят какие-либо изменения, которые вы испытываете, обратитесь к своему врачу или дерматологу, врачу, который специализируется на кожных заболеваниях. В дополнение к другим вопросам врач спросит, как долго и как часто вы испытываете этот симптом (ы). Это поможет выяснить причину проблемы, которая называется диагностикой.
Если диагностирован мастоцитоз, облегчение симптомов является важной частью вашего ухода и лечения.Это также может называться устранением симптомов, паллиативной помощью или поддерживающей терапией. Обязательно поговорите со своим лечащим врачом о симптомах, которые вы испытываете, включая любые новые симптомы или изменение симптомов.
Следующий раздел в этом руководстве — Диагностика . В нем объясняется, какие тесты могут потребоваться, чтобы узнать больше о причине симптомов. Вы можете использовать меню, чтобы выбрать другой раздел для чтения в этом руководстве.
Зуд — признак рака?
Медицинское освидетельствование: Элизабет Бухбиндер, MD , и Jennifer Crombie, MD
Зуд не проходит? Зуд кожи, также известный как зуд (proo-rai-tuhs), может иметь множество причин, включая сезонную аллергию и сухость кожи; различные кожные заболевания, например, экзема; и даже некоторые моющие средства и лосьоны.
Хорошая новость в том, что кожный зуд обычно не является признаком рака. Этот симптом может возникать в результате осложнений заболевания, а зуд, шелушение кожи и сыпь являются частыми побочными эффектами некоторых лекарств от рака. Большинство видов рака кожи обычно не вызывают зуда.
Лицам, страдающим длительным необъяснимым зудом, следует проконсультироваться либо у лечащего врача, либо у дерматолога.
Какие виды рака могут быть связаны с зудом?
К злокачественным опухолям, которые чаще всего связаны с зудом, относятся лимфома, истинная полицитемия (ПВ), некоторые виды рака желудочно-кишечного тракта и меланома.
Лимфома
Лимфома — это тип рака крови, который развивается в лимфатической системе, которая является частью иммунной системы организма. Существует два основных типа лимфом: лимфома Ходжкина и неходжкинская лимфома .
Зуд может быть обычным явлением у людей с лимфомой Ходжкина, а также с другими злокачественными лимфоидными заболеваниями, такими как хронический лимфолейкоз (CLL) . По словам Дженнифер Кромби, MD , онколога из центра гематологической онкологии при Дана-Фарбер / Бригам и женском онкологическом центре (DF / BWCC), зуд можно увидеть в 20% диагностированных случаев лимфомы Ходжкина. .
В некоторых случаях зуд может быть сильным и локализоваться по всему телу, а не в одном месте, и может возникать без сопутствующей сыпи. Симптомы зуда также могут предшествовать диагностике рака.
Хотя лосьоны или антигистаминные препараты могут помочь, пациентам часто требуется лечение лимфомы для улучшения симптомов. Хотя до сих пор неясно, почему некоторые пациенты испытывают зуд, считается, что рак может вызвать высвобождение в организме веществ, известных как цитокины, которые вызывают этот симптом.
Люди с чешуйчатой кожей и красной сыпью могут иметь ранние признаки грибовидного микоза или синдрома Сезари , которые являются формами кожной Т-клеточной лимфомы (CTCL) . CTCL — редкая форма неходжкинской лимфомы, которая развивается в аномальных Т-клетках, лейкоцитах, которые используются для борьбы с инфекциями. CTCL обычно развивается очень медленно, и, в отличие от лимфомы Ходжкина, зуд может сдерживаться на пораженной коже.
Важно помнить, что зуд не является критерием определения стадии лимфомы и не указывает на более или менее благоприятный диагноз .Как только пациент начинает лечение, зуд должен исчезнуть.
«Хотя зуд бывает редко, он может быть связан со злокачественными новообразованиями», — говорит Кромби. «По этой причине люди должны знать об этом. Если вы испытываете сильный или продолжительный зуд без ясной причины, вам следует обратиться к врачу ».
Истинная полицитемия (PV)
PV — это форма рака крови, при которой костный мозг производит аномальное количество эритроцитов.
PV классифицируется как миелопролиферативное заболевание — общий термин, используемый для описания ряда видов рака крови, при которых костный мозг производит слишком много аномальных эритроцитов, лейкоцитов или тромбоцитов.
Люди с этим заболеванием часто жалуются на зуд после принятия теплой ванны или горячего душа. Другие симптомы, связанные с ПВ, включают:
- Проблемы с дыханием в положении лежа
- Головокружение
- Головные боли
- Усталость
Рак желудочно-кишечного тракта
Некоторые виды рака желудочно-кишечного тракта — раковые образования, поражающие пищеварительную систему — также могут вызывать зуд. Однако зуд, не сопровождающийся другими симптомами, не считается признаком рака желудочно-кишечного тракта.
В случае этих видов рака зуд вызывается механической желтухой. Желтуха — это пожелтение кожи, и этот конкретный тип желтухи возникает, когда желчные протоки заблокированы или сужены. Эта закупорка, которая может быть результатом опухоли, препятствует нормальному оттоку жидкости из кровотока в кишечник.
Типы рака желудочно-кишечного тракта, которые чаще всего связаны с механической желтухой, включают рак поджелудочной железы, рак печени и рак желчного пузыря.
Меланома
Меланома — это тип рака, который возникает в меланоцитах, клетках, вырабатывающих пигмент меланин. Зудящая родинка считается признаком меланомы и должна быть осмотрена дерматологом. У человека с меланомой не будет зуда по всему телу; вместо этого он попадет в саму родинку, а удаление ее хирургическим путем уменьшит зуд.
Если биопсия подтверждает, что родинка является меланомой, то наличие зуда может указывать на положительный прогноз.По словам Элизабет Бухбиндер, доктора медицины , онколога Центра онкологии меланомы в DF / BWCC, зуд часто является признаком того, что иммунная система усилилась, чтобы атаковать раковые клетки.



