как и чем лечить, возможные причины
Большинство родителей, столкнувшись с тем, что затяжной насморк у ребенка все не проходит, не торопятся разобраться в причинах возникновения, зацикливаясь на препаратах для устранения симптомов.
Они часто не знают что делать и куда обращаться, какие использовать лекарства и методы лечения. Так же не могут определить характер болезни, что тоже очень важно. Читают много информации в интернете но не находят ничего более — менее полезного.
А между тем, патология может носить как самостоятельный первичный характер, так и может быть частью клинической картины более тяжелого заболевания, без устранения которого вылечить затяжной насморк у ребенка не получится.
Причины непроходящего насморка у ребенка: виды ринита
Длительный насморк у детей может вызвать одна из десятков различных причин, но для удобства классификации медицина делит их на три основных группы:
- инфекционный ринит;
- аллергический ринит;
- вазомоторный ринит;
Затяжной ринит у ребенка может быть осложнен особенностями строения верхних дыхательных путей в детском возрасте, а также патологий вроде искривлений перегородки, наличия полипов и аденоидов.
Любое заболевание легче поддается терапии на начальных стадиях. Именно поэтому для предотвращения затяжного насморка у ребенка необходимо своевременное лечение ОРВИ и простуды.
При отсутствии температуры можно воспользоваться народными рецептами. Это полоскания и ингаляции натуральными средствами, промывания и точечный массаж крыльев носа, использование горчичников при кашле.
Доктор Е.О. Комаровский подчеркивает, что основную роль в профилактике затяжного насморка у ребенка играют закаливающие процедуры, поддержание режима влажности (не ниже 50%) и температуры (19 — 22°) в помещении.
Укреплению защитных сил организма способствуют прогулки на свежем воздухе, занятия спортом, активный образ жизни. Ссылку на видео с подробным рассказом педиатра о профилактике и лечении ринита можно найти на его форуме.
В бытовом смысле специалисты рассматривают более широкий ряд этиологических факторов:
Аллергия
Детей, страдающих от различных видов аллергии, с каждым годом все больше, а провокационным фактором может оказаться любой запах или мелкодисперсное вещество, попавшее на слизистую.
Результатом становится чрезмерно активная реакция иммунитета на аллерген – выделяя слизь, организм противодействует раздражителю, вследствие чего возникает не только продолжительный ринит без повышения температуры, но и тяжелое дыхание, отечность, слезоточивость и зуд.
Родителям трудно в домашних условиях отличить аллергический ринит от инфекционного, но главным дифференциальным показателем выступает цикличность проявления симптоматики.
Гайморит
Воспаление верхнечелюстной придаточной носовой пазухи является следствием вирусной или бактериальной инвазии через дыхательные пути, вместе с кровью или из-за поражения верхних зубов ребенка в периапикальных областях.
Характерными симптомами гайморита, вызывающего затянувшийся ринит, является тянущая боль, доставляющая ребенку дискомфорт при наклоне тела вперед, повышенная температура тела.
Вазомоторный ринит
Если у ребенка долго не проходит насморк, и стандартные методы терапии не дают результата, врач может предположить наличие у малыша патологии нервно-рефлекторных механизмов реакции на бытовые агрессивные раздражители.
Важно! В роли этих факторов часто выступают резкие запахи еды, парфюмерии или бытовой химии, а также холодный воздух.
Аллергический ринит тоже является вазомоторной реакцией организма, а общей физиологической чертой для всех видов подобных насморков является утолщение слоя слизистой в носу и замещение нормального эпителия многослойным плоским.
Важно то, что избавиться от такого недуга трудно, а отсутствующее лечение может привести к затруднению работы легких вплоть до астмы.
Злоупотребление сосудосуживающими
Некоторые родители, при лечении совершают ошибку, злоупотребляя препаратами, которые активно влияют на сосудистую моторику.
Лекарства вроде Нафтизина, сужающие микрососуды в носу и устраняющие таким образом отек, не решают, во-первых, проблему образования выделений, а во-вторых, быстро вызывают привыкание.
В результате, из-за длительного применения этих препаратов возникают патологии эндокринного и нейровегетативного характера, нарушается микроциркуляция и возникает невроз капилляров.
Сухость в помещении
Помимо того, что сухой воздух может вызывать вазомоторную реакцию в носу ребенка, он также отрицательно воздействует на состояние слизистой.
В норме, находящаяся там слизь выступает барьером против воздействия раздражающих и патогенных факторов, но из-за сухости вдыхаемого воздуха количество естественных защитных выделений снижается.
По этой причине аллергены и раздражители легче проникают в ткани слизистой и кровоток, вызывая непрекращающийся ринит, который продолжается до тех пор, пока ребенок не окажется в более благоприятной атмосфере, насыщенной влагой.
Аденоиды
Гиперплазия лимфоидной ткани, входящей в состав носоглоточной миндалины, приводит к ее разрастанию, из-за чего малыш испытывает проблемы с дыханием, глотанием и слухом.
Аденоидные вегетации чаще всего возникают у детей возрастом 3 года и старше (до 7 лет), а их причиной являются осложненные процессы при следующих заболеваниях:
- корь;
- скарлатина;
- грипп;
- ОРВИ.
Несмотря на то, что основным методом терапии в этом случае является хирургическое удаление носоглоточной миндалины, лечение длительного насморка у детей, вызванного аденоидами, допускает применение консервативных методов.
Важно избежать воспаления тканей, так как оно приведет к повышению температуры, сухому кашлю и гнойным выделениям из носа.
Травмы либо врожденные патологии
Наконец, в качестве еще одной причины, следует рассмотреть наличие механического повреждения или наследственной патологии развития.
Носовые ходы у детей и так очень узки, что затрудняет естественный отток выделений, а если у малыша наблюдается искривление перегородки или другие подобные отклонения, решить проблему можно только хирургически.
Наличие небольшой травмы в носу может провоцировать повышенное выделение слизи, как и попадание в дыхательные пути инородного предмета – маленькой игрушки или насекомого (что характерно для детей в 2 года).
В этих случаях устранение этиологического фактора быстрым образом приведет в норму все нарушенные процессы.
Ложные симптомы: когда не стоит беспокоиться?
Любое отклонение в состоянии малыша должно быть поводом для беспокойства его родителей, но иногда проявляющиеся симптомы указывают не на серьезную патологию, а на временные затруднения.
Например: Острая реакция малыша на ослепление светом или вдыхание ледяного воздуха, проявляющаяся чиханьем и появлением соплей, считается вполне естественной и не требует специфического лечения.
Стоит следить и за чистотой помещения, в котором пребывает ребенок, так как большой объем пыли в воздухе у большинства детей провоцирует продолжительное выделение слизи из носа – слизистая обволакивает пылевые частицы и выводит их из организма.
В любом случае, беспокоится следует тогда, когда негативные проявления вроде постоянных соплей становятся регулярными и цикличными, нарушающими нормальный образ жизни чада.
Лечение затяжного насморка у детей: как действовать?
Что делать при долгом рините у ребенка и как его лечить, зависит от двух составляющих: возраста пациента и причины заболевания.
Многие лекарства малышам до 1 года противопоказаны из-за побочных эффектов на фоне неокрепшего иммунитета.
Запомните: Лечение насморка антибиотиками недопустимо! Для борьбы с вирусами они бесполезны, так как вирус слишком мал, чтобы антибиотики могли «найти» его, а бактерии быстро вырабатывают устойчивость к препаратам местного действия.
Что касается этиологии болезни, то при ее первичном характере иногда достаточно симптоматического лечения, тогда как при вторичном возникновении потребуется излечить первопричину:
- грипп;
- парагрипп;
- корь;
- скарлатина;
- коклюш;
- дифтерия;
- вирусы различной природы.
Не стоит забывать о клинических проявлениях заболевания и особенностях сопровождающих его симптомов.
Наличие или отсутствие таких факторов, как кашель, отечность тканей лица, повышенная температура, слабость, тошнота, лихорадка и прочих может серьезным образом повлиять на тип и дозировку предписанных лекарств (а также на вид лечения – амбулаторно или на дому).
Медикаментозными средствами
В большинстве случаев достаточно применения препаратов, обладающих симптоматическим эффектом и воздействующих непосредственно на слизистую оболочку носа.
В подобной ситуации актуально использовать различные спреи и капли от затяжного насморка для детей различного возраста.
По назначению они могут делиться на сосудосуживающие, противовирусные, антибактериальные и антисептические.
Например, назонекс, выпускаемый на основе фуроата мометазона, эффективно справляется с лечением аллергического ринита или сезонного обострения насморка.
Применяется суспензия интраназально в виде распыляемого спрея, а доза для детей от двух лет составляет одно впрыскивание в каждую ноздрю один раз в сутки (до 100 мкг в общем).
Такой препарат, как Полидекса, обладает более комплексной структурой – в его основе лежат следующие компоненты:
- дексаметазон – антиаллергическое и противовоспалительное действие;
- гидрохлорид фенилэфрина – сосудосуживающее действие;
- сульфаты неомицина и полимиксина – антибиотики.
Полидексой лечат любые острые и хронические риниты, синуситы и ринофарингиты, однако она противопоказана детям младше 2,5 лет.
Впрыскивать спрей нужно в каждую ноздрю по несколько раз в день, а стандартный курс лечения длится, в среднем, от пяти до десяти дней.
Кроме Полидексы, хорошо себя зарекомендовал, такой препарат как Деринат. Он подходит для лечения широкого круга заболевания – от ОРЗ и проблем со слизистой глаз до различных язв, ран и ожогов, однако он также эффективен при острых и хронических насморках.
Выпускается средство в виде прозрачного раствора, применять который нужно следующим образом: по три капли в каждую ноздрю через каждые два часа – в первые сутки, а в дальнейшем дозировка снижается до трех-четырех закапываний в день.
Самостоятельно закапывать нос, проводить ингаляции либо прогревания грудничкам не стоит. И если вас беспокоит насморк малыша, который, по вашему мнению, затянулся и длится слишком долго, то лучше посоветуйтесь с врачом, ведь, как было сказано выше, причин затяжного насморка может быть много. Успех же лечения насморка зависит от устранения причины, которая его вызвала.
Курс лечения Деринатом может длиться до одного месяца, а преимуществом лекарства является допустимость его использования для лечения ринитов у детей с момента их рождения.
Народными средствами: лечим без лекарств
Применение любых лекарств в детском возрасте нежелательно, поэтому в неосложненных случаях ринита многие врачи рекомендуют обходиться домашним лечением.
В первую очередь, для этого необходимо обеспечить тщательную санацию носовых ходов: корки нужно размягчать и удалять, помогая также малышу избавить от слизи без повреждения слизистой оболочки.
Положительно на терапии скажутся различные ингаляции – можно использовать профессиональные ингаляторы и небулайзеры, а можно обратиться к старым методам вроде вдыхания паров распаренных трав (календулы, листьев малины и ежевики, мать-и-мачехи).
Хорошо себя зарекомендовали меры вспомогательной тактики, в которые входит прикладывание к спине банок и горчичников, а также использование горячих ножных ванн, хотя это подходит больше для лечения ринита не у годовалого малыша, а у детей постарше.
Если у грудничка затяжной насморк: принципы лечения
У детей грудного возраста риниты имеют ту же природу, что и у более взрослых малышей – аллергия, вирусы и вазомоторика, а терапия проводится с поправкой на возраст и на полную несамостоятельность маленького пациента. Но иногда родители не могут понять, почему не проходит у новорожденного насморк при том, что по всем показателям тот полностью здоров.
В этом случае ринит называется физиологическим, а его причиной является естественная адаптация слизистой носа к изменившимся условиям окружающей младенца среды.
Проще говоря, слизистая начинает полноценно функционировать только после достижения 2,5 месяцев, а до того момента наличие постоянных выделений из носа вполне нормально.
Если же причина насморка является инфекционной, принципы лечения основываются на избегании синтетических лекарств, вместо которых лучше закапывать в нос младенцу солевой раствор или отвары на основе календулы и тысячелистника.
Затяжной насморк у ребенка: Комаровский. Cоветы доктора
Известный педиатр Евгений Комаровский полагает, что основой лечения детей является умеренное применение сосудосуживающих препаратов вкупе с лекарствами для разжижения густой слизи в носу.
В качестве первых предпочтительны Нафтизин или Назол, а во втором случае врач рекомендует вылечить малыша с помощью карбоцистеина, амброксола или ацетилцистеина.
Дополнительно показано использовать антигистаминные препараты в случае аллергической природы ринита – Аллергодил, Кромоглин и Кромогексал.
Закреплению успеха способствуют лекарства противоотечного и противовоспалительного характера. Но следует помнить, что любой медикамент должен быть прописан малышу только после детальной диагностики, проведенной врачом.
Но следует помнить, что любой медикамент должен быть прописан малышу только после детальной диагностики, проведенной врачом.
Евгений Комаровский напоминает, что безответственное применение препаратов при лечении ребенка может привести к непредсказуемым осложнениям.
Как устранить затяжной насморк с кашлем?
Кашель при насморке может быть как самостоятельным симптомом, свидетельствующем о воспалении горла, так и следствием стекания носовой слизи в носоглотку, что раздражает ее и провоцирует покашливание.
Если ребенок страдает от очевидных последствий воспаления горла, то к препаратам по борьбе с ринитом добавляют лекарства для лечения фарингита, ларингита или тонзиллита.
Еще одна причина кашля при долгом насморке – раздражение слизистой горла аллергическими агентами, которые ранее спровоцировали обильные выделения из носа.
В этом случае общей комплексной мерой терапевтического характера является прием малышом антигистаминных лекарств – Супрастина, Зиртека или Фенистила.
Полезным также будет частое теплое питье и полоскание горла травяными отварами и настоями на основе календулы, ромашки, коры дубы и других натуральных компонентов, которые смягчают воспаленные ткани.
Источники:
gajmorit.com/nasmork/zatjazhnoj-u-rebenka/
lecheniedetej.ru/uxo-gorlo-nos/zatyazhnoj-nasmork.html
Чем лечить затяжной насморк детей до года
Сильное воспаление слизистой носовой полости приводит к затяжному насморку. При хроническом рините ребенок испытывает серьезный дискомфорт, появляются затруднения в дыхании, сбивается режим сна. Постоянные сопли у ребенка возникают по массе причин: проведение неправильной терапии, осложнение подхваченного ранее заболевания. В первую очередь необходимо узнать, из-за чего возникла проблема, и оценить общее состояние здоровья, чтобы лечение не привело к осложнениям.
По статистике, больше всего людей страдает от насморка вследствие поражения вирусом. Такая инфекция имеет ярко выраженную симптоматику: больной поначалу высмаркивает прозрачную и жидкую слизь, следом происходит покраснение горла. Возможно проявление высокой температуры на первых порах. Грамотная и правильная терапия в таком случае – залог успеха в борьбе с заболеванием. Протяженность насморка может составлять от одной до двух недель. В случае если выделения из носа идут более длительный срок, необходимо обратиться к возможным причинам патологии:
Возможно проявление высокой температуры на первых порах. Грамотная и правильная терапия в таком случае – залог успеха в борьбе с заболеванием. Протяженность насморка может составлять от одной до двух недель. В случае если выделения из носа идут более длительный срок, необходимо обратиться к возможным причинам патологии:
- Сухость воздуха. Главным симптом будет являться формирование сухих корочек. Слизистая носа страдает, сухость носовых проходов доставляет дискомфорт ребенку. Узость носовых проходов грудничка позволяет быстро определить проблему.
- Медикаментозный ринит. Сосудосуживающие средства, употребляемые частым и бесконтрольным образом, приводят к состоянию, когда организм без их помощи перестает справляться самостоятельно. Привыкание выливается в привычку и появление выделений после прекращения приема препаратов.
- Аллергическая реакция. Длительный насморк часто возникает по этой причине. Самостоятельно диагностировать причину такого рода родителям бывает сложно, из-за чего те предпочитают пользоваться каплями и спреями.
 Неправильный подбор тактики лечения часто ведет к осложнениям.
Неправильный подбор тактики лечения часто ведет к осложнениям. - Ослабление иммунитета. Частые поражения организма вирусами и бактериями говорят о слабости иммунной системы. Хроническая природа насморка может возникать из-за частых болезней, которым подвержен ребенок.
- Бактериальные инфекции.Густые, желтоватые или зеленые сопли говорят о развитии бактериальной инфекции. Антибиотики в таком случае – обязательное условие выздоровления.
- Аденоиды. Насморк в таком случае сопровождает ребенка, даже если организм не подвержен никаким заболеваниям. Заложенность зачастую становится сильнее ближе к ночи, а носоглоточная миндалина увеличивается в размерах. Может являться причиной хронического ринита.
В случае если самостоятельное лечение насморка не дает плоды долгое время (две и более недели) или если об истинной причине его проявления неизвестно, необходимо обратиться к специалисту. Тянуть время в таком случае не рекомендуется в силу возникновения осложнений.
Есть несколько симптомов, по которым родителям будет проще ориентироваться в специфике заболевания:
- Лечение не дает никаких результатов после двух недель, выделения из носа продолжаются в той же мере.
- Снижается обоняние малыша. Ребенок перестает различать ароматы, может не реагировать на острые запахи лука или чеснока.
- Самочувствие ребенка заметно ухудшается. Проявляется малая активность, заторможенность, нарушаются режимы питания и сна. Малыш может жаловаться на головные боли, часто говорить, что устал.
- Возникновение на слизистой корочек. Частая причина аномалии – сосудосуживающие препараты и раздраженная слизистая. Нередко может возникнуть зуд.
- Густая слизь или гнойные выделения из носа. Если поражены дыхательные пути, они могут быть белыми или отдавать зеленоватым оттенком. В случае возникновения прозрачной массы густого характера имеет место аллергическая реакция организма.

- Заложенность. Если дело в аллергии, то происходит цикличное нарастание симптома. В случае инфекции сопровождение проблемы имеет постоянный характер.
- Физиологический насморк. Первые три месяца жизни малыша слизистая адаптируется к условиям окружающей среды, и выделение жидкой слизи является нормальным явлением. Происходит срабатывание механизма, увлажняющего слизистую. Ее избыток и представляется в виде насморка. Такому явлению не требуется лечение, его нужно переждать.
Если ринит долго не проходит, это уже является симптомом серьезного заболевания. В случае регулярного скопления соплей, затрудненного дыхания, повышенной температуры, кашля и хрипов необходимо незамедлительно обратиться к специалисту для точной диагностики. Врач даст необходимые ответы и назначит лечение.
Ухудшение самочувствия ребенка оборачивается зачастую беспокойством родителей, но не всегда такая реакция оправдана. Иногда проявление симптомов не является итогом возникновения серьезного заболевания, скорее нормальной реакцией организма, которую нет необходимости вылечивать.
Малыш может остро реагировать на яркий свет или вдохнуть ледяной воздух. Так, чиханье и проявление выделений после этого являются нормой: лечение в таком случае скорее навредит, чем поможет.
Чистота комнаты, в которой часто находится малыш, является крайне важным элементом, влияющим на здоровье ребенка. Затяжной насморк может быть вызван большим объемом накопленной пыли. Происходит обволакивание частиц пыли, оседающей в носу, и таким образом она выводится из детского организма.
Беспокойство родителей оправдано, если заболевание носит постоянный и цикличный характер. Так, обыденная жизнедеятельность ребенка под угрозой, и он испытывает частый дискомфорт.
Объективную причину установить возможно зачастую лишь специалисту. Он же позаботится об эффективности выбранной терапии, составленной на основе опроса и поступивших жалоб маленького пациента. ЛОР сможет исследовать носовую полость, используя необходимые инструменты, осмотреть ребенка и выявить характер воспалительного процесса. Специалист также может назначить рентген для точности диагноза.
Специалист также может назначить рентген для точности диагноза.
В случае подозрения на аллергическую реакцию организма придется сдать анализ и пробу, чтобы определить раздражитель. Исследование крови проводится на основе нескольких показателей.
При возникновении кашля после продолжительных соплей прибегать необходимо к ингаляциям. В случае сухого кашля процедура снимет воспаления. Если больной страдает от мокрого кашля, то ингаляции послужат ускорению для вывода мокроты. Целебная жидкость готовится самостоятельно в домашних условиях.
При долгом хроническом рините, сопровождающемся кашлем, прибегают к горчичникам. Пластины необходимо будет положить на область спины и груди малыша, избегая сердца. Лучше воспользоваться махровой тканью (подойдет полотенце), чтобы сохранить тепло. При проведении манипуляций к ночи малышу просто следует одеться потеплее, прежде чем лечь спать.
Чтобы облегчить дыхание ребенка, прибегают к назначению сосудосуживающих капель, способных исключить общие симптомы и улучшить самочувствие. Благодаря таким препаратам спадает отек слизистой и происходит сужение сосудов. Малыш перестает страдать от плохого аппетита, налаживается режим сна ребенка, возвращается спокойное дыхание, не закладывает носовую полость. Нужную дозировку необходимо назначать педиатру.
Благодаря таким препаратам спадает отек слизистой и происходит сужение сосудов. Малыш перестает страдать от плохого аппетита, налаживается режим сна ребенка, возвращается спокойное дыхание, не закладывает носовую полость. Нужную дозировку необходимо назначать педиатру.
Высокая результативность препаратов, сужающих сосуды, не делает их панацеей от всех болезней. Продолжительное применение медикаментов может привести к серьезным осложнениям вследствие привыкания организма, когда прием затягивается. Применять сосудосуживающие средства необходимо не более пяти дней. В ином случае ребенок будет чувствовать себя хуже при прекращении приема капель, начнет задыхаться и испытывать дискомфорт. Пренебрежение инструкциями врача может обернуться продолжительным курсом лечения.
Врачи также рекомендуют обращаться к назальным средствам на основе растительных масел, служащих для снятия заложенности.
Насморк быстро пройдет после следующих процедур, служащих для снятия симптомов и устранения причин хронического ринита:
- Промывание носа.
 К процедуре часто обращаются в силу ее простоты и действенности: благодаря этому из носа перестает течь в считанные дни. Промывание можно осуществлять шприцом или небольшим чайником. Растворы можно приготовить в домашних условиях. Часто используют соленую воду или антисептический состав, прибегают к отварам. Инструкция проста: в одну ноздрю вливается раствор, а из другой жидкость высасывается. Благодаря этому слизистые пазухи омываются, и воспаление спадает.
К процедуре часто обращаются в силу ее простоты и действенности: благодаря этому из носа перестает течь в считанные дни. Промывание можно осуществлять шприцом или небольшим чайником. Растворы можно приготовить в домашних условиях. Часто используют соленую воду или антисептический состав, прибегают к отварам. Инструкция проста: в одну ноздрю вливается раствор, а из другой жидкость высасывается. Благодаря этому слизистые пазухи омываются, и воспаление спадает. - Прогревание. Прибегать к подобным процедурам необходимо после консультации у специалиста, потому что прогрев пазух может усугубить гнойный процесс. Прогревать область носа можно по обе стороны, используя вареные яйца, теплую соль или песок. Можно также делать повязку, пропитанную водкой.
- Эфирные масла. Можно воспользоваться пластырями, которые включают в состав данный продукт. Такие продаются в любой розничной аптеке. Приклеивать пластыри можно на ткань одежды. Так, ребенок будет дышать лекарственными парами, что благоприятно воздействует на слизистую и служит для облегчения дыхания.
 Удобство таких пластырей особенно чувствуется в ночное время, когда лечение происходит во время сна малыша.
Удобство таких пластырей особенно чувствуется в ночное время, когда лечение происходит во время сна малыша. - Ингаляции.Лечить с помощью паров можно любой вид ринита, в том числе и хронического характера. Лекарственный состав в таком случае напрямую воздействует на носовую полость, оказывая положительный эффект на пазухи. При возможности возникновения аллергии на средства, используемые в парах, можно выбрать горячие пары обычной воды, которые справляются со своей задачей аналогичным способом. Необходимо объяснить ребенку, что вдыхать нужно с помощью носа. В случае, если родители не используют небулайзер, можно обойтись тазиком, но при этом необходимо следить за температурой состава, чтобы малыш не обжегся.
- Прогулки. Насморк не является причиной отказа от времени, проведенного на свежем воздухе. Отмена прогулок может негативно сказаться на течении болезни. Циркуляция кислорода необходима для процесса выздоровления. Так, проявляется активная стадия очистки носовой полости, проходит воспаление.
 Отказаться от прогулок нужно тогда, когда ребенок плохо себя чувствует или страдает от повышенной температуры.
Отказаться от прогулок нужно тогда, когда ребенок плохо себя чувствует или страдает от повышенной температуры. - Прогревание ног. Хронический насморк можно вылечить, прогревая ноги. В жидкость, используемую в ванночках для ног, можно добавить и горчицу, чтобы был больший эффект. Чтобы малыш не опасался, проделывать процедуру можно вместе с родителем. Лучше добавлять воду погорячее не сразу, чтобы ребенок привык.
- Народные средства. Использование медикаментозных капель часто помогает наилучшим образом, если насморк не проходит долгое время, но обращение к народной медицине не помешает. Можно воспользоваться соком алоэ, обладающим бактерицидными свойствами. Необходимо разбавлять продукт, чтобы не усугубить положение ожогами. Отказаться нужно и от грудного молока, которое зачастую закапывают в нос младенцам, потому что патология может ещё больше развиться.
При массировании носовых пазух усиливается циркуляция крови, что позволяет быстрее избавиться от воспаления.
Инфекционный затяжной ринит могут спровоцировать различные болезнетворные бактерии. Определение патологии возможно по нескольким параметрам:
- Выделяемая постоянно слизь имеет дурной запах, обладает вязкостью.
- Горло становится красным.
- Температура тела ребенка повышается.
- Часто малыш страдает от кашля.
Придаточные назальные пазухи в случае поражения острого характера вызывают болезненные ощущения при соприкосновении.
Для лечения инфекции необходимо прибегнуть к местной антимикробной терапии. Действие ее распространяется только на назальную область. Попадание минимального объема веществ в организм не выливается в итоге в лишнюю нагрузку на органы. При ухудшении состояния терапия проводится с помощью инъекций. Сосудосуживающие препараты можно применять не более пяти дней. Благодаря гомеопатии происходит борьба с микробами и снижение воспаления.
Аллергия характеризуется опухлостью вокруг носа, регулярным чиханием, отсутствием жара и покраснением глаз и носа. В таком случае необходимо избавиться от раздражителя. Нужно полностью вычистить квартиру, избавиться от пыли и мест ее скопления, убрать ковры из комнаты. Чтобы вылечить ринит аллергического характера, применяют антигистаминные медикаменты.
В таком случае необходимо избавиться от раздражителя. Нужно полностью вычистить квартиру, избавиться от пыли и мест ее скопления, убрать ковры из комнаты. Чтобы вылечить ринит аллергического характера, применяют антигистаминные медикаменты.
Насморк зачастую не считается серьезным заболеванием, требующим вмешательства специалиста. Но состояние, когда у ребенка не проходят сопли более двух недель, не является нормой для организма и требует незамедлительного лечения. В таком случае обращение в специализированное учреждение необходимо.
источник
Большинство родителей, столкнувшись с тем, что затяжной насморк у ребенка все не проходит, не торопятся разобраться в причинах возникновения, зацикливаясь на препаратах для устранения симптомов.А между тем, патология может носить как самостоятельный первичный характер, так и может быть частью клинической картины более тяжелого заболевания, без устранения которого вылечить затяжной насморк у ребенка не получится.
Длительный насморк у детей может вызвать одна из десятков различных причин, но для удобства классификации медицина делит их на три основных группы:
- инфекционный ринит;
- аллергический ринит;
- вазомоторный ринит;
Затяжной ринит у ребенка может быть осложнен особенностями строения верхних дыхательных путей в детском возрасте, а также патологий вроде искривлений перегородки, наличия полипов и аденоидов.
В бытовом смысле специалисты рассматривают более широкий ряд этиологических факторов:
Результатом становится чрезмерно активная реакция иммунитета на аллерген – выделяя слизь, организм противодействует раздражителю, вследствие чего возникает не только продолжительный ринит без повышения температуры, но и тяжелое дыхание, отечность, слезоточивость и зуд.
Родителям трудно в домашних условиях отличить аллергический ринит от инфекционного, но главным дифференциальным показателем выступает цикличность проявления симптоматики.

Воспаление верхнечелюстной придаточной носовой пазухи является следствием вирусной или бактериальной инвазии через дыхательные пути, вместе с кровью или из-за поражения верхних зубов ребенка в периапикальных областях.
Характерными симптомами гайморита, вызывающего затянувшийся ринит, является тянущая боль, доставляющая ребенку дискомфорт при наклоне тела вперед, повышенная температура тела.
В роли этих факторов часто выступают резкие запахи еды, парфюмерии или бытовой химии, а также холодный воздух.
Аллергический ринит тоже является вазомоторной реакцией организма, а общей физиологической чертой для всех видов подобных насморков является утолщение слоя слизистой в носу и замещение нормального эпителия многослойным плоским.
Важно то, что избавиться от такого недуга трудно, а отсутствующее лечение может привести к затруднению работы легких вплоть до астмы.
Злоупотребление сосудосуживающими. Некоторые родители, при лечении совершают ошибку, злоупотребляя препаратами, которые активно влияют на сосудистую моторику.
Лекарства вроде Нафтизина, сужающие микрососуды в носу и устраняющие таким образом отек, не решают, во-первых, проблему образования выделений, а во-вторых, быстро вызывают привыкание.
В результате, из-за длительного применения этих препаратов возникают патологии эндокринного и нейровегетативного характера, нарушается микроциркуляция и возникает невроз капилляров.
Источник: nasmorkam.net
В норме, находящаяся там слизь выступает барьером против воздействия раздражающих и патогенных факторов, но из-за сухости вдыхаемого воздуха количество естественных защитных выделений снижается.
По этой причине аллергены и раздражители легче проникают в ткани слизистой и кровоток, вызывая непрекращающийся ринит, который продолжается до тех пор, пока ребенок не окажется в более благоприятной атмосфере, насыщенной влагой.
Аденоидные вегетации чаще всего возникают у детей возрастом 3 года и старше (до 7 лет), а их причиной являются осложненные процессы при следующих заболеваниях:
Несмотря на то, что основным методом терапии в этом случае является хирургическое удаление носоглоточной миндалины, лечение длительного насморка у детей, вызванного аденоидами, допускает применение консервативных методов.
Важно избежать воспаления тканей, так как оно приведет к повышению температуры, сухому кашлю и гнойным выделениям из носа.
Носовые ходы у детей и так очень узки, что затрудняет естественный отток выделений, а если у малыша наблюдается искривление перегородки или другие подобные отклонения, решить проблему можно только хирургически.
Наличие небольшой травмы в носу может провоцировать повышенное выделение слизи, как и попадание в дыхательные пути инородного предмета – маленькой игрушки или насекомого (что характерно для детей в 2 года).
В этих случаях устранение этиологического фактора быстрым образом приведет в норму все нарушенные процессы.
Любое отклонение в состоянии малыша должно быть поводом для беспокойства его родителей, но иногда проявляющиеся симптомы указывают не на серьезную патологию, а на временные затруднения.
Острая реакция малыша на ослепление светом или вдыхание ледяного воздуха, проявляющаяся чиханьем и появлением соплей, считается вполне естественной и не требует специфического лечения.
Стоит следить и за чистотой помещения, в котором пребывает ребенок, так как большой объем пыли в воздухе у большинства детей провоцирует продолжительное выделение слизи из носа – слизистая обволакивает пылевые частицы и выводит их из организма.
В любом случае, беспокоится следует тогда, когда негативные проявления вроде постоянных соплей становятся регулярными и цикличными, нарушающими нормальный образ жизни чада.
Что делать при долгом рините у ребенка и как его лечить, зависит от двух составляющих: возраста пациента и причины заболевания.
Многие лекарства малышам до 1 года противопоказаны из-за побочных эффектов на фоне неокрепшего иммунитета.
Что касается этиологии болезни, то при ее первичном характере иногда достаточно симптоматического лечения, тогда как при вторичном возникновении потребуется излечить первопричину:
- грипп;
- парагрипп;
- корь;
- скарлатина;
- коклюш;
- дифтерия;
- вирусы различной природы.

Не стоит забывать о клинических проявлениях заболевания и особенностях сопровождающих его симптомов.
Наличие или отсутствие таких факторов, как кашель, отечность тканей лица, повышенная температура, слабость, тошнота, лихорадка и прочих может серьезным образом повлиять на тип и дозировку предписанных лекарств (а также на вид лечения – амбулаторно или на дому).
В большинстве случаев достаточно применения препаратов, обладающих симптоматическим эффектом и воздействующих непосредственно на слизистую оболочку носа.
В подобной ситуации актуально использовать различные спреи и капли от затяжного насморка для детей различного возраста.
По назначению они могут делиться на сосудосуживающие, противовирусные, антибактериальные и антисептические.
Например, назонекс, выпускаемый на основе фуроата мометазона, эффективно справляется с лечением аллергического ринита или сезонного обострения насморка.
Применяется суспензия интраназально в виде распыляемого спрея, а доза для детей от двух лет составляет одно впрыскивание в каждую ноздрю один раз в сутки (до 100 мкг в общем).
Такой препарат, как Полидекса, обладает более комплексной структурой – в его основе лежат следующие компоненты:
- дексаметазон – антиаллергическое и противовоспалительное действие;
- гидрохлорид фенилэфрина – сосудосуживающее действие;
- сульфаты неомицина и полимиксина – антибиотики.
Полидексой лечат любые острые и хронические риниты, синуситы и ринофарингиты, однако она противопоказана детям младше 2,5 лет.
Впрыскивать спрей нужно в каждую ноздрю по несколько раз в день, а стандартный курс лечения длится, в среднем, от пяти до десяти дней.
Кроме Полидексы, хорошо себя зарекомендовал, такой препарат как Деринат. Он подходит для лечения широкого круга заболевания – от ОРЗ и проблем со слизистой глаз до различных язв, ран и ожогов, однако он также эффективен при острых и хронических насморках.
Выпускается средство в виде прозрачного раствора, применять который нужно следующим образом: по три капли в каждую ноздрю через каждые два часа – в первые сутки, а в дальнейшем дозировка снижается до трех-четырех закапываний в день.
Курс лечения Деринатом может длиться до одного месяца, а преимуществом лекарства является допустимость его использования для лечения ринитов у детей с момента их рождения.
Применение любых лекарств в детском возрасте нежелательно, поэтому в неосложненных случаях ринита многие врачи рекомендуют обходиться домашним лечением.
В первую очередь, для этого необходимо обеспечить тщательную санацию носовых ходов: корки нужно размягчать и удалять, помогая также малышу избавить от слизи без повреждения слизистой оболочки.
Положительно на терапии скажутся различные ингаляции – можно использовать профессиональные ингаляторы и небулайзеры, а можно обратиться к старым методам вроде вдыхания паров распаренных трав (календулы, листьев малины и ежевики, мать-и-мачехи).
Хорошо себя зарекомендовали меры вспомогательной тактики, в которые входит прикладывание к спине банок и горчичников, а также использование горячих ножных ванн, хотя это подходит больше для лечения ринита не у годовалого малыша, а у детей постарше.
Но иногда родители не могут понять, почему не проходит у новорожденного насморк при том, что по всем показателям тот полностью здоров.
В этом случае ринит называется физиологическим, а его причиной является естественная адаптация слизистой носа к изменившимся условиям окружающей младенца среды.
Проще говоря, слизистая начинает полноценно функционировать только после достижения 2,5 месяцев, а до того момента наличие постоянных выделений из носа вполне нормально.
Если же причина насморка является инфекционной, принципы лечения основываются на избегании синтетических лекарств, вместо которых лучше закапывать в нос младенцу солевой раствор или отвары на основе календулы и тысячелистника.
Известный педиатр Евгений Комаровский полагает, что основой лечения детей является умеренное применение сосудосуживающих препаратов вкупе с лекарствами для разжижения густой слизи в носу.
В качестве первых предпочтительны Нафтизин или Назол, а во втором случае врач рекомендует вылечить малыша с помощью карбоцистеина, амброксола или ацетилцистеина.
Дополнительно показано использовать антигистаминные препараты в случае аллергической природы ринита – Аллергодил, Кромоглин и Кромогексал.
Закреплению успеха способствуют лекарства противоотечного и противовоспалительного характера, но следует помнить, что любой медикамент должен быть прописан малышу только после детальной диагностики, проведенной врачом.
Евгений Комаровский напоминает, что безответственное применение препаратов при лечении ребенка может привести к непредсказуемым осложнениям.
[ads-pc-1][ads-mob-1]
Кашель при насморке может быть как самостоятельным симптомом, свидетельствующем о воспалении горла, так и следствием стекания носовой слизи в носоглотку, что раздражает ее и провоцирует покашливание.
Если ребенок страдает от очевидных последствий воспаления горла, то к препаратам по борьбе с ринитом добавляют лекарства для лечения фарингита, ларингита или тонзиллита.
Еще одна причина кашля при долгом насморке – раздражение слизистой горла аллергическими агентами, которые ранее спровоцировали обильные выделения из носа.
В этом случае общей комплексной мерой терапевтического характера является прием малышом антигистаминных лекарств – Супрастина, Зиртека или Фенистила.
Полезным также будет частое теплое питье и полоскание горла травяными отварами и настоями на основе календулы, ромашки, коры дубы и других натуральных компонентов, которые смягчают воспаленные ткани.
источник
Прежде, чем начать лечить насморк у малыша, важное правило — это незамедлительное обращение за педиатрической помощью. После осмотра, врач поставит диагноз и назначит лечение.
У новорожденных детей до двух месяцев наличие насморка не всегда является началом респираторного заболевания. В этом возрасте у малышей слизистая носоглотки еще не может в полной мере выполнять свои функции, ее работа недостаточно отрегулирована, поэтому может выделяться слизь в достаточно большом количестве, это физиологический насморк у грудничка.
Конечно, основной причиной, при которой появляется насморк у младенца, это банальная простуда, а также острая вирусная инфекция или грипп. При инфекциях насморк у детей до года всегда сопровождается сильным отеком слизистой, что значительно нарушает дыхание малыша.
При инфекциях насморк у детей до года всегда сопровождается сильным отеком слизистой, что значительно нарушает дыхание малыша.
Воздух в мегаполисе или даже в небольшом городке, да и вся современная жизнь человека полна наличия различных химических раздражителей, на которые у неокрепшего малыша может возникнуть аллергическая реакция, которая проявляется насморком и чиханьем, отеком слизистой носоглотки.
В любом случае, особенно если грудной ребенок заболел впервые, требуется осмотр педиатра. Если у малыша температура, следует вызвать врача на дом, если температуры нет, следует прийти на прием. Особенно не стоит откладывать вызов врача, если у ребенка появился кашель, слезотечение, он отказывается от груди, становится вялым, плаксивым.
Заметить, что у ребенка появились сопли легко, в симптомах насморка новорожденного и взрослого нет отличий – малыш чихает, дыхание через нос затрудняется, появляются слизистые выделения из носа. Ребенок сопит, хлюпает носом, отказывается нормально сосать, часто бросает грудь или пустышку. А вот в таком возрасте он сам высморкаться еще не может.
А вот в таком возрасте он сам высморкаться еще не может.
Поэтому носик необходимо очищать при помощи специального отсасывателя слизи — аспиратора, которые продаются в аптеках или отделах для грудных детей. Можно пользоваться спринцовкой с мягким носиком, который следует прокипятить, охладить, нажать, чтобы воздух откачать, завести в носовой ход, отпустить. Вся слизь будет в клизме.
Нельзя пользоваться обычными ватными палочками с твердым основанием, которым можно повредить нежный носик грудничка. Также нельзя пользоваться шприцами, по причине того, что в столь раннем возрасте слизь из носа может легко попасть под давлением в Евстахиеву трубу, что может вызвать отит у малыша.
Новорожденные дети не всегда могут в случае недостатка носового дыхания и одышке переходить на дыхание ртом. Медицине известны случаи, когда затяжной насморк у ребенка, закупорка густой слизью носовых ходов, становились причиной смерти грудничка, поскольку происходило удушение ребенка. При большом скоплении слизи, неочищенном носе, она затекает в бронхи и провоцирует бронхит, а при попадании через Евстахиеву трубу в ухо — развивается отит. Относитесь к такому казалось бы легкому недомоганию у детей до года как насморк со всей серьезностью.
Относитесь к такому казалось бы легкому недомоганию у детей до года как насморк со всей серьезностью.
Как лечить насморк у новорожденного? Первое, что надо делать, как мы уже говорили – очистить носовые ходы малыша от слизи с помощью аспиратора. Им очень удобно пользоваться, надо только приноровиться. Если отделяемого не очень много, как бывает у грудничков после рождения, можно сделать ватный жгутик и им покрутить в носике у малыша, после процедуры накопившаяся слизь окажется на жгутике, а носик прочиститься. Только глубоко его просовывать не следует!
Когда насморк сопровождается температурой, гулять с ребенком не рекомендуется, тем более в морозную погоду, так же нельзя купать малыша. Когда же температура станет нормальной, гулять можно, но в безветренную погоду, купать можно через 4 дня после явного улучшения состояния ребенка.
Что касается питания, при насморке аппетит у ребенка снижен, потому что ему тяжело сосать с заложенным носом. Во время сосания он задыхается, а когда она вынужден дышать ртом, происходит неполное смыкание губ и сосать, особенно грудь у малыша не получается. Также на фоне ОРВИ снижение аппетита является естественным, поскольку организм активно борется с вирусной инфекцией и дополнительная нагрузка на пищеварительную систему, печень в этом случае не нужна.
Также на фоне ОРВИ снижение аппетита является естественным, поскольку организм активно борется с вирусной инфекцией и дополнительная нагрузка на пищеварительную систему, печень в этом случае не нужна.
Если ребенок отказывается от еды, приложите все усилия, чтобы у малыша было свободное дыхание, прочищайте нос, не ленитесь, закапывайте сосудосуживающие капли. Грудной ребенок даже в период болезни должен съедать хотя бы третью часть порции молока, а перерыв между кормлениям следует сократить. Если не сосет грудь — кормите из ложки, из чашки, из шприца, важно, чтобы ребенок получал питание, поскольку очень быстро возникает обезвоживание у грудничков, опасное для жизни.
Если ребенку более 8 месяцев и он уже пробовал компоты, соки или травяные чаи (см. как правильно вводить прикорм ребенку до года), то можно допивать его такими напитками. Если ребенок старше года, в этом случае главное хорошо поить малыша, в качестве дополнительной жидкости можно использовать кипяченую воду.
Также стоит регулярно проветривать помещение, в котором находится малыш, использовать увлажнитель воздуха, ежедневно проводить влажную уборку или развешивать в комнате, на батарее влажные пеленки. Когда воздух в комнате сухой и пыльный, выздоровление грудничка становится затяжным. При наличии высокой температуры у грудничков рекомендуется сбивать при температуре выше 38С (см. подробный обзор всех жаропонижающих средств для детей в суспензиях и свечах).
Когда воздух в комнате сухой и пыльный, выздоровление грудничка становится затяжным. При наличии высокой температуры у грудничков рекомендуется сбивать при температуре выше 38С (см. подробный обзор всех жаропонижающих средств для детей в суспензиях и свечах).
Современная фармацевтическая промышленность богата на различные средства от насморка. В случае отсутствия температуры и прочих симптомов лечение может быть ограничено использованием только местных средств для закапывания в носик. Грудничкам более правильно и безопасно производить закапывание капель в нос, нежели использование различных спреев.
Рекламируемые и рекомендуемые различные спреи с морской водой (Аквалор, Аквамарис, Квикс, Отривин беби и пр) использовать грудничкам нельзя, они противопоказаны по возрасту. Более того, они могут спровоцировать гнойный насморк, попасть в Евстахиеву трубу, вызвать отит, спровоцировать спазм гортани.
Когда отек слизистой носа становится очень значительным, по рекомендации врача можно закапывать сосудосуживающие средства. С лекарствами такого действия надо быть очень осторожными, отмерять только капельками специальной пипеткой, не допускать передозировки и ими нельзя пользоваться свыше трех дней.
С лекарствами такого действия надо быть очень осторожными, отмерять только капельками специальной пипеткой, не допускать передозировки и ими нельзя пользоваться свыше трех дней.
Среди сосудосуживающих капель для лечения насморка у малышей можно использовать Назол Бэби, Називин 0,01 % для младенцев. Капать необходимо не чаще, чем 1 раз в шесть часов, лучше всего на ночь или перед дневным сном. После единовременного закапывания, некоторые мамочки пытаются повторно произвести закапывание или продолжают использовать сосудосуживающие капли более 3 дней — это недопустимо. В случае передозировки у ребенка могут быть сердцебиение, рвота, судороги и др. побочные действия. Также возможен синдром рикошета, когда блокируются рецепторы к препарату, и насморк только усиливается.
Можно использовать Виброцил (комбинация антигистаминного и сосудосуживающего действия).
К препаратам с антисептическим действием относят Проторгол — это средство на основе серебра, (можно заказать в рецептурном отделе). Можно также использовать капли для глаз сульфацил натрия — Альбуцид, их можно применять и для закапывания в нос. Даже такие средства следует использовать только по назначению врача.
Можно также использовать капли для глаз сульфацил натрия — Альбуцид, их можно применять и для закапывания в нос. Даже такие средства следует использовать только по назначению врача.
Любые противовирусные препараты и иммуномодуляторы возможно использовать только по показаниям, поскольку отдаленные последствия использования препаратов, воздействующих на иммунитет малыша еще мало изучены (см. противовирусные препараты при орви и гриппе). При насморке, если педиатр сочтет необходимым, можно использовать – Гриппферон, свечи Виферон, Генферон-лайт.
В педиатрии хорошо себя зарекомендовал Деринат – как иммуномодулятор природного происхождения, разрешенный для детей с рождения. Это раствор, который легко переноситься детьми, активизирует иммунитет на борьбу с заболеванием.
Удобнее пользоваться флаконом без капельницы, так как тогда удобнее отмерять количество капель простой пипеткой. Пользуясь капельницами, находящимися в комплекте с лекарством, можно превысить дозировку. Профилактически Деринат капают грудничкам, контактировавшими с больными людьми, по 2 капли 2-3 раза в день в течении 2-3 дней. А если уже появились признаки простуды, то 2 капли каждые 1,5 часа.
А если уже появились признаки простуды, то 2 капли каждые 1,5 часа.
Многие советуют начинать лечение насморка с помощью закапывания грудного молока. Этого делать не следует. Да, грудное молоко полезно, в нем содержаться антитела, повышающие иммунитет малыша, но молоко не является антибактериальным или дезинфицирующим средством, более того, в молоке бактерии размножаются с еще большей скоростью, и эта процедура скорее навредит малышу, чем поможет.
Для грудных детей не целесообразно использовать народные средства, основанные на раздражающем действии на слизистую, к примеру — сок каланхоэ. Многие бабушки рекомендуют горький сок алоэ для закапывания в нос грудным детям, но прежде чем его использовать, сорванные листья должны полежать в прохладном месте 2-3 дня, иначе сок может вызвать покраснение, раздражение слизистой у ребенка из-за своей высокой биологической активности. Если же вы рискуете использовать сок каланхоэ, то разводить свежий сок следует 1:1 с кипяченой водой и закапывать по 1 кап. 3 р/день.
3 р/день.
Обязательно ли лечить насморк у грудничка? Ведь он проходит чаще всего самостоятельно. Лечить ринит у ребенка до года следует обязательно, в первую очередь, для облегчения его состояния, малыш не может сказать, какие у него неприятные ощущения, но все мы знаем, как тяжело дышать, когда заложен нос, как болит голова, у ребенка нарушается сон, появляется сухость во рту и воспаляется нежная кожа на крыльях носа и верхней губой.
Читайте наши статьи об антибиотиках при простуде у детей, а также чем лечить простуду у ребенка. Одним из осложнений, которым чреват насморк у грудничка – это потеря веса и обезвоживание, так как сосать грудь или смесь из бутылочки ребенку представляется затруднительным.
Очень часто усердные мамочки могут чрезмерно часто вытирать и «высмаркивать» грудничка, что может привести к язвочкам на крыльях носа, верхней губе и под носиком. Это вызывает боль у малыша, и ребенок становится еще более капризным и плаксивым.
Лечить насморк необходимо вовремя, до полного выздоровления. Самым серьезным осложнением, которое дает насморк у грудных детей без лечения:
Самым серьезным осложнением, которое дает насморк у грудных детей без лечения:
- Отит средний гнойный
- Острый бронхит
- Этмоидит
- Бактериальный конъюнктивит
- Дакриоцистит
Простуда у маленьких детей возникает очень часто, особенно при ослабленном иммунитете. При своевременном лечении и правильном поведении родителей вскоре удается избавиться от неприятных признаков.
Однако когда возникает длительный насморк у ребенка, появляется серьезный повод для беспокойства, ведь заболевание может стать причиной многих осложнений.
Затянувшийся насморк у ребенка отоларингологи рассматривают как хронический ринит. Такую форму заболевание приобретает в результате неправильного лечения острого ринита. Кроме того, затянувшийся ринит может быть признаком других воспалительных процессов, протекающих в детском организме. Нередко он указывает на развитие инфекционных заболеваний, гриппа, болезней верхних дыхательных путей.
В большинстве случаев длительный насморк у грудничка является последствием обычного ринита. Как правило, неприятные симптомы – слизистые выделения из носа и заложенность носоглотки, возникают в холодное и сырое время года. Может быть несколько возбудителей заболевания, обычно это вирусы и микробы, тогда специалисты различают вирусное и бактериальное происхождение ринита. Лечение длительного насморка у ребенка и определяется типом возбудителя воспалительного процесса в носоглотке. При бактериальном рините чаще всего возбудителями выступают такие микробы, как стафилококки, пневмококки и стрептококки.
Как правило, неприятные симптомы – слизистые выделения из носа и заложенность носоглотки, возникают в холодное и сырое время года. Может быть несколько возбудителей заболевания, обычно это вирусы и микробы, тогда специалисты различают вирусное и бактериальное происхождение ринита. Лечение длительного насморка у ребенка и определяется типом возбудителя воспалительного процесса в носоглотке. При бактериальном рините чаще всего возбудителями выступают такие микробы, как стафилококки, пневмококки и стрептококки.
Среди других причин затяжного ринита отоларингологи называют такие факторы:
- ослабленный иммунитет;
- частые простудные заболевания, сопровождающиеся насморками;
- отсутствием какого-либо лечения острого ринита;
- постоянное переохлаждение организма;
- протекание в организме других инфекционных заболеваний;
- искривление носовой перегородки – врожденное или приобретенное;
- увеличение аденоидной ткани;
- аллергические реакции слизистой оболочки носа;
- скрытые инфекции.

Обнаружив у своего малыша затяжной насморк, следует сразу посетить кабинет специалиста.
Распознать эту форму воспалительного процесса, протекающего в носоглотке, можно по таким признакам:
- выделения из носа наблюдаются более 10 дней;
- носовое дыхание затруднено и днем, и ночью;
- полное или частичное снижение обоняния;
- из носа выделяется не прозрачная, а густая желто-зеленая или коричневая слизь;
- зуд, сухость и жжение в носу;
- чувство усталости и сонливости;
- нарушение сна.
Узнать о наличии всех этих признаков у маленьких детей родители не имеют возможности, однако, поводом для беспокойства должно стать беспокойное поведение малыша. Если вы видите, что снизилась активность вашего крохи, он хочет постоянно спать, но при этом сон нарушен, ребенок сопит носиком, нужно обратиться к специалисту.
Среди всех причин затяжного насморка у ребенка чаще всего заболевание возникает под действием аллергенов и бактериальной инфекции. Вызвать аллергическую реакцию может большое количество аллергенов – пыль, пыльца цветущих растений, шерсть домашних животных. Распознать затяжной ринит аллергического происхождения не так сложно – выделения из носа, чихание и заложенность носоглотки отмечаются непосредственно во время или вскоре после контакта с раздражающим агентом.
Вызвать аллергическую реакцию может большое количество аллергенов – пыль, пыльца цветущих растений, шерсть домашних животных. Распознать затяжной ринит аллергического происхождения не так сложно – выделения из носа, чихание и заложенность носоглотки отмечаются непосредственно во время или вскоре после контакта с раздражающим агентом.
Инфекционный ринит, вызванный проникновением в детский организм вирусов или бактерий, как правило, сопровождается повышенной температурой тела и воспалением миндалин. Ребенка может беспокоить кашель и боль в горле.
Многие люди не придают насморку особого значения, считая его несерьезным заболеванием. По словам отоларингологов, длительный насморк у ребенка может вызвать множество осложнений. Он оказывает нагрузку не только на дыхательную систему, но и на другие части детского организма – сердце и легкие.
Важно знать, чем лечить длительный насморк у ребенка, ведь от этого зависит продолжительность течения болезни. Терапия может быть медикаментозной или же лечение в некоторых случаях проводится без применения медицинских препаратов.
Как вылечить затянувшийся насморк без медикаментов – достаточно актуальный вопрос, ведь многие мамы хотят обойтись без сильнодействующих препаратов. Если насморком болеет ребенок в возрасте до 1 года, лечение сводится к повышению защитных сил детского организма и созданию благоприятных условий для скорейшего выздоровления. Для этого назначаются иммуномодулирующие препараты, желательно растительного происхождения.
Малышам нужно регулярно отсасывать слизь из носовых ходов, так как важно не допустить ее застоя. Детский носик также нуждается в постоянном увлажнении, его можно орошать или капать специальными растворами на основе морской воды. Можно лечить затянувшийся насморк такими солевыми растворами, как Долфин, Аквамарис, Аквалор, Хьюмер.
Есть еще несколько эффективных методов, как вылечить затянувшийся насморк у ребенка без применения медикаментов – это ингаляции. Такие процедуры очень эффективны при затяжном насморке и его частом осложнении – кашле. При сухом кашле ингаляции снимут воспаление с раздраженной слизистой оболочки, увлажняя ее, а при влажном – помогут быстрее отделиться мокроте. При сильном насморке у ребенка, на фоне которого уже начал появляться кашель, поможет такая ингаляция: возьмите по столовой ложке зверобоя, цветов календулы и мяты, залейте литром воды, дайте настояться, процедите, поместите в паровой ингалятор и дайте этими парами подышать малышу в течение 10–15 минут.
При сильном насморке у ребенка, на фоне которого уже начал появляться кашель, поможет такая ингаляция: возьмите по столовой ложке зверобоя, цветов календулы и мяты, залейте литром воды, дайте настояться, процедите, поместите в паровой ингалятор и дайте этими парами подышать малышу в течение 10–15 минут.
Можно проводить и холодные ингаляции: смочить носовой платок или ватку в эфирном масле и дать подышать малышу.
Для лечения насморка хорошо подходит масло чабреца, аниса и пихты. Активация определенных точек на лице способствует быстрому восстановлению слизистой оболочки носа и ускоряет процесс выздоровления.
Как вылечить длительный насморк у ребенка с помощью точечного массажа? Нужно проводить массаж точек, расположенных по обе стороны от крыльев носа, проводить процедуру следует 2–3 раза в день. Во время массажа можно использовать ароматические масла, втирая их в область носовых пазух. Такая процедура показана детям от 3 лет.
Также родителям следует знать, как лечить затянувшийся насморк у ребенка вирусного происхождения. Наилучшим средством, которое позволяет повысить защитные силы детского организма в борьбе с вирусной инфекцией, считается интерферон. Он выпускается в разных лекарственных формах – свечах, каплях, таблетках, мазях.
Наилучшим средством, которое позволяет повысить защитные силы детского организма в борьбе с вирусной инфекцией, считается интерферон. Он выпускается в разных лекарственных формах – свечах, каплях, таблетках, мазях.
Ринит у детей бактериального происхождения, когда из носа выделяется вязкая слизь желто-зеленого или коричневого цвета, должен лечиться антибиотиками. Перед приемом антибактериального средства необходимо тщательно очистить носовую полость от патологического содержимого. Чаще всего детям назначаются такие антибактериальные препараты местного действия, как Изофра и Биопарокс.
Лечение ринита у детей независимо от его происхождения должно проводиться под контролем специалиста. Если пустить болезнь на самотек, она может стать причиной серьезных осложнений – гайморита, отита, бронхита, бронхиальной астмы, пневмонии.
Очень часто родители относятся халатно к такому заболеванию, как ринит, и начинают бить тревогу только тогда, когда затяжной насморк у ребенка не проходит на протяжении долгого времени. Как лечить такой насморк, сколько времени может длиться затяжной ринит и чем он опасен?
К длительному насморку относят такое состояние, когда выполняются все рекомендации врача, проводится соответствующее лечение, а болезнь не проходит в течение месяца и более. В этом случае рекомендуется дополнительное исследование в виде МРТ или рентгена. Затянувшийся насморк наблюдается чаще всего в том случае, когда вирусная или другая инфекция, попавшая в нос, начинает там размножаться и губительно влияет на иммунную систему слизистой носа.
К основным симптомам можно отнести следующие сопутствующие проявления:
- Длительный насморк может сопровождаться выделениями из носа зеленого или желтого цвета.
- Частые головные боли.
- Постоянная невысокая температура.
- Вялость и пониженный аппетит.
- Так как иммунитет снижен, могут наблюдаться кожные высыпания и стоматит.
- Уровень СОЭ в анализах и другие показатели выявляют воспаление в организме.
- Кожа в области носа и челюстных пазух может краснеть, при надавливании появляется слабая боль.
Данные симптомы во многом путают врачей, и вовремя диагностика может быть не назначена, что ухудшает дальнейшее положение ребенка.
Носовая полость у детей маленькая, носовые ходы короткие и не очень широкие, анатомия носа не
Лечение затяжного насморка у детей
Главная » Насморк » Лечение затяжного насморка у детей
Затяжной насморк у ребенка: возможные причины, диагностика сопутствующих патологий, последствия
- Виды ринита
- Лечение
- Народные средства
Наверняка каждому родителю известна поговорка: «Если сопли лечить, они пройдут за семь дней, а если нет — то за неделю».
Действительно, при нормальной работе иммунной системы ринит проходит самостоятельно без какого-либо лечения.
Однако иногда затяжной насморк у ребенка — симптом серьезного заболевания, требующего медикаментозной, а в некоторых случаях и хирургической, терапии.
Затянувшийся ринит у детей может быть следствием таких факторов:
- Ослабленный иммунитет. Нередко родители отмечают, что, не успев прекратиться, насморк возникает вновь. Особенно это характерно для ребенка, посещающего садик или школу. Недостаточное сопротивление организма вирусной инфекции приводит к повторному заражению. В таких случаях эффективен спрей Деринат.
- Аллергическая реакция. Слизистые выделения из носа появляются под воздействием определенного раздражителя. Такие симптомы могут быть постоянными либо сезонными в период цветения растений.
- Хронический гайморит и другие виды синуситов. Чаще всего подобное заболевание является следствием неправильного лечения острого воспаления носовых пазух.
- Вазомоторный (ложный) ринит. Эта патология вызывается нарушением работы капилляров, питающих слизистую оболочку верхних дыхательных путей.
- Слишком длительное закапывание местных сосудосуживающих средств. Опасным последствием их применения является привыкание, и вместо уменьшения выделения слизи начинается ее избыточная секреция.
- Чрезмерная сухость в помещении. Особенно к условиям окружающей среды чувствительны новорожденные.
- Разрастание аденоидной ткани. Это существенно затрудняет носовое дыхание, является причиной частых отитов и простуд.
- Врожденные либо приобретенные в результате травмы особенности анатомического строения носовой полости.
Любое заболевание легче поддается терапии на начальных стадиях. Именно поэтому для предотвращения затяжного насморка у ребенка необходимо своевременное лечение ОРВИ и простуды. При отсутствии температуры можно воспользоваться народными рецептами. Это полоскания и ингаляции натуральными средствами, промывания и точечный массаж крыльев носа, использование горчичников при кашле.
Доктор Е.О. Комаровский подчеркивает, что основную роль в профилактике затяжного насморка у ребенка играют закаливающие процедуры, поддержание режима влажности (не ниже 50%) и температуры (19 — 22°) в помещении. Укреплению защитных сил организма способствуют прогулки на свежем воздухе, занятия спортом, активный образ жизни. Ссылку на видео с подробным рассказом педиатра о профилактике и лечении ринита можно найти на его форуме.
Если, несмотря на все предпринятые меры, появились следующие тревожные симптомы, не стоит откладывать визит к врачу:
- непрекращающийся более 10 дней насморк;
- храп и усиливающийся кашель по ночам, из-за этого возникают нарушения сна, слабость, быстрая утомляемость;
- затрудненное носовое дыхание;
- постоянное беспокойство, плаксивость, груд
Затянувшийся насморк у ребенка чем лечить
Главная » Насморк » Затянувшийся насморк у ребенка чем лечить
Длительный насморк у ребенка: эффективное лечение
Простуда у маленьких детей возникает очень часто, особенно при ослабленном иммунитете. При своевременном лечении и правильном поведении родителей вскоре удается избавиться от неприятных признаков.Однако когда возникает длительный насморк у ребенка, появляется серьезный повод для беспокойства, ведь заболевание может стать причиной многих осложнений.
Причины длительного насморка у грудничка
Затянувшийся насморк у ребенка отоларингологи рассматривают как хронический ринит. Такую форму заболевание приобретает в результате неправильного лечения острого ринита. Кроме того, затянувшийся ринит может быть признаком других воспалительных процессов, протекающих в детском организме. Нередко он указывает на развитие инфекционных заболеваний, гриппа, болезней верхних дыхательных путей.
В большинстве случаев длительный насморк у грудничка является последствием обычного ринита. Как правило, неприятные симптомы – слизистые выделения из носа и заложенность носоглотки, возникают в холодное и сырое время года. Может быть несколько возбудителей заболевания, обычно это вирусы и микробы, тогда специалисты различают вирусное и бактериальное происхождение ринита. Лечение длительного насморка у ребенка и определяется типом возбудителя воспалительного процесса в носоглотке. При бактериальном рините чаще всего возбудителями выступают такие микробы, как стафилококки, пневмококки и стрептококки.
Среди других причин затяжного ринита отоларингологи называют такие факторы:
- ослабленный иммунитет;
- частые простудные заболевания, сопровождающиеся насморками;
- отсутствием какого-либо лечения острого ринита;
- постоянное переохлаждение организма;
- протекание в организме других инфекционных заболеваний;
- искривление носовой перегородки – врожденное или приобретенное;
- увеличение аденоидной ткани;
- аллергические реакции слизистой оболочки носа;
- скрытые инфекции.
Признаки затяжного насморка у ребенка
Обнаружив у своего малыша затяжной насморк, следует сразу посетить кабинет специалиста.
Распознать эту форму воспалительного процесса, протекающего в носоглотке, можно по таким признакам:
Затяжной насморк у ребенка — как лечить, как вылечить, лечение затянувшегося ринита
Обычно насморк воспринимается лишь как косвенное следствие какой-либо сторонней проблемы, потому к нему не всегда относятся излишне серьёзно. Но другое дело, когда он становится излишне серьёзным – или даже затяжным. Вот тогда необходимо понять, что же именно стало причиной возникновения проблемы, а также что нужно делать, когда проблема дала о себе знать.
Причины возникновения
Причины возникновения проблемы могут варьироваться в очень сильной степени, но можно выделить несколько основных, которые возникают у детей чаще всего.
- Переохлаждение. Это наиболее распространённая из всех возможных причин насморка. К счастью, она же является наиболее безобидной, почти что не причиняющей никакого вреда. Чаще всего во всём виноваты просто застуженные ноги. Обычно никаких осложнений у подобной проблемы нет, она проходит ровно так же, как и началась.
- Бактерии и/или вирусы. Ещё один очень частый пример из-за чего происходит подобная проблема. Можно узнать, что именно они проявились, по дополнительным симптомам, например, по кашлю, болезненным ощущениям в горле, а в некоторых наиболее сложных случаях даже по проявлениям лихорадки. Эти дополнительные симптомы являются верным признаком того, что стоит обратиться к врачу для дополнительного исследования.
- Воздействие аллергенов (аллергический ринит). Это может быть просто домашняя пыль, а может быть пыльца, шерсть животных и многое другое. Иногда даже просто сухой воздух может спровоцировать возникновение такой реакции. При этом температура не наблюдается, всё более, чем хорошо. Можно определить, что причина заключается в этом, по тому, что слизистая очень негативно реагирует на любые внешние раздражители, что теряется аппетит, есть проблемы со сном и болит голова.
- Слишком частое использование сосудосужающих спреев и капель. Достаточно часто при привыкании к подобным средствам организм начинает вместо уменьшения выработки носовой слизи производить ее в избыточном количестве. В такой ситуации в первую очередь надо перестать применять такие спреи, а потом уже разбираться, есть ли еще какие-то сопутствующие причины, вызывающие затяжной насморк.
- Особенности анатомии носоглотки, как врожденные, так и приобретенные в результате перенесенных ребенком травм. В этой ситуации стоит проконсультироваться с врачом и быть готовым, что в особо серьезных случаях ребенку может потребоваться операция.
Возможные заболевания
Выше мы рассмотрели общие причины, которые могут спровоцировать развитие проблемы,теперь несколько углубимся и изучим заболевания, которые потенциально могут лежать в основе затяжного насморка у детей. К ним относятся:
- Хронический гайморит и любые другие хронические воспалительные процессы в области носоглотки. Чаще всего они возникают как результат не полностью долеченных простудных заболеваний.
- Аденоидит – воспаление аденоидов, проявляющееся помимо насморка еще и в затрудненном дыхании. Заболевание обязательно требует лечения, в запущенных случаях – даже оперативного вмешательства.
При наличии заболеваний уже не выйдет обойтись простыми мерами. Важно обратиться к врачу-педиатру, который изучит состояние вашего ребёнка и сможет, проанализировав ситуацию, назначить соответствующее лечение.
Лечение народными средствами
Если проблема не вызвана заболеванием, то тогда можно то тогда можно прибегнуть к простым средствам, которые используются в народе. К наиболее распространённым и популярным из них относятся:
- Промывание носа (несколько раз в день). Положительный эффект будет заметен даже при использовании простой воды, но еще лучше приобрести в аптеке или приготовить самостоятельно слабый солевой раствор, поскольку он будет иметь не только очищающее, но и обеззараживающее воздействие. Это простой, доступный, но эффективный способ.
- Ингаляции (вдыхание пара), способствующие увлажнению слизистой, разжижению слизи. Для них делают средний по крепости раствор эвкалипта, календулы, ромашки или иных лечебных трав, добавляют различные эфирные масла (хвойных деревьев, чайного дерева, лаванды, мяты и так далее), а затем дают ребенку подышать горячим паром. Чтобы ребенок не опрокинул на себя горячее и не наклонялся к кипятку слишком близко, одного его лучше во время этой лечебной процедуры не оставлять. Противопоказанием для ингаляций будет наличие в носовых выделениях гноя.
- Горчичники. Их смачивают в теплой воде и прикладывают на грудь, спину и/или ступни ребенка, которого затем тепло укутывают. При первом применении стоит ограничиться 3-5 минутами и внимательно отслеживать, не проявятся ли аллергические реакции на коже, в дальнейшем можно оставлять на 10-15 минут.
Учтите, что имеются индивидуальные противопоказания, при которых данный метод может навредить ребёнку. К ним относится следующее: индивидуальная непереносимость горчицы, микротравмы и высыпания на коже, повышенная температура, возраст младше года.
Профилактика
Профилактические меры при этой проблеме являются намного эффективнее лечения, куда проще не допустить возникновения насморка, чем в дальнейшем его лечить. И нужно, при применении профилактических мер, исходить как раз из причин, что провоцируют данную проблему в первую очередь.
Причины кашля по ночам у взрослых
Лечение бронхита курильщика описано тут.
Лечение аденоидов у детей без операции //drlor.online/zabolevaniya/nosa/adenoidy/detej-lechenie-bez-operacii.html
Очень важно начать соблюдать температурный режим, стараться одевать ребёнка исключительно по погоде не давать ему переохлаждаться, не давать ему промокаемую обувь и так далее.
Слишком сильно кутать его тоже не стоит, иначе ребёнок будет потеть и простывать.
Старайтесь избегать сухого воздуха. Детские носы реагируют на него куда сильнее, так как их слизистая оболочка пытается максимально активно защититься от пересыхания. Если есть возможность повысить влажность воздуха, то ей необходимо обязательно воспользоваться.
Но нужно соблюсти разумный баланс, так как излишне высокая влажность также будет вредна, она будет способствовать размножению грибка и пылевого клеща, что также может приводить к насморку, но уже аллергического типа.
Если причина заключается в аллергической реакции, то тогда нужно заранее оградить ребёнка от воздействия аллергенов, на которые он, как известно, реагирует. Например, если ранее имелись случаи того, что ребёнок имел аллергию на пыль, нужно заменить его постельные принадлежности на синтетические, в которых гораздо меньше идёт накопление пыли.
Врач может также назначить специальные антигистаминные препараты, но вот самим их выбирать не стоит, можно навредить ребёнку.
Видео
Выводы
Затяжной насморк у ребёнка, как правило, не представляет какой-то особой опасности, в большинстве случаев с ним достаточно просто можно справиться. Но очень важно понимать, какие потенциальные причины его в принципе могут спровоцировать, равно как важно понимать, какие первые меры необходимо предпринять, чтобы побороть насморк. В принципе, достаточно лишь общей заботы о здоровье вашего ребёнка, чтобы он не страдал от затяжного насморка. Если же проблема затянулась излишне сильно, не стесняйтесь обратиться к доктору, который подскажет, что делать в вашем конкретном случае.
Затяжной насморк у ребенка
Ринит является частым спутником растущего ребенка. Но вполне нормально, если он быстро вылечивается. Другое дело – затяжной насморк, длительность которого более двух недель, тяжело поддающийся лечению обычными средствами или рецидивирующий спустя короткий промежуток времени.
Содержание статьи:
Причины
Важно помнить, что главное не лечить затяжной насморк у ребенка, а то патологическое состояние, которое его вызвало. Ринит сам по себе – это не заболевание, а только симптом. Различают такие причины затяжного насморка:
- Раздражение слизистых носа различными агрессивными веществами, присутствующими во вдыхаемом воздухе (пыль, сигаретный дым, выхлопные газы).
- Аллергический ринит – развивается в результате гиперчувствительности детского организма на различные, совершенно безобидные для других вещества (пищевые продукты, пыль, лекарственные средства и т.п.).
- Полипы и аденоиды – патология, широко распространенная в детском возрасте.
- Хроническая патология ЛОР-органов (фронтит, гайморит, бактериальный ринит).
- Попадание в носовую полость инородных тел.
- Ослабленный иммунитет.
- Длительное использование сосудосуживающих капель.
- Отсутствие лечения при простом насморке. Любое невылеченное заболевание само по себе не исчезает, а переходит в более серьезную форму.
Как проявляется патология
Можно выделить такие симптомы затяжного насморка у детей:
- Длительность заболевания более двух недель.
- Заложенность носа постоянная — это признак, который позволяет отличить инфекционный насморк от аллергического. При развитии аллергии отмечается цикличность нарастания симптоматики: заложенность носа усиливается ночью, утром, при выходе из помещения или во время пребывания в нем.
- Снижение обоняния – затянувшийся ринит характеризуется тем, что маленький пациент практически не ощущает запахи, даже не реагируя на сильные раздражители, как чеснок или лук.
- В носовой полости появляются корочки и зуд.
- Характер выделений. При бактериальной инфекции они гнойные или густые слизистые, с неприятным запахом, бело-зеленого или белого цвета. При аллергической этиологии выделения густые прозрачные.
- Общее состояние больного ухудшается – возникает вялость, ухудшается сон и аппетит, усталость и головная боль.
В чем опасность?
Затяжной насморк у ребенка опасен нарушением работы сердца и дыхательной системы. Из-за этого возможно неправильное формирование грудной клетки и скелета.
Длительный ринит, более месяца, грозит возможностью осложнений, как отит, синусит, бронхиальная астма.
Если Вам не известно, почему сопли у ребенка не проходят, не стоит заниматься самолечением. Это особенно касается детей до года – избыток слизи у них может перекрыть носовые ходы и стать причиной удушья. Поэтому регулярно удаляйте скопившееся содержимое из носика младенца.
Затяжной насморк с кашлем
Насморк и кашель у детей часто могут сочетаться. В этом случае врач может посоветовать ингаляции. Паровые процедуры при продуктивном кашле будут способствовать выходу мокроты, а при сухом – снимут воспалительный процесс со слизистых дыхательных путей.
При сильных соплях у малыша, к которым уже присоединяется кашель, можно сделать такую ингаляцию: возьмите мяту, зверобой и цветы календулы по столовой ложке, залейте все 1 литром кипятка, дайте настояться и процедите. Настой возьмите в паровой ингалятор и дайте подышать ребенку на протяжении 10–15 минут.
Кашель у ребенка на фоне хронического ринита хорошо поддается лечению горчичниками. Для этого пластинки предварительно окунают в теплую воду и накладывают на грудь и спину большого малыша, не затрагивая области сердца. Дитя при такой манипуляции хорошо укрывают.
Лечение затяжного ринита
Как только определены причины заболевания, необходимо приступать к его лечению.
Чтобы не застаивалась слизь, необходимо регулярно очищать нос. Для этой цели можно купить специальный назальный аспиратор или же резиновую грушу небольших размеров. Дети 2 года жизни и старше уже могут высморкаться. Для увлажнения слизистой носа используют солевые растворы. Промывание носа проводят по несколько раз в день, регулярно. Для этого можно приготовить солевой раствор в домашних условиях или купить готовые аптечные препараты (хьюмер, но соль, аква марис и другие). Такие процедуры позволяют снять отек, увлажнить слизистую и, освободив носовые ходы, возвратить дыхание.
Чтобы вылечить затяжной насморк у ребенка аллергического происхождения, необходимо обязательно обнаружить раздражитель и приложить все усилия, чтобы оградить дитя от них. Основными аллергенами являются некоторые пищевые продукты, чистящие средства, шерсть домашних питомцев, технические жидкости с выраженным запахом, сигаретный дым. Лечение затяжного насморка в этом случае также включает использование антигистаминных препаратов.
Как лечить у ребенка затяжной насморк инфекционного происхождения? Для этого используют препараты для разжижения мокроты, антисептики, жаропонижающие, лекарства для укрепления иммунитета. При тяжелой форме заболевания показано использование антибиотиков.
Использование разных капель для лечения длительного ринита обязательно должно быть одобрено педиатром или отоларингологом. Неоправданное применение сосудосуживающих капель может спровоцировать такое осложнение, как скрытый инфекционный процесс и только ухудшить состояние крохи. При их длительном использовании возникает привыкание. Капли на основе трав способны спровоцировать аллергию, поэтому начиная использовать новое средство, обязательно внимательно следите за реакцией организма.
Затяжной насморк у ребенка 2-х летнего возраста и старше можно лечить при помощи пероральных гомеопатических препаратов. Неплохой эффект от использования синупрета – препарата растительного происхождения. В его составе есть много природных компонентов (цветы первоцвета, бузины, вербены, щавель, корень горечавки) и биологически активные вещества. Препарат оказывает иммуномодулирующее, секретолитическое и противовирусное действие. В результате приема препарата уменьшается отечность слизистой, увеличивается секреция слизи, разжижается и быстро устраняется густая мокрота. Длительность курса лечения синупретом – 7-14 дней. Аналогичным эффектом обладает препарат циннабсин, который можно принимать детям после 3-х лет.
Как вылечить затянувшийся ринит без использования медикаментозных средств? Неплохой вариант – точечный массаж, который проводят 2-3 раза в день. Массажные движения выполняют по часовой стрелке на уровне крыльев носа. Также используется физиотерапевтическое лечение (лазеро-, магнитотерапия, УВЧ и т.д.).
Нельзя самостоятельно лечить затянувшийся насморк у ребенка, а тем более использовать исключительно народные средства лечения. Так закапывание в носик малышу меда или молока будет только способствовать размножению бактерий и затруднит деятельность иммунной системы. А сок чеснока или лука может вызвать раздражение слизистой, вплоть до образования язв. Обязательно обращайтесь с крохой за врачебной помощью.
Методы профилактики
Лучшей профилактикой ринита, а также многих других заболеваний, является укрепление иммунитета. Для этого хотя бы раз в год нужно оздоровлять дитя, чтобы потом долго не лечить его. Лето – идеальная пора для этого. Можете отправиться с малышом вместе на море или в горы. В любое время года старайтесь как можно больше гулять на свежем воздухе. Активный образ жизни, занятия спортом помогают укрепить защитные силы организма.
Доктор Комаровский подчеркивает, насколько важную роль в профилактике длительного насморка у детей играют закаливающие процедуры, а также поддержание оптимальной температуры (19 — 22°) и режима влажности (не ниже 50%).
Независимо от происхождения ринита при его затяжной форме лечение необходимо проводить под контролем специалиста. Пустив заболевание на самотек, можно спровоцировать риск развития серьезных осложнений – отита, гайморита, пневмонии, бронхита, бронхиальной астмы. Поэтому не старайтесь заниматься самолечением и как только Вы увидели, что насморк у ребенка затянулся надолго, обращайтесь за квалифицированной помощью.
Гемофилия у детей | Johns Hopkins Medicine
Что такое гемофилия?
Гемофилия — это наследственное нарушение свертывания крови. Дети с гемофилией не могут остановить кровотечение, потому что у них недостаточно фактора свертывания крови. Факторы свертывания необходимы для свертывания крови. Сгустки крови для предотвращения чрезмерного кровотечения.
Существует множество факторов свертывания крови, участвующих в образовании сгустков, останавливающих кровотечение. Два общих фактора, влияющих на свертываемость крови, — это фактор VIII и фактор IX.
Насколько серьезна гемофилия у вашего ребенка, зависит от уровня факторов свертывания крови в его или ее крови.
К 3 основным формам гемофилии относятся:
Гемофилия A . Это вызвано недостатком фактора свертывания крови VIII. Около 9 из 10 больных гемофилией имеют болезнь типа А. Это также называется классической гемофилией или дефицитом фактора VIII.
Гемофилия B . Это вызвано дефицитом фактора IX.Это также называется рождественской болезнью или дефицитом фактора IX.
Гемофилия C . Некоторые врачи используют этот термин для обозначения отсутствия фактора свертывания XI.
Что вызывает гемофилию у детей?
Гемофилия типов A и B является наследственным заболеванием. Они передаются от родителей к детям через ген на Х-хромосоме. У женщин две X-хромосомы, а у мужчин — одна X и одна Y-хромосома.
Женщина-носитель имеет ген гемофилии на одной из Х-хромосом.Когда женщина-носитель гемофилии беременна, вероятность того, что ген гемофилии передается ребенку, составляет 50/50.
Если ген передается сыну, он заболеет.
Если ген передается дочери, она будет носителем.
Если отец болен гемофилией, но мать не несет гена гемофилии, то ни один из сыновей не будет болен гемофилией, но все дочери будут носителями.
Примерно у одной трети детей с гемофилией семейный анамнез этого заболевания отсутствует. В этих случаях считается, что заболевание может быть связано с новым дефектом гена.
Носители гена гемофилии часто имеют нормальный уровень факторов свертывания крови, но могут:
Гемофилия С обычно не вызывает проблем, но у людей может быть усиление кровотечения после операции.
Каковы симптомы гемофилии?
Самый частый симптом этого заболевания — сильное неконтролируемое кровотечение.
Тяжесть гемофилии зависит от количества факторов свертывания крови в крови. Те, кто страдает гемофилией, уровень которой превышает 5% (100% — средний показатель для здоровых детей), чаще всего имеют кровотечение только после серьезных операций или удаления зубов. Этим детям может быть даже не поставлен диагноз до тех пор, пока не появятся кровотечения в результате операции.
Тяжелая гемофилия — это когда фактор VIII или IX ниже 1%. У этих детей может возникнуть кровотечение даже при минимальной повседневной активности.Кровотечение также может возникнуть из-за неизвестной травмы. Кровотечение чаще всего возникает в суставах и в голове.
Симптомы вашего ребенка также могут включать:
Ушиб. Синяки могут возникнуть даже в результате небольших несчастных случаев. Это может привести к сильному скоплению крови под кожей, вызывающему отек (гематому). По этой причине большинству детей ставится диагноз в возрасте от 12 до 18 месяцев. Это когда ребенок более активен.
Легко кровоточит. Склонность к кровотечению из носа, рта и десен при незначительной травме. Кровотечение при чистке зубов или стоматологической работе часто указывает на гемофилию.
Кровотечение в сустав. Гемартроз (кровотечение в сустав), если его не лечить, может вызвать боль, неподвижность и деформацию. Это наиболее частая причина осложнений, связанных с кровотечением при гемофилии. Эти совместные кровотечения могут приводить к хроническим, болезненным, артритам, деформации и хроническим повреждениям.
Кровотечение в мышцах. Кровотечение в мышцы может вызвать отек, боль и покраснение. Отек из-за чрезмерного количества крови в этих областях может увеличить давление на ткани и нервы в этой области. Это может привести к необратимым повреждениям и деформации.
Кровотечение в мозг в результате травмы или спонтанно. Кровотечение в результате травмы или спонтанное кровотечение в головном мозге является наиболее частой причиной смерти детей с гемофилией и наиболее серьезным кровотечением.Кровотечение в головном мозге или вокруг него может возникнуть даже из-за небольшой шишки на голове или падения. Небольшие кровотечения в головном мозге могут привести к слепоте, умственной отсталости, различным неврологическим расстройствам. Это может привести к летальному исходу, если его не обнаружить и сразу же не лечить.
Другие источники кровотечения. Кровь, обнаруженная в моче или кале, также может сигнализировать о гемофилии.
Симптомы гемофилии могут быть похожи на другие проблемы. Всегда уточняйте диагноз у лечащего врача.
Как диагностируется гемофилия у детей?
Он диагностирует гемофилию на основании вашего семейного анамнеза, истории болезни вашего ребенка и медицинского осмотра. Анализы крови включают:
Общий анализ крови. В общем анализе крови проверяются красные и белые кровяные тельца, клетки свертывания крови (тромбоциты) и иногда молодые эритроциты (ретикулоциты). Он включает гемоглобин и гематокрит, а также более подробную информацию о красных кровяных тельцах.
Факторы свертывания. Для проверки уровней каждого фактора свертывания.
Время кровотечения. Для проверки скорости свертывания крови.
Генетическое или ДНК-тестирование . Чтобы проверить наличие аномальных генов.
Как лечится гемофилия?
Лечащий врач вашего ребенка направит вас к гематологу, специалисту по заболеваниям крови.Лечащий врач вашего ребенка подберет лучшее лечение на основе:
Сколько лет вашему ребенку
Его или ее общее состояние здоровья и история болезни
Насколько он болен
Насколько хорошо ваш ребенок может переносить определенные лекарства, процедуры или методы лечения
Ожидаемый срок действия состояния
Ваше мнение или предпочтение
Лечение зависит от типа и тяжести гемофилии.Лечение гемофилии направлено на предотвращение кровотечений (в основном, головных и суставных). Лечение может включать:
Кровотечение в суставе может потребовать хирургического вмешательства или иммобилизации. Вашему ребенку может потребоваться реабилитация пораженного сустава. Это может включать физиотерапию и упражнения для укрепления мышц вокруг этой области.
Переливание крови может потребоваться, если произошла большая кровопотеря. Это когда вашему ребенку сдают кровь.
Самостоятельно вводимый фактор VIII или IX может позволить ребенку с гемофилией вести почти нормальный образ жизни.
Какие осложнения гемофилии?
Осложнения гемофилии включают:
Кровотечение в суставах или мышцах
Воспаление слизистой оболочки сустава
Долговременные проблемы с суставами
Очень серьезные опухолевидные увеличения мышц и костей
Выработка антител против факторов свертывания
Инфекции при переливании (ВИЧ и гепатиты B и C больше не передаются через донорскую кровь)
Как лечить гемофилию?
При тщательном лечении многие дети с гемофилией могут жить относительно здоровой жизнью с нормальной продолжительностью жизни.
Лечение гемофилии вашего ребенка может включать:
Принимать участие в деятельности и упражнениях, но избегать тех, которые могут причинить травму. К ним относятся футбол, регби, борьба, мотокросс и катание на лыжах.
Получение специальной медицинской помощи перед операцией, включая стоматологическую помощь. Врач вашего ребенка может посоветовать инфузии замещения фактора. Они повышают уровень свертывания крови у ребенка перед процедурами. Ваш ребенок также может получать инфузии заместительного фактора определенного фактора во время и после процедуры.Они поддерживают уровень фактора свертывания крови и улучшают заживление и предотвращают кровотечение после процедуры.
Предотвращение проблем с зубами и деснами с помощью надлежащей гигиены зубов.
Иммунизация проводится под кожу, а не в мышцу, чтобы предотвратить кровотечение в мышцах.
Избегайте аспирина и других нестероидных противовоспалительных средств (НПВП).
Ношение медицинского удостоверения личности (ID) в экстренных случаях.
Когда мне следует позвонить поставщику медицинских услуг для моего ребенка?
Когда вам следует позвонить, будет зависеть от того, насколько тяжелое состояние вашего ребенка и какое лечение он или она получает. Поскольку гемофилия — это хроническое заболевание, поговорите с лечащим врачом вашего ребенка о том, когда вам следует позвонить или получить медицинскую помощь для вашего ребенка.
Позвоните лечащему врачу вашего ребенка, если ваш ребенок:
Основные сведения о гемофилии у детей
Гемофилия — это наследственное нарушение свертываемости крови.Это вызывает у пораженного ребенка низкий уровень факторов свертывания крови.
Самый частый симптом гемофилии — усиленное неконтролируемое кровотечение.
Введение фактора VIII или IX может позволить ребенку с гемофилией вести почти нормальный образ жизни.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения лечащего врача вашего ребенка:
Перед визитом запишите вопросы, на которые хотите получить ответы.
Во время посещения запишите названия новых лекарств, методов лечения или тестов, а также все новые инструкции, которые ваш поставщик дает вам для вашего ребенка.
Если вашему ребенку назначен повторный прием, запишите дату, время и цель этого визита.
Узнайте, как можно связаться с лечащим врачом вашего ребенка в нерабочее время. Это важно, если ваш ребенок заболел и у вас есть вопросы или вам нужен совет.
Частое мочеиспускание у детей: причины, диагностика и лечение
Поллакиурия или учащенное мочеиспускание в дневное время обычно считается сенсорным позывом, при котором ребенок часто чувствует, что собирается помочиться без какой-либо физической потребности в этом. Ребенок может каждый раз выделять только небольшое количество мочи (1).
Поскольку это состояние протекает без каких-либо других симптомов, оно является доброкачественным и проходит самостоятельно, длится от нескольких недель до нескольких месяцев (2). Также у некоторых детей могут быть повторяющиеся эпизоды поллакиурии в течение более длительного периода времени.
Прочтите этот пост, чтобы узнать о причинах и симптомах поллакиурии и о том, как вы можете помочь своему ребенку справиться с этим заболеванием.
Как часто ребенок должен мочиться в течение дня?
Не существует жестких правил, определяющих, сколько раз ребенок может мочиться в день. Однако можно с уверенностью сказать, что посещение туалета каждые два часа является нормальным.
Иногда ребенок может мочиться чаще, если он выпил больше жидкости, в холодную погоду или просто для развлечения (дети младшего возраста).
Что вызывает учащенное дневное мочеиспускание у детей?
Причина частого дневного мочеиспускания точно не известна. Это состояние редко связано с какой-либо физической причиной (3). Специалисты считают, что это может быть связано с психологическими или психогенными факторами. В некоторых случаях стресс или проблемы, связанные со школой, домом или семьей, могут быть пусковыми факторами у детей (2).
Триггерные или провоцирующие факторы могут включать следующие (2, 3, 4, 5, 6).
- Психологические факторы , такие как школьный стресс; смерть члена семьи или друга; переезд в новый дом или школу; рождение брата и сестры; оскорбления или издевательства; или развод родителей
- Факторы питания , такие как чрезмерное потребление молока или кофеина
- Запор
- Воспаление мочевого пузыря (небактериальный цистит)
- Воспаление уретры (химический уретрит)
- Гиперактивный мочевой пузырь или повышенная чувствительность мочевого пузыря (также может наблюдаться зимой или в холодные дни)
- Избыточная секреция кальция с мочой (гиперкальциурия)
- Тиковые расстройства, такие как синдром Туретта
Часто у детей с этим заболеванием не может быть выявлен очевидный пусковой фактор.
[Читать: Инфекция мочевыводящих путей у детей]
Симптомы частого мочеиспускания или поллакиурии у детей
Признаки и симптомы поллакиурии могут включать следующие (4, 7)
- Ребенок может мочиться (мочеиспускание) так же часто каждые пять-десять минут. Частота может составлять от трех до четырех раз в час или до 30–40 раз в день. Это также может повториться через несколько месяцев или лет.
- Ребенок может не испытывать боли в животе, бока или дизурии при мочеиспускании.
- Недержания мочи (утечки мочи) или потери контроля над мочевым пузырем у ребенка нет.
- Небольшое количество мочи выделяется из каждой пустоты.
- Изменений дефекации нет.
- Ребенок может мочиться ночью (никтурия может присутствовать в 25% случаев), но частота будет значительно меньше по сравнению с днем.
Ноктурия определяется как состояние, при котором человеку необходимо просыпаться ночью, чтобы помочиться. - Нет признаков полиурии (выделение большого количества мочи) или инфекции.Цвет, запах и струя мочи в норме.
- Нет чрезмерного увеличения потребления жидкости или жидкостей.
[Читать: Боль в животе у детей]
Диагноз
Поллакиурия — доброкачественное заболевание. Поэтому практикующие врачи не могут выбрать инвазивное обследование, если отчет об анализе мочи и результаты физикального обследования в норме.
Врачи обычно изучают историю болезни и проводят медицинский осмотр (1). Кроме того, врачей различают частое дневное мочеиспускание (поллакиурию) от полиурии (чрезмерное выделение или выделение мочи) из-за метаболических нарушений , таких как несахарный диабет и сахарный диабет (2).
Врачи могут предложить следующие лабораторные или клинические исследования (1, 4).
- История болезни : Эта оценка может помочь выявить в анамнезе инфекции мочевыводящих путей (ИМП), сахарный диабет или другие инфекции у вашего ребенка. Также можно обнаружить любые изменения в мочеиспускании или поведении вашего ребенка.
- Физикальное обследование : Можно проверить наличие боли в животе или в боку. Также может быть проведено обычное неврологическое обследование для проверки нижних конечностей (ног и ступней).
- Общий анализ мочи : Уровни белка и глюкозы, осмоляльность и удельный вес мочи можно проверить с помощью анализа мочи. Также может быть проведено исследование осадка. Можно проверить наличие протеинурии (наличие избытка белка в моче), гематурии (наличие крови в моче) или лейкоцитов (лейкоцитов). Кроме того, можно оценить наличие гиперкальциурии (избыток кальция в моче). Также может быть предложен посев мочи.
- Визуализация / УЗИ : В некоторых случаях может быть выполнено УЗИ мочевого пузыря и почек для выявления каких-либо отклонений.
[Читать: Пептическая язва у детей]
Лечение частого мочеиспускания или поллакиурии у детей
После того, как врач провел первичный осмотр вашего ребенка и определил триггерный фактор (ы) для поллакиурии, необходимую терапию или лечение варианты можно обсудить. Обычно детям не нужны лекарства от этого состояния.
Управление частым дневным мочеиспусканием может включать следующее (6, 7).
- Ободрение и поддержка как ребенка, так и родителей : Важно понимать, что это состояние является доброкачественным и самоограничивающим (возникает в течение определенного времени).Уверенность и эмоциональная поддержка могут помочь родителям понять, что это состояние не указывает на какие-либо медицинские осложнения или основные заболевания и что ребенок здоров.
Кроме того, если в качестве вероятных причин определены триггеры, связанные со стрессом или эмоциями, следует поощрять детей к разговору со своими родителями или к консультированию.
Не раздражайте ребенка из-за частоты мочеиспускания. Помните об их чувствах или эмоциональном переживании. Вы также можете заверить своего ребенка, что если немного подождать перед тем, как воспользоваться туалетом, ничего не случится.
- Изменения в диете : Было замечено, что наличие чрезмерного количества кальция в моче и употребление кислых и богатых оксалатами напитков связано с поллакиурией. Поэтому врачи могут посоветовать избегать кислых или богатых оксалатами напитков, кофеина и молока. Также может быть рекомендовано увеличить потребление более здоровой жидкости и воды.
- Лекарства : Антихолинергические средства обычно используются для лечения гиперактивного мочевого пузыря у детей.Однако их эффективность при частом мочеиспускании спорна.
[Читать: Запор у детей]
Советы по уходу на дому для ведения
Если вы заметили необычное учащение мочеиспускания у вашего ребенка, обязательно посетите практикующего врача для постановки правильного диагноза.
Как правило, вашему ребенку может не потребоваться прием лекарств для лечения этого состояния. Вы можете помочь своему ребенку справиться с этим состоянием и справиться с ним с помощью этих советов (3).
- Убедитесь, что учителя или воспитатели вашего ребенка не наказывают вашего ребенка за это состояние.
- Когда вы находитесь дома, помогите им понять, что нет необходимости или срочно пользоваться туалетом каждый раз, когда возникает потребность.
- Постарайтесь выяснить возможные причины или пусковые механизмы (эмоциональные или связанные со стрессом) и устраните их, часто и открыто разговаривая с ребенком.
- Вы также можете побудить их поиграть, почитать, посмотреть любимые шоу или заняться чем-то веселым, чтобы отвлечь их от желания сходить в туалет.
[Прочтите: Личная гигиена для детей]
Осложнения частого мочеиспускания у детей
Нет никаких осложнений, связанных с этим состоянием.Однако, если ваш ребенок испытывает такие симптомы, как боль, затрудненное мочеиспускание, потеря контроля над мочевым пузырем (утечка или ночное недержание мочи) или внезапное усиление жажды, обязательно посетите врача.
Частое дневное мочеиспускание или поллакиурия у детей могут исчезнуть в течение нескольких недель или месяцев. Однако это может повториться через несколько месяцев или лет. В большинстве случаев детям могут не потребоваться лекарства. Если триггеры являются эмоциональными или связанными со стрессом, постарайтесь, чтобы вашему ребенку было комфортно, и обсудите с ним любые проблемы, проблемы или страхи.
Ссылки:
Причины, симптомы и методы лечения
Нат смотрела на учителя и постоянно моргала правым глазом. Ее учитель просто подумал, что она глупая, и не обратил на нее особого внимания. В другой раз учитель увидел, что Нэт постоянно морщится на другого ученика. На этот раз она была обеспокоена тем, что такое поведение было ненормальным для Ната, который обычно дружелюбен и вежлив со всеми в классе.
Нат не был глупым или грубым. У нее были повторяющиеся мышечные спазмы или движения, также известные как синдром тика.Здесь MomJunction объясняет подергивания и тики у детей, почему они случаются и как их лечить.
Что такое тики?
Тики — это непроизвольные мышечные или голосовые спазмы, которые являются внезапными, повторяющимися и длятся определенное время. Тики обычно возникают у детей младше 18 лет, и исследования показывают, что они затрагивают 20% школьников (1).
Выраженность тиков варьируется от ребенка к ребенку.
Тики усиливаются в возрасте 11–12 лет и уменьшаются в подростковом возрасте.Со временем они исчезают, но в некоторых случаях ребенок испытывает их и во взрослой жизни (2).
Сопутствующие заболевания распространены среди детей, страдающих тиками http://nationalautismassociation.org/pdf/MedicalComorbiditiesinASD2013.pdf. Дети с тиками также могут иметь синдром дефицита внимания с гиперактивностью (СДВГ), обсессивно-компульсивное расстройство (ОКР), тревожное расстройство разлуки или нарушения обучения. https://www.healthychildren.org/English/health-issues/conditions/emotional-problems/Pages/Tics-Tourette-Syndrome-and-OCD.aspx.
Вернуться к началу
Симптомы тиков
Частота, интенсивность и продолжительность спазма или тика могут варьироваться от одного человека к другому. Симптомы также могут варьироваться между простыми тиками, и сложными тиками.
Простые тики кратковременны и могут быть голосовыми или моторными. Простые вокальные тики у детей могут быть:
- Вздыхание
- Кашель
- Хрюканье
- Другие звуки голоса, такие как улюлюканье или крик
Простые двигательные тики могут включать:
- Мигание
- Подергивание носа
- Пожимание плечами
- Подергивание головой
- Движение челюстей
[Читать: Мышечная дистрофия у детей ]
Сложные тики длятся дольше и часто представляют собой комбинацию нескольких тиков. Сложные вокальные тики могут включать в себя повторяющееся использование слов или фраз , не имеющих отношения к разговору. Ребенок может повторить свои слова или повторить то, что сказал другой человек . Эти слова могут быть произнесены определенным образом или просто ворчать между ними.
Сложные двигательные тики могут представлять собой комбинацию моргания, подергивания головой и пожимания плечами в определенном порядке. Они также могут включать очевидные физические движения, такие как прыжки, подпрыгивание, или непристойный жест , и могут казаться преднамеренными или произвольными действиями.В некоторых случаях сложные двигательные тики у детей могут быть просто имитацией действий другого человека.
Вернуться к началу
Причины преходящего тикового расстройства:
Причины тиков у детей неизвестны. Исследования показывают, что может быть более одного фактора. Исследователи полагают, что сочетание экологических и биологических факторов может развить тиковый синдром у ребенка. Факторы окружающей среды, такие как аллергены, химические вещества в чистящих средствах и даже насилие в фильмах или видеоиграх, могут вызвать тик (http: // www.Беспокоиться кидс. org/node/119).
Некоторые исследователи предполагают, что тиковое расстройство у детей является генетическим, в то время как другие предполагают, что аномалий в головном мозге или с нейротрансмиттерами могут привести к тиковому синдрому. Синдромы тиков также могут быть результатом определенных заболеваний, таких как инсульт, токсины в организме, травмы головы, хирургическое вмешательство или инфекция, но это редкость.
Нейродегенеративные состояния, такие как болезнь Хантингтона, нейроакантоцитоз и Крейтцфельдта-Якоба, также могут способствовать развитию тиков у детей.
Тик-синдром у детей также мог развиться, если:
- были осложнения во время его рождения
- мать употребляла алкоголь или курила во время беременности
- Вес ребенка при рождении был низким
- Ребенок имел группа A ß-гемолитическая стрептококковая («стрептококковая») инфекция (это все еще изучается)
Наверх
Диагноз
Диагностировать тики непросто, так как есть несколько симптомов, таких как подергивание носа, сопение или горло очищение также могло произойти из-за аллергической реакции.Диагностика тиков начинается с полного физического и неврологического обследования, за которым следует изучение истории болезни ребенка, чтобы определить, вызывает ли тики основное заболевание.
Во время диагностики врачи проверяют:
- Возраст, когда проявились симптомы тика; в идеале это должно быть до того, как ребенку исполнится 18 лет.
- Сила тиков
- Продолжительность тиков
- Тип тиков: голосовые или двигательные
[Читать: Тревожные расстройства у детей ]
Если у ребенка была короткая- сроком вокальных или моторных тиков минимум месяц, но меньше года — это синдром преходящего тика . Если тики голосовые или моторные, продолжительны и сохраняются в течение года или более, это хроническое тиковое расстройство. Тики часто путают с синдромом Туретта, — это постоянство моторных и вокальных спазмов или тиков в течение как минимум одного года (3).
Вернуться к началу
Лечение
Тики обычно не требуют лечения, если только они не влияют на повседневную деятельность ребенка или не являются очень серьезными. Варианты лечения тиковых синдромов могут включать:
1.Когнитивно-поведенческая терапия
Когнитивно-поведенческая терапия (КПТ) — одно из лучших методов лечения и наиболее рекомендуемых вариантов лечения тиков. Психологи используют форму когнитивно-поведенческой терапии, называемую тренировкой по изменению привычки, которая фокусируется на эмоции, предшествующей тику. Как только события или ситуации, которые могут вызвать тик, определены, терапевт помогает ребенку научиться менее заметной двигательной реакции.
Например, лицевые тики у детей, такие как подергивание или подергивание носа, терапевт может помочь заменить их менее очевидными, такими как глубокое дыхание или закрытие глаз на несколько секунд.Поведенческая терапия также может помочь уменьшить частоту тиков с помощью дыхательных и расслабляющих техник.
2. Лекарство
В зависимости от причины тика врач может назначить:
- Нейролептики или антипсихотики, такие как пимозид, рисперидон и арипипразол, являются основными лекарствами от тиков у детей (4). Они работают над изменением химических веществ, контролирующих двигательные способности. Однако у них могут быть побочные эффекты, такие как помутнение зрения, увеличение веса, запор и сухость во рту.
- Клонидин помогает минимизировать симптомы тиков, а также СДВГ.
- Ботулинический токсин помогает расслабить определенные мышцы и предотвратить тики. Однако действие этого лекарства длится всего три месяца.
- Клоназепам также изменяет производство химических веществ в мозге, уменьшая тяжесть и частоту тиков.
Обратите внимание, что это лекарства, отпускаемые по рецепту, и у них есть несколько побочных эффектов. Поэтому поговорите со своим врачом, чтобы определить, что лучше всего для вашего ребенка.Следует отметить, что очень немногие простые тики, которые не связаны с основным заболеванием, когда-либо нуждаются в лечении, поскольку потенциальные побочные эффекты обычно перевешивают пользу.
[Прочитано: ОКР у детей ]
3. Лечение основного заболевания
Если диагноз показывает, что тики являются результатом основного состояния, лечение этого состояния поможет устранить тики у детей.
Кроме них, существует несколько гомеопатических средств. Однако, по возможности, триггер должен быть идентифицирован и удален или минимизирован.
В начало
Уход на дому и лечение тиков
В большинстве случаев вы можете справиться с тиковым синдромом без каких-либо лекарств или лечения. Помните, что тики — это непроизвольные неврологические симптомы или симптомы, не вызывающие ошибок, что означает, что ребенок не делает их специально. Небольшая осторожность в том, как вы реагируете на тики, может во многом свести к минимуму проблему или даже предотвратить ее.
Вот несколько советов по уходу в домашних условиях при тиках у детей.
- Стресс и тревога, пожалуй, самые частые триггеры тиков у детей.Поэтому постарайтесь, чтобы ребенок не испытывал стресса.
- Иногда тики могут указывать на пищевую аллергию. . При наличии показаний проверьте своего ребенка на пищевую аллергию и на какое-то время избегайте молочных продуктов, продуктов с искусственными красителями, ароматизаторов или консервантов, обработанных пищевых продуктов, кукурузных сиропов и других продуктов с глютеном. Сначала обсудите это со своим врачом.
- Убедитесь, что ребенок хорошо отдыхает ночью. Им следует поспать не менее десяти часов.
- Если тики не сильные, игнорируйте их.Если уделять ему слишком много внимания, это может вызвать у ребенка стресс и ухудшить его состояние.
- Тики могут смущать. Убедите ребенка, что с ним все в порядке, поможет уменьшить частоту тиков.
- Исследование показало, что 72% детей с СДВГ имели дефицит магния (5). Учитывая связь между СДВГ и тиковым синдромом, полезно давать ребенку продукты и добавки, богатые магнием.
Вернуться к началу
[Читать: Как справиться со стрессом у детей ]
Здоровое питание, образ жизни и благоприятная среда могут помочь ребенку оставаться здоровым и расслабленным, что может минимизировать тики, а также помочь в их лечение.Тики могут расстраивать, особенно потому, что они непроизвольны и проявляются в самые худшие моменты. Лучший способ справиться с ними — сохранять спокойствие и позволять ребенку не беспокоиться об этом. Также обратите внимание на события до того, как проявятся тики. Это поможет вам определить триггеры, которые облегчат лечение или профилактику тиков.
В общем, если тик не беспокоит вашего ребенка, он не должен беспокоить вас. Лечащий врач вашего ребенка просто должен исключить другие причины, чтобы быть в безопасности.
Рекомендуемые статьи:
Паховая грыжа у детей | Причины, симптомы и диагностика
Причины паховой грыжи
Между 12 и 14 неделями развития плода яички или яичники формируются в брюшной полости рядом с почками. Они постепенно спускаются в нижнюю часть живота по мере того, как ребенок продолжает развиваться. По мере движения вниз часть брюшины (тонкий слой ткани, выстилающей внутреннюю часть живота), которая прикрепляется к яичку, втягивается вместе с ней в мошонку, образуя мешок или мешочек.
Похожий процесс происходит у девочек, когда круглая связка матки спускается в пах у половых губ. Этот мешок известен как влагалищный отросток и обычно закрывается вскоре после рождения. Это устраняет любую связь между брюшной полостью и мошонкой или пахом. Когда закрытие влагалищного отростка задерживается или неполное, он может растянуться и в конечном итоге превратиться в грыжу. Растяжение влагалищного отростка создает паховый мешок, позволяя органам выходить из брюшной полости и входить в него.Если жидкость, а не органы, накапливается и остается в мешочке, у ребенка гидроцеле.
Примерно от 80 до 90 процентов паховых грыж возникает у мальчиков. Они чаще встречаются с правой стороны, но примерно в 10 процентах случаев возникают с обеих сторон (двусторонне).
Заболеваемость паховой грыжей
Паховая грыжа может возникнуть в любом возрасте, но одна треть грыж у детей появляется в первые 6 месяцев жизни.Факторы риска паховой грыжи
- Чуть более чем в 10 процентах случаев другие члены семьи могли иметь грыжу при рождении или в младенчестве
- У недоношенных детей частота возникновения паховой грыжи увеличивается до 30 процентов.
Признаки и симптомы паховой грыжи
- Отек или выпуклость в паху или мошонке может наблюдаться во время плача или напряжения, и может уменьшиться или исчезнуть, когда ребенок расслабится
- Гладкая масса, обычно не нежная
- Боль локализованная в области грыжи
Диагностика паховой грыжи
Диагноз устанавливается на основании тщательного изучения истории болезни и тщательного медицинского осмотра врачом.Паховая грыжа внутри корпуса
Если выпуклость можно аккуратно вдавить в брюшную полость, грыжу называют вправляемой.Если ее нельзя вдавить в брюшную полость, грыжа называется ущемленной (невправимой).
Когда грыжа оказывается в узком месте, младенцы или дети проявляют признаки раздражительности и могут вызывать рвоту. У них также может быть потеря аппетита, нарушение работы кишечника и / или болезненность в области паха и вздутие живота.
При длительном заключении кровоснабжение кишечника может быть прекращено, что приведет к его гибели. Это называется ущемленной грыжей — опасной для жизни ситуацией, требующей срочного хирургического вмешательства.
Лечение паховой грыжи
Паховая грыжа требует операции, и, чтобы избежать риска ущемления органов брюшной полости, это обычно делается как можно скорее. У недоношенных детей, которым всего несколько месяцев, операция может быть отложена на два-три месяца, чтобы убедиться, что легкие функционируют должным образом.
Операция проводится под общим наркозом. В паху делается небольшой разрез. Грыжевой мешок идентифицируется и восстанавливается.Разрез зашивают растворяющими швами. Клей для разрезов и / или Steri-Strips (прочная лента, которая держится от семи до 10 дней) используются для герметизации поверхности разреза. Во время процедуры вокруг разреза вводится большое количество обезболивающего лекарства длительного действия (местного анестетика), чтобы уменьшить боль.
Большинство детей, перенесших операцию по удалению грыжи, возвращаются домой в тот же день после непродолжительного выздоровления; однако недоношенным детям может потребоваться ночевка. Большинство детей могут вернуться к нормальной деятельности, даже к спорту, без ограничений в течение нескольких дней.Срок действия ограничений на занятия спортом зависит от возраста ребенка и вида спорта.
В случаях, когда большая паховая грыжа распространяется вниз в мошонку, мошонка может опухнуть после операции. Может показаться, что грыжа вернулась. Это нормальное явление, которое проходит самостоятельно в течение нескольких недель или месяцев.
Долгосрочная перспектива
После операции риск возврата грыжи чрезвычайно низок. Однако известно, что риск выше у недоношенных детей и у детей с гидроцефалией, заболеваниями соединительной ткани, хроническими заболеваниями легких и хронической почечной недостаточностью.Миокардит у детей | Симптомы, причины, лечение и прогноз
Причины миокардита
У детей вирусные инфекции являются наиболее частой причиной миокардита. Наиболее распространенные вирусы:
- Парвовирус
- Вирус гриппа
- Аденовирус и вирус Коксаки
- Вирусы, такие как краснуха, рубеола и ВИЧ
В редких случаях миокардит могут вызывать бактерии, вызывающие болезнь Лайма, пятнистую лихорадку Скалистых гор или синдром токсического шока, а также грибки или паразиты.Важно понимать, что даже если у ребенка может быть одна из этих инфекций, миокардит развивается редко.
Когда миокардит вызван инфекцией, микроб сначала поражает сердце. Микроб попадает в организм и с кровотоком попадает в сердце. Он растет и воспроизводится в сердце. Это может вызвать повреждение клеток, поскольку распространяется от одной клетки к другой.
Обычно иммунная система направляется к месту инфекции, чтобы избавиться от микроба.У некоторых детей эта реакция чрезмерно агрессивна, так что не только зародыш разрушается, но и сами клетки сердца могут быть повреждены.
Большинство повреждений сердца вызвано иммунной реакцией организма на микроб, а не самим микробом. Непонятно, почему это происходит у некоторых детей. Аномальный иммунный ответ может ограничиваться небольшой областью или затрагивать большую часть мышечной ткани. Часто чем больше повреждена сердечная мышца, тем тяжелее симптомы. Есть и другие триггеры миокардита.Многие препараты, используемые для химиотерапии, и некоторые антибиотики в редких случаях могут вызывать иммунный ответ, аналогичный тому, что наблюдается при вирусных инфекциях.
У детей с такими заболеваниями, как волчанка, ревматоидный артрит, язвенный колит и склеродермия (заболевания, которые включают воспаление многих различных органов тела) также может развиться миокардит, но это бывает редко. Причина аномального иммунного ответа в этих условиях не так хорошо изучена.
Миокардит и сердце
Воспалительный процесс начинается, когда иммунные клетки организма (клетки, которые борются с инфекцией) фактически проникают в ткань сердца.Эти иммунные клетки активируются и производят химические вещества, которые могут вызвать повреждение клеток сердечной мышцы. Наблюдается утолщение и отек сердечной мышцы. Все четыре камеры сердца могут быть поражены и увеличиваться в размерах.
Поврежденные мышечные клетки могут со временем зажить или может произойти гибель клеток с образованием рубцов. Если этот процесс обширен и задействована большая часть сердца, способность сердца перекачивать кровь нарушается.
В результате ключевые органы и ткани организма не получают достаточного количества кислорода и питательных веществ и не могут избавиться от продуктов жизнедеятельности.Это часто называют застойной сердечной недостаточностью.
Нет ничего необычного в том, что больной тяжелым миокардитом страдает и другими проблемами, такими как печеночная или почечная недостаточность.
Признаки и симптомы миокардита
Симптомы миокардита могут быть незаметными, что затрудняет диагностику, или у ребенка могут быть явные симптомы сердечной недостаточности. Клинический опыт показал, что тяжесть симптомов болезни обычно зависит от возраста ребенка.
У детей старше 2 лет может быть меньше симптомов, чем у новорожденных и младенцев, которые обычно страдают более серьезно.Считается, что это связано с незрелостью иммунной системы ребенка.
Ребенок может заразиться во время беременности (например, краснухой), когда она передается от матери к ребенку. У них часто учащенное дыхание и проблемы с кормлением. Они могут быть очень суетливыми, и их трудно утешить, или они могут быть очень уставшими и спать больше обычного.
Кровь также не проходит по телу, и у младенцев могут быть прохладные, бледные руки и ноги. Почки также могут не работать должным образом, и вырабатывается меньше мочи.
Может быть лихорадка или другие признаки инфекции. У младенцев более старшего возраста результаты аналогичны, но может быть связанная потеря веса из-за проблем с кормлением.
У детей старшего возраста может быть меньше симптомов. Они могут жаловаться на гриппоподобное заболевание с повышенной утомляемостью, недомоганием и лихорадкой.
Они могут быть не в состоянии переносить упражнения или могут жаловаться на боль в груди или учащенное сердцебиение (пропущенные или дополнительные удары сердца). У них может появиться кашель. У некоторых детей с застойной сердечной недостаточностью также могут возникать отеки на лице, ступнях или ногах.Возможны боли в животе и тошнота из-за набухания печени.
Из-за плохого кровотока могут быть повреждены печень и почки. Признаки и симптомы миокардита едва различимы на ранней стадии болезни; поэтому миокардит нередко остается нераспознанным.
Миокардит иногда диагностируют ретроспективно, когда у ребенка нарушение сердечного ритма или он находится в критическом состоянии. Он также может быть диагностирован ретроспективно в зрелом возрасте с нарушением сердечного ритма или увеличенным сердцем.
Диагностика миокардита
К сожалению, к разочарованию родителей и врачей, специального теста на миокардит не существует. В основном это клинический диагноз, когда врач должен полагаться на анамнез, предоставленный семьей, и медицинское обследование ребенка.
Существует множество тестов, которые могут помочь в диагностике миокардита.
- Самый распространенный тест — это рентген грудной клетки. Часто размер сердца увеличивается, кровеносные сосуды легких больше, и жидкость может попадать в легкие.
- Электрокардиограмма также может дать полезные подсказки при подозрении на диагноз; однако результаты могут быть неспецифическими. Также могут быть аномальные сердечные сокращения, которые могут возникнуть при миокардите.
- Эхокардиограмма или УЗИ сердца могут использоваться для определения размера сердца и общей функции. Это помогает подтвердить клинический диагноз, а также исключает наличие тромбов внутри сердца. Сгустки крови могут образовываться, когда кровь не проходит легко через сердце.
- Другие анализы крови могут помочь увидеть, насколько хорошо работают печень и почки. Также могут быть сделаны анализ крови и специальные тесты на инфекции.
- Самый точный способ поставить диагноз миокардита — провести биопсию сердца во время катетеризации сердца. Для этого используется длинный катетер, который проходит по большому кровеносному сосуду в ноге. Как только катетер попадает в сердце, берется крошечный кусок сердечной мышцы и отправляется патологу для изучения под микроскопом.
Результаты различаются, но диагноз миокардита ставится этим методом в 65% случаев. Результаты биопсии не являются 100-процентными, потому что участки сердца, пораженные воспалением, часто являются неоднородными и могут быть пропущены.
Лечение миокардита
Воспаление сердечной мышцы обычно проходит само. От миокардита нет лекарства. В целом цель медикаментозной терапии — поддержать работу сердца, чтобы поддерживать адекватное кровообращение.Большинство детей с диагнозом миокардит помещаются в отделение интенсивной терапии для первичного лечения и тщательного наблюдения.
Лекарства, которые помогают сердцу лучше работать, контролируя кровяное давление или улучшая способность сердца перекачивать кровь, являются первой линией лечения. Можно использовать одно или несколько из этих лекарств, в зависимости от тяжести миокардита. Мочегонное средство также может помочь удалить лишнюю жидкость из легких или других тканей тела.
В настоящее время исследуются также лекарственные средства, которые помогают снизить аномальный иммунный ответ.
Одно из часто используемых лекарств — это внутривенный иммуноглобулин (ВВИГ), который состоит из очищенных антител — веществ, которые иммунные клетки организма вырабатывают для борьбы с инфекцией. Хотя точно не известно, как это работает, было показано, что он замедляет воспалительный процесс. У пациентов, получавших ВВИГ, было меньше хронических сердечных осложнений.
Могут быть назначены лекарственные препараты для предотвращения образования тромбов в сердце. Эти лекарства используются, поскольку при неэффективной работе сердца может образоваться сгусток.
Лекарства для уничтожения вируса обычно не используются, потому что это редко меняет курс, так как большая часть ущерба от инфекции возникает на ранней стадии. Антибиотики бесполезны, поскольку большинство миокардитов вызывают вирусы. Лечение аутоиммунных заболеваний, как правило, стероидами, помогает, когда они являются причиной воспаления мышц.
Большинство детей с диагнозом миокардит поступают в отделение интенсивной терапии для первичного лечения. Важно, чтобы ребенок находился на постельном режиме.Есть данные, позволяющие предположить, что физическая активность может быть вредной для сердца в период восстановления. В зависимости от тяжести миокардита это может означать, что физическая активность ограничена на несколько недель или месяцев. Физическую активность ребенка следует постепенно увеличивать.
Долгосрочная перспектива
Хорошая новость заключается в том, что около двух третей детей при правильном медицинском лечении полностью выздоровеют.
Если не лечить, только от 10 до 20 процентов выздоровеют самостоятельно, а у 80 процентов разовьется хроническая болезнь сердца.У большинства детей выздоровление обычно происходит в течение двух-трех месяцев с момента начала болезни.
Из оставшейся одной трети, получившей лечение, от 10 до 20 процентов выздоровеют, но у них будут хронические остаточные проблемы с сердцем, называемые «дилатационной кардиомиопатией».
Это состояние, при котором сердце увеличилось в размерах и может иметь пониженную функцию или остаточную сердечную недостаточность. В этом случае ребенку потребуется длительное наблюдение кардиолога. Иногда у этих детей развивается прогрессирующая сердечная недостаточность, и им требуется пересадка сердца.
Другие дети могут иметь проблемы с сердечным ритмом. Их часто можно лечить с помощью лекарств.
Население, подверженное наибольшему риску серьезных заболеваний, — это новорожденные. Уровень смертности достигает 50–70 процентов. В этом случае высок риск внезапной смерти, и некоторым детям может потребоваться срочная пересадка сердца. Заболевание такой степени тяжести встречается редко и поэтому встречается у очень небольшого числа детей.
Хроническая крапивница у детей: обзор
ВВЕДЕНИЕ
Крапивница — распространенное состояние, характеризующееся преходящими эритематозными и отечными бляшками или папулами с ограниченными эритематозными краями и центральным просветом, известным как крапивница / волдыри.Крапивница обычно бывает зудящей, ее размер и расположение варьируются, в том числе на слизистых оболочках. Крапивница может сопровождаться ангионевротическим отеком, который характеризуется плохо ограниченным отеком (более глубокий отек дермы и подкожной клетчатки), часто затрагивающий губы, язык, веки, руки и ноги. 1
Крапивница возникает в результате дегрануляции тучных клеток / базофилов дермы и подслизистой оболочки, которые высвобождают вазоактивные медиаторы, такие как гистамин и липидные медиаторы (лейкотриены и простагландины), которые усиливают экспрессию других цитокинов и хемокинов и вызывают экстравазацию жидкости в поверхностные ткани. 2,3 Крапивница является первичным поражением крапивницы, но ее также можно увидеть при других воспалительных состояниях, таких как пигментная крапивница, крапивница, васкулит, мастоцитоз и аутовоспалительные синдромы; однако, поскольку эти состояния не рассматриваются в рамках классификации крапивницы из-за их непохожей патофизиологии, они не будут обсуждаться в этом обзоре. Хроническая крапивница (ХК) диагностируется при наличии крапивницы или ангионевротического отека более 6 недель. 4
КЛАССИФИКАЦИЯ ХРОНИЧЕСКОЙ УРТИКАРИИ
На основе новой классификации Отделения дерматологии Европейской академии аллергии и клинической иммунологии (EAACI), финансируемой ЕС сети передового опыта, Глобальной европейской сети по аллергии и астме (GA²LEN), Европейского форума дерматологов (EDF), и Всемирная организация по аллергии (WAO), CU подразделяется на две основные группы: 5
- Хроническая спонтанная крапивница (CSU): крапивница и / или ангионевротический отек присутствуют в течение> 6 недель с или без установления этиологии.
- Хроническая индуцибельная крапивница (CIU): симптомы крапивницы вызываются определенными раздражителями.
ЭПИДЕМИОЛОГИЯ И ЭТИОЛОГИЯ
Частота крапивницы (острой и хронической) у детей составляет около 2,1–6,7% 2 , в то время как распространенность КЯ колеблется в пределах 0,1–13,0%. 6 Подсчитано, что 20–30% детей, у которых изначально была аутоиммунная крапивница (АУ), позже заболевают ЯБ. 7 Ангионевротический отек и крапивница встречаются вместе у 50–80% детей с КЯ. 8,9 Атопия или другие аллергические заболевания в анамнезе могут иметь место у 40% этой популяции. 10,11 CU у детей распространен во всем мире, но, похоже, не имеет сексуальных предпочтений. 12
Хотя точный патогенез CU остается плохо изученным, известно, что крапивница является результатом дегрануляции тучных клеток / базофилов, вызванной определенным агентом. Недавно была исследована роль активных форм кислорода (ROS) и матриксной металлопротеиназы-9 (MMP-9) в патогенезе CU, поскольку они вовлечены в воспалительные процессы.Dilek et al. 13,14 обнаружили, что у детей с КЯ уровни как АФК, так и ММР-9 в плазме выше, чем у здоровых субъектов, и это имело положительную корреляцию с активностью заболевания.
Аутоиммунитет также играет роль в патогенезе крапивницы, поскольку было обнаружено, что по крайней мере 30–50% пациентов с ЯК имеют циркулирующие аутоантитела иммуноглобулина (Ig) G против альфа-цепи рецептора IgE. 6,15 Связь БК и аутоиммунных состояний, таких как тиреоидит, распознается у взрослых, но в педиатрической литературе это кажется противоречивым; в то время как некоторые авторы обнаружили, что 4–7% детей с AU имели положительные антитела против щитовидной железы; 16 других не нашли доказательств этой связи. 12,17 Другие аутоиммунные состояния, которые были связаны с AU, включают сахарный диабет 1 типа, воспалительное заболевание кишечника, системный ювенильный артрит, системную красную волчанку и целиакию. 15,18
Инфекционные агенты также могут вызывать CU. Сообщалось о нескольких случаях Escherichia coli, стрептококка группы A, Chlamydia pneumoniae , цитомегаловируса, вируса герпеса человека (HHV) -6, вируса Эпштейна-Барра и Helicobacter pylori . 19,20 Недавно было высказано предположение, что HHV-6 и HHV-4 действуют как кофакторы в процессе воспаления и аутоиммунитета, наблюдаемых при CU. 21 Распространенность паразитарной инфекции (например, Blastocystis hominis, Giardia Кишечник, Dientamoeba fragilis, Enterobius vermicularis, Entamoeba spp. ) у детей с КЯ варьирует в широких пределах, от 1 до 10%, в зависимости от страны происхождения. 10,22,23 В настоящее время использование специфического лечения этих инфекционных агентов остается спорным, поскольку во многих случаях симптомы ЯБ сохраняются или рецидивируют после прекращения терапии. 23,24
Аллергия на лекарства, продукты питания или пищевые добавки — хорошо известные триггеры КЯ. 25 Антибиотики и нестероидные противовоспалительные препараты, включая аспирин, являются основной причиной лекарственной аллергии. 3 Среди пациентов с CU, страдающих аллергией на пищевые продукты и добавки, основными виновниками были фрукты, овощи, морепродукты, красители, консерванты (глутамат натрия) и подсластители. 19
Физическая и холинергическая крапивница составляют особую подгруппу БР, известную как ХИУ.Он характеризуется развитием крапивницы или ангионевротического отека из-за определенных физических раздражителей, таких как тепло, холод, давление, вибрация, вода, ультрафиолет и т. Д. 26 В редких случаях пациенты также могут иметь смешанное проявление с более чем одним типом кр. 27
Литературы о распространенности ЯК у детей немного по сравнению с литературой взрослых; однако недавний систематический обзор показал, что CSU был наиболее распространенным типом CU (85%), тогда как пациенты с CIU составляли только 15% случаев.В группе CSU> 55% пациентов имели неизвестную этиологию (идиопатическую), 28,4% имели AU; аллергия на лекарства и продукты питания / добавки была обнаружена в 25% случаев, а инфекции выявлены в 4,5% случаев. 23 Азкур и др. 16 выполнили проспективное исследование с участием 222 детей с КР, из которых 59,9% имели КРН и 40,1% КР. В группе CSU 53,5% имели AU, 32,8% имели положительный дыхательный тест с 14C-мочевиной на H. pylori , а 6,5% имели положительный тест стула на паразитов. В группе CIU 77.5% имели дермографизм, 16,8% — холодную крапивницу, 2,2% — холинергическую и солнечную крапивницу, аквагенная крапивница присутствовала у 1,1% пациентов. 16 В другом исследовании, сфокусированном исключительно на педиатрической CIU (N = 53), 38% имели дермографизм, 19% имели холинергическую крапивницу, 17% имели смешанные физические подтипы, 9% имели крапивницу, индуцируемую давлением, холодовую крапивницу и тепловую крапивницу. и 4% не были указаны. 28
КЛИНИЧЕСКАЯ ПРЕЗЕНТАЦИЯ
Хроническая спонтанная крапивница
Как правило, у пациентов с CSU в течение более 6 недель возникают частые ульи, которые обычно проходят в течение 24 часов, не оставляя следов.Отек ротоглотки или ангионевротический отек можно увидеть у ≤ 80% пациентов, но редко представляет собой опасное для жизни состояние. 7 У пациентов с IgE-опосредованной пищевой или лекарственной аллергией симптомы не проявляются в течение первого часа после воздействия. поражают детей младшего возраста (3–12 лет), а продолжительность заболевания короче. Кроме того, значительно выше распространенность желудочно-кишечных симптомов (тошнота / боль в животе). 22 В целом, пациенты с AU не имеют клинических различий среди детей без AU. В нескольких исследованиях с участием детей не удалось найти клиническую корреляцию между уровнем антител и тяжестью или хроническим течением крапивницы. 11
Хроническая индуцибельная крапивница
Холодная крапивница
Холодная крапивница проявляется покраснением, отеком и зудом на незащищенных участках кожи, подверженных воздействию холодной воды, льда или пребывания на улице в холодную погоду.Симптомы появляются через несколько минут, а после того, как раздражитель устранен, исчезают в течение 30–60 минут. Системные симптомы, такие как головная боль, усталость, ощущение головокружения, рвота или анафилаксия, присутствуют у ≤50% пациентов после общего воздействия холода (например, плавания). Сообщалось также об ассоциации с недавней вирусной инфекцией, связанной с криоагглютинином. 29
Тепловая крапивница
В отличие от холодовой крапивницы, крапивница при нагревании развивается через 10 минут после контакта с источником тепла (45 ° C) в течение ≥5 минут. 26
Дермографизм
Дермографизм характеризуется покраснением и / или припухлостью, возникающими в местах трения или незначительной травмы (например, царапин, одежды, хлопков).
Обычно крапивница локализуется на поверхности кожи и проходит через 30–60 минут. Связь с ангионевротическим отеком встречается редко. 2,26
Солнечная крапивница
У пациентов внезапно появляются эритема, крапивница, зуд и иногда ангионевротический отек в областях, подвергшихся воздействию солнечного света (ультрафиолетовый свет-A и, реже, ультрафиолетовый свет-B) или других источников видимого света.Реакция возникает во время или после нескольких минут воздействия, но между облучением и первым появлением какого-либо симптома может быть латентный период в несколько часов. 30 После прекращения воздействия симптомы проходят через 30 минут или в течение первых 24 часов. Интересно, что длина волны света, которая вызывает симптомы, у каждого пациента разная. В редких случаях полное воздействие на тело может привести к системным симптомам и анафилаксии. 31,32
Вибрационная крапивница
Этот тип крапивницы, редко встречающийся у детей, характеризуется зудящей эритемой или припухлостью в месте воздействия вибрационного раздражителя, такого как бег, езда на мотоцикле или использование электрических инструментов (например,грамм. газонокосилка, пневматическая сеялка). Симптомы обычно появляются в течение нескольких минут после вибрации и длятся несколько часов после прекращения воздействия. Когда стимул продолжается, могут развиться системные симптомы, такие как покраснение лица, стеснение в груди и связанное с этим общее ощущение тепла. 33 Эта крапивница может быть вызвана мутацией в гене ADGRE2, который имеет аутосомно-доминантное наследование. 34
Крапивница с отсроченным давлением
В отличие от других физических видов крапивницы, крапивница с отсроченным давлением состоит из развития крапивницы / отека в период от 30 минут до 9 часов после воздействия давления, такого как тесная одежда, удары молотком, сидение или ношение тяжелых сумок с покупками.Поражения кожи также продолжаются дольше (12–72 часа), чем при других типах физической крапивницы. 35 Может быть поражена любая часть тела, но чаще поражаются ладони, подошвы, губы, плечи, руки и ягодицы. Зуд может отсутствовать или быть умеренным; вместо этого пациенты описывают локализованную боль и чувство жжения. 36 Внекожные проявления, такие как симптомы гриппа и артралгия, могут сопровождать поражения кожи. 37
Холинергическая крапивница
Хотя он входит в подгруппу CIU, он не считается физической крапивницей, потому что он вызывается повышением температуры ядра тела / потоотделением, а не экзогенным физическим триггером, действующим на кожу, чтобы вызвать симптомы. 5 Холинергическая крапивница проявляется в виде очень зудящих точечных папул или крапивницы сразу после физических упражнений, эмоционального стресса, горячей ванны или острой пищи и обычно проходит в течение 1 часа. 38 Поражения кожи могут включать любую часть тела; однако чаще поражаются шея, сгибающие поверхности локтей, коленей, запястий и внутренней поверхности бедер. 7 Как и крапивница / анафилаксия, вызванная физической нагрузкой, холинергическая крапивница может быть вызвана физической нагрузкой, но они могут быть разными. 2 Крапивница при крапивнице, вызванной физической нагрузкой, обычно крупнее и риск анафилаксии выше. Ангионевротический отек и системные симптомы также могут присутствовать у пациентов с холинергической крапивницей, но редко. 39
Аквагенная крапивница
Аквагенная крапивница проявляется в виде чрезвычайно мелких зудящих папул / крапивниц, в основном локализованных на шее, верхней части туловища и руках. Они развиваются в течение 5–20 минут после контакта с пресной или соленой водой, независимо от ее температуры. 40 Он редко встречается у маленьких детей и обычно развивается после полового созревания (средний возраст: 11–49 лет). Хотя он присутствует у представителей обоих полов, он чаще встречается у женщин. 41 Сообщалось также о семейном предрасположении. 42 Системные симптомы могут появиться, если большая поверхность тела находится в воде на несколько минут. Крапивница длится около 20–30 минут и проходит спонтанно. 43
ОЦЕНКА ТЯЖЕСТИ И КАЧЕСТВА ЖИЗНИ БОЛЬНЫХ ХРОНИЧЕСКОЙ УРТИКАРИЕЙ
Хотя CU иногда может представлять собой опасное для жизни состояние, в большинстве случаев симптомы, такие как кожный зуд, крапивница или ангионевротический отек, проходят быстро, без серьезных осложнений; однако повторение таких симптомов может стать тяжелым бременем для детей и их семей.В недавних рекомендациях EAACI / GA²LEN / EDF / WAO по крапивнице рекомендуется использовать показатель активности крапивницы в течение 7 дней для оценки степени тяжести крапивницы и зуда у пациентов с КЯ. Каждый день пациенты должны присваивать значение от 0 до 3 интенсивности зуда (0: нет, 1: легкий, 2: умеренный, 3: тяжелый) и количеству крапивниц (0: нет, 1: <20). ульи, 2: 20–50 ульев, 3:> 50 или большие ульи). Окончательная оценка варьируется от 0 до 42. Более высокий балл означает большую серьезность. 5 Визуальные аналоговые шкалы также использовались для оценки тяжести заболевания у взрослых и детей с КЯ. 44
Как и следовало ожидать, качество жизни (КЖ) детей с КЯ ухудшается от большей до меньшей степени в зависимости от тяжести заболевания. На повседневную деятельность, такую как успеваемость в школе, сон, личный уход и взаимодействие со сверстниками, могут влиять не только симптомы, но и побочные эффекты лечения. 19 Несмотря на то, что было проведено несколько исследований КЖ у детей с ЯК, известно, что КЯ у детей влияет на КЖ аналогично другим хроническим кожным состояниям, таким как атопический дерматит. 45 В настоящее время Опросник по качеству жизни при хронической крапивнице является единственным специальным инструментом, который оценивает тяжесть и влияние на качество жизни пациентов с КЯ. 46 Другие инструменты, используемые у детей с КЯ, включают Индекс качества жизни детской дерматологии, Дерматологическое качество жизни, Скиндез-29 и Шкалу тяжести крапивницы (не валидировано у детей). 44,47
ДИАГНОСТИКА
Диагноз устанавливается на основании анамнеза и клинических характеристик кожных и системных проявлений.Обширные лабораторные исследования обычно не нужны и должны основываться на симптомах или подозрениях на основное заболевание (рис. 1). 48 Для диагностики AU можно использовать либо кожный тест аутологичной сыворотки (ASST), либо тест активации базофилов (BAT). 17 Оба теста обладают высокой чувствительностью и специфичностью для определения активности высвобождения гистамина базофилов. В то время как ASST представляет собой тест in vivo , BAT выполняется in vitro . Недавно Netchiporouk et al. 49 показали, что высокие уровни BAT у детей с CU статистически значимо связаны с более высокой активностью заболевания.CIU может быть диагностирован с помощью специального тестирования. 50 Биопсия кожи необходима редко, но она может исключить другие состояния, когда системные симптомы и поражение кожи не соответствуют никакому типу КЯ. 9
ЛЕЧЕНИЕ
Целью лечения является устранение симптомов или снижение их тяжести / частоты. Искоренение или предотвращение триггеров (если они определены) — это первый шаг; 7 однако во многих случаях это невозможно или симптомы сохраняются, несмотря на специфическое лечение (антибиотики, противопаразитарные препараты, заместительная терапия тиреоидными гормонами).
Первой линией лечения ЯБ является антигистаминная терапия, поскольку она подавляет действие медиаторов тучных клеток и базофилов на ткани-мишени. 48 H2-антигистаминные препараты первого поколения могут временно облегчить симптомы CU; однако они больше не рекомендуются из-за нежелательных побочных эффектов (седативный эффект, нарушение бдительности и когнитивных функций). 2 Однако некоторые авторы сообщают об эффективности и безопасности кетотифена (неконкурентный h2-антигистаминный и стабилизатор тучных клеток) у пациентов с ЯК. 51
Новое руководство EAACI / GA²LEN / EDF / WAO решительно поддерживает использование h2-антигистаминных препаратов второго поколения (SG-h2AH) при CU. 5 У детей было проведено несколько исследований безопасности и эффективности цетиризина, левоцетиризина, лоратадина, фексофенадина, дезлоратадина и рупатадина. 52 Обычная доза SG-h2AH может быть увеличена до 2–4 раз, если симптомы не исчезнут или не улучшатся в течение первых 2–4 недель лечения; если улучшения по-прежнему нет, можно попробовать другой h2-антигистаминный препарат. 53 Несколько исследований, проведенных с участием детей с КЯ, показали, что примерно 35–38% этих пациентов нуждались в двойных дозах SG-h2AH, в то время как только 6% и 5% нуждались в тройной или четырехкратной дозировке соответственно. Интересно, что дети младшего возраста лучше реагируют на обычные дозы, в то время как детям старшего возраста требуются более высокие дозы для достижения исчезновения симптомов. 53,54 Добавление h3-антигистамина (циметидин, ранитидин) пациентам, которые все еще не смогли достичь полной ремиссии своих симптомов, было рекомендовано некоторыми авторами, хотя это остается спорным. 3 Для тех, у кого монотерапия оказалась неудачной, следующая линия лечения включает добавление антагониста лейкотриена (LTRA), короткий курс пероральных кортикостероидов, циклоспорина или омализумаба. 6
LTRA, такие как монтелукаст и зафирлукаст, успешно применялись у детей с астмой или другими аллергическими заболеваниями; однако литературы о педиатрической БК практически нет. У взрослых недавний систематический обзор показал противоречивые результаты. В качестве монотерапии LTRA были лучше, чем плацебо, но менее эффективны, чем SG-h2AH, тогда как комбинированная терапия (SG-h2AH + LTRA) показала в целом лучшие результаты. 55-57 В настоящее время применение кортикостероидов при КЯ ограничено только при обострениях и на короткие периоды времени (3–7 дней) из-за их хорошо известных побочных эффектов. 2,5,52
Циклоспорин также использовался в качестве адъювантной терапии при лечении трудноуправляемой КЯ. 58 Более того, было показано, что циклоспорин более эффективен у пациентов с повышенным уровнем С-реактивного белка высокой чувствительности. У детей немногие исследования показали его эффективность. 59 Doshi et al. 60 сообщили о семи пациентах, получавших циклоспорин после неудачной терапии высокими дозами SG-h2AH и кортикостероидами. У всех пациентов симптомы исчезли в течение первых 8 недель лечения без каких-либо побочных эффектов. 60 Сообщалось о побочных эффектах (например, инфекции, гипертонии, нефротоксичности, головной боли, тошноте, боли в животе), хотя и нечасто. Таким образом, рекомендуется тщательный мониторинг артериального давления, функции почек и уровня циклоспорина. 61
Омализумаб представляет собой гуманизированное моноклональное антитело на основе рекомбинантной ДНК, которое связывается с константной областью молекулы IgE, избегая взаимодействия между свободным IgE с рецепторами высокого и низкого сродства IgE. Это снижает уровни IgE и приводит к подавлению экспрессии высокоаффинных рецепторов IgE на воспалительных клетках. 62 В последнее время интерес к омализумабу как к терапии второй линии для пациентов с КЯ значительно возрос, поскольку несколько исследований и клинических случаев продемонстрировали его эффективность и безопасность как у взрослых, так и у детей. 63-65 У детей омализумаб в настоящее время одобрен для лечения неконтролируемой аллергической астмы средней и тяжелой степени и ХСС (≥12 лет). Использование не по назначению включает аллергический ринит, пищевую аллергию и анафилаксию, а также тяжелые рефрактерные и атопические дерматиты. 66 Улучшение симптомов наблюдается уже после первой дозы; однако для предотвращения рецидива и достижения полной ремиссии считается необходимым не менее 5 доз.

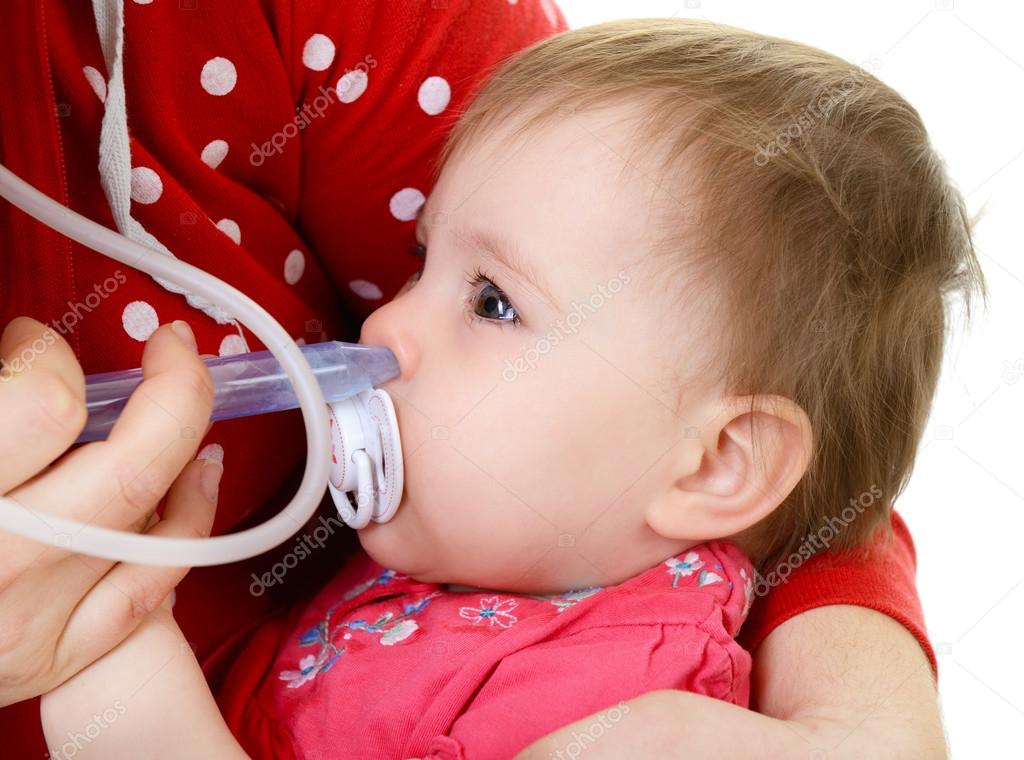

 Неправильный подбор тактики лечения часто ведет к осложнениям.
Неправильный подбор тактики лечения часто ведет к осложнениям.
 К процедуре часто обращаются в силу ее простоты и действенности: благодаря этому из носа перестает течь в считанные дни. Промывание можно осуществлять шприцом или небольшим чайником. Растворы можно приготовить в домашних условиях. Часто используют соленую воду или антисептический состав, прибегают к отварам. Инструкция проста: в одну ноздрю вливается раствор, а из другой жидкость высасывается. Благодаря этому слизистые пазухи омываются, и воспаление спадает.
К процедуре часто обращаются в силу ее простоты и действенности: благодаря этому из носа перестает течь в считанные дни. Промывание можно осуществлять шприцом или небольшим чайником. Растворы можно приготовить в домашних условиях. Часто используют соленую воду или антисептический состав, прибегают к отварам. Инструкция проста: в одну ноздрю вливается раствор, а из другой жидкость высасывается. Благодаря этому слизистые пазухи омываются, и воспаление спадает.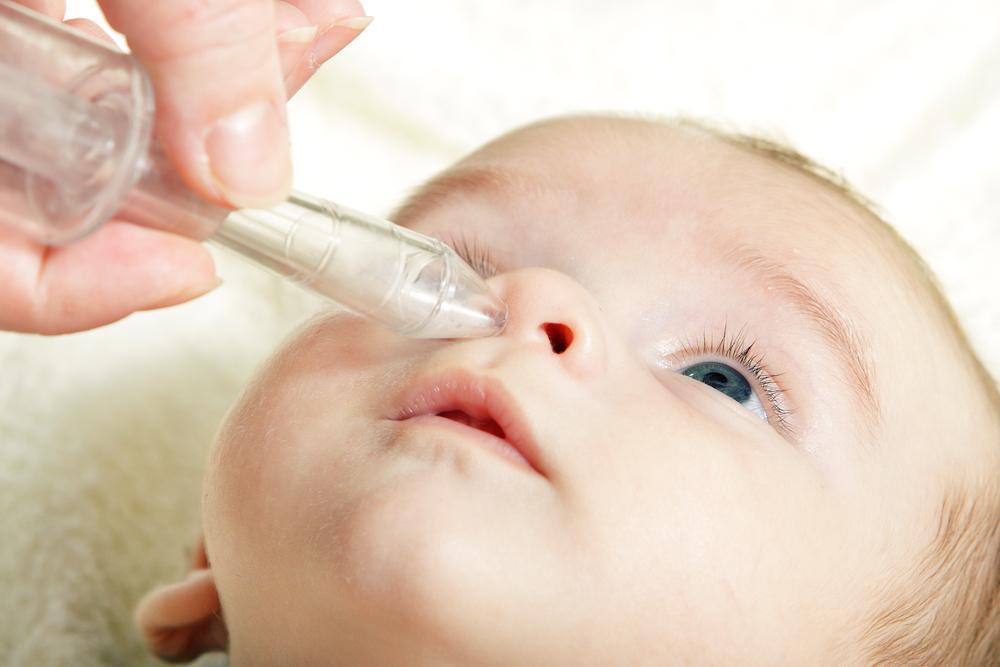 Удобство таких пластырей особенно чувствуется в ночное время, когда лечение происходит во время сна малыша.
Удобство таких пластырей особенно чувствуется в ночное время, когда лечение происходит во время сна малыша. Отказаться от прогулок нужно тогда, когда ребенок плохо себя чувствует или страдает от повышенной температуры.
Отказаться от прогулок нужно тогда, когда ребенок плохо себя чувствует или страдает от повышенной температуры.
