Лечение гайморита у детей
Оглавление
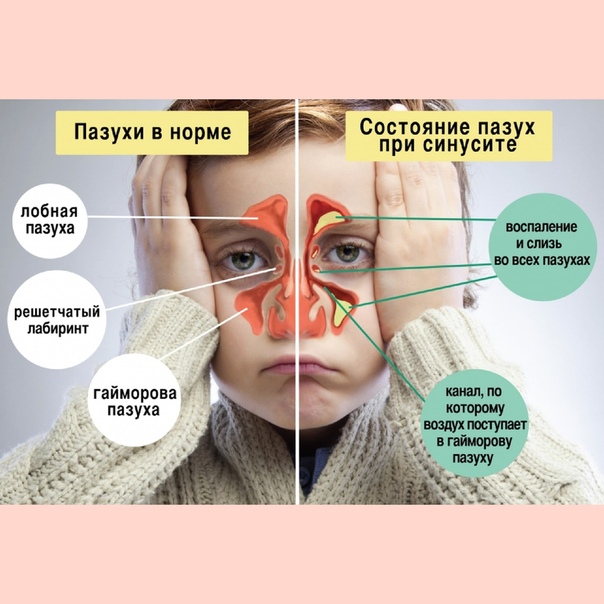
Гайморит у детей является одним из видов синусита. Для него характерно воспаление придаточных околоносовых пазух носа, которые располагаются с обеих сторон от него в костях лицевого черепа. От распространенной ЛОР-патологии страдают не только взрослые, но и дети. Только на первый взгляд заболевание кажется несерьезным. На самом деле оно может спровоцировать ряд осложнений, так как гайморовы пазухи не только выравнивают внутричерепное давление, но и участвуют в образовании голоса, а также обеспечивают оптимальную влажность воздуха, его очищение перед поступлением в легкие. Заболевание всегда требует немедленного лечения!
В клиниках МЕДСИ лечение гайморита у детей проводится исключительно опытными врачами, с применением современных методик. Отоларингологи назначают как специальные эффективные и безопасные препараты, так и процедуры, позволяющие устранить не только симптомы заболевания, но и его причину.
Обращаясь в нашу клинику, вы получаете профессиональную медицинскую помощь.
Причины гайморита у детей
Заболевание способно стать следствием:
- неграмотно проведенного лечения ОРЗ, ОРВИ или гриппа
- специфических и хронических инфекций: кори, скарлатины, ринита, кариеса и др.
- затрудненного носового дыхания (вследствие приобретенных или врожденных аномалий)
- аллергической реакции
- частых переохлаждений
- слабого иммунитета
Как правило, гайморит у детей возникает на фоне недолеченной простуды.
Симптомы и признаки
Чтобы своевременно начать лечение, нужно быстро выявить само заболевание. Поэтому родителям следует пристально следить за здоровьем своих детей и их состоянием.
При гайморите ребенок капризничает, отказывается даже от любимых блюд, становится вялым и сонливым. Взрослые могут заметить не только гнойное отделяемое из носа, но и появление отеков в зоне проекции пазух.
Может ли быть гайморит у детей без температуры? Да! Из-за того, что иммунитет у малышей слабый, а организм не окреп, заболевание может протекать с невыраженными симптомами. Поэтому к врачу следует обращаться при любых подозрениях на болезнь.
Гайморит у детей 6–7 лет выявить проще, так как ребенок уже может сформулировать определенные жалобы. Обычно они заключаются в боли, которая усиливается при наклоне головы или/и отдает в зубы. К признакам заболевания также относят заложенность носа или наличие насморка. Также проявляются и общие симптомы интоксикации в виде слабости, бледности кожи, дискомфорта в мышцах и повышенной температуры тела.
Подростки обычно жалуются на боль в области головы и пазух, а также зубов, гнойные отделения и заложенность носа, отсутствие аппетита.
Когда следует обратиться к врачу?
Лечение гайморита у детей следует начинать при первых же признаках и симптомах. Поэтому обратиться к врачу нужно сразу после их появления. Только опытный отоларинголог может назначить необходимую диагностику, а в дальнейшем подобрать и провести качественную терапию.
Только опытный отоларинголог может назначить необходимую диагностику, а в дальнейшем подобрать и провести качественную терапию.
Своевременное лечение позволяет:
- устранить риски длительного и мучительного течения заболевания
- избежать осложнений
- предотвратить переход воспаления в хроническую форму
Виды гайморита и стадии заболевания
Сегодня специалисты выделяют 3 вида заболевания:
- Аллергическое. При таком заболевании пациент обычно полностью утрачивает обоняние. Насморк в некоторых случаях проходит самостоятельно, без лечения. При этом для аллергического гайморита характерно длительное чихание и заложенность носа
- Бактериальное. Такое заболевание возникает обычно у детей с ослабленным иммунитетом. Бактерии провоцируют скопление больших объемов гноя, из-за чего воспалительный процесс может перейти на другие органы
- Грибковое. При таком гайморите пазухи поражаются грибками и их спорами.
 При развитии патологического процесса слизистая отекает, возникает насморк с отделяемым темного цвета
При развитии патологического процесса слизистая отекает, возникает насморк с отделяемым темного цвета
Выделяют 2 стадии заболевания:
1. Острая. Она длится 2–3 недели. Как правило, характеризуется явными симптомами
2. Хроническая. Может протекать от 2 месяцев. Для такой стадии характерны периоды обострений и ремиссий. Хронический гайморит у детей опасен тем, что может спровоцировать воспаление в соседних структурах и органах и стать причиной опасных осложнений (астма, сепсис и др.)
Методы лечения
Терапия проводится исключительно под контролем врача. Запрещено заниматься самолечением, оно может изменить клиническую картину и затруднить диагностику. В результате пациент не получит необходимую терапию вовремя и его состояние ухудшится, что может привести к осложнениям.
При лечении гайморита у детей решаются следующие задачи:
- Уничтожение микроорганизмов, которые спровоцировали развитие воспалительного процесса.
 Для этого назначаются антибактериальные препараты общего и местного действия
Для этого назначаются антибактериальные препараты общего и местного действия - Восстановление полноценного носового дыхания. Для этого необходимы сосудосуживающие и антигистаминные средства. Рекомендованы и муколитические препараты, разжижающие слизь
- Устранение воспалительного процесса. С такой целью назначаются гормональные препараты местно
Дополнительно обеспечивается нормализация общего иммунитета. Для этого назначаются как специальные препараты, так и диетическое питание.
Лекарственное лечение гайморита у детей дополняется:
- Промыванием по Проетцу (метод «Кукушка»). Процедуры проводятся с целью очистки носа от гноя и слизи
- Пункцией синусов и ЯМИК (установка специального катетера). Данные вмешательства также позволяют устранить слизь и гной из носа и гайморовых пазух
- Физиотерапией
Профилактика гайморита у детей
Опасное заболевание, которое доставляет ребенку множество неприятных ощущений, всегда проще предупредить, чем лечить. Именно поэтому следует уделять особое внимание профилактическим мерам.
Именно поэтому следует уделять особое внимание профилактическим мерам.
К основным относят предотвращение развития простудных заболеваний, которое заключается в:
- укреплении иммунной системы ребенка
- правильном режиме дня
- регулярных прогулках на свежем воздухе
- занятиях физкультурой
Родители могут проводить закаливание ребенка, насытить рацион питания продуктами, которые богаты витаминами и микроэлементами. Как правило, детям рекомендуют безбелковую диету. Она подразумевает временное сокращение в рационе продуктов, которые богаты животными жирами. В некоторых случаях от них полностью отказываются на некоторое время. Снизив белковую нагрузку, можно обеспечить оптимальные условия для функционирования иммунной системы. Такой рацион гармонизирует обменные процессы и сокращает вероятность образования токсинов.
Для профилактики гайморита у детей и предупреждения развития различных простудных заболеваний следует позаботиться о создании оптимального микроклимата в помещении. Следует поддерживать в комнате температуру 18–20 градусов и влажность 50–70%. Важно понимать, что именно сухой и слишком теплый воздух становится идеальной средой для размножения опасных микроорганизмов. Он же приводит к пересыханию слизистых оболочек, загустению слизи и формированию корочек в носу. Это становится причиной того, что носовые полости не могут нормально очищаться от чужеродных опасных частиц.
Следует поддерживать в комнате температуру 18–20 градусов и влажность 50–70%. Важно понимать, что именно сухой и слишком теплый воздух становится идеальной средой для размножения опасных микроорганизмов. Он же приводит к пересыханию слизистых оболочек, загустению слизи и формированию корочек в носу. Это становится причиной того, что носовые полости не могут нормально очищаться от чужеродных опасных частиц.
Также для предотвращения гайморита у детей следует проводить профилактику аллергических заболеваний. Для этого необходимо обратиться к врачу. Он выявит опасные аллергены и назначит необходимую терапию, позволяющую купировать симптомы обнаруженных заболеваний.
Следует позаботиться и об устранении очагов хронической инфекции. Для этого важно регулярно посещать стоматолога и не допускать развития кариеса, пролечивать тонзиллиты и другие заболевания, провести удаление аденоидов (если в этом есть необходимость).
Обо всех мерах профилактики гайморита у детей расскажет врач.
Преимущества лечения гайморита у детей в МЕДСИ
- Опытные врачи. Наши отоларингологи обладают всеми необходимыми знаниями и навыками для проведения терапии. Они регулярно проходят обучение и осваивают новые методики. Это позволяет оказывать своевременную помощь всем пациентам
- Комплексная терапия. Лечение гайморита у детей проводится с использованием самых современных методик и технологичного оборудования экспертного класса. Благодаря этому пациенты быстро выздоравливают или длительное время могут вести привычный образ жизни без обострений неприятного и опасного заболевания
- Возможности для проведения малоинвазивных вмешательств и полноценное оснащение кабинетов. Для диагностики и терапии применяются современные ЛОР-комбайны и другие приборы
- Внимательный подход к маленьким пациентам. Вам не придется переживать о том, что ребенок испугается, будет капризничать и плакать во время осмотра врача или проведения процедур.
 Наши врачи смогут успокоить кроху и обеспечить выполнение всех манипуляций
Наши врачи смогут успокоить кроху и обеспечить выполнение всех манипуляций - Комфорт посещения клиник. Мы предоставляем услуги, отличающиеся оптимальным сочетанием качества и цены. Благодаря удобному расположению клиник к нам могут обратиться жители любых районов Москвы. Не удивительно, что МЕДСИ рекомендуют друзьям и знакомым
Чтобы пройти лечение гайморита у детей в наших клиниках, достаточно позвонить по номеру + 7 (495) 7-800-500 или направить заявку через приложение SmartMed. Наш специалист ответит на все вопросы и запишет на прием к отоларингологу на удобное время.
Детский гайморит: симптомы, лечение, профилактика
 Кто-то говорит, что существуют народные средства от гайморита у детей, но все же без консультации с лор-врачом лечить ребенка народными средствами не нужно.
Кто-то говорит, что существуют народные средства от гайморита у детей, но все же без консультации с лор-врачом лечить ребенка народными средствами не нужно.Как распознать гайморит у ребенка
Какие главные симптомы этого вида синусита у детей и как узнать, что ребенок болен? Существуют несколько симптомов. Эти признаки и факторы укажут на заболевание гайморитом. Например, у ребенка может начать болеть голова. Такие боли чаще всего будут ощущаться в височной или лобной доли. Чаще всего болит та часть головы, в которой находится пораженный синусит. Кашель, чихание и даже простой поворот головы только усиливают болевые ощущения. Если же ребенок находится в лежачем положении, то боль стихает. Возможно даже, в таком положении она и не будет ощущаться.
Когда малыш начинает кушать, у него болят зубы. Ротовая полость и верхнечелюстные пазухи находятся рядышком, поэтому при воспалении пазух боль отдает и в зубы. Кроме зубов, у ребенка будет болеть в области центра щеки, а также переносицы.
Ребенку становится тяжело дышать обеими ноздрями. То одна, то другая из них оказывается забита гноем, который не выводится простым путем.
Молодой организм борется с болезнью, поэтому температура тела у ребенка повышается. Что тоже является одним из главных симптомов гайморита у детей.
Высмаркивание не приносит облегчение ребенку. Через несколько минут у него опять появляются гнойные или прозрачные выделения.
У ребенка изменится поведение. Он станет более капризным, апатичным, будет отказываться от еды. Из-за воспаленных пазух лицо его приобретет более светлый оттенок.
Воспаление пазух приведет к тому, что такой орган чувств как обоняние сильно ухудшится. Появится гнусавость в разговоре.
Озноб. Ребенок постоянно чувствует, что ему холодно. Кроме того, во рту ощущается сухость и першение.
Как только родитель обнаружил несколько из вышеперечисленных признаков гайморита у ребенка — ему сразу нужно обратиться к врачу. Поставить правильный диагноз и назначить лечение сможет только специалист. Чтобы обычный или острый гайморит не перерос в хронический, заниматься самолечением не нужно.
Поставить правильный диагноз и назначить лечение сможет только специалист. Чтобы обычный или острый гайморит не перерос в хронический, заниматься самолечением не нужно.
Как проявляется гайморит у детей
Это заболевание у разных возрастов детей проявляется по-разному. Так, у самых маленьких, у младенцев, гайморовы пазухи еще только формируются. Поэтому заболеть эти дети еще не могут. Просто еще нет чему воспаляться. Зато у детей с трех лет гайморит регистрируется чаще всего. Отличается гайморит в зависимости от возраста.
Так, у малышей от трех до пяти лет к упомянутым выше признакам можно добавить еще отечность в районе щек и глаз, а интоксикация выражена насморком. А у детей от пяти до десяти лет сильный кашель в вечернее и ночное время, невозможность дышать одним носом. У подростков до пятнадцати лет: мигрени, хрипловатость в голосе, глотание становится болезненным, при чихании головная боль становится сильнее.
Причины гайморита у детей
Для того, чтобы заниматься лечением данного заболевания, нужно определить, каким образом ребенок заболел гайморитом.
Самой распространенной причиной являются инфекционные заболевания. Когда инфекция попадает в человеческий организм, она ослабляет иммунитет, тем самым давая болезни развиться.
Еще одной частой причиной являются различные травмы: переломы, ушибы или повреждения носа. Они могут стать как причиной острого заболевания, так и катализатором для развития хронической формы гайморита.
Гайморит может появиться как осложнение после разных вирусов. Например, вследствие гриппа или острой респираторной вирусной инфекций. Инфекция после кори или скарлатины также может привести к гаймориту. Ребенок может заболеть и после некоторых стоматологических заболеваний, вроде периодонтита.
Снижение тонуса кровеносной системы. Дыхательные пути остаются без поставок крови, что в свою очередь влечет за собой снижение иммунитета.
Аллергия также может привести к такому заболеванию у детей, как гайморит.
Кроме того, причины могут быть врожденными (искривление или патология пазух) или наследственными (муковисцидоз).
Виды гайморита у детей
По стадии заболевания:
- Острый гайморит;
- Хронический гайморит.
Острая стадия. При ней симптоматика проявляется более ярко, а болезненные ощущения выражены сильнее.
При хроническом – появляется как следствие плохого (или вообще отсутствия) лечения острого гайморита. Этот вид не особо выражается. Период затишья внезапно сменяет период сильного обострения. Этот вид гайморита очень опасен. Он постепенно ведет к изменениям в структуре гайморовых пазух, а также к полной ими утрате защитных функций организма.
По активности процессов воспаления:
- Катаральный;
- Гнойный.
Организм ребенка чутко отзывается на любое изменение микроклимата в помещении или на погоду на улице отечностью. При катаральном, кроме самой слизистой, болезнью поражается еще и кость, а также надкостница. Катаральная форма гайморита может характеризоваться тем, что слизь в носовой полости может иметь прозрачный цвет. В некоторых случаях ее просто может не быть. Причинами катарального гайморита являются респираторные инфекции и аллергия.
В некоторых случаях ее просто может не быть. Причинами катарального гайморита являются респираторные инфекции и аллергия.
Диагностика и лечение гайморита у ребенка
При гнойном гайморите слизистая поражена очень сильно и достаточно глубоко. Результат – выделения очень обильные. Они имеют желтый, зеленый, бурый цвета. Гнойная форма характеризуется давлением в области переносицы и давящей головной болью.
По локализации заболевания:
- Односторонний;
- Двухсторонний.
В первом случае воспаленной бывает только одна пазуха ребенка. Он может быть как правосторонним, так и левосторонним. Во втором варианте поражаются сразу обе стороны.
В зависимости от возбудителей заболевания:
- Вирусный;
- Бактериальный;
- Аллергический.
Вирусный проходит часто безсистемно. Такой вид гайморита затрагивает обе стороны гайморовых пазух, выделения не гнойные. Особенного лечения не требует и проявляется как проявление ОРВИ. Проходит он самостоятельно в течение нескольких недель. Редко, но случается так, что из-за слабости иммунитета бактерии проникают в организм. Тогда вирусный перетекает в более тяжелую форму – бактериальную. Вылечить этот вид гайморита при помощи противомикробных препаратов, антибиотиков нельзя. Антибиотиком можно только перевести болезнь в хроническую стадию.
Проходит он самостоятельно в течение нескольких недель. Редко, но случается так, что из-за слабости иммунитета бактерии проникают в организм. Тогда вирусный перетекает в более тяжелую форму – бактериальную. Вылечить этот вид гайморита при помощи противомикробных препаратов, антибиотиков нельзя. Антибиотиком можно только перевести болезнь в хроническую стадию.
Бактериальный может развиться вследствие закупорки гайморовых пазух. В закрытом воздухоканале начинают формироваться и размножаться бактерии по причине того, что гайморова пазуха лишается вентиляции. Бактерии образуют гной. На фоне других заболеваний, которые протекают у ребенка, бактериальный гайморит может иметь тяжелые последствия.
Аллергический – возникает вместе с аллергическим насморком. В основном он распространяется на все носовые пазухи.
Диагностика и лечение гайморита у ребенка
Отоларинголог в клинике, чтобы поставить диагноз, осуществит процедуру диафаноскопии, то есть осмотр гайморовых пазух ребенка. Малышу потребуется сдать кровь на общий анализ, пройти рентген. Кроме того, будут осуществлены исследования выделений из носа, а также проведен анализ на аллергены.
Малышу потребуется сдать кровь на общий анализ, пройти рентген. Кроме того, будут осуществлены исследования выделений из носа, а также проведен анализ на аллергены.
Терапия происходит комплексно и включает в себя: прием медикаментозных препаратов, местные процедуры и, возможно, хирургические процедуры.
Чтобы устранить симптоматику заболевания необходимо использовать разнообразные спреи, а также капли в нос, принимать антибиотики и антибактериальные препараты. Важно помнить, что антибиотикотерапия осуществляется только по предписанию врача. Она назначается только в тяжелых случаях.
Препараты Нафтизин или Називин помогают убрать из носовой полости ребенка слизистые образования. Эти и другие сосудосуживающие препараты часто и подолгу использовать нельзя. Они могут вызвать привыкание. Для равномерного и точного распределения этих лекарств лучше всего их использовать в виде спреев.
Для больного гайморитом ребенка лечащий врач может назначить и некоторые антисептики. Колларгол или протаргол помогут снять симптомы болезни.
Колларгол или протаргол помогут снять симптомы болезни.
Из антибиотиков следует выделить: Цефотаксим, Цефтриаксон. Препарат Биопарокс местного действия. Он направлен на излечение слизистой оболочки. Давать его можно детям, которым исполнилось два с половиной года. Через пару дней после приема этого антибиотика должно наступить улучшение. Если его не наступило, то тогда придется воспользоваться антибиотиками общего действия.
Усиливают эффект антибиотиков антигистаминные препараты: Супрастин, Тавергил и другие. Они же имеют свойство снимать отеки. Бромгексин, Амброксол помогают вывести из носовых пазух гнойные выделения. Этими средствами разжижают гной. Чтобы снизить жар и сбить температуру врачи рекомендуют Парацетамол и Ибупрофен.
Для того, чтобы укрепить иммунитет, проводятся местные процедуры. В носовой полости накапливаются разнообразные аллергены, микробы и слизь. Для их удаления, а также снятия отека, нужно промывать полость носа и гайморовые пазухи. Перед самим промыванием в воспаленное место нужно ввести лекарство.
Одним из самых действенных методов местных процедур является метод, который получил название «кукушка». Его принцип состоит в том, что через одну ноздрю вливают эссенцию. Через вторую же при помощи насоса происходит высасывание жидкости, слизи и гноя. Улучшение самочувствия должно наступить сразу же после первой процедуры. Всего же их должно быть порядка шести или семи.
Бывают случаи, когда в гайморовых пазухах накопилось большое количество бактерий. Антибиотики не помогают, а ребенок страдает от сильной боли или высокой температуры, тогда приходится прибегать к очень болезненной процедуре: проколу гайморовой пазухи. Через это отверстие происходит выкачивание гноя и слизи.
Если ребенку сложно дышать, то врач выпишет ему средство, которое снизит отек. Препараты Колдакт, Фармацитрон, Фервекс улучшат дыхание малыша.
Есть несколько народных методов, которые получили одобрение врачей. Одним из них является ингаляция над отварной картошкой или настойкой календулы. Для снижения количества слизи в носовой полости можно на несколько минут вставлять ватные тампоны, предварительно смазав их мазью прополиса.
Рекомендовано также небольшую дыхательную гимнастику. Закрыв пальцем одну ноздрю, глубоко вдыхать воздух второй. Делать гимнастику необходимо в течение двух или трех минут. Такую процедуру нужно повторять два раза в час. Однако подходит она на самой ранней стадии заболевания.
Профилактические действия против гайморита
Чтобы ребенок не страдал от таких острых заболеваний, как гайморит, его иммунитет нужно укреплять. Чтобы малыша не беспокоили болезни нужно чаще устраивать прогулки на улице, приобщать его к спортивным играм, купанию в морской воде, понемногу и щадящее закалять его.
Ребенок не должен перемерзать, но в то же время должен быть одет по погоде. Голова в прохладное время должна обязательно быть закрыта. При ослабленном иммунитете детям необходимо давать витамины, а также специальные препараты на основе минеральных и витаминных комплектов.
Профилактические действия против гайморита
Ни в коем случае нельзя оставлять недолеченным насморк. Иначе это заболевание перейдет в гайморит.
Иначе это заболевание перейдет в гайморит.
Так как стоматологические заболевания тоже могут привести к гаймориту, то раз в шесть месяцев ребенка нужно отводить на осмотр к стоматологу.
Благодаря массажу можно улучшить кровообращение в околоносовых пазухах. Это поможет предотвратить и насморк, и гайморит.
Замечательным антибактериальным средством для профилактики заболевания гайморита как у детей, так и у взрослых является обычный мед. Его можно использовать и как ингаляцию, и закапывать в нос, смешивая с водой в пропорции один к одному. Это антибактериальное средство очищает носовую полость от слизи и микробов, которые могут привести к болезни. Антибактериальными свойствами обладает такая смесь: мед и калиновый сок (в пропорции 1:1). Его нужно подогревать и пить по столовой ложке перед приемом пищи.
Еще редакция Сlutch cоветует прочитать:
«Раскрыла причину расставания с Баланом»: Тина Кароль рассказала о скандале (видео).
Самые трендовые оттенки волос на 2021 год: Катя Сильченко и Виталик Дацюк рассказали, как выбрать свой идеальный цвет.

«Палетка — не рулетка»: покрасить волосы также просто, как и встретиться подругой.
Всемирный день Nutella® — для друзей и поклонников бренда.
Офтальмолог рассказал правду о лазерной коррекции зрения, мушке в глазах, правильных очках и упражнениях для глаз. Необходимо знать каждому!
Лечение синусита у детей | Риномарис
Все статьиРиносинусит — это воспаление слизистой оболочки носа и околоносовых пазух (синусов). Для быстрого снятия симптомов и эффективного лечения риносинусита рекомендуется использовать сосудосуживающее средство нового поколения Риномарис®.
Синусит у детей — явление достаточно распространенное. Зачастую заболевание становится следствием обычного насморка. Синусит — это воспаление слизистой оболочки пазух носа.
Всего существует четыре вида этого заболевания: гайморит, этмоидит, фронтит и сфеноидит. При гайморите воспаляются гайморовы пазухи — особые полости, которые находятся в отделе верхней челюсти. Их формирование обычно заканчивается только к семилетнему возрасту. И из-за частых респираторных заболеваний маленькие дети подвергаются достаточно высокому риску развития именно такой разновидности острого синусита.
При гайморите воспаляются гайморовы пазухи — особые полости, которые находятся в отделе верхней челюсти. Их формирование обычно заканчивается только к семилетнему возрасту. И из-за частых респираторных заболеваний маленькие дети подвергаются достаточно высокому риску развития именно такой разновидности острого синусита.
Но особенно часто в детском возрасте (примерно в 80 % случаев) поражается решетчатая пазуха носа. Воспалительный процесс, который ее затрагивает, специалисты называют этмоидитом. Это название образовано от латинского слова ethmoidalis, что означает «решетчатый».
По мере формирования лобной пазухи у детей 6–7 лет может развиваться ее воспаление (фронтит). Спровоцировать это тяжелое осложнение может инфекция, проникающая через носовые ходы или попадающая в лобные пазухи вместе с током крови. Фронтит — это наиболее серьезный вид синусита, который часто переходит в хроническую стадию из-за недостаточного освобождения лобной пазухи от жидкости.
Сфеноидит представляет собой воспаление слизистой оболочки так называемой клиновидной пазухи и встречается достаточно редко.
Какие могут быть симптомы у синусита?
Синусит у детей обычно сопровождается головной болью, которая может усиливаться по утрам из-за скопления большого количества воспалительной слизи в пазухах носа, повышенной утомляемостью и слабостью. Иногда, если отек становится слишком сильным, отток выделений из носа может совсем прекратиться.
При синусите дети могут жаловаться на боль, которая появляется при надавливании на кожу над областью воспаленной пазухи. В некоторых случаях симптомы острого синусита можно спутать с зубной болью. При развитии воспаления температура тела редко превышает отметку в 38 градусов. Ребенок становится вялым и малоподвижным, может нарушаться нормальный сон и аппетит. При наклоне головы головная боль может усиливаться, иногда визуально наблюдается незначительная отечность в области лица. Однако чем младше ребенок, тем сложнее понять, что его что-то беспокоит. Иногда малыш и вовсе ни на что не жалуется, но заметить изменения в его поведении все же можно: обычно он быстро утомляется, становится более раздражительным.
Однако чем младше ребенок, тем сложнее понять, что его что-то беспокоит. Иногда малыш и вовсе ни на что не жалуется, но заметить изменения в его поведении все же можно: обычно он быстро утомляется, становится более раздражительным.
Узнать больше
Еще одной особенностью синусита у детей является скрытое течение заболевания. Зачастую неправильное или, наоборот, избыточное лечение обычного насморка маскирует симптомы воспаления пазух носа. Из-за этого у ребенка может развиться хронический синусит, нередко приводящий к отиту (из-за распространения воспаления на область среднего уха).
Почему у ребенка может возникнуть синусит?
Основные причины возникновения синусита у детей — врожденные аномалии развития придаточных пазух носа и полипы в полости носа. Также развитие синусита может спровоцировать и аллергия, при этом симптомы аллергического синусита мало чем отличаются от признаков обычного синусита.
Благоприятные условия для размножения болезнетворных бактерий возникают из-за отека слизистой оболочки и нарушения нормальной работы пазух, а также из-за застоя слизи, которая становится благоприятной средой для размножения бактерий и усугубляет воспаление.
Как лечить синусит у детей?
Лечение синусита у детей должно проводиться комплексно и под строгим контролем врача. Самая важная задача — устранить отек слизистой оболочки полости носа. Для этого детям назначают сосудосуживающие препараты местного действия: капли и спреи. Последние считаются более эффективными, так как благодаря специальной насадке лекарство можно равномерно распределить по слизистой оболочке. Но важно не только снять отек, но и предупредить застой слизи в полости носа, ведь именно она создает благоприятные условия для размножения вредных бактерий и усугубления воспаления. При лечении синусита у детей хорошо зарекомендовал себя препарат Риномарис®. За счет входящего в его состав ксилометазолина Риномарис® снимает отек и восстанавливает проходимость пазух носа. Благодаря морской воде Риномарис® разжижает слизь и уменьшает ее застой — это помогает предупредить размножение бактерий. А ведь именно они могут привести к усугублению воспаления и распространению инфекции в соседние с носом полости («синусы» и полость среднего уха) с развитием синусита или отита
Благодаря морской воде Риномарис® разжижает слизь и уменьшает ее застой — это помогает предупредить размножение бактерий. А ведь именно они могут привести к усугублению воспаления и распространению инфекции в соседние с носом полости («синусы» и полость среднего уха) с развитием синусита или отита
Обычно для лечения синусита ребенку назначается противовоспалительная и антибактериальная терапия. Чаще всего лечение острого синусита у детей включает применение антибиотиков местного действия. Вместе с тем в более сложных случаях используются в форме таблеток или растворы для инъекций, которые может назначить только специалист.
При недостаточном оттоке воспалительной жидкости лечение включает промывание придаточных пазух антисептическими растворами, а в особо тяжелых случаях, при неэффективности консервативного лечения острого синусита, по назначению специалиста проводится хирургическое вмешательство.
Профилактика
Чтобы предотвратить развитие острого синусита, необходимо своевременно и правильно лечить первичное заболевание (грипп, кариес, ринит, искривление носовой перегородки). Также следует постоянно укреплять иммунитет, хотя бы один раз в год возить ребенка к морю или в местность с хвойной растительностью и регулярно промывать носоглотку морской водой (раствором морской соли), например, средством Аква Марис®.
Также следует постоянно укреплять иммунитет, хотя бы один раз в год возить ребенка к морю или в местность с хвойной растительностью и регулярно промывать носоглотку морской водой (раствором морской соли), например, средством Аква Марис®.
Возможен ли гайморит без насморка?
Как и другие заболевания ЛОР-органов, гайморит часто сопровождается насморком, но не всегда. Причинами заболевания может быть не только сниженный иммунитет, но и плохая экология, – в таких условиях иммунитет не всегда способен справиться с инфекцией, что приводит к развитию разных заболеваний. Для гайморита характерно наличие гнойных выделений из пазух носа, но не всегда болезнь проходит «по сценарию». Грамотный ЛОР в медицинском центре “НАТАЛИ-МЕД” поможет определить наличие заболевания, его степень и возможные риски. Гайморит – это довольно опасное заболевание, и самолечение категорически противопоказано.
Среди факторов, которые могут привести к данной патологии могут быть как физиологические особенности строения носовой полости, так и попадание организмов, вызывающих воспалительный процесс в носовой полости. Гайморит от обычного ринита отличается тем, что при нем возникает воспаление слизистой оболочки носа, что приводит к отеку внутреннего пространства верхних дыхательных путей. Гайморит отличается от насморка тем, что воспалительный процесс, возникающий в гайморовых пазухах, сопровождается гнойными выделениями. При таком типе воспаления происходит закупорка отверстия, которое соединяет пазуху с остальной полостью носа, препятствуя распространению заболевания и, тем самым, гайморит в данном случае протекает практически бессимптомно и может проявиться в любой момент; поэтому при первых признаках заболевания лучше обследоваться у хорошего ЛОРа в медицинском центре “НАТАЛИ-МЕД”.
Гайморит от обычного ринита отличается тем, что при нем возникает воспаление слизистой оболочки носа, что приводит к отеку внутреннего пространства верхних дыхательных путей. Гайморит отличается от насморка тем, что воспалительный процесс, возникающий в гайморовых пазухах, сопровождается гнойными выделениями. При таком типе воспаления происходит закупорка отверстия, которое соединяет пазуху с остальной полостью носа, препятствуя распространению заболевания и, тем самым, гайморит в данном случае протекает практически бессимптомно и может проявиться в любой момент; поэтому при первых признаках заболевания лучше обследоваться у хорошего ЛОРа в медицинском центре “НАТАЛИ-МЕД”.
Гайморит с отсутствием насморка, как правило, появляется как обострение кори, гриппа, краснухи, а которые не были до конца вылечены или же вовсе пациент не обращайся к специалисту.
Причины, приводящие к гаймориту без выделений:
- Инфекции, для которых характерна следующая симптоматика:
- возникновение заложенности носа
- нарушение оттока выделений
- воспаление и отек слизистой оболочки носа
- сужение проходов в гайморовых пазухах
- скопление жидкости в пазухах
- при прохождении симптомов вирусного заболевания-первопричины, сохраняется недомогание и болезненность в гайморовых пазухах
2. Болезни зубов.
Болезни зубов.
Воспаление, развивающееся вследствие распространения инфекции от больного зуба до гайморовых пазух, также может стать причиной развития гайморита без насморка.
3. Травма и деформации.
В результате любой механической травмы может нарушиться отток слизи из гайморовых пазух, что приводит к их закупорке и развитию гайморита без насморка.
4. Атрофическое течение болезни.
Гайморит без насморка может быть также и при нарушении строения мерцательного эпителия, когда происходит истончение слизистой оболочки и потеря ее основных функций: не происходит очистки вдыхаемого воздуха, нос не способен его прогреть до необходимой температуры, не происходит выделение слизи с выводом микроорганизмов, одним словом, приходит атрофирование слизистой оболочки.
Атрофирование слизистой встречается, в основном, при инфекционных заболеваниях.
Причину возникновения гайморита без выделений, безусловно, должен определить хороший врач в Строгино. Вас должны насторожить следующие симптомы:
Вас должны насторожить следующие симптомы:
- ощущение сдавливания в переносице, особенно при наклоне головы вперед
- болезненность в области пазух носа, которая может отдавать и в другие отделы лица
- повышение температуры и озноб
- головные боли
- отеки щек и области вокруг носа
Часто пациент может жаловаться на потерю аппетита, повышенную утомляемость, бессонницу, светобоязнь, недомогание и общую слабость. При обращении к ЛОРу в медицинский центр “НАТАЛИ-МЕД” необходимо обязательно сообщить обо всех симптомах и имеющихся жалобах врачу, чтобы вам смогли правильно поставить диагноз.
Чем опасен гайморит / Здоровье / Независимая газета
Инфекция из очага воспаления может распространиться по организму и вызвать тяжелые заболевания
При остром гайморите лечение направлено на то, чтобы снять отек пазух носа. Фото Depositphotos/PhotoXPress.ru
Гайморит – это воспаление верхнечелюстной придаточной пазухи носа. У человека их две – правая и левая. Они представляют собой небольшие пещерки, сообщающиеся с полостью носа. Кстати, еще одно название верхнечелюстной пазухи – гайморова в честь английского врача Гаймора, впервые описавшего в XVII веке симптомы ее воспаления.
У человека их две – правая и левая. Они представляют собой небольшие пещерки, сообщающиеся с полостью носа. Кстати, еще одно название верхнечелюстной пазухи – гайморова в честь английского врача Гаймора, впервые описавшего в XVII веке симптомы ее воспаления.
Говоря о гайморите, следует отметить, что этот распространенный недуг чаще всего возникает у взрослых и детей в осенне-зимний период на фоне простудных заболеваний и гриппа. Причиной появления заболевания могут быть также кариозные зубы. Развитию недуга способствуют искривление носовой перегородки, наличие аденоидов, аллергический насморк.
Различают острый и хронический гайморит. В первом случае воспалительный процесс вызывают проникшие в пазуху болезнетворные микробы, например стрептококки или стафилококки. Острый гайморит проявляется болью различной интенсивности (она может смещаться от пазухи в висок или на всю половину лица) и нарушением носового дыхания вследствие набухания слизистой оболочки и резкого сужения носовых ходов. Выделения из носа обычно односторонние: вначале – жидкие, затем – вязкие и гнойные, иногда, впрочем, они сразу бывают гнойными. К другим симптомам относятся озноб, повышение температуры, ухудшение общего самочувствия.
Выделения из носа обычно односторонние: вначале – жидкие, затем – вязкие и гнойные, иногда, впрочем, они сразу бывают гнойными. К другим симптомам относятся озноб, повышение температуры, ухудшение общего самочувствия.
В случае затяжного течения острый гайморит может перейти в хронический. Чаще всего это происходит на фоне ослабления иммунитета. При этом в стадии ремиссии (стихания симптомов заболевания) выраженные признаки недуга нередко отсутствуют, и у больного развивается определенное привыкание к нарушениям функции носа. Однако достаточно человеку простудиться, чтобы возникло обострение хронического гайморита. Оно зачастую сопровождается не только заложенностью и выделениями из носа, но и повышением температуры, ухудшением самочувствия, появлением болезненной припухлости щеки и отека век, а также головной болью.
Чем опасен гайморит. Инфекция из очага воспаления может распространиться по организму и вызвать тяжелые заболевания, например менингит (воспаление оболочек головного мозга) или неврит (воспаление) тройничного нерва, проявляющийся очень сильной болью. Чтобы предупредить возможные осложнения, необходимо при появлении первых симптомов недуга не заниматься самолечением, а незамедлительно обратиться к отоларингологу.
Чтобы предупредить возможные осложнения, необходимо при появлении первых симптомов недуга не заниматься самолечением, а незамедлительно обратиться к отоларингологу.
При остром гайморите лечение направлено на то, чтобы снять отек и обеспечить естественный отток слизи из пораженной пазухи. С этой целью используются сосудосуживающие капли, противовоспалительные и антиаллергические препараты. В борьбе с болезнью помогают промывание носа антисептическими растворами и физиотерапевтические процедуры. При необходимости врач назначает также антибактериальные препараты. Если речь идет о хроническом гнойном гайморите, то наряду с лекарствами может быть показана пункция (прокол) гайморовой пазухи с промыванием ее антисептическим раствором.
Для лечения гайморита в первую очередь применяются противоотечные средства, действие которых направлено на сужение кровеносных сосудов и сокращение притока крови в очаг воспаления. В результате уменьшается отек слизистой оболочки в носовых проходах и снижается заложенность носа. Если заболевание вызвано стрептококками, стафилококками или пневмококками, показана антибактериальная терапия. С этой целью применяются антибиотики, которые назначаются обычно при тяжелой форме гайморита, а при наличии у больного аллергии только после проведения специальных проб на чувствительность к ним организма.
Если заболевание вызвано стрептококками, стафилококками или пневмококками, показана антибактериальная терапия. С этой целью применяются антибиотики, которые назначаются обычно при тяжелой форме гайморита, а при наличии у больного аллергии только после проведения специальных проб на чувствительность к ним организма.
Целебное действие при гайморите оказывает также массаж в области проекций придаточных пазух носа, способствующий устранению застойных явлений. Еще одна лечебная рекомендация касается увлажнения воздуха в комнате, где находится больной. Дело в том, что слизистая оболочка, выстилающая полость носа и придаточные пазухи, в сухом воздухе пересыхает. А это отрицательно сказывается на их способности к самоочищению и замедляет процесс выздоровления. Поэтому воздух необходимо увлажнять, например, развесив с этой целью в комнате влажные полотенца.
Каковы причины гайморита, и можно ли вылечить это заболевание народными средствами?
Если лечить насморк, он проходит за семь дней, если не лечить — за неделю. Эту шутку ЛОР-врачи считают очень вредной. Люди, как правило, слишком легкомысленно относятся к недугам ушей, носа и горла и сами доводят дело до осложнений, некоторые из которых губительны.
Эту шутку ЛОР-врачи считают очень вредной. Люди, как правило, слишком легкомысленно относятся к недугам ушей, носа и горла и сами доводят дело до осложнений, некоторые из которых губительны.
Если бы Кирилл Круглов из Ульяновска умел говорить, он бы непременно пожаловался, как это неприятно, когда врач ковыряет в ухе чем-то железным. За свою короткую жизнь — всего один год — малыш успел дважды побывать в больнице. И каждый раз — с острым воспалением среднего уха, гнойным отитом.
Екатерина Круглова, мама Кирилла: «Однажды ходили гулять на улицу, и продуло видно нас. Ушко немножко. На следующий день потек гной из ушка».
На лечение карапуза в больнице ушло всего пять дней — без последствий и осложнений. Чего не скажешь о жительнице Екатеринбурга Елене Мерзляковой. После перенесенной в детстве простуды хронический отит стал ее постоянным спутником. В результате — частичная потеря слуха и повреждение лицевого нерва.
Только после того, как появилась ярко выраженная асимметрия лица, Елена обратилась к врачам.
Елена Мерзлякова: «Всегда думала, что приду к врачу — и сразу резать, потому что врачи любят резать, мне так казалось. А на самом деле, сама себя довела до того, что приходится резать, хотя можно было и без этого обойтись».
Теперь Елене предстоит сложнейшая операция — тимпанопластика — восстановление слуховых косточек и поврежденной барабанной перепонки. В Московском центре оториноларингологии в год оперируют около 400 подобных пациентов.
Протез одной из слуховых косточек можно разглядеть только под микроскопом. Он сделан из титана, хотя врачи предпочитают использовать другой материал.
Евгений Гаров, руководитель отдела микрохирургии уха Московского НПЦ оториноларингологии: «Как правило, мы используем ткани пациента, хрящ ушной раковины и фациальные материалы. Потому что свои ткани лучше приживаются и не вызывают сильного рубцевания».
Сегодня возможности оториноларингологии безграничны. С помощью эндоскопа и GPS-навигатора можно проводить сложнейшие операции в полости околоносовых пазух. Для лечения самых распространенных заболеваний в этой области — гайморита и фронтита — отныне не нужно делать разрез на лице, вскрытия проводятся через носовые пути.
Для лечения самых распространенных заболеваний в этой области — гайморита и фронтита — отныне не нужно делать разрез на лице, вскрытия проводятся через носовые пути.
Одному из пациентов удалили гнойник на глазном яблоке — тоже следствие воспаления внутри пазух носа. Техника — самая передовая, а сознание людей – по-прежнему доисторическое — горько шутят врачи. 50% пациентов Ульяновской детской больницы попали сюда в результате самолечения.
Ольга Данилова, зав. ЛОР-отделением Ульяновской детской больницы: «Обычно родители слушают друзей, соседей, знакомых, капают дома изобретенные средства в виде сока лука, алоэ, отваров свеклы. И мы получаем потом гнойные гаймориты, которые плохо поддаются лечению».
Николай Перепечай: «И самолечением занимался, и гомеопатией занимался, к мануальным терапевтам ходил, но все это помогало во время лечения месяц-два».
Еще несколько месяцев назад Николай из Иркутска считал, что постоянные головные боли, и гнойные выделения из носа — пустяки. Он — боксер, а значит, умеет терпеть. И только теперь понимает, как рисковал: ведь запущенный гайморит часто дает осложнения — менингит, абсцесс мозга и, как следствие, летальный исход.
Он — боксер, а значит, умеет терпеть. И только теперь понимает, как рисковал: ведь запущенный гайморит часто дает осложнения — менингит, абсцесс мозга и, как следствие, летальный исход.
Андрей Крюков, главный оториноларинголог Москвы, профессор: «Поэтому при появлении какой-то локальной симптоматики: боль в ухе, боль вокруг глаза, лоб, щека, боль за глазом, осиплость, появление болей в области гортани, причем, они могут сопровождаться ухудшением дыхания, срочно нужно прибегнуть к помощи узкого специалиста — посетить оториноларинголога».
Из пятнадцати детей в группе кировского детского сада трое обязательно приходят с простудой или гриппом. Руководство даже повесило объявления с просьбой: не приводить больных детей в сад. Но, увы, мамы с папами сгорают на работе, а носы малышам вновь вытирают воспитатели.
Наши будущие пациенты — вздыхают ЛОР-врачи в надежде, что родители обратят внимание на своих малышей чуть раньше, чем их насморк превратиться в отит или гайморит.
Гость в студии — Петр Кочетков, к. м.н., заведующий отделением эндоскопической микрохирургии верхних дыхательных путей ЛОР-клиники Московской медицинской академии им. И. М. Сеченова.
м.н., заведующий отделением эндоскопической микрохирургии верхних дыхательных путей ЛОР-клиники Московской медицинской академии им. И. М. Сеченова.
Ведущий: Как не допускать ничего, тяжелее насморка, расскажет заведующий отделением ЛОР-клиники Сеченовской академии Петр Кочетков. Итак, многие думают, что отит, гайморит, синусит — все это осложнения заурядного насморка. Насколько это правда?
Гость: Это, действительно, правда, поскольку пусковым моментом большинства ЛОР-заболеваний является, к сожалению, банальная респираторная вирусная инфекция. Классическими для гайморита симптомами являются, прежде всего, боль, которая возникает в области переносицы и в области верхнечелюстных пазух.
Также может быть общая головная боль. Это сочетается с повышением температуры тела до 38 градусов и выше, и больной в этот момент начинает ощущать, что те выделения, которые были у него из носа в начале заболевания, как при любой простуде, прозрачные, приобретают воспалительный характер.
Ведущий: Как быстро может развиться гайморит?
Гость: Если мы говорим о заболеваемости гайморитом в детском возрасте, то достаточно нескольких часов. Если мы говорим о взрослом организме, то от суток до трех.
Если мы говорим о взрослом организме, то от суток до трех.
Ведущий: Чем может закончиться запущенный гайморит, который не лечат, ничего с ним не делают?
Гость: Во-первых, может перейти в хроническую форму. В редких случаях гайморит осложняется поражением структур глаза и даже поражением структур головного мозга.
Ведущий: Как вообще лечат гайморит?
Гость: Существуют несколько методов, прежде всего медикаментозных, которые подразумевают гигиенические процедуры для полости носа. Помимо этого, есть инструментальные методы лечения. Такие, как хорошо всем известная пункция, либо прокол.
Как правило, прокол выполняется под местной анестезией, пациенты переносят его очень хорошо. И если он своевременно выполнен, то проходит абсолютно без последствий.
Ведущий: Что при острых хронических ЛОР-заболеваниях делать ни в коем случае нельзя? Это касается каких-то народных способов лечения, еще что-то?
Гость: Прежде всего, наверное, не стоит заниматься самолечением. Процедура типа прогревания, например, очень популярной является среди населения. В начальных стадиях заболевания эти процедуры могут быть полезны, но в случае, когда возникает болевой синдром, они могут привести к осложнению. Поэтому к ним нужно относиться осторожно.
Процедура типа прогревания, например, очень популярной является среди населения. В начальных стадиях заболевания эти процедуры могут быть полезны, но в случае, когда возникает болевой синдром, они могут привести к осложнению. Поэтому к ним нужно относиться осторожно.
Ведущий: А что можно сделать для профилактики, чтобы не допускать развития осложнений?
Гость: Что касается собственно гайморита, наверное, следует сказать о том, что есть заболевания, которые способствуют его возникновению. Это кариес зубов. Это заболевания, которые затрудняют носовое дыхание.
У детей это, естественно, аденоиды, у контингента старше — это искривление носовой перегородки. То есть, все состояния, которые нарушают аэродинамику носа, они будут способствовать возникновению гайморита при банальной простуде.
Такие люди подвержены заболеванию больше. Соответственно, нужно следить за зубами, нужно следить за носовым дыханием.
Явные признаки гайморита: боль в районе переносицы и в области между глазами и верхней челюстью. Как правило, повышается температура.
Как правило, повышается температура.
У детей острый гайморит может развиться всего за несколько часов. У взрослых — за пару-тройку дней.
Если такое воспаление запустить, гайморит становится хроническим. Бывают тяжёлые осложнения на глаза и мозг.
Лечат не только лекарствами, но и проколом пазух. Делается это под местным наркозом, через ноздри. Нисколько не больно, и не остаётся никаких шрамов.
При гайморите — осторожнее с прогреванием. Допустимо это только на начальной стадии болезни. Потом нельзя, можно вызвать осложнения.
У людей с кариесом и искривлением носовой перегородки гораздо выше риск узнать, что такое гайморит.
соблюдайте гигиену полости рта и носа
Бишкек, 08.10.18. /Индира Камчыбекова — Кабар/. Специалисты Республиканского центра укрепления здоровья советуют соблюдать 6 правил, чтобы не заболеть гайморитом. Профилактика любой болезни стоит дешевле, чем лечение и избавит вас от болей и дискомфорта.
Гайморит — воспаление верхнечелюстных (гайморовых) пазух. Это очень серьезное заболевание, которое трудно лечить и иногда приходится прибегать к хирургическим вмешательствам. Поэтому лучшим способом избавиться от этой болезни – профилактика.
Кто часто подвержен гаймориту:
— Люди, часто страдающие простудными заболеваниями;
— Человек, имеющий искривление носовой перегородки;
Аллергические реакции, связанные с воспалением придаточных пазух носа и как следствие снижение иммунитета, все это являются предпосылками к высокой вероятности заболевания гайморитом.
Чтобы не болеть гайморитом, необходимо соблюдать следующие правила профилактики:
Правило 1: Одевайтесь по сезону
Чаще у людей есть риск заболеть гайморитом или получить обострение этой болезни в осенне-зимний период. Это время, когда начинает резко понижаться температура воздуха, а влажность увеличивается. Поэтому в холодное время года, необходимо одеваться соответственно теплее. Иначе, как известно, первый шаг к развитию заболевания — переохлаждения.
Иначе, как известно, первый шаг к развитию заболевания — переохлаждения.
Правило 2: Массажируйте пазухи носа
Как только начинаете чувствовать первые признаки недомогания, помассируйте нос, с использованием горчичного масла или любого другого жира, чтоб слизь не собиралась в носовых ходах. Образование слизи ухудшает вентиляцию пазух и способствует развитию болезнетворных микробов. А кровь, поступающая к носовым пазухам во время массажа, устраняет образование слизи и ее накопление. Масло или жир оказывает согревающее действие.
Правило 3: Дышите правильно
Существует прямая связь между дыханием и здоровьем. Но большинство людей дышат неправильно, считая, что организм саморегулирует этот процесс, и в этом они заблуждаются. Вот самая простая дыхательная гимнастика, способствующая улучшению аэрации пазух: закройте одну половину носа пальцем и сделайте сильный вдох свободной половиной носа, выдыхайте через рот. Затем закройте другую половину носа и действуйте по аналогии, и так для каждой половины носа 8 раз. Делайте такое упражнение не менее 6 раз в сутки при комнатной температуре.
Делайте такое упражнение не менее 6 раз в сутки при комнатной температуре.
Правило 4: Промывайте нос
Одно из самых важных профилактических мероприятий заключается в постоянном очищении носа от слизи и содержание его в чистоте. Очищение проводиться по мере образования слизи простым высмаркиванием и промыванием теплой водой. Также рекомендуется промывание морской солью разбавленной в воде, но можно воспользоваться и обычной поваренной солью. Для этого вам понадобится 250 грамм воды, половина чайной ложки соли и четверть чайной ложки соды. Температура раствора должна комнатной. Для промывание носа используется небольшая спринцовка или шприц. Желательно проводить утром и вечером. После процедуры нос надо высморкать.
Данный способ очищения носа имеет очень важное значение для поддержания слизистой носа в «боеспособном» состоянии и является важной процедурой гигиены носа.
Правило 5: Лечите простудные заболевания
Нередко гайморит выступает как следствие недолеченного ринита. Первоначально в этом случае происходит инфекционное заболевание, появляется насморк, что снижает способность вентиляции гайморовых пазух и скоплению в них слизи, а как следствие создаётся идеальная среда для размножения бактерий. И на фоне снижения иммунитета после недолеченного ринита — организм уже не в состоянии справляться с внешней угрозой. Бактерии активно размножаются, и в пазухах образуется воспалительная жидкость или гной – это и есть сам гайморит.
Первоначально в этом случае происходит инфекционное заболевание, появляется насморк, что снижает способность вентиляции гайморовых пазух и скоплению в них слизи, а как следствие создаётся идеальная среда для размножения бактерий. И на фоне снижения иммунитета после недолеченного ринита — организм уже не в состоянии справляться с внешней угрозой. Бактерии активно размножаются, и в пазухах образуется воспалительная жидкость или гной – это и есть сам гайморит.
Правило 6: Проявляйте заботу о зубах
Немногие знают, но гайморит часто бывает следствием воспаления десен или больных зубов. Не забывайте постоянно и правильно чистить зубы, обращаться к врачу за своевременным лечением, ополаскивать полость рта после еды. Прекрасно подойдут отвары лекарственных трав: ромашки, зверобоя, эвкалипта, шалфея.
Знать симптомы инфекции носовых пазух у детей
Пазухи вашего ребенка не будут полностью развиты до конца подросткового возраста, но у ребенка все еще может развиться инфекция носовых пазух.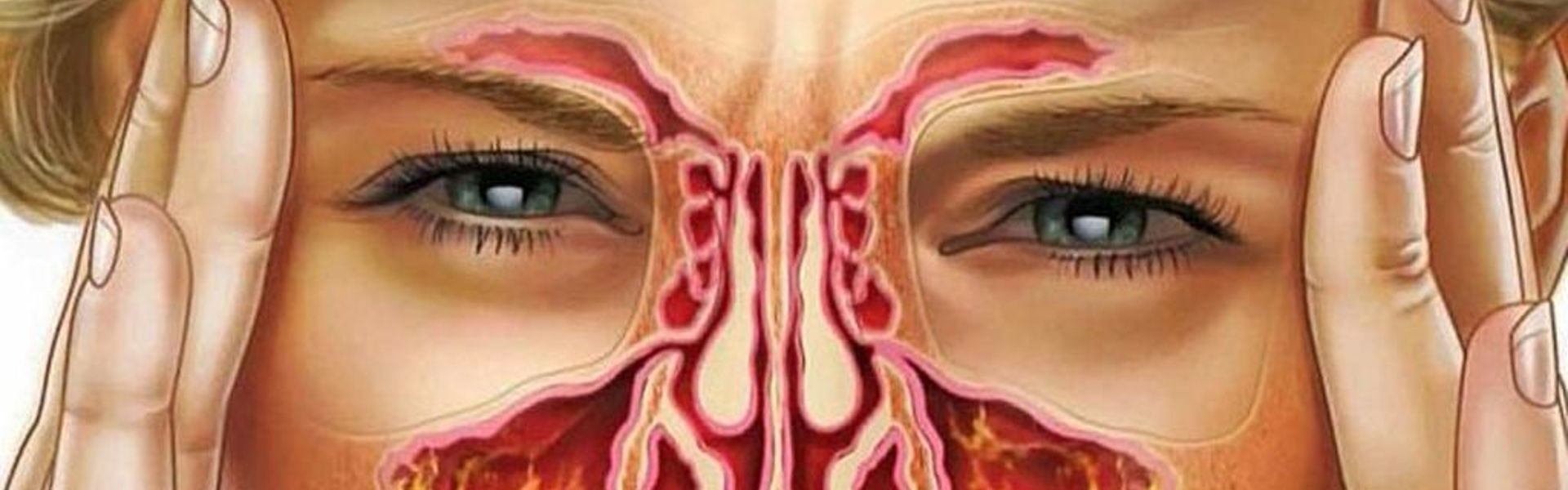
Верхнечелюстная (за щекой) и решетчатая (между глазами) пазухи, хотя и маленькие, присутствуют при рождении.
Проблемы с носовыми пазухами у детей может быть трудно диагностировать, потому что симптомы могут быть вызваны другими проблемами, такими как вирусное заболевание или аллергия.
По данным Американской академии отоларингологии — хирургии головы и шеи, эти симптомы могут указывать на инфекцию носовых пазух:
- Симптомы простуды длятся более 14 дней, иногда с субфебрильной температурой.
- Густой носовой дренаж желтого или зеленого цвета.
- Постназальное выделение жидкости, иногда вызывающее боль в горле, кашель, неприятный запах изо рта, тошноту или расстройство желудка.
- Головная боль, обычно у детей от 6 лет.
- Раздражительность или истощение.
- Воспаление около глаз.
Какие дети подвержены риску инфицирования носовых пазух?
Инфекция носовых пазух иногда возникает после инфекции верхних дыхательных путей или простуды. Холод вызывает опухоль, которая может заблокировать отверстие носовых пазух.Это может вызвать инфекцию носовых пазух. Аллергия также может привести к синуситу из-за отека и увеличения слизи. Другие возможные состояния, которые могут привести к синуситу, включают:
Холод вызывает опухоль, которая может заблокировать отверстие носовых пазух.Это может вызвать инфекцию носовых пазух. Аллергия также может привести к синуситу из-за отека и увеличения слизи. Другие возможные состояния, которые могут привести к синуситу, включают:
- Ненормальная форма носа.
- Заражение от зуба.
- Травма носа.
- Посторонний предмет в носу.
- Врожденный порок с аномалией неба (волчья пасть).
- Проблема с кислотностью желудка (гастроэзофагеальная рефлюксная болезнь, или ГЭРБ).
Что я могу сделать, чтобы предотвратить синусит у моего ребенка?
Есть вещи, которые могут помочь вашему ребенку избежать синусита.В их числе:
- Попросите ребенка использовать солевые спреи, промывки или и то, и другое. Используйте их чаще, чтобы нос был как можно более влажным.
- Используйте увлажнитель воздуха в сухих помещениях.
- Не подпускайте ребенка к сигаретному и сигарному дыму.

- Не подпускайте ребенка к предметам, вызывающим симптомы аллергии.
- Не заставляйте воду попадать в пазухи. Например, ваш ребенок не должен прыгать в воду.
- Ограничение времени пребывания в хлорированных бассейнах. Хлор может раздражать нос и пазухи.
- Соблюдайте правила гигиены рук.
- Держите вас и вашего ребенка в курсе прививок.
- Избегайте тесного контакта с людьми, страдающими простудными заболеваниями или другими инфекциями верхних дыхательных путей.
Первоначально опубликовано 29 января 2018 г. Последнее обновление 14 ноября 2019 г.
Детский синусит
Пазухи вашего ребенка не полностью развиты до 20 лет.При рождении присутствуют верхнечелюстная (за щекой) и решетчатая (между глазами) пазухи, хотя и маленькие. В отличие от взрослых, детский синусит трудно диагностировать, потому что симптомы могут быть незаметными, а причины сложными.
Как узнать, что у моего ребенка синусит?
Следующие симптомы могут указывать на инфекцию носовых пазух у вашего ребенка:
- «простуда» продолжительностью более 10–14 дней, иногда с субфебрильной температурой
- толстый желто-зеленый носовой дренаж
- Постназальное выделение, иногда приводящее или проявляющееся в виде боли в горле, кашля, неприятного запаха изо рта, тошноты и / или рвоты
- головная боль, обычно у детей от шести лет и старше
- раздражительность или утомляемость
- припухлость вокруг глаз
Маленькие дети имеют незрелую иммунную систему и более подвержены инфекциям носа, пазух и ушей, особенно в первые несколько лет жизни.Чаще всего они вызваны вирусными инфекциями (простудными заболеваниями) и могут усугубляться аллергией. Однако, если ваш ребенок болеет дольше обычной недели или десяти дней, вероятна серьезная инфекция носовых пазух.
Вы можете снизить риск инфекций носовых пазух для вашего ребенка, уменьшив воздействие известных экологических аллергий и загрязняющих веществ, таких как табачный дым, сократив его / ее время на дневном уходе и вылечив кислотный рефлюкс желудка.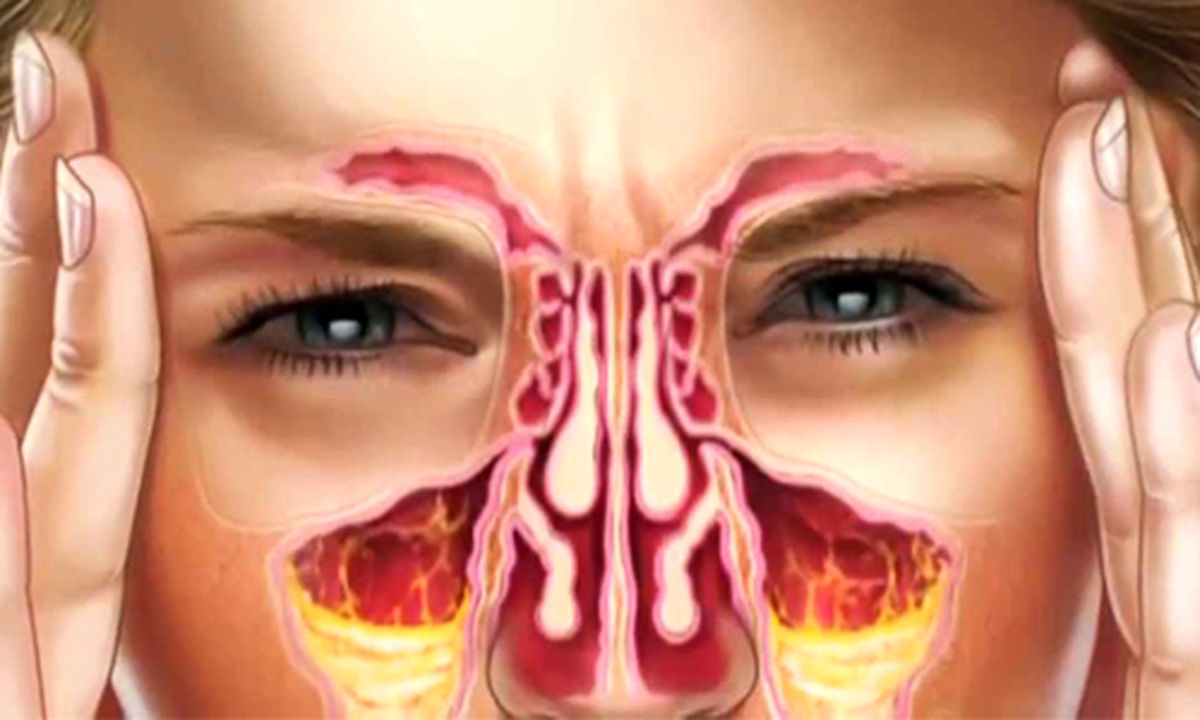
Как доктор лечит синусит?
Острый синусит: большинство детей очень хорошо поддаются лечению антибиотиками.Для кратковременного облегчения заложенности носа также могут быть назначены назальные деконгестанты или местные назальные спреи. Солевой раствор (соленая вода) в носу или мягкий спрей могут быть полезны для разжижения секрета и улучшения функции слизистой оболочки.
Если у вашего ребенка острый синусит, симптомы улучшатся в течение первых нескольких дней. Даже если состояние вашего ребенка резко улучшится в течение первой недели лечения, важно продолжать терапию до тех пор, пока не будут приняты все антибиотики. Ваш врач может решить лечить вашего ребенка дополнительными лекарствами, если у него / нее аллергия или другие состояния, которые усугубляют инфекцию носовых пазух.
Хронический синусит: Если ваш ребенок страдает одним или несколькими симптомами синусита в течение как минимум двенадцати недель, у него или нее может быть хронический синусит. Хронический синусит или повторяющиеся эпизоды острого синусита, число которых превышает четыре-шесть в год, являются показателями того, что вам следует обратиться за консультацией к специалисту по лечению ушей, носа и горла (ЛОР). ЛОР может порекомендовать медикаментозное или хирургическое лечение носовых пазух.
Хронический синусит или повторяющиеся эпизоды острого синусита, число которых превышает четыре-шесть в год, являются показателями того, что вам следует обратиться за консультацией к специалисту по лечению ушей, носа и горла (ЛОР). ЛОР может порекомендовать медикаментозное или хирургическое лечение носовых пазух.
Диагностика синусита: если ваш ребенок осмотрит ЛОР-специалиста, врач осмотрит его уши, нос и горло.Тщательный сбор анамнеза и обследование обычно позволяют поставить правильный диагноз. Иногда во время посещения офиса будут использоваться специальные инструменты, чтобы заглянуть в нос. Рентген, называемый компьютерной томографией, может помочь определить, как сформированы носовые пазухи вашего ребенка, где произошла закупорка, а также надежность диагноза синусита.
Когда требуется операция при синусите?
Операция предназначена для небольшого процента детей с тяжелыми или стойкими симптомами синусита, несмотря на медикаментозное лечение.Используя инструмент, называемый эндоскопом, ЛОР-хирург открывает естественные дренажные пути пазух вашего ребенка и делает узкие проходы шире. Это также позволяет проводить культивирование, чтобы антибиотики могли быть направлены именно против инфекции носовых пазух вашего ребенка. Открытие носовых пазух и обеспечение циркуляции воздуха обычно приводит к уменьшению количества и тяжести инфекций носовых пазух.
Это также позволяет проводить культивирование, чтобы антибиотики могли быть направлены именно против инфекции носовых пазух вашего ребенка. Открытие носовых пазух и обеспечение циркуляции воздуха обычно приводит к уменьшению количества и тяжести инфекций носовых пазух.
Также ваш врач может посоветовать удаление лимфоидной ткани из-за носа в рамках лечения синусита.Хотя лимфоидная ткань напрямую не блокирует носовые пазухи, инфекция лимфоидной ткани, называемая аденоидитом, или закупорка задней части носа, может вызывать многие симптомы, похожие на синусит, а именно насморк, заложенность носа и т. -носливость, неприятный запах изо рта, кашель и головная боль.
Сводка
Синусит у детей отличается от синусита у взрослых. У детей чаще наблюдается кашель, неприятный запах изо рта, капризность, упадок сил и припухлость вокруг глаз вместе с густой желто-зеленой каплей из носа или из носа.После того, как диагноз синусита поставлен, в большинстве случаев детей успешно лечат антибиотиками.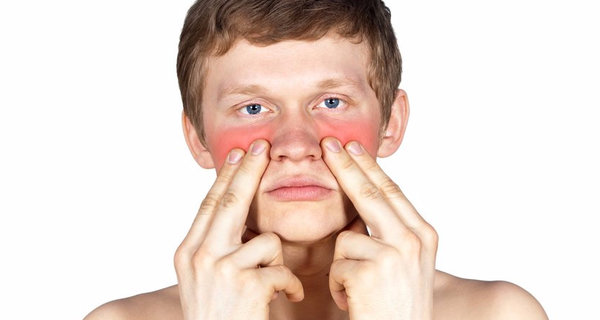 Если медикаментозное лечение не помогает, хирургическое лечение может быть использовано как безопасный и эффективный метод лечения заболеваний носовых пазух у детей.
Если медикаментозное лечение не помогает, хирургическое лечение может быть использовано как безопасный и эффективный метод лечения заболеваний носовых пазух у детей.
На вашем лице и голове есть 4 парные наполненные воздухом полости, называемые пазухами: верхнечелюстная (в щеке), решетчатая (между глазами), лобная (на лбу) и клиновидная (за глазами). Детские пазухи не полностью развиты до позднего подросткового возраста.Гайморовидная и решетчатая пазухи очень маленькие, но присутствуют при рождении. Лобная пазуха не развивается примерно до 7.
.Синусит — это инфекция носовых пазух. Чаще всего это вызвано вирусом, но может быть бактериальным. Эти инфекции обычно возникают после простуды или аллергии. Различают 3 типа гайморита:
- Острый — Симптомы этого типа инфекции длятся менее 12 недель и проходят при правильном лечении. Острый вирусный синусит вероятен, если ваш ребенок болеет менее 10 дней и не становится хуже.Острый бактериальный синусит вероятен, когда симптомы синусита совсем не улучшаются в течение 10 дней после болезни или если вашему ребенку становится хуже в течение 10 дней после того, как стало лучше.

- Хронический — эти симптомы длятся более 12 недель и обычно вызваны длительным воспалением, а не длительной инфекцией. Инфекция может быть частью хронического синусита, особенно когда оно время от времени ухудшается, но обычно не является основной причиной.
- Рецидивирующий. Это означает, что инфекция возвращается снова и снова более 4-6 раз в год.
Каковы симптомы детского синусита?
Синусит у детей может выглядеть иначе, чем синусит у взрослых. Симптомы могут включать:
- «простуда» продолжительностью более 10–14 дней, иногда с субфебрильной температурой
- толстый желто-зеленый носовой дренаж
- Постназальное выделение, иногда приводящее или проявляющееся в виде боли в горле, кашля, неприятного запаха изо рта, тошноты и / или рвоты
- головная боль
- раздражительность или утомляемость
Как диагностируется детский синусит?
ЛОР (уши, нос и горло) специалист осмотрит уши, нос и горло вашего ребенка. Тщательный сбор анамнеза и обследование обычно позволяют поставить правильный диагноз. Врач также может искать факторы, повышающие вероятность заражения вашего ребенка инфекциями носовых пазух, включая структурные изменения, аллергию и проблемы с иммунной системой.
Тщательный сбор анамнеза и обследование обычно позволяют поставить правильный диагноз. Врач также может искать факторы, повышающие вероятность заражения вашего ребенка инфекциями носовых пазух, включая структурные изменения, аллергию и проблемы с иммунной системой.
Иногда во время визита в клинику для осмотра носа используют небольшой инструмент с подсветкой, называемый эндоскопом. Рентген носовых пазух не рекомендуется. КТ не рекомендуется при острых инфекциях носовых пазух, если нет осложнений.Тем не менее, детям с хроническими или рецидивирующими инфекциями, которые не смогли лечиться медикаментами, может быть рекомендована компьютерная томография.
Как лечится детский синусит?
В большинстве случаев детям ставят диагноз вирусный синусит, который улучшится, если просто вылечить симптомы. Варианты лечения включают:
- Солевой раствор (соленая вода) для разжижения секреции и улучшения функций слизистой оболочки.
- Носовые противозастойные спреи на короткий период времени для снятия заложенности.

- Для уменьшения заложенности носа можно использовать противовоспалительные спреи.
- Противоотечные средства и антигистаминные препараты, отпускаемые без рецепта, как правило, неэффективны при вирусных инфекциях верхних дыхательных путей у детей, и использование таких препаратов для лечения синусита не рекомендуется. Такие лекарства нельзя давать детям младше двух лет.
Если у вашего ребенка постоянные симптомы в течение более 7-10 дней, тогда могут потребоваться антибиотики. Даже если состояние вашего ребенка резко улучшится в течение первой недели лечения, важно, чтобы вы завершили терапию антибиотиками.
Вы можете снизить риск инфекций носовых пазух для вашего ребенка, уменьшив воздействие известных экологических аллергий и загрязняющих веществ, таких как табачный дым, сократив его / ее время на дневном уходе и вылечив кислотный рефлюкс желудка.
Нужна ли моему ребенку операция?
В тех редких случаях, когда медикаментозная терапия не помогает, хирургическое вмешательство может использоваться как безопасный и эффективный метод лечения заболеваний носовых пазух у детей. Как правило, в первую очередь рекомендуется удаление аденоидов (аденоидэктомия).У детей, которые продолжают иметь проблемы с носовыми пазухами, несмотря на соответствующее лечение отоларингологом (специалистами по лечению ушей, горла и носа — ЛОР), может потребоваться операция. Используя инструмент, называемый эндоскопом, ЛОР-хирург открывает естественные дренажные пути пазух вашего ребенка и делает узкие проходы шире. Это также позволяет проводить культивирование, чтобы антибиотики могли быть направлены специально против инфекции носовых пазух вашего ребенка. Открытие носовых пазух и обеспечение циркуляции воздуха обычно приводит к уменьшению количества и тяжести инфекций носовых пазух.
Как правило, в первую очередь рекомендуется удаление аденоидов (аденоидэктомия).У детей, которые продолжают иметь проблемы с носовыми пазухами, несмотря на соответствующее лечение отоларингологом (специалистами по лечению ушей, горла и носа — ЛОР), может потребоваться операция. Используя инструмент, называемый эндоскопом, ЛОР-хирург открывает естественные дренажные пути пазух вашего ребенка и делает узкие проходы шире. Это также позволяет проводить культивирование, чтобы антибиотики могли быть направлены специально против инфекции носовых пазух вашего ребенка. Открытие носовых пазух и обеспечение циркуляции воздуха обычно приводит к уменьшению количества и тяжести инфекций носовых пазух.
Детский синусит может не нуждаться в антибиотиках, говорят новые рекомендации — WebMD
Деннис Томпсон
HealthDay Reporter
ПОНЕДЕЛЬНИК, 24 июня (Новости HealthDay) — Врачи не должны автоматически прописывать антибиотики для лечения детям с острыми инфекциями носовых пазух в соответствии с новыми руководящими принципами, выпущенными ведущей группой педиатров.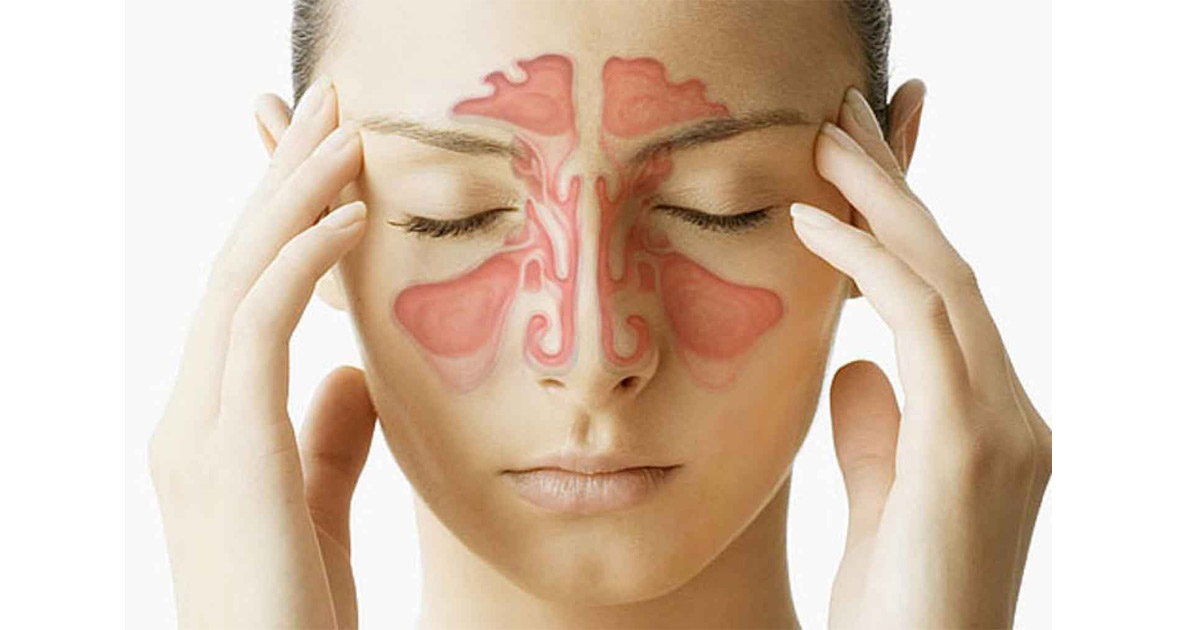
Вместо этого они могут воспользоваться подходом «смотри и ждать», если окажется, что инфекция исчезнет сама по себе, согласно новым рекомендациям Американской академии педиатрии.
«Врач может начать лечение немедленно или подождать пару дней», — сказала доктор Эллен Вальд, председатель подкомитета академии по острому синуситу. «Если ребенок не выглядит серьезно больным, вы можете подождать еще пару дней, чтобы увидеть, поправится ли он сам».
Предыдущие руководящие принципы, принятые в 2001 году, рекомендовали антибактериальную терапию для всех детей с диагнозом острый бактериальный синусит, который определяется как стойкие признаки инфекции носовых пазух, продолжающиеся более 10 дней.
Теперь врачи могут наблюдать за детьми в течение трех дополнительных дней после этого 10-дневного периода, чтобы увидеть, уменьшатся ли их симптомы без лечения антибиотиками.
Продолжение
«В 10 днях нет ничего абсолютно священного. Это могло быть 11 дней. Это могло быть 12 дней», — сказала Уолд, председатель педиатрии в Школе медицины и общественного здравоохранения Университета Висконсина в Мэдисоне. «С ребенком, который выглядит хуже, мы не стали бы этого делать. Мы бы немедленно начали принимать антибиотики.«
Это могло быть 12 дней», — сказала Уолд, председатель педиатрии в Школе медицины и общественного здравоохранения Университета Висконсина в Мэдисоне. «С ребенком, который выглядит хуже, мы не стали бы этого делать. Мы бы немедленно начали принимать антибиотики.«
Новые рекомендации, опубликованные в Интернете 24 июня в журнале Pediatrics , в первую очередь вызваны озабоченностью по поводу устойчивости к антибиотикам, — сказала она. Между простудой и острым синуситом много общего. страдающие бактериальной инфекцией могут получать антибиотики.
«Если мы пропишем меньше антибиотиков, то проблема устойчивости к антибиотикам будет решена, — сказал Уолд. — Если вы можете избежать использования антибиотиков, это разумно.»
Согласно отчету, от 6 до 7 процентов детей, посещающих врачей по поводу респираторного заболевания, страдают острым синуситом.
Большинство случаев острого синусита развивается в результате простуды. Простуды обычно длятся от пяти до семи дней и По словам Уолда, пик наступает через два или три дня.
Продолжение
Острый синусит не часто перерастает в опасное для жизни заболевание, но может быть очень неприятным и даже болезненным. Симптомы синусита включают насморк, постоянный дневной кашель , головная боль и жар.
«Я думаю, что случаи острого синусита проходят сами по себе, постепенно», — сказал Уолд. «Нет детей, которые умирают направо и налево от синусита. Но есть проблема качества жизни. С лечением вы поправляетесь быстрее».
Пересмотренное руководство еще раз подчеркивает необходимость для родителей искать педиатров, которые имеют большой опыт в диагностике и мониторинге синусита, сказал д-р Джордан Джозефсон, специалист по пазухам и аллергии в больнице Ленокс Хилл в Нью-Йорке и автор книги Sinus Религия .
Это особенно верно для детей с постоянными проблемами носовых пазух, сказал он.
«Лечение хронического синусита непросто, и я думаю, что важно, чтобы пациенты обращались к врачу, который действительно разбирается в этой болезни», — сказал Джозефсон. «Рекомендации — это рекомендации. Самое главное — обратиться к врачу, который является действительно хорошим диагностом, который сможет определить, нужны ли антибиотики».
«Рекомендации — это рекомендации. Самое главное — обратиться к врачу, который является действительно хорошим диагностом, который сможет определить, нужны ли антибиотики».
Новые рекомендации по лечению острого синусита также не рекомендуют использовать методы визуализации для диагностики этого состояния в неосложненных случаях.
AAP выпускает Руководство по диагностике и лечению острого бактериального синусита у детей в возрасте от 1 до 18 лет — Практические рекомендации
Приблизительно от 6% до 7% детей с респираторными симптомами страдают острым синуситом. В этом практическом руководстве Американской академии педиатрии (AAP), обновляющем руководство 2001 г., обсуждается диагностика и лечение острого бактериального синусита у детей в возрасте от 1 до 18 лет.
Рекомендации
Острый бактериальный синусит можно диагностировать у детей с острой респираторной инфекцией верхних дыхательных путей, которая сохраняется (выделения из носа или дневной кашель более 10 дней без улучшения), которая ухудшается (ухудшение или новые выделения из носа, дневной кашель, или лихорадка после улучшения вначале) или тяжелая (сопутствующая лихорадка не менее 102. 2 ° F [39 ° C] и гнойные выделения из носа не менее трех дней подряд).
2 ° F [39 ° C] и гнойные выделения из носа не менее трех дней подряд).
Обычная рентгенография, компьютерная томография с контрастным усилением, магнитно-резонансная томография и УЗИ не должны выполняться для дифференциации острого бактериального синусита от вирусной инфекции верхних дыхательных путей. Однако компьютерная томография придаточных пазух носа с контрастным усилением или магнитно-резонансная томография с контрастным веществом должны выполняться у детей, у которых подозреваются осложнения орбитальной или центральной нервной системы.Наиболее частые орбитальные осложнения острого бактериального синусита возникают у детей младше пяти лет, страдающих решетчатым синуситом. Эти осложнения следует заподозрить у ребенка с опухшим глазом, особенно если имеется проптоз или нарушена функция экстраокулярных мышц. Внутричерепные осложнения (например, субдуральная и эпидуральная эмпиема, венозный тромбоз, абсцесс мозга, менингит) менее распространены, но более серьезны и имеют более высокие показатели заболеваемости и смертности, чем орбитальные осложнения. Эти осложнения следует подозревать у ребенка с сильной головной болью, светобоязнью, судорогами или другими очаговыми неврологическими симптомами.
Эти осложнения следует подозревать у ребенка с сильной головной болью, светобоязнью, судорогами или другими очаговыми неврологическими симптомами.
Антибиотики следует назначать детям с тяжелым, ухудшающимся или персистирующим острым бактериальным синуситом. Амбулаторное наблюдение в течение трех дней также возможно для детей с хроническим заболеванием. Амоксициллин сам по себе или в комбинации с клавуланатом является антибиотиком первого ряда. Внутривенно или внутримышечно цефтриаксон (роцефин), 50 мг на кг однократно, можно назначать детям, у которых рвота, которые не могут принимать пероральные препараты или которые вряд ли будут принимать начальные дозы антибиотиков в соответствии с предписаниями.После клинического улучшения лечение можно перейти на пероральную терапию. Детей с гиперчувствительностью к амоксициллину (тип 1 и не тип 1) можно лечить цефдиниром (Омницеф), цефуроксимом (Цефтин) или цефподоксимом. Эпиднадзорные исследования показали устойчивость пневмококков и Haemophilus influenzae к триметоприму / сульфаметоксазолу и азитромицину (Зитромакс), что указывает на то, что их не следует использовать для лечения острого бактериального синусита у лиц с гиперчувствительностью к пенициллину. Рекомендации относительно оптимальной продолжительности лечения варьируются от 10 до 28 дней.В качестве альтернативы рекомендуется, чтобы пациенты получали лечение в течение семи дней после исчезновения симптомов, что предусматривает индивидуальное лечение, по крайней мере, 10 дней лечения и избегание продолжения лечения у бессимптомных пациентов.
Рекомендации относительно оптимальной продолжительности лечения варьируются от 10 до 28 дней.В качестве альтернативы рекомендуется, чтобы пациенты получали лечение в течение семи дней после исчезновения симптомов, что предусматривает индивидуальное лечение, по крайней мере, 10 дней лечения и избегание продолжения лечения у бессимптомных пациентов.
Если острый бактериальный синусит подтвержден у ребенка, симптомы которого ухудшаются или не улучшаются через 72 часа, антибиотик может быть изменен (если ребенок уже принимает антибиотик) или начат (если ребенок находится под наблюдением) . Если родитель указывает, что болезнь ребенка ухудшается (начальные признаки или симптомы прогрессируют или появляются новые признаки или симптомы) или не улучшается (признаки и симптомы сохраняются) после 72 часов лечения, следует пересмотреть управленческие решения.
Нет никаких рекомендаций относительно адъювантной терапии острого бактериального синусита, хотя возможны интраназальные кортикостероиды, орошение или промывание носа солевым раствором, местные или пероральные деконгестанты, муколитики и местные или пероральные антигистаминные препараты.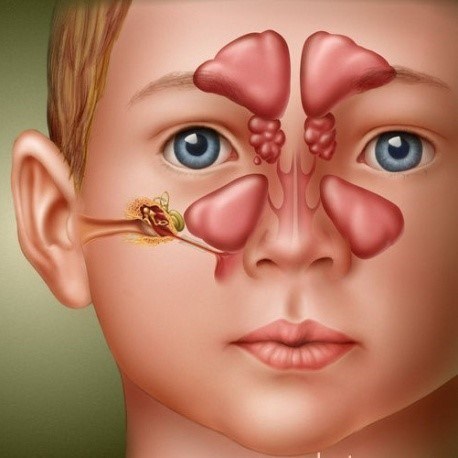 В одном Кокрановском обзоре не было обнаружено ни одного исследования, разработанного надлежащим образом, для установления эффективности противоотечных средств, антигистаминных препаратов и орошения носа при остром синусите у детей.
В одном Кокрановском обзоре не было обнаружено ни одного исследования, разработанного надлежащим образом, для установления эффективности противоотечных средств, антигистаминных препаратов и орошения носа при остром синусите у детей.
С момента выхода руководства 2001 г. было опубликовано лишь несколько высококачественных исследований по диагностике и лечению острого бактериального синусита у детей.Следовательно, доказательства, на которых основываются рекомендации, ограничены, и во многих областях необходимы дальнейшие исследования.
Рино-синусит у детей
Насморк, заложенность носа, дыхание ртом, носовая речь и храп являются обычным явлением у детей и часто возникают в результате рецидивирующих инфекций верхних дыхательных путей (простуды), обширной аденоидной и / или аллергической слизистой оболочки носа (ринита). ). Поскольку их совпадающие симптомы и признаки являются общими и могут возникать вместе, бывает сложно определить, какое состояние является причиной. Сами дети часто кажутся безразличными к их симптомам.
Сами дети часто кажутся безразличными к их симптомам.
Причины риносинусита
Двумя наиболее частыми причинами риносинусита являются большие аденоиды и рецидивирующие инфекции верхних дыхательных путей или простуды, особенно в возрасте до семи лет.
Лечение
Эти состояния обычно улучшаются сами по себе, поэтому лечения не требуется. Могут помочь простые меры, например, научить сморкаться, чтобы удалить слизь, которая в противном случае застаивалась бы и могла вызвать локальную инфекцию.Слизистая слизь, наблюдаемая в носу у маленьких детей, особенно детей младше четырех лет, часто является просто результатом роста местных микробов, которые обычно встречаются в застойной слизи, и редко указывает на то, что носовые пазухи хронически инфицированы.
Лечение антибиотиками требуется редко. Антибиотики, назначаемые при выделениях из носа, вызванных простудой, часто приносят лишь кратковременное облегчение, и симптомы все еще могут повторяться при следующей простуде. Дети в возрасте от двух до пяти лет в среднем болеют 8 инфекциями верхних дыхательных путей в год.Они вызывают заложенность носа и насморк, который затем становится грязным и самопроизвольно проходит примерно через 10 дней. У детей в возрасте от одного до трех лет симптомы могут сохраняться более 15 дней.
Дети в возрасте от двух до пяти лет в среднем болеют 8 инфекциями верхних дыхательных путей в год.Они вызывают заложенность носа и насморк, который затем становится грязным и самопроизвольно проходит примерно через 10 дней. У детей в возрасте от одного до трех лет симптомы могут сохраняться более 15 дней.
Если есть бессимптомные интервалы, это означает, что у ребенка рецидивирующие простуды, а не постоянный ринит или выраженное увеличение аденоидов.
Аллергический ринит
Аллергический ринит можно разделить на прерывистый (обычно сенная лихорадка) или постоянный (круглый год) в зависимости от продолжительности симптомов.Аллергический ринит встречается примерно у 20% детей и является одним из самых распространенных хронических заболеваний в детском возрасте. Когда один или оба родителя страдают аллергическим ринитом, шансы заболеть им у детей возрастают.
В Великобритании наиболее периодически возникающие аллергии связаны с пыльцой деревьев и трав, в то время как стойкие аллергии чаще всего связаны с аллергеном клеща домашней пыли, белками слюны животных и грибковой плесенью. Приступы чихания, зуд в глазах и семейный анамнез делают диагноз аллергического ринита более вероятным.Большинство родителей знают о сенной лихорадке, но немногие знают, что стойкие симптомы могут быть вызваны аллергией и что это состояние может развиться в любом возрасте, хотя это реже после 60 лет.
Приступы чихания, зуд в глазах и семейный анамнез делают диагноз аллергического ринита более вероятным.Большинство родителей знают о сенной лихорадке, но немногие знают, что стойкие симптомы могут быть вызваны аллергией и что это состояние может развиться в любом возрасте, хотя это реже после 60 лет.
Большой аденоид может вызывать симптомы, похожие на стойкий аллергический ринит, без симптомов чихания или зуда в глазах. Попытка регулярного местного применения назального стероидного спрея в течение не менее шести недель при стойком рините может помочь, хотя обычно это не приносит пользы детям до шести лет.Постназальное пространство, где аденоид может блокировать дыхательные пути, увеличивается примерно в возрасте семи лет. Удаление аденоида требуется редко.
Если храп является основным симптомом, важно узнать о симптомах возможного обструктивного апноэ во сне. Если ребенок регулярно перестает дышать более чем на 6 секунд, когда у него нет простуды или тонзиллита, и это заканчивается резким хрюканьем или вздохом, или если он беспокойный спящий, принимающий необычные позы для сна, то это может указывать на апноэ во сне и др. рекомендуется расследование.
рекомендуется расследование.
Авторы: Д. Боудлер и Р. Ллойд Фолконбридж, Университетская больница Льюишама
Заявление об ограничении ответственности : Детали в этом разделе предназначены только для общей информации. ENT UK не может помочь в предоставлении дополнительной информации о содержании ниже или записи на прием. Всегда консультируйтесь со своим врачом.
Заложенность носовых пазух у детей — Consumer Health News
Что такое носовые пазухи?
Пазухи — это четыре набора заполненных воздухом полостей, расположенных позади и вокруг носа и глаз.Многие люди (как взрослые, так и дети) узнают об этих местах только тогда, когда им становится больно, поэтому они могут не оценить их ценности. Пазухи делают череп человека светлее (чтобы мы могли держать голову вверх) и отфильтровывали множество раздражающих частиц, содержащихся в вдыхаемом воздухе. Они также служат в качестве увлажнителя, увлажняя сухой воздух, прежде чем он достигнет легких.
Вот как они работают: на поверхности мембран, выстилающих пазухи, расположены крошечные волосовидные нити (реснички), которые совершают постоянное движение, чтобы слизь перемещалась по этим проходам.Это хорошая защита от инфекции. Слизь улавливает частицы, попадающие в пазухи, а реснички уносят их к задней части носа, где они проглатываются и разрушаются в желудке. Каждая пазуха соединена с носовым ходом тонким каналом, по которому слизь может стекать, а воздух течь. Однако эти проходы могут легко заблокироваться, что затрудняет дренаж.
Что такое заложенность носовых пазух?
Это происходит, когда слизь накапливается в пазухах вашего ребенка.Когда что-то — скажем, пассивный сигаретный дым — раздражает его носовые проходы, подкладки воспаляются. Жидкость не может легко стекать в нос, поэтому скапливается в носовых пазухах.
Застой — это не инфекция, но он создает питательную среду для бактерий. Если носовые пазухи остаются перегруженными какое-то время, размножающиеся бактерии могут вызвать инфекцию пазух.
Что в целом вызывает проблемы с носовыми пазухами?
Заложенность носовых пазух и инфекции часто возникают, когда раздражители воспаляют носовые ходы, так что слизь не может вытекать должным образом.Основными виновниками проблем с носовыми пазухами у детей являются простуда, пассивный сигаретный дым, загрязнение воздуха, сухой и холодный воздух, пары (например, от красок или чистящих растворов), аллергии и эмоциональный стресс. Распространенные пороки развития носа, такие как полипы или искривленная перегородка, могут повысить вероятность инфекций носовых пазух. Дети, которые плавают или ныряют, особенно восприимчивы, поскольку в результате этих занятий вода иногда попадает в пазухи, где она может застрять и привести к инфекции.
Кроме того, если у вас есть маленький ребенок, вам следует изучить возможность того, что он мог протолкнуть какой-либо предмет себе в нос — особенно, если у него больше носового дренажа с одной стороны носа, или если у него появляется тянущий кашель после игры. с мелкими предметами, такими как горох.
с мелкими предметами, такими как горох.
Насколько распространена заложенность носовых пазух?
Очень. Дети часто простужаются, и типичный симптом — заложенность носовых пазух. Обычно это не о чем беспокоиться; состояние обычно проходит само через 10–14 дней. Симптомы могут включать насморк, цвет выделений прогрессирует от прозрачного к желтому, затем к зеленому, а затем снова к желтому и снова прозрачному. Другими частыми симптомами являются кашель и небольшая температура (ниже 100 градусов по Фаренгейту).
Что я могу сделать, чтобы уменьшить заложенность носовых пазух у моего ребенка?
Поддержание влажности носовых ходов вашего ребенка может уменьшить заложенность носа.Распространенным методом является использование увлажнителя, предпочтительно такого, который производит теплый пар. Также может быть терапевтическим эффектом поместить ребенка в ванную с горячим душем, чтобы он мог дышать теплым влажным воздухом сквозь свой шум. Вы также можете использовать спреи для носа с соленой водой или солевым раствором (их можно купить в аптеке), чтобы разжижить засохшую слизь и орошать носовые ходы.
Противоотечный спрей, капли для носа или пероральные антигистаминные препараты могут облегчить симптомы заложенности носовых пазух, но перед тем, как давать детям один из этих продуктов, следует проконсультироваться с педиатром.Оба могут иметь побочные эффекты: противоотечные средства часто имеют «обратный эффект», если их принимать в течение многих дней подряд: застойные явления возвращаются с удвоенной силой после того, как лекарство перестает действовать. Антигистаминные препараты, которые притупляют аллергическую реакцию, которая часто вызывает заложенность носовых пазух, могут вызывать сонливость или гиперактивность.
Когда следует беспокоиться о заложенности носовых пазух?
Если вы считаете, что заложенность носа у вашего ребенка может перейти в инфекцию носовых пазух, позвоните своему педиатру.Эта инфекция, называемая синуситом, возникает, когда синус закупоривается и внутри скапливаются бактерии. Чем больше проблем с носовыми пазухами было у вашего ребенка в прошлом, тем больше вероятность того, что его заложенность приведет к инфекции.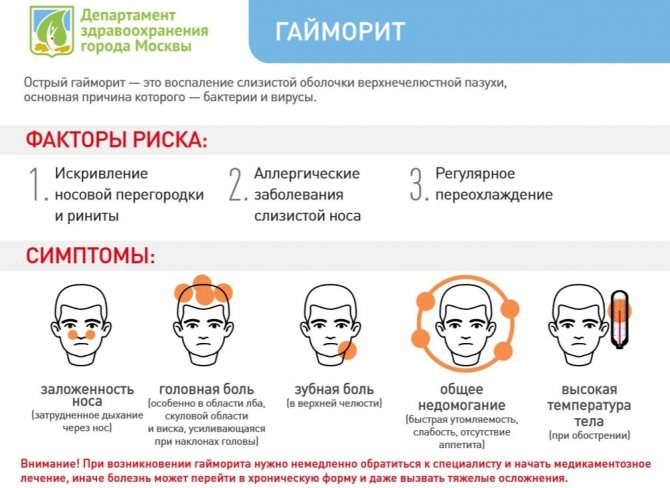
Запишитесь на прием к педиатру, если:
- Вашему ребенку меньше 4 месяцев, у него заложенность носовых пазух. (Заложенность носовых пазух может мешать вашему ребенку есть или спать: в течение первых нескольких месяцев жизни ребенок дышит в основном через нос, а не через рот, поэтому заложенность носа может вызвать у него больше проблем, чем у детей старшего возраста.)
- У вашего ребенка заложенный нос, сопровождающийся высокой температурой, легкой головной болью или дискомфортом на лице и неприятным запахом изо рта.
- У вашего ребенка симптомы простуды с заложенностью носовых пазух длятся более двух недель.
Может ли инфекция носовых пазух стать опасной?
В редких случаях невылеченная инфекция носовых пазух распространяется на другие участки черепа и становится серьезной проблемой. Проходы вокруг глаз могут инфицироваться, и поскольку только тонкая мембрана отделяет эти пазухи от мозга, бактерии могут проникнуть через эту мембрану и вызвать менингит (воспаление оболочек, покрывающих мозг).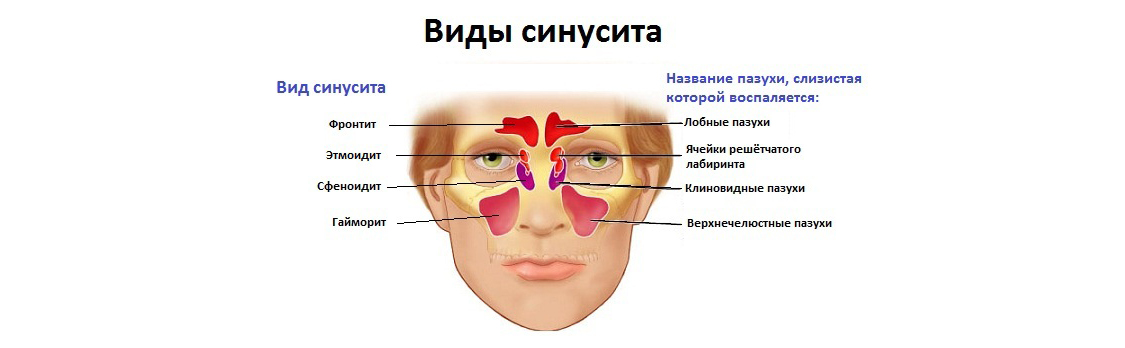
По этой причине, если у вашего ребенка заболевание носовых пазух и он жалуется на сильную головную боль или у него появляется сильная боль в лице или отек, немедленно обратитесь в отделение неотложной помощи.
Какие варианты лечения доступны моему ребенку?
Антибиотики — наиболее распространенный метод лечения инфекции носовых пазух. Ваш педиатр, вероятно, сначала пропишет вам антибиотик — скорее всего, амоксициллин — который убивает широкий спектр бактерий. Если это не сработает, она попробует антибиотик, действующий на определенные бактерии.Даже если симптомы у вашего ребенка исчезнут через несколько дней, убедитесь, что он продолжает принимать лекарство, пока оно не исчезнет полностью, иначе инфекция может не исчезнуть.
Если у вашего ребенка тяжелый случай или хронический синусит, ваш врач может направить вас к специалисту, который может попытаться вручную дренировать пазухи.
Что я могу сделать, чтобы предотвратить проблемы с носовыми пазухами?
Создание чистой окружающей среды, свободной от пыли и дыма, — один из самых простых и лучших способов помочь вашему ребенку избежать заложенности носовых пазух и связанных с этим проблем.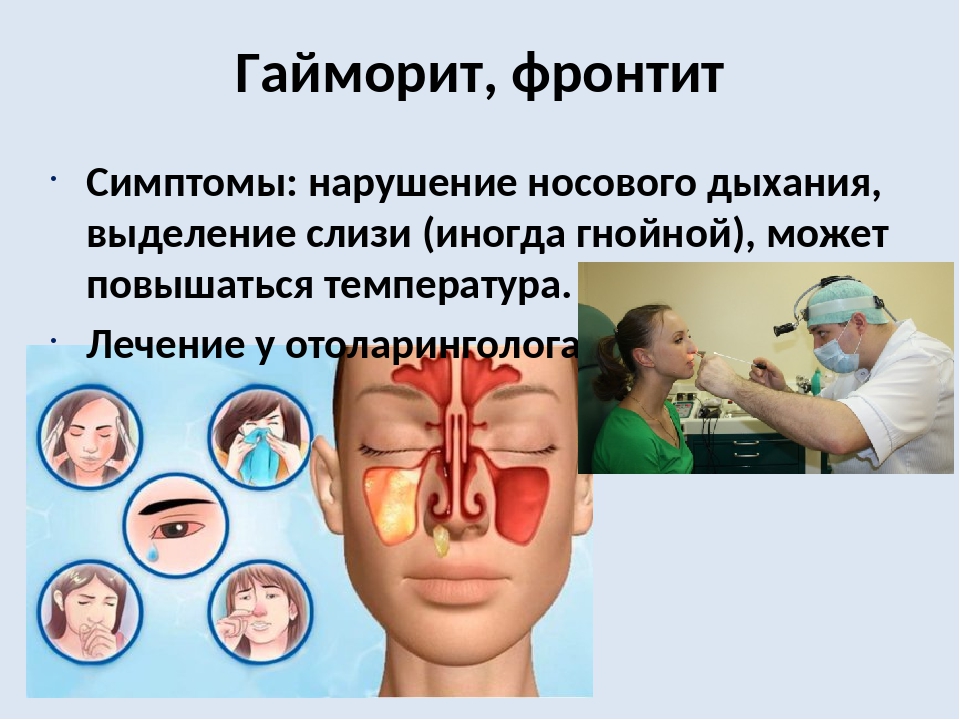

 При развитии патологического процесса слизистая отекает, возникает насморк с отделяемым темного цвета
При развитии патологического процесса слизистая отекает, возникает насморк с отделяемым темного цвета Для этого назначаются антибактериальные препараты общего и местного действия
Для этого назначаются антибактериальные препараты общего и местного действия Наши врачи смогут успокоить кроху и обеспечить выполнение всех манипуляций
Наши врачи смогут успокоить кроху и обеспечить выполнение всех манипуляций