Истории казанцев, переболевших коронавирусом | sntat.ru
Узнала случайно
Жительница Казани Карина переболела коронавирусной инфекцией летом. При этом явных симптомов в начале болезни никаких не было, разве что слегка поднималась температура, но девушка списала ее на обычную ОРВИ.
«Мне нужно было пройти медосмотр. Когда я пошла на флюорографию, мне сказали, что у меня поражено левое легкое, заметили черное пятно. Меня тут же отправили к врачу, где мне выписали лекарства», — рассказала Карина.
Чтобы провести более тщательное обследование, девушку отправили на компьютерную томографию. Тогда результаты показали, что легкие были поражены на 20%.
«Вместе с температурой у меня был сильный кашель. При этом грудь у меня вообще не болела. В итоге мне поставили внебольничную пневмонию», — рассказала девушка.
На лечение пневмонии ушло несколько недель, но даже после курса антибиотиков девушку продолжали мучить сильные приступы кашля.
«Анализ на Covid-19 был отрицательным. Но я в это не верю, потому что мне поставили внебольничную пневмонию. Позже я сдала тест на антитела, результат пришел положительный. Это значит, что я болела коронавирусом», — уверена девушка.
Но я в это не верю, потому что мне поставили внебольничную пневмонию. Позже я сдала тест на антитела, результат пришел положительный. Это значит, что я болела коронавирусом», — уверена девушка.
Сильный кашель
Руслан заразился коронавирусом на работе в начале осени. Почти сразу у молодого человека пропало обоняние, спустя пару дней появился сильный изнуряющий кашель.
«Не помогало ничего. Начал пить отхаркивающие лекарства, но и они мне не помогали», — вспоминал Руслан.
Парень добавил, что кашель был настолько сильный, что невозможно было ни есть, ни спать. Потом начала подниматься температура, появилась слабость, и тогда он решил обратиться к врачу. Парня отправили на компьютерную томографию. Результат — 25-процентное поражение легких.
«Я очень удивился — как так? У меня столько друзей переболело коронавирусом, однако от них я не заразился. Я сразу понял, что подцепил ковид от коллеги по работе», — рассказал Руслан.
Как вспоминал молодой человек, ему сразу же выписали курс антибиотиков. На лечение ушло почти две недели, однако вкус и обоняние не вернулись полностью до сих пор.
На лечение ушло почти две недели, однако вкус и обоняние не вернулись полностью до сих пор.
Несмотря на то что в самой поликлинике молодой человек анализы не сдавал, он уверен, что переболел именно коронавирусом. Спустя время он сдал тест на антитела, который показал их наличие.
«Было ощущение, что в горло запихнули вату»
45-летняя жительница Казани Альбина рассказала, что почувствовала первые симптомы коварной болезни прямо на работе. Женщина заметила, что у нее покраснели глаза и начался жар. Казалось бы, банальное ОРВИ, если бы не одно «но».
«Начался противный сухой кашель. Было ощущение, что мне запихнули в горло вату. Я никак не могла откашляться, было тяжело дышать. А на следующий день у меня резко пропало обоняние, я перестала чувствовать вкусы», — вспоминала переболевшая коронавирусом.
Несколько дней у женщины поднималась температура, появилось жжение в груди, вдобавок ко всему у нее началась диарея.
«Боль в груди была не обычная: тянущая, иногда покалывало», — вспоминала Альбина.
При этом все симптомы сопровождались сильной слабостью.
«Утром я не могла поднять себя с кровати, в течение дня невозможно было что-либо делать. Дело доходило до того, что тряслись руки и коленки», — рассказала Альбина.
В результате женщина обратилась к врачу. Ее направили на флюорографию, которая показала 20-процентное поражение легких. Альбине сразу же выписали двухнедельный курс антибиотиков, противовирусные препараты и порекомендовали делать дыхательную гимнастику.
«Сначала мне просто ставили вирусную пневмонию. Только после того, как я прошла компьютерную томографию, мне поставили ковид», — добавила Альбина.
При этом от болезни Альбина не отошла до сих пор. Женщину все так же мучают приступы сухого кашля и сильные головные боли.
«С тех пор мучают страшные головные боли, от которых просыпаюсь ночью и не могу уснуть. Никакие таблетки не помогают. Теперь я наблюдаюсь у невролога», — рассказала Альбина.
Жителям Казани женщина советует прислушиваться к своему организму, и даже при легком недомогании лучше не медлить — обратиться к врачу и начать лечение.
«При этом лучше всего начать принимать витамин С. И не тот, который продается в виде аскорбиновой кислоты в аптеках подешевле. Маленькая доза не поможет. Лучше сразу покупать тысячную дозу, чтобы не довести болезнь до тяжелой формы», — советует Альбина.
«Эти ощущения ни с чем не спутаешь»
Гульнара переболела коронавирусом в начале лета. Девушка почувствовала, как у нее пропали вкус и обоняние, после чего она сразу же обратилась к врачу.
«В первый день болезни у меня поднялась температура. Ломило всё тело, болели мышцы и суставы. Жуткая слабость. Было такое состояние — то есть силы, то они резко пропадают», — рассказала свою историю болезни девушка.
По словам Гульнары, дело до воспаления легких не дошло — девушка в первые же дни обратилась к врачу. Ей сразу же выписали капли в нос и противовирусные.
«Врач мне объяснила, что обязательно нужно было брызгать капли в нос, чтобы быстрее восстановились рецепторы», — сказала девушка.
Гульнара уверена, что переболела коронавирусом.
«Эти ощущения ни с чем не спутаешь. Сразу можно понять, что это „корона“. Я так никогда не болела», — сказала девушка.
Гульнара посоветовала казанцам при первых симптомах болезни сразу же самоизолироваться и начать лечение. Чтобы не заразить близких, лучше закрыться в отдельной комнате, не контактировать с ними и как можно чаще проветривать квартиру.
Признаки и симптомы коронавируса: личный опыт заболевания киевлянки
Главный маркетинговый директор Chicco в Украине Лана Максимова рассказала о личном опыте заболевания коронавирусом и о том, как в государственной клинике ей отказывали в тесте на протяжении 9 дней.
Мы перепечатываем две публикации с разрешения автора и с минимальными правками редакции.
Эта колонка — личный опыт автора. Редакция MC.today не может советовать никакие способы лечения и лекарства, упомянутые в материале.
Закупились продуктами и написали письмо дочке
У нас спокойное, но серьезное отношение к пандемии — вирусом нужно переболеть. Дома шутили, что побыстрее бы приобрести иммунитет.
Дома шутили, что побыстрее бы приобрести иммунитет.
Лана Максимова
Мы закупились продуктами, масками, перчатками, антисептиками, бактерицидной лампой. Заключили декларации с семейными врачами и сделали прививки до всей этой паники. Соблюдали национальный карантин.
Продумали сценарии. Например, на случай, если мы с мужем заболеем и нас госпитализируют или что похуже. Созвонились с друзьями, заручились их поддержкой на самый страшный случай и написали дочке закрытый конверт с инструкциями. Собрали все важные документы в одном месте и описали все для нее.
Почему мы так делали? Я в зоне риска — гипертоник и в возрастной вилке 46-57, которая переносит вирус, как люди за 65. Муж как раз в том возрасте, когда мужчины тяжело болеют.
Первая волна заболевания25 февраля дочка начала жаловаться, что у неё нет сил и она как-то странно себя чувствует. После обеда у нее сильно заболело горло, слабость. Глотать не может. Температуры нет.
26 февраля у дочки начался насморк. Заболело горло у меня. Температуры нет. Муж в командировке, не с нами, он здоров, поскольку насморк, я думаю, вряд ли можно считать коронавирусом.
27 февраля у дочки начинается очень сильный кашель, сухой, бьющий. Нет времени для вдоха, кашляет каждую секунду. Температуры нет.
Поскольку у дочери при любом вирусе насморк переходит в трахеит с бронхоспазмом, я спокойно начинаю применять отработанную схему для перевода кашля во влажный: отхаркивающее, ингаляции, теплое питье, влажный воздух, проветривание.
Но все дает обратный эффект: кашель только усиливается. Более-менее помогает мукалтин и теплое питье.
У меня синусит сильный, слёзы текут из глаз, горло першит. Но никаких больше осложнений не было, на этом все остановилось.
Полторы недели прошли как в туманеПолторы недели сил не было даже чай сделать. Мышечная и головная боли, слабость такая, что у меня все падало из рук, а поднять сил не было.
У меня болела спереди шея, будто я мышцы напрягала. В районе лимфоузлов больно было дотрагиваться, стоял ком в зоне щитовидки. Голову было некомфортно вперед наклонять.
После выздоровления я сделала УЗИ щитовидки, но все было нормально. Узист сказала, что очень много обращений с такими симптомами.
Наши симптомы не совпадали с публикуемыми МОЗ на тот момент, кроме сухого кашля у Даши. И как только становилось плохо, мы пили ибупрофен. Я слышала, что его нельзя принимать, но относилась к этому как к фейку.
Через полторы недели мы были в норме. У меня больше никаких симптомов не было, у Даши кашель постепенно сам прошел. Температуры так и не было. Думали, что это был грипп А (наиболее распространённый тип гриппа — прим. ред.). После этого мы две недели были здоровы, как мы считали.
Вторая волнаМы с дочкой уже переболели один раз в конце февраля и две недели были здоровы. Муж в это время приезжал и уезжал. 19 марта дочка ночью начала жутко кашлять.
Помню, что в первой нашей волне привычные средства действовали наоборот, поэтому делала все очень осторожно. Но все средства только усиливали кашель. Температуры не было.
Мы записались на прием к районному педиатру. Почему? Из прагматичных соображений: доступ к тестам на коронавирус и быстрая госпитализация в опорные больницы в случае ухудшения состояния. Наивная!
Прием у врачаПедиатр задавала протокольные вопросы: были ли в контакте с людьми с подтвержденным коронавирусом, были ли в Италии, Испании, Китае, в Черновицкой области. У нас все ответы отрицательные.
Спрашивала о температуре и сухом кашле. Первое — нет, второе она слышала, ведь Даша кашляла так, что мы друг друга не слышали. Хрипов нет.
Я просила сделать рентген, в ответ: «Давайте подождем». Спрашиваю о тесте на коронавирус, говорит: «Не та симптоматика».
Рассказываю, что все средства у нас вызывают ещё больший кашель. Но врач их оставляет и просит дать Даше лоратадин и валерианку. Как будто у нас коклюш. И сильный бронхоспазм.
Но врач их оставляет и просит дать Даше лоратадин и валерианку. Как будто у нас коклюш. И сильный бронхоспазм.
Вечером даю лоратадин, но Даше от него становится тяжело кашлять. Легче кашлять сидя. Приспособила дочке игровое кресло. Спала она полусидя, набросала подушек.
Как ребенка «лечили» в больнице20 марта температура была в норме. Кашель у Даши ужасный. У меня начинает болеть горло, но только с утра. Через день у меня сильная слабость, не могу заниматься спортом, даже ходьба на дорожке — дико тяжело.
Периодами ощущение, что температура, измеряю, но ее нет. Озноб и снова начала болеть шея, как мышечная боль, и в местах лимфоузлов. Боли в животе, как при расстройстве, периодически. Иногда расстройство стула. И так до сих пор, уже 15-й день.
21 марта кашель продолжается. Понимаю, что педиатр вообще ничего нам не дала, чтобы унять его. Прошу педиатра назначить синекод, который отключает кашлевой центр, чтобы облегчить состояние Даши. Но доктор назначает другое лекарство, от которого эффекта ноль.
Но доктор назначает другое лекарство, от которого эффекта ноль.
У Даши пошла кровь носом, не останавливается. измеряем давление — 140.
23 марта сдали анализы на коклюш и паракоклюш. Кашель у дочки такой же. 25 марта педиатр отбросил диагноз «коклюш», рентген не сделал, тест на коронавирус не провел.
27 марта у Даши вдруг резко изменился характер кашля. Появились паузы, она могла отдыхать, но сила кашля во время приступов не менялась. Кашель сухой.
Сделали рентген, он показал воспаление легких. Педиатр выписывает два антибиотика, я снова прошу тест на коронавирус. В ответ мне говорят, что мы не проходим по анамнезу, что это для галочки, что лечения нет и поликлинику закроют на карантин.
Записываем дочь к частному педиатру и на компьютерную томографию, начинаем пить антибиотики и амброксол. От него уже не становится хуже.
28 марта пришли на прием к частному педиатру и сделали компьютерную томографию. Легкие чистые, острый трахеобронхит. Сатурация (дыхательная недостаточность — прим. ред.) у Даши 99 %.
Тест на коронавирус не делают, говорят, что не та симптоматика. Кашель становится влажным и не таким частым.
До 1 апреля пьём антибиотики, делаем ингаляции, кашель у Даши в разы лучше. Он сильный, но не частый, не сухой, вроде начала откашливаться мокрота.
1 апреля попали к заведующей отделением. Температура 37,1. Предлагает сделать тест на коронавирус.
Сначала делают экспресс-тест, берут венозную кровь, проводят за полчаса. Экспресс-тест делается на антитела:
- тест G — устойчивый иммунитет, очень условно означает, что переболели давно;
- тест М — болеете прямо сейчас.
У нас всех тест показал позитивный результат. После этого сдаем ПЦР-тесты: он показывает наличие вируса в организме и являетесь ли вы заразным. Берется мазок из горла и носа, делается 1-3 дня.
Берется мазок из горла и носа, делается 1-3 дня.
Мы были двадцатыми в этой клинике с позитивным тестом. Педиатр сказала, что, по их наблюдениям, дети болеют последними коронавирусом, после родителей.
Теперь мы все ждём результаты ПЦР, они придут по почте. Далее нужно созвониться с врачами.
Что делать дальше?Нам выдали памятки и рассказали, что делать: жесткий карантин до получения ПЦР. Если тест негативный, можно изредка выходить в течение 14 дней по одному.
Если за 14 дней нет симптомов, можно выходить, согласно условиям карантина, в маске и перчатках, потому что нет данных по повторному заражению. После − пересдать экспресс-тесты.
Взяли все данные контактных лиц, звонили в СЭС (санитарно-эпидемиологическую службу — прим. ред.), извещали. Мужу сразу отзвонились из СЭС, ещё раз уточняли ситуацию. Позвонили всем контактным лицам буквально в течение пары часов. Из них никто не имеет симптомов.
Где мы заразились? Не знаю. Только общие догадки: привёз муж, супермаркет, аптека. Сейчас мы дома, на самоизоляции. Ждём ПЦР.
Сейчас мы дома, на самоизоляции. Ждём ПЦР.
- Нужно быть проактивным. Если не уверен, сомневаешься, то делай анализы и обследования самостоятельно.
- Сразу нужно делать компьютерную томографию и обращаться к частным врачам.
- Тесты можно сделать в частной клинике и не зависеть от устаревшей в своих административных методах госмедицины.
- Госмедицина имеет нерабочий протокол. Не назначать 9 дней рентген и не назначить общий анализ крови — это само за себя говорит.
- Симптомы меняются все время, МОЗ продолжает использовать неполную симптоматику.
Вопрос номер 5138 на сайте Преображенской клиники
Спрашивает:
Светлана, 41 год
Вопрос:
Добрый день. Последние 6-7 месяцев беспокоит горло. В мае заболело горло, началось першение, оч.долго держался непродуктивный кашель (2,5 мес.) за это время голос менялся дважды — немного грубел. Через 3-4 дня восстанавливался. В августе снова кашель, неделю, потом появилась постоянная отрыжка воздухом, ком в горле, тогда же нащупала сама справа 1 шейный лимфоузел с горошину. В октябре снова заболела…сначала насморк, через неделю заболело горло, кашель, стал пропадать голос, 2 дня почти не было, потом за неделю восстановился. Была на больничном, поставили ларинготрахеит. Лечение: биопарокс, затем заменили на граммедин, полоскание малавитом, ДДТ на трахею, ингаляции с лазолваном, имудон, уколы Тактивин (5). Кашель и насморк быстро прошли, но в ходе лечения резко снова заболело горло, с той стороны, где лимфоузел. На приеме врач ничего не увидела, сказала что воспаления почти даже никакого нет и она не знает что там может болеть. Меня очень пугают мои симптомы…начиталась в интернете… боюсь онкологии. другой ЛОР смотрел эндоскопом, но ничего не увидел. Но я все же боюсь. Мне только ставят хрон..фарингит и все. Скажите пожалуйста, могут ли все эти симптомы относится к фарингиту? или же мне нужно бить тревогу и срочно обследоваться дальше? Можно ли пройти такое обследование в вашей клинике, чтобы точно установить диагноз? подтвердить или ИСКЛЮЧИТЬ онкологию??? Спасибо.
В августе снова кашель, неделю, потом появилась постоянная отрыжка воздухом, ком в горле, тогда же нащупала сама справа 1 шейный лимфоузел с горошину. В октябре снова заболела…сначала насморк, через неделю заболело горло, кашель, стал пропадать голос, 2 дня почти не было, потом за неделю восстановился. Была на больничном, поставили ларинготрахеит. Лечение: биопарокс, затем заменили на граммедин, полоскание малавитом, ДДТ на трахею, ингаляции с лазолваном, имудон, уколы Тактивин (5). Кашель и насморк быстро прошли, но в ходе лечения резко снова заболело горло, с той стороны, где лимфоузел. На приеме врач ничего не увидела, сказала что воспаления почти даже никакого нет и она не знает что там может болеть. Меня очень пугают мои симптомы…начиталась в интернете… боюсь онкологии. другой ЛОР смотрел эндоскопом, но ничего не увидел. Но я все же боюсь. Мне только ставят хрон..фарингит и все. Скажите пожалуйста, могут ли все эти симптомы относится к фарингиту? или же мне нужно бить тревогу и срочно обследоваться дальше? Можно ли пройти такое обследование в вашей клинике, чтобы точно установить диагноз? подтвердить или ИСКЛЮЧИТЬ онкологию??? Спасибо.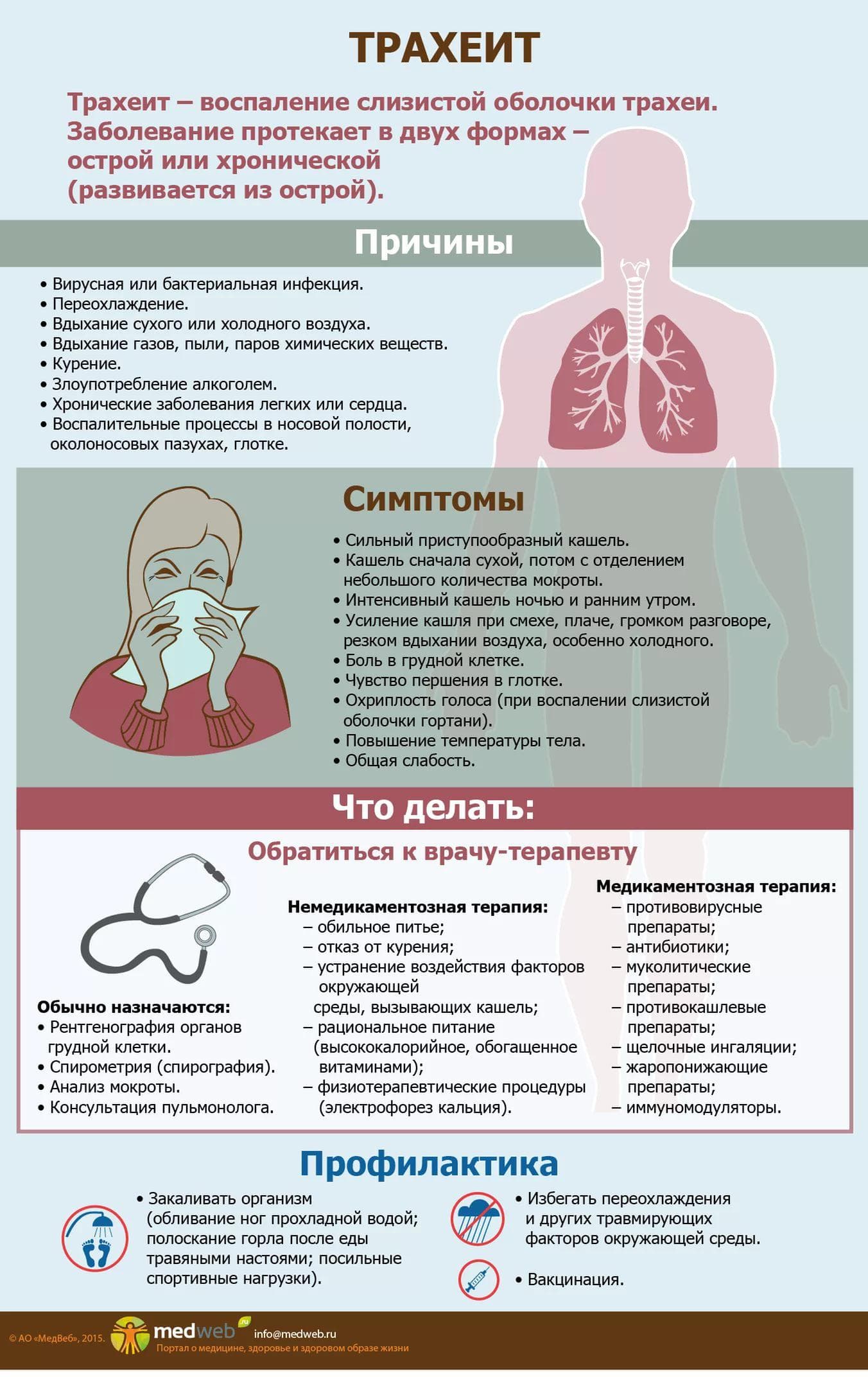
Отвечает:
Ерофеечева Ирина Владимировна
Ответ:
Здравствуйте, Светлана.\nСостояние, описанное Вами, может относиться к фарингиту, только причины могут быть разные.\n Могут провоцировать вирусы герпеса (ЦМВ, ВЭБ, герпес 1,2 и 6 тип), они вызывают воспаление слизистой и снижают иммунитет как местно на слизистой так и в организме, вторично может присоединяться бактериальная микрофлора и поддерживать воспаление слизистой.\nТакже одним из провоцирующих факторов могут являться гастриты и воспалительные процессы в желудке и кишечнике.\nВсе необходимые обследования можно пройти в клинике.\nДля определения Вашего состояния и необходимого обследования первоначально необходимо подойти на прием к ЛОР врачу.
Почему болит горло – причины и лечение
Причины болей в горле
Болезненные ощущения могут быть разными: от локальных неудобств до проблем с глотанием. Поэтому можно выделить боли в горле, которые связаны с:
- простудными заболеваниями;
- попаданием инородного тела;
- аллергической реакцией;
- заболеваниями щитовидки;
- онкологией.

Не стоит заниматься самостоятельным диагностированием и лечением: если неприятные ощущения появились и сохраняются на протяжении нескольких дней, обратитесь к врачу. Он проведет все необходимые обследования и назначит корректное лечение заболевания в зависимости от его типа.
Факторы, влияющие на появление болей в горле
- Инфекции, поражающие горло и приводящие к воспалительным процессам в гортани, являются одними из самых частых причин неприятных ощущений. Симптоматика имеет быстрое развитие и включает в себя болезненные глотания, повышенную температуру, слабость, общую усталость, красный цветнёба, появление налета на гландах, увеличение лимфоузлов. При таком типе заболеваний врач берет посев, определяя инфекцию, которая возбудила болезнь, и назначая соответствующий диагнозу курс лечения.
- Постепенным развитием характеризуются заболевания, вызванные вирусными инфекциями. Онивызывают увеличение лимфоузлов, болезнь сопровождается неприятными ощущениями в суставах, затруднениями при глотании, пониженной активностью.
 Лечащий врач назначает препараты, позволяющие бороться с вирусами.
Лечащий врач назначает препараты, позволяющие бороться с вирусами. - Острая пища, едкий дым, испарения химических веществ, сухой воздух, аллергическая реакция могут стать причиной раздражения слизистой оболочки. Основными симптомами являются першение, зуд, сухой кашель. Характерно отсутствие температуры. Первая помощь заключается в устранении аллергена и полоскании горла.
Фарингит
На заднюю стенку глотки могут попадать вирусы, бактерии, которые становятся причиной воспаления. Кроме основных симптомов, перечисленных выше, отмечается покраснение задней стенки гортани.
Тонзиллит
Грибковые бактерии могут стать причиной развития тонзиллита, которая также называется воспалением нёбных миндалин. Они напрямую связаны с иммунной системой человека, основная симптоматика заключается в сильных болях в горле. Также отмечается общая слабость, пониженная активность, появляется головная боль и высокая температура.
Микоз
Это заболевание вызвано снижением иммунитета, недостатком витаминов, лечением антибиотиками или с приемом гормональных препаратов.
Опухоли
В некоторых случаях сильные боли в горле могут быть связаны с активным ростом опухли. Характерными симптомами становятся ощущение инородного тела в горле и охриплость.
Другие причины
Кроме уже приведенных, причинами болей в горле могут быть и другие заболевания, например, проблемы пищеварительного отдела, ВИЧ, нагноения лимфоузлов и заглоточной клетчатки, острый лейкоз. Неприятные ощущения могут быть вызваны травмами, пребыванием в низких температурах и снижением иммунитета.
Как видите, причин, почему болит горло, много. Для корректного лечения и предупреждения осложнений следует не лечить самостоятельно, а обратиться к врачу, сдать назначенные анализы и получить адекватное лечение.
Болит горло: лечение
Традиционно мы лечим горло популярными и доступными средствами, которые убирают симптомы. Но такое лечение не является полноценным, потому что не устраняет причину сильной боли в горле. Кроме того, устранение симптомов могут стать причиной осложнений.
К основным общим рекомендациям для лечения боли в горле относятся:
- lисключение излишне горячей, холодной, острой, грубой еды;
- lотказ от курения;
- lснижение нагрузки на голосовые связки;
- lпроветривание помещений;
- lувлажнение воздуха;
- lупотребление большого количества жидкости;
- lполоскания;
- lтаблетки для рассасывания.
Эти меры позволяют повысить эффективность терапии, которая назначена врачом. Если вы почувствовали неприятные ощущения, следует обратиться к отоларингологу (ЛОРу) и рассказать врачу о своих наблюдениях за состоянием горла.
ОРВИ
Одной из распространенных причин болей в горле являются острые респираторные заболевания, которые не лечатся антибиотиками. Эффективность терапии обеспечивается противовирусными лекарствами и иммуномодуляторами. От сухости и першения в горле, осиплости, кашля можно избавиться с помощью полоскания горла – это заметно снижает раздражение слизистой. Облегчить состояние помогут леденцы с экстрактами шалфея и эвкалипта. Также рекомендуем принимать препараты для поддержания иммунитета и употреблять много теплой воды.
Облегчить состояние помогут леденцы с экстрактами шалфея и эвкалипта. Также рекомендуем принимать препараты для поддержания иммунитета и употреблять много теплой воды.
Ангина
Многие переболели ею в детстве и знают, что ангина сопровождается высокой температурой, сильными болями в горле. Основным средством борьбы с таким заболеванием являются антибиотики. Если не лечить ангину, могут появиться осложнения, требующие более серьезного лечения.
При ангине рекомендуются постельный режим, обильное питье, нежесткая пища и антибиотики, выписанные врачом. Уменьшить неприятные ощущения в горле позволяют полоскания природными средствами, такими как шалфей, ромашка, липа.
Фарингит
Отличительными чертами этой болезни являются покраснения горла, ощущение кома, даже выделение гноя. В первую очередь рекомендовано исключение горячей, острой, твердой и раздражающей пищи. Снять симптомы можно обильным питьем с различными витаминами. Следование рекомендациям специалистов и соблюдение предписаний позволяют избежать тяжелых осложнений и хронической формы заболевания.
Ларингит
Основная опасность этого заболевания – возможность отека при горизонтальном расположении заболевшего. Довольно часто основными симптомами ларингита является царапающая боль в горле, а также смена видов кашля. Сначала наблюдается кашель сухого типа, потом начинается выход мокроты. Самым эффективным лечением ларингита являются ингаляции. Также рекомендовано снизить нагрузку на голосовые связки, в том числе с помощью увлажнения воздуха в том помещении, где находится заболевший. Не игнорируйте эффективную климатическую технику, которая доступна сегодня каждому. Обратите внимание на увлажнители воздуха разного объема, включая простые модели и решения с функцией ионизации.
Тонзиллит
Температура снижается с помощью соответствующих препаратов, а хорошим вариантом избавления от сильных болезненных ощущений в горле являются ополаскивания раствором соды и соли. В данном случае на один стакан воды достаточно одной чайной ложки соли и половины чайной ложки соды. Вода не должна быть слишком холодной, берите жидкость комфортной комнатной температуры.
Вода не должна быть слишком холодной, берите жидкость комфортной комнатной температуры.
Опухоли
Опухолевые образования коварны, ведь они могут развиваться долгое время и никак не проявлять себя до того момента, когда медицина будет бессильной. Неприятные ощущения появляются только тогда, когда опухоль достигает внушительных размеров. Симптоматика довольно обширна: от заложенности ушей, выделения слизи из носа до снижения слуха и зубной боли без выявления причин. Самостоятельно с опухолью справиться невозможно – обратитесь за помощью к врачам и следуйте их рекомендациям.
Доброкачественными опухолями в горле являются полипы, кисты, ангиомы, липомы, фибромы. Злокачественными – саркомы, хондросаркомы и др. Определить качество опухоли может только специалист, для этого нужно пройти первичный осмотр и сдать анализы, включая биопсию и УЗИ.
Профилактика
Многие заболевания горла можно предупредить, если следовать рекомендациям. Абсолютно защитить себя от боли в горле не получиться, но снизить риск заболеваний вы сможете.
Обратите внимание на такие рекомендации:
- Из-за курения слизистые горластановятся слабыми и легко подвергаются инфекционному и бактериальному воздействию. Бросьте курить – вероятность заболеваний горла снизится в несколько раз уже через пару месяцев.
- Сильный иммунитет борется с различными факторами заболеваний горла, поэтому следует наполнять свой рацион витаминами и правильной пищей. Старайтесь употреблять продукты, которые повышают иммунитет.
- Сухой воздух в помещениях высушивает поверхность горла. В зимнее время года из-за отопления сухость воздуха становится выше, поэтому в горлеможет першить, пересыхать. Чаще проветривайте помещения и увлажняйте воздух во избежание болей в горле.
- Многие бактерии и инфекции попадают в наши организм через рот и, соответственно, грязные руки. Несколько раз в день мойте руки с обычным мылом, обрабатывая каждую ладонь с мыльным средством по 20–30 секунд.
- Банальный, но эффективный совет – не мерзните.
 Одежда, не соответствующая погоде, не защищает организм и создает для него довольно экстремальные ситуации.Не забывайте о хорошей обуви, шапке, капюшоне, шарфе. Берегите себя в зимние морозы и нестабильное межсезонье.
Одежда, не соответствующая погоде, не защищает организм и создает для него довольно экстремальные ситуации.Не забывайте о хорошей обуви, шапке, капюшоне, шарфе. Берегите себя в зимние морозы и нестабильное межсезонье.
Народные методы
Если вы не любите лекарства и тип заболевания позволяет их не принимать, можно использовать проверенные народные средства, позволяющие уменьшить боль в горле.
- Прополис – натуральное вещество, которое содержит практически все микроэлементы. Характеризуется противовоспалительными, противомикробными и иммуномодулирующими свойствами. Его можно класть в рот на всю ночь.
- Чеснок является натуральным антибиотиком, способным убивать бактерии. Полчаса пережевывайте зубчик чеснока.
- Имбирь.
Обратите также внимание на нерецептурные препараты типа лизобакта. Они содержат комплекс полезных бактерий, которые восстанавливают нормальную микрофлору во рту. В результате сам организм начинает активно бороться с бактериями и вирусами.
Что делать, если болит горло?
Если боли не проходят и тем более усиливаются, стоит обратиться к врачу. Позвонить сразу в скорую помощь важно в таких случаях:
- lзатрудненное дыхание;
- lсложно открыть рот;
- lпоявился отек шеи;
- lпоявились высыпания на коже;
- lдержится повышенная температура.
К врачам в поликлиниках и больницах следует обращаться, когда сохраняется высокая температура, трудно проглатывать еду, болят лимфоузлы, появилась боль в ушах и пр. С особым вниманием стоит следить за своим здоровьем беременным женщинам. После осмотра и диагностики заболевания врач назначит грамотное лечение.
Комментарий специалиста
В довольно большом количестве случаев причиной болей в горле становится инородное тело. Это могут быть как посторонние предметы, не связанные с пищей, так и мелкие косточки рыбы, ягод, кусочки твердой пищи. В таком случае следует постараться избавиться от инородного тела. После этого неприятные ощущения могут быть связаны только с тем, что горло было повреждено этим кусочком.
После этого неприятные ощущения могут быть связаны только с тем, что горло было повреждено этим кусочком.
Если инородного тела нет, скорее всего, болит горло из-за инфекций, бактерий или опухоли. Первая задача врача – грамотно определить тип заболевания и назначить соответствующее лечение. Стоит помнить, что некоторые боли в горле связаны с серьезными заболеваниями, запущенное состояние которых может привести к серьезным последствиям.
Запишитесь на прием к специалисту, выбрав удобное для себя время визита. Мы примем вас в назначенный час без очередей, проведем осмотр, сделаем анализы, предоставим развернутую консультацию. Ваш лечащий врач назначит схему лечения и будет следить за динамикой выздоровления. Для записи воспользуйтесь онлайн-формой или позвоните по номеру, указанному в шапке сайта. Будьте здоровы!
Ларингит › Болезни › ДокторПитер.ру
Ларингит – воспаление слизистой оболочки гортани. Ларингит может быть острым или хроническим.
Признаки
Страдающие острым ларингитом ощущают в горле сухость, першение, саднение. Кашель сначала сухой, «лающий», часто болезненный, а потом с мокротой. Голос хриплый, грубый, иногда пропадает совсем. Боль в горле ощущается только при глотании. Температура у страдающих ларингитом повышена. Возможна головная боль. Иногда из-за отека гортани возможны затруднения дыхания.
Кашель сначала сухой, «лающий», часто болезненный, а потом с мокротой. Голос хриплый, грубый, иногда пропадает совсем. Боль в горле ощущается только при глотании. Температура у страдающих ларингитом повышена. Возможна головная боль. Иногда из-за отека гортани возможны затруднения дыхания.
При хроническом ларингите кашель сухой, но иногда возможно отхождение мокроты с прожилками крови. Так же, как и при остром ларингите, пациенты жалуются на сухость, першение в горле и охриплость голоса.
Описание
Обычно острый ларингит возникает в результате местного переохлаждения или перенапряжения голоса. Также он может возникать на фоне различных острых инфекций, таких как грипп, ОРВИ, корь, скарлатина, коклюш. Длится острый ларингит около двух недель.
Слизистая оболочка гортани и голосовые связки в этом случае воспаляются, опухают и из-за этого теряют способность к вибрации. Поэтому голос становится хриплым. Воспалительный процесс может охватывать как всю гортань, так и ее участки.
Диагноз «хронический ларингит» ставят, если у пациента постоянно, в течение продолжительного периода, регистрируются случаи острого ларингита или воспалительные заболевания носа, глотки, придаточных пазух. Часто хронический ларингит возникает у тех, кто работает голосом, и у тех, кто по роду деятельности вынужден постоянно дышать вредными химическими веществами или загрязненным воздухом.
Выделяют несколько разновидностей хронического ларингита:
Катаральный ларингит – самая легкая форма заболевания. Он проявляется першением и саднением в горле, периодическим кашлем.
Для гипертрофического ларингита характерны более сильная охриплость голоса и интенсивный кашель. Слизистая оболочка разрастается, и на связках образуются узелки певца – небольшие разрастания, придающие голосу хрипоту. Сами связки при этом утолщены, гиперемированы (налиты кровью), увеличены в объеме. Этот вид заболевания чаще всего развивается у певцов, преподавателей, экскурсоводов – у тех, кто работает голосом.
При атрофическом ларингите слизистая оболочка гортани истончается и атрофируется. Пациенты жалуются на сухость во рту, мучительный кашель, при котором могут отходить корки с прожилками крови. Врачи считают, что атрофический ларингит чаще развивается у любителей острой пищи.
Часто ларингит вызывается инфекцией, «спустившейся» вниз, на связки и глотку. Так, например, при дифтерийном ларингите инфекция переходит с миндалин и покрывает слизистую белой мембраной. Мембрана эта может отделиться и вызвать закупорку дыхательных путей. Образование мембраны может произойти и при стафилококковой инфекции.
При туберкулезном ларингите инфекция, наоборот, «поднимается» из легких. В тканях гортани при этом формируются узелковые утолщения. Иногда при этом виде заболевания разрушаются гортанный хрящ и надгортанник.
Ларингит может быть и осложнением сифилиса. При сифилитическом ларингите на второй стадии заболевания на слизистой могут образоваться язвы и слизистые бляшки. Если же основное заболевание перешло в третью стадию, на гортани и связках образуются рубцы, которые в конечном итоге приводят к необратимым изменениям голоса.
Если же основное заболевание перешло в третью стадию, на гортани и связках образуются рубцы, которые в конечном итоге приводят к необратимым изменениям голоса.
Диагностика
Чтобы поставить диагноз «ларингит» оториноларингологу часто достаточно физического обследования и жалоб пациента. А если он решит, что состояние серьезнее, чем просто воспаление гортани, он назначит для уточнения диагноза ларингоскопию и ларингостробоскопию, общий анализ крови, анализ мочи, анализ кала, а также направит на консультацию к инфекционисту. Кроме того, при ларингите часто нужен осмотр физиотерапевта.
Лечение
Цель лечения острого ларингита – устранение причины заболевания. При этом пациенту 5-7 дней нельзя разговаривать, необходимо исключить острую пищу, спиртное. Курить тоже нельзя. Если ларингит вызван бактериями или вирусами, назначают антибактериальную/антивирусную терапию. Также назначают полоскания лекарственными травами, обладающими противовоспалительным действием (шалфей, ромашка, эвкалипт, календула). Часто назначают «кислородную палатку» – это стационарный метод лечения, при котором в стерильный тент подается влажный, насыщенный кислородом воздух. Иногда в нем распыляют лекарственные препараты или эфирные масла. Пациент должен находиться в ней до тех пор, пока не пройдет приступ кашля.
Часто назначают «кислородную палатку» – это стационарный метод лечения, при котором в стерильный тент подается влажный, насыщенный кислородом воздух. Иногда в нем распыляют лекарственные препараты или эфирные масла. Пациент должен находиться в ней до тех пор, пока не пройдет приступ кашля.
При катаральном и гипертрофическом ларингитах рекомендуется щадящий голосовой режим, масляные и щелочные ингаляции, теплое питье, особенно молоко, диета, то есть, исключение острой, слишком горячей пищи и алкоголя, отказ от курения. Назначают и физиотерапию – УВЧ, электрофорез с новокаином, ультрафиолетовое облучение передней поверхности шеи, магнитотерапию. При кашле назначают кодеинсодержащие препараты.
Кроме того, гиперплазированные участки слизистой при гипертрофическом ларингите прижигают раствором нитрата серебра, предварительно обезболив место манипуляции. Иногда участки гиперплазированной слизистой удаляют хирургическим путем.
При хроническом атрофическом ларингите применяют щелочные и масляные ингаляции, смазывают горло раствором Люголя. Чтобы корки отходили лучше применяют аэрозоли с ферментом химотрипсином.
Чтобы корки отходили лучше применяют аэрозоли с ферментом химотрипсином.
Профилактика
Для профилактики ларингита нужно стараться как можно реже бывать в задымленных и прокуренных помещениях. Нужно отказаться от алкоголя, ограничить прием острой пищи.
Важно своевременно лечить воспалительные заболевания носа, околоносовых пазух и горла, следить за здоровьем зубов.
Нужно следить и за общим состоянием организма – закаливаться, правильно и полноценно питаться.
© Доктор Питер
О симптомах болезни рассказали переболевшие коронавирусом россиянки
Москва, 20 апр 2020 — LIVE24. В интервью для газеты «Известия» россияне, сумевшие побороть заболевание коронавирусом, рассказали о первых симптомах недуга и о том, что именно им пришлось пережить во время лечения.
Так, 34-летняя Евгения оказалась в больнице в конце марта с диагнозом: «двусторонняя мультисегментная пневмония и подозрение на коронавирус».
Женщина пожаловалась на то, что при каждом вдохе она испытывала сильную боль в груди, а во время кашля ей казалось, что она сейчас «выкашляет» легкие. При этом, ей постоянно казалось , что в груди у нее как будто бы скопился какой-то «песок».
— При этом я не чувствовала ни какой-то боли в горле, ни насморка – ничего, — рассказала она. – Единственное, что я ощущала, так это – сильную слабость, у меня ломило все тело, а также расстроилось состояние желудочно-кишечного тракта.
По ее словам, она не могла даже почистить зубы – просто не хватало дыхания. Дальше было хуже – она не могла держать открытыми глаза:
— Все мои силы уходили только на то, чтобы попить воды, — объяснила она. – Лучше мне стало только спустя 8 дней. Температура спала, но осталась слабость и отдышка, а боль в груди так и не прошла.
После выписки Евгению обязали принимать препараты, приобретать которые надо самостоятельно.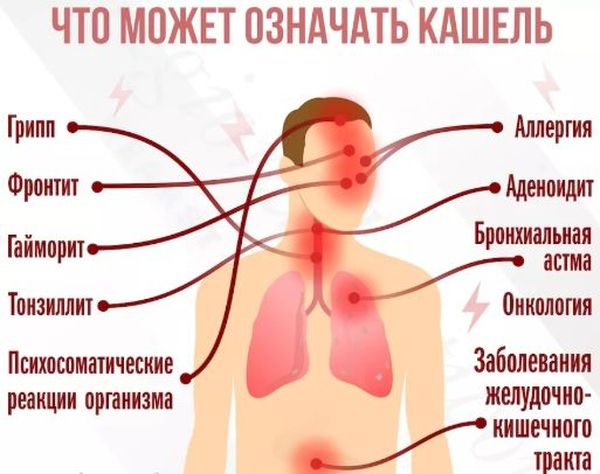
У 36-летней Анны сначала до 38 градусов поднялась температура, за 10 дней полностью пропало обоняние. При этом, женщина нормально дышала. Даже уровень кислорода в крови был в порядке. Высокая температура продержалась у женщины 4 дня, но два из них, все-таки, снизилась до 37 градусов.
— У меня было такое чувство, будто я вдохнула носом воды, и эта вода стоит теперь в переносице, — рассказала она. — При этом, в скорой мне сказали, что у меня обычной ОРВИ, и не стоит беспокоиться. Когда мне стало хуже, я позвонила второй раз, мне также отказали.
Только после того, как она вызвала врача из поликлиники, к ней пришли люди в специальных костюмах, взяли анализы, а потом дали документ, в котором сообщается о том, что она обязана сидеть дома.
У 50-летней Виктории заразились еще и 25-летний сын и 18-летняя дочь.
Все они заявили о резком скачке температуры, заложенности носа и потере обоняния. У самой Виктории температура держалась 13 дней, покраснело горло , только на пятый день начался кашель.
У 27-летней Марии поднялась температура, заболело горло, а потом тоже начался сильный кашель. При этом, он был мокрый, а не сухой. В больнице в Коммунарке она провела 15 дней.
Простуда, ангина, синусит. Как понять, чем вы больны и когда идти к врачу?
Инфекции носа и горла случаются у каждого человека несколько раз в год. Как понять, что именно происходит в организме, когда нужно пойти к доктору, а когда просто достаточно переждать дома? На эти и другие вопросы в Лектории «Правмира» ответил оториноларинголог Владимир Коршок. Предлагаем нашим читателям текст и видеозапись его лекции.
Владимир Коршок — врач оториноларинголог (специалист по заболеваниям горла, носа, ушей и гортани). Интересуется в равной мере всеми аспектами своей специальности.
Имеет опыт хирургических вмешательств в полости носа, горла. Особенно богат его опыт в уходе за пациентами после функциональных эндоскопических операций в полости носа и на околоносовых пазухах.
Идея этого цикла лекций в том, чтобы простым языком объяснить те вещи, относительно которых есть очень много разных мифов, предрассудков и неверных убеждений, переходящих из поколения в поколение, и относительно которых мы всё время спорим с родственниками, друзьями и не можем прийти к единому мнению.
Сегодня мы поговорим про те болезни, которые чаще всего встречаются у людей, – это острые инфекции носа и горла. Мы поговорим о вирусных болезнях, о бактериальных болезнях. Для этой лекции я сначала подготовил слайды, но потом понял, что аудитория будет камерная и что это будет, наверное, слишком занудно, и что мы лучше с вами как-то интерактивно пообщаемся, я могу ответить на какие-то вопросы и сразу в процессе моего рассказа, и потом, если они у вас возникнут.
Итак, об инфекциях верхних дыхательных путей. Каждый взрослый человек болеет простудой обычно два, три, четыре раза в год, иногда чаще. Дети, как правило, болеют еще чаще. То количество советов, которые можно услышать относительно лечения простуды, то количество лекарств, которые можно увидеть в аптеке – разных лекарств, которые должны вроде как помогать, вылечивать эти болезни, наверное, будет сложно сосчитать. И тем не менее какого-то лекарства, которое могло бы излечить от простуды в считанные дни, часы, мы, наверное, пока не знаем. И мы разберем наборы неких стереотипов, которые есть у многих людей. Мы будем говорить о том, что часто я могу услышать на своем врачебном приеме – о тех заблуждениях, которые есть у людей.
Каждый взрослый человек болеет простудой обычно два, три, четыре раза в год, иногда чаще. Дети, как правило, болеют еще чаще. То количество советов, которые можно услышать относительно лечения простуды, то количество лекарств, которые можно увидеть в аптеке – разных лекарств, которые должны вроде как помогать, вылечивать эти болезни, наверное, будет сложно сосчитать. И тем не менее какого-то лекарства, которое могло бы излечить от простуды в считанные дни, часы, мы, наверное, пока не знаем. И мы разберем наборы неких стереотипов, которые есть у многих людей. Мы будем говорить о том, что часто я могу услышать на своем врачебном приеме – о тех заблуждениях, которые есть у людей.
Но для начала я хотел бы сделать короткое, может быть, такое околонаучное вступление.
Есть вирусные инфекции и есть бактериальные, есть вирусы и бактерии. Кто из вас для себя довольно четко представляет, в чем отличие между этими микроорганизмами?
Вижу, что меньшинство. На самом деле это достаточно важный вопрос, и, я надеюсь, со временем в школьную программу включат эти достаточно простые сведения для того, чтобы у людей с детства обязательно было базовое представление о том, с чем мы сталкиваемся каждый год.
На самом деле это достаточно важный вопрос, и, я надеюсь, со временем в школьную программу включат эти достаточно простые сведения для того, чтобы у людей с детства обязательно было базовое представление о том, с чем мы сталкиваемся каждый год.
Вирусы – это внутриклеточные паразиты. Что это значит, если перевести это на русский язык? Это микроорганизмы, которые не могут жить самостоятельно, то есть вне живого организма. Они проникают в клетки, они заставляют клетку вырабатывать себе подобные организмы, и когда эта клетка исчерпывает свои ресурсы, они переходят в другие клетки. Таким образом, их жизнь вне клетки представляется очень короткой, они не могут существовать во внешней среде.
Бактерии – это более сложные организмы, которые не паразитируют внутри клеток человека или животных: они существуют в ряде случаев сами по себе. Они тоже часто зависят от других живых организмов, но не встраиваются в наши клетки, и в этом их большое отличие. В чем это выражается с точки зрения практики, я расскажу далее.
В чем это выражается с точки зрения практики, я расскажу далее.
В своем выступлении я в большей степени буду стараться использовать научные данные, в меньшей степени – касаться моего собственного мнения относительно этих вопросов. Это достаточно важно, потому что всегда, когда мы слышим чье-то мнение, мы можем усомниться в этом. А когда мы оперируем большим массивом научных данных, доверия этим сведениям всегда больше.
Что часто можно услышать на врачебном приеме? Я сейчас попытаюсь воспроизвести, наверное, немножко в гипертрофированной форме, стереотипные представления людей, которые заболели и пришли на прием к доктору. Я даже себе выписал такие короткие фразы, которые можно услышать. «Постоянно стал болеть, я думаю, что у меня какая-то хроническая инфекция и нужно с этим что-то делать. У меня ослаб иммунитет. Сейчас я опять болею, и как только я заболеваю, я начинаю сразу принимать меры, чтобы инфекция не ушла ниже, не спустилась, не развилась в организме. С первого дня я обычно принимаю антибиотики или противовирусные лекарства». Я постараюсь на примере одной этой фразы разобрать целую массу существующих неправильных стереотипов.
Я постараюсь на примере одной этой фразы разобрать целую массу существующих неправильных стереотипов.
Что такое острые инфекции и чем они отличаются от хронических? Есть достаточно распространенное мнение, что если инфекцию не вылечить вовремя – например, простудную – то она может стать хронической. На самом деле – нет. Дело в том, что острые болезни и хронические иногда называются одними и теми же словами, меняется только приставка в начале, но, как правило, эти болезни абсолютно разного происхождения. Для того чтобы болезнь стала хронической, нужны определенные предпосылки.
Если говорить о болезнях носа, то, как правило, хронические болезни возникают на фоне постоянно существующих состояний: например, аллергии на домашнюю пыль. Есть и другие состояния, вследствие которых в слизистой оболочке – это наш барьерный механизм, который защищает нас от инфекции, не дает ей проникнуть внутрь наших клеток – какие-то процессы идут не так, и возникает хроническая болезнь. Но не сама острая болезнь вызывает это. Острая болезнь отличается от хронической тем, что она начинается и заканчивается.
Но не сама острая болезнь вызывает это. Острая болезнь отличается от хронической тем, что она начинается и заканчивается.
По поводу слабого иммунитета. По телевизору можно увидеть удивительное количество рекламы, и не только рекламы, а каких-то научно-познавательных вещей, передач, посвященных тому, что иммунитет у человека ослабевает. На самом деле, с позиции науки, ослабленный иммунитет бывает в очень ограниченном количестве разных ситуаций. Как правило, это очень тяжелые болезни: ВИЧ-инфекция, поражение радиацией, несколько наследственных синдромов, то есть которые с детства у детей бывают. Но нарушение иммунитета, которым обычно объясняют участившиеся случаи простуды, – это неверная трактовка.
Нарушенный иммунитет не может проявляться, скажем, только насморком или только болью в горле. При настоящих иммунодефицитах – тех, которые требуют каких-то достаточно серьезных медицинских действий, как правило, ломается всё, то есть начинается инфекция не только в носу, в горле – начинается инфекция кожи, легких, мочеполовой системы, и эти состояния довольно трудно пропустить. То есть простуды, которые стали возникать чуть чаще, чем обычно, никак нельзя объяснить нарушением иммунитета.
То есть простуды, которые стали возникать чуть чаще, чем обычно, никак нельзя объяснить нарушением иммунитета.
Что касается лекарств, которыми нам обещают повысить иммунитет, есть такая определенная закономерность: в мире, например, вирусные инфекции, которые случаются чаще всего у людей, никогда не лечат, пытаясь убить или как-то воздействовать на вирус. Есть определенные нюансы, связанные с вирусом гриппа, – это совершенно конкретный вирус, который протекает обычно тяжелее, чем другие простудные заболевания. Мы чуть позже коснемся того, как отличить грипп от других простудных инфекций.
У нас в аптеках противовирусные лекарства обычно занимают все первые полки. Но при этом важно знать, что ни по одному из этих лекарств нет научных исследований, проведенных на людях, которые были бы опубликованы. Ни по одному.
Относительно вируса гриппа – есть несколько препаратов, их делают не у нас, которые очень активно используются в мире для его лечения, но когда были проведены масштабные исследования, которые не финансировались фармацевтическими компаниями, выяснилось, что максимум, чего можно добиться этими лекарствами, – это на 12 часов уменьшить длительность простуды.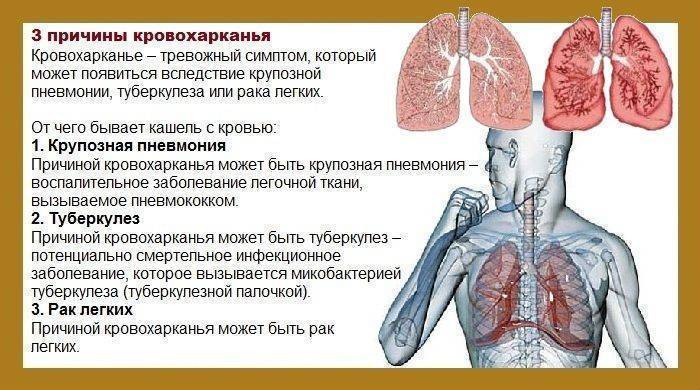 При этом риск тех осложнений, которые бывают при вирусной инфекции, никоим образом не снижался.
При этом риск тех осложнений, которые бывают при вирусной инфекции, никоим образом не снижался.
Это значит, что сейчас, в 2015 году, у людей нет никаких средств, которые могли бы остановить развитие вирусной инфекции в организме. Под вирусной инфекцией я имею в виду именно простудные заболевания: вирусы парагриппа, риновирусы, то есть те самые простуды. Хотя «простуды» – это такое немного упрощенное слово, которое имеет во многих языках такое же устоявшееся значение. Простуды мы понимаем как синоним вирусных инфекций верхних дыхательных путей.
Для многих идея, что простудная инфекция не может быть излечена, то есть что невозможно каким-то образом воздействовать на вирусы, которые вызывают болезнь, выглядит, во-первых, удивительной, во-вторых, немного пугающей. Но на самом деле, если мы посмотрим на идею о том, что мы не всегда знаем, отчего возникла болезнь и как ее вылечить, то есть как вылечить первоначальную причину болезни, то в большей части тех болезней, которыми болеют люди, мы чаще всего снимаем именно симптомы.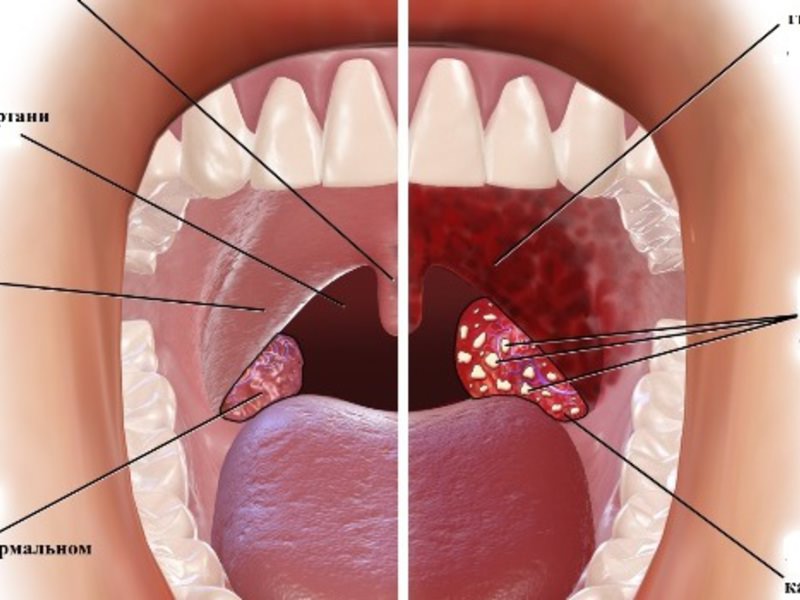 Просто есть некоторые стереотипы, которые заставляют нас думать о том, что нужно обязательно что-то начинать лечить.
Просто есть некоторые стереотипы, которые заставляют нас думать о том, что нужно обязательно что-то начинать лечить.
То есть, например, люди, страдающие повышенным артериальным давлением, иногда многие годы принимают лекарства, которые снижают артериальное давление. Доктора в этой ситуации не пытаются воздействовать на причину, потому что причина как таковая в этой ситуации чаще всего не ясна. Но людям просто принять вот этот факт: у меня повышается давление, я, соответственно, буду его снижать. Таким образом мы не воздействуем на причину – мы воздействуем на следствие болезни.
Так же и при вирусных инфекциях. Воздействовать на причину мы не можем, но при этом у нас есть достаточно много средств, которые очень хорошо помогают нам себя лучше чувствовать, а это самое важное. То есть мы можем, в отличие, например, от того, что было сто или двести лет назад, страдать гораздо меньше от этого, а организм всегда справляется с вирусной инфекцией сам. Много миллионов лет эволюции создали такой механизм, который позволяет вирусную инфекцию всегда побеждать.
Некоторые инфекции протекают тяжелее, некоторые – проще. Иногда мы можем просто болеть насморком в течение двух-трех дней, может быть, слегка поболит горло и на этом всё заканчивается. Некоторые простудные заболевания могут длиться недели две. И то, и другое – это норма. Если человек болеет две недели, а не два-три дня, это не значит, что у него организм слабее или что у него что-то пошло не так.
Важно знать, что некоторые вирусные инфекции осложняются присоединением бактерий.
Бактерии очень часто живут на слизистой оболочке и горла, и носа, и других отделов слизистой, то есть с большинством бактерий мы сосуществуем в мире и согласии, это нормальная часть нашего организма. Например, в кишечнике – наверное, многие об этом знают или догадываются – несколько килограммов веса нашего тела составляют бактерии. Но в некоторых ситуациях некоторые бактерии могут размножаться избыточно, таким образом вызывая ту самую бактериальную инфекцию. И в некоторых ситуациях бактериальная инфекция может появляться вслед за вирусной инфекцией.
И в некоторых ситуациях бактериальная инфекция может появляться вслед за вирусной инфекцией.
Почему это важно? Потому что против бактерий у нас есть средства, они называются антибиотики. И для человека, который заболел, важно понимать, что с ним происходит. Далеко не при каждой простуде можно и нужно идти к доктору, нужно обладать неким набором достаточно простых критериев, чтобы понять, а когда, собственно, наступает тот момент, когда действительно нужно вмешаться в процесс и не только облегчать себе жизнь, снимая симптомы, но и как-то повлиять на болезнь.
Как вам кажется, вы смогли бы определить, когда инфекция вирусная, а когда бактериальная? Для кого эта задача была бы разрешимой? Тоже меньшая часть зала подняла руки. На самом деле есть достаточно простые критерии для того, чтобы определить, что с нами случилось.
Вирусная инфекция, о которой мы говорим, как правило, начинается или с боли в горле, или с насморка, но она редко протекает только в одном органе – как правило, мы имеем целую совокупность разных симптомов: боль в горле, насморк, кашель, иногда повышается температура, мы можем ощущать слабость. Бактериальная инфекция, как правило, редко возникает сама по себе у людей, у которых всё хорошо, то есть нет какого-то хронического заболевания.
Бактериальная инфекция, как правило, редко возникает сама по себе у людей, у которых всё хорошо, то есть нет какого-то хронического заболевания.
Бактериальная инфекция обычно приходит после вирусной, это происходит обычно на пятый, шестой, седьмой день болезни. Бактериальная инфекция не бывает повсеместно распространенной – одновременно в носу, в горле, в легких. Вернее, это бывает в редких случаях, когда состояние у человека очень тяжелое и когда действительно ему нужна помощь, эти состояния очевидны для человека, когда у него совсем плохое самочувствие. Бактериальная инфекция, как правило, занимает какое-то одно место – там, где сформировались условия для того, чтобы она возникла.
Наверное, многие слышали про такие болезни, как гайморит, ангина. Ангина редко бывает осложнением вирусной инфекции, она возникает сама по себе, мы тоже затронем эту тему. Бронхит – например, бактериальный бронхит, который бывает после вирусной инфекции – вот это те самые бактериальные осложнения. Бывает пневмония, воспаление легких – это те осложнения, которые уже лучше лечить у доктора, лучше убедиться в том, что происходит с организмом, и правильно отреагировать на это.
Бывает пневмония, воспаление легких – это те осложнения, которые уже лучше лечить у доктора, лучше убедиться в том, что происходит с организмом, и правильно отреагировать на это.
Вирусная инфекция, как я уже говорил, начинается, как правило, с многих органов верхней дыхательной системы – с насморка, с боли в горле, с неприятных ощущений. Об осложнениях можно говорить, если эти симптомы на 6-7-й день начинают ухудшаться, а не улучшаться: например, нос стал дышать еще хуже, появились какие-то боли. Боли – это очень важный признак того, что что-то пошло не так, если это не кратковременная боль, очень сильная и ее нельзя быстро снять обезболивающими средствами.
Если боль продолжается долго – это один из признаков того, что возникло осложнение вирусной инфекции.
Если боль возникает в первые три дня болезни, то вероятность бактериальных осложнений достаточно низкая. Чаще всего это происходит на шестой, седьмой, восьмой день болезни. Если мы начинаем чувствовать себя хуже, значит, скорее всего, этот сценарий вирусной инфекции, которая началась и закончилась, пошел немного не туда.
Итак,
боль в лице – это один из признаков бактериальной инфекции. Боль в легких, боль в груди – это тоже признак бактериальной инфекции, которая присоединилась к простудному заболеванию.
Сухой кашель чаще всего является вирусным. Он может быть при простуде очень длительным симптомом, может оставаться еще 2-3 недели после простуды, и чаще всего с первопричиной этого кашля ничего не нужно делать. Как помочь себе в этой ситуации, как спокойно, например, засыпать, спать, высыпаться с кашлем? Мы тоже этой темы коснемся. Если кашель становится влажным, появляется мокрота, если мокрота окрашивается в зеленый цвет, и это происходит не сразу, не с первого дня простуды, а с седьмого, с шестого дня, то мы говорим о том, что присоединились какие-то бактериальные осложнения.
Все ли бактериальные осложнения нужно лечить антибиотиками? Не все. Обычно в этой ситуации доктор должен оценить определенные риски, потому что некоторые люди – более пожилые или маленькие дети – при развитии бактериальной инфекции могут получить большее количество осложнений и более тяжелое течение этих болезней. Но сам факт наличия бактериальной инфекции уже дает нам возможность применять антибиотики.
Но сам факт наличия бактериальной инфекции уже дает нам возможность применять антибиотики.
Антибиотики часто назначают не совсем корректно, не совсем в тех ситуациях, когда они действительно нужны. Вообще это очень большая проблема в мире, даже на уровне каких-то национальных программ по борьбе с этой проблемой. Часто антибиотики назначают при вирусной инфекции. Во многих странах мира антибиотики не продаются в аптеке в качестве какого-то свободного доступного лекарства. И это достаточно правильная часть той самой политики, которая дает возможность не использовать антибиотики не в тех ситуациях, когда они действительно нужны. Это очень важно, потому что к антибиотикам некоторые бактерии могут приспосабливаться.
Антибиотики – это очень важный резерв; они позволяют вылечивать многие болезни, это в какой-то мере переломный момент в истории человечества, когда мы смогли избавиться от гнойных осложнений ран, от пневмоний – то есть от тех вещей, которые случаются со многими людьми, и люди перестали умирать.
Мы действительно теперь можем вылечивать многие болезни, которые раньше представляли большую угрозу для людей. Но бактерии приспосабливаются к антибиотикам, и никаких новых антибиотиков за последние по меньшей мере два десятка лет не придумали. То есть мы сейчас находимся в определенном таком тупике: у нас есть достаточно большое количество антибиотиков, но при этом к части из них многие бактерии приспособлены. Поэтому схемы применения антибиотиков пересматриваются, дозировки плавно увеличиваются, и это в том числе благодаря тому, что в мире их использовали без контроля.
Антибиотик должен назначать доктор. Это важно, потому что как вы думаете, какие критерии, когда нужно назначать антибиотик? (Из зала: долго держится температура; по анализам крови). Какие-то есть еще идеи?
Я бы ответил проще: антибиотик нужно назначать тогда, когда мы знаем, что у человека бактериальная инфекция.
То есть нужно отличить вирусную инфекцию от бактериальной, и это та задача, которую на самом деле в значительной мере можете решить вы сами, и это та задача, которую должен определить доктор, когда вы пришли к нему на прием.
Иногда достаточно просто поговорить с человеком для того, чтобы с большой уверенностью сказать, что это бактериальная инфекция или что это вирусная инфекция. Как правило, одной беседы с доктором, если у него есть возможность вас внимательно послушать, а вы внимательно отнеслись к своим ощущениям, – обычно этого достаточно. Есть ряд вспомогательных тестов, но опять же – не нужно приходить к доктору с готовыми тестами, обычно их количество можно очень сильно уменьшить, если провести какую-то беседу с доктором.
Итак, антибиотики назначаются при бактериальной инфекции. Вирусная инфекция, которая случается гораздо чаще, чем бактериальная, не требует специального лечения, то есть никакие противовирусные лекарства, как мы уже сказали в самом начале, с позиции науки использоваться не должны.
О симптомах болезни. Есть целый ряд лекарств, которые снимают симптомы простуды, и нет нужды использовать их все сразу. То есть обычно нужно понять, что именно беспокоит. Кого-то беспокоит больше насморк и заложенность носа. В такой ситуации обычно используют простые сосудосуживающие капли. Используют их недолго, обычно достаточно нескольких дней, чтобы облегчить самочувствие. Потому что с ними проще выспаться, проще в течение дня себя лучше чувствовать. Температуру снижают жаропонижающими средствами, которые одновременно, как правило, являются обезболивающими. Есть два безопасных средства, которые используют чаще всего, – это парацетамол и ибупрофен.
Кого-то беспокоит больше насморк и заложенность носа. В такой ситуации обычно используют простые сосудосуживающие капли. Используют их недолго, обычно достаточно нескольких дней, чтобы облегчить самочувствие. Потому что с ними проще выспаться, проще в течение дня себя лучше чувствовать. Температуру снижают жаропонижающими средствами, которые одновременно, как правило, являются обезболивающими. Есть два безопасных средства, которые используют чаще всего, – это парацетамол и ибупрофен.
Большая часть простудных заболеваний, то есть вирусных инфекций, протекают без температуры. Я думаю, что когда человек говорит, что у него болезни протекают без температуры, это больше связано с вероятностью переболеть именно теми вирусами, которые протекают без температуры. Многое зависит от текущего состояния организма, иммунная система, которая отвечает на вирусы, может находиться исходно в разном состоянии. Это не к тому, что у кого-то иммунитет слабый, просто к каким-то определенным вирусным инфекциям организм здесь и сейчас готов лучше, чем к другим.
Как правило, если очень долгое время простуда протекала без температуры, а потом появляется бактериальная инфекция, например, для ангины очень типична высокая температура, то всё пойдет своим чередом. Очень мало людей, у которых этот центр мозга, отвечающий за повышенную температуру, работает некорректно, – это довольно редкое состояние.
Ангина. Бактериальная это или вирусная болезнь? Бактериальная, совершенно точно. Ангина отличается от всех других болезней тем, что она очень быстро начинается, как правило, и при этом болит только горло. Как правило, довольно легко понять, что это именно ангина. Потому что обычно при ней возникает высокая температура, та самая, которая редко бывает при вирусных инфекциях у многих людей. При ангине обычно температура 39, и случается это внезапно, то есть, как правило, за полчаса горло может заболеть настолько сильно, что пропадет вообще желание есть из-за боли.
И для ангины характерно то, что нет ни насморка, ни кашля, болит только горло. Если посмотреть горло при ангине – многие могут сделать это дома, это достаточно легко – видно, что очень сильно увеличиваются небные миндалины. Небные миндалины – это два участка ткани, которые находятся сбоку от языка, то есть на боковой поверхности щеки, чуть глубже. При ангине они, как правило, покрыты белыми налетами и очень большого размера.
Если посмотреть горло при ангине – многие могут сделать это дома, это достаточно легко – видно, что очень сильно увеличиваются небные миндалины. Небные миндалины – это два участка ткани, которые находятся сбоку от языка, то есть на боковой поверхности щеки, чуть глубже. При ангине они, как правило, покрыты белыми налетами и очень большого размера.
Опять же, почему важно отличить ангину от чего-то другого? Потому что при ангине антибиотик может помочь. Он помогает не только тому человеку, который болеет, – он помогает остановить распространение этой бактерии, которая достаточно легко может передаваться от одного человека к другому. При ангине бывают, хотя и редко сейчас, осложнения, достаточно неприятные, – это осложнения со стороны, прежде всего, сердца человека. Раньше они были более частыми, а сейчас, когда антибиотики применяются чаще, таких осложнений стало гораздо меньше.
Требует ли ангина похода к доктору? Если вы подозреваете у себя ангину, всё-таки лучше, я полагаю, к доктору пойти и подтвердить свои предположения для того, чтобы, опять же, этот факт подтверждения бактериальной инфекции существовал и вы могли, соответственно, начать лечение антибиотиками.
Как еще отличить бактериальную инфекцию от вирусной? Мы уже сказали, что обычно бактериальная инфекция является осложнением вирусной инфекции. Ангина – я, может быть, сейчас запутал всех – это самостоятельная болезнь, которая возникает сама по себе, это не осложнение вирусной инфекции. Бывает – редко – так, что после вирусной инфекции возникает ангина, но мы не говорим о том, что это осложнение простуды. Это две различных ситуации, которые имеют свое начало и свой конец.
Что мы имеем в виду под бактериальными осложнениями инфекций? Вот синуситы, это знакомое слово? Довольно часто можно услышать такую историю, что можно рассказывать человеку про синусит, а пациент всё это внимательно послушает и спросит: «У меня точно не гайморит?» Гайморит – это частный случай синусита. Что такое синусит? Если перевести на русский язык это слово, это значит воспаление в околоносовых пазухах, мы имеем в виду слизистую оболочку околоносовых пазух.
Гайморит – это воспаление гайморовой пазухи, то есть одной из околоносовых пазух. То есть гайморит – это частный случай синусита.
То есть гайморит – это частный случай синусита.
Да, действительно, синуситы бывают после вирусной инфекции. Чаще всего, если они не проявляются очень сильной болью в лице, заложенностью носа, которая не проходит в течение двух недель, то антибиотики можно при этом не назначать. Опять же в рамках такой вот борьбы с уменьшением использования антибиотиков, сейчас как раз такие рекомендации есть.
Многие считают, что у них хронический синусит. Чаще всего это не совсем оправданно, потому что у хронического синусита немного другие проявления. Он чаще всего не является осложнением простуды, там есть свои закономерности. Многие считают, что желтый или зеленый насморк – это признак синусита. Но когда прозрачные выделения из носа, которые обычно бывают при насморке, окрашиваются в желто-зеленый цвет, это не всегда говорит о том, что инфекция стала бактериальной.
Клетки нашего иммунитета, лейкоциты, тоже имеют такой цвет, и когда они массово погибают, когда погибают клетки слизистой оболочки, то выделения из носа могут окрашиваться в разные цвета: в желтый и зеленый. Если при этом нет боли, если нос более или менее дышит, если сосудосуживающие, например, капли, которые вы используете, помогают в течение долгого времени – не полчаса, а, например, шесть часов, это говорит о том, что скорее это вирусная инфекция. Если одновременно с желтыми или зелеными выделениями из носа есть в лице боль, если становится больно наклоняться вперед, есть ощущения жара и тяжести в лице, тогда чаще всего мы говорим о синусите.
Если при этом нет боли, если нос более или менее дышит, если сосудосуживающие, например, капли, которые вы используете, помогают в течение долгого времени – не полчаса, а, например, шесть часов, это говорит о том, что скорее это вирусная инфекция. Если одновременно с желтыми или зелеными выделениями из носа есть в лице боль, если становится больно наклоняться вперед, есть ощущения жара и тяжести в лице, тогда чаще всего мы говорим о синусите.
Что довольно часто делают при такой болезни, как синусит? Промывание, да. Рентген. У нас это такая принятая в традиции штука, что если вроде как подозревают гайморит, надо идти на рентген. На самом деле, если сделать рентген ста пациентам с простудой, по меньшей мере у шестидесяти мы найдем какое-то затемнение в пазухах, и далеко не всегда это означает, что инфекция бактериальная.
Есть такая поговорка: перед тем как сделать анализ, подумай, что ты будешь делать, если результат окажется положительным, и что ты будешь делать, если результат отрицательный.
Если действия совпадают, то анализ делать не нужно.
Затемнение – это отек слизистой оболочки пазух. Слизистая оболочка может отекать в носу – мы это ощущаем затрудненным носовым дыханием, и точно так же слизистая оболочка при вирусной инфекции может отекать внутри пазух – не у многих, но у некоторых людей. То есть если человек совершенно здоров, то иногда действительно бывает, что находят в пазухах отечное изменение слизистой при проведении рентгеновских исследований. Чаще всего – не на обычных снимках, а на компьютерной или магнитно-резонансной томограмме, которую делают по другому поводу. И чаще всего это бывает при хронических историях – например, при аллергическом рините, который проявляется каждый год. Но не только, там много разных состояний.
Если это никак не беспокоит человека, не вызывает нарушения носового дыхания, не вызывает постоянного насморка, то с этим ничего не нужно делать. Но с такой находкой, если она вдруг случайно была сделана, лучше обратиться к доктору.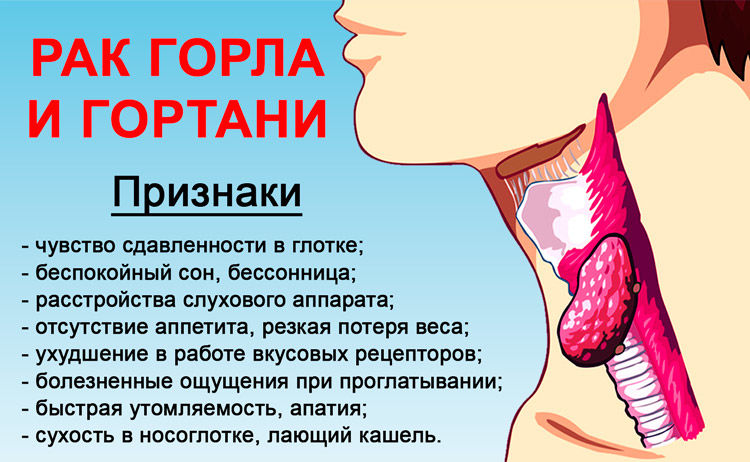 Далеко не всегда за этим будут какие-то последствия. Чаще всего можно будет услышать ответ: «У вас всё хорошо». Делать рентгеновские снимки – это такая наша традиция на самом деле, и она до сих пор достаточно крепкая и сильная, но если обратиться к международной практике, то сейчас обновилось очень много рекомендаций больших мировых врачебных обществ, в которых написано, что лишний раз не нужно делать визуализацию пазух – это не приводит ни к каким результатам.
Далеко не всегда за этим будут какие-то последствия. Чаще всего можно будет услышать ответ: «У вас всё хорошо». Делать рентгеновские снимки – это такая наша традиция на самом деле, и она до сих пор достаточно крепкая и сильная, но если обратиться к международной практике, то сейчас обновилось очень много рекомендаций больших мировых врачебных обществ, в которых написано, что лишний раз не нужно делать визуализацию пазух – это не приводит ни к каким результатам.
Визуализация – это значит или рентгеновский снимок, или иногда делают УЗИ пазух – это тоже не очень распространенная в мире практика, а у нас сейчас почему-то это стало модно. Потому что нет разницы, не это является критерием – назначить антибиотик человеку или нет. Чаще всего рассказ заболевшего гораздо более ценен с точки зрения понимания, что с ним происходит, чем такой снимок. Но если доктор вам порекомендовал это сделать, если вы понимаете, зачем это, то, во всяком случае, это не очень вредно.
Есть такое еще предубеждение, что это довольно сильное облучение. На самом деле, как правило, если аппарат в этом веке выпущен, не в прошлом, то уровень облучения примерно такой же, как при перелете на самолете, когда мы поднимаемся немного выше в атмосфере, то есть это не так страшно. Просто когда мы делаем какие-то исследования, мы всё равно должны понимать, зачем мы их делаем. Иногда лишние данные только запутывают всех участников процесса. (Реплика из зала: и кошелек облегчается). И в том числе это, безусловно. То есть лишних исследований желательно не делать никогда, нужно четко понимать, зачем мы это делаем, к чему это приведет и какие шаги будут сделаны, если ответ «да» и если ответ «нет».
На самом деле, как правило, если аппарат в этом веке выпущен, не в прошлом, то уровень облучения примерно такой же, как при перелете на самолете, когда мы поднимаемся немного выше в атмосфере, то есть это не так страшно. Просто когда мы делаем какие-то исследования, мы всё равно должны понимать, зачем мы их делаем. Иногда лишние данные только запутывают всех участников процесса. (Реплика из зала: и кошелек облегчается). И в том числе это, безусловно. То есть лишних исследований желательно не делать никогда, нужно четко понимать, зачем мы это делаем, к чему это приведет и какие шаги будут сделаны, если ответ «да» и если ответ «нет».
Что нужно рассказать, чтобы не назначали рентген? Если вы болеете меньше семи дней и у вас нет боли в лице, то в этом нет никакого смысла. То есть обычно не нужно даже подозревать у себя какую-то серьезную болезнь. Боль в лице – это достаточно важный признак того, что что-то пошло не так. Если боль после одной таблетки обезболивающего, того же ибупрофена или парацетамола, прошла и больше не возвращается – обычно эти таблетки действуют пять или шесть часов, то есть если через шесть, семь, восемь часов боль не вернулась, то это не страшно. Если боль остается, если она усиливается при изменении положения тела, если общее состояние какое-то некомфортное, тогда да, можно у себя заподозрить самостоятельно такую штуку.
Если боль остается, если она усиливается при изменении положения тела, если общее состояние какое-то некомфортное, тогда да, можно у себя заподозрить самостоятельно такую штуку.
Еще раз, возвращаясь к вопросу: что нужно рассказать доктору? Длительность, прежде всего, и как началась болезнь. Если одновременно у вас заболело горло, возник насморк, кашель, то это в большей степени похоже на вирусную инфекцию. Если при этом у вас нет острой боли, то, наверное, никакой снимок не нужно делать. Но обычно снимок нужно делать только тогда, когда мы что-то планируем. У нас есть такая традиция, в нашей культуре медицинской, пункции делать – это вот те самые иголки страшные, которыми протыкают. На самом деле страшного в этом ничего нет, но обычно нет и смысла – довольно много исследований посвящены тому, что, в общем-то, нет разницы в количестве дней, сколько человек болеет.
Многие коллеги могут со мной не согласиться, но в мире, как правило, такая практика не применяется. В мире обычно антибиотик назначают, если это острая болезнь – не хроническая, а острая, и она проходит. Про хроническую, как правило, человек знает, что она у него есть, и там есть свои нюансы, он уже обычно знает, как с этим быть, потому что это не первый и не второй раз.
Про хроническую, как правило, человек знает, что она у него есть, и там есть свои нюансы, он уже обычно знает, как с этим быть, потому что это не первый и не второй раз.
Важно понимать, как передается инфекция между людьми. Как мы вообще заболеваем? Как вы думаете, температура, например, вот когда холодно на улице, перепады температуры, это повышает каким-то образом шансы заболеть? На самом деле это довольно-таки дискутабельный вопрос. Действительно, самый большой пик обращений к докторам по поводу острой вирусной инфекции возникает весной и осенью. Летом и зимой люди болеют меньше. Мы точно не знаем почему: есть теория о том, что вирусы более активны в такую погоду, но что именно заставляет их быть более активными, непонятно.
Самое простое объяснение – что когда возникает одновременно такая погода холодная и влажная, то люди просто чаще находятся в одном помещении, а вирусная инфекция передается от человека к человеку, и при большей плотности скопления людей в одном помещении шансы повышаются. Почему дети в детском саду болеют чаще? Потому что они, во-первых, находятся в очень тесном контакте друг с другом, и они не только дышат воздухом, потому что на самом деле вирусная инфекция передается чаще всего не по воздуху – чаще всего она передается контактно. Что это значит? Когда один – ребенок, взрослый, неважно – коснулся своего лица, прикоснулся к какой-то вещи, которой может касаться другой человек, то некоторое время – это может быть час, два, три часа – вирусы остаются еще в живом состоянии.
Почему дети в детском саду болеют чаще? Потому что они, во-первых, находятся в очень тесном контакте друг с другом, и они не только дышат воздухом, потому что на самом деле вирусная инфекция передается чаще всего не по воздуху – чаще всего она передается контактно. Что это значит? Когда один – ребенок, взрослый, неважно – коснулся своего лица, прикоснулся к какой-то вещи, которой может касаться другой человек, то некоторое время – это может быть час, два, три часа – вирусы остаются еще в живом состоянии.
Сухость воздуха – есть достаточно разные мнения на этот счет, однозначного и единого с позиции науки мне не встретилось. Каких-то очень масштабных научных изысканий на эту тему, о которых можно было бы сказать: «ну это точно», то есть когда проведено двадцать исследований с хорошими, правильными вводными данными, увы, нет. Летом люди болеют меньше, но до сих пор окончательного ответа, почему так происходит, наверное, нет. В воздухе вирус жить не может – он может жить в какой-то жидкости. Вирусы – это очень большое количество молекул, они гораздо тяжелее воздуха, и они будут всё равно оседать.
Вирусы – это очень большое количество молекул, они гораздо тяжелее воздуха, и они будут всё равно оседать.
Когда мы, например, чихаем и не закрываем рукой лицо, то мелкие капли, которые возникают при чихании, могут разлетаться на 5-10 метров. Да, мы этого не видим, но в экспериментах это удавалось повторить. Даже есть рекомендации чихать, например, не в ладонь, когда всё равно есть возможность улететь вот этому содержимому носа, а чихать в локоть – таким образом лучше прикрывается лицо. В воздухе не могут жить вирусы просто потому, что они не могут летать, они тяжелее воздуха, они будут оседать. Заражение через вентиляцию – это скорее из области мифов.
Еще вопрос о ношении масок. Этого мифа я тоже хотел коснуться, он хорошо изучен.
На самом деле маска никак не снижает риски заболеть. Это совершенно не нужно – ни болеющему, ни тем, кто не хочет заразиться. Никак не поможет маска. Вот головную боль она, как правило, увеличивает.
Когда изучали возможность передачи вирусов у людей с маской – обнаружили, что люди, которые носили маски, существенно чаще жаловались на головную боль. На удивление, в слюне гораздо меньше вирусов, чем в том, что выделяется из носа. Поэтому, например, при пользовании кружкой концентрация вируса может быть недостаточной для того, чтобы заразиться.
На удивление, в слюне гораздо меньше вирусов, чем в том, что выделяется из носа. Поэтому, например, при пользовании кружкой концентрация вируса может быть недостаточной для того, чтобы заразиться.
Самое опасное – это насморк, при насморке чаще всего предается вирусная инфекция. То есть человек коснулся лица или, например, в семье общее полотенце для рук, и им тоже вытирают лицо. Это самый простой способ. То есть кто-то высморкался – ну, руки он, может быть, и помыл, с мылом, а потом еще раз высморкался, вытер лицо. Пока полотенце влажное, вирус может жить на нем. Пришел другой человек, тоже вытер лицо – всё, готово. То есть контактный путь передачи имеет на порядок большее значение. Идеально, если болеющий человек в семье имеет свое полотенце, свою кружку – у кружки есть еще вот этот ободок, который, как правило, изнутри моют тщательней, а снаружи – менее тщательно.
Или, например, дверные ручки. Человек опять же коснулся лица, причем не обязательно, чтобы он как-то сильно сморкался: прикосновения к лицу уже достаточно для того, чтобы часть вирусов попала на кожу.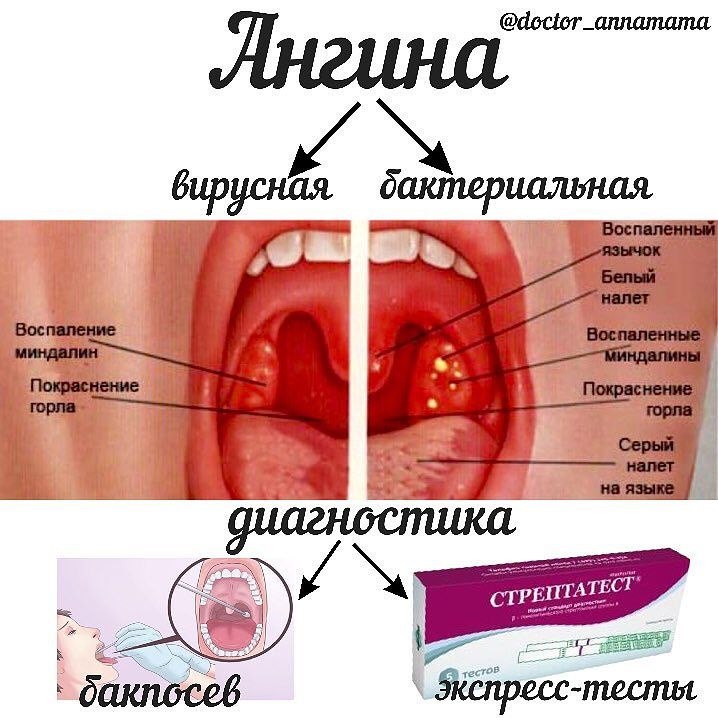 Коснулся дверной ручки, другой касается ее же и переносит это себе на лицо. Этот путь заражения гораздо более значимый. Бактерии так передаются в значительно меньшей степени. То есть это путь передачи вирусной инфекции. Но если чихать не в сторону людей и в локоть – это, наверное, эквивалентно, а в большей степени это, наверное, ни на что не влияет. Но человек, который носит маску, как правило, приходит к умывальнику, касается лица, и всё происходит точно так же, как и без маски.
Коснулся дверной ручки, другой касается ее же и переносит это себе на лицо. Этот путь заражения гораздо более значимый. Бактерии так передаются в значительно меньшей степени. То есть это путь передачи вирусной инфекции. Но если чихать не в сторону людей и в локоть – это, наверное, эквивалентно, а в большей степени это, наверное, ни на что не влияет. Но человек, который носит маску, как правило, приходит к умывальнику, касается лица, и всё происходит точно так же, как и без маски.
Достаточно важно мыть руки с мылом. Мытье рук с мылом – это очень хорошо изученный факт – достоверно снижает риск того, чтобы человек заболел. Есть спиртовые растворы, например, не всегда есть возможность на работе где-то помыть руки с мылом. Если вокруг много людей болеют, и вы знаете об этом, если вы болеете, имеет смысл в определенных ситуациях обрабатывать спиртовым раствором ладони – это может тоже помочь.
Есть такая группа препаратов – индукторы интерферона. Это препараты, которые вырабатывают интерфероны – самый главный компонент вирусной системы иммунитета. Ни в одном научном исследовании не было доказано, что они помогают. Когда мы делаем какое-то исследование in vitro, то есть в пробирке, там есть данные о том, что они эффективны. Но человек – это гораздо более сложная система, чем та модель, которую мы можем создать в пробирке. И об исследованиях на людях, если не брать в расчет каких-то очень маленьких научных исследований с сомнительными вводными данными, – нет таких публикаций.
Это препараты, которые вырабатывают интерфероны – самый главный компонент вирусной системы иммунитета. Ни в одном научном исследовании не было доказано, что они помогают. Когда мы делаем какое-то исследование in vitro, то есть в пробирке, там есть данные о том, что они эффективны. Но человек – это гораздо более сложная система, чем та модель, которую мы можем создать в пробирке. И об исследованиях на людях, если не брать в расчет каких-то очень маленьких научных исследований с сомнительными вводными данными, – нет таких публикаций.
В мире нигде не назначают противовирусные лекарства.
Исключение – грипп, против гриппа иногда назначают препараты, я в начале этого касался, но даже и по этим лекарствам, которые назначают против гриппа, не буду коммерческие названия произносить – наверное, это не очень корректно – можно сказать, что мы пока не имеем возможности влиять на сам вирусный компонент.
О прививке от гриппа. Надо, во-первых, понимать, что она защищает только от некоторых видов вируса гриппа. Против риновирусов, аденовирусов, то есть большей части тех самых простудных вирусных инфекций, она неэффективна. Почему есть прививка от гриппа и нет прививки от других вирусов? Потому что разновидностей вирусов гриппа довольно много, но их можно как-то систематизировать.
Надо, во-первых, понимать, что она защищает только от некоторых видов вируса гриппа. Против риновирусов, аденовирусов, то есть большей части тех самых простудных вирусных инфекций, она неэффективна. Почему есть прививка от гриппа и нет прививки от других вирусов? Потому что разновидностей вирусов гриппа довольно много, но их можно как-то систематизировать.
Вообще простудных вирусов существуют тысячи или даже десятки тысяч разновидностей, мы не успеваем за ними. У гриппа, в отличие от других простудных заболеваний, существенно выше риск осложнений. Вирусы гриппа очень сильно отличаются – есть более агрессивные и менее агрессивные вирусы. Вирус гриппа может действительно нанести какой-то ущерб человеку. Есть даже, хотя и редко, смертельные осложнения.
Так помогает ли прививка от гриппа? Каждый год по-разному.
Например, в 2014 году она была малоэффективна, в 2013-м лучше «попали» с тем количеством видов вируса гриппа, которые находились в этой прививке, и она была более эффективной. Нужно ли ее делать повсеместно? Те, кто производит прививки от гриппа, конечно, говорят, что да, но на самом деле есть достаточно четкие критерии, когда это действительно может помочь.
Нужно ли ее делать повсеместно? Те, кто производит прививки от гриппа, конечно, говорят, что да, но на самом деле есть достаточно четкие критерии, когда это действительно может помочь.
В первую очередь, прививка от гриппа нужна не тому человеку, который ее себе делает, а в том случае, если, например, он живет с пожилыми родственниками или маленькими детьми, то есть теми людьми, которые в большей степени подвержены осложнениям гриппа. Если, допустим, лежачий пожилой человек заболевает гриппом, то шансы на развитие пневмонии у него существенно выше. Таким образом, прививка от гриппа нужна, можно сказать, с научной позиции, тем, у кого есть такие родственники. Можно ли делать всем? Можно, это безопасно. Стоит ли на это обязательно тратить свои деньги? Сложный вопрос, зависит, наверное, от того, насколько это внушительная сумма для вас.
Есть еще такой миф, что после того, как прививку от гриппа сделали, можно заболеть настоящим гриппом. Нельзя. То есть так может совпасть, что, например, вам сделали прививку, и вы буквально на следующий день заболеваете настоящим гриппом, которым и так бы заболели, не будь у вас этой прививки.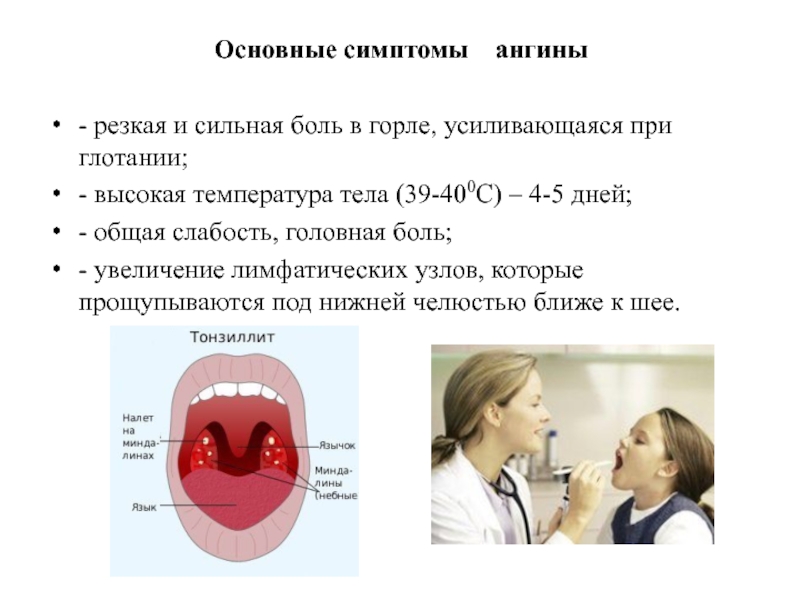 Вакцина от гриппа содержит компоненты вируса, а не сам вирус. То есть, грубо говоря, если разобрать какое-то огнестрельное оружие на части, то отдельно будет лежать затвор, пружина, и оно не может выстрелить никак. То же самое и здесь: если вирус разобран на части, он не может никак собраться в этой прививке и вызвать грипп. Но иммунный ответ, то есть подготовка нашей иммунной системы, при этом происходит.
Вакцина от гриппа содержит компоненты вируса, а не сам вирус. То есть, грубо говоря, если разобрать какое-то огнестрельное оружие на части, то отдельно будет лежать затвор, пружина, и оно не может выстрелить никак. То же самое и здесь: если вирус разобран на части, он не может никак собраться в этой прививке и вызвать грипп. Но иммунный ответ, то есть подготовка нашей иммунной системы, при этом происходит.
Если у вас высокая температура, то гораздо лучше остаться дома, вы таким образом несколько снизите риск осложнений. Если это просто насморк, незначительная боль в горле, – я не видел статистики, чтобы такое состояние у людей, которые остались дома или пошли на работу, как-то существенно повышало шансы. То есть нужно оценивать общее свое состояние: если изначально слабость очень сильная, если есть высокая температура – выше 38 градусов, например, и еще важно температуру мерить, не используя перед этим парацетамол и ибупрофен, потому что эти лекарства снижают температуру. Если за час до измерения температуры выпить парацетамол, то с высокой вероятностью вы ее у себя не обнаружите, а это не значит, что организму не тяжело в этот момент.
В продолжение этой темы: нужно ли температуру снижать? Любую температуру, которая выше 37-37,5, нужно снижать. Не нужно ждать. Есть достаточно старое представление о том, что температура – это некая защитная реакция организма, которая сама помогает убивать инфекцию. Оно немного устарело: всё гораздо сложнее, одной такой схемой нельзя объяснить этот механизм. Температуру надо снижать.
Обычно температуры ниже 37,5 вы не чувствуете, хотя у всех людей по-разному. Кто-то при 37,5 будет лежать уже в постели и говорить: «Никуда мне не надо, я болею». А кто-то может при 39 совершенно запросто прыгать. Но если вы обнаружили у себя температуру больше 37,5, ее нужно снижать. Парацетамол, ибупрофен. У детей так же. Но у детей до года 37 – это вообще нормальная температура, чуть выше «взрослой» нормы. Эти лекарства очень здорово помогают улучшать самочувствие – это главное, чего мы должны добиться, то есть мы должны себя чувствовать нормально. Во всяком случае из того, что мне попадалось в литературе, согласно большей части взвешенных научных мнений температура – это не защитная реакция организма, а некий патологический процесс, который вызывается инфекцией, но никак не является ответом организма на инфекцию.
А почему, хотя нет научных данных, что противовирусные средства помогают лечению, но мы, как правило, себя лучше чувствуем после приема этих препаратов? Думаю, ответ достаточно простой: простуда, как правило, протекает первые дни тяжелее, а дальше симптомы начинают ослабевать. Довольно тяжело ориентироваться на свое самочувствие в этой ситуации.
Что такое научные исследования в этой ситуации? Мы не можем на одной или двух моделях спрогнозировать, как себя будут чувствовать многие люди. Нужно взять для этого много людей, дать одной половине из них лекарство, другой – таблетку, которая выглядит так же, как это лекарство, но при этом не содержит каких-то действующих веществ, это просто будет глюкоза или крахмал. Количество этих веществ в группах должно быть большим, иначе тоже возможны очень большие статистические погрешности. И желательно, чтобы ни пациент, ни доктор не знали, какая часть людей получили тот или иной препарат – это называется двойные слепые плацебоконтролируемые исследования.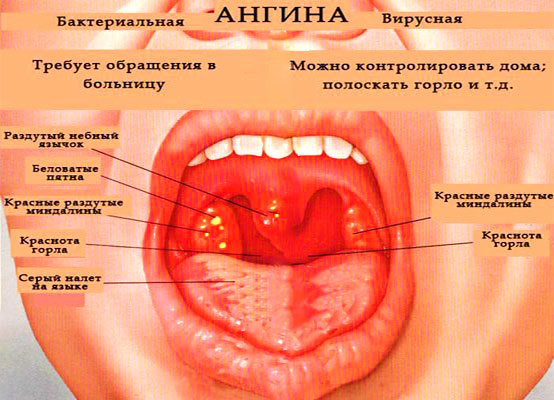
Это то, чем мы должны оперировать сейчас и в будущем, когда мы отвечаем на вопрос, помогает ли то или иное лекарство. В идеале – если мы еще смотрим историю этих пациентов не только на этот короткий период наблюдения, но и в течение длительного времени. И вот таких исследований, которые бы показали эффективность этих лекарств, к сожалению, не существует. И, что самое важное, когда человек просто приходит в аптеку и просит что-нибудь от простуды, ему обязательно пытаются продать такие лекарства…
Я думаю, что это один из самых важных вопросов с точки зрения того, как будет развиваться медицина в будущем. Думаю, какого-то конкретного виновника того, почему так произошло, нет. Фармацевтические компании, конечно, хотят продавать больше лекарств. Это не значит, что они кромешные жулики и хотят нажиться, – им нужны деньги для того, чтобы исследовать другие препараты. Как правило, у любой фармацевтической компании есть несколько хороших и полезных лекарств, которые нужны людям, и другая половина лекарств, которые, в лучшем случае, пустышки, в худшем – способны усугубить какие-то болезни.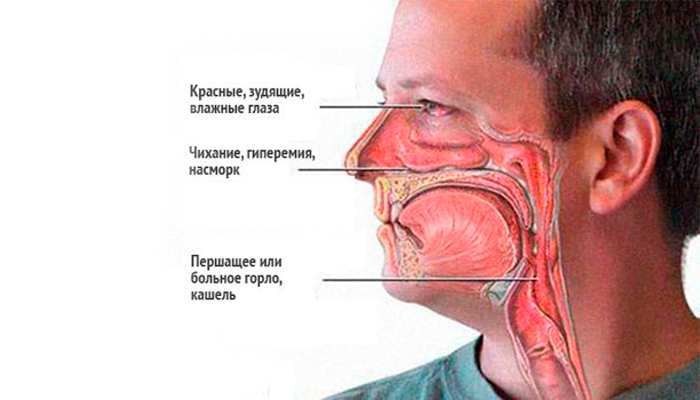
Когда у докторов недостаточно времени для того, чтобы оценить, что происходит с пациентом, когда у них недостаточно времени, чтобы заниматься своим образованием, как правило, их схемы упрощаются, и они действуют так, как их учат на пятилетних курсах по повышению квалификации, которые постоянно проходят. Часто бывает, что лекторы, которые эти курсы ведут, ангажированы фармацевтическими компаниями.
То есть здесь складывается всё: и государственная политика, и интересы бизнеса, и в том числе то, что система здравоохранения как таковая во всём мире немного устарела. То есть то, чем мы пользуемся сейчас, с точки зрения подхода переживает некий кризис. Но если бы все доктора ориентировались на результат научных тестов, – с одной стороны, это немного мешало бы прогрессу, когда люди пробуют что-то новое, иногда методом проб и ошибок находятся какие-то решения, но с другой стороны, это было бы как-то более всё организованно.
С этим надо бороться. Иногда людям проще подчиниться той системе, которая вокруг них, и плыть по течению, но лучше ориентироваться на современные тенденции в науке, которые нас в большей степени оберегают от того, чтобы использовать лишние лекарства, тратить лишние деньги, в том числе, на них.
Пить больше, чем хочется, то есть как бы давиться жидкостью, когда она уже совершенно не влезает, – это совершенно неправильно. Как правило, граница между тем, когда я мог бы в принципе попить, но сейчас мне просто неохота, и тем, когда я больше не могу совершенно, уберите от меня эту жидкость, – она достаточно большая, она может до полутора литров в сутки составлять.
Действительно, это частый такой совет, вряд ли он может навредить, хотя если вливать в себя жидкость даже тогда, когда в этом нет никой потребности, это может быть плохо, особенно для людей, у которых есть хронические проблемы с почками. Но обычное теплое питье не может навредить никак. И оно достаточно хорошо снимает такие симптомы, как першение в горле. То есть, например, если пить маленькими глотками теплый чай – вирусы совершенно никак не реагируют. Они, конечно, не умрут от теплого чая, и бактерии тоже. Но самочувствие – это же очень важно – обычно при этом немного у нас лучше.
Думаю, что здесь не может быть универсального совета для всех людей. Важно, чтобы вы ощущали себя лучше. Если вам нравится морс, вы должны пить морс. Если кому-то нравится молоко с медом, а кому-то не нравится, это не значит, что всем нужно в равной степени его пить. Еще раз: мы таким образом не победим инфекцию, мы позволим себе чувствовать себя лучше – это самое важное, чего мы должны добиться в этой ситуации.
Важно, чтобы вы ощущали себя лучше. Если вам нравится морс, вы должны пить морс. Если кому-то нравится молоко с медом, а кому-то не нравится, это не значит, что всем нужно в равной степени его пить. Еще раз: мы таким образом не победим инфекцию, мы позволим себе чувствовать себя лучше – это самое важное, чего мы должны добиться в этой ситуации.
Если кашель существует сам по себе – без насморка и без боли в горле – чаще всего это не совсем типично для вирусной инфекции, и надо понять, почему кашель возникает. Если все симптомы вирусной инфекции, кроме кашля, прошли, и начало кашля связано очевидно с этими симптомами, то есть он возник или чуть позже, или тогда же, когда возникли насморк и боль в горле, кашель такой может тянуться достаточно долго, я думаю, что в этой ситуации баня вряд ли как-то может вам повредить, если нет насморка, нет температуры и нет боли в горле. Во время острого периода вирусной инфекции – здесь мне придется всё-таки руководствоваться своим мнением, потому что никаких научных исследований про баню не доводилось читать – думаю, что было бы правильно остаться дома в этой ситуации, когда есть несколько признаков вирусной инфекции, кроме кашля.
Кашель можно разделить на два принципиально разных вида – это сухой кашель и влажный кашель. Сухой кашель – без мокроты, то есть он не приводит к появлению и откашливанию какой-то субстанции из легких. Сухой кашель – это один из самых частых симптомов при вирусной инфекции. Боль в горле, насморк, на третьем месте кашель.
Есть лекарства, которые останавливают кашель, – он бывает такой, что очень тяжело заснуть, например, или работать, сконцентрироваться, даже просто находиться дома тяжело, потому что кашель мучительный. Есть лекарства, которые подавляют кашлевой рефлекс. Если кашель сухой, можно их использовать. Действующее вещество, например, бутамират, у нас – в Европе, в Штатах есть другое действующее вещество, у нас оно почти не используется. Если кашель при этом стал влажным, то есть появилась мокрота, это лекарство нужно отменить, потому что оно будет мешать выходить жидкости из легких.
Кашель с мокротой может в некоторой мере свидетельствовать о том, что вирусная инфекция перешла в бактериальную. То есть если кашель глубокий, мы его чувствуем где-то в груди, если он не на уровне шеи, какого-то комка в горле, если он с мокротой, если эта мокрота зеленого цвета, например, и если это пятый, шестой, седьмой день болезни, то это повод сходить к доктору и посмотреть, что происходит. При бактериальных бронхитах иногда назначаются антибиотики. Не всегда. Иногда кашель бывает при пневмонии, которая сопровождается плохим самочувствием, болью в груди.
То есть если кашель глубокий, мы его чувствуем где-то в груди, если он не на уровне шеи, какого-то комка в горле, если он с мокротой, если эта мокрота зеленого цвета, например, и если это пятый, шестой, седьмой день болезни, то это повод сходить к доктору и посмотреть, что происходит. При бактериальных бронхитах иногда назначаются антибиотики. Не всегда. Иногда кашель бывает при пневмонии, которая сопровождается плохим самочувствием, болью в груди.
В мире считается, что до трех недель с кашлем можно, в общем-то, ничего не делать. Если кашель продолжается больше трех недель, то это повод задуматься, почему так произошло. Эта группа лекарств называется муколитики, они разжижают мокроту. У детей их применять нужно с очень большой осторожностью – на самом деле их назначают гораздо чаще, чем нужно. При сухом кашле их не надо использовать никогда. Если кашель с густой, очень трудно отходящей мокротой, то есть когда мы очень долго кашляем, ничего не получается, и только потом, спустя какое-то достаточно продолжительное время, выходит этот сгусток мокроты, – вот в этой ситуации можно использовать муколитики. Если просто кашель с мокротой, и он не мучительный, если она достаточно легко отходит, то любые лишние лекарства не нужно использовать – нужно понимать, зачем мы это делаем.
Если просто кашель с мокротой, и он не мучительный, если она достаточно легко отходит, то любые лишние лекарства не нужно использовать – нужно понимать, зачем мы это делаем.
Чем меньше мы используем лекарств, тем лучше мы контролируем, что происходит, и уменьшаем риск возможных осложнений.
Муколитики позволяют испытывать меньше проблем с кашлем, он становится менее мучительным. Длительность – я, наверное, не совсем компетентен сказать, влияют ли они на длительность. Наверное, в некоторых ситуациях – да, но это достаточно редкие ситуации. Просто очень часто такие лекарства продают как раз в тех самых ситуациях: пришел в аптеку, «мне что-нибудь от простуды, давайте» – и пять, шесть, семь лекарств.
Ингаляции – надо понимать, какие и при каком кашле. Если вы имеете в виду просто дышать, например, паром… (Из зала: минеральной водой). Минеральная вода слегка облегчает кашель, но никак не позволяет вылечить его быстрее. (Из зала: лазолван). Лазолван – это муколитик, то есть правила точно такие же, как мы обсуждали по поводу муколитиков. При сухом кашле этого не нужно делать. Мы немного ушли в такую терапевтическую плоскость, но относительно эреспала и производителей этого лекарства есть достаточно много спорных мнений. Мне не встречались убедительные данные о том, что это лекарство полезно.
(Из зала: лазолван). Лазолван – это муколитик, то есть правила точно такие же, как мы обсуждали по поводу муколитиков. При сухом кашле этого не нужно делать. Мы немного ушли в такую терапевтическую плоскость, но относительно эреспала и производителей этого лекарства есть достаточно много спорных мнений. Мне не встречались убедительные данные о том, что это лекарство полезно.
Как отличить грипп от другой простудной инфекции? Для гриппа характерен определенный ряд вирусов. Риновирусы, аденовирусы, вирус парагриппа в меньшей степени – они начинаются с боли в горле и с насморка. При гриппе, как правило, нет ни боли в горле, ни насморка. При гриппе обычно возникает сразу сухой кашель, першение в гортани и повышается температура. Это первые признаки заболевания – когда не болит горло, нет насморка, но при этом высокая температура, сильная слабость. Обычно при гриппе еще характерна такая ломота в мышцах, суставах, костях, то есть хочется просто лечь под одеяло и лежать. Если присутствует такая слабость одновременно с раздражением трахеи, то есть немного ниже горла, это характерные признаки гриппа.
Если присутствует такая слабость одновременно с раздражением трахеи, то есть немного ниже горла, это характерные признаки гриппа.
Обычно температура при гриппе держится 2-3, иногда 4 дня. Лекарства, которые назначают от гриппа, нужно принять в первые 24 часа после начала симптомов. На самом деле и по этой части тоже доказательства весьма сомнительны, к сожалению, но они хотя бы в каком-то объеме присутствуют, то есть если начать лечение в первые сутки – это помогает немного уменьшить длительность симптомов гриппа, но при этом никак не позволяет влиять на шанс осложнений.
О цитомегаловирусе. Наличие в крови вируса – наверное, не совсем правильно так считать. Есть иммуноглобулины – это белки в крови, которые являются неким носителем памяти. Мы смотрим, в первую очередь, иммуноглобулин G и иммуноглобулин M. Иммуноглобулин G – это такие анализы, которые показывают, что иммунная система когда-то имела контакт с этим вирусом. Если взять сто человек, то по меньшей мере у тридцати или сорока будет положительный показатель. Это значит лишь то, что когда-то был контакт с этой инфекцией. Ничего больше. Иммуноглобулин M позволяет сказать, что сейчас есть активная фаза цитомегаловирусной инфекции. Но если есть активная цитомегаловирусная инфекция, обычно у нее достаточно явные признаки – сильно увеличенные лимфоузлы, начинается она, как правило, достаточно остро, и при этом еще ангины могут присоединяться вторично, очень часто – это как раз та ситуация, где ангина является вторичной болезнью.
Это значит лишь то, что когда-то был контакт с этой инфекцией. Ничего больше. Иммуноглобулин M позволяет сказать, что сейчас есть активная фаза цитомегаловирусной инфекции. Но если есть активная цитомегаловирусная инфекция, обычно у нее достаточно явные признаки – сильно увеличенные лимфоузлы, начинается она, как правило, достаточно остро, и при этом еще ангины могут присоединяться вторично, очень часто – это как раз та ситуация, где ангина является вторичной болезнью.
Само по себе это заболевание никак лечить не надо, то есть опять-таки какого-то эффективного лекарства от него нет. Оно может продолжаться несколько месяцев, потом проходит. Там есть определенные нюансы с режимом, с тем, что нужно вообще делать с точки зрения работы, режима физических нагрузок и так далее. Но наличие вот такого иммунного ответа в прошлом никак не может повышать шанс развития простудных заболеваний в будущем.
Мы знаем о важности режима сна, то есть люди, которые спят полноценно, те самые восемь часов примерно, болеют обычно реже, чем те, кто спит меньше положенного. Есть определенные закономерности с пищей, которую используют люди. Тут достаточно сложная цепочка, и мы тоже не всё понимаем, но однозначно, если человек питается так, как мы сейчас считаем, что это питание более-менее здоровое, то риски заболеть немного ниже. Обычно риски заболеть ниже у тех, кто работает в условиях, где меньше людей находится в одном помещении. Физическая активность тоже уменьшает риск заболеть. То есть это очень многофакторный вопрос, здесь очень сложно дать анализ по поводу какого-то конкретного человека.
Есть определенные закономерности с пищей, которую используют люди. Тут достаточно сложная цепочка, и мы тоже не всё понимаем, но однозначно, если человек питается так, как мы сейчас считаем, что это питание более-менее здоровое, то риски заболеть немного ниже. Обычно риски заболеть ниже у тех, кто работает в условиях, где меньше людей находится в одном помещении. Физическая активность тоже уменьшает риск заболеть. То есть это очень многофакторный вопрос, здесь очень сложно дать анализ по поводу какого-то конкретного человека.
То, что один человек заболел пять раз в год простудой, а другой ни разу не заболел – это совершенно нормально. Если человек болеет пять раз в год простудой, но при этом ничего не возникает: у него нету постоянных пневмоний, синуситов, то есть это простуда та самая, о которой мы говорим, которая начинается и заканчивается на седьмой, восьмой, девятый день и не оставляет никаких следов, – это норма. Люди обычно начинают болеть, когда дети, например, пошли в детский сад – это совершенно обычная история. В семье, если все живут в квартире и старший ребенок ходит в сад, младший ребенок будет болеть, как правило, чаще простудными заболеваниями. В этом нет ничего необычного и ничего трагического, это совершенно нормально. Простуда сама по себе, если она не вызвала никаких осложнений, не имеет каких-то рисков того, что что-то пойдет не так в будущем. Это некая законченная история, она начинается и заканчивается, всё.
В семье, если все живут в квартире и старший ребенок ходит в сад, младший ребенок будет болеть, как правило, чаще простудными заболеваниями. В этом нет ничего необычного и ничего трагического, это совершенно нормально. Простуда сама по себе, если она не вызвала никаких осложнений, не имеет каких-то рисков того, что что-то пойдет не так в будущем. Это некая законченная история, она начинается и заканчивается, всё.
Об удалении аденоидов. Эта проблема сейчас достаточно четко сформулирована в мире. Можно услышать какие-то личные мнения докторов, они могут сильно отличаться, но вообще в мировой практике довольно четко определено, когда нужно удалять аденоиды. Их нужно удалять, когда ребенок длительно не дышит носом. Фактически единственная группа лекарств, которая при этом помогает, – это местные кортикостероидные гормоны. Это достаточно безопасная ситуация, но нужно, чтобы врач посмотрел и назначил их.
Если у ребенка нарушено носовое дыхание несколько месяцев, то есть у него дыхание через рот, он храпит ночью, дышит ртом в течение ночи, то это показания к удалению аденоидов.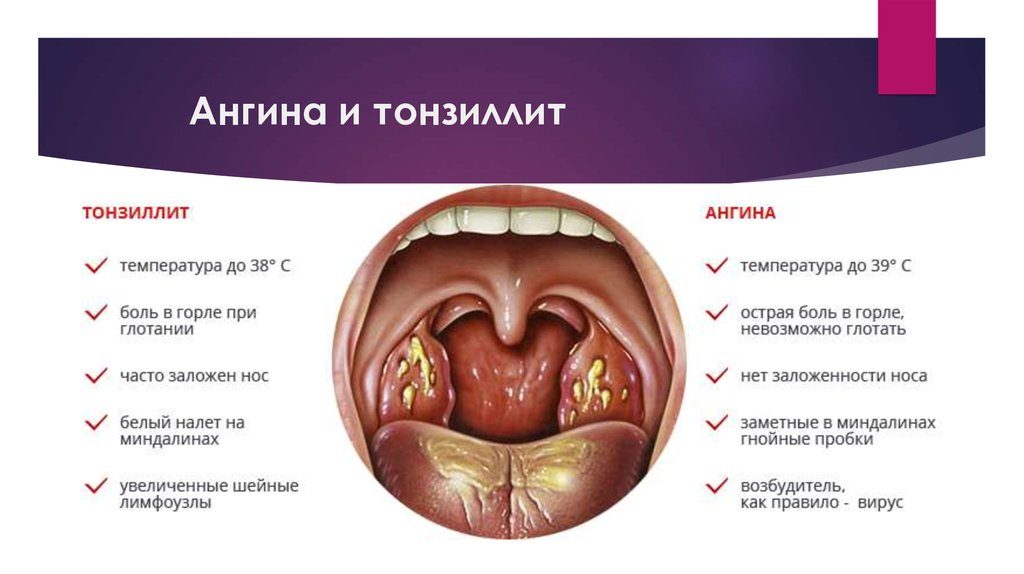 Если у ребенка есть задержки дыхания во сне и при этом храп, – это тоже показания к удалению аденоидов. И последнее из широко использующихся показаний – это рецидивирующиеся, постоянно повторяющиеся инфекции ушей: гнойные отиты. Еще бывает такое, что жидкость в ухе – не гной, а слизь, которая долго держится в ушах. То есть она остается, это снижает слух ребенка, в этой ситуации тоже аденоиды удаляют.
Если у ребенка есть задержки дыхания во сне и при этом храп, – это тоже показания к удалению аденоидов. И последнее из широко использующихся показаний – это рецидивирующиеся, постоянно повторяющиеся инфекции ушей: гнойные отиты. Еще бывает такое, что жидкость в ухе – не гной, а слизь, которая долго держится в ушах. То есть она остается, это снижает слух ребенка, в этой ситуации тоже аденоиды удаляют.
Мне не попадались данные о том, что удаление аденоидов как-то снижает частоту простуд. Если ребенок плохо дышит носом и постоянно дышит ртом, то у него немного неправильно формируются кости черепа. Он растет, а дыхание через рот – оно на самом деле неправильное, то есть это резервный механизм. Если у ребенка повторяющиеся инфекции ушей, то это может оставить последствия в ухе, и здесь тоже нужно достаточно быстро, как правило, принимать такие решения. Быстро – это не значит за дни, это значит за месяцы. Какого-то уникального средства, которое бы точно предотвращало развитие простуды или существенно снижало ее риск, к сожалению, пока не нашли.
Думаю, что если у человека есть потребность как-то себя укрепить, это само по себе достаточно важное действие в его жизни, то есть он как-то настроен на это. Это на самом деле довольно тонкие вещи. Но прежде всего это значит, что у него есть время этим заняться, то есть он более-менее себя чувствует неплохо.
Довольно часто боли в горле вообще не связаны с инфекцией. Они могут быть связаны с пересохшим горлом, когда нос плохо дышит. Боли в горле могут быть связаны с тем, что из желудка кислота через пищевод попадает на заднюю стенку горла, особенно часто это случается ночью, когда пищевод горизонтально расположен. Надо разобраться. Если горло поболело и сразу прошло, и больше боль не вернулась, то очень маловероятно, что мы говорим о вирусе – скорее всего, какая-то другая причина и, скорее всего, неинфекционная вызвала эту боль в горле.
Исследования на людях – это очень сложная штука. Их составление – это очень непростое дело, и часто такие исследования показывают совершенно неправильные вещи. Поэтому, как правило, когда речь идет о факте, который убедительно доказан наукой, мы говорим о том, что проведено не одно, а много исследований с разными вводными данными. И когда мы берем некие усредненные показатели по многим исследованиям, то хорошо бы, чтобы эти исследования не спонсировались фармакологическими компаниями, тогда мы получаем более или менее убедительные результаты. И то, например, через 20-40 лет, когда мы получим доступ к большим данным, которые могут уже собираться относительно всей жизни человека – что он делает, что он ест, когда он болеет – возможно, какие-то вещи будут пересмотрены.
Поэтому, как правило, когда речь идет о факте, который убедительно доказан наукой, мы говорим о том, что проведено не одно, а много исследований с разными вводными данными. И когда мы берем некие усредненные показатели по многим исследованиям, то хорошо бы, чтобы эти исследования не спонсировались фармакологическими компаниями, тогда мы получаем более или менее убедительные результаты. И то, например, через 20-40 лет, когда мы получим доступ к большим данным, которые могут уже собираться относительно всей жизни человека – что он делает, что он ест, когда он болеет – возможно, какие-то вещи будут пересмотрены.
У физически более активных людей меньше шансов заболеть вирусной инфекцией, я сформулировал это так. Конкретно о какой-то сопротивляемости организма – для меня самого этот термин не очень понятен. Но если взять сто физически активных людей и сто физически не активных, то те, которые физически не активны, будут болеть чаще. Скорее всего, риск развития простудных заболеваний немного, чуть-чуть, снизится у человека, который бегает. Но мы не всё знаем. Количество данных постоянно повышается, нужно постоянно за этим следить, и, как правило, можно оценить только верхушку.
Но мы не всё знаем. Количество данных постоянно повышается, нужно постоянно за этим следить, и, как правило, можно оценить только верхушку.
– Вы сказали, что маска не работает. А есть что-нибудь, что работает, что может снизить риск заболеть при передвижении в транспорте, в метро?
– Мыть руки с мылом, это абсолютно достоверно.
Об оксолиновой мази. Никаких убедительных данных о том, что она убивает вирусы, тоже нет. Факторов, которые влияют на нас, гораздо больше, чем мы можем держать в голове. Обычно мы выделяем фактор, стереотипный для нас. Это от культуры зависит. Вот если араб заболеет вирусной инфекцией, он никогда не будет это связывать с кондиционерами, например. А у нас очень многие связывают. Каждый день мне приходится слышать: «Я когда посижу под кондиционером, сразу заболеваю». Мне здесь довольно сложно, потому что количество убежденных в этом людей заставляет иногда усомниться.
Но на самом деле подтверждения тому, что переохлаждение непосредственно связано с развитием вирусной инфекции, нет. Если бактериальные инфекции – осложнение вирусной, то мы начинаем с вирусной инфекции, то есть приходим к тому, с чего начали. Что касается бактериальных инфекций, то среди них первичных, то есть впервые возникших без каких-то предпосылок, довольно мало. Если мы говорим про верхние дыхательные пути, то чаще всего это ангина. Ангина точно никак не связана с переохлаждением, это достаточно агрессивно передающаяся бактерия, конкретный вид стрептококка – стрептококковые бактерии, которые передаются от одного человека к другому.
Если бактериальные инфекции – осложнение вирусной, то мы начинаем с вирусной инфекции, то есть приходим к тому, с чего начали. Что касается бактериальных инфекций, то среди них первичных, то есть впервые возникших без каких-то предпосылок, довольно мало. Если мы говорим про верхние дыхательные пути, то чаще всего это ангина. Ангина точно никак не связана с переохлаждением, это достаточно агрессивно передающаяся бактерия, конкретный вид стрептококка – стрептококковые бактерии, которые передаются от одного человека к другому.
Например, есть такой факт: люди, которые живут на полярных станциях или где-нибудь на Шпицбергене, болеют гораздо реже, за счет того, что у них нету вирусов. Потому что там ограниченный какой-то коллектив, к ним не приезжают больные люди. Им не завозят вирусы туда, и люди на полярных станциях или на международной космической станции не болеют. Думаю, что если вы будете жить в одиночестве, например, в своем доме в Сибири, и проделаете такую вещь, скорее всего, вы не заболеете. Если же вы общаетесь с людьми и, соответственно, имеете какой-то источник вирусной инфекции, даже необязательно, чтобы это был прямо сильно больной человек, – во всяком случае, нужна какая-то слизистая оболочка для вируса, на которой он может существовать.
Если же вы общаетесь с людьми и, соответственно, имеете какой-то источник вирусной инфекции, даже необязательно, чтобы это был прямо сильно больной человек, – во всяком случае, нужна какая-то слизистая оболочка для вируса, на которой он может существовать.
Сам по себе холод может вызвать, например, обморожение, это другая история, это не инфекционное заболевание.
– А воспаление легких?
– Воспаление легких – это заболевание инфекционное, оно не вызывается просто отрицательной температурой. Хронические болезни и острые болезни – это совершенно разные ситуации. Мы сейчас говорим и про бактериальные, и про вирусные инфекции. Острые инфекции – они имеют начало и конец. Есть такое убеждение тоже, что если инфекцию не лечить, она может стать хронической. Это неверно. У хронической инфекции есть очень четкие предпосылки. Если мы говорим о верхних дыхательных путях, то это чаще всего или сопутствующая аллергия, или, например, инородное тело в верхнечелюстной пазухе – вот это может стать причиной хронической инфекции.
Возможно, снизив физическую активность и находясь дома в те моменты, когда нам плохо, когда у нас высокая температура, мы таким образом в некоторой мере снижаем риск развития бактериальной инфекции. Но если речь о том, чтобы, например, выпить антибиотики заранее, вдруг будет инфекция, – это неправильно. Антибиотики, как мы говорили в начале, нужно использовать тогда, когда уже есть факт бактериальной инфекции, это очень важно. То есть бесконтрольно лекарства не нужно использовать.
Думаю, что через 20-30-40 лет мы будем знать гораздо больше. Сейчас мы не до конца понимаем все закономерности, несмотря на то, что это самая частая болезнь в мире. Эти данные достаточно быстро обновляются. Иногда бывает так, что какие-то научные данные заходят в тупик и оказывается, что всё это было неверно. И обязательно это произойдет еще много раз в понимании того, что вообще в нашем организме происходит.
Но это не значит, что не нужно оперировать теми научными данными, которые есть в настоящий момент. В этой ситуации наука способна оградить человека от лишних трат, побочных эффектов ненужных лекарств и ненужных действий, то есть как-то сэкономить силы и энергию для более полезных вещей, нежели впадать в ипохондрию по поводу обычной для человека простудной инфекции.
В этой ситуации наука способна оградить человека от лишних трат, побочных эффектов ненужных лекарств и ненужных действий, то есть как-то сэкономить силы и энергию для более полезных вещей, нежели впадать в ипохондрию по поводу обычной для человека простудной инфекции.
Есть некий сценарий, он связан с очень многими факторами – прежде всего с тем, что за вирус у нас вызывает конкретно вот эту болезнь. Разные вирусы немного по-разному распространяются в слизистой оболочке. Для каких-то вирусов более характерен насморк, для каких-то – кашель. Когда вы почувствовали симптомы болезни, это значит, что вы уже заболели. Такого понятия, как «я заболеваю», нет.
Если вы чувствуете першение в горле и насморк, у вас уже вирусная инфекция, то есть вы заболели. Она может протекать быстро, если это вирус, который не агрессивно распространяется в слизистой изначально, его не очень много, соответственно, попало в слизистую оболочку. На это влияют сотни факторов. Может возникнуть кашель, может не возникнуть, мы на это сейчас повлиять, к сожалению, не можем.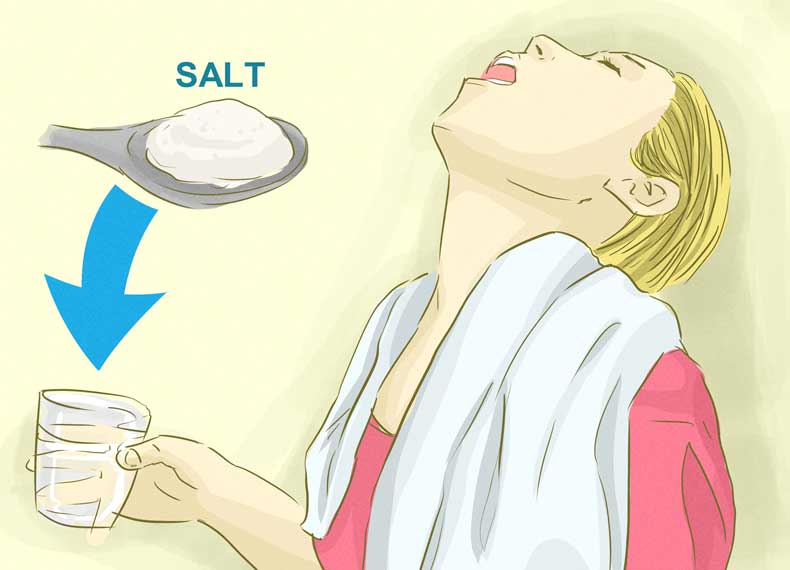 Мы наблюдаем и смотрим, что происходит.
Мы наблюдаем и смотрим, что происходит.
Опять же, сейчас показания к удалению миндалин достаточно четко сформулированы. Раньше удаляли всем. В какой-то определенный промежуток времени, это семидесятые годы, чуть ангина – всё, и позже, в восьмидесятых, тоже так делали. Сейчас показания к удалению небных миндалин сформулированы так: это более пяти ангин за один год, это более трех ангин в течение трех лет, это второй паратонзиллярный абсцесс.
Паратонзиллярный абсцесс – это когда бактерии скапливаются, это скопление жидкого гноя внутри какой-то определенной полости, в данном случае – за небной миндалиной. Это тяжело пропустить, это обычно лечат в больнице, такая неприятная штука. И последнее показание – если небные миндалины увеличены настолько, что они мешают глотать, дышать, такое тоже бывает.
Видео: Виктор Аромштам
Фото: Анна Гальперина
Просветительский лекторий портала «Православие и мир» работает с начала 2014 года.
Среди лекторов – преподаватели духовных и светских вузов, ученые и популяризаторы науки. Видеозаписи и тексты всех лекций публикуются на сайте.
Читайте также:
Является ли ангина симптомом COVID-19?
COVID-19 — респираторное заболевание, вызываемое SARS-CoV-2, также известным как новый коронавирус. COVID-19 может иметь самые разные симптомы, включая боль в горле.
Но боль в горле — это только один из симптомов, который может развиться из-за COVID-19. Некоторые другие симптомы встречаются гораздо чаще.
В этой статье мы рассмотрим боль в горле как симптом COVID-19, другие симптомы, на которые следует обратить внимание, и когда обращаться за медицинской помощью.
По данным Центров по контролю и профилактике заболеваний (CDC), симптомы, развивающиеся при COVID-19, могут варьироваться от одного человека к другому.
Боль в горле может быть одним из симптомов COVID-19. На данный момент не очень хорошо задокументировано, когда именно в ходе инфекции возникает ангина.
При других респираторных заболеваниях, таких как простуда, боль в горле часто является ранним симптомом. Поскольку респираторные вирусы вдыхаются, они сначала попадают в нос и горло.Они могут воспроизводиться там на раннем этапе, что приводит к болезненности и раздражению горла.
В целом, боль в горле — не очень распространенный симптом COVID-19. Исследование, проведенное в Китае по заказу Всемирной организации здравоохранения (ВОЗ), показало, что из более чем 55 000 подтвержденных случаев только 13,9% людей сообщили о боли в горле.
Два небольших исследования в Китае также показали, что боль в горле является менее распространенным симптомом COVID-19. Одно исследование сообщило об этом только в 5 процентах случаев, а другое сообщило о боли в горле в 7.1 процент случаев.
Другие симптомы — более частые признаки COVID-19. По данным ВОЗ, три наиболее распространенных симптома:
Наряду с болью в горле были зарегистрированы и другие менее распространенные симптомы COVID-19:
Имейте в виду, что мы все еще узнаем больше о новом коронавирусе и COVID-19, болезнь, которую он вызывает, каждый день.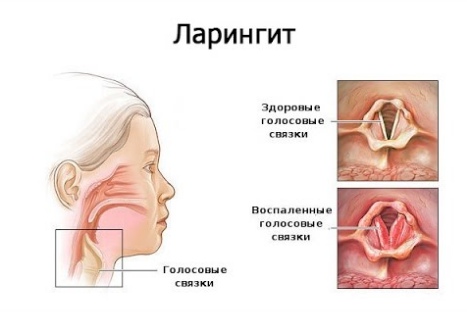 Из-за этого тип и частота симптомов могут меняться по мере обнаружения большего числа симптомов.
Из-за этого тип и частота симптомов могут меняться по мере обнаружения большего числа симптомов.
Если у вас возникла боль в горле или другие симптомы респираторной инфекции, как узнать, вызвано ли это COVID-19, простудой или сезонным гриппом?
Простой ответ: единственный надежный способ исключить COVID-19 — это пройти тестирование на него.
Другие факторы также могут помочь вам различить эти три заболевания:
- COVID-19. Симптомы часто развиваются постепенно. На сегодняшний день наиболее частыми симптомами являются лихорадка, кашель и усталость. Другие симптомы возникают реже.
- Простуда. Симптомы также могут появляться постепенно. Но наиболее частыми ранними симптомами являются боль в горле и насморк или заложенность носа. Лихорадка может возникнуть, но обычно бывает редко.
- Грипп. Симптомы появляются внезапно. Грипп имеет много общих симптомов с COVID-19. Но общие симптомы гриппа, такие как озноб, головная боль, ломота и боли в теле, при COVID-19 встречаются реже.

Если у вас возникла боль в горле или другие симптомы и вы подозреваете, что у вас COVID-19, примите следующие меры:
- Оставайтесь дома. Планируйте выходить на улицу только для того, чтобы обратиться за медицинской помощью. Если вы живете с другими людьми, постарайтесь максимально дистанцироваться от них.
- Позвоните своему врачу. Сообщите им о своих симптомах. Они дадут вам информацию о том, как позаботиться о себе во время болезни, а также могут организовать для вас тестирование на COVID-19.
- Следите за своими симптомами. Большинство людей с COVID-19 могут выздороветь дома; однако примерно у 1 из 5 человек развивается более серьезное заболевание. Если ваши симптомы начинают ухудшаться, немедленно обратитесь за медицинской помощью.
Если у вас легкие симптомы COVID-19 с болью в горле, вы можете предпринять некоторые шаги, чтобы облегчить симптомы дома.К ним относятся:
- Пейте много жидкости, чтобы поддерживать водный баланс во время восстановления.
 Теплые жидкости, такие как бульоны или чай с медом, могут помочь снять раздражение и болезненность горла.
Теплые жидкости, такие как бульоны или чай с медом, могут помочь снять раздражение и болезненность горла. - Попробуйте полоскать горло раствором соленой воды, чтобы уменьшить боль в горле.
- Рассасывайте леденцы или леденцы, которые помогают поддерживать влагу в горле, стимулируя выработку слюны.
- Используйте увлажнитель, чтобы увлажнить воздух. Принятие горячего душа также может помочь облегчить раздражение горла.
- Отдохните, чтобы помочь иммунной системе вашего организма бороться с инфекцией.
- Рассмотрите возможность использования безрецептурных лекарств для облегчения боли. Примеры включают ацетаминофен (тайленол), напроксен (алеве) и аспирин.
У некоторых людей COVID-19 может прогрессировать и включать более серьезные симптомы. Обычно это происходит через 5-8 дней после того, как вы заболели.
Немедленно обратитесь за медицинской помощью, если у вас есть какие-либо из следующих симптомов:
Боль в горле — потенциальный симптом COVID-19. Но это менее распространено, чем другие симптомы, такие как лихорадка, кашель и усталость.
Но это менее распространено, чем другие симптомы, такие как лихорадка, кашель и усталость.
Если у вас болит горло или другие симптомы и вы подозреваете, что у вас COVID-19, оставайтесь дома и позвоните своему врачу, чтобы обсудить ваши симптомы. Они могут сообщить вам, как позаботиться о себе, и могут предложить вам пройти тестирование на COVID-19.
Хотя большинство случаев COVID-19 протекает в легкой форме, некоторые из них могут прогрессировать до серьезного заболевания. Не стесняйтесь обращаться за неотложной медицинской помощью, если вы испытываете такие симптомы, как затрудненное дыхание или боль в груди.
Что вызывает боль в горле?
Сначала это грубое ощущение, будто вы проглотили кусочек наждачной бумаги. Вы знаете, что дальше: боль в горле. Это начало простуды, стрептококка или чего-то еще?
«При большинстве болей в горле вам, вероятно, не нужно обращаться к врачу. Вы можете лечить это лекарствами, отпускаемыми без рецепта, брать перерыв на работе и отдыхать», — говорит Джеффри А. Линдер, доктор медицины, магистр здравоохранения. . Он доцент медицины Гарвардской медицинской школы.
Линдер, доктор медицины, магистр здравоохранения. . Он доцент медицины Гарвардской медицинской школы.
Вот некоторые из наиболее частых причин, по которым люди болеют в горле, и советы, когда следует обращаться к врачу.
Простуда или грипп?
Большинство болей в горле вызвано вирусными инфекциями, такими как простуда или грипп. Часто у вас появляются другие симптомы, такие как насморк или заложенность носа, чихание, кашель, умеренная температура и усталость.
Может быть трудно отличить простуду от гриппа, но грипп обычно вызывает худшие симптомы, такие как высокая температура и мышечные боли.
Если боль в горле вызвана вирусом, антибиотики не помогут. Вместо этого полощите горло теплой соленой водой и используйте безрецептурные средства, такие как леденцы и спреи.
Стрептококковая инфекция
Стрептококковая инфекция горла — инфекция, вызываемая бактериями. Симптомы могут включать боль в горле, белые пятна на миндалинах, увеличение лимфатических узлов на шее и лихорадку. Когда у вас ангина, у вас обычно не бывает насморка или кашля.
Когда у вас ангина, у вас обычно не бывает насморка или кашля.
Любой человек может заболеть стрептококковой ангиной, но чаще всего ею болеют дети в возрасте от 5 до 15 лет. По словам Линдера, у взрослых только 10% ангины вызваны стрептококками.
Чтобы узнать, есть ли он у вас, ваш врач может взять мазок с задней стенки вашего горла, чтобы провести экспресс-тест на стрептококк.Если результат положительный, ваш врач назначит антибиотик.
Вы что-нибудь съели?
Когда кислота из вашего желудка выходит через пищевод — трубку, по которой пища переносится изо рта в желудок — ваше горло может болеть и раздражаться. Известный как кислотный рефлюкс, это одна из самых недооцененных причин боли в горле.
«Если вы чувствуете себя хорошо, помимо боли в горле, и у вас, например, нет лихорадки, у вас может быть кислотный рефлюкс», — говорит Гордон Дж. Сигел, доктор медицины. Он доцент кафедры отоларингологии, хирургии головы и шеи в Медицинской школе Файнберга Северо-Западного университета.
Продолжение
Люди с кислотным рефлюксом могут также иметь сухой кашель, проблемы с глотанием и ощущение комка в горле.
Если у вас кислотный рефлюкс, ваш врач может посоветовать некоторые изменения образа жизни, например, переход на диету с низким содержанием жиров и высоким содержанием белка, а также ограничение употребления алкоголя и кофе. Могут помочь лекарства, отпускаемые без рецепта, или ваш врач может вам что-то прописать.
Аллергия: сюрприз от ангины
Насморк может привести к постназальному выделению, когда слизь стекает по задней стенке горла.
Если вы считаете, что аллергия является причиной боли в горле, чихания и насморка, попробуйте безрецептурные лекарства от аллергии. Если это не принесет облегчения, поговорите со своим врачом о других вариантах лечения.
Когда звонить врачу
- Если у вас сильная боль в горле.
- У вас болит горло, не лучше через 3 дня.
- У вас температура выше 100,4 F в течение более 2 дней.

- У вас есть другие медицинские проблемы, такие как астма, болезнь сердца, ВИЧ, диабет или вы беременны.У вас может быть более высокий риск осложнений от инфекций из-за боли в горле.
Обратитесь за неотложной медицинской помощью, если у вас болит горло и возникают проблемы с дыханием или глотанием.
Узнайте наиболее распространенные первые признаки того, что вы собираетесь простудиться или грипп
Как мы простужаемся и грипп
Вирусы простуды и гриппа можно вдыхать или передавать руками к носу или глазам. Когда инфицированные люди кашляют или чихают в руки, они могут передать вирус им.Если больные будут продолжать тесный контакт со здоровыми людьми, они могут заразиться простудой или гриппом. Точно так же здоровые люди могут заразиться вирусами при прикосновении к предметам, которые больные держали или держали в руках.
Первые дни простуды
Когда наша иммунная система реагирует на вирус, мы испытываем знакомые симптомы простуды. Первым признаком простуды обычно является боль или раздражение в горле, за которым обычно следуют первые симптомы, такие как головная боль, озноб или вялость.Они развиваются быстро и могут длиться от одного до двух дней.
Первым признаком простуды обычно является боль или раздражение в горле, за которым обычно следуют первые симптомы, такие как головная боль, озноб или вялость.Они развиваются быстро и могут длиться от одного до двух дней.
В первые несколько дней из носа также может начать течь. По мере того, как ваша простуда усиливается, эта водянистая струйка может становиться гуще и менять цвет на желтый или даже зеленый.
Кашель также может быть частым симптомом простуды. В первые дни это может быть связано с болью или раздражением в горле и раздражающим «першением» в горле.
Общие признаки простуды могут включать:
Головная боль —
Когда ваша иммунная система реагирует на инфекцию, часто развивается головная боль.
Озноб —
В первые несколько дней простуды вы можете чувствовать дрожь или озноб. Однако и у взрослых, больных простудой, повышается температура.
Чихание —
Этот рефлекс — это способ вашего тела уберечь нос от раздражающих его предметов, таких как пыль, бактерии или вирусы.
Усталость и утомляемость —
При простуде вы можете чувствовать усталость и истощение.Вам также может быть трудно сконцентрироваться.
В этот начальный период вы наиболее заразны. Поэтому по возможности рекомендуется регулярно мыть руки теплой водой с мылом и протирать дверные ручки и столешницы дезинфицирующим средством.
Следует помнить, что первые симптомы простуды обычно наиболее выражены в течение первых двух-трех дней после заражения, и если в остальном вы в хорошей форме и здоровы, нет необходимости посещать терапевта. Однако, если у вас есть какие-либо сомнения или беспокоят какие-либо симптомы в вашей семье, обратитесь к врачу.
Сухой кашель, боль в горле, лихорадка, запах
ЗАКРЫТЬ Штатный писатель Cincinnati Enquirer Энн Сакер объясняет, какие шаги следует предпринять, если вы считаете, что у вас новый коронавирус. США СЕГОДНЯ
США СЕГОДНЯ
Для Элизабет Шнайдер ее бой с коронавирусом начался с першения в горле, истощения и головной боли.Затем появились лихорадка, озноб и тошнота. Но у нее никогда не было одышки или кашля.
89-летний отец Чарли Кэмпбелла страдал от кашля и нерегулярного сердечного ритма, и перед тем, как выздоровел, ненадолго получал кислород.
Эми Дрисколл впервые почувствовала одышку, и ее грудь сжалась.
У Билла Хаузера, судьи Верховного суда округа Китсап, штат Вашингтон, симптомы проявились в одночасье.
Люди, которые заразились COVID-19, заболеванием, вызванным новым коронавирусом, охватывающим весь земной шар, могут испытывать широкий спектр симптомов и очень разные переживания.
Оставайтесь на связи, даже когда мы все порознь. Присоединяйтесь к нашей группе Coronavirus Watch в Facebook.
У некоторых симптомы отсутствуют. Безусловно, самая большая группа пациентов с лихорадкой и другими симптомами. Большинство поправится самостоятельно. Около 15% инфицированных заболевают в тяжелой форме и должны быть госпитализированы. Еще 5% заболевают настолько, что их необходимо лечить в отделении интенсивной терапии.
Большинство поправится самостоятельно. Около 15% инфицированных заболевают в тяжелой форме и должны быть госпитализированы. Еще 5% заболевают настолько, что их необходимо лечить в отделении интенсивной терапии.
Согласно Johns Hopkins Medicine, наиболее частыми симптомами у тех, кто ими болеет, являются лихорадка, кашель, одышка при первом заболевании, а также мышечные боли или усталость.
Другие сообщали о менее распространенных симптомах, включая боль или першение в горле, головную боль, продуктивный кашель и тошноту или диарею.
Коронавирус: Врачи говорят, что появился новый симптом: внезапная потеря обоняния или вкуса
Шнайдер из Сиэтла заняла первое место по ряду симптомов, когда большая группа ее друзей подверглась воздействию вируса на вечеринка в субботу, 22 февраля.
Шнайдер, 37 лет, проснулся во вторник немного уставшим и вялым. Она пошла на работу, но к полудню стало казаться, что она сильно простужается.
«У меня была головная боль, ломота в теле и небольшая температура», — сказала она.
Элизабет Шнайдер, 37 лет, была одной из группы людей, инфицированных коронавирусом на вечеринке в Сиэтле 22 февраля. Все выздоровели. (Фото: предоставлено Элизабет Шнайдер)
Она вернулась домой и вздремнула. Когда она встала, ее температура была 101. Кашля, одышки и стеснения в груди не было. Но ей становилось все хуже.
«В тот вечер у меня поднялась температура до 103, и я начал бесконтрольно дрожать.Я едва могла почистить зубы, вынуть контактные линзы и лечь спать », — сказала она.
Она приняла безрецептурные лекарства от простуды и легла спать. К утру температура упала до 101. Следующие два дня она провела в постели, спала и пила много воды. Ей медленно становилось лучше, только к концу осталась низкая температура и усталость. Но только через 12 дней она почувствовала себя по-настоящему хорошо, сказала она.
Эти штаты приказывают жителям оставаться дома или приютом на месте . Что это значит?
От «действительно больного» до «не совсем паршивого»
В Хадсоне, штат Огайо, Дрисколл пережил это заболевание примерно так же. 11 марта 48-летний мужчина внезапно почувствовал усталость и лихорадку на работе. Когда она вернулась домой той ночью, у нее поднялась температура, поэтому она приняла Мотрина и легла спать.
11 марта 48-летний мужчина внезапно почувствовал усталость и лихорадку на работе. Когда она вернулась домой той ночью, у нее поднялась температура, поэтому она приняла Мотрина и легла спать.
Она проснулась посреди ночи от кашля, и у нее заболела грудь.
«Было трудно вдохнуть, и моя грудь сжалась», — сказал Дрисколл журналу Akron Beacon Journal, входящему в сеть USA TODAY Network.«Это не было похоже на то, что я когда-либо испытывал».
48-летняя Эми Дрисколл в воскресенье смотрит в парадную дверь после положительного результата теста на COVID-19. (Фото: Джефф Ланге / Akron Beacon Journal)
На следующий день она обратилась в больницу и была немедленно изолирована. К пятнице температура Дрисколл была 102, и у нее был положительный результат на COVID-19. Она оставалась в госпитале в течение двух дней, на внутривенном введении жидкости, обезболивающих и жаропонижающих средствах, прежде чем она поправилась и ее отправили домой.
Уже 17 марта, почти через неделю после первых симптомов, Дрисколл все еще была истощена и боролась с усталостью и головными болями.
«Я действительно заболела», — сказала она. «Я там какое-то время действительно боялся того, насколько я болен».
Хаузер проснулся 13 марта с температурой более 100 градусов, болью в горле и кашлем после того, как почувствовал себя прекрасно, когда ложился спать накануне вечером.
Он сказал Kitsap Sun, входящей в сеть USA TODAY Network, что это похоже на грипп, но не так плохо.
«В последний раз, когда у меня был грипп. Я чувствовал себя очень плохо. Я не чувствовал себя таким уж паршивым», — сказал он.
Хаузер сказал, что у него быстро прошла лихорадка, и он почувствовал некоторые боли в теле, но не слишком сильные. Через неделю он сказал, что все еще кашляет и никогда не чувствовал одышки. В основном он чувствовал себя более уставшим, чем обычно, и дремал.
«Просто все было по-другому», — сказал он, когда его попросили сравнить это со случаем гриппа.
Отслеживание вспышки : посмотрите, как она развивалась в США
«Я спала 19 часов в сутки»
Для 27-летней Ноэль Руис она началась 10 марта с лихорадки до 101 градуса. Она приняла тайленол и отдохнула. Примерно через день температура спала. У нее все еще была головная боль и кашель; она чувствовала давление в носовых пазухах, но не насморкалась. Позже на этой неделе у нее появилась боль в груди, когда она дышала, но все еще не думала, что это COVID-19.
Она приняла тайленол и отдохнула. Примерно через день температура спала. У нее все еще была головная боль и кашель; она чувствовала давление в носовых пазухах, но не насморкалась. Позже на этой неделе у нее появилась боль в груди, когда она дышала, но все еще не думала, что это COVID-19.
Только шесть дней спустя проявились наихудшие симптомы.
«Я спал по 19 часов в сутки. Меня тошнило. Когда я вставал, чтобы пойти на кухню, у меня перехватывало дыхание. Это было похоже на то, что я делала упражнения, но я ходила только на расстояние комнаты », — сказала она из своего дома в Лос-Альтос, Калифорния.
«Я действительно не мог сделать глубокий вдох. Я не чувствовала, что у меня достаточно воздуха в легких », — сказала она.
У некоторых из инфицированных Руис проявился еще один набор симптомов. «Я потеряла вкус, еда была не аппетитной, я ничего не чувствовала», — сказала она.
Хотя неизвестно, сколько инфицированных людей испытывают потерю обоняния, называемую аносмией, или потерю вкуса, известную как агевзия, врачи обнаруживают симптомы, о которых сообщают некоторые пациенты с COVID-19.
Именно одышка заставила доктора Руиса проверить ее.В воскресенье она узнала, что у нее коронавирус. .
Руис почти уверена, что заразилась от свекрови, которая за неделю до нее заболела и заболела пневмонией. Ее поместили в больницу, поставили кислород, и через несколько дней она выздоровела, и сейчас она находится на карантине в своей квартире.
У Руиза никогда не было так плохо, но только сейчас она начинает чувствовать себя нормально после почти двух недель болезни. Для нее COVID-19 был не таким серьезным, как настоящий грипп, но действительно вылечил ее.
«Самыми большими симптомами для меня были то, насколько я устала и сколько мне нужно спать, — сказала она. — И стеснение в груди. Просто странно, что мне потребовалось шесть дней, чтобы симптомы, более похожие на COVID, поразили меня ».
ЗАКРЫТЬВрачи предупреждают, что потеря обоняния и вкуса проявляется как новые симптомы коронавируса. США СЕГОДНЯ
Одна вечеринка, множество симптомов
Вернувшись в Сиэтл, когда Шнайдер, наконец, набрался сил на Facebook, она увидела многих своих друзей, которые были на вечеринке в субботу вечером и пришли к тому же. Они начали общаться в чате и задавались вопросом, все ли они заразились коронавирусом. Это было в начале вспышки, и было несколько окончательных случаев.
Они начали общаться в чате и задавались вопросом, все ли они заразились коронавирусом. Это было в начале вспышки, и было несколько окончательных случаев.
Десяток из них сформировали группу в Facebook, семь прошли тестирование. Все оказались положительными на SARS-CoV-2, вирус, вызывающий COVID-19. Шнайдер, биоинженер, был очарован огромным разнообразием опыта, который они получили.
У одного из ее друзей, у которого был положительный результат теста на вирус, не было никаких симптомов, но правила его работодателя требовали, чтобы он прошел тестирование, потому что он, вероятно, заразился.У другой был лишь небольшой застой в груди, и она чувствовала себя немного уставшей, сказал Шнайдер.
Вопросы и ответы читателя: Нас завалили тысячами вопросов читателей о коронавирусе. Мы им отвечаем.
Как помочь: Мистер Роджерс сказал: «Ищите помощников». Вот как помочь в панике из-за коронавируса.
Ни у кого из этой группы не было респираторных симптомов, за исключением нескольких случаев, когда у людей к концу болезни был сухой кашель или першение в задней части горла.У одного была одышка и ломота в теле, головная боль и истощение, но без температуры. Другой заболел пневмонией низкой степени тяжести, воспалением легких, которое может быть вызвано инфекцией.
У Шнайдер были все симптомы, кроме одышки — высокая температура, усталость, ломота в теле, головная боль, тошнота, диарея и недостаток энергии — и ей потребовалось около девяти дней, чтобы снова почувствовать себя.
Все ее друзья выздоровели, и никто не был госпитализирован, за что все благодарны.Вывод Шнайдера заключался в том, что вирус может проявляться настолько разными способами, что его трудно определить.
Для нее это было похоже на действительно тяжелый случай гриппа. Другие даже не знали, что они у них есть.
«Я думаю, что у этого вируса просто весь набор и множество вещей, — сказала она. — Все зависит от того, насколько плохо вы его получите».
Содействовали: Эндрю Бинион, Китсап Сан, Дженнифер Пиньоле, Akron Beacon Journal.
Автозапуск
Показать миниатюры
Показать подписи
Последний слайдСледующий слайдПрочтите или поделитесь этой историей: https: // www.usatoday.com/story/news/health/2020/03/23/the-whole-kit-and-caboodle-covid-19-symptoms-vary-widely/5073706002/
Главный врач объясняет общие симптомы COVID-19 — Jagwire
Исследователи каждый день узнают все больше о COVID-19 и различных симптомах, вызываемых этим заболеванием.
Наиболее распространенные симптомы загадочного нового коронавируса включают жар, кашель и одышку. Но главный врач Университета Огасты доктор Филлип Кул говорит, что есть дополнительные симптомы вируса, имитирующие простуду или грипп.
«Симптомы COVID-19 могут проявиться в течение 14 дней после контакта с вирусом, поэтому общественность должна распознавать признаки, чтобы защитить себя и своих близких», — сказал Кул.
Ниже приведены индикаторы, на которые Коул советует обратить внимание, если вы считаете, что у вас или у вашего близкого есть COVID-19.
ЛихорадкаКлючевым признаком COVID-19 является лихорадка, которая указывает на то, что температура тела составляет 100 градусов по Фаренгейту или выше. Поскольку внутренняя температура у всех меняется в течение дня, проверяйте свою температуру в начале или ближе к вечеру, чтобы получить более точные значения.Если температура держится более двух-пяти дней, обратитесь за медицинской помощью.
ОдышкаОдышка, считающаяся самым серьезным из симптомов, не всегда является первым симптомом, который появляется, и может возникать без кашля. Если в груди ощущается напряжение или вы не можете глубоко дышать, немедленно обратитесь за медицинской помощью.
Расстройство желудкаХотя кашель и жар обычно являются начальными признаками COVID-19, важно знать, что боль в животе, рвота и диарея могут возникнуть до появления респираторных симптомов.Если эти симптомы продолжают ухудшаться, это может быть не болезнь желудка, а признак более серьезного заболевания, такого как коронавирус.
Усталость и ломота в телеМногие пациенты с COVID-19 испытывают усталость, озноб, напоминающий грипп, и боль в суставах и мышцах. В недавнем отчете Всемирной организации здравоохранения говорится, что почти 40% пациентов с COVID-19 испытывали моменты усталости. Хотя эти симптомы возникают при гриппе, это может быть коронавирус, если через неделю или около того ситуация не улучшится.
Сухой кашельОщущается сухой кашель глубоко в груди без образования слизи или мокроты. Сухой кашель может быть симптомом множества других заболеваний, включая аллергию и астму. Однако, если вы кашляете и испытываете другие симптомы, связанные с COVID-19, подумайте о том, чтобы пройти тестирование на коронавирус.
Моменты замешательстваВнезапное замешательство или неспособность быть настороже — серьезный симптом COVID-19, поэтому следует оказать неотложную помощь.
Головные боли, боль в горле и заложенность носаГоловная боль не является распространенным симптомом COVID-19, но почти 14% пациентов испытывали ее, согласно отчету Совместной миссии ВОЗ и Китая по коронавирусной болезни 2019 (COVID-19). Боль в горле и заложенность носа также могут быть признаками простуды или гриппа, но они также могут указывать на более серьезное заболевание, такое как COVID-19. Итак, пройдите тестирование, если ваши симптомы ухудшатся или длятся дольше обычного.
Потеря запаха и вкусаВ случаях COVID-19 легкой и средней степени тяжести потеря обоняния и вкуса или аносмия, по-видимому, являются ранним признаком вируса.Однако аносмия также может быть результатом простуды, заложенности носа или приема лекарств. Если вы считаете, что страдаете аносмией, и у вас нет медицинских причин, чтобы объяснить потерю, серьезно отнеситесь к симптому и пройдите тестирование.
Пациенты, обеспокоенные COVID-19, теперь могут быть проверены на наличие вируса с помощью веб-сайта виртуального скрининга COVID-19 AU Health или загрузив приложение AU Health Express Care для устройств Apple или Android. Благодаря новой платформе телемедицины пациенты теперь могут проходить бесплатные виртуальные обследования на коронавирус 24 часа в сутки, семь дней в неделю без предварительной записи.
Прочтите последние новости о COVID-19 на нашей специальной странице ресурсов и посетите Экспертный центр Университета Огаста, чтобы просмотреть полный список наших экспертов.
НравитьсяНравится Любовь Ха-ха Вау Сад Злой
6 1
Основы COVID-19 — Harvard Health
Симптомы, распространение и другая важная информация о коронавирусе и COVID-19
По мере того, как мы продолжаем узнавать больше о коронавирусе и COVID-19, это может помочь заново познакомиться с некоторой базовой информацией.Например, понимание того, как распространяется вирус, усиливает важность ношения маски и физического дистанцирования. Знание о том, как COVID повлиял на людей всех возрастов, может усилить потребность каждого человека в поведении, способствующем укреплению здоровья. А обзор общих симптомов COVID-19 может помочь вам понять, пора ли самоизолироваться.
Что такое коронавирус?Коронавирусы — чрезвычайно частая причина простудных заболеваний и других инфекций верхних дыхательных путей. SARS-CoV-2, сокращение от коронавируса 2 тяжелого острого респираторного синдрома, является официальным названием коронавируса, ответственного за COVID-19.
Что такое COVID-19?COVID-19, сокращение от «коронавирусная болезнь 2019», — это название болезни, вызываемой коронавирусом SARS-CoV-2.
Сколько людей больны COVID-19?Цифры быстро меняются.
Самую свежую информацию можно получить от Всемирной организации здравоохранения, Центров США по контролю и профилактике заболеваний и Университета Джона Хопкинса.
Он распространился так быстро и во многих странах, что Всемирная организация здравоохранения объявила его пандемией (термин, указывающий на то, что он затронул большую часть населения, региона, страны или континента).
Должны ли здоровые в остальном взрослые моложе 65 лет беспокоиться о COVID-19?Да, есть. Хотя риск серьезного заболевания или смерти от COVID-19 неуклонно увеличивается с возрастом, молодые люди могут достаточно заболеть этим заболеванием, чтобы потребовать госпитализации. И определенные основные заболевания могут увеличить риск серьезного COVID-19 для людей любого возраста.
Люди любого возраста должны принимать профилактические меры, такие как частое мытье рук, физическое дистанцирование и ношение маски при выходе в общественные места, чтобы защитить себя и снизить вероятность распространения инфекции среди других.
Медицинские работники, пожилые люди и люди с сопутствующими заболеваниями получили приоритетную вакцину от COVID. Но в конечном итоге даже молодых, здоровых людей следует вакцинировать, чтобы защитить себя и свое сообщество.
В какой степени COVID-19 затронул молодых людей?Согласно данным CDC COVID Data Tracker, до начала февраля 2021 года около 44% случаев COVID в США были у взрослых в возрасте от 18 до 39 лет.Однако молодые люди реже, чем пожилые люди, умирают от COVID-19: на взрослых в возрасте от 18 до 39 лет приходится менее 2% смертей от COVID по сравнению с 81% среди людей старше 65 лет.
Но молодые люди могут заболеть настолько, что потребуются госпитализация или смерть. И они могут оказаться в числе тех, кто долго бежит — люди, которые продолжают испытывать усталость, туман в мозгу, одышку или другие симптомы через несколько недель и месяцев после болезни.
Как и в других возрастных группах, болезнь и смерть от COVID оказывают непропорционально большое влияние на цветных молодых людей.
Поскольку здоровые молодые люди подвергаются меньшему риску, чем другие группы населения, они, вероятно, будут одними из последних, кто будет вакцинирован. Это означает, что еще более важно продолжать носить маски, сохранять физическую дистанцию и избегать скопления в группах.
Каковы симптомы COVID-19?У некоторых людей, инфицированных вирусом, симптомы отсутствуют. Когда вирус действительно вызывает симптомы, наиболее распространенными из них являются жар, ломота в теле, сухой кашель, усталость, озноб, головная боль, боль в горле, потеря аппетита и потеря обоняния.У некоторых людей COVID-19 вызывает более серьезные симптомы, такие как высокая температура, сильный кашель и одышка, что часто указывает на пневмонию.
Люди с COVID-19 также могут испытывать неврологические симптомы, симптомы со стороны желудочно-кишечного тракта (ЖКТ) или и то, и другое. Они могут возникать с респираторными симптомами или без них.
Например, COVID-19 влияет на работу мозга у некоторых людей. Специфические неврологические симптомы, наблюдаемые у людей с COVID-19, включают потерю обоняния, неспособность ощущать вкус, мышечную слабость, покалывание или онемение в руках и ногах, головокружение, спутанность сознания, бред, судороги и инсульт.
Кроме того, у некоторых людей наблюдаются симптомы со стороны желудочно-кишечного тракта (ЖКТ), такие как потеря аппетита, тошнота, рвота, диарея и боль или дискомфорт в животе, связанные с COVID-19. Вирус, вызывающий COVID-19, также был обнаружен в стуле, что подчеркивает важность мытья рук после каждого посещения ванной комнаты и регулярной дезинфекции сантехники.
Почему одни люди сильно болеют COVID-19, а другие нет?Один из самых загадочных аспектов коронавируса — то, почему он поражает людей так по-разному.Почему некоторые люди выживают без симптомов, в то время как другие — даже те, кто в остальном здоровы и относительно молоды — сильно болеют или даже умирают? Возможно, это связано с интерферонами.
Новое исследование показывает, что до 14% людей, у которых развивается тяжелая форма COVID-19, имеют неадекватный ответ интерферона. У некоторых людей это происходит из-за того, что их собственные антитела по ошибке атакуют и нейтрализуют их интерфероны. У других есть генетическая мутация, которая не позволяет их организму вырабатывать достаточное количество интерферона определенного типа.
Интерфероны — важный компонент врожденного иммунитета, быстрой неспецифической иммунной защиты, которую организм вырабатывает в течение нескольких минут после заражения, чтобы избавить организм от захватчиков. Интерфероны помогают защитить организм несколькими способами: они сигнализируют соседним клеткам, чтобы защитить себя от вторжения; они сигнализируют инфицированным клеткам о смерти; и они активируют адаптивную иммунную систему, чтобы вызвать специфический долгосрочный антительный ответ. Неадекватный ответ интерферона может помочь объяснить, почему некоторые люди — особенно некоторые молодые люди без основных заболеваний — заболевают намного хуже, чем другие их сверстники.
Существуют препараты интерферона для лечения других болезней. И ингаляторы интерферона были переданы медицинским работникам в Китае, чтобы помочь предотвратить инфекцию. Но лечение сопряжено со своими рисками, и вопросы о дозе, времени и типе интерферона необходимо будет решить, прежде чем лечение интерфероном можно будет безопасно использовать для COVID-19.
Другая важная причина различий в тяжести заболевания COVID-19 также связана с иммунной системой. Если иммунная система не отключится после того, как вирус будет взят под контроль, она может выйти из строя.Результат: интенсивная и широко распространенная воспалительная реакция, повреждающая ткани по всему телу. Это часто называют цитокиновым штормом.
Могут ли симптомы COVID-19 быстро ухудшиться после нескольких дней болезни?Общие симптомы COVID-19 включают лихорадку, сухой кашель, усталость, потерю аппетита, потерю обоняния и ломоту в теле. У некоторых людей COVID-19 вызывает более серьезные симптомы, такие как высокая температура, сильный кашель и одышка, что часто указывает на пневмонию.
У человека могут быть легкие симптомы в течение примерно одной недели, а затем они быстро ухудшаются. Сообщите своему врачу, если ваши симптомы быстро ухудшатся в течение короткого периода времени. Также немедленно обратитесь к врачу, если вы или ваш близкий человек с COVID-19 испытываете какие-либо из следующих неотложных симптомов: затрудненное дыхание, постоянная боль или давление в груди, спутанность сознания или неспособность возбудить человека, или синеватые губы или лицо.
Что такое цитокиновые бури и какое они имеют отношение к COVID-19?Цитокиновый шторм — это чрезмерная реакция иммунной системы организма.У некоторых людей с COVID-19 иммунная система выпускает в кровоток иммунные мессенджеры, называемые цитокинами, в непропорциональной степени или спустя долгое время после того, как вирус больше не представляет угрозы.
Когда это происходит, иммунная система атакует собственные ткани организма, потенциально причиняя значительный вред. Цитокиновый шторм вызывает усиленную воспалительную реакцию, которая может повредить печень, кровеносные сосуды, почки и легкие и увеличить образование тромбов по всему телу. В конечном итоге цитокиновый шторм может нанести больше вреда, чем сам коронавирус.
Простой анализ крови может помочь определить, может ли человек с COVID-19 испытывать цитокиновый шторм. Многие врачи, в том числе и в Соединенных Штатах, лечили очень больных COVID-19 дексаметазоном и другими кортикостероидами (преднизон, метилпреднизолон). Кортикостероиды являются мощными противовоспалительными препаратами и, таким образом, имеют биологический смысл для тех пациентов, у которых развился чрезмерный воспалительный ответ на вирусную инфекцию.
Одним из симптомов COVID-19 является одышка.Что это обозначает?Одышка означает неожиданную одышку или одышку. Но когда стоит беспокоиться об одышке? Есть много примеров временной одышки, которые не беспокоят. Например, если вы чувствуете сильную тревогу, часто бывает одышка, которая проходит, когда вы успокаиваетесь.
Однако, если вы обнаружите, что когда-либо дышите тяжелее или испытываете проблемы с воздухом при каждом физическом напряжении, вам всегда нужно позвонить своему врачу.Так было до недавней вспышки COVID-19, и так будет и после ее окончания.
Между тем, важно помнить, что если одышка является вашим единственным симптомом, без кашля или лихорадки, вероятной проблемой является что-то, кроме COVID-19.
Вызывает ли COVID-19 инсульт? А как насчет тромбов в других частях тела?Инсульт случается, когда кровоснабжение мозга нарушается, обычно из-за тромба. Поступали сообщения о большем, чем ожидалось, количестве пациентов более молодого возраста, госпитализированных по поводу серьезных инсультов, а иногда и умирающих от них.Эти инсульты случаются у пациентов с положительным результатом теста на коронавирус, но у которых нет традиционных факторов риска инсульта. Как правило, у них нет симптомов COVID-19 или проявляются только легкие симптомы. Тип инсульта, возникающий у этих пациентов, обычно встречается у пациентов гораздо более старшего возраста.
инсультов, связанных с COVID, возникают из-за увеличения образования тромбов по всему телу, которые могут повредить любой орган, а не только мозг. Сгусток крови в легких называется тромбоэмболией легочной артерии и может вызвать одышку, боль в груди или смерть; сгусток крови в сердце или рядом с ним может вызвать сердечный приступ; а сгустки крови в почках могут вызвать повреждение почек, требующее диализа.
Одной из возможных причин образования тромбов, связанных с COVID, может быть нарушение уровня белка, называемого фактором V, который участвует в свертывании крови.
Может ли COVID-19 повлиять на работу мозга?COVID-19, похоже, влияет на работу мозга у некоторых людей. Специфические неврологические симптомы, наблюдаемые у людей с COVID-19, включают потерю обоняния, неспособность ощущать вкус, мышечную слабость, покалывание или онемение в руках и ногах, головокружение, спутанность сознания, бред, судороги и инсульт.
Одно исследование, в котором участвовали 214 человек с умеренным и тяжелым COVID-19 в Ухане, Китай, показало, что примерно у одной трети этих пациентов был один или несколько неврологических симптомов. Неврологические симптомы чаще встречались у людей с более тяжелым заболеванием.
Неврологические симптомы также наблюдались у пациентов с COVID-19 в США и во всем мире. Некоторые люди с неврологическими симптомами дали положительный результат на COVID-19, но не имели респираторных симптомов, таких как кашель или затрудненное дыхание; у других наблюдались как неврологические, так и респираторные симптомы.
Специалисты не знают, как коронавирус вызывает неврологические симптомы. Они могут быть прямым результатом инфекции или косвенным следствием воспаления или изменения уровней кислорода и углекислого газа, вызванного вирусом.
«Новое замешательство или неспособность разбудить» находится в списке CDC предупреждающих знаков, которые должны побудить вас немедленно обратиться за медицинской помощью.
Потеря обоняния — это симптом COVID-19? Что мне делать, если я потеряю обоняние?Утрата обоняния, известная в медицине как аносмия, является симптомом COVID-19.Это неудивительно, потому что вирусные инфекции являются основной причиной потери обоняния, а COVID-19 вызывается вирусом. Тем не менее потеря обоняния может помочь врачам идентифицировать людей, у которых нет других симптомов, но которые могут быть инфицированы вирусом COVID-19 и могут невольно заражать других.
Помимо COVID-19 потеря обоняния также может быть результатом аллергии, а также других вирусов, включая риновирусы, вызывающие простуду. Таким образом, одна только аносмия не означает, что у вас COVID-19.
Немедленно сообщите своему врачу, если вы обнаружили, что не чувствуете запаха. Он или она может предложить вам пройти обследование и самоизолироваться.
Сколько времени проходит между заражением человека вирусом и появлением у него симптомов?В среднем время от воздействия до появления симптомов (известное как инкубационный период) составляет около пяти-шести дней. Однако исследования показали, что симптомы могут появиться как через три дня после контакта, так и через 13 дней.Эти данные продолжают поддерживать рекомендацию CDC о самолечении и мониторинге симптомов в течение 7–14 дней после контакта.
Как распространяется коронавирус?Считается, что коронавирус передается в основном от человека к человеку. Это может происходить между людьми, находящимися в тесном контакте друг с другом. Капли, которые образуются при кашле или чихании инфицированного человека, могут попасть в рты или носы людей, находящихся поблизости, или, возможно, попасть в их легкие.
Человек, инфицированный коронавирусом, даже без симптомов, может испускать аэрозоли, когда говорит или дышит. Аэрозоли — это инфекционные вирусные частицы, которые могут плавать или дрейфовать в воздухе до трех часов. Другой человек может вдохнуть эти аэрозоли и заразиться коронавирусом. Вот почему каждый должен носить маску, закрывающую нос и рот, когда он выходит на публику.
Коронавирус также может распространяться при контакте с зараженными поверхностями или объектами, хотя это встречается реже.Например, человек может заразиться COVID-19, прикоснувшись к поверхности или предмету, на котором есть вирус, а затем прикоснувшись к своему рту, носу или, возможно, глазам.
Вирус может распространяться через слюну, сперму и фекалии; неизвестно, выделяется ли он во влагалищных жидкостях. Поцелуи могут передавать вирус. Передача вируса через фекалии, вагинальный или анальный половой акт или оральный секс в настоящее время представляется крайне маловероятной.
Что для меня означает определение CDC «близких контактов»?CDC определяет тесный контакт как человека, который проводит 15 минут или более в пределах шести футов от человека с COVID-19 в течение 24 часов .
Тесные контакты подвержены повышенному риску заражения. Когда человек дает положительный результат на COVID-19, контактные средства отслеживания могут идентифицировать его близкие контакты и призвать их на карантин, чтобы предотвратить дальнейшее распространение. Согласно новому определению, больше людей будут считаться близкими людьми.
Многие факторы могут повлиять на вероятность передачи инфекции от одного человека к другому. Эти факторы включают в себя то, носят ли маски один или оба человека, кашляет ли инфицированный или проявляет ли он другие симптомы, а также то, произошло ли столкновение в помещении или на улице.Хотя правило «15 минут в пределах шести футов» является полезным правилом, всегда лучше минимизировать близкое общение с людьми, которые не являются членами вашей семьи.
На определение CDC повлиял случай, описанный в Еженедельном отчете CDC о заболеваемости и смертности , в котором считается, что сотрудник исправительного учреждения в Вермонте заразился, пробыв в пределах шести футов в течение 17 непоследовательных минут шести бессимптомных лиц. , все из которых позже дали положительный результат на COVID-19.
Распространяются ли новые варианты COVID-19 легче? И они опаснее?Как и другие вирусы, коронавирус SARS-CoV-2, ответственный за COVID-19, не может выжить без живой клетки, в которой он может воспроизводиться. Попадая в клетки человека, SARS-CoV-2 производит копии самого себя, которые продолжают инфицировать другие клетки. Иногда при репликации вируса совершается ошибка. Это называется мутацией.
Мутации привели как минимум к трем новым вариантам коронавируса.Один, названный B.1.1.7, был впервые обнаружен в Соединенном Королевстве. Другой, названный B.1.351, возник в Южной Африке. Третий, названный P.1, возник в Бразилии. Все три варианта сейчас обнаружены в странах по всему миру.
Все эти варианты содержат мутации в белке шипа вируса. Белки-шипы на поверхности вируса SARS-CoV-2 связываются и позволяют вирусу проникать в клетки человека. Все три варианта имеют общую ключевую мутацию (называемую N501Y) в шиповом белке, которая позволяет вирусу более прочно связываться с клетками человека.Эта мутация делает новые варианты более заразными, чем предыдущие варианты SARS-CoV-2. Варианты B.1.351 и P.1 также имеют вторую мутацию, называемую E484K, которая может облегчить им повторное заражение кого-то, кто уже был инфицирован, или, возможно, кого-то, кто был вакцинирован.
По оценкам, вариант B.1.1.7 примерно на 50% более распространен, чем предыдущие варианты SARS-CoV-2. Ранние данные также предполагают, что он может быть на 30-50% более вирулентным, а это означает, что он с большей вероятностью может вызвать тяжелое заболевание и смерть.К счастью, существующие вакцины против COVID-19, по-видимому, эффективны против варианта B.1.1.7.
Появление этих вариантов с высокой степенью передачи инфекции — еще одна причина, почему ношение масок, физическое дистанцирование, избегание скопления людей и вакцинация после того, как вы соответствуете критериям, по-прежнему важны как никогда.
Могут ли люди без симптомов передавать вирус другим?«Без симптомов» может относиться к двум группам людей: к тем, у кого симптомы действительно появляются (предсимптоматические), и к тем, у кого симптомы никогда не появляются (бессимптомно).Во время этой пандемии мы увидели, что люди без симптомов могут передавать коронавирусную инфекцию другим.
Человек с COVID-19 может быть заразным за 48 часов до появления симптомов. Фактически, люди без симптомов могут с большей вероятностью распространить болезнь, потому что они вряд ли будут изолироваться и могут не принимать поведения, предназначенного для предотвращения распространения.
Но как быть с людьми, у которых никогда не появляются симптомы? Исследование, опубликованное в JAMA Network Open , показало, что почти каждая четвертая инфекция может передаваться людьми с бессимптомными инфекциями.
Это исследование дает еще одну причину носить маски для лица и соблюдать физическое дистанцирование. Обе меры могут помочь снизить риск того, что кто-то, у кого нет симптомов, заразит других.
Дети больше или меньше подвержены распространению коронавируса, чем взрослые?Большинство детей, инфицированных вирусом COVID-19, не имеют симптомов или имеют более легкие симптомы, такие как субфебрильная температура, утомляемость и кашель. Ранние исследования показали, что дети не способствуют распространению коронавируса.Но более поздние исследования вызывают опасения, что дети могут распространять инфекцию.
Хотя недавние исследования различались по методам, их результаты были схожими: у инфицированных детей было столько же или больше коронавируса в верхних дыхательных путях, сколько у инфицированных взрослых.
Количество вируса, обнаруженного у детей — их вирусная нагрузка — не коррелировало с серьезностью их симптомов. Другими словами, большее количество вируса не означало более серьезных симптомов.
Обнаружение большого количества вирусного генетического материала — в этих исследованиях измерялась вирусная РНК, а не живой вирус — у детей не доказывает , что дети заразны.Однако наличие высокой вирусной нагрузки у инфицированных детей действительно увеличивает опасения, что дети, даже без симптомов, могут легко передать инфекцию другим.
Как отслеживание контактов может помочь замедлить распространение COVID-19?Любой, кто вступает в тесный контакт с кем-то, кто болен COVID-19, подвергается повышенному риску заразиться сам и потенциально заразить других. Отслеживание контактов может помочь предотвратить дальнейшую передачу вируса путем быстрого выявления и информирования людей, которые могут быть инфицированы и заразны, чтобы они могли принять меры, чтобы не заразить других.
Отслеживание контактов начинается с выявления всех, с кем контактировал человек с недавно диагностированным COVID-19 с тех пор, как он стал заразным. В случае COVID-19 человек может быть заразным за 48-72 часа до того, как у него начнутся симптомы.
Контактные лица уведомляются об их разоблачении. Им могут сказать, на какие симптомы следует обратить внимание, порекомендовать изолировать себя на некоторое время и при необходимости обратиться за медицинской помощью, если они начнут испытывать симптомы.
Может ли вирус COVID-19 распространяться через кондиционер?Мы не знаем наверняка, распространяется ли вирус COVID-19 через кондиционер. Но мы знаем, что в жаркую и влажную погоду люди с большей вероятностью будут оставаться в помещении с закрытыми окнами, что дает вирусу больше возможностей для распространения.
Коронавирус распространяется через капли, которые зараженный человек испускает при кашле или чихании, а также через более мелкие инфекционные вирусные частицы, которые могут перемещаться в воздухе в течение нескольких часов.На открытом воздухе потоки воздуха могут рассеивать и разбавлять вирус, снижая вероятность передачи. У вас больше шансов вдохнуть вирус в помещении с закрытыми окнами, независимо от того, включен у вас кондиционер или нет.
Если вам необходимо находиться в помещении с кем-либо, кто не является домочадцем, увеличьте циркуляцию воздуха, максимально открывая окна.
Как долго коронавирус может оставаться в воздухе? Я читал разные оценки.Исследование, проведенное лабораторией вирусологии Национального института аллергии и инфекционных заболеваний в отделе внутренних исследований в Гамильтоне, штат Монтана, помогает ответить на этот вопрос.Исследователи использовали небулайзер, чтобы подуть коронавирусы в воздух. Они обнаружили, что инфекционные вирусы могут оставаться в воздухе до трех часов. Результаты исследования были опубликованы в журнале New England Journal of Medicine 17 марта 2020 г.
Могу ли я заразиться коронавирусом, употребляя в пищу продукты, приготовленные другими людьми?По данным CDC, риск заражения COVID-19 при контакте с едой или потреблении еды из ресторана, закусочной или проезжей части очень низок.
Следует ли мне сделать прививку от гриппа?Хотя прививка от гриппа не защитит вас от развития COVID-19, это все же хорошая идея. Большинство людей старше шести месяцев могут и должны получить вакцину от гриппа. Это снижает вероятность заражения сезонным гриппом. Даже если вакцина не предотвратит заражение гриппом, она может снизить вероятность серьезных симптомов. Но опять же, вакцина против гриппа не защитит вас от COVID-19.
Безопасно ли использовать стероиды для контроля симптомов аллергии и астмы во время пандемии COVID-19?Да, во время пандемии COVID-19 безопасно использовать спреи для носа с кортикостероидами для контроля назальной аллергии или ингаляционные кортикостероиды для контроля симптомов астмы.
Американский колледж аллергии, астмы и иммунологии (ACAAI) выпустил заявление, в котором подчеркивается важность контроля симптомов аллергии и астмы во время пандемии. Они сказали, что нет никаких доказательств того, что интраназальные или ингаляционные кортикостероиды увеличивают риск заражения COVID-19 или приводят к худшему исходу, если вы действительно заразитесь.
Заявление ACAAI было ответом на опасения по поводу сообщений, предостерегающих от использования системных стероидов для лечения госпитализированных пациентов с COVID-19 со специфическими респираторными осложнениями.Однако в этих сообщениях не упоминались здоровые люди, использующие назальные спреи с кортикостероидами или ингаляторы для лечения аллергии или астмы.
Сообщения в блоге Подкасты Мысли о COVID-19 во время сезона гриппа в этом году (запись 9.10.2020)Учитывая, что пандемия COVID-19 все еще продолжается, и быстро приближается ежегодный сезон гриппа, чего ожидать людям, когда эти два заболевания сталкиваются? Подвержены ли мы большему риску заражения каким-либо вирусом? И может ли эта встреча изменить наш подход к здравоохранению сейчас и в будущем? Мэтью Солан, исполнительный редактор журнала Harvard Men’s Health Watch, говорит с доктором.Эми Шерман, эксперт по инфекционным заболеваниям из Гарвардской больницы Бригама и Женской больницы, о том, чего мы можем ожидать, когда встретятся COVID и сезон гриппа. Чтобы узнать больше, ознакомьтесь с нашим руководством Гарвардской медицинской школы, COVID-19, грипп и простуда.
Обновление коронавируса: мы сталкиваемся с началом второй волны (записано 11.06.2020)Д-р Ашиш К. Джа, глава Гарвардского института глобального здравоохранения, предлагает информацию о том, где мы находимся, куда мы идем со вспышкой COVID-19.Некоторые выводы:
- Опечатки ВОЗ в связи с бессимптомной передачей были быстро исправлены. Да, вы можете заразиться COVID-19 от людей, у которых нет симптомов.
- Вторая волна началась, особенно на юге и Среднем Западе. И расчеты показывают, что к сентябрю мы достигнем более 200000 смертей, связанных с COVID-19.
- Jha предлагает советы родителям, учителям и администраторам по поводу реальных сценариев возвращения в школу.
- Мы знаем, что вы не хотите об этом слышать, но COVID-19 будет фактом глобальной жизни до конца года, пока вакцина не станет широко доступной.
Доктор Тодд Эллерин находится на переднем крае сдерживания инфекционных заболеваний и смягчения их последствий в качестве директора по инфекционным заболеваниям в South Shore Health в Уэймуте, штат Массачусетс. Он преподает в Гарвардской больнице Бригама и женщин. На этой неделе мы поговорили с ним, чтобы получить последнюю информацию о быстро развивающейся истории, связанной с коронавирусом Covid-19.
Отчет о статусе коронавируса: эксперт по общественному здравоохранению из Гарварда д-р.Ашиш К. Джа сообщает нам, куда мы направляемся (запись 19.03.20)Вспышка COVID-19 привела к коллапсу рынков и перегрузке мировых систем здравоохранения. Когда происходит глобальная пандемия, приятно слышать устойчивый, прозрачный и даже обнадеживающий голос экспертов на передовой. Мы поговорили с доктором Ашишем К. Джа, директором факультета Гарвардского института глобального здравоохранения. Недавнее появление доктора Джа на PBS Newshour вызвало резонанс во всей федеральной системе и системе реагирования штата.Вот его обновление.
Дополнительную информацию о коронавирусе и COVID-19 см. В Центре ресурсов по коронавирусу Harvard Health Publishing.Изображение: gemphotography / Getty Images
Поделиться страницей:
Заявление об отказе от ответственности:
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного содержимого. Обратите внимание на дату последнего обзора или обновления всех статей.Никакой контент на этом сайте, независимо от даты, никогда не должен использоваться вместо прямых медицинских рекомендаций вашего врача или другого квалифицированного клинициста.
Является ли ангина симптомом коронавируса?
Болезнь COVID-19 с гриппоподобными симптомами является результатом вируса SARS-CoV-2 или нового коронавируса. Этот штамм вируса принадлежит к тому же семейству вирусов, которые вызывают заболевания от простуды до различных респираторных синдромов.Однако, согласно отчету Всемирной организации здравоохранения (ВОЗ), новый штамм коронавируса ранее не обнаруживался у людей.
Это означает, что симптомы простуды, включая, среди прочего, боль в горле, лихорадку, также являются симптомами нового коронавируса.
Согласно другому отчету ВОЗ, «типичные признаки и симптомы включают: лихорадку, сухой кашель, усталость, выделение мокроты, одышку, боль в горле, головную боль, миалгию или артралгию, озноб, тошноту или рвоту, заложенность носа, диарею, кровохарканье и заложенность конъюнктивы.
Д-р Анил Куамр Рай из больницы Рам Манохар Лохиа, Дели ранее сказал IndiaToday.in: «Когда кто-то чувствует себя истощенным и испытывает затруднения с дыханием или кашель со слизью, стеснение или тяжесть в груди.


 Лечащий врач назначает препараты, позволяющие бороться с вирусами.
Лечащий врач назначает препараты, позволяющие бороться с вирусами. Одежда, не соответствующая погоде, не защищает организм и создает для него довольно экстремальные ситуации.Не забывайте о хорошей обуви, шапке, капюшоне, шарфе. Берегите себя в зимние морозы и нестабильное межсезонье.
Одежда, не соответствующая погоде, не защищает организм и создает для него довольно экстремальные ситуации.Не забывайте о хорошей обуви, шапке, капюшоне, шарфе. Берегите себя в зимние морозы и нестабильное межсезонье. Имеет опыт хирургических вмешательств в полости носа, горла. Особенно богат его опыт в уходе за пациентами после функциональных эндоскопических операций в полости носа и на околоносовых пазухах.
Имеет опыт хирургических вмешательств в полости носа, горла. Особенно богат его опыт в уходе за пациентами после функциональных эндоскопических операций в полости носа и на околоносовых пазухах. Среди лекторов – преподаватели духовных и светских вузов, ученые и популяризаторы науки. Видеозаписи и тексты всех лекций публикуются на сайте.
Среди лекторов – преподаватели духовных и светских вузов, ученые и популяризаторы науки. Видеозаписи и тексты всех лекций публикуются на сайте.
 Теплые жидкости, такие как бульоны или чай с медом, могут помочь снять раздражение и болезненность горла.
Теплые жидкости, такие как бульоны или чай с медом, могут помочь снять раздражение и болезненность горла.