кожные высыпания
Кожные высыпания в той или иной период жизни затрагивают каждого из нас, но кожная сыпь неясного происхождения может вызвать много беспокойства, особенно если последнее происходит с нашими малышами. Вопрос в следующем: является ли высыпание следствием аллергии или симптомом чрезвычайно опасного заболевания? Чтобы попытаться ответить на эти важные вопросы, мы предлагаем вам краткий обзор высыпаний, их возможных причин и лечения.
Определение высыпаний
Сыпь – это раздраженный, заметно измененный (цвет или структура) участок кожи. Раздраженная кожа может быть покрасненной, опухшей, зудящейся или даже болезненной. Хотя кожная сыпь обычно сопровождается с изменением кожного рельефа, например с небольшими шишечками на поверхности кожи, гнойными или водянистыми пузырями, так бывает далеко не всегда.
Именно эти тонкие различия между сыпью и обстоятельствами их возникновения и являются наиболее важными факторами при определении истинной причины проблемы.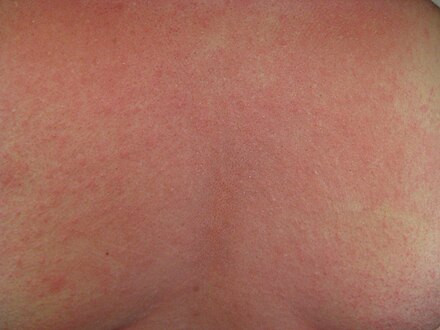
Хотя более 50% страдающих сыпью связывают свое состояние с аллергией, мы хотели бы подчеркнуть, что аллергические высыпания являются лишь незначительной частью всех кожных высыпаний.
Аллергические высыпания — их виды, причины и механизмы возникновенияКонтактная аллергияКонтактная аллергия (также называемая контактной аллергической сыпью) — это сыпь на коже, слизистой оболочке полости рта или гениталий, вызванная прямым контактом с аллергеном. Побочные реакции, которые также могут возникнуть в результате сыпи, но связаны с проникновением аллергенов другими путями (оральный или респираторный), не причисляются к контактной аллергии. Контактная аллергия в свою очередь делится на два типа: контактную крапивницу и контактный дерматит.
Между тем, контактным аллергическим дерматитом называют аллергическую реакцию IV типа (не обусловленной IgE, медленной), которая возникает в течение нескольких часов или даже дней после контакта с аллергеном.
Виновники аллергического контактного дерматита — химические вещества, которые, будучи в чистом виде или в составе различных продуктов (кремов, косметики, одежды), контактируют с кожей. Вот список аллергенов, чаще всего вызывающих аллергическую сыпь:
- Металлы: никель, кобальт.
- Биоциды, используемые при производстве косметических средств.
- Дихромат калия.
- Химические вещества, используемые при переработке резиновых изделий.
- Средства личной гигиены и некоторые дерматологические крема для тела.
- Вещества, входящие в состав красок для татуировок и других красок.

Тем не менее, только консультация аллерголога и аллергологические исследования позволяют определить реальный мотив, который в этом списке может быть и не упомянут.
Как определить, вызвана ли аллергическая сыпь контактным дерматитом?Как и большинству кожных высыпаний, аллергическому контактному дерматиту характерны следующие симптомы:
- Покраснение кожи;
- Отек кожи;
- Красная, зудящаяся сыпь на теле.
В конечном итоге, если контакт с аллергеном не прерывается, симптомы усиливаются, отеки становятся ярко выраженными, красная зудящаяся сыпь на теле может превратиться в болезненные, открытые раны. Таким образом, если это заболевание вовремя не обнаружено и тест на аллергию не проводится, ситуация становится еще более сложной.
Итак, как же распознать, что это — кожные высыпания, вызванные контактным дерматиом? Одним из наиболее значимых признаков аллергического контактного дерматита является то, что сыпь возникает исключительно в месте контакта с аллергеном, например в месте под кольцм или часами. Если аллергический контактный дерматит вызван веществами в кремах, аллергическая сыпь возникает только в той области, где наносится крем. Как выглядят кожные высыпания, вызванными аллергическим контактным дерматитом на фотографиях, можно увидеть на рисунках 1,2 и 3:
Если аллергический контактный дерматит вызван веществами в кремах, аллергическая сыпь возникает только в той области, где наносится крем. Как выглядят кожные высыпания, вызванными аллергическим контактным дерматитом на фотографиях, можно увидеть на рисунках 1,2 и 3:
Рисунки 1, 2, 3. Аллергический контактный дерматит
Как диагностируется аллергический контактный дерматит?Диагноз аллергического контактного дерматита устанавливается и подтверждается только во время консультации у врача аллерголога-клинического иммунолога. Высыпания тщательно осматриваются врачом, и для диагностики проводится патч-тест. Во время исследования на здоровую неповрежденную кожу (обычно на спину) наносятся пластыри со специальными камерами. Каждая из камер, прежде чем наносится на спину, заполняется различными потенциальными возбудителями аллергии. Пластыри с камерами и аллергенами удаляются с кожи через 2 дня после нанесения. Именно тогда проводится первоначальная оценка результата теста.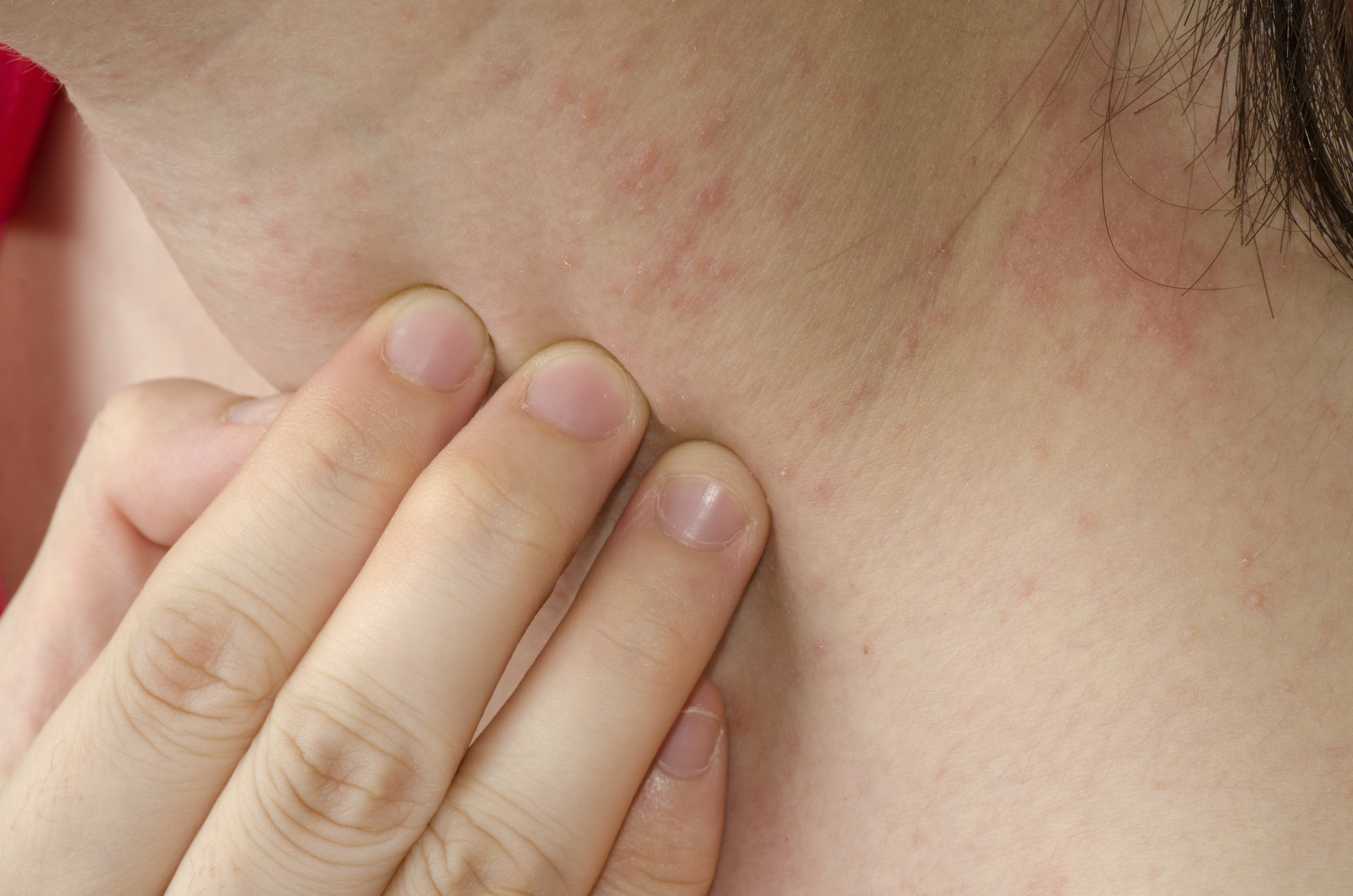
| Рисунок 4. Патч-тест | Рисунок 5. Аллергическая сыпь после системной реакции организма на пищевой аллерген | Рисунок 6. Аллергическая сыпь после реакции медленного типа на пищевой аллерген |
Самое важное в контроле аллергического контактного дерматита — это выявить аллергизирующее вещество и избежать контакта с ним. Поэтому, после того, как проведенные исследования позволили врачам установить основные аллергены, вам следует избегать контакта с ними. Однако, даже зная, какое вещество вызывает эту аллергическую сыпь, иногда избежать контакта не получается. Если это произошло — не волнуйтесь:
- Немедленно промойте место контакта с аллергеном теплой водой с мылом.

- Избегайте повторного контакта. Если это невозможно, используйте защитные средства (например, перчатки).
- Следуйте рекомендациям врача аллерголога-клинического иммунолога по лечению вашей кожи после случайного контакта с аллергеном.
Часто, когда мы подозреваем аллергическую сыпь, мы сначала виним пищевые продукты. Ни для кого не секрет, что одним из симптомов, связанных с пищевой аллергией на продукты питания (обычно аллергия на продукты питания вызывает желудочно-кишечные и / или системные реакции), является красные зудящиеся высыпания на теле. Кратко обсудим типы, механизмы, принципы диагностики и лечения пищевой аллергии.
Наша иммунная система предназначена для защиты организма от всех биологических и химических факторов, повреждающих его (таких как вирусы, бактерии, одноклеточные или многоклеточные паразиты). Однако часто из-за механизмов, которые еще не полностью поняты, иммунная система обычные и совершенно безвредные для организма вещества воспринимает как «чужеродного агента», от которого необходимо защищаться, и создает сильную иммунную реакцию. Вот как можно описать любую аллергию. В случае пищевой аллергии серологический (IgE-антител) или клеточный (Т-лимфоцитов) иммунный ответ возникает при потреблении аллергического пищевого продукта. Наиболее распространенными пищевыми аллергенами являются молоко, яйца, молотый и фундук, рыба и морепродукты, пшеница. Все эти аллергены могут вызывать аллергические реакции как быстрого, так и медленного типа.
Вот как можно описать любую аллергию. В случае пищевой аллергии серологический (IgE-антител) или клеточный (Т-лимфоцитов) иммунный ответ возникает при потреблении аллергического пищевого продукта. Наиболее распространенными пищевыми аллергенами являются молоко, яйца, молотый и фундук, рыба и морепродукты, пшеница. Все эти аллергены могут вызывать аллергические реакции как быстрого, так и медленного типа.
Аллергические реакции быстрого типа на продукты питания возникают в интервале от нескольких минут до несколько часов после приема пищи. Аллергия данного типа может проявляться следующими симптомами:
- Тошнота
- Диарея.
- Системные реакции (внезапные и сильные высыпания на всем теле, падение артериального давления, анафилаксия).
- Кожные высыпания.
- Атопический дерматит или экзема.
Большинство аллергических реакций на пищевые продукты возникают у младенцев и детей. Основными причинами являются молоко и яйца. Эти аллергии обычно дети перерастают до школьного возраста.
Одним из наиболее точных диагностических алгоритмов для этого типа аллергии является подробный анализ крови на специфические IgE + подтверждение диагноза у врача-аллерголога-клинического иммунолога во время консультации. В данном случае очень важно не ошибиться в выборе анализов крови и выбрать те, которые могут помочь вам и вашему врачу отличить настоящие аллергии от перекрестных реакций. В настоящее время наиболее точным способом сделать это является диагностика аллергии на молекулярном уровне (не только для экстрактов аллергенов, но и для отдельных молекул, которые составляют каждый аллерген).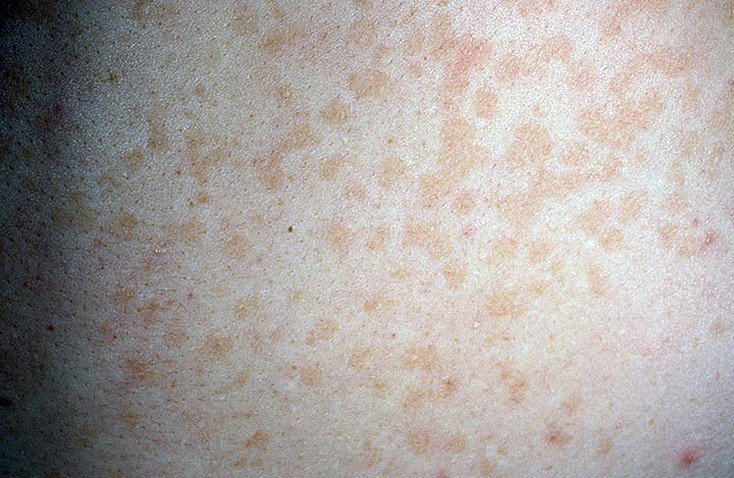
Хотя в настоящее время в мире существуют некоторые новые способы лечения пищевой аллергии с помощью специфической иммунотерапии, такое лечение еще не подтверждено и не применяется в клинической практике. На данный момент после установления диагноза истинной пищевой аллергии рекомендуется строгая элиминационная диета (пациентам рекомендуется избегать не только самого пищевого продукта, но и любых ее следов, а также готовить и есть только из личной посуды, гарантируя, что она не имеет ни малейшего контакта с аллергеном).
Это очень спорная тема в сообществе аллергологов и клинических иммунологов, но такие реакции по-прежнему считаются реакциями гиперчувствительности IV типа (индуцированными Т-лимфоцитами). Они проявляются через один или несколько дней после употребления аллергена-продукта и являются менее опасными. Хотя, как и пищевые аллергические реакции быстрого типа, они могут вызвать проблемы с пищеварением и аллергические высыпания — системную реакцию, которая может поставить под угрозу жизнь человека, аллергические реакции медленного типа не вызывают. Чаще всего эта аллергия может проявиться диареей или запором, вздутием живота и / или болями, а также неспецифическими высыпаниями на теле. Как и в случае с пищевой аллергией быстрого типа, пищевая аллергия замедленного типа часто влияет на наших малышей.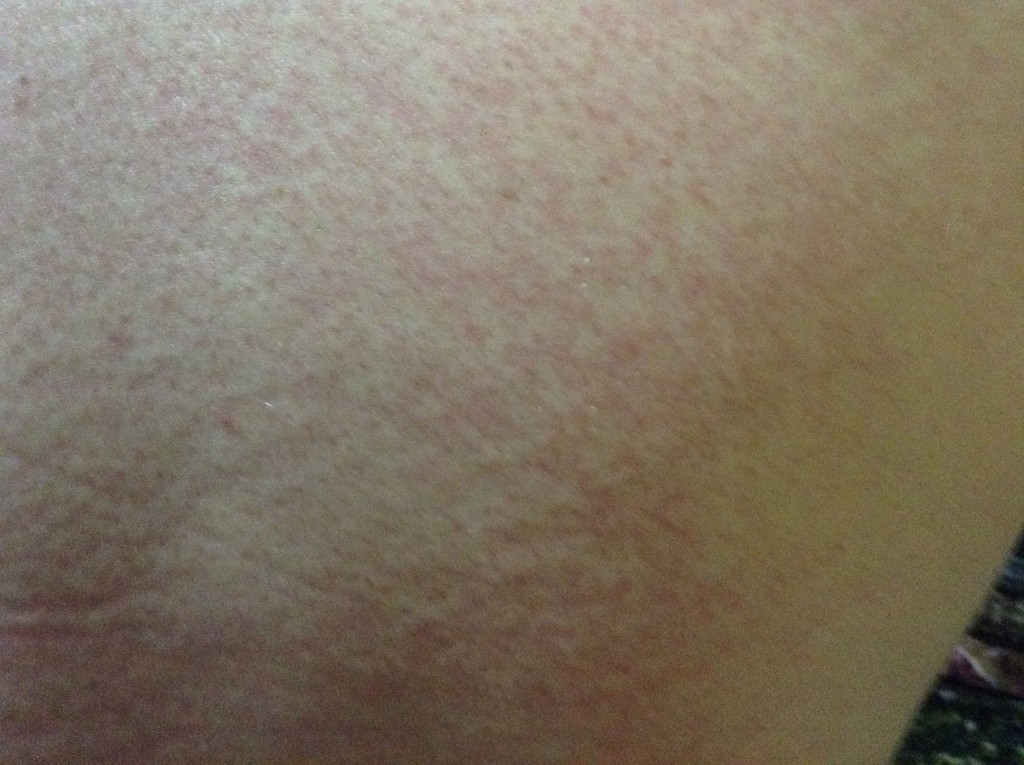 С возрастом маленькие пациенты успешно перерастают эти аллергии.
С возрастом маленькие пациенты успешно перерастают эти аллергии.
Как и при аллергическом контактном дерматите, диагноз аллергической реакции замедленного типа на пищу устанавливается и подтверждается исключительно врачом-аллергологом и клиническим иммунологом. Для диагностики используется патч-тест, а как аллергены используются свежие пищевые продукты или изделия из них (например, молоко или его порошок, яйцо, соевый порошок и т. д.). Часто перед тестом с пищевыми аллергенами на коже родителей пациентов просят подумать о том, какие продукты, по их мнению, вызывают аллергию, и принести их к врачу-аллергологу. Таким образом, для патч-теста не только точно выбираются потенциальные аллергены, но используются также те продукты (той же марки, также обработанные обработанные), которые реально будут употребляться в пищу после выполнения теста.
Как лечить аллергические реакции на еду замедленного типа? Для лечения этих аллергий обычно также в течение некоторого времени используется элиминационная диета, только не такая строгая, как в случае с пищевой аллергий быстрого типа.
Как уже упоминалось в этой статье, аллергия является лишь одной из многих причин кожной сыпи. В таблице приведены фотографии других распространенных видов кожных высыпаний и их отличительных особенностей.
| Опрелости. Эти частые, у детей, высыпания вызваны длительным контактом с влажным подгузником. Отличительные особенности: сыпь возникает только в том месте, где возможен контакт с влажным подгузником, кожа выглядит покрасневшей, на ощупь кожа теплая. | |
Укусы блох. Блохи, которые обычно нападают на наших любимых четвероногих, точно также могут укусить и нас. Укусы блох не являются сыпью, но выглядит это очень похоже, поэтому их часто принимают за высыпания. Как и сыпь от ветряной оспы, так и укусы блох маленькие, красные, зудящиеся прыщики. По этой причине родители часто смешивают укусы блох с ветряной оспой, но стоит отметить пару важных отличий: в отличие от ветряной оспы, сыпь от укусов блох обычно встречается на ногах и ступнях.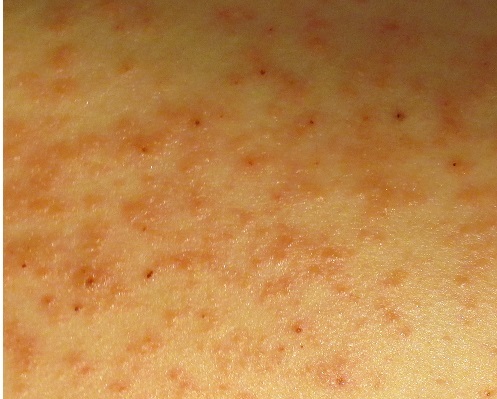 Кроме того, кожа на месте надавливания на прыщик белеет, в отличие от случая с ветряной оспой. Кроме того, кожа на месте надавливания на прыщик белеет, в отличие от случая с ветряной оспой. | |
|
| Высыпания при болезни Лайма вызваны бактериями Бореллии, передаваемыми с укусом клещей. Отличительные черты — красное пятно, окруженное красным «ореолом», иначе известное как «яблочко». При прикосновении пятно может показаться теплым, но не обязательно. Без лечения это пятно достаточно быстро распространяется, может достичь размера кисти. Высыпания при болезни Лайма не болезненны, не вызывают зуда. |
| Ветряную оспу вызывает вирус Varicella zoster. Она проявляется маленькими красными зудящимися прыщами, которые не белеют при надавливании. Это заболевание обычно сопровождается лихорадкой и общими симптомами простуды (боль в горле, заложенный или «текущий» нос). | |
|
| Болезнь рук, ног и рта. Несколько различных вирусов вызывают заболевание рук, ног и рта, похожее на высыпание при ветряной оспе, но на этот раз, локализация высыпаний — исключительно на конечностях пациента и вокруг рта.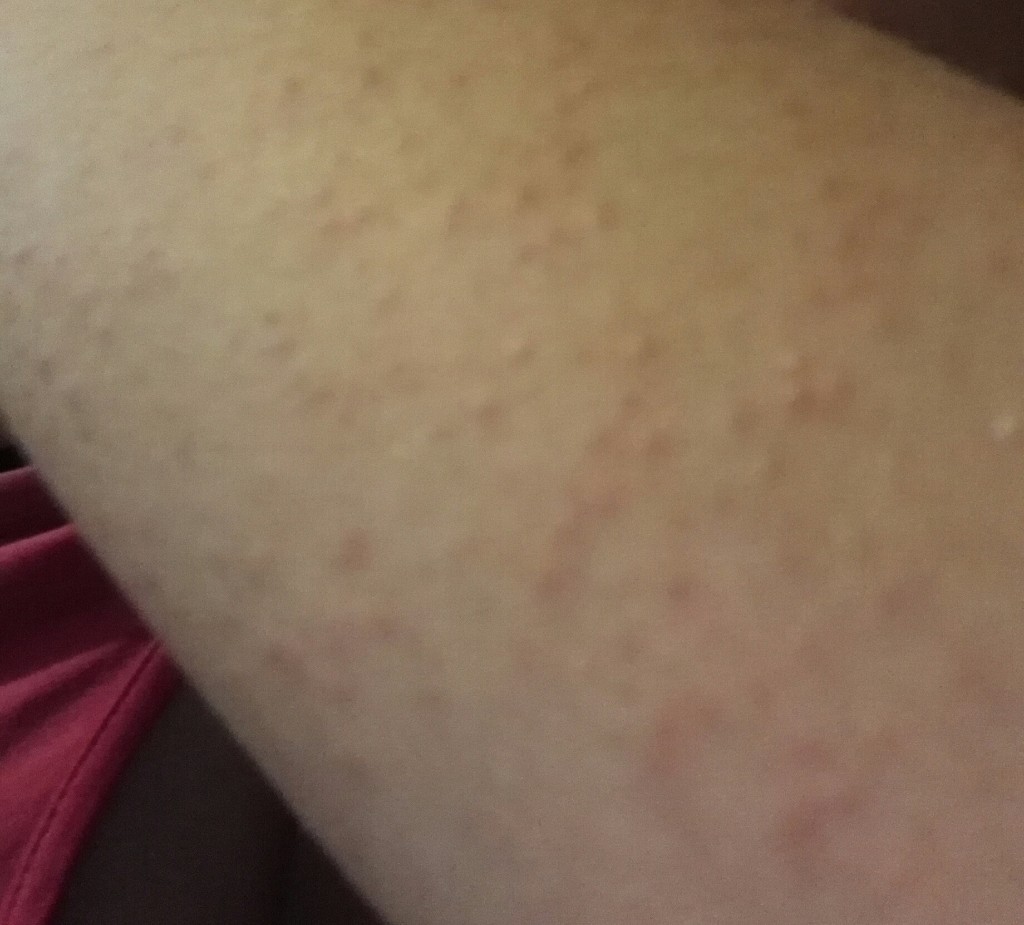 Сыпь небольшая, болезненная, зудящаяся. Чаще всего вместе с сыпью появляются общие симптомы простуды, лихорадка. Сыпь небольшая, болезненная, зудящаяся. Чаще всего вместе с сыпью появляются общие симптомы простуды, лихорадка. |
Автор статьи: медицинский биолог Моника Мишкините
Больше интересного и полезного читайте в разделе Библиотека здоровья
Литература:
- European Academy of Allergy and Clinical Immunology „ Global atlas of allergy“; The underlying mechanisms in allergy.
- European Academy of Allergy and Clinical Immunology „ Global atlas of allergy“; Allergic contact dermatitis.
- College of Allergy, Asthma & Immunology. „Food allergy“. Prieiga per internetą: http://acaai.org/allergies/types/food-allergy
- European Academy of Allergy and Clinical Immunology „Contact allergy“; prieiga per internetą: http://www.eaaci.org/patients/allergic-and-immunologic-diseases-and-causes/allergic-conditions/contact-allergy/about-contact-allergy.html
- European Academy of Allergy and Clinical Immunology „Contact allergy“; prieiga per internetą: http://www.
 eaaci.org/patients/allergic-and-immunologic-diseases-and-causes/allergic-conditions/contact-allergy/about-contact-allergy.html
eaaci.org/patients/allergic-and-immunologic-diseases-and-causes/allergic-conditions/contact-allergy/about-contact-allergy.html - Medical news today. „What is causing my rash?“ https://www.medicalnewstoday.com/articles/317999.php
Кожная сыпь: виды, лечение — AptekaOnline
Кожная сыпь (пятна на коже) может быть признаком аллергической реакции, дерматологического заболевания или нарушения функций различных внутренних органов и систем.
Причины сыпи на коже
Человеческая кожа является самым большим по площади и самым чувствительным органом тела. Любые изменения внутреннего состояния или внешней среды могут вызывать сыпь на теле, которая имеет разный вешний вид и причиняет дискомфорт различной степени. В большинстве случае высыпания связаны с дерматологическими нарушениями и требуют соответствующего лечения.
Заболевания, провоцирующие высыпания:
- заболевания крови и сосудов;
- инфекционные и паразитарные заболевания;
- аллергии;
- недостаточная гигиена, в том числе интимная.

Виды сыпи
- Пятна. Пигментные пятна на коже являются следствием нарушения работы клеток эпидермиса, а в пожилом возрасте коричневые и белые пятна на коже могут появляться и без особых причин из-за возрастных изменений организма. Красные пятна на коже появляются из-за нарушений в работе сосудов, такие образования могут иметь разные оттенки красного и свидетельствовать о воспалительном процессе. При надавливании на сосудистое пятно окраска исчезает и восстанавливается в состоянии покоя. Еще один вид пятен — геморрагический — связан с повышенной проницаемостью стенок сосудов. Пример геморрагического темного пятна на коже — синяк. Также к пятнам относят точечные кровоизлияния небольшого диаметра, петихии, их диаметр не превышает 5 мм. Более крупные кровоизлияния под кожей называют «экхимозы». В зависимости от размера различают мелкоточечную сыпь (диаметр до 10 мм) и крупнопятнистую (10-20 мм). Крупные пятна могут сливаться в эритему.
- Волдыри. Эти проявления имеют округлую форму и возвышаются над общим уровнем кожных покровов.
 Волдыри не имеют полостей, их появление имеет стремительный характер, пропадают они самостоятельно. Чаще всего красная сыпь из волдырей проявляется при аллергических реакциях, контакте кожи со свежей крапивой и пр. Сыпь чешется.
Волдыри не имеют полостей, их появление имеет стремительный характер, пропадают они самостоятельно. Чаще всего красная сыпь из волдырей проявляется при аллергических реакциях, контакте кожи со свежей крапивой и пр. Сыпь чешется. - Папулы. Эти плотные бугорки на коже выступают над основной поверхностью покровов. По размерам папулы разделяют на милиарные (с просяное зерно), лентикулярные (с горох) и нумулярные или монетовидные. Последняя группа возникает при объединении крупных бугорков, которые появились на коже. Причиной развития папул является утолщение клеточных слоев, воспалительные процессы, опухоли, отложения органических веществ в коже.
- Бугорки. Эти образования имеют много общего с папулами, бугорки под кожей также возвышаются над поверхностью здоровой дермы, их размер может варьироваться от 1 до 10 мм. Причиной образования бугорков является инфильтрат, который собирается в слое кожи и пальпируется при осмотре. В отличие от предыдущих видов сыпи у взрослого, бугорки оставляют после себя рубцы.
 Часто бугорки сопровождают такие заболевания как лейшманиоз, туберкулез, врожденный сифилис и пр.
Часто бугорки сопровождают такие заболевания как лейшманиоз, туберкулез, врожденный сифилис и пр. - Узлы — бесполостные уплотнения, расположенные в глубоких слоях кожи. Размер узлов может достигать диаметра куриного яйца. Причиной образования узлов, так же как и бугорков, является накопление воспалительного инфильтрата. В некоторых случаях узлы могут иметь мягкую консистенцию (прощупываются как пузыри под кожей) и красноватый цвет, такие высыпания не оставляют следов впоследствии. Узлы большей плотности могут оставлять рубцы и указывать на наличие специфического воспаления.
- Пузыри. Пузыри на коже — это полости с жидким или вязким содержимым серозного, кровянистого и гнойного характера. Размеры водянистых пузырей на коже могут достигать 5 см в диаметре, после вскрытия может оставаться небольшая пигментация на поврежденном участке кожи. Некоторые пациенты отмечают, что сыпь из пузырей чешется, причиняя много дискомфортных ощущений.
Лечение сыпи
Лечение кожных высыпаний во многом зависит от причин, которые вызвали такую реакцию. Условно все виды лечения можно разделить на две большие группы:
Условно все виды лечения можно разделить на две большие группы:
- Ликвидация причин. Кожная сыпь может быть вызвана не только дерматологическими заболеваниями, поэтому тщательное выявление и устранение причин является залогом успешного лечения. При угревой сыпи помогут: гель базирон АС, зинерит.
- Соблюдение гигиены. Нередки случаи вскрытия и нагноения кожной сыпи, поэтому тщательная гигиена пораженных участков кожи позволит предупредить развитие обширного воспалительного процесса. Часто пациентам рекомендуется антисептическая обработка и местные дезинфицирующие и препараты.
Избавится от рубцов, которые остаются после сыпи поможет контрактубекс.
Сыпь на коже: 20 фото и причины | Новости
Сыпь – это широкое медицинское понятие. К ее возникновению приводит множество факторов. Высыпания представляют собой патологические элементы на кожных покровах и слизистой оболочке, которые отличается по цвету и текстуре.
Сыпь является одним из ведущих симптомов следующих заболеваний:
Импетиго
Импетиго — это поверхностное гнойничковое поражение кожных покровов. Вызывают заболевание бактерии группы стафилококков и стрептококков. Характер сыпи – пустулезный. На месте лопнувших гнойничков образуются корочки.
Вызывают заболевание бактерии группы стафилококков и стрептококков. Характер сыпи – пустулезный. На месте лопнувших гнойничков образуются корочки.
Опоясывающий герпес (лишай)
Опоясывающий лишай – это патология, вызванная вирусом ветряной оспы (семейство – герпесвирусов). Для патологии характерно одностороннее распространение герпетиформных элементов сыпи по ходу нервных стволов. Сопутствующий симптом патологии – выраженный болевой синдром.
Скабиес (чесотка)
Чесотка (Scabies) – это заболевание, вызванное чесоточным клещом. Клинические проявления скабиеса:
- Папуловезикулезная сыпь.
- Зуд.
- Множественные расчесы.
- Вторичное развитие гнойничковых поражений кожи.
Экзема
Экзема – это острое или хроническое заболевание кожных покровов воспалительной природы. Патология не передается от человека к человеку. Основные симптомы экземы:
- Сыпь различного характера.

- Чувство жжения.
- Зуд.
- Частое рецидивирование.
Скарлатина
Развитие скарлатины провоцирует гемолитический стрептококк группы А. Заболевание проявляется:
- Мелкоточечной сыпью.
- Шелушением кожных покровов.
- «Малиновым» языком.
- Повышением температуры тела.
- Тонзиллитом.
Кожная форма ревматизма
Поражение кожных покровов при ревматизме характеризуется появлением:
- Кольцевой или узловой эритемы.
- Мелких кровоизлияний.
- Ревматических узелков.
- Бледность кожи.
Инфекционный мононуклеоз
Инфекционный мононуклеоз — это распространенная патология вирусной природы. В большинстве случае сопровождается кожной сыпью. Этапность высыпаний отсутствует. Сыпь имеет вид пятен неправильной формы. Средний размер элементов высыпаний составляет 5-15 мм.
Корь
Корь – это инфекционное заболевание вирусного происхождения с высоким индексом контагиозности (восприимчивости). Симптомы нозологии представлены:
- Пятнисто-папулезной сыпью.
- Интоксикацией.
- Повышением температуры тела.
Ветрянка
Ветряная оспа – это инфекционное заболевание с воздушно-капельным путем передачи. Возбудитель заболевания – вирус варицелла-зостер. Проявляется папуловезикулезной сыпью и повышением температуры тела.
Краснуха
В начале развития краснухи сыпь напоминает высыпания при кори, далее при скарлатине. Наиболее распространена на лице, пояснице, разгибательных поверхностях рук и ног. Сыпь исчезает бесследно, не сопровождается пигментацией и шелушением.
Сепсис
Сепсис — системная воспалительная реакция развивается при попадании в кровеносное русло возбудителей инфекции и продуктов их жизнедеятельности.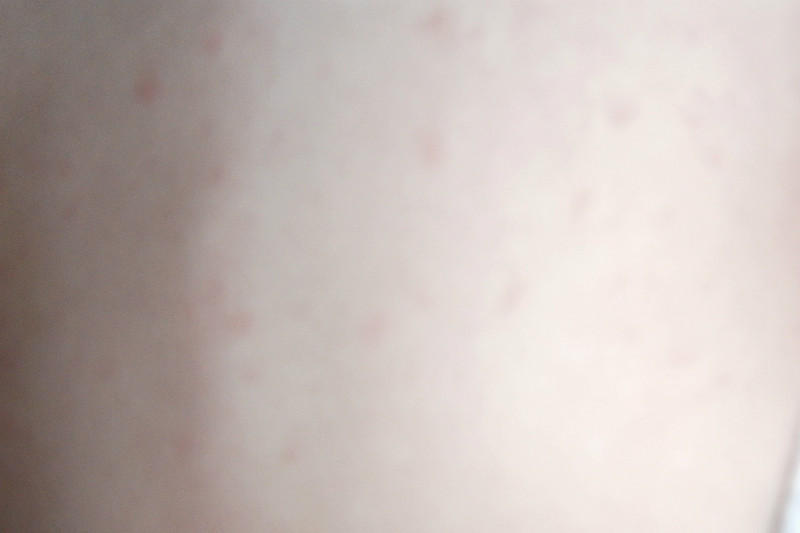 Кожные покровы при данной патологии имеют бледно-серый цвет. При сепсисе развиваются герпетические высыпания на губах, гнойнички или сыпь геморрагического характера на коже.
Кожные покровы при данной патологии имеют бледно-серый цвет. При сепсисе развиваются герпетические высыпания на губах, гнойнички или сыпь геморрагического характера на коже.
Системная красная волчанка
Системная красная волчанка — это диффузное заболевание соединительной ткани, проявляющееся макулопапулезной сыпью на щеках в виде «бабочки». На руках и туловище определяется дискоидная волчанка – толстые красные пятна.
Синдром «рука-нога-рот»
Высыпания при энтеровирусном везикулярном стоматите имеет вид пятен в сочетании множественными везикулами на ладонях, подошвах, ягодицах и на губах. У взрослых элементы сыпи сопровождаются зудом.
Пустулёзный акродерматит
При данной патологии появляется большое количество высыпаний на кожных покровах в области пальцев рук и ног. Характер сыпи – пустулёзный.
Синдром Кавасаки
Поражения кожных покровов при синдроме Кавасаки характеризуются эритемой или трещинами на губах, эритемой ладоней и стоп.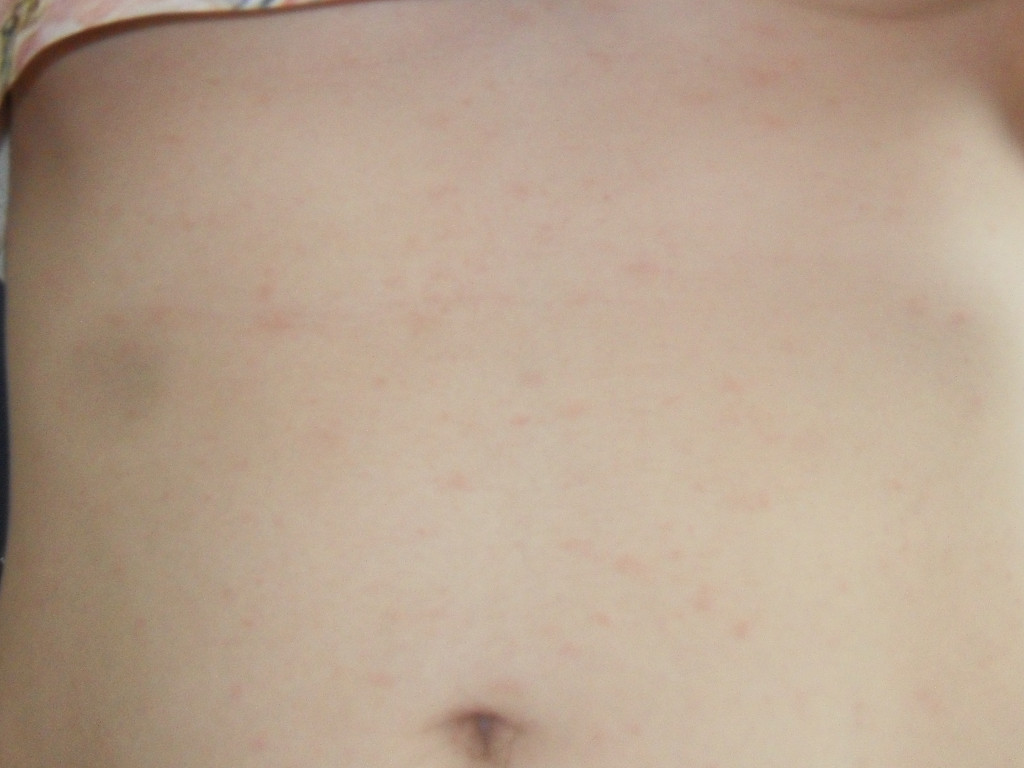 На кончиках пальцев выявляется шелушение. Экзантема не имеет пузырьков и корочек.
На кончиках пальцев выявляется шелушение. Экзантема не имеет пузырьков и корочек.
Контактный дерматит
Контактный дерматит — это заболевание кожи воспалительной природы, которое развивается в результате реакции на химическое вещество, аллерген или ультрафиолетовое излучение.
Дерматомиозит
Кожные проявления при дерматомиозите характеризуются гелиотропной сыпью и симптомом Готтрона. Гелиотропная сыпь – это красные кожные высыпания на верхних веках, сопровождающаяся отеком вокруг глаз. Симптом Готтрона – это красные или розовые, шелушащиеся узелки в области разгибательных поверхностей суставов.
Саркоидоз
Саркоидоз – это системная патология, при которой поражается большое количество органов с последующим образованием в них гранулем. Данная патология сопровождается образованием узловатой эритемы на коже голеней.
Фенилкетонурия
Фенилкетонурия – это наследственная ферментопатия, развитие которой обусловлено нарушением метаболизма аминокислот.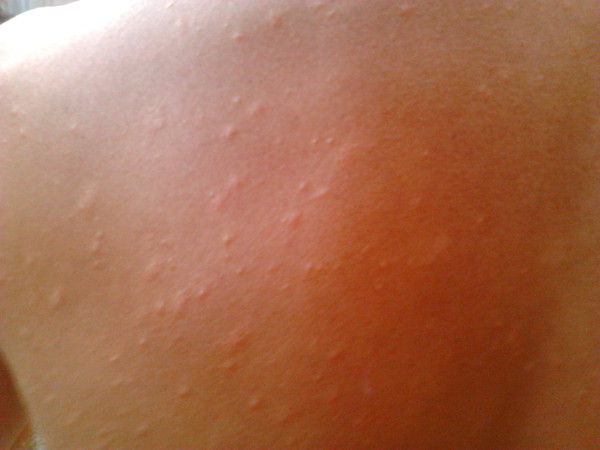 Кожные покровы при этой патологии из-за дефицита меланина светлеет, появляются красные пятна.
Кожные покровы при этой патологии из-за дефицита меланина светлеет, появляются красные пятна.
Порфирия
При порфирии отмечается гиперпигментация кожных покровов, повышенная травматизация кожи. При действии солнечных лучей появляются эрозии, пузыри и трещины.
Читайте также: Вампиры могли быть реальными людьми с заболеваниями крови
Красная сыпь на теле: причины, сопутствующие болезни, лечение
В связи с нынешней экологической ситуацией увеличивается риск проявления аллергий и ряда болезней, симптомом которых является красная сыпь на теле. Самого по себе заболевания, как сыпь, не существует – это всегда симптом развития болезни в организме. Сыпь на теле также может говорить о дисфункции внутренних органов, в зависимости от её места нахождения.
Если возникли подозрения по поводу высыпаний – стоит обратиться к врачу, так как самолечением заниматься бессмысленно, сыпь – это признак развития инфекции или болезни.
В этой статье Вы узнаете: почему возникает красная сыпь на теле, какими средствами можно устранить высыпания, методы правильной диагностики, народная медицина и правила профилактики.
Сифилитическая сыпь фото у мужчин и симптомы
При различных высыпаниях на коже у больных проявляются похожие симптомы, часто мешающие установить точные причины заболевания и правильно его диагностировать. Именно поэтому при любых изменениях кожного покрова необходимо обращаться к специалисту.
По локализации кожных заболеваний наблюдаются проявления следующих симптомов:
- изменение структуры волос (ломкость, выпадение, перхоть)
- изменение окраски и толщины ногтей (утолщение, ломкость, изменение окраски, появление пятен)
- изменение структуры кожи (зуд, сухость, шелушение, покраснение, пигментация, сыпь, жирность, угри)
Для всех кожных заболеваний характерны: высокая температура, слабость, увеличение лимфатических узлов, насморк, слезотечение.
Типы аллергенов, вызывающие сыпь
У разных людей наблюдается разная реакция на контакт с теми или иными аллергенами.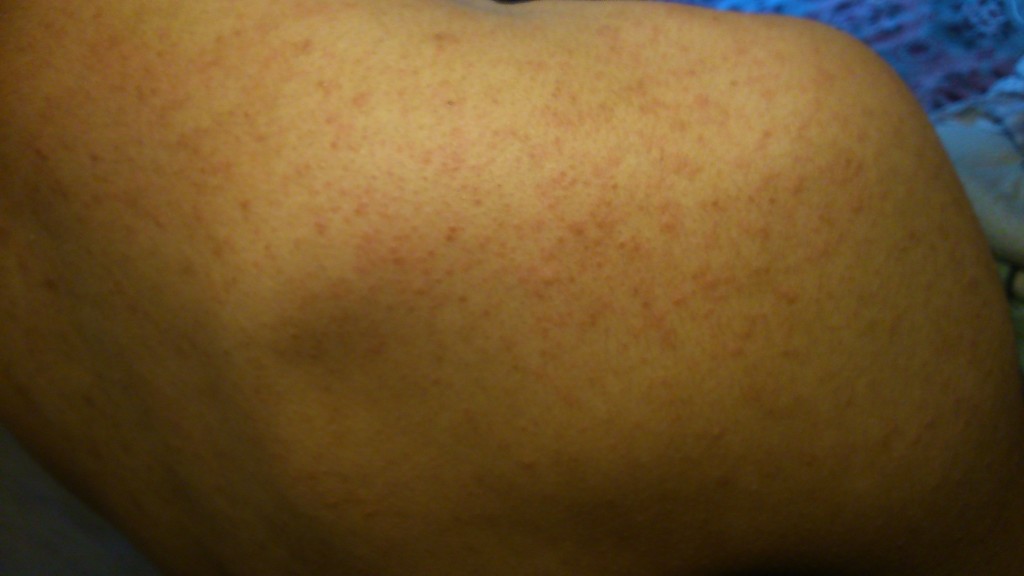 Чаще всего вызывают раздражение кожи следующие аллергены:
Чаще всего вызывают раздражение кожи следующие аллергены:
- металлы и их сплавы
- консерванты, содержащиеся в моющих средствах, косметике, синтетических тканях и т.п.
- антибиотики для наружного применения, непереносимые человеком лекарственные препараты, средства личной гигиены
- укусы насекомых
- пыльца растений
- некоторые пищевые продукты (цитрусовые, яйца, персики, соя, кальмары, орехи)
Диагностика заболевания
Установить причину высыпаний позволяет ранняя диагностика. Чем раньше будет установлена причина появления сыпи, тем больше вероятность успешного лечения.
Иногда у человека четко выражены признаки инфекционной болезни, но бывают случаи, когда эти же признаки вызваны приемом лекарственных препаратов. Выявить, стал ли прием лекарств фактором, вызвавшим сыпь, очень сложно даже с помощью лабораторных исследований. В этом случае отменяется прием лекарств или же они заменяются на аналоги с другой химической структурой, и прослеживается динамическая реакция организма.Часто назначаются лабораторные исследования соскобов с пораженных участков кожи. При многих кожных заболеваниях сыпь появляется в определенных местах (на теле, лице, шее)
Врач, при оценке состояния здоровья, осматривает кожу, волосяной покров, состояние ногтевых пластинок и слизистых оболочек, обращает внимание на симметрию высыпаний. Также диагностирование включает:
- визуальное обследование кожи
- лабораторные анализы (крови, кала, мочи, бакпосевы, цитология)
- УЗИ
- фолль-диагностику
- веготест
Сыпь на теле большими пятнами – признак крапивницы, пузырьками с жидкостью внутри – дерматита либо экземы. Гнойная сыпь, которая сильно чешется – обычно вызванная инфекцией, а разнородная не симметрическая сыпь является признаком укусов насекомых.
Красные пятнистые высыпания – результат кровоизлияний при ушибах и нарушениях свертываемости крови. Зудящие гнойничковые высыпания в виде волдырей красного цвета – обычное явление после контакта с ядами или после ожогов.
Нередко и у женщин инфекционное заболевание протекает с таким недугом как сифилитическая сыпь. Фото у женщин и симптомы наглядно демонстрируют свои характерные особенности: красновато-розовые пятна и размещение на бедрах и плечах.
Сыпь на теле у взрослого фото с пояснениями такого характера чаще всего напоминает симптоматику лишая или псориаза.
Конечно же, важным моментом является то, что на разных стадиях проявляется различного рода сыпь. К примеру, папулезные элементы могут образовываться на разных стадиях недуга.
В соответствии с клиническими описаниями, наличие сифилитических папул говорит о вторичной стадии серьезной болезни. Элементы нарушений кожного покрова могут иметь такие симптомы: красный или розоватый оттенок, с выраженными четкими границами, без зуда, похожи на инфильтрацию ткани.
Опоясывающий лишай
Данная патология первоначально напоминает грипп. Сначала человек страдает от ломоты тела, головной боли, озноба и небольшого повышения температуры. Однако через некоторое время градусник начинает показывать до 39 °С. Одновременно с этим появляются высыпания на руках и ногах в виде небольших пузырьков, заполненных жидкостью.
Спустя некоторое время пузырьки начинают лопаться и подсыхать. Если говорить о том, как лечить мелкую сыпь на теле у взрослого, то высыпания нужно обработать зеленкой, применять противовирусные препараты, успокоительные и анальгетики.
Разновидности сыпи на лице
На лице могут проявиться следующие виды кожных высыпаний:
- Комедон – это сальная пробка белого цвета, которая с течением времени воспаляется. Комедон может быть двух видов:
- открытый – образовавшийся на поверхности кожи бугорок с жидким содержимым;
- закрытый – располагается глубоко в порах, и проявляется как белый шарик, или, жировки. Если туда попадет инфекция, то начинается развитие папулы.
- Папула – это воспаленный и болезненный прыщ, который может быть красного или синюшного цвета.
- Пустула – может развиваться из пустулы, и отличается наличием гнойного содержимого внутри, которое выходит на поверхность белой точкой.
Пустулы и папулы имеют общее название – красные прыщи.
- Узлы – это запущенная форма пустул, которые расположены глубоко в дерме. Узел образуется из нескольких прыщей, разделенных между собой свищевым протоком. Для лечения требуется врачебное вмешательство и правильно подобранная терапия.
- Молниеносные высыпания – это самая тяжелая форма, которая поражает большой участок кожи, а также может привести к мышечным и костным болям. В данном случае требуется немедленная врачебная помощь.
О чем говорит локализация сыпи
Зачастую расположение прыщей может свидетельствовать о заболеваниях внутренних органов человека. Высыпания, образованные в области:
- Рта и крыльев носа свидетельствуют о проблемах с ЖКТ.
- Носа и лба – частые стрессы, перевозбуждение, усталость.
- Подбородка, шеи – гормональные нарушения.
- Линии роста волос – неправильно подобранные средства по уходу.
- Глаз – усталость или неправильная работа почек.
- Щек – заболевания легких.
- Виски – проблемы с мочеполовыми путями, селезенкой.
Красная зудящая сыпь
Причинами такой сыпи может стать аллергическая реакция, укус насекомых, инфекционные болезни кожи, нервозность.
- Аллергическая реакция – проявляется при непереносимости продуктов питания, медикаментов и пр. На коже появляется мелкая сыпь, отечность и сильный зуд.
- Укус насекомого – в первые же минуты на теле появляется припухший участок кожи, с отечностью, высыпаниями и сильным зудом.
- Болезни кожи – обычно при таком диагнозе сыпь покрывает большой участок тела и причиняет массу неудобств. Помимо сыпи и зуда наблюдается утомляемость, повышение температуры и другие изменения состояния.
- Нервозность – это одна из форм аллергии, которая напоминает ожог от контакта с крапивой. Может проявляться остро (до месяца) и хронически (более месяца). На кожа образуется мелкая сыпь и зуд. Лечение может назначить только врач.
Сухая, не вызывающая зуд сыпь на лице
Высыпания не всегда сопровождаются зудом. К таким видам относят:
- Везикула – это пузырьки, которые заполнены серым веществом с вкраплениями крови. После вскрытия оставляют на лице эрозии. Может принимать различные виды, при этом протекать зудом, воспалением и прочими симптомами, так и без них.
- Пятно – это сыпь, представляющая собой часть эпидермиса, который меняет цвет. Может иметь четкие или расплывчатые края, а также различную пигментацию.
- Геморрагия – точки или пятна, которые образуются в результате кровоизлияния.
Когда необходимо обратиться к врачу
Кожные высыпания (фото и описание можно найти в медицинской энциклопедии), проявившиеся на лице и теле, могут сопровождаться дополнительными симптомами:
- появлением гноя;
- болью в горле;
- зудом в местах высыпаний;
- красными полосами или пятнами вокруг сыпи;
- суставной болью.
Появившиеся признаки должны быть поводом для посещения дерматолога или вызова врача в случае острых симптомов.
В статье приведены фото и описание различных кожных высыпаний.
А также причиной для беспокойства и посещения поликлиники являются ярко выраженные симптомы:
- усиливающаяся боль в местах покраснений;
- высокая температура;
- быстро меняющаяся окраска кожного покрова;
- расстройство поведения;
- головокружение;
- отёки лица и конечностей;
- высокая температура;
- затруднённое дыхание;
- рвота, диарея;
- боль в области шеи и головы.
При постановке диагноза врач оперирует следующими понятиями:
- Тип поражения: пятна, папулы, волдыри.
- Форма высыпаний.
- Места появления сыпи.
- Цвет.
- Другие признаки: очаг, отёк, чешуйки.
Только на основании полной картины будет поставлен правильный диагноз и назначено лечение.
Методы профилактики
Чтобы кожные высыпания беспокоили как можно реже, необходимо соблюдать профилактические меры.
Витамины
Витамины для здоровой и красивой кожи можно получать из пищи. Иногда этого бывает достаточно. Следует добавить продукты, содержащие:
- Витамин А – помогает улучшить состояние кожи и нормализовать обмен веществ. Он содержится в моркови, молочных продуктах, печени.
- Витамин С – улучшает структуру кожи, помогает избавиться от токсинов. Он содержится в черной смородине, цитрусовых, киви и др.
- Витамин В – помогает в борьбе с вирусами, а также нормализует обмен веществ. Большое его количество содержится в орехах, фасоли и говяжьей печени.
- Витамин Е – повышает упругость кожи и создает барьер негативному воздействию окружающей среды. Им богаты орехи, сухофрукты, облепиха.
- Витамин Д – улучшает состояние кожи. В летнюю пору его получают от солнечного света. В иные поры года восстановить его запас можно употребляя рыбий жир, желток яиц, печень трески.
Если получить достаточное количество витаминов с пищей не удается, потребуется употребление аптечных препаратов: Аевит, Асвитол, Аэровит, Веторон, Цитравит и много других.
Питание
Не стоит сильно ограничиваться в питание, недостаток микроэлементов может привести к высыпаниям
Чтобы не провоцировать кожные высыпания, следует отказаться от:
- большого количества сладостей;
- мучных продуктов;
- кофе;
- жирного;
- соленого.
Следует употреблять больше клетчатки, которая нормализует обмен веществ и выводит токсины из организма. Она содержится в овощах, фруктах, злаковых. Также необходимо выпивать много жидкости, исключить сладкую газировку.
Диеты
С помощью диеты можно избавиться от аллергии и кожных проблем, возникших по причине нарушения поступления туда питательных веществ. В первом случае из меню исключаются высокоаллергенные продукты, во втором – добавляются те, в которых присутствуют необходимые микроэлементы.
Народные средства
Снять неприятные симптомы, а также помочь в уходе за кожей лица помогут средства народной медицины.
- Сок из брусники – помогает улучшить состояние кожи, а также обеззаразить имеющиеся на ней раны, чтобы в них не попала инфекция. Проводить процедуру можно двумя способами: смазывание кожи соком брусники, или наложение повязки, смоченной в нем, на место поражения.
- Сок калины – для приготовления потребуется взять 1-2 ст.л. ягод и растолочь их, затем добавить 1 ст. теплой, кипяченой воды. Дать настоять 4 часа и принимать внутрь по половине стакана 4 раза в день.
- Отвар лопуха – 1 ст.л. измельченного корня лопуха залить 2 ст. кипятка, полученную смесь кипятить ее полчаса, остудить, процедить и использовать в виде компресса на лицо.
- Тысячелистник – 2 ст.л. сухой травы залить 0,5 л кипятка. Дать настоять в течение часа, процедить и делать примочки на лицо.
Перед тем, как начать лечение высыпаний на лице, лучше проконсультироваться у врача. Существует множество причин данного недуга, некоторые из них имеют опасные последствия
Также стоит обращать внимание на локализацию и частоту сыпи, это может свидетельствовать о проблемах с внутренними органами. Лечить кожные высыпания следует только после выявления их причин
Патология в виде прыщей
Есть мнение, что прыщи появляются чаще на лице. С этим можно поспорить. Спина то место, где прыщи появляются часто, как и на лице. И тому есть несколько причин.
Прыщи на коже спины являются результатом активной работы потовых желез, которых здесь много. На их появление влияет ряд внешних факторов.
На появление прыщей на спине влияют факторы:
- Нервные перенапряжения, которые приводят проблемам с гормональным фоном;
- Повышенная влажность среды, пыль и высокая температура;
- Чрезмерное увлечение солнечными ваннами;
- Тяжелый физический труд и спортивные нагрузки;
- Попытки избавиться от прыщей, выдавливая их.
Импульсом к появлению прыщей служит излишняя выработка кожного сала, которое закупоривает протоки. Развитие может идти по 2 направлениям: угревому и воспалительному.
Врачи отмечают, что мужчины чаще жалуются на появление прыщей. Это связано с рядом факторов. Во-первых, мужская кожа несколько толще, чем у женщин, и на ней расположено больше потовых желез.
Во-вторых, мужчина потеет даже в состоянии покоя, и меньше внимания уделяет уходу за кожей и правильному питанию.
Можно попробовать избавиться от прыщей на спине народными средствами. Нужно полностью отказаться от косметических средств по уходу за телом, чтобы исключить возможность аллергии. Советуют применять только дегтярное или антибактериальное мыло.
Среди рецептов народной медицины подтвержденной эффективностью обладают средства:
- Ванны с отваром лекарственных трав или с добавлением морской соли;
- Сок из листьев алое, которые предварительно находились в холодильнике в течение недели, успешно борется с гнойными прыщами;
- Масло чайного дерева справляется с одиночными прыщиками на спине;
- Рекомендовано протирать спину настойкой календулы или разведенной водой перекисью водорода, использовать спиртовые лосьоны на основе лекарственных растений;
- Сок чистотела в чистом виде, для примочек и в разбавленном — для приема ванн, помогает справиться с любыми прыщами.
Если народные средства не справляются с задачей, то неизбежен прием лекарств. Советуют применение разных мазей, в состав которых входит антибактериальные препараты и ретиноиды.
Сифилитическая сыпь фото у мужчин и симптомы
Специфическим видом высыпаний, который способен поразить все кожные покровы является сифилитическая сыпь. Фото у мужчин и симптомы проявляются во вторичном периоде заболевания. Характерными симптомами всех форм, в которых проявляется такая реакция кожи, является: полное отсутствие боли или дискомфорта. Кроме того, выделяют свежие высыпания с яркой окраской и рецидивные со слабой окраской. Которые возникают через какое-то время (обычно через 2 месяца) после самопроизвольного исчезновения свежей сыпи.
Высыпания (сифилиды) у мужчин могут распространяться на гениталии, в области грудной клетки, в углах рта, в волосистой части головы, под мышками и на ступнях. Также сифилиды могут иметь единичные или множественные образования. После заражения у мужчин образуются красноватые язвы небольших размеров. Располагаются они либо на половом члене, вокруг уретры или в зоне заднего прохода. Для мужчин также характерно то, что одна фаза болезни постепенно сменяет другую, протекая со всей свойственной для каждой из них симптоматикой.
Отличить сифилитический шанкр от иного воспалительного элемента можно по следующим признакам: отсутствие воспаления покрова вокруг язвы, зудящих ощущений и безболезненность при надавливании. Симптомами вторичной фазы болезни являются: увеличение лимфоузлов, незначительное повышение температуры, боль в суставах, слабость и недомогание.
Аллергия
В этом случае высыпания могут находиться абсолютно на любом участке тела. Многим знакомо, как выглядит аллергическая сыпь. У некоторых прыщики появляются даже на ладонях и пальцах ног или волосистой части головы. Если своевременно не выявить причины аллергии и не начать лечение, то в этом случае патология будет только прогрессировать.
Если у человека поражены большие участки тела, то в этом случае потребуется прием антигистаминных препаратов и обработка местными успокаивающими средствами.
Видео по теме
Что такое перламутровые папулы? Ответ в видео:
Таким образом, папулы и пустулы возникают по разным причинам: от несоблюдения правил гигиены до инфекционного, вирусного, грибкового поражения. Они бывают разных форм, размера, цвета.
Могут вызывать зуд, жжение, приводить к пигментации и образованию рубцов. Чтобы избавиться от папул и пустул, нужно записаться на прием к врачу, обследоваться и пройти лечение.
Сыпь может появиться не только у ребенка, но и у взрослого и вызвать обоснованное беспокойство, ведь возможно это не только косметическая проблема.
Кожа — это самый большой орган человека, который остро реагирует на внутренние изменения организма. Кожные высыпания медики называют сыпью или экзантемой. Она имеет множество морфологических типов, но папулезная сыпь наиболее часто встречаемая в медицинской практике.
Высыпания описываются как бугристые четко обрисованные новообразования – папулы или узелки, которые хорошо ощущаются под пальцами и, как правило, не вызывают болевых ощущений.
Как правило папулы представляют собой воспаленные бугорки куполообразной, овальной или приплюснутой формы. Размер их может колебаться от 1 мм до нескольких десятков миллиметров, большие уже называются бляшками. В отличие от пузырьков, содержащих инфильтрат, в папулах нет содержимого.
Видовые характеристики сыпи
Существует много разновидностей кожной сыпи нижних конечностей. К основным ее видам относят: красную, мелкую и аллергическую сыпь.
Красные высыпания
Красная сыпь у взрослого на ноге может стать следствием множества причин. С целью постановки точного диагноза, нужно тщательно изучить кожные образования. Данная сыпь на ногах характеризуется определенной симптоматикой и может быть представлена в виде пятен, шероховатых опухолей, папул, пузырьков с жидкостью либо гноем, эритемой, эрозий, язв и прочих образований.
Сыпь на ногах в виде красных точек у взрослого может свидетельствовать о дефектах кожи или говорить о течении патологического процесса.
Источником красной сыпи на ноге может стать аллергический контактный дерматит, хождение в тесной обуви, последепиляционные последствия, чесотка, инфекционный эндокардит, нанесение укуса насекомыми, заболевания, связанные с нарушением иммунитета, вирусные инфекции, грибковая болезнь, которая может зудеть и прочее.
Мелкие образования
Мелкие высыпания на ногах ниже колен также принято называть геморрагической сыпью. Она имеет вид точек алого, сиреневого и даже черного оттенков. Такие образования появляются в результате ряда наследственных либо инфекционных болезней, таких как гемофилия, менингит заболевание фон Виллебранда. Зачастую она имеет короткий срок действия и исчезает спустя пару суток. В том случае, когда сыпь не проходит долгое время, имеет место болезнь хронического характера.
Аллергическая сыпь
Место расположения аллергической сыпи зависит от источника образования. В случае, когда сыпь на ногах чешется, имеются розово-алые шелушения, источником служит аллергия. Источником служит любой аллерген от пищи до одежды и духов. Порой такую сыпь принимают за ветряную оспу либо или крапивницу. Однако кожа может не только чесаться, краснеть и отекать, данная сыпь способна спровоцировать обморок либо привести к смерти.
Какие заболевания сопровождаются сыпью?
Экзема
Острое вновь возникшее заболевание или его хроническое воспаление в виде неправильной функции эпидермиса, которое сопровождается жжением и красного цвета сыпью.
Выделяют несколько стадий данного заболевания, от этого и меняется внешний вид. Начальная болезнь от не сильного шершавого покраснения до огромных размеров пузырей темно красного цвета.
Причина возникновения:
- Стресс;
- Воздействия внешнего фактора.
Аллергический дерматит
Воспаление тканей кожи, которое активизируется при попадании на неё аллергического вещества.
Симптомами являются зуд и мелкие прыщи, которые могут локализоваться в любом месте. Для лечения необходимо выявить аллерген, который дал такую реакцию
Герпес
Место локализации на губах, у рта, в интимной зоне. Выглядит как пузырьки в которых есть жидкость серого цвета. После четырех дней правильного лечения он высыхает и покрывается коркой, которая в 2-3 дня отваливается. Возникает в следствии простудных заболеваний.
Фолликулит
Это воспаление верхнего слоя на теле в волосяном покрове. Соответственно возникает только там, где есть волосы, а именно голова, грудь, подмышечные впадины.
Розовые угри
Прыщи красного цвета, которые в следствии неверного лечения или его отсутствия превращаются в гнойники. А они уже содержат жидкость буро-желтого цвета. Такой вид бывает по разным причинам, начиная от некачественной косметики и заканчивая стрессом.
Пиодермия
Заболевание, которое имеет несколько гнойных прыщей, в которых содержится водное наполнение. Прыщи имеют ярко выраженные границы.
Если вовремя не лечить, то будут шрамы и рубцы. Способствует появлению этой болезни:
- Стрептококки;
- Пиококки;
- Стафилококки.
Крапивница
Волдыри большого размера, которые в следствии могут объединяться между собой и образовывать ещё большее место поражения.
Причиной могут быть:
- Лекарства;
- Прививки;
- Укус насекомого;
- Переливание крови.
Псориаз
Розовые пятна, покрытые шероховатыми чешуями. Первые признаки — образование на локтях и руках. Заболевание имеет наследственный характер. Данное заболевание является неизлечимым, лишь можно только лекарственными препаратами отсрочить ремиссию.
Красный плоский лишай
Данный вид проявляется в виде скопления прыщей, которые в следствии образуют линии, круги. Место расположение:
- на туловище;
- на внутренних частях конечностей;
- на половых органах.
Данное заболевание сопровождается сильны зудом.
Кандидоз
Заболевание, которое получило название в народе – опрелость. Располагается:
- Под грудью;
- В интимной зоне;
- На сгибе рук, ног.
Группа людей с ожирением самая подвластная этой категории болезни.
Краснуха
Сыпь бледно розового оттенка, проявляется на верхней части тела, до пояса. Размер может быть больше 5 см. Болезнь длится 4 дня. Не опасная болезнь для людей, кроме беременных женщин.
Скарлатина
После того как организм уже подцепил такой вирус, то только на следующий день появляется прыщи. После лечения не оставляет следы.
Синдром токсического шока
Заболевания, которое тяжело протекает у человека. Симптомами является:
- Понос;
- Рвота;
- Повышение температуры;
- Сыпь.
Примечание! Редкое явление, но всё же имеет место быть.
Причины красной сыпи на теле
Поскольку кожные высыпания часто встречающийся симптом, возникающий на фоне многих кожных и инфекционных заболеваний, то дифференциальный анализ вызвавшей его патологии проводится после тщательного сбора анамнеза, осмотра и забора анализов.
Наиболее часто красная сыпь у взрослых появляется вследствие следующих патологий:
- аллергических реакций;
- инфекционных болезней;
- внутренних заболеваний.
Высыпаниями характеризуются многие инфекционные болезни, такие как опоясывающий лишай, ветряная оспа, скарлатина, краснуха и другие. При этом в зависимости от заболевания, кроме сыпи появляется гипертермия, озноб, слабость, кашель, насморк, потеря аппетита.
Также зудящая сыпь довольно часто бывает симптомом аллергии
Важно, что при этом признаки инфекции отсутствуют. Для лечения сыпи необходимо выявить аллерген, который послужил причиной состояния
Формирование сыпи на конечности может свидетельствовать о какой-либо патологии кожного покрова или являться признаком развития патологии в организме. Существует множество причин формирования на коже красной мелкой сыпи:
- Контактный аллергический дерматит – развивается при воздействии аллергена на кожный покров. Данная сыпь всегда проявляется после контакта с аллергеном, спровоцировавшим реакцию, и распространяется на отдаленные области тела. Элементы высыпаний представляют собой маленькие точки красного или розового оттенка, выступающие над уровнем кожного покрова. При продолжительном воздействии аллергена сыпь преобразуется в пузырьки, заполненные серозным содержимым. Высыпания вызывают зуд, шелушение и впоследствии покрываются корочками. Патология проходит самостоятельно в случае устранения негативных контактов с аллергеном.
- Руброфития стоп и кистей – это грибковое поражение кожного покрова. Одновременно с красной мелкой сыпью на коже появляются эрозии, пузыри и шелушение. Лечение начинается с устранения чешуек с кожи, устранения воспалений при помощи компрессов и мазей. Затем показан прием противогрибковых лекарственных средств внутрь.
- Полиморфная сыпь – в основном появляется при чесотке. Одновременно на коже формируются бугорки, пузыри и пятна. Сыпь сопровождается зудом, который усиливается в вечернее время. Лечение предполагает проведение наружной обработки кожи аскарицидными средствами и соблюдение установленного врачом режима.
- Вторичный сифилис вызывает развитие мелкой красной сыпи на внешней стороне предплечья и плеча, на подошвах стоп и на ладонях. Боль и зуд при этом отсутствуют. Лечение предполагает продолжительный прием антибиотических препаратов.
- Эндокардит инфекционной природы также может стать причиной развития геморрагической сыпи. На коже формируются маленькие болезненные высыпания красного оттенка, в основном в области ладоней, стоп, подушечек пальцев. Они сопровождают другие свойственные данному заболеванию симптомы и исчезают самопроизвольно спустя один – четыре дня.
- Мультиформная экссудативная эритема вызывает высыпания на стопах, на кистях и на лице. Как правило, сыпь становится признаком серьезных отклонений работы организма.
- Многие инфекционные поражения, такие как ветрянка у взрослых, корь, скарлатина, и другие, могут дополняться высыпаниями на теле и конечностях.
- Еще одной причиной появления высыпаний на лице может быть нехватка витаминов — авитаминоз. Также пятнышки могут появляться и при их переизбытке, поэтому необходимо следить за балансом витаминов и микроэлементов, сдавать анализы и принимать поливитамины по рецепту врача в зимний и весенний период.
Проявления аллергии часто сопровождаются высыпаниями на лице. Аллергическая сыпь на подбородке и щеках может появляться при употреблении в пищу большого количества цитрусовых, шоколада и экзотических фруктов. Эти продукты являются сильными аллергенами и способны спровоцировать реакцию даже у абсолютно здорового человека.
В такой ситуации характер заболевания определяется в соответствии с внешним видом высыпаний, поэтому при формировании сыпи на ногах и на руках требуется немедленно обратиться к врачу и начать правильную лечебную терапию.
Классификация
Высыпания на коже разделяются на два вида сыпи. Первичные — появляются на здоровой коже или слизистых оболочках, когда в организме происходит патологический процесс. Вторичные — появляются на месте первичных при отсутствии лечения. Первичные высыпания поддаются лечению легче, чем вторичные.
Высыпания различают по внешним признакам:
Пузырь — полость в коже, заполненная серозно-геморрагическим или серозным содержимым. Пузыри разделяют на одно- и многокамерные.
Нередко они вскрываются с образованием мокнущих эрозий, не оставляющих после заживления следов на коже. Такие высыпания могут говорить о следующих заболеваниях: герпес, дисгидроз, аллергический дерматит, экзема.
Патологические изменения на кожных покровах, характеризующиеся высыпаниями различной локализации и степени поражения, могут быть вызваны несколькими сотнями различных заболеваний.
Некоторые из них весьма опасны и требуют тщательной диагностики с последующей адекватной терапией.
Все виды сыпи подразделяются на инфекционные и неинфекционные:
- Инфекционные проявления сыпи характерны для развития краснухи, скарлатины, кори, ветряной оспы, тифа, герпеса, лишая, менингококцемии, эритемы, мононуклеоза, крапивницы.
- Неинфекционные образуются при аллергических реакциях, патологиях системы кроветворения и сосудов, при проблемах с соединительной тканью.
- Заболевания, первично поражающие кожу или ограниченные в проявлениях только кожей. Сыпь не является проявлением иных заболеваний, а затрагивает только кожные покровы.
Виды сыпи на коже дифференцируются по форме, размещению на теле, цвету, и площади высыпаний.
Разделяют две основные группы:
- первичные – пятна, пузырьки, волдыри, розеолы, узелки;
- вторичные – разного рода дерматозы.
По месту локализации различают:
- кожная сыпь на животе;
- сыпь на коже лица;
- кожная сыпь на спине;
- сыпь на коже рук;
- сыпь на коже тела.
Лечение кожной сыпи
Препараты должны быть иметь комплексное воздействие на устранение причины заболевания. Если сыпь вызвана аллергией, то должны быть назначены антигистаминные средства внутреннего или внешнего спектра действия.
- Фенистил гель.
- Гистан.
- Псило-бальзам.
- Синафлан.
- Деситин.
Существуют и другие крема и мази, которые оказывают заживляющее, увлажняющее действие. Некоторые специалисты назначают препараты с антибиотиком для быстрого выздоровления.
- Элидел.
- Акридерм.
- Пантенол.
Может помочь народная медицина в комплексном воздействии. Солевые ванночки прекрасно распаривают кожу, устраняя зуд и покраснение. Облегчить ситуацию может череда. Ванночки с травой можно делать ежедневно, чтобы снять неприятные ощущения.
Если сыпь — результат взаимодействия с аллергеном, то его нужно вычислить и удалить. В дополнение назначаются антигистаминные средства.
Если сыпь появилась вследствие инфекционного заболевания, больного изолируют и назначают ему противовоспалительные и противогрибковые препараты.
Болевыми ощущениями обычно сопровождается атопический дерматит, который развивается на основе генетических предпосылок. Воспаление развивается даже при низких дозах воздействия раздражителя.
Сильный зуд, сопровождающийся болевым синдромом, вызывает не только физический, но и эмоциональный дискомфорт.
Врачи настоятельно рекомендуют обращаться к дерматологу на ранних стадиях патологии.
После выявления аллергенов, посредством проведения диагностических тестов, дерматолог рекомендует индивидуальное лечение. Лекарственные средства должны помочь не только снять зуд, но и восстановить эпителиальный слой.
Конечно, не стоит уповать на то, что сыпь пройдет сама. Выбор лечения напрямую зависит от вида сыпи на коже.
Если сыпь аллергического характера, то необходимо диагностировать и удалить контакт с аллергеном. Чрезмерная иммунная реакция в этом случае подавляется глюкокортикостероидами и антигистаминными средствами.
Вирусные инфекции, чаще всего не нуждаются в специальном лечении. При нормально функционирующем иммунитете, организм поборет инфекцию сам. А при бактериальном течении заболевания нередко назначение антибиотиков.
При инфекционных заболеваниях лечение проводят противовоспалительными и противогрибковыми препаратами, а пациента изолируют.
Если кожную сыпь спровоцировала неправильная гигиена, пациенту рекомендуют комплекс гигиенических мер во избежание рецидивов заболевания.
Помните, что далеко не все кожные заболевания излечиваются зеленкой и йодом, поэтому не занимайтесь самолечением.
Появление некоторых изменений кожного покрова может свидетельствовать о дисбалансе в организме, который может проявляться в виде аллергических высыпаний. Такая группа кожных заболеваний включает: хлоазму, крапивницу, меланому, розовые угри, красную волчанку, акне, дерматит и экзему.
Не редко после употребления каких-либо медикаментов, цитрусовых фруктов или сладкого проявляется аллергическая реакция кожи. Такая симптоматика предполагает своевременную сдачу анализов у врача-иммунолога, чтобы определить, чем вызваны симптомы аллергической болезни. Затем на основе полученных результатов назначается соответствующая терапия. Фармакотерапия начинается исключительно после устранения раздражающего аллергена. Как правило, сыпь спровоцированная аллергией сопровождается следующими симптомами:
- чиханье;
- воспаление слизистой оболочки полости носа;
- воспаление слизистых глаз.
Можно применять дополнительные препараты без рецепта для того чтобы снять дискомфортный зуд — увлажнительные средства (мазь, крем, лосьон). Антигистаминные средства прописываются лечащим аллергологом, после того, как выявлен аллерген.
Для профилактики рекомендуется правильно питаться, укреплять иммунитет и вести здоровый образ жизни.
Как лечить
После того, как болезнь выявлена, определяется, чем лечить её проявления. Самолечение в данном случае неуместно. Схема терапии в каждом случае – индивидуальна. Для устранения кожных болезней используют пероральные препараты, инъекции или средства для местного нанесения.
- Грибок лечится Клотримазолом, Флуконазолом, Нистатином или Кетоконазолом.
- К антигистаминным средствам, направленным на устранение аллергии, относят: Супрастин, Фенкарол, Кларотадин, Тавегил и Кестин.
- При кожных заболеваниях вирусной природы происхождения назначают Ацикловир, Неовир, Рибавирин, Амиксин и Циклоферон.
- Для лечения симптомов вируса папилломы предусмотрены хирургические методы лечения. К ним относят использование лазера, криотерапию, радиоволновое воздействие и электрокоагуляцию.
- При проблемах с гормонами назначают подходящие гормональные препараты.
- При нервных расстройствах показан прием Глицина, Афабазола, Ново-Пассита, валерьянки и настойки пустырника.
Заключение
Состояние кожного покрова – индикатор здоровья человека
Важно пристально следить за его чистотой. При любых высыпаниях необходимо сразу сообщить дерматологу
Нарушать рекомендации врача категорически запрещено. Это снижает продуктивность лечебной терапии.
Часто встречаемые места кожных высыпаний
Области тела, на которых зачастую появляются высыпания, способны сигнализировать организму о нарушениях в функционировании той или иной части тела. В настоящий момент большинство медиков склонны связывать возникновение сыпи в определенной области тела с конкретными проблемами в работе тех либо иных органов или систем.
- При появлении сыпи в области подбородка, чаще всего причины кроются в чрезмерной работе надпочечников, что провоцирует гормональный дисбаланс, пребывание в постоянных стрессах либо употреблении сахара сверх нормы.
- Высыпания в районе плечей и шеи говорят об испытывании человеком постоянного стресса либо же о ношении на плечах больших тяжестей, что провоцирует раздражения в этой области.
- Прыщи в области грудей сигнализируют о наличии такой причины, как нарушения в работе пищеварительной системы. Виной тому являются: несвоевременное принятие пищи, наличие негативных пристрастий в еде, бесконтрольное поглощение острых продуктов либо чрезмерно холодного питья. Еще одной причиной является ношение полиэстерной либо нейлоновой одежды. Когда появляется мелкая красная сыпь необходимо выяснить, не является ли источноком высыпаний аллергическая реакция либо микоз.
- Сыпь на руках в виде красных точек свидетельствует о развитии фолликулярного кератоза. Причины этого заболевания состоят в недостаточной циркуляции и сверхнормативной выработке омертвевших образований в районе фолликулов волос. Еще одной причиной является неправильное усвоение витаминов из поедаемой пищи.
- Возникновение сыпи на животе свидетельствуют о наличии такой причины, как высокий объем молекул сахара в крови либо ношение тесной одежды.
- Генитальная сыпь зачастую болезненна. Данный вид сыпи сложно поддается лечению, причиной такому состоянию является большой уровень влажности, врастание волос. В том случае, если имеется чешущаяся мокнущая сыпь, то возможно имеет место половая инфекция.
- Если сыпь появляется на нижних конечностях, то в большинстве случаев – это на ногах аллергия. Такое высыпание могут провоцировать крема, гели, порошок либо кондиционер для вещей. Мелкая сыпь на ногах и на ляшках может стать последствием врастания волосков после эпиляционных процедур.
- Источником высыпаний в области спины могут стать аллергические проявления, сильная потливость, натирание тесной одеждой из невентилируемых материалов, надавливание ремнями от рюкзаков и сумок, раздражение от использования гигиенических средств либо порошка для стирки вещей, чрезмерное употребление жареных блюд и недосыпание.
- Ягодичная сыпь появляется по причине использования синтетического белья, пересушенных кожных покровов, проблем с пищеварением, сидячего образа жизни, употребления холодного питья и жареной пищи.
Фолликулит
Говоря о причинах мелкой сыпи на теле у взрослого, стоит рассмотреть и данную патологию. В данном случае речь идет о воспалении волосяных фолликул. Как правило, возбудителями такой патологии выступают бактерии, вирусы, грибки, а также паразиты. В этом случае появляются покраснения, которые со временем преобразуются в неприятные гнойнички.
Если человек не предпринимает мер по лечению данного заболевания, то раздражение со временем разовьется в карбункулы, фурункулы и более серьезные образования. Как правило, для избавления от этой патологии необходимо обрабатывать тело салициловым спиртом или зеленкой. Если специалист определяет, что возбудителем заболевания стал грибок, то в этом случае придется пропить курс противогрибковых препаратов и антибиотиков.
Рекомендации при акне
А теперь поговорим более конкретно о прыщах. Что можно сделать при акне? Скорректировать рацион питания, ограничив потребление:
- сладкого;
- жирного;
- острого;
- кофе.
И хотя прямая связь между рационом и акне пока не доказана, многолетние наблюдения дают основания утверждать: злоупотребление этими продуктами провоцирует воспалительные элементы.
Как только заметили, что случаи высыпания участились и справиться с ними с каждым разом все тяжелее, обратитесь к врачу.
Если ограничения в питании не дают результата в течение двух месяцев, посетите врача — специалист поможет установить причину высыпаний.
Пересмотрите алгоритм косметического ухода, он должен включать такие этапы:
- обязательный демакияж вечером;
- умывание с помощью средств для проблемной кожи;
- два раза в неделю — глубокое очищение;
- увлажнение;
- использование тональных средств для проблемной кожи.
В период обострения можно рекомендовать процедуру плазмотерапии PRP и озонотерапии. Оба метода помогают быстрее снять воспаление.
Корректирующее средство локального действия Effaclar A.I., La Roche-Posay’
Средство с кератолитическим компонентом и элементами, подавляющими бактериальную активность, справляется с локальными несовершенствами и выравнивает кожу.
Выравнивает тон кожи и способствует сокращению заметных несовершенств. Маскирует акне, черные точки и комедоны, заметно уменьшает жирный блеск.
Причины появления и возможные заболевания
Для начала нужно обратить внимание, что появление любого волдыря на теле человека может быть вызвано:
- механическим повреждением;
- аллергической реакцией;
- заболеванием;
- укусом насекомого;
- ожогом;
Люди, обладающие чувствительной кожей, даже после незначительного механического раздражения могут покрываться зудящими волдырями. Также есть ряд болезней, провоцирующих их появление:
- Крапивница. Клинически крапивница проявляется в виде множественных высыпаний на коже и слизистых оболочках. Есть множество разновидностей данного заболевания, но в основе каждого всегда лежит появление зудящих волдырей, возвышающихся над кожей. Локализуются высыпания по всему телу – в месте, где было сообщение с аллергеном. Обычно сыпь при острой крапивнице проходит в течение 1-3 часов, реже может держаться пару дней. К примеру, холодовая крапивница чаще всего проявляется в виде небольших волдыриков и отечности на руках, а вот острая форма может проявляться на слизистых оболочках рта, языке, губах, щеках и др.
- Опоясывающий лишай. Начальной стадии характерны появление недомогания, тошноты, головокружения и слабости. На следующий день в области тройничного нерва и межреберных нервов появляются сгруппированные волдыри, наполненные мутной жидкостью. С течением процесса они покрываются корочкой и трансформируются в эрозии. Причиной появления может быть переохлаждение или резкое снижение иммунитета, провоцирующее реактивацию латентного состояния вируса ветряной оспы, перенесенной в детстве. Чаще страдают мужчины в возрасте 45-60 лет в весеннее и летнее время.
- Нейродермит. В основе этого заболевания лежат нарушения в нервной системе, обмене веществ и внутренних органах. Немалую роль в развитии нейродермита играет социальный фактор. Главный симптом – ужасный, не прекращающийся зуд и волдыри, появляющиеся в результате расчесов. Локализоваться высыпания могут на всех участках тела, чаще на руках, реже гениталиях. У некоторых людей могут наблюдаться формы, тесно связанные с нарушениями нервной системы. В таких случаях может наблюдаться мучительный зуд и бессонница.
- Грибковые заболевания. В данном конкретном случае речь идет о микозах стоп, которые чаще всего встречаются у мужчин и женщин. К примеру, эпидермофития стопы имеет несколько форм, но при интертигинозной и дисгидротической отмечается появление волдырей на ногах – между пальцами и сводами стоп. Высыпания сопровождаются шелушением, мокнутием, трещинками и корочками. В этих местах обычно сильно чешется кожа и присутствует зловонный запах.
- Чесотка. Основными симптомами данного заболевания считаются – сильный зуд и наличие чесоточных ходов. Не всегда, но отмечается появление волдырей и мелких везикул в местах внедрения возбудителя. Чаще всего высыпания локализуются на сгибательных поверхностях верхних и нижних конечностей, туловище, на кистях, реже в области поясницы и половых органов. У детей высыпания могут распространяться по всему телу, у взрослых практически никогда не встречаются на лице, шее и волосистой части головы.
- Экзема. Различают очень много разновидностей экземы, но каждая из них обязательно сопровождается появлением волдырей на коже, которые нестерпимо чешутся. Вместе с ними может появляться отечность, покраснение, ранки и трещинки. В зависимости от разновидности экземы можно определить локализацию высыпаний. К примеру, себорейная экзема проявляется обычно за ушными раковинами, на затылке и области грудной клетке, а профессиональная на открытых участках тела – кисти рук, лицо, шея и др.
Если чешется тело и появляются волдыри, то в 80% случаев это первый симптом аллергической реакции. Не обязательно быть аллергиком, так как даже укусы многих насекомых могут стать причиной появления высыпаний, сопровождающихся нестерпимым зудом.
Ветрянка
https://www.youtube.com/watch?v=ps-H9SSeTno
Если в детстве человек не переболел этим недугом, то во взрослой жизни он также рискует столкнуться с этой болезнью. Как правило, на начальных этапах на коже человека появляются розовые пятнышки, которые через некоторое время превращаются в мелкие пузырьки, наполненные жидкостью. Постепенно они начинают лопаться и покрываться корочкой.
Появляется такая сыпь по всему телу. Воспаленные элементы очень сильно зудят и чешутся. Однако категорически запрещается расчесывать пораженные места. В противном случае после выздоровления в этой области кожного покрова останутся некрасивые следы. Следует обработать раздражение зеленкой, принять антигистаминные препараты и жаропонижающие средства, если у человека поднялась температура.
чем опасна и как лечить.
Крапивница – это кожный симптом аллергии или другой патологии, связанной с выбросом гистамина. Свое название получила из-за покраснения и волдырей, очень похожих на ожог крапивы. Можно также встретить названия «крапивная лихорадка» или «уртикария».
Это состояние требует тщательного обследования и лечения, так как чревато осложнениями: отеком Квинке и анафилактическим шоком.
Симптомы и проявления крапивницы
- Кожные высыпания и покраснение.
- Зуд кожи.
- Лихорадка, озноб.
- Иногда тошнота, рвота, боль в животе.
При контакте с аллергеном тучные клетки активизируются и высвобождают гистамин – вещество, вызывающее отек кожи и слизистых, что приводит к образованию волдырей.
Эти высыпания похожи на пузыри или узелки, на ощупь плотные, имеют четкие очертания, возвышаются над здоровой кожей и бледнеют при надавливании. Диаметр от одного миллиметра до нескольких сантиметров, крупные волдыри могут сливаться друг с другом, образуя большое пятно неправильной формы. Цвет варьируется от белого до ярко-красного. Исчезают, не оставляя пятен и рубцов. Обязательно сопровождаются зудом – от умеренного до мучительного.
Для волдырей характерна летучесть, то есть они быстро возникают и так же быстро проходят, но могут вернуться через несколько часов. В некоторых случаях эпизоды высыпаний повторяются многократно.
Локализация крапивницы различна – на лице, шее, руках, спине и животе. При генерализованной форме высыпаниями покрыта большая часть тела.
У вас появились симптомы крапивницы?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Клинические формы
По характеру течения заболевания выделяют острую и хроническую формы. Острая длится от нескольких часов до 1,5 месяцев. В течение этого времени симптомы могут угасать, но полностью не проходят.
Для хронической формы характерно цикличное чередование светлых промежутков (ремиссии) с периодами обострения. Иногда и вовсе не наблюдается выраженной ремиссии.
По этиологии возникновения выделяют формы:
- аллергическая – проявляется при контакте с пищевым, лекарственным, ингаляционным и прочими аллергенами;
- холодовая – от контакта с холодной водой или нахождения на холодном воздухе. При местной кожной реакции волдыри образуются вокруг охлажденного участка кожи;
- тепловая или холинергическая – провоцируется горячим душем или баней;
- от воздействия давления – возникает в местах сдавления кожи тесной одеждой и обувью, туго затянутым ремнем или плотными чулками;
- контактная – при непосредственном контакте кожи с аллергеном, например, латексом или средствами бытовой химии.
Факторы риска
Спровоцировать эпизод крапивницы или развитие хронической формы может один из факторов, либо их сочетание:
- выявленная ранее аллергия, особенно с кожными проявлениями;
- наследственная предрасположенность – играет значительную роль при тепловой и холодовой формах;
- употребление в пищу продуктов, способствующих выбросу гистамина – клубника, креветки, рыба, соя, орехи, цитрусовые;
- наличие в организме очагов хронической инфекции – кариес, тонзиллит, гайморит. Это повышает иммунную напряженность и может спровоцировать аллергические реакции;
- инфекционные заболевания (вирусный гепатит, герпес, инфекционный мононуклеоз) и гельминтозы;
- гормональные сбои в период беременности, лактации, полового созревания и менопаузы;
- прием лекарств – аспирин и другие НПВС, кодеин, оральные контрацептивы, некоторые препараты, понижающие артериальное давление;
- стресс – провоцирующий фактор.
Осложнения крапивницы
Отек Квинке или ангионевротический отек
Неотложное состояние, по своему механизму развития схожее с крапивницей, характеризующееся отеком глубоких слоев кожи, слизистых и подкожной клетчатки.
Иногда крапивница переходит в отек Квинке, либо они развиваются одновременно друг с другом. Опасность заключается в возможном развитии отека гортани, затруднении дыхания и удушении.
Миокардит и гломерулонефрит
Редкие, но грозные осложнения крапивницы. Их развитие связано с нарушением проницаемости сосудистой стенки, что чревато нарушением ритма сердца и фильтрационной функции почек.
Анафилактический шок
При прогрессировании аллергии есть вероятность развития анафилактического шока при контакте с аллергеном. Это опасное для жизни состояние, сопровождающееся угнетением всех жизненно-важных функций организма. Требует незамедлительной медицинской помощи. Риск летального исхода очень высок.
Гнойное поражение кожи
Из-за мучительного зуда больные крапивницей часто сильно расчесывают пораженные участки. При снижении иммунитета, либо при нарушении гигиены есть опасность попадания бактериальной флоры. Это приводит к появлению гнойничков и фурункулов.
Нужно ли обращаться к врачу
Несмотря на то, что крапивница чаще всего проходит быстро и без последствий, выявить ее причины необходимо. Как минимум для того, чтобы избежать серьезных осложнений. Как максимум, чтобы предупредить ее появление в дальнейшем и обезопаситься от дискомфорта.
АО «Медицина» (клиника академика Ройтберга) расположена в центре Москвы по адресу 2-й Тверской-Ямской переулок 10 в пешей доступности от метро Маяковская, Белорусская, Тверская, Чеховская, Новослободская.
Записаться на прием к нашим специалистам вы можете на сайте или по телефону +7 (495) 775-73-60.
Диагностика и обследования при крапивнице
Ведущую роль в постановке диагноза играет выявление провоцирующего фактора, особенно если не удается установить взаимосвязь крапивницы с чем-либо. В таких случаях приходят на помощь диагностические пробы:
- кожная – внутрикожное введение предполагаемых аллергенов;
- холодовая – помещение на кожу кубика льда с оценкой реакции;
- солнечная – инсоляция участка кожи волной определенной длины;
- пищевой провокационный тест;
- провокация физической нагрузкой.
Некоторые из этих проб проводятся в день обращения, для других может потребоваться подготовка. При постановке проб на аллергены необходимо исключить прием антигистаминных препаратов на две недели – для корректного результата.
Для полноты клинической картины проводят исследование крови и мочи, флюорографию, ЭКГ и другие обследования по показаниям.
АО «Медицина» (клиника академика Ройтберга) имеет современное отделение аллергологии и иммунологии, укомплектованное квалифицированными специалистами. За каждым пациентом закрепляется лечащий врач, который курирует процесс обследования и лечения. При наличии у пациента сопутствующих заболеваний, например, бронхиальной астмы или сердечной патологии, к лечению привлекаются профильные специалисты.
Лечение разных форм крапивницы
Медикаментозное лечение назначается и корректируется только врачом, самолечение недопустимо. Дозировки препаратов зависят от массы тела пациента, его возраста и тяжести течения заболевания.
При аллергической этиологии необходим прием антигистаминных средств. При холодовой и холинергической формах применяют блокаторы гистаминовых рецепторов. При тяжелых аутоиммунных формах и неэффективности обычной терапии к лечению добавляют гормональные препараты (глюкокортикостероиды).
При подборе лекарственной терапии необходимо учесть наличие сопутствующих заболеваний и противопоказаний, а также возможные побочные реакции.
Участие пациента в лечении
Помимо приема назначенных препаратов, пациенту необходимо соблюдать здоровый образ жизни и отслеживать реакцию организма на аллергены и провоцирующие факторы.
При пищевой аллергической крапивнице стоит придерживаться гипоаллергенной диеты – исключить все, на что ранее наблюдалась реакция, и с осторожностью употреблять продукты, содержащие гистаминолибераторы. В эту группу входят коровье молоко, яйца, многие виды рыбы, икра и морепродукты, специи и пряности, маринады, алкоголь, а также все продукты, содержащие красители, ароматизаторы и консерванты.
Следует внимательно относиться к гигиене кожи, чтобы избежать гнойничковых заболеваний. Рекомендуется принимать теплый, но не горячий душ с жидким гипоаллергенным мылом и аккуратно использовать мягкую мочалку, чтобы не травмировать раздраженную кожу.
Снять кожный зуд при крапивнице помогут мази с гормонами.
Как попасть на прием к врачу
Записаться на удобное время к специалистам нашей клиники вы можете, заполнив форму на сайте, либо позвонив по круглосуточному телефону +7 (495) 775-73-60.
Наш адрес: Москва, 2-й Тверской-Ямской переулок, дом 10.
Удобнее всего добираться от станции метро Маяковская – всего 5 минут пешком. Также в пешей доступности находятся станции: Белорусская, Тверская, Чеховская и Новослободская.
Мы будем рады помочь вам и вашим близким сохранить здоровье!
Сыпи у младенцев | Клиника Рассвет
Младенцы щедры на различные высыпания. По «доброй» традиции большинство из них считают аллергическими со всеми вытекающими — строгая диета кормящей маме, перевод на искусственное вскармливание, назначение лечебных смесей и т. д. На самом деле, истинные аллергические сыпи у младенцев не так уж и часто встречаются. К аллергическим заболеваниям, затрагивающим кожу у младенцев, можно отнести: атопический дерматит, острую крапивницу и отек Квинке. Острая крапивница крайне редка у младенцев- это острая аллергическая реакция в виде своеобразных высыпаний по типу волдырей (как при ожоге от крапивы, отсюда и название), которые внезапно появляются на коже и так же внезапно исчезают не оставляя после себя никакого следа, обычно не существуют на коже дольше суток и сопровождаются выраженным зудом, что проявляется в общем беспокойстве ребенка. Причиной, чаще всего, служат пищевые белки(например, коровьего молока), вирусные инфекции, укусы насекомых и лекарственные препараты (например, антибиотики). В тяжелых случаях может сопровождаться отеком и покраснением мягких тканей лица, шеи, гортани, рук, ног, гениталий или брюшной полости — отеком Квинке, который требует незамедлительной врачебной помощи.
Давайте разберемся, что чаще всего незаслуженно называют аллергией:
Токсическая эритема новорожденных — преходящая доброкачественная сыпь, точная причина появления неизвестна (возможно, вследствие раздражения кожи факторами внешней среды).
Появляется при рождении или в первые 24–48 часов жизни. Локализация — лицо, туловище, конечности, кроме ладоней и подошв. Исчезает самостоятельно в течение 5–7 дней, иногда, 3 недель. Лечения не требует.
Акне новорожденных (младенческие угри, неонатальный пустулез) — вызваны стимуляцией сальных желез ребенка андрогенами.
Пик высыпаний приходится на 3-ю неделю жизни. Локализуется чаще на лице, иногда распространяется на волосистую часть головы, реже в воротниковую зону. Разрешаются самопроизвольно. Кожа требует очищения и увлажнения, в некоторых случаях, может потребоваться применение
лечебных кремов.
Потница-сыпь, которая возникает в плохо «вентилируемых» областях в результате закупорки потовых желез. Может возникать в любом возрасте.
Локализация — складки кожи, ягодицы и задняя поверхность туловища, иногда лицо (после сна). В зависимости от глубины поражения бывает — кристаллическая потница, красная потница, глубокая потница (поверхностная).
Длительность сыпи — от нескольких часов до нескольких дней.
Лечение — прохладные водные ванны, воздушные ванны, профилактика перегрева. Для лечения некоторых случаев красной и глубокой потницы могут применяться лосьоны, содержащие каламин и крема с кортикостероидами и антибиотиками.
Себорейный дерматит — это кожное расстройство, которое формируется на богатых кожным салом областях. Точная причина неизвестна (определенная роль отводится кожному сапрофиту — грибку малассезия, который хорошо растет и размножается в сальном секрете).
Бывает очагами или распространенный, дерматит с отрубевидными чешуйками, которые на волосистой части головы могут образовывать корку («чепчик», гнейс).
Излюбленная локализация — волосистая часть головы, лицо, складки (!).
Начинаться может с 1-й — 2-й недели жизни или позже, разрешается спонтанно в течение нескольких недель или месяцев.
Лечение заключается в смягчении корок маслом или кремом с последующим их удалением, увлажнении кожи и, в некоторых случаях, нанесении противогрибковых и противовоспалительных кремов.
Простой контактный дерматит — это неспецифическое повреждение кожи вследствие длительного или многократного воздействия целого ряда веществ — слюна, соки фруктов, пенящиеся средства для ванн, моющие средства (их остатки на стенках ванны) и т. д. У младенцев слюна зачастую вызывает дерматит в области контакта с соской и в складках шеи.
Как правило, устранение повреждающего агента и кратковременное назначение противовоспалительных кремов быстро приводит к выздоровлению, но некоторые дети настолько чувствительны, что выявить причинный фактор практически невозможно.
Пеленочный дерматит (прототип контактного дерматита) — поражение кожи, которое возникает под воздействием физических (перегрев), химических, ферментативных (контакт с потом, мочой и калом) и микробных факторов. Локализация — область подгузника или прилегания пеленок.
Лечение проводится с использованием аббревиатуры ABCDE (air, barrier, cleansing, diaper, education) — воздух, барьер, очищение, подгузник и обучение родителей. Помогает частая смена подгузников, обмывание кожи и тщательное ее просушивание. Эффективно предупреждает дерматит наложение на чистую кожу средств, полностью ее закрывающих (вазелин, цинковая паста). В упорных случаях могут быть рекомендованы лечебные крема, содержащие кортикостероиды, антибиотики или противогрибковые вещества.
А теперь пару слов об АД:
Атопический дерматит — это хроническое аллергическое воспаление кожи, генетически обусловленное, связанное с потерей кожного барьера и, ввиду этого, сопровождающееся сухостью, зудом и различными высыпаниями. В трети (!) случаев сочетается с пищевой аллергией (самые частые «виновники» — коровье молоко, куриное яйцо, пшеница, рыба, соя, орехи).
Стартует чаще не ранее 3х месяцев жизни.
Самая частая локализация до 2–3 лет — лицо (щеки, лоб, подбородок), выпуклые части конечностей (разгибательные поверхности) и туловище, никогда не бывает у младенцев в складках (!).
Обострения провоцируются различными факторами — стресс, сухой воздух, пот, пища (гистаминолибераторы), инфекции, контакт с табачным дымом, шерстью животных, грубой тканью, остатками моющих средств на одежде и т. д.
Лечится тщательным уходом за кожей и использованием противовоспалительных кремов.
Существуют еще:
Псевдоаллергические реакции — это реакции внешне сходные с аллергическими (например, различные высыпания), но не являющиеся таковыми, ввиду не иммунного механизма их развития.
Причина — повышенное содержание гистамина (тирамина, серотонин) в продуктах, или способность продуктов усиливать выброс этих веществ в организме, или усиленное всасывание их, в связи с патологией желудочно-кишечного тракта (ферментопатии, воспаление в стенке кишечника и т. д.). К таким продуктам относятся — шоколад, какао, клубника, цитрусовые, мед, квашеная капуста, маринады и специи, морепродукты, рыба, икра, свинина, грибы, сыры, орехи, копчености, консерванты, красители и усилители вкуса.
Лечение включает диетические рекомендации, уход за кожей, в некоторых случаях, применение антигистаминных препаратов и противовоспалительных кремов.
Клинические проявления атопического дерматита, простого контактного дерматита у высокочувствительных детей и проявление псевдоаллергических реакций бывают очень похожи друг на друга, поэтому основной задачей остается создание «кожного барьера» путем постоянного увлажнения кожи с помощью эмолиентов, купирование обострения противовоспалительными кремами и исключение провоцирующих обострение факторов.
И последнее:
Инфекции кожи — герпесвирусная, стафилококковая пузырчатка, кандидоз тоже бывают у младенцев, не стоит забывать о них. Обратиться ко врачу стоит немедленно, если ребенок вялый, лихорадит, отказывается от груди или бутылочки, высыпания на коже сопровождаются выделением гноя или покрыты гнойными корками, есть пузыри или группа пызырьков, эрозии (нарушение целостности кожи), выраженный отек и покраснение кожи.
Виды дерматита, причины возникновения и общие симптомы
Наша кожа − индикатор общего состояния организма и самочувствия. Даже малейшие проявления, такие как шелушение или зуд, высыпания, жировики и гнойники, являются симптомами нарушения обмена веществ или режима питания, переутомления или нервного истощения.
Современный ритм жизни у большинства людей очень насыщенный и рано или поздно все мы сталкиваемся с проблемой возникновения всевозможных аллергий − это ряд воспалительных процессов проявляющихся на коже, и в подкожных покровах.Основные раздражители:
- физического характера – может проявиться под влиянием температурного (ожог, обморожение) и светового (солнечная энергия, электрический ток, рентгеновское и радиоактивное облучение) воздействия;
- химического характера – возникает после попадания на кожу едких веществ, кислот и щелочей, продуктов каких-либо видов кислот, а также медицинских дезинфицирующих средств, в очень высокой концентрации.
Разновидности дерматологического заболевания
В медицине выделяют больше десятка разновидностей этого заболевания, рассмотрим самые распространенные формы его проявления. К ним можно отнести: контактный, сухой, атопический (либо аллергический, токсикодермия, экзема, крапивница), себорейный дерматиты и цена на их лечение зависит от вида поражения.Сухой дерматит
Симптомы сухого дерматита проявляются только в холодное время года, вследствие длительного воздействия холодного либо наоборот, слишком сухого воздуха в закрытом помещении. Происходит снижение иммунитета и ухудшение общего состояния организма. Отличительная особенность − длительность протекания и сезонное проявление обострений.Контактный дерматит
Очаги простого контактного дерматита образуются на месте воздействия первичного раздражителя. Отличается отсутствием проявлений острой реакции и дальнейшим распространением процесса воспаления после исключения раздражающего элемента. Например, когда часто носят одежду, изготовленную из синтетических тканей, к волокнам которой проявляется высокая чувствительность организма.Атопический дерматит
Под атопическим дерматитом врачи клиники подразумевают хроническое, часто наследственное аллергическое заболевание с рецидивными периодами протекания и значительными осложнениями. На первых стадиях (у детей от 3 месяцев до 2 лет, и в 4-7 лет) развитие болезни проявляется в виде покраснений с обильными выделениями и образованием мелких пузырьков. А на последних стадиях преобладает выраженная сухость и бледность кожных покровов.Токсидермия
Токсикодермия сопровождается значительным повреждением кожи токсическими веществами. Отличается тем, что аллерген попадает в организм через кровь, органы дыхания и ротовую полость. Это очень серьезное и опасное заболевание и при первых проявлениях (отдышка, отеки слизистой, боли в желудке), надо срочно обратиться к специалистам, которые профессионально окажут первую медицинскую помощь. Самостоятельно вывести токсические вещества из организма невозможно.Способы заражения
Иногда мы сами того не замечая подвергаем себя опасности, не задумываясь о том, к каким последствиям может привести аллергический дерматит при откладывании визита в клинику . Способы контакта человека с аллергенами, которые могут спровоцировать заболевание:- медикаментозный – проявляется, после введения в организм лекарственных препаратов. Например, антибиотиков, витаминов, анальгезирующих веществ, гамма глобулинов;
- пищевой – аллергены попадают в наш организм вместе с продуктами питания;
- профессиональный – наблюдается у людей, постоянно контактирующих с аллергенами, например на производстве с высокой концентрацией кобальта, никеля, хрома;
- аутоинтоксикационный – отличается скоплением аутоаллергенов, например, у больных с патологиями желудочно-кишечного тракта.
Экзема
Экзема − тоже хроническое заболевание и проявляется в виде острого воспаления кожи и подкожных покровов под влиянием внутренних или внешних раздражителей. Такая аллергия проявляется участками сухой шелушащейся кожи, трещинами, покраснениями, отечностью и мокнущими повреждениями. В тяжелых случаях даже поражением всей поверхности эпителия. Чаще всего страдают работники металлургических заводов, предприятий фармацевтической и пищевой отраслей.Себорейный дерматит
Себорейный дерматит – заболевание, вызванное определенным грибком. Очень часто причинами его появления являются стрессовые состояния, гормональные нарушения и болезни нервной системы.Лечение дерматита
Лучшее лечение данных заболеваний – это профилактика, то есть предотвращение возникновения обострений. Не забывать посещать специалиста дерматолога, хотя бы раз в год и сдавать необходимые анализы. Вести здоровый образ жизни, правильно питаться, и не переутомляться. Если место работы подразумевает прямой контакт с токсическими и химическими веществами, важно не забывать правила безопасности, защищать кожу и дыхательные пути от их воздействия.Какая у меня сыпь? Фотографии и описания 21 вида сыпи
Изображения и описание общих высыпаний
Есть много разных видов высыпаний. Некоторые из них легкие, а некоторые потенциально опасны для жизни. Здесь мы рассмотрим различные высыпания и воспользуемся фотографиями, чтобы помочь вам определить разницу между ними.
Только врач может диагностировать вашу сыпь, поэтому, если она у вас есть, крайне важно обратиться за медицинской помощью, поскольку это может быть признаком основного заболевания.Вы можете обратиться к врачу по поводу сыпи, не выходя из дома, записавшись на прием через Интернет в PlushCare. Все наши врачи являются выпускниками 50 лучших медицинских школ США и хорошо обучены лечению высыпаний в Интернете.
Наши врачи первичного звена являются доступной альтернативой дерматологам и могут помочь вам получить необходимое лечение.
Запись на прием от 20 долларов.
Воспользуйтесь нашей программой проверки стоимости, чтобы узнать, сколько вы заплатите
Проверить мою стоимость97% заболеваний успешно излечиваются с первого посещения.
Чтобы получить наилучшее лечение, рекомендуется отправить врачу фотографии сыпи до приема на прием, чтобы он мог поставить диагноз и предоставить вам план лечения. Это можно легко сделать через приложение PlushCare или даже по электронной почте после записи на прием.
Вот фотографии и описания 21 вида высыпаний.
[подпись: авторство: предоставлено Колмом Андерсоном через Wikimedia Commons, CC BY-SA 2.5]Целлюлит — это инфекция, вызываемая бактериями, обычно стрептококком или стафилококком, проникающими через трещину или разрыв на коже.Он также может проникать через участки сухой, шелушащейся или опухшей кожи.
Целлюлит вызывает покраснение, болезненность, нежность, горячую, опухшую кожу и может сопровождаться, а может и не сопровождаться выделением жидкости, волдырями, красными пятнами или ямочками на коже. Это может быстро распространяться. Обычно это сыпь на голенях, но также может проявляться сыпь на руках, лице и других местах.
Тяжелая инфекция может вызвать жар, озноб и красные полосы. Инфекция может распространиться на лимфатические узлы и кровоток, поэтому целлюлит требует немедленной медицинской помощи, поскольку может стать опасным для жизни.
Если у вас есть симптомы целлюлита с повышенной температурой или быстро меняющейся сыпью, немедленно обратитесь за медицинской помощью.
Ветряная оспа — это вирус, вызывающий зудящие, красные, заполненные жидкостью волдыри по всему телу, сопровождающиеся лихорадкой, болями в теле, болью в горле и потерей аппетита через 10–21 день после контакта с вирусом. Он чрезвычайно заразен до тех пор, пока каждый волдырь не покрывается коркой, и обычно длится от пяти до 10 дней.
Дети, заболевшие ветряной оспой, не должны посещать школу, чтобы не передать ее другим детям.
Обратитесь к врачу, если сыпь распространяется на один или оба глаза; сыпь становится очень красной, теплой или нежной; сыпь сопровождается головокружением, спутанностью сознания, учащенным сердцебиением, одышкой, тремором, потерей координации мышц, ухудшением кашля, рвотой, ригидностью шеи или лихорадкой выше 102 ° F; или если кто-либо в семье имеет иммунодефицит или моложе 6 месяцев.
Сегодня существует безопасная и эффективная вакцина, которая может предотвратить ветряную оспу.
Контактный дерматит — это сыпь, которая появляется в течение от нескольких часов до нескольких дней после контакта вашей кожи с аллергеном или раздражителем.Сыпь имеет видимую границу в месте контакта кожи с причиняющим вред веществом. Ваша кожа будет зудящей, красной, сырой или чешуйчатой, а также могут появиться волдыри, которые мокнут, сочатся или становятся твердыми. Хотя это не заразно и не опасно для жизни, оно может сделать вас довольно несчастным.
Вы должны попытаться определить причину вашей реакции и избегать ее в будущем, чтобы предотвратить появление контактного дерматита в будущем. После избавления от предмета, вызвавшего контактный дерматит, может пройти от двух до четырех недель, прежде чем сыпь исчезнет.Тем временем прохладные влажные компрессы и кремы от зуда могут помочь облегчить симптомы.
Сыпь от подгузников — распространенная форма воспаления кожи, которая возникает на участках тела, контактирующих с подгузником. Кожа может выглядеть влажной, красной или раздраженной, а также теплой на ощупь. Больные младенцы часто суетятся во время смены подгузников.
Эта зудящая сыпь на ягодицах — обычная сыпь для младенцев и детей ясельного возраста, хотя она может поразить любого, кто носит подгузник, и обычно возникает из-за того, что слишком много времени проводит в грязном подгузнике.хотя это также может быть вызвано натиранием и повышенной чувствительностью кожи.
Сыпь от опрелостей обычно можно лечить в домашних условиях сушкой на воздухе, более частой сменой подгузников и использованием мазей. Если появилась сыпь, обратитесь к врачу:
.- Серьезно или необычно
- Становится хуже
- Кровотечение, зуд или выделения
- Сопровождается лихорадкой
Лекарственная аллергия вызывает сыпь, которая может появиться через несколько дней или даже недель после приема лекарства. Он вызывает легкую зудящую красную сыпь и может сопровождаться лихорадкой, расстройством желудка и небольшими красными или пурпурными пятнами на коже.
Потенциально опасные для жизни симптомы могут включать крапивницу, учащенное сердцебиение, отек, зуд и затрудненное дыхание.
Если у вас есть симптомы лекарственной аллергической реакции, вам следует немедленно обратиться за медицинской помощью.
Экзема, также известная как атопический дерматит, выглядит как белые или желтые чешуйчатые участки кожи, которые могут отслаиваться. Внутри сыпи может произойти выпадение волос, а эта область может быть зудящей, красной, жирной или жирной. Экзема обычно поражает людей, страдающих астмой или аллергией.Хотя это чаще встречается у детей, это может случиться с людьми любого возраста.
Нет лекарства от экземы, однако меры по уходу за собой, такие как отказ от мыла, регулярное увлажнение и нанесение лечебных кремов или мазей, могут облегчить зуд и предотвратить новые вспышки.
Пятая болезнь, также известная как «болезнь пощечины», представляет собой вирусную инфекцию, вызывающую ярко-красную круглую сыпь на щеках, плечах и ногах, а также головную боль, усталость, низкую температуру, боль в горле, насморк и т. Д. диарея или тошнота.
У детей чаще появляется эта сыпь с кружевным рисунком, которую легче увидеть после горячей ванны или душа. Пятое заболевание, как правило, протекает в легкой форме у детей, но у беременных женщин или лиц с ослабленной иммунной системой может протекать тяжелее. Пятое заболевание у беременных женщин, например, может вызвать опасную для жизни анемию у будущего ребенка.
[Подпись: Авторство: Маслеша через Wikimedia Commons, CC BY-SA 4.0]
Симптомы укусов блох появляются сразу после их укуса.Красная зудящая шишка обычно окружена ореолом и часто появляется скоплениями на голенях и ступнях.
Блохи быстро размножаются, особенно в домах с домашними животными, и от них бывает трудно избавиться, иногда требуя помощи профессионального истребителя. Укусы блох пройдут без лечения, но только устранение блох из дома может предотвратить укусы в будущем. Блохи не умеют летать, но если бы они были людьми, они могли бы одним прыжком перепрыгивать небоскребы
[Подпись: Атрибуция: KlatschmohnAcker через Wikimedia Commons, CC BY-SA 3.0]
Болезнь рук, ног и рта — это легкая заразная вирусная инфекция, которая обычно поражает детей в возрасте до пяти лет. Это может вызвать красные пятна, плоские или выступающие на ладонях рук, подошвах ног и, возможно, в области ягодиц или гениталий, а также болезненные красные волдыри во рту, на языке и деснах.
Лихорадка часто является первым признаком заболевания рук, ног и рта, проявляющимся через три-шесть дней после контакта с вирусом. Язвы во рту появляются через день или два, а через день или два после этого появляется сыпь на руках и ногах.
Заболевание рук, ног и рта обычно протекает в легкой форме. Вашему ребенку следует обратиться к врачу, если язвы во рту не позволяют пить или если симптомы ухудшаются через несколько дней.
[Подпись: Авторство: Джеймс Хейлман, доктор медицины, через Wikimedia Commons, CC BY-SA 3.0]
Импетиго — это заразная бактериальная инфекция, которая часто встречается у младенцев и детей. Раздражающая сыпь с пузырями, заполненными жидкостью, которые легко лопаются и образуют корку медового цвета, часто появляется вокруг носа, рта и подбородка.
Антибиотики обычно рекомендуются для предотвращения распространения импетиго среди других. Детей следует не пускать в школу до тех пор, пока они не перестанут быть заразными, что обычно происходит примерно через 24 часа после начала приема антибиотика.
[Подпись: Атрибуция: Дон Су Ким, производная работа: Natr (обсуждение) через Wikimedia Commons, CC BY 2.0]Болезнь Кавасаки обычно поражает детей в возрасте до пяти лет. Это может вызвать красный опухший «клубничный» язык; высокая температура; опухшие, красные ладони и подошвы стоп; увеличение лимфатических узлов; и налитые кровью глаза.
Хотя обычно оно проходит само по себе, оно может привести к аневризме коронарной артерии как осложнению, которое может быть фатальным.
Если у вас или у вашего близкого проявляются симптомы болезни Кавасаки, немедленно обратитесь за медицинской помощью.
Симптомы кори, респираторной вирусной инфекции, включают жар, боль в горле, красные или слезящиеся глаза, потерю аппетита, кашель и насморк с красной сыпью, которая распространяется с лица вниз по телу через несколько дней после остальной части тела. симптомы начинаются.Маленькие красные пятна с сине-белыми центрами также могут появляться во рту.
Корь может быть очень серьезным заболеванием и все еще убивает около 100 000 человек в год, в основном детей в возрасте до пяти лет.
Хотя раньше корь была обычным явлением, ее почти всегда можно предотвратить, сделав прививку от кори. По данным CDC, «Лучшая защита от кори — это вакцина против кори, паротита и краснухи (MMR). Вакцина MMR обеспечивает длительную защиту от всех штаммов кори. Для наилучшей защиты вашему ребенку необходимы две дозы вакцины MMR: первая доза в возрасте от 12 до 15 месяцев и вторая доза в возрасте от 4 до 6 лет.
[Подпись: Атрибуция: Пользователь: Остров Среды (английская Википедия) через Wikimedia Commons, CC BY-SA 3.0]Псориаз — это процесс, который ускоряет жизненный цикл клеток кожи, что приводит к появлению чешуйчатых, серебристых, резко очерченных участков кожи, которые обычно расположены на коже черепа, локтях, коленях и пояснице. Пятна зудят и могут быть болезненными.
От псориаза нет лекарства, и это хроническая проблема, которая может приходить и уходить. Лечение направлено на замедление жизненного цикла клеток кожи.Могут помочь изменения в образе жизни, такие как увлажнение, отказ от курения и управление стрессом.
Стригущий лишай получил свое название от характерной формы сыпи и не имеет ничего общего с глистами. Это вызвано грибком и создает зудящие круглые чешуйчатые высыпания с приподнятым краем и здоровой кожей в середине кольца.
Тот же грибок, который вызывает стригущий лишай, также вызывает зуд у спортсменов и микоз. Для лечения стригущего лишая необходимы противогрибковые кремы или лекарства.
[Подпись: Авторство: tomasz przechlewski через Flickr, CC BY 2.0]Розацеа — это хроническая кожная проблема без известной причины, которая приводит к повторяющимся циклам увядания и рецидивов, которые могут быть вызваны острой пищей, алкоголем, солнечным светом, стрессом и кишечными бактериями Helicobacter pylori. Существует четыре различных подтипа, каждый со своим набором симптомов.
Общие симптомы розацеа включают покраснение лица; приподнятые, красные шишки; сухая кожа; и чувствительность кожи.
[Подпись: Атрибуция: Steschke через Wikimedia Commons, CC BY-SA 3.0]Чесотка — это заразное кожное заболевание с кожным зудом, вызванное заражением микроскопическим клещом Sarcoptes scabiei, который обитает в вашей коже и проникает в нее, где откладывает яйца. Появление симптомов может занять от четырех до шести недель.
Симптомы включают очень зудящую сыпь, которая может быть прыщавой, чешуйчатой или состоять из крошечных волдырей, а также выступающих белых или телесных линий.
Скарлатина — это инфекция, вызванная бактериями Streptococcus группы А, которая включает ярко-красную сыпь, которая покрывает все тело (кроме рук и ног) и появляется во время или вскоре после приступа стрептококковой ангины.Красные бугорки сыпи настолько грубые, что могут казаться наждачной бумагой. Скарлатина также вызывает ярко-красный цвет языка.
Скарлатина чаще всего встречается у детей от пяти до 15 лет. Обычно эффективны антибиотики, но при отсутствии лечения скарлатина может привести к более серьезным заболеваниям, поражающим сердце, почки и другие части тела.
[Подпись: Авторство: Кейн Тринквассер через Wikimedia Commons, CC BY-SA 3.0]Себорейная экзема или дерматит — это тип экземы, который обычно поражает кожу головы, хотя может поражать уши, нос или рот.Это выглядит как белые или желтые чешуйчатые участки кожи, которые отслаиваются или вызывают стойкую перхоть. Пораженные участки кожи могут быть красными, зудящими, жирными или жирными, а также может наблюдаться выпадение волос. Когда это случается с младенцами, его называют колпаком для детской кроватки.
Себорейный дерматит может пройти без лечения, но он также может не поддаваться лечению или возвращаться снова. Ежедневная очистка этой области мягким мылом или шампунем может уменьшить жирность и отмершие клетки кожи.
[Подпись: Авторство: melvil через Wikimedia Commons, CC BY-SA 4.0]Опоясывающий лишай вызывает сыпь, состоящую из скоплений наполненных жидкостью пузырей, которые легко лопаются и выделяют жидкость. Сыпь очень болезненна и может вызывать жжение, покалывание или зуд, даже если пузырьков нет. Сыпь в виде полосок обычно появляется на туловище, но иногда и на других частях тела, включая лицо. Сыпь может сопровождаться низкой температурой, ознобом, головной болью или утомляемостью.
Вирус ветряной оспы вызывает ветряную оспу, затем находится в состоянии покоя. Спустя много лет он может снова активироваться в виде опоясывающего лишая.
[Подпись: Атрибуция: Medicalpal через Wikimedia Commons, CC BY-SA 4.0]СКВ — это аутоиммунное заболевание, проявляющееся различными симптомами и поражающее несколько систем и органов организма. СКВ часто сопровождается классической сыпью на лице в форме бабочки, переходящей от щеки к щеке через нос, которая может проявляться или усиливаться на солнце.
Другие симптомы могут включать широкий спектр симптомов со стороны кожи и слизистых оболочек, от сыпи до язв.
Укус клеща может вызвать боль или припухлость в пораженной области с сыпью, чувством жжения, волдырями или затрудненным дыханием.Клещи могут оставаться прикрепленными в течение длительного времени, а укусы обычно не появляются группами.
Укусы клещей вызывают большую озабоченность тем, что они могут вызывать широкий спектр заболеваний, включая болезнь Лайма и пятнистую лихорадку Скалистых гор.
Если вас укусил клещ, немедленно удалите его, стараясь вынуть всю голову, а не только тело, и обратитесь за помощью к своему врачу.
Не замечаете своей сыпи?
Если вы не видите своей сыпи на фотографиях выше и ищете диагноз, мы рекомендуем записаться на видео-прием к врачу PlushCare.Врач осмотрит вашу сыпь и предложит вам официальный диагноз и план лечения.
Сыпь может иметь множество различных причин. Общие причины высыпаний включают:
- Контакт с чем-то, что вызывает аллергическую или иную неблагоприятную реакцию, например, с мылом, стиральным порошком, косметическими продуктами, латексом, резиной, резинкой, краской на одежде или ядовитыми растениями
- Лекарства
- Укусы насекомых
- Аутоиммунные заболевания
- Грибковые инфекции
- Раздражение кожи
- Бактериальные инфекции
- Заражение клещами
- Вирусные инфекции
Многие легкие высыпания можно вылечить в домашних условиях.Чтобы уменьшить дискомфорт и ускорить заживление, попробуйте следующее:
- Используйте мягкое мыло и очищающие средства без запаха.
- Мойте кожу и волосы теплой водой, а не горячей.
- Вытирайте высыпание насухо, а не втирайте его.
- По возможности старайтесь не покрывать высыпания. Они лучше заживают, когда могут дышать.
- Прекратите использовать новые продукты, которые могли вызвать сыпь
- Избегайте царапин — это может привести к потенциально серьезным инфекциям
- Зудящую сыпь можно успокоить кремом с гидрокортизоном или лосьоном с каламином
- Примите овсяную ванну
- Боли без рецепта такие средства, как ацетаминофен (тайленол) или ибупрофен (мотрин), могут помочь облегчить незначительную боль, связанную с сыпью.
- Боль в суставах
- Боль в горле
- Небольшая температура выше 100,4 ° F
- Красные полосы или болезненность
- Недавний укус клеща или животного
- Усиливающаяся боль или изменение цвета сыпи
- Стеснение или зуд в горле
- Проблемы с дыханием
- Отек лица или конечностей
- Высокая температура
- Путаница
- Головокружение
- Сильная боль в голове или шее
- Рвота или диарея
Что можно ожидать на приеме, выясняя тип и причину сыпи
Ваш врач осмотрит сыпь и спросит вас о:
- Когда появилась сыпь и как она развивалась
- Ваша история болезни
- Ваша диета
- Какие продукты или лекарства вы недавно начали употреблять
- Ваша гигиена
Хотя только медицинский работник может диагностировать причину вашей сыпи, Надеюсь, теперь у вас есть больше информации о том, что вызывает у вас зуд.
Помните, что лучшие онлайн-врачи PlushCare доступны для приема в тот же день и могут лечить вашу сыпь, не выходя из дома.
Подробнее о высыпаниях
Наиболее распространенные высыпания на коже, которые возникают у взрослых
Сыпь, которую вы получаете, часто меняется с возрастом. Прежде чем попробовать домашнее лечение, поймите, что стоит за высыпанием.
Опубликовано от Featured Provider Tyler Olson во вторник, 22 сентября 2020 г.
Сыпь может появиться в любом возрасте и практически от чего угодно.Зудящий свитер. Жаркий летний день. Даже то, что никогда не касалось вашей кожи.
Ваша кожа — самый большой орган вашего тела. И есть ряд вещей, которые могут вызвать появление пятен, шишек, волдырей, чешуек, пятен или просто общего покраснения.
Сыпь — это наиболее частое заболевание кожи у взрослых.
Сыпь — это не конкретный диагноз. Это просто любое заметное изменение текстуры или цвета вашей кожи. Большинство кожных высыпаний проходят так же быстро, как и появляются.Они могут быть небольшими и простыми в лечении. Но прежде чем подумать о применении небольшого количества лосьона для снятия зуда, вы должны точно понять, какая у вас сыпь.
К счастью, наиболее распространенными типами кожной сыпи у взрослых являются те, которые обычно можно переждать, лечить безрецептурными лекарствами или разрешить с помощью основного лечащего врача. Тайлер Олсон, доктор медицины, врач семейной медицины в клинике Айовы в Джонстоне, помогает развеять опасения по поводу высыпаний, которые у вас, скорее всего, появятся во взрослом возрасте.
Видя пятна?
Поговорите со своим врачом, чтобы избавиться от зуда и покраснения.
Запланировать сейчас
1. Экзема
У большинства людей экзема ассоциируется с зудом у детей, но вы можете заразиться ею и у взрослых. Это самая распространенная кожная сыпь, от которой страдают более 31 миллиона американцев. Экзема проявляется зудящими красными воспаленными участками кожи светлых тонов. В более темных тонах кожи он выглядит коричневым, фиолетовым, серым или пепельным.
Экзема — это не то, что вы можете заразиться от кого-то другого. Вместо этого это кожная реакция, вызванная вашей иммунной системой, генетическими факторами и факторами окружающей среды. Но это может быть хроническое заболевание кожи. Атопический дерматит — это хронический воспалительный тип экземы, который может начаться в детстве, но вновь появиться во взрослом возрасте. Вспышка возникает в результате стресса, перемены погоды, плохого сна и раздражающих тканей или продуктов. Избежать этих триггеров — первый шаг лечения, но нежный уход за кожей, ежедневный увлажняющий крем и здоровый сон имеют большое значение.
2. Контактный дерматит
Наиболее вероятным источником этой сыпи является аллергическая реакция, при которой ваша кожа контактирует с раздражителем. Возможно, вы залились ядовитым плющом, оставив после себя сыпь в виде линий или полос. Никель и резина — менее известные, но частые причины контактного дерматита. Но у вас может быть аллергия на что угодно, от определенного типа ткани до химического вещества в стиральном порошке.
Аллергический контактный дерматит обычно проявляется через несколько дней, поэтому не всегда легко определить источник.У вас может появиться зуд, покраснение или опухание кожи, а также образование волдырей возле места контакта. Лучшее средство — вообще избегать аллергена или раздражителя. Вы также можете нанести крем с гидрокортизоном для местного применения или принять пероральный антигистаминный препарат, чтобы уменьшить зуд.
«Одной из наиболее распространенных, но неожиданных причин контактного дерматита на самом деле является распространенное лекарство: неомицин, содержащийся в креме с тройным антибиотиком», — говорит доктор Олсон. «Примерно один из 10 пациентов имеет такую реакцию на местный неомицин.”
3. Целлюлит
Хотя большинство высыпаний вызвано вирусными инфекциями, они также могут быть результатом бактериальных инфекций. По словам доктора Олсона, целлюлит — наиболее распространенная кожная сыпь, вызываемая бактериями. Если вы чувствуете покраснение, отек и боль, которые это вызывает, вам необходимо обратиться к врачу.
При отсутствии лечения целлюлит может вызвать серьезное повреждение тканей и распространиться на более глубокие ткани, такие как мышцы и кости. Или, что более важно, это может вызвать инфекцию кровотока, называемую сепсисом.К счастью, это случается редко, потому что целлюлит лечится антибиотиками.
Не всегда ясно, как бактерии, вызывающие целлюлит, попадают в ваш организм, но известно, что они проникают через кожные повреждения. Очистка и уход за любыми ранами, порезами, царапинами или волдырями помогает предотвратить образование целлюлита и других бактериальных кожных инфекций.
4. Битумная черепица
Если в детстве вы переболели ветряной оспой, у вас больше шансов получить эту болезненную сыпь после 50 лет (хотя она все еще появляется время от времени у подростков и молодых людей).Опоясывающий лишай и ветряная оспа происходят от одного и того же вируса. Он остается в организме даже после того, как сыпь от ветрянки исчезла, и может быть повторно активирована во взрослом возрасте, обычно во время стресса.
Хотя опоясывающий лишай вызывается тем же вирусом, что и ветряная оспа, сыпь в результате может сильно отличаться. Сыпь от опоясывающего лишая характеризуется локализацией на одной стороне лица или туловища. Группы маленьких прозрачных волдырей не вызывают зуда. Они болезненны. Боль может продолжаться в течение недель и месяцев после того, как исчезнет сыпь — состояние, называемое постгерпетической невралгией.
«Это состояние, по поводу которого вам, вероятно, следует обратиться к врачу, особенно если сыпь затрагивает лицо, поскольку в редких случаях оно может повлиять на зрение или слух», — советует доктор Олсон. «Если вы сразу обратитесь к врачу, вам часто могут прописать лекарства, которые помогут ограничить боль и уменьшить распространение сыпи».
Примерно каждый третий человек заболеет опоясывающим лишаем в течение своей жизни. Но, как и от ветряной оспы, есть эффективная вакцина. Вы можете предотвратить вспышку опоясывающего лишая, сделав прививку в местной поликлинике после того, как вам исполнится 50 лет.
5. Розовый лишай
Розовый лишай — менее известная, но относительно распространенная сыпь, которая может быть результатом вируса. Он начинается с большого розового или красного овала. Через пару дней — или даже пару недель — он распространяется с более мелкими чешуйчатыми пятнами, образующимися на груди или спине. По форме сыпь приобретает вид вечнозеленого растения, в результате чего отрубевидный лишай получил прозвище «рождественская сыпь».
У вас больше шансов получить отрубевидный лишай весной или осенью, когда вы молоды, до того, как вам исполнится 30 лет.Это не заразно и не навсегда. Обычно она проходит сама по себе, но это может занять до 12 недель. А пока вы можете соблюдать правила гигиены кожи, принимать пероральные антигистаминные препараты и наносить местные кремы от зуда, чтобы не поцарапать.
6. Розацеа
Более 16 миллионов человек страдают розацеа, кожным заболеванием, при котором лицо становится красным и розовым. У вас также могут появиться видимые кровеносные сосуды и маленькие красные бугорки, наполненные жидкостью. Сыпь от розацеа может появиться на щеках, лбу, подбородке и кончике носа, придавая вам румянец.
Розацеа обычно поражает людей со светлой кожей в возрасте от 30 до 50 лет. Сыпь появляется и исчезает. Он может исчезать на долгие годы, только чтобы извергнуться снова. Со временем ваша кожа может не вернуться к своему первоначальному цвету, как только розацеа перейдет в стадию ремиссии, в результате чего у вас будет розовый или красный оттенок кожи.
«Легкую форму розацеа часто можно лечить, избегая раздражающих факторов, таких как макияж, продукты, которые заставляют вас покраснеть, или чрезмерное пребывание на солнце», — говорит доктор Олсон. «Если сыпь не исчезнет, есть антибактериальные средства для мытья рук, кремы для местного применения и лекарства, отпускаемые по рецепту.Если симптомы розацеа действительно стойкие, есть процедуры и дополнительные лекарства, которые вы можете получить у дерматолога ».
Обратитесь за помощью, если ваша сыпь распространяется или проявляется другими симптомами.
Хотя многие кожные высыпания не выглядят эстетически привлекательными, большинство из них не опасны для жизни. Сыпь может исчезнуть сама по себе. И обычно вы можете помочь с этим с помощью небольшого количества лосьона или местного лечения.
Некоторые высыпания могут выйти из-под контроля или быть признаком чего-то большего, например инфекции или серьезной аллергической реакции.Доктор Олсон советует, если у вашей сыпи есть какие-либо из этих признаков, вам необходимо обратиться за медицинской помощью:
- Лихорадка — Реакции на лекарства и серьезные инфекции, вызванные корью или бактериями, могут вызывать лихорадку. Каждый раз, когда у вас появляется и сыпь, и жар, вам следует назначить встречу в тот же день с вашим лечащим врачом.
- Быстрое распространение — Сыпь на коже, которая возникает внезапно, обычно свидетельствует об аллергической реакции или серьезной инфекции. Позвоните своему поставщику медицинских услуг.Если у вас затруднено дыхание, звоните 9-1-1.
- Волдыри — Множество волдырей высыпаний, где неровности превращаются в заполненные жидкостью карманы. Избегайте царапин и трещин. Если волдыри находятся возле глаз или рта, лучше обратиться к врачу раньше, чем позже.
- Инфекция — Причина, по которой вы не хотите чесать волдыри, заключается в том, что вы можете распространить инфекцию. Если вы заметили желтую или зеленую жидкость, отек, корку, красные полосы или теплую кожу, возможно, ваша сыпь инфицирована.
- Боль — За исключением опоясывающего лишая и целлюлита, большинство высыпаний не вызывают значительной боли. Если у вас болит сыпь, позвоните своему врачу или обратитесь в службу неотложной помощи.
Ваша кожа — важный диагностический инструмент — один из немногих, которые есть в вашем распоряжении. Каждый раз, когда вы замечаете кожную сыпь или какое-либо другое беспокойное место, стоит позвонить своему врачу. Они могут помочь вам быстро избавиться от сыпи и выздороветь на пути к выздоровлению — или при необходимости направят к дерматологу.
Познакомьтесь с этим рекомендованным поставщиком
Узнать больше о:
Семейная медицина
Тайлер Олсон, доктор медицины, три года практиковал в районе Де-Мойн, прежде чем присоединиться к клинике Айовы. Он решил присоединиться к клинике Айовы из-за ее давней репутации в обществе и счастлив работать в такой клинике, ориентированной на пациентов.
Доктор Олсон всегда был … Подробнее
Подробнее от этого поставщика
Прочие виды первичной медицинской помощи
Теги
- семейная медицина
- первичная помощь
8 распространенных типов сыпи
Хотя инфекции, вызванные вирусом простого герпеса (ВПГ), могут передаваться половым путем, это не единственный способ передачи вируса от человека к человеку, согласно CDC.
«По крайней мере 80 процентов из нас подвергаются заражению вирусом герпеса к тому моменту, когда мы пойдем в детский сад», — говорит Родан, благодаря общим игрушкам, поцелуям родственников и слюнявым друзьям-микробам.
Наша иммунная система обычно борется с болезнью, но примерно у 20 процентов людей появляются язвы, говорит Родан.
Оральный герпес, обычно HSV типа 1, обычно является причиной герпеса и возникает в детстве в результате несексуального контакта, согласно CDC.
«Любой близкий контакт, такой как поцелуи, совместное использование посуды или использование тестера для помады в универмаге, может вызвать ее распространение», — говорит Хирш.Но, по данным CDC, ВПГ типа 1 также может передаваться в половые органы во время орального секса.
По данным Harvard Health Publishing, вспышка герпеса может быть вызвана стрессом, болезнью, усталостью и пребыванием на солнце. По словам Дэвиса, хотя это редко, лазерные и инъекционные процедуры (например, наполнение губ) в кабинете врача также могут вызывать вспышки.
Инфекции герпеса, как правило, повторяются в одном и том же месте на теле, потому что вирус живет в нерве под кожей, говорит Дэвис.«Когда он возвращается к коже, он находится в той же близости», — говорит она.
Сыпь RxВПГ сложно диагностировать, поскольку, по мнению Cedars Sinai, он часто выглядит как аллергическая реакция. Ваш врач может взять посев на вирус, образец крови или биопсию, чтобы подтвердить наличие ВПГ.
Нет лекарства, но, по данным клиники Мэйо, противовирусные препараты, отпускаемые по рецепту, такие как Валтрекс, могут уменьшить количество вспышек герпеса. Принимаемый в виде таблеток, он может уменьшить тяжесть и продолжительность вспышек.
Врач может назначить местные методы лечения, такие как ацикловир и гидрокортизон, чтобы уменьшить симптомы, говорит Мичиганский университет.
СВЯЗАННЫЙ: Это герпес или что-то еще?
Заболевания кожи: изображения, симптомы, причины и помощь
Что не так с моей кожей? Выявление кожных заболеваний, кожных заболеваний, рака кожи и т. Д.
Это прыщи, сыпь или что-то более серьезное? Кожные заболевания могут различаться как по симптомам, так и по степени тяжести.Некоторые кожные заболевания незначительны, некоторые серьезны, но поддаются лечению, а другие, такие как рак кожи, могут быть опасными для жизни. Вот 18 распространенных (и несколько менее распространенных) кожных заболеваний — с фотографиями, которые помогут вам их идентифицировать. Не забывайте всегда обращаться к своему врачу за правильным диагнозом и лечением.
Угри | Актинический кератоз | Базальноклеточная карцинома | Блистеры | Карбункул | Целлюлит | Ветряная оспа | Герпес | Контактный дерматит | Экзема | Ульи | Аллергия на латекс | Lupus | Корь | Меланома | Псориаз | Розацеа | Плоскоклеточный рак
Угри
Страдаете акне? Ты не одинок.Акне — наиболее распространенное заболевание, которое лечат дерматологи: от 40 до 50 миллионов американцев борются с прыщами в любой момент времени.
Фото прыщей
Люди думают о прыщах как о подростковой проблеме, но я вижу это в первую очередь у взрослых женщин », — сказала доктор Эми МакМайкл. Boy_Anupong / Getty Images stock Акне могут проявляться в виде различных типов прыщей на коже, обычно лицо, шея, грудь, спина и плечи. Getty ImagesСимптомы и признаки акне
Прыщи могут появиться практически на любом участке кожи — в виде угрей, папул и пустул или прыщей, кист и узелков
Причины появления прыщей
Акне начинается, когда мертвые клетки кожи не отшелушиваются должным образом и забивают поры.
Лечение акне
Некоторые виды угрей можно лечить с помощью безрецептурных препаратов, в то время как другим требуется профессиональная помощь, включая рецептурные лекарства и методы лечения.
Подробнее о прыщах и способах их лечения.
Актинический кератоз
Эти предраковые поражения часто выглядят как грубые пятна на коже. Актинический кератоз является обычным явлением, но, если его не лечить, он может превратиться в плоскоклеточный рак.
Фотографии актинического кератоза
«Мы чаще видим [актинические кератозы] на участках, которые постоянно подвергаются воздействию солнца, таких как лицо, предплечья и тыльная сторона кистей рук», — сказал д-р.Лаура Феррис. Стивен Лав / Алами Стоковое ФотоСимптомы и признаки актинического кератоза
Внешний вид актинического кератоза может варьироваться от шишек, которые выглядят как прыщи или прыщи, до грубых повреждений красного, розового или серого цвета.
Причины актинического кератоза
Повреждение клеток кожи, называемых кератиноцитами, УФ-лучами, может вызвать актинический кератоз.
Лечение актинического кератоза
Лечение может включать удаление актинического кератоза жидким азотом, химический пилинг, соскабливание или другие методы лечения, хотя это и не всегда необходимо.
Подробнее об актиническом кератозе и способах его лечения.
Базальноклеточная карцинома
Базальноклеточная карцинома является наиболее распространенным типом рака кожи. Ежегодно он поражает примерно 2,6 миллиона человек в США. Вы знаете, как это заметить?
Фотографии базальноклеточного рака
Основной причиной базальноклеточного рака является воздействие ультрафиолетовых лучей от загара в помещении или от солнца. Jax10289 / Getty Images stockСимптомы и признаки базальноклеточного рака
Базальноклеточный рак гораздо чаще встречается в люди со светлой кожей.Симптомы, как правило, одного цвета с кожей или розового цвета. Важно следить за любыми изменениями на коже.
Причины базальноклеточной карциномы
Воздействие ультрафиолетовых лучей (УФ) от солнца или загара в помещении является основной причиной базальноклеточного рака.
Лечение базальноклеточного рака
Ваш дерматолог может удалить опухоль базальноклеточного рака при проведении биопсии. Иногда рекомендуется операция по Моосу.
Узнайте больше о базальноклеточной карциноме и о том, как ее обнаружить.
Волдыри
Распространенное заболевание кожи, у большинства людей время от времени появляются волдыри.
Фотографии волдырей
«Лучший пластырь для кожи — это кожа», — сказала д-р Дженни Мурас. «Обычно мы не рекомендуем удалять кожу с волдыря». Getty ImagesВолдыри Симптомы и признаки
Волдыри — это маленькие болезненные мешочки с жидкостью.
Причины появления волдырей
Волдыри могут быть вызваны трением, например трением обуви о кожу, солнечными ожогами, жарой или кожными заболеваниями.
Лечение волдырей
Волдыри, как правило, заживают сами по себе, но волдыри можно удалить, если они слишком болезненны.
Подробнее о волдырях и способах их лечения.
Карбункул
Карбункул, который иногда путают с укусом паука, — это группа фурункулов, которые возникают в результате инфекции кожи и связаны друг с другом.
Фотографии карбункулов
«Люди часто думают, что у них укус паука, когда у них абсцесс или карбункул», — сказал д-р.Allison Arthur.andriano_cz / Getty Images stockСимптомы и признаки карбункула
Красные болезненные шишки или фурункулы, содержащие гной, являются признаками карбункула. Карбункулы со временем могут разорваться, и из них будет вытекать гной.
Причины карбункулов
Бактериальная инфекция, такая как Staphylococcus aureus, часто является причиной карбункула.
Лечение карбункула
Если карбункул небольшой, его можно лечить дома с помощью теплых компрессов и повязок.В противном случае дерматолог может сделать надрез, чтобы слить гной.
Подробнее о карбункулах и способах их лечения.
Целлюлит
Целлюлит — это инфекция кожи, при которой кожа становится красной и опухшей. Обычно это происходит после пореза или ранения.
Фотографии целлюлита
«Целлюлит иногда может возникнуть после пореза или раны, а также может возникнуть после операции, вокруг разреза», — сказала доктор Эллисон Артур. Wendy Townrow / Getty Images stock Целлюлит в ногах обычно проявляется на только одна нога.«Если вы думаете, что у вас поражены обе ноги, скорее всего, происходит что-то еще», — сказала д-р Лаура Феррис. Casa nayafana / ShutterstockСимптомы и признаки целлюлита
Когда у вас целлюлит, участок кожи — часто одна из ваших ног — становится красной, опухшей, теплой и, возможно, болезненной.
Причины целлюлита
Целлюлит может быть вызван двумя различными типами бактерий: стрептококком (он же стрептококк) или стафилококком (он же стафилококк).
Лечение целлюлита
Антибиотики, такие как пенициллин, цефалоспорин или эритромицин, обычно используются для лечения целлюлита.
Узнайте больше о целлюлите и способах его лечения.
Ветряная оспа
Эта очень заразная болезнь, также известная как ветряная оспа, поражает в основном детей.
Фото ветряной оспы
«Волдыри похожи на капли росы, разбросанные по коже. Они находятся в разных фазах. Некоторые только появляются, другие уже сформировались, а другие покрылись коркой и засыхают », — сказала доктор Дженни Мурасе. Петко Нинов / Getty Images Stock.Мелисса Пилианг. Вы также можете облегчить симптомы ветряной оспы с помощью лосьона с каламином, прохладных ванн с пищевой содой или овсянкой и ацетаминофеном. волдыри, похожие на маленькие капли росы.Причины ветряной оспы
Вирус ветряной оспы (VZV) вызывает ветряную оспу, а также опоясывающий лишай. Маловероятно, что вы заразитесь ветряной оспой, если вам сделали прививку от ветряной оспы.
Лечение ветряной оспы
Лучшее лечение ветряной оспы — это профилактика путем вакцинации. Ранний случай ветряной оспы можно лечить противовирусными препаратами. Для облегчения симптомов можно использовать другие средства.
Узнайте больше о ветряной оспе и способах ее лечения.
Герпес
Герпес, также известный как волдыри от лихорадки, — это волдыри или скопления волдырей, которые появляются на губах или около рта.
Фотографии герпеса
Вирус простого герпеса вызывает герпес — это распространенный и очень заразный вирус.ancoay / Getty Images stockСимптомы и признаки герпеса
Симптомы герпеса могут быть разными. Язвы могут начаться с покалывания, жжения или другого ощущения, затем разломиться и покрыться коркой.
Причины герпеса
Герпес вызывается вирусом простого герпеса. Вспышки вызваны стрессом, переутомлением, болезнью и другими факторами.
Лечение герпеса
Подробнее о герпесе и способах его лечения.
Контактный дерматит
Практически каждый в какой-то момент заболевает контактным дерматитом.Существует два основных типа контактного дерматита — аллергический и раздражающий. Оба вызывают сыпь.
Фотографии контактного дерматита
«Косметика, средства по уходу за кожей и шампунь могут вызвать контактный дерматит, — сказала доктор Лаура Феррис, — но они более коварны и не столь драматичны». — aniaostudio- / Getty Images По словам доктора Лауры Феррис, у людей с более темным оттенком кожи может быть труднее обнаружить у людей с более темным оттенком кожи. Слайды Американской академии дерматологии Национальная библиотека дерматологии симптомы.Потрескавшаяся, зудящая, потрескавшаяся кожа с язвами может быть признаком раздражающего контактного дерматита.Причины контактного дерматита
Контактный дерматит вызывается чем-то, что касается вашей кожи, например, ядовитым плющом, никелем, ароматизаторами, латексом или другими раздражителями, и вызывает сыпь.
Лечение контактного дерматита
Лучшее лечение контактного дерматита — это избегать того, что вызывает у вас сыпь. Помимо этого, ваш дерматолог может также порекомендовать антигистаминные таблетки, увлажняющие средства или стероиды для местного применения.
Подробнее о контактном дерматите и способах его лечения.
Экзема
Экзема — это состояние, при котором на коже появляются красные зудящие пятна. Это часто начинается в молодом возрасте — часто люди с экземой заболевают еще в младенчестве.
Фотографии экземы
«При расчесывании может образоваться сыпь», — сказала доктор Кэролайн Джейкоб. Gokhanilgaz / Getty ImagesСимптомы и признаки экземы
Экзема почти всегда вызывает зуд, но в остальном симптомы могут варьироваться от человека к человеку.Кожа, зараженная экземой, может быть сухой, темной, чешуйчатой, опухшей или мокрой.
Причины экземы
Экзема может быть вызвана сверхактивной иммунной системой, но не совсем ясно, что вызывает это состояние.
Лечение экземы
Лекарства от экземы нет, но симптомы можно контролировать с помощью лекарств и других методов лечения.
Подробнее об экземе и способах ее лечения
Крапивница
Возникновение крапивницы может быть загадочным, и хотя крапивница обычно проходит менее чем через 24 часа, новые могут появляться снова и снова.
Фотографии крапивницы
Если антигистаминные препараты не дают хороших результатов, врач может порекомендовать стероиды или другие лекарства. chokja / Getty Images stockСимптомы и признаки крапивницы
Крапивница проявляется на коже в виде слегка припухших розовых или красных пятен. У вас может быть один улей, группа ульев, которые могут быть отдельными или соединенными вместе.
Причины крапивницы
Трудно точно определить причину крапивницы, но есть много триггеров, которые могут вызвать крапивницу, от укусов насекомых и аллергических реакций до лекарств, стресса и тепла.
Лечение крапивницы
В качестве средства лечения крапивницы обычно используются антигистаминные препараты.
Узнайте больше о крапивнице и способах их лечения.
Аллергия на латекс
Люди с аллергией на латекс страдают аллергией на белок, содержащийся в соке бразильского каучукового дерева.
Фотографии аллергии на латекс
Различные типы аллергии на латекс вызывают разные симптомы. Контактная аллергия вызывает сыпь от аллергии на латекс, когда ваша кожа касается латекса. Alamy Стоковое ФотоСимптомы и признаки аллергии на латекс
Различные симптомы появляются с различными типами аллергии на латекс.Один тип вызывает сыпь на коже; другой может вызвать анафилаксию, которая может привести к отеку дыхательных путей и затрудненному дыханию.
Причины аллергии на латекс
Когда ваша иммунная система реагирует так, как будто латекс является вредным веществом, она вызывает аллергическую реакцию на латекс.
Лекарства от аллергии на латекс
Поскольку лекарства от аллергии на латекс не существует, лучше всего избегать контакта с латексом.
Подробнее об аллергии на латекс и способах ее лечения.
Волчанка
Аутоиммунное заболевание, вызывающее боль и воспаление, волчанка может поражать вашу кожу, а также почки, сердце, суставы и легкие.
Фотографии волчанки
Красная сыпь в форме бабочки, которая появляется на носу и щеках, является одним из распространенных признаков волчанки. Слайды Национальной библиотеки дерматологии Американской академии дерматологии Волчанка — это аутоиммунное заболевание, которое может поражать различные части тела, в том числе ваша кожа, почки, сердце, суставы и легкие.Американская академия дерматологии Национальная библиотека дерматологических учебных слайдовСимптомы и признаки волчанки
Красная сыпь в форме бабочки, которая появляется на носу и щеках, является одним из распространенных признаков волчанки, но симптомы волчанки могут различаться в зависимости от типа волчанки. у тебя есть.
Причины волчанки
Существует ряд факторов, которые могут сыграть роль в том, разовьется ли у вас розацеа, но эксперты не знают наверняка, что вызывает состояние кожи.
Лечение волчанки
Лекарства от розацеа нет, но можно управлять этим заболеванием, чтобы предотвратить ухудшение симптомов.
Узнайте больше о волчанке и способах ее лечения.
Корь
Корь, также известная как рубеола, является заразной и потенциально смертельной болезнью, которая обычно поражает детей.
Фотографии кори
Корь сложно диагностировать на ранней стадии, потому что первые симптомы могут быть вызваны множеством различных состояний. Обычно ее не диагностируют, пока не появится сыпь.Bilanol / Getty Images stockСимптомы и признаки кори
Помимо характерной красной пятнистой сыпи, корь может также сопровождаться лихорадкой, кашлем, насморком и другими симптомами.
Причины кори
Вирус, поражающий дыхательные пути и распространяющийся по всему телу, вызывает корь. Это одна из самых заразных болезней.
Лечение кори
Лучшее лечение — это профилактика с помощью вакцины. В противном случае могут помочь высокие дозы витамина А, постельный режим и лекарства, уменьшающие боль и жар.
Узнайте больше о кори и способах ее лечения.
Меланома
Это один из менее распространенных видов рака кожи, но меланома является наиболее опасной, поскольку может легко распространиться на другие части вашего тела.
Фотографии меланомы
Фонд рака кожи (SCF) прогнозирует, что в 2020 году у 196 060 человек в США будет диагностирована меланома, и 6850 человек умрут от нее.Callista Images / Getty Images stockСимптомы и признаки меланомы
Меланома опухоли, как правило, черные или коричневые, но иногда могут быть розовыми, коричневыми или белыми. Заболеть меланомой может любой человек, но люди со светлой кожей подвержены большему риску.
Причины меланомы
Большинство меланом вызывает воздействие ультрафиолетовых лучей солнца или загара в помещении.
Лечение меланомы
Лечение зависит от того, насколько развита меланома и где находится опухоль. Он может включать хирургическое вмешательство, лучевую терапию, химиотерапию или другие методы лечения.
Узнайте больше о меланоме и способах ее лечения.
Псориаз
Псориаз поражает более 8 миллионов человек в США. Обычно он начинается в подростковом возрасте или в начале 20-летнего возраста, хотя может возникнуть в любом возрасте.
Фотографии псориаза
Не все триггеры вызывают обострения у каждого человека с псориазом, поэтому важно следить за своими симптомами и пытаться определить, что может их вызывать.Getty Images «В поражениях может быть меньше эритемы (покраснения), поэтому поражения часто выглядят фиолетовыми или гиперпигментированными (на более темной коже)», — сказал Макмайкл. Американская академия дерматологии Национальная библиотека дерматологических учебных слайдовСимптомы и признаки псориаза
Когда у вас псориаз, ваше тело быстро вырабатывает новые клетки кожи, и эти клетки обычно образуют толстые чешуйчатые пятна на коже, называемые бляшками.
Причины псориаза
Существует ряд факторов, которые могут способствовать возникновению псориаза.Иммунная система и генетика могут сыграть свою роль. Определенные триггеры также могут вызвать появление псориаза и его обострения.
Лечение псориаза
Псориаз неизлечим, существуют лекарства и методы лечения, которые могут помочь справиться с этим заболеванием.
Подробнее о псориазе и методах его лечения.
Розацеа
Это распространенное воспалительное заболевание кожи вызывает покраснение лица.
Фотографии розацеа
«Как только вы выясните триггеры и соблюдаете разумный режим лечения, [розацеа] довольно легко контролировать», — сказал д-р.McMichael.Getty Images stockСимптомы и признаки розацеа
Помимо покраснения лица, если розацеа не лечить, она может вызвать видимые кровеносные сосуды, высыпания, такие как прыщи, и другие симптомы.
Причины розацеа
Существует ряд факторов, которые могут сыграть роль в том, разовьется ли у вас розацеа, но эксперты не знают наверняка, что вызывает состояние кожи.
Лечение розацеа
Лекарства от розацеа нет, но можно управлять этим состоянием, чтобы предотвратить ухудшение симптомов.
Узнайте больше о розацеа и способах его лечения.
Плоскоклеточный рак
Также известный как кожный плоскоклеточный рак, этот рак развивается, когда плоскоклеточные клетки в верхнем слое кожи бесконтрольно разрастаются.
Фотографии плоскоклеточного рака
Плоскоклеточный рак при раннем обнаружении хорошо поддается лечению. Но, по словам доктора Эми МакМайкл, «они могут расти чрезвычайно быстро и быть очень опасными». AlamyСимптомы и признаки плоскоклеточной карциномы
Хотя она связана с воздействием ультрафиолетовых лучей, плоскоклеточная карцинома может возникать в тех областях, где это не так. много солнца.Следите за грубыми чешуйчатыми пятнами, незаживающими язвами или чем-либо еще, что выглядит подозрительно.
Причины плоскоклеточного рака
Плоскоклеточный рак в основном вызывается ультрафиолетовыми лучами солнца или загаром в помещении.
Лечение плоскоклеточного рака
Лечение плоскоклеточного рака может включать хирургическое вмешательство, лучевую терапию или другие методы лечения. Ключ к успеху — рано поймать его.
Узнайте больше о плоскоклеточном раке и способах его лечения.
Сыпь, 11 лет и младше
Есть ли у вашего ребенка сыпь?
Сколько тебе лет?
Менее 3 месяцев
Менее 3 месяцев
От 3 до 5 месяцев
От 3 до 5 месяцев
От 6 месяцев до 3 лет
От 6 месяцев до 3 лет
От 3 до 11 лет
От 3 до 11 лет
12 лет и старше
12 лет и старше
Вы мужчина или женщина?
Почему мы задаем этот вопрос?
Медицинская оценка симптомов основана на имеющихся у вас частях тела.
- Если вы трансгендер или небинарный, выберите пол, который соответствует вашим частям тела (например, яичникам, яичкам, простате, груди, пенису или влагалищу), которые у вас сейчас в районе, где у вас есть симптомы .
- Если ваши симптомы не связаны с этими органами, вы можете выбрать свой пол.
- Если у вас есть органы обоих полов, вам может потребоваться дважды пройти через этот инструмент сортировки (один раз как «мужские», а второй — как «женские»). Это гарантирует, что инструмент задает вам правильные вопросы.
Ваш ребенок укусил клеща?
Ваш ребенок был укушен или ужален насекомым или пауком?
Да
Укус или укус насекомого или паука
Нет
Укус или укус насекомого или паука
Ваш ребенок кажется больным?
Больной ребенок, вероятно, не будет вести себя нормально. Например, ребенок может быть более возбужденным, чем обычно, или не хотеть есть.
Как вы думаете, насколько болен ваш ребенок?Сильно болен
Ребенок очень болен (хромает и не реагирует)
Болен
Ребенок болен (более сонный, чем обычно, не ест и не пьет, как обычно)
Может ли ваш ребенок иметь тяжелую аллергическую реакцию?Это более вероятно, если ваш ребенок плохо реагировал на что-либо в прошлом.
Да
Возможная тяжелая аллергическая реакция (анафилаксия)
Нет
Возможная тяжелая аллергическая реакция (анафилаксия)
Появились ли крошечные красные или пурпурные пятна или синяки внезапно?Да
Внезапное появление красных или фиолетовых пятен или синяков
Нет
Внезапное появление красных или фиолетовых пятен или синяков
Чувствует ли ваш ребенок головокружение и головокружение, как будто он собирается упасть в обморок?
Для некоторых людей нормально чувствовать легкое головокружение, когда они впервые встают.Но все остальное может быть серьезным.
Да
Ощущение дурноты или головокружения
Нет
Ощущение слабости или головокружения
У вашего ребенка сейчас кровотечение?
Да
Ненормальное кровотечение в настоящее время присутствует
Нет
Ненормальное кровотечение в настоящее время присутствует
Есть ли красные полосы, отходящие от пораженной области, или вытекающий из нее гной?
У вашего ребенка диабет, ослабленная иммунная система или какие-либо хирургические инструменты в этом районе?«Оборудование» включает в себя такие вещи, как искусственные суставы, пластины или винты, катетеры и медицинские насосы.
Да
Диабет, проблемы с иммунитетом или хирургическое оборудование в зоне поражения
Нет
Диабет, проблемы с иммунитетом или хирургическое оборудование в зоне поражения
Считаете ли вы, что сыпь могла быть вызвана жестоким обращением или небрежностью?
Да
Сыпь может быть вызвана жестоким обращением или небрежным обращением
Нет
Сыпь может быть вызвана жестоким обращением или небрежностью
Как вы думаете, у вашего ребенка высокая температура?
Вы измеряли температуру вашего ребенка?
Это единственный способ убедиться, что у ребенка этого возраста нет температуры.Если вы не знаете температуру, безопаснее всего предположить, что у ребенка лихорадка, и его нужно осмотреть врачу. Любая проблема, вызывающая жар в этом возрасте, может быть серьезной. Ректальная температура является наиболее точной. Также можно измерить температуру в подмышечных впадинах.
Это 38 ° C (100,4 ° F) или выше при ректальном приеме?
Это подмышечная температура 37,5 ° C (99,5 ° F) или выше.
Да
Температура не менее 38 ° C (100,4 ° F) при ректальном измерении
Нет
Температура не менее 38 ° C (100.4 ° F) ректально
Считаете ли вы, что у вашего ребенка жар?
Вы измеряли температуру вашего ребенка?
Насколько высока температура? Ответ может зависеть от того, как вы измерили температуру.Высокая: 40 ° C (104 ° F) или выше, орально
Высокая температура: 40 ° C (104 ° F) или выше, орально
Умеренная: от 38 ° C (100,4 ° F) до 39,9 ° C (103,9 ° F), перорально
Умеренная лихорадка: от 38 ° C (100,4 ° F) до 39,9 ° C (103,9 ° F), перорально
Легкая: 37,9 ° C (100,3 ° F) или ниже, перорально
Легкая лихорадка: 37.9 ° C (100,3 ° F) или ниже, орально
Как вы думаете, насколько высока температура?Умеренная
По ощущениям лихорадка умеренная
Легкая или низкая
По ощущениям лихорадка легкая
Как долго у вашего ребенка была лихорадка?
Менее 2 дней (48 часов)
Лихорадка менее 2 дней
От 2 дней до менее 1 недели
Лихорадка более 2 дней и менее 1 недели
1 неделя или дольше
Лихорадка в течение 1 недели и более
Есть ли у вашего ребенка сыпь, похожая на солнечный ожог?
У вашего ребенка проблемы со здоровьем или он принимает лекарства, ослабляющие его или ее иммунную систему?Да
Заболевание или лекарство, вызывающее проблемы с иммунной системой
Нет
Заболевание или лекарство, вызывающее проблемы с иммунной системой
Есть ли волдыри при сыпи?
Покрывает ли сыпь:
Сыпь, покрывающая большую часть тела, присутствует на обеих сторонах тела и на большей части ног, рук, спины или живота.Сыпь на одном участке может быть одним небольшим пятном. Или это могут быть два или три небольших пятна, которые покрывают небольшую площадь.
Большая часть тела?
Сыпь по всему телу
Или в одном месте?
Сыпь в одной части тела
Является ли сыпь красной шелушащейся сыпью, оставляющей очень большие участки сыпью и сочащейся жидкостью?
Да
Красная шелушащаяся сыпь с большими участками, покрытыми кожными покровами и сочащейся жидкостью
Нет
Красная шелушащаяся сыпь на больших участках, сырых и сочащихся жидкости
У вашего ребенка болит горло?
Некоторые заболевания могут вызывать сыпь и боль в горле.Возможно, вашему ребенку нужно будет увидеться раньше, если у него есть и то, и другое.
Есть ли язвы или сыпь во рту, в носу или в глазах?
Да
Сыпь или язвы во рту, носу или глазах
Нет
Сыпь или язвы во рту, носу или глазах
Были ли у вашего ребенка язвы на коже более недели?
Да
Болезнь на коже более 1 недели
Нет
Болезнь на коже более 1 недели
Появилась ли у вашего ребенка новая сыпь в виде полосы или полоски только с одной стороны тела?
Да
Новая ленточная сыпь с одной стороны
Нет
Новая ленточная сыпь с одной стороны
Как вы думаете, может ли лекарство вызывать сыпь?Подумайте, появилась ли сыпь после того, как вы начали принимать новое лекарство или более высокую дозу лекарства.
Да
Лекарство может вызывать сыпь
Нет
Лекарство может вызывать сыпь
Сильный ли зуд?
«Тяжелая» означает, что вы царапаете так сильно, что порезаетесь или кровоточите.
Мешает ли зуд сну или нормальной деятельности более 2 дней?
Да
Зуд нарушает сон или нормальную деятельность более чем на 2 дня
Нет
Зуд нарушает сон или нормальную деятельность более чем на 2 дня
Выделяет ли сыпь выделения медового цвета, которые сохнут в корки и занимает площадь более 5.1 см (2 дюйма)?
Да
Дренаж медового цвета, высыхающий до корок и покрывающий более 5,1 см (2 дюйма)
Нет
Дренаж медового цвета, который высыхает в корки и покрывает более 5,1 см (2 дюйма)
У вашего ребенка сыпь была более 2 недель?
Да
Сыпь более 2 недель
Нет
Сыпь более 2 недель
Многие факторы могут повлиять на то, как ваше тело реагирует на симптом и какой уход может вам понадобиться.К ним относятся:
- Ваш возраст . Младенцы и пожилые люди обычно заболевают быстрее.
- Общее состояние вашего здоровья . Если у вас есть такое заболевание, как диабет, ВИЧ, рак или болезнь сердца, вам, возможно, придется уделять больше внимания определенным симптомам и как можно скорее обратиться за помощью.
- Лекарства, которые вы принимаете . Некоторые лекарства и натуральные продукты для здоровья могут вызывать симптомы или усугублять их.
- Недавние события со здоровьем , такие как операция или травма.Подобные события могут впоследствии вызвать симптомы или сделать их более серьезными.
- Ваши привычки в отношении здоровья и образ жизни , такие как привычки в еде и физических упражнениях, курение, употребление алкоголя или наркотиков, половой анамнез и путешествия.
Попробуйте домашнее лечение
Вы ответили на все вопросы. Судя по вашим ответам, вы сможете решить эту проблему дома.
- Попробуйте домашнее лечение, чтобы облегчить симптомы.
- Позвоните своему врачу, если симптомы ухудшатся или у вас возникнут какие-либо проблемы (например, если симптомы не улучшаются, как вы ожидали).Вам может понадобиться помощь раньше.
Симптомы инфекции могут включать:
- Усиление боли, отека, тепла или покраснения в области или вокруг нее.
- Красные полосы, ведущие из области.
- Гной вытекает из области.
- Лихорадка.
Если вы не уверены, высокая ли температура у ребенка, средняя или легкая, подумайте об этих проблемах:
С высокой температурой :
- Ребенку очень жарко.
- Это, вероятно, одна из самых высоких температур, которые когда-либо были у ребенка.
при средней температуре :
- Ребенку тепло или жарко.
- Вы уверены, что у ребенка высокая температура.
С легкой лихорадкой :
- Ребенку может стать немного тепло.
- Вы думаете, что у ребенка жар, но не уверены.
Определенные состояния здоровья и лекарства ослабляют способность иммунной системы бороться с инфекциями и болезнями.Вот некоторые примеры у детей:
- Заболевания, такие как диабет, муковисцидоз, серповидно-клеточная анемия и врожденные пороки сердца.
- Стероидные лекарства, которые используются для лечения различных заболеваний.
- Лекарства, принимаемые после трансплантации органов.
- Химиотерапия и лучевая терапия рака.
- Отсутствие селезенки.
Температура немного меняется в зависимости от того, как вы ее измеряете. Для детей до 11 лет здесь представлены диапазоны высокой, средней и легкой температуры в зависимости от того, как вы измерили температуру.
Перорально (внутрь) температура
- Высокая: 40 ° C (104 ° F) и выше
- Умеренная: от 38 ° C (100,4 ° F) до 39,9 ° C (103,9 ° F)
- Легкая: 37,9 ° C (100,3 ° F) и ниже
Сканер лба (височный) обычно на 0,3 ° C (0,5 ° F) — 0,6 ° C (1 ° F) ниже, чем температура полости рта.
Ухо или ректальная температура
- Высокая: 40,5 ° C (104,9 ° F) и выше
- Умеренная: от 38,5 ° C (101,3 ° F) до 40.4 ° C (104,7 ° F)
- Легкая: 38,4 ° C (101,1 ° F) и ниже
Подмышечная (подмышечная) температура
- Высокая: 39,8 ° C (103,6 ° F) и выше
- Умеренная : От 37,8 ° C (100 ° F) до 39,7 ° C (103,5 ° F)
- Легкая: 37,7 ° C (99,9 ° F) и ниже
Примечание: для детей младше 5 лет ректальная температура является наиболее точной .
Внезапные крошечные красные или пурпурные пятна или внезапные синяки могут быть ранними симптомами серьезного заболевания или кровотечения.Есть два типа.
Петехии (скажем «пух-ти-ки-глаз»):
- Крошечные плоские красные или пурпурные пятна на коже или слизистой оболочке рта.
- Не белеют при нажатии на них.
- Диапазон от размера точечного до размера небольшой горошины, не вызывает зуда и боли.
- Может распространиться на большую часть тела в течение нескольких часов.
- Не похожи на крошечные плоские красные пятна или родинки, которые присутствуют постоянно.
Purpura (скажите «PURR-pyuh-ruh» или «PURR-puh-ruh»):
- Это внезапное сильное синяк, которое возникает без ясной причины.
- Может быть в одном районе или повсюду.
- Отличается от синяков, возникающих после того, как вы столкнулись с чем-то.
Аномальное кровотечение означает любое сильное или частое кровотечение или любое кровотечение, которое не является нормальным для вас. Примеры аномального кровотечения:
- Носовые кровотечения.
- Вагинальное кровотечение, которое отличается (более сильное, частое, в другое время месяца) от того, к которому вы привыкли.
- Ректальное кровотечение и кровавый стул.
- Кровянистая или розовая моча.
- Десны, которые легко кровоточат, когда вы едите или аккуратно чистите зубы.
Если у вас ненормальное кровотечение в одной части тела, важно подумать, не было ли кровотечение где-нибудь еще. Это может быть симптомом более серьезной проблемы со здоровьем.
Симптомы тяжелой аллергической реакции могут проявиться в течение нескольких минут после еды или контакта с аллергеном. Хотя симптомы обычно проявляются в течение 2 часов, в редких случаях сроки могут варьироваться до нескольких часов после воздействия. Не игнорируйте ранние симптомы. Когда начинается реакция, важно немедленно отреагировать.
Симптомы тяжелой аллергической реакции могут варьироваться от человека к человеку. Один и тот же человек может иметь разные симптомы каждый раз, когда у него возникает тяжелая аллергическая реакция.Симптомы могут включать любые из следующих:
- Кожа : крапивница, отек (лицо, губы, язык), зуд, тепло, покраснение
- Респираторные органы (дыхание) : кашель, хрипы, одышка, грудь боль или стеснение, стеснение в горле, хриплый голос, заложенность носа или симптомы сенной лихорадки (насморк, зуд из носа и слезотечение, чихание), проблемы с глотанием
- Желудочно-кишечный тракт (желудок) : тошнота, боль или судороги, рвота, диарея
- Сердечно-сосудистая система (сердце) : более бледный, чем нормальный цвет кожи / синий цвет, слабый пульс, обморок, головокружение или головокружение, шок
- Другое : беспокойство, чувство обреченности (ощущение, что что-то плохое вот-вот произойдет ), головная боль, спазмы матки, металлический привкус
Тяжелая реакция может протекать и без крапивницы, поэтому обязательно обратите внимание на все признаки аллергической реакции.
Симптомы серьезного заболевания у ребенка могут включать следующее:
- Ребенок вялый и гибкий, как тряпичная кукла.
- Младенец вообще не реагирует на то, что его держат, трогают или разговаривают.
- Ребенку трудно проснуться.
Симптомы серьезного заболевания могут включать:
- Сильную головную боль.
- Жесткая шея.
- Психические изменения, например чувство растерянности или снижение бдительности.
- Сильная усталость (до такой степени, что вам становится трудно функционировать).
- Трясущийся озноб.
Многие лекарства, отпускаемые по рецепту и без рецепта, могут вызвать сыпь. Вот несколько распространенных примеров:
- Антибиотики.
- ASA, ибупрофен (Адвил, Мотрин) и напроксен (Алив).
- Обезболивающие, например кодеин.
- Изъятие лекарств.
Шок — это опасное для жизни состояние, которое может быстро возникнуть после внезапной болезни или травмы.
У младенцев и маленьких детей часто наблюдается несколько симптомов шока. К ним относятся:
- Обморок (потеря сознания).
- Вы очень хотите спать или просыпаетесь с трудом.
- Не отвечает, когда к нему прикасаются или говорят.
- Дыхание намного быстрее обычного.
- Действующий запутался. Ребенок может не знать, где он или она.
Ребенок, который сильно болен :
- Может быть вялым и гибким, как тряпичная кукла.
- Может вообще не реагировать на то, что вас обнимают, трогают или разговаривают.
- Может быть, трудно проснуться.
Младенец болен (но не очень болен):
- Может быть более сонным, чем обычно.
- Не разрешается есть или пить столько, сколько обычно.
Записаться на прием
Судя по вашим ответам, проблема не может быть улучшена без медицинской помощи.
- Запишитесь на прием к врачу в ближайшие 1-2 недели.
- Если возможно, попробуйте лечение в домашних условиях, пока вы ждете приема.
- Если симптомы ухудшатся или у вас возникнут какие-либо проблемы, позвоните своему врачу. Вам может понадобиться помощь раньше.
Обратитесь за помощью сегодня
Основываясь на ваших ответах, вам может скоро потребоваться помощь . Без медицинской помощи проблема, вероятно, не исчезнет.
- Позвоните своему врачу сегодня, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью сегодня.
- Если сейчас вечер, наблюдайте за симптомами и обращайтесь за помощью утром.
- Если симптомы ухудшаются, скорее обратитесь за помощью.
Обратитесь за помощью сейчас
Основываясь на ваших ответах, вам может потребоваться немедленная помощь . Без медицинской помощи проблема может усугубиться.
- Позвоните своему врачу, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью в течение следующего часа.
- Вам не нужно вызывать скорую помощь, кроме случаев:
- Вы не можете безопасно передвигаться, ведя машину самостоятельно или попросив кого-нибудь отвезти вас.
- Вы находитесь в зоне, где интенсивное движение транспорта или другие проблемы могут замедлить работу.
Позвоните по телефону 911 сейчас
Судя по вашим ответам, вам нужна неотложная помощь.
Позвоните 911 или в другую службу экстренной помощи сейчас .
Иногда люди не хотят звонить в службу 911.Они могут думать, что их симптомы несерьезны или что они могут просто заставить кого-нибудь их водить. Но, судя по вашим ответам, самый безопасный и быстрый способ получить необходимую помощь — это позвонить в службу 911, чтобы доставить вас в больницу.
Сыпь, возраст от 12 лет и старше
Укусы клещей
Укусы насекомых и укусы пауков
Сыпь на коже | Здоровье | Пациент
Есть много различных типов кожных высыпаний и много различных причин кожных высыпаний.Хотя большинство кожных высыпаний безвредны, некоторые из них требуют лечения (в виде таблеток, кремов или мазей) у врача или фармацевта. Некоторые высыпания (особенно темно-красные или пурпурные, которые не исчезают при надавливании) могут даже нуждаться в срочной медицинской помощи, поскольку они могут быть связаны с менингитом и инфекцией крови (септицемией).
Этот буклет является руководством, но если у вас есть какие-либо проблемы, вы должны позвонить или обратиться к своему терапевту, особенно если:
- Сыпь не проходит быстро.
- Вы плохо себя чувствуете.
- Сыпь не исчезает при надавливании (лучший способ проверить это — осторожно прижать к сыпи стеклом, чтобы посмотреть, не исчезнет ли она).
- Вы не уверены, что вызвало сыпь, или у вас есть другие проблемы.
Как описываются кожные высыпания?
Сыпь на коже можно описать следующим образом:
- Покраснение кожи (так называемая эритема ).
- Плоские участки кожи аномального цвета (называемые пятнами, ).Макулы часто бывают красного, темно-красного или пурпурного, коричневого или белого цвета.
- Сплошные выступающие участки размером до полсантиметра (называемые папулами ).
- Твердые выступающие участки размером более полсантиметра (называемые узелками ).
- Участки красной выпуклой кожи ( бляшек, ) и чешуек , которые имеют шелушащийся серебристо-белый вид.
- Красновато-пурпурные поражения, которые не исчезают при надавливании (называются пурпура ):
- Если менее одного сантиметра в поперечнике, они называются петехиями .
- Если более одного сантиметра в поперечнике, они называются экхимозами .
- Волдыри : это вздутия кожи, содержащие жидкость:
- Если волдырь меньше полсантиметра в поперечнике, он называется пузырьком . Если она заполнена желтой жидкостью (гноем), она называется пустулой .
- Если волдырь больше полсантиметра в поперечнике, он называется буллой , (множественное число — буллы).
Страдаете дерматитом?
Запишитесь на частный прием к местному фармацевту сегодня, чтобы узнать о вариантах лечения.
Забронируйте сейчасКакие кожные заболевания часто вызывают зуд?
Кожные заболевания, которые могут вызывать зуд, включают (щелкните ссылки на отдельные листовки, содержащие дополнительную информацию):
Каковы общие причины кожной сыпи?
Щелкните ссылки на отдельные листовки, которые предоставляют дополнительную информацию:
Красный (эритема), но не чешуйчатый
Красный (эритема) и чешуйчатый
Макулы
- Красные пятна могут быть следствием реакции на лекарство или вирусная сыпь, такая как корь или краснуха, а также другие причины.
- Коричневое пятно может быть родинкой, но посоветуйтесь со своим врачом, если родинка изменилась, или вы опасаетесь, что это может быть меланома.
- Белое пятно может быть вызвано заболеванием, вызывающим появление бледных пятен на коже (так называемое витилиго), или кожной болезнью с шелушащимися обесцвеченными участками (так называемый разноцветный лишай).
- Если пятно темно-красного или пурпурного цвета и не тускнеет при надавливании на него, то это пурпура (см. Ниже), и вам необходимо срочно обратиться к врачу. Это потому, что это может быть признаком менингита или инфекции крови (сепсиса).
Папулы
Пурпура и петехии
- Они темно-красные или пурпурные, не блекнут при надавливании. Вам нужно срочно обратиться к врачу, потому что может быть серьезная причина, требующая срочного лечения, например, менингококковая инфекция.
- Однако наиболее частыми причинами являются травмы кожи или повторяющийся кашель. Более серьезные частые причины включают заболевание печени, такое как цирроз.
- Менее распространенные причины включают васкулит (например, пурпура Геноха-Шенлейна) или низкий уровень тромбоцитов в крови (например, тромботическая тромбоцитопеническая пурпура).
Узелки
Волдыри
Пустулы
- Кожная инфекция, вызванная вирусом (например, герпес, вызванный вирусом простого герпеса) или бактериальными микробами (импетиго).
- Воспаление — например, псориаз.
- Пустулезная кожная реакция на лекарство, которое вы принимаете.
- Пустулы на лице могут быть акне или розацеа.
Язвы
Язвы могут быть вызваны венозными язвами нижних конечностей, пролежнями, диабетическими кожными язвами или раковыми (злокачественными) кожными язвами.
Сыпь от лекарств | Johns Hopkins Medicine
Что такое лекарственная сыпь?
Лекарственная сыпь — это реакция организма на определенное лекарство. Тип сыпи зависит от лекарства, вызвавшего ее, и вашей реакции. Лекарства связывают со всеми типами сыпи, от легкой до опасной для жизни. Время появления сыпи также может быть разным. Оно может появиться сразу или через несколько недель после первого приема лекарства.
Сыпь, вызванная лекарствами, может быть отнесена к одной из трех групп:
Сыпь, вызванная аллергической реакцией на лекарство
Сыпь как нежелательный побочный эффект определенного лекарства
Сыпь, вызванная повышенной чувствительностью к солнечному свету, вызванная лекарством
Какие типы высыпаний бывают вызваны лекарствами?
| Тип сыпи | Симптомы | Причина |
|---|---|---|
| Угри | Прыщи и красные участки, которые чаще всего появляются на лице, плечах и груди | Анаболические стероиды, кортикостероиды, бромиды, йодиды и фенитоин |
| Эксфолиативный дерматит | Красная чешуйчатая кожа, которая может утолщаться, шелушиться и поражать все тело | Антибиотики, содержащие сульфамид, барбитураты, изониазид, пенициллины и фенитоин |
| Фиксированная лекарственная сыпь | Темно-красная или пурпурная сыпь, появляющаяся на одном и том же месте | Антибиотики и фенолфталеин (содержатся в некоторых слабительных) |
| Ульи | Красные шишки с выступом | Аспирин, некоторые лекарственные красители, пенициллины и многие другие лекарства |
| Болезненная или макулопапулезная сыпь | Плоская красная сыпь, которая может включать прыщи, похожие на корь | Антибиотики, гипотензивные средства и контрастный краситель относятся к числу наиболее распространенных лекарств, но любое лекарство может вызвать эту сыпь |
| Пурпурные высыпания | Пурпурные участки на коже, часто на ногах | Некоторые антикоагулянты и диуретики |
| Синдром Стивенса-Джонсона | Волдыри или ульевидная сыпь на слизистой оболочке рта, влагалища или полового члена, которые могут распространяться по всему телу | Антибиотики, содержащие сульфамид, барбитураты, пенициллины и некоторые лекарства, используемые от судорог и диабета |
Как диагностируется лекарственная сыпь?
Диагностировать сыпь, вызванную реакцией на лекарство, сложно.Во-первых, следует провести полный обзор всех лекарств, отпускаемых по рецепту и без рецепта. Даже небольшое количество лекарства может вызвать серьезную реакцию на коже. Кроме того, реакция может возникнуть даже после длительного приема лекарства. Ваш лечащий врач обычно советует вам прекратить прием любых лекарств, которые не нужны для поддержания вашей жизни, чтобы увидеть, уменьшится ли реакция. Если возможно, ваш поставщик медицинских услуг может прописать вам заменяющее лекарство. В некоторых случаях для постановки диагноза может быть сделана биопсия кожи.
Лечение лекарственной сыпи
Состояние обычно проходит, если вы перестаете принимать лекарство, вызывающее реакцию. Другое лечение может включать:
Кортикостероиды
Антигистаминные препараты
Аллергические реакции могут быть серьезными и даже смертельными. Если появляется сыпь, важно сразу же обратиться к врачу.
.
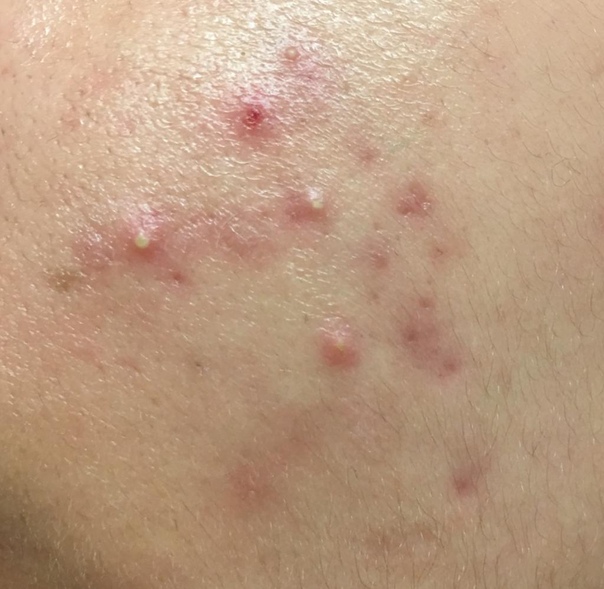

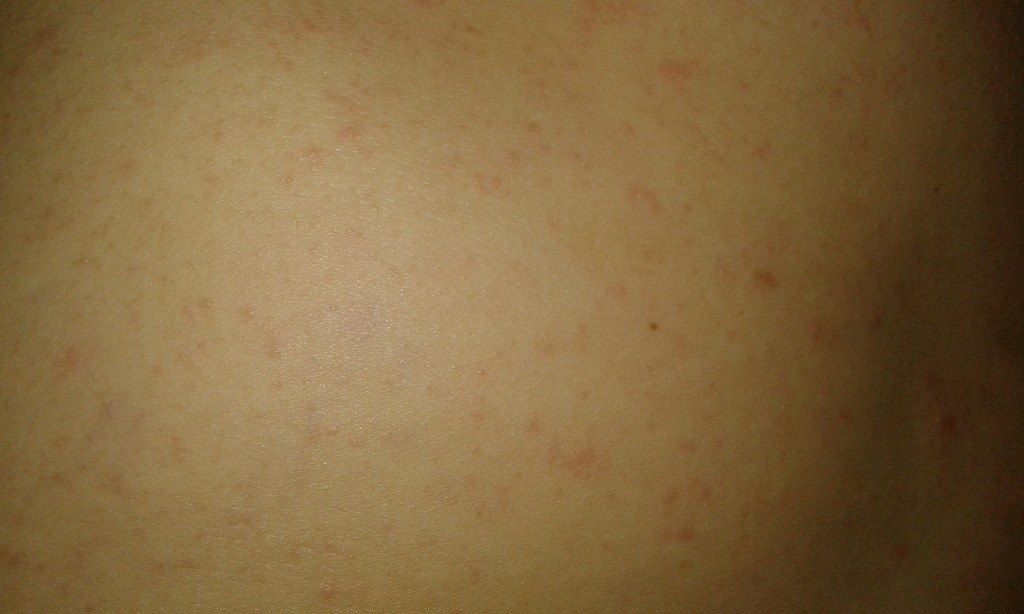 eaaci.org/patients/allergic-and-immunologic-diseases-and-causes/allergic-conditions/contact-allergy/about-contact-allergy.html
eaaci.org/patients/allergic-and-immunologic-diseases-and-causes/allergic-conditions/contact-allergy/about-contact-allergy.html
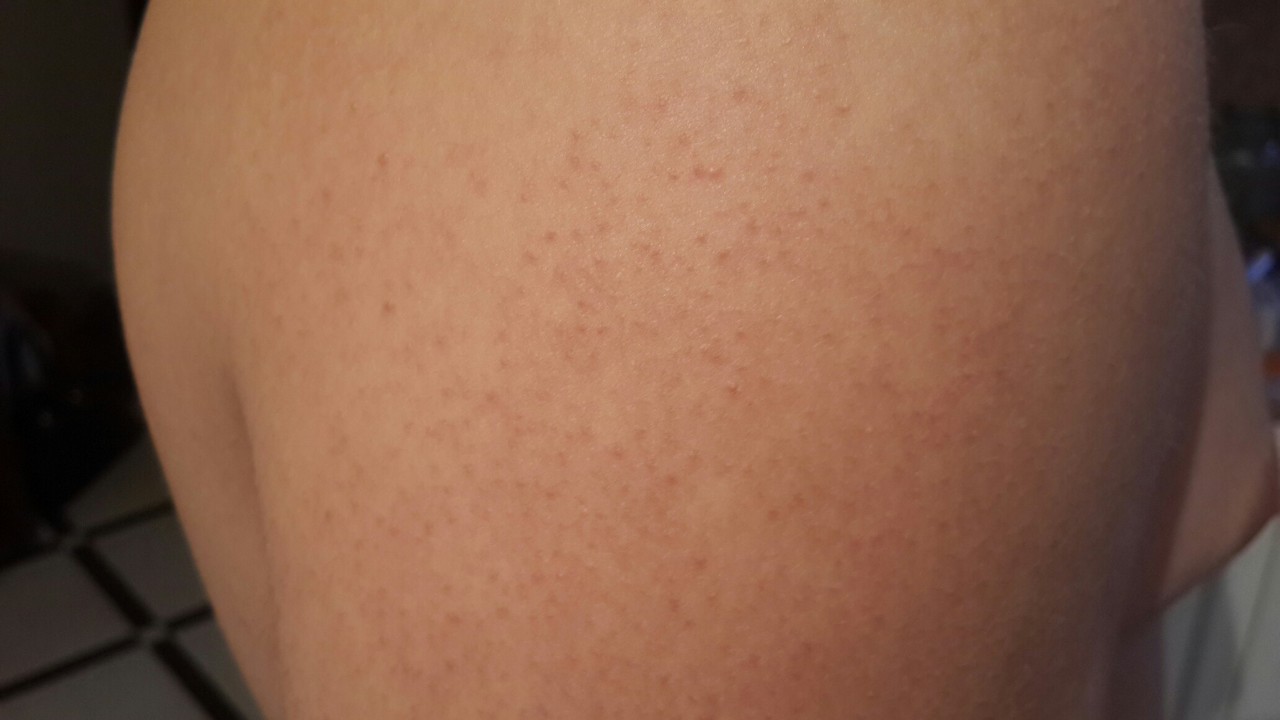 Волдыри не имеют полостей, их появление имеет стремительный характер, пропадают они самостоятельно. Чаще всего красная сыпь из волдырей проявляется при аллергических реакциях, контакте кожи со свежей крапивой и пр. Сыпь чешется.
Волдыри не имеют полостей, их появление имеет стремительный характер, пропадают они самостоятельно. Чаще всего красная сыпь из волдырей проявляется при аллергических реакциях, контакте кожи со свежей крапивой и пр. Сыпь чешется.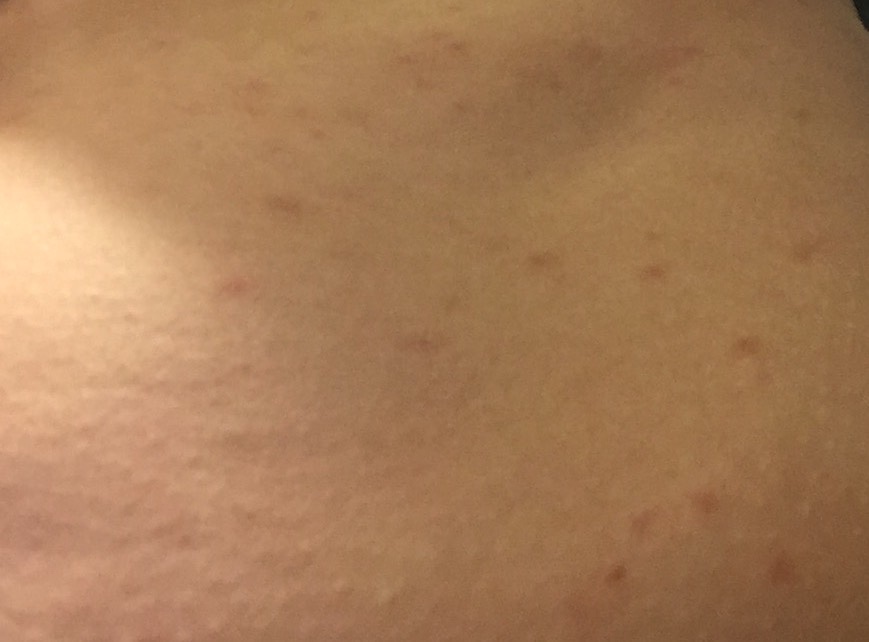 Часто бугорки сопровождают такие заболевания как лейшманиоз, туберкулез, врожденный сифилис и пр.
Часто бугорки сопровождают такие заболевания как лейшманиоз, туберкулез, врожденный сифилис и пр.