Крапивница у детей — причины, симптомы, диагностика и лечение крапивницы у ребенка в Москве в клинике «СМ-Доктор»
ПОЛУЧИТЬ КОНСУЛЬТАЦИЮ Содержание:Симптомы крапивницы у детей
Места локализации
Причины возникновения
Механизм возникновения
Формы заболевания
Как лечить крапивницу у ребенка?
Возможные осложнения и их последствия
Профилактика крапивницы
Крапивница — это заболевание острого или хронического течения, сопровождающееся кожными высыпаниями с периферической гиперемией. Название болезни обусловлено тем, что внешне она выглядит как ожог крапивой — кожа розовеет и вздувается, при этом мелкие волдыри могут сливаться в крупные локальные пятна (ангиоотеки) неправильной формы. Папулы вызывают зуд и дискомфорт, при расчесывании раневая поверхность может быть инфицирована, и тогда к основному заболеванию присоединяется дерматит и другие осложнения.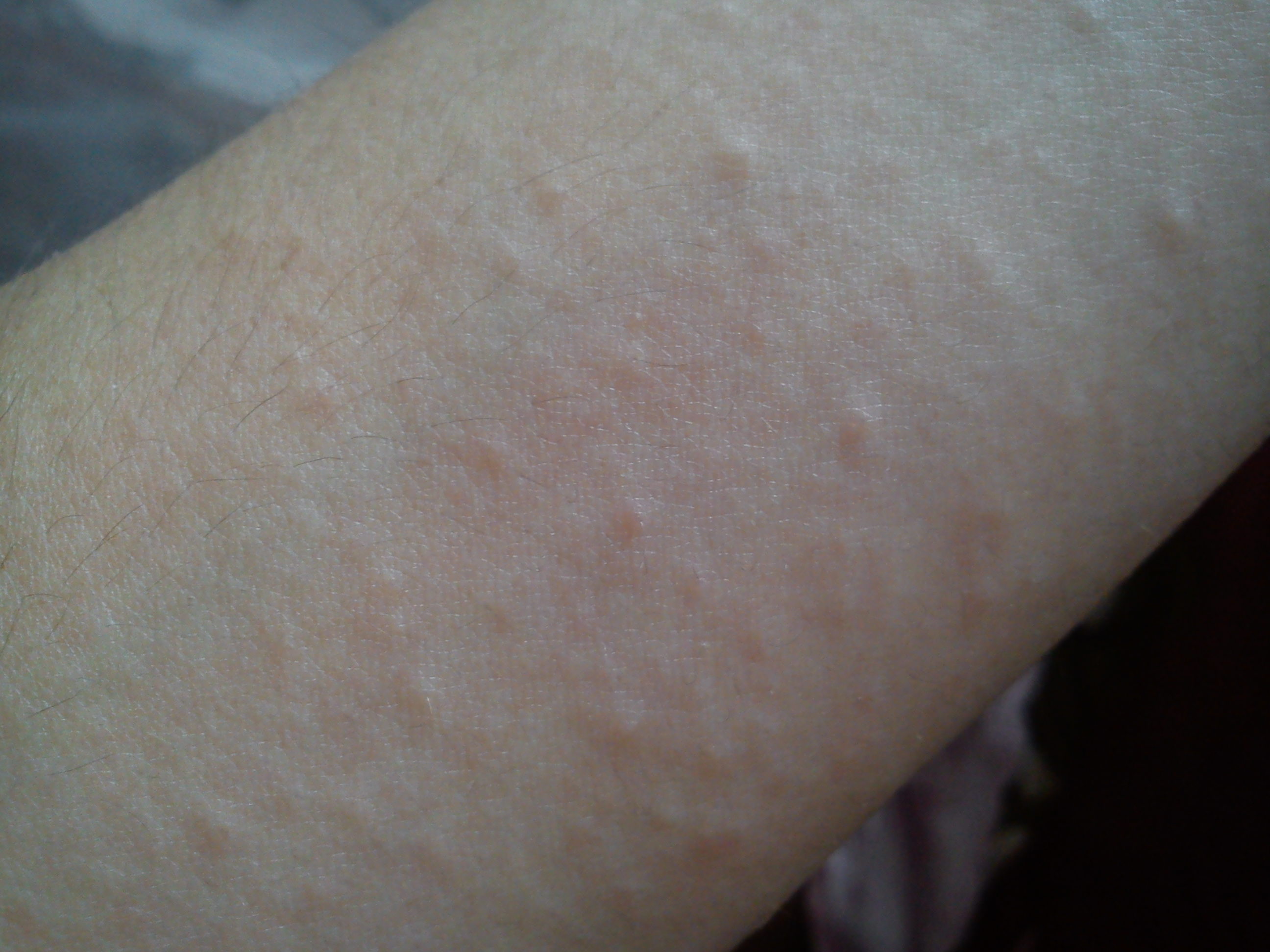
Заболевание является очень распространенным, в той или иной форме крапивницей переболел каждый третий житель планеты.
Симптомы крапивницы
Заболевание проявляется следующей симптоматикой:- Появляются выпуклые высыпания розового и красного цвета, которые бледнеют при надавливании или растягивании кожи. При слиянии волдырей края пятен окрашены более интенсивно.
- Появление волдырей, их исчезновение или слияние в обширные бесформенные очаги происходит хаотично, непредсказуема и их миграция по поверхности тела.
- Сыпь сопровождается сильным зудом.
- Может повышаться температура, как незначительно, так и до высоких значений.
- Часто — слабость, недомогание, суставная и головная боль.
- При осложненной форме затрудненное дыхание или глотание, тошнота и рвота, нарушения стула.
- Еще более тяжелое проявление — отек Квинке на губах, слизистой рта, веках, щеках или половых органах.

Информация для родителей! Если крапивница сопровождается даже небольшим отеком, особенно в области лица и шеи, необходимо немедленно вызвать неотложную помощь!
Места локализации крапивницы
Локализация появления сыпи может быть любой, в том числе и на слизистых оболочках — губах, в носоглотке, на половых органах. Чаще всего поражается верхняя часть туловища, руки, при этом симметричность высыпаний присутствует не всегда, пятна принимают самые причудливые кораллообразные очертания.Причины возникновения крапивницы
Причин возникновения крапивницы может быть очень много. Кроме того, у одного и того же человека в разном возрасте ее могут вызывать разные факторы.
- Пищевые продукты (цитрусовые, орехи, яйцо, морепродукты, клубника, томаты и др.).
- Пищевые добавки, в первую очередь — сульфиды, салицилаты и различные химические красители.
- Бытовые аллергены (пыль, пух, сигаретный дым, пыльца растений, косметические и моющие средства, синтетическая одежда, испарения мебельных лаков, красок и т.д.).
- Лекарственные препараты и контрастирующие средства при рентгенографии.
- Кровь (донорская) и препараты, созданные на ее основе.
- Прививки.
- Укусы насекомых, глистные инвазии.
- Физические, в том числе термальные явления (перегрев и потливость, холод, физические нагрузки, прямые солнечные лучи).
- Психогенные факторы.
- Различные инфекции.
 У детей до двухлетнего возраста подавляющее большинство случаев возникновения крапивницы приходится на пищевой аллерген.
У детей до двухлетнего возраста подавляющее большинство случаев возникновения крапивницы приходится на пищевой аллерген.
Механизм возникновения крапивницы
В организме человека присутствуют тучные клетки или лаброциты, которые представляют собой специфические элементы соединительных тканей. Они являются центральным элементом зарождения крапивницы, активаторами воспаления. Когда аллерген попадает в организм впервые и в небольших дозах, у ребенка не возникает никаких внешних проявлений и реакций, но происходит сенсибилизация, которую можно представить как первое знакомство с аллергеном, в результате чего вырабатывается гистамин. Именно это вещество обусловливает покраснение, отеки и другие факторы воспаления. Постепенно оно накапливается в тучных клетках, и когда его количество достигает критического порога, клеточная мембрана разрушается с выходом гистамина в кровяное русло и последующим каскадом патологических изменений в организме.Формы заболевания крапивницы
По характеру теченияРазличают острую и хроническую форму.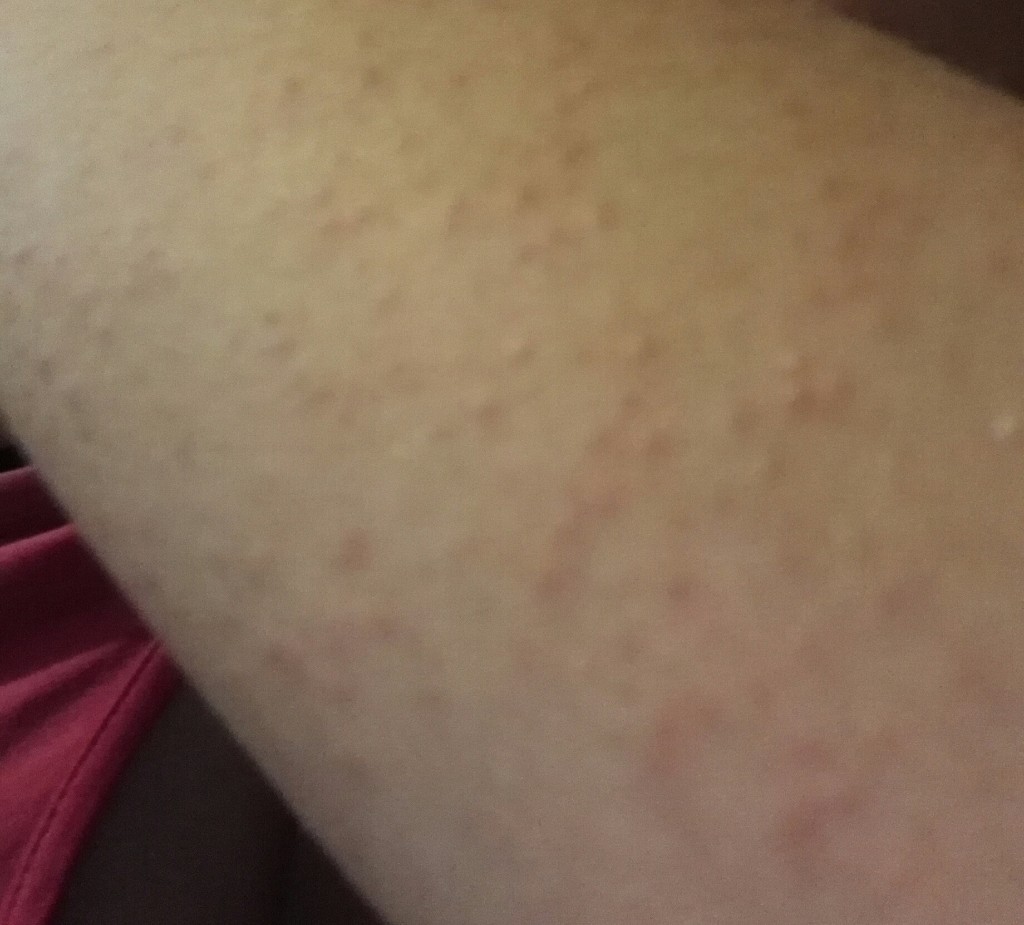 В первом случае болезнь проявляет себя резко, симптомы крапивницы продолжают беспокоить ребенка от нескольких часов (обычно 6-12) до 1-2 недель. Сыпь сопровождается сильным зудом, поверхность кожи в месте высыпаний становится горячей на ощупь. Если вспышка обусловлена аллергеном, то при устранении контакта с ним симптомы исчезают быстро и бесследно.
В первом случае болезнь проявляет себя резко, симптомы крапивницы продолжают беспокоить ребенка от нескольких часов (обычно 6-12) до 1-2 недель. Сыпь сопровождается сильным зудом, поверхность кожи в месте высыпаний становится горячей на ощупь. Если вспышка обусловлена аллергеном, то при устранении контакта с ним симптомы исчезают быстро и бесследно.
При обострении хронической крапивницы зуд и высыпания менее интенсивны, но в этом случае они могут сохраняться в течении длительного периода — нескольких недель, а иногда и месяцев. Состояние сопровождается слабостью, тошнотой, потерей аппетита, головными болями, реже — расстройством стула. Иногда на фоне вялотекущей крапивницы развиваются невротические расстройства, а поскольку ребенок постоянно расчесывает зудящие папулы, то присоединяется вторичная инфекция и развивается дерматит.
По тяжести заболевания
Легкая форма — внешние проявления почти незаметны, ребенок чувствует себя хорошо, зуд и интоксикация организма отсутствуют. Незначительная сыпь проходит максимум в течение суток.
Незначительная сыпь проходит максимум в течение суток.
Средняя — характерные высыпания хорошо заметны, сопровождаются повышением температуры и зудом, может присутствовать интоксикация организма в форме тошноты и головной боли. Папулы сливаются, появляется отечность, возникает риск проявления первых признаков отека Квинке.
Тяжелая — ярко выраженная симптоматика. Сильно зудящая сыпь, общая интоксикация организма с реакцией ЖКТ, развитие отека Квинке. Требует неотложной врачебной помощи.
В зависимости от провоцирующего фактора
- Контактная — имеет аллергическое происхождение, на 1 месте среди причин — фармакологические и биологические факторы. При устранении контакта с ними проходит бесследно.
- Идиопатическая — возникает по неустановленным причинам. Плохо поддается стандартному лечению, длительное время сохраняет симптоматику.
- Вибрационная — возникает на фоне сильных механических вибраций.
- Дерматографическая — провоцируется механическим раздражением кожи (тесная или синтетическая одежда, кожные складки и т.
 д.). После устранения раздражителя проходит очень быстро, обычно в течение получаса.
д.). После устранения раздражителя проходит очень быстро, обычно в течение получаса. - Холинергическая — обусловлена высокой физической нагрузкой, характеризуется появлением мелких высыпаний.
- Термическая — провоцируется некомфортной (высокой или низкой) температурой внешней среды. Сопровождается особенно сильным зудом, является наиболее частой причиной развития отека
- Аквагенная — реакция на контакт с водой. Сыпь обычно незначительна или отсутствует вовсе, но сопровождается сильным зудом.
Как лечить крапивницу у ребенка?
Чаще всего острая форма крапивницы проходит быстро, еще до оказания ребенку медицинской помощи. Однако родителям важно уметь оказать первую помощь.Доврачебная помощь
Первоочередная задача — установление и устранение провоцирующего фактора. Главной проблемой в этот период являются не высыпания, а кожный зуд. При оказании первой помощи важно ее по возможности устранить — кротко подстричь ногти, младенцам надеть защитные рукавички, нанести на место высыпания имеющийся в наличии негормональный крем противоаллергического действия (от солнечных ожогов, комариных укусов и пр.
Обеспечить обильное питье, в случае развития крапивницы после укуса насекомых на руке или ноге наложить тугую повязку выше этого места.
Все это делается до врачебной помощи, которая должна быть обеспечена тут же. В случае развития отеков и выраженной симптоматики необходимо вызывать бригаду неотложной помощи.
Лечение крапивницы
Тактика лечения напрямую связана с формой крапивницы.
Грамотное лечение заболевания может назначить только врач после точной постановки диагноза. Основные принципы терапии — устранение провоцирующих факторов, назначение лекарственных препаратов для устранения симптоматики и лечение сопутствующих патологий. Выбор антигистаминных и других препаратов врач делает на основе индивидуальной клинической картины. Современная медицина предлагает препараты нового поколения, минимизирующие риск развития побочных эффектов, обладающие высоким уровнем безопасности и удобством их применения для детей раннего возраста.
Можно ли купать больного крапивницей ребенка?
Если заболевание не носит аквагенный характер, купать ребенка можно и нужно, но важно соблюдать рекомендации:
- не нагревать воду выше +37С;
- не использовать мочалки и гигиенические средства с красителями и отдушками;
- максимальное время купания — 10 минут;
- применение отваров трав и марганцовки должно быть согласовано с врачом;
- не тереть воспаленную кожу полотенцем.
Возможные осложнения и их последствия
Крапивница при всей ее внешней безобидности может привести к тяжелым последствиям, в первую очередь, к отеку Квинке. Его характерные начальные симптомы, помимо самого отека, — затрудненное дыхание и приступообразный кашель с присвистом (бронхоспазмы). Отек внутренних слизистых опасен нарушением работы ЖКХ, первыми признаками которого становится рвотный рефлекс и нарушение стула.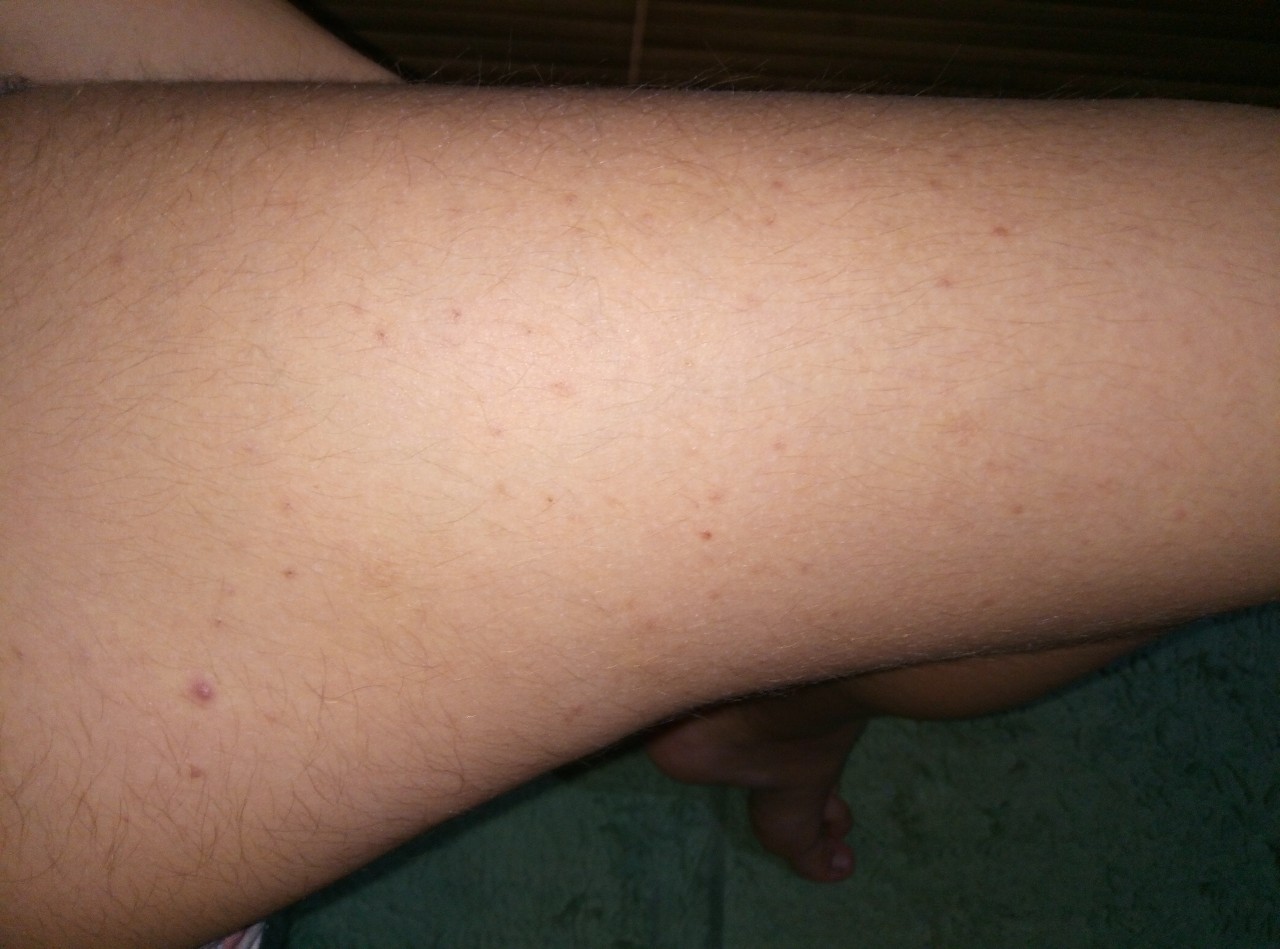
Профилактика крапивницы
Предугадать реакцию организма на тот или иной аллерген невозможно, однако, каждый родитель может максимально оградить своего ребенка от контакта с наиболее активными широко известными аллергенами, не кутать и не переохлаждать, не использовать косметические и моющие средства с красителями и сильными отдушками. По возможности не допускать присутствия детей в помещениях с сильным запахом красок и лаков, избегать стрессов, инфекций и чрезмерных физических нагрузок. Рекомендуется обследовать эндокринную систему ребенка и не оставлять без внимания признаки слабого иммунитета.К сожалению, крапивницу часто не воспринимают всерьез, однако, это заболевание, которое при неблагоприятном течении может угрожать жизни ребенка.
Педиатры «СМ-Доктор» всегда готовые придти на помощь вашему ребенку, их опыт и внимательное отношение к каждому маленькому пациенту являются залогом быстрой и правильной постановки диагноза и грамотно выбранной тактики лечения.
Врачи:
Детская клиника м.Марьина Роща Записаться на прием Детская клиника м.Войковская Детская клиника м.Новые Черемушки Записаться на прием Детская клиника м.ТекстильщикиЧекрыгина Марина Вячеславовна
Детский дерматолог, детский миколог, врач высшей категории.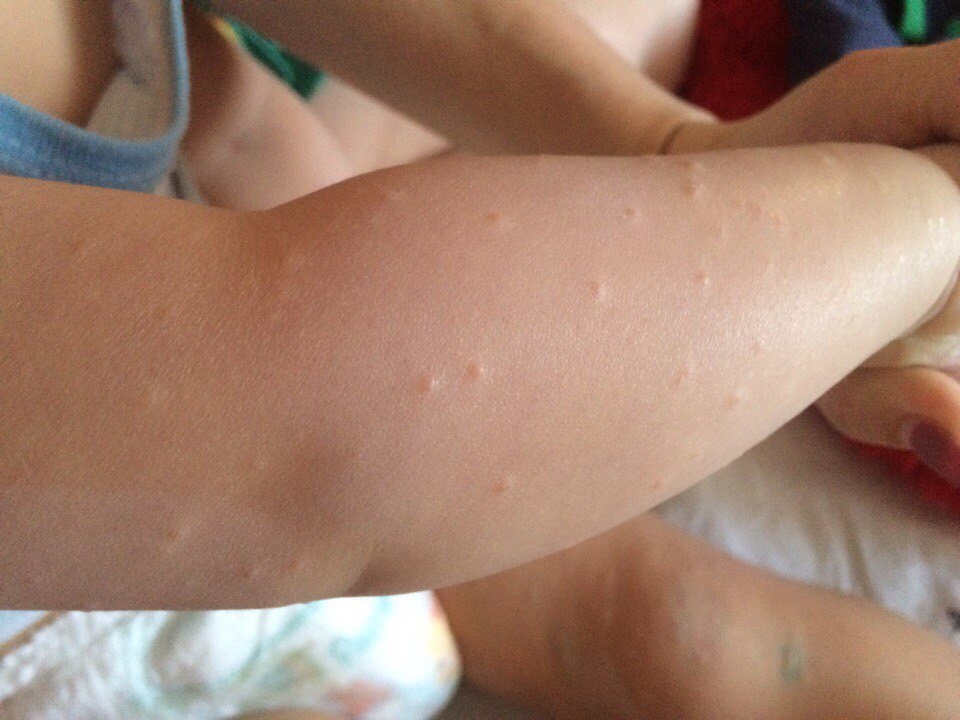 Заместитель главного врача по медицинской части в детском отделении на Волгоградском проспекте
Заместитель главного врача по медицинской части в детском отделении на Волгоградском проспекте
Бозунов Алексей Викторович
Детский дерматолог, детский миколог
Зуева Ксения Михайловна
Детский дерматолог II категории, детский миколог, детский трихолог
Смолева Мария Борисовна
Детский дерматолог высшей категории, детский миколог, детский трихолог, детский косметолог
Королькова (Симонович) Полина Аскольдовна
Детский дерматолог, детский трихолог, детский миколог
Записаться на прием Детская клиника м. Молодежная
Записаться
на прием Детская клиника м.Чертановская
Молодежная
Записаться
на прием Детская клиника м.ЧертановскаяКулешов Андрей Николаевич
Детский дерматолог, детский миколог, детский трихолог
Цуканов Сергей Владимирович
Детский дерматолог, детский миколог, детский трихолог
Нехорошева Инна Андреевна
Детский дерматолог, детский миколог, детский трихолог
Багрянцева Мария Евгеньевна
Детский дерматолог, детский миколог, детский косметолог, детский трихолог, врач высшей категории
Записаться на прием Детская клиника м.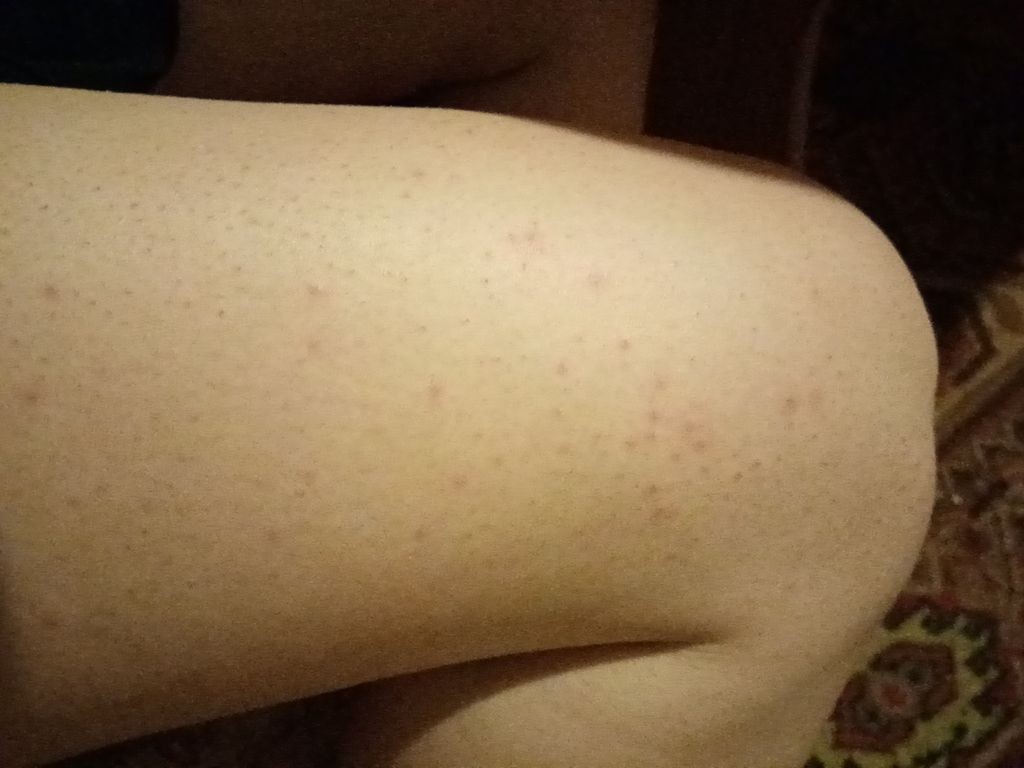 ВДНХ
ВДНХСимакова (Мухина) Екатерина Сергеевна
Детский дерматолог, детский миколог, детский косметолог, к.м.н.
Быханова Ольга Николаевна
Детский дерматолог, детский миколог
Антонова Ольга Александровна
Детский дерматолог, детский миколог, детский трихолог
Стражников Руслан Андреевич
Детский дерматолог, детский миколог, детский трихолог, детский косметолог, врач высшей категории
Уварова Елена Анатольевна
Детский дерматолог, детский трихолог
Записаться на прием Детская клиника в г.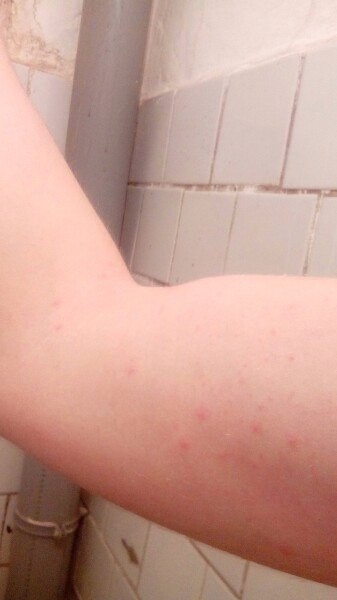 Солнечногорск, ул. Красная
Солнечногорск, ул. КраснаяЗаписаться на прием
Мы гарантируем неразглашение персональных данных и отсутствие рекламных рассылок по указанному вами телефону. Ваши данные необходимы для обеспечения обратной связи и организации записи к специалисту клиники.
Высыпание на коже
Высыпания на коже бывают различной формы, размера и цвета и могут лежать на уровне кожи (пятна) или возвышаться над ее уровнем (папулы, бляшки, волдыри, пузырьки, гнойнички). Внешне папула выглядит как прыщик или бугорок. Бляшка напоминает пятно, слабо возвышающееся над поверхностью кожи. Волдырь, высыпной элемент крапивницы, представляет собой плоскую бляшку с ясно очерченными крутыми краями. Пузырьки имеют внутри полость с жидким содержимым. Если пузырек содержит гной, то он называется гнойничком.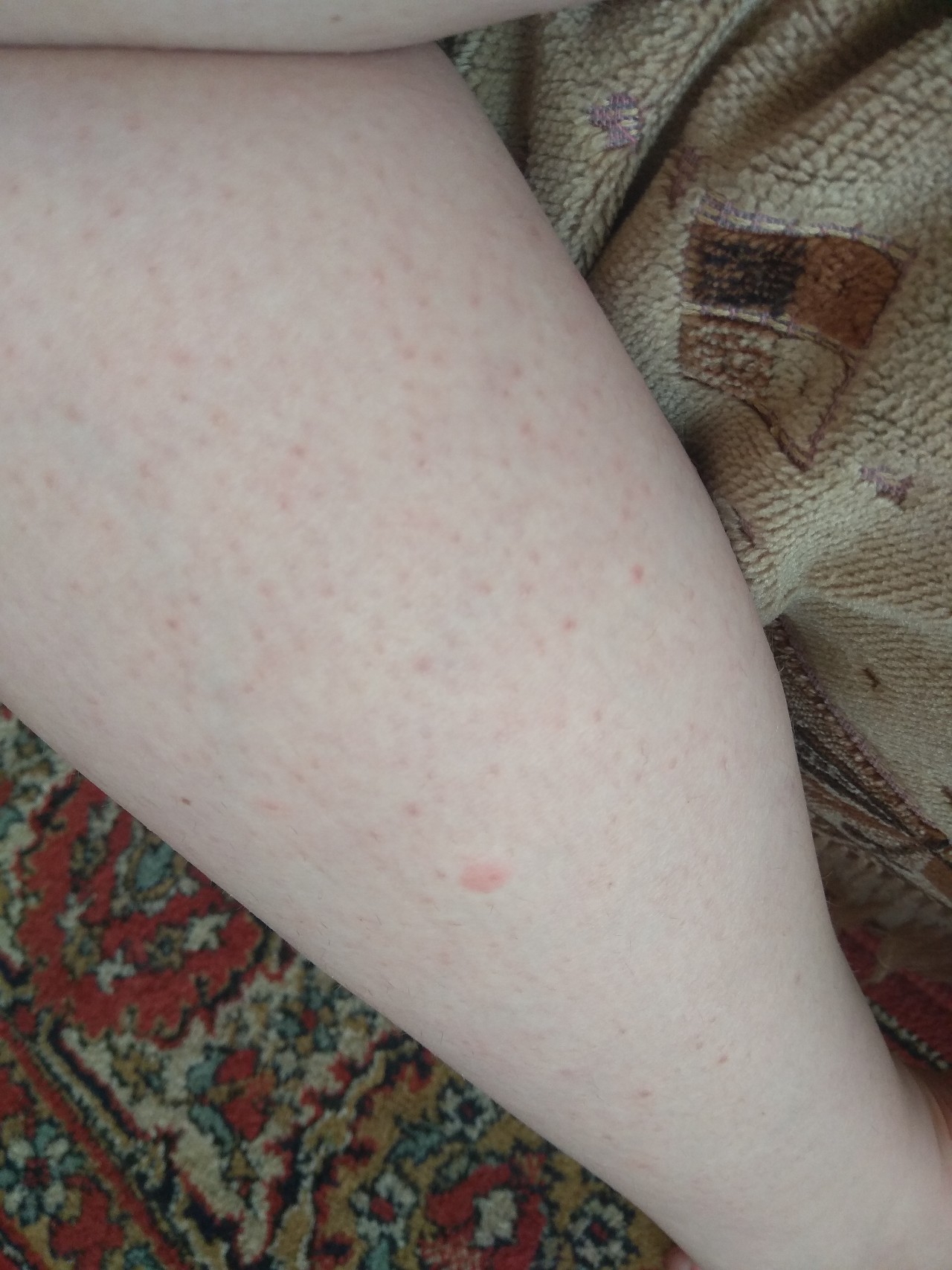 Сыпь может быть единичной и множественной, иметь окраску кожи или резко выделяться своим цветом. Чтобы правильно оценить состояние ребенка, при появлении сыпи на теле родители должны осмотреть всю поверхность кожи, включая волосы, ногти и слизистую оболочку рта. Следует обратить внимание на симметричность сыпи и ее распространенность. Асимметричная сыпь, имеющая вид волдырей и расположенная в отдельных участках тела, скорее говорит об укусах насекомых, чем об истинном заболевании. Важно обратить внимание и на сопутствующие симптомы, такие как повышенная температура тела, недомогание, насморк, увеличение лимфатических узлов.
Сыпь может быть единичной и множественной, иметь окраску кожи или резко выделяться своим цветом. Чтобы правильно оценить состояние ребенка, при появлении сыпи на теле родители должны осмотреть всю поверхность кожи, включая волосы, ногти и слизистую оболочку рта. Следует обратить внимание на симметричность сыпи и ее распространенность. Асимметричная сыпь, имеющая вид волдырей и расположенная в отдельных участках тела, скорее говорит об укусах насекомых, чем об истинном заболевании. Важно обратить внимание и на сопутствующие симптомы, такие как повышенная температура тела, недомогание, насморк, увеличение лимфатических узлов.
Высыпания, имеющие вид пятен красного или более темного цвета, не исчезающих при надавливании, обусловлены кровоизлияниями в кожу. Причиной их могут быть заболевания (называемые геморрагическими диатезами), при которых нарушена свертываемость крови или проницаемость мелких сосудов.
Пурпура: под этим термином подразумевают группу болезней, характеризующихся небольшими кровоизлияниями в поверхностные слои кожи.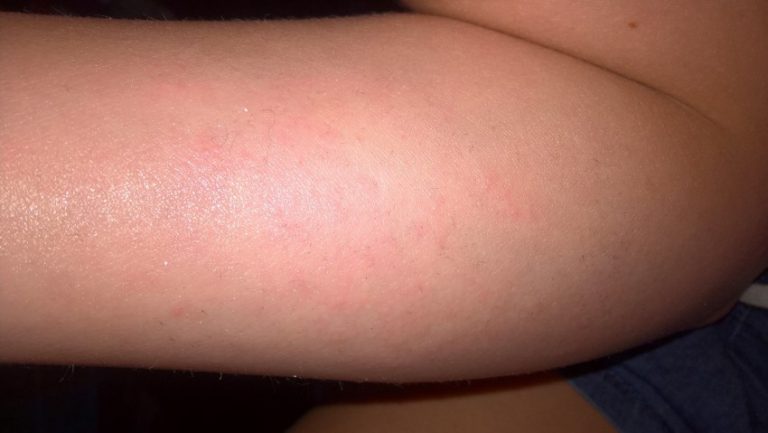 В результате на коже появляются участки фиолетового цвета, что и дало повод для названия. Развитие пурпуры связано с дефицитом клеточных элементов крови, регулирующих свертываемость (тромбоцитов), или с дефектом сосудов и нарушением функции тромбоцитов, несмотря на их нормальное число. Началу пурпуры часто предшествует инфекционное заболевание. Через 1-4 недели после вирусного респираторного заболевания, перенесенной кори или краснухи появляется обширная сыпь, состоящая из мелких точечных кровоизлияний. Она захватывает и слизистую оболочку губ и десен. На ногах легко образуются кровоподтеки, часто идет кровь из носа. Острая стадия длится около 2 недель, затем спонтанные кровоизлияния в кожу постепенно прекращаются. У большинства детей в течение 3 месяцев наступает полное выздоровление.
В результате на коже появляются участки фиолетового цвета, что и дало повод для названия. Развитие пурпуры связано с дефицитом клеточных элементов крови, регулирующих свертываемость (тромбоцитов), или с дефектом сосудов и нарушением функции тромбоцитов, несмотря на их нормальное число. Началу пурпуры часто предшествует инфекционное заболевание. Через 1-4 недели после вирусного респираторного заболевания, перенесенной кори или краснухи появляется обширная сыпь, состоящая из мелких точечных кровоизлияний. Она захватывает и слизистую оболочку губ и десен. На ногах легко образуются кровоподтеки, часто идет кровь из носа. Острая стадия длится около 2 недель, затем спонтанные кровоизлияния в кожу постепенно прекращаются. У большинства детей в течение 3 месяцев наступает полное выздоровление.
Помощь: хотя при легком течении пурпуры, когда отсутствуют кровоизлияния в слизистые оболочки и сетчатку глаза, специфического лечения не требуется, ребенка следует показать врачу, так как подобная сыпь бывает при более серьезных заболеваниях (системная красная волчанка, лейкозы и т.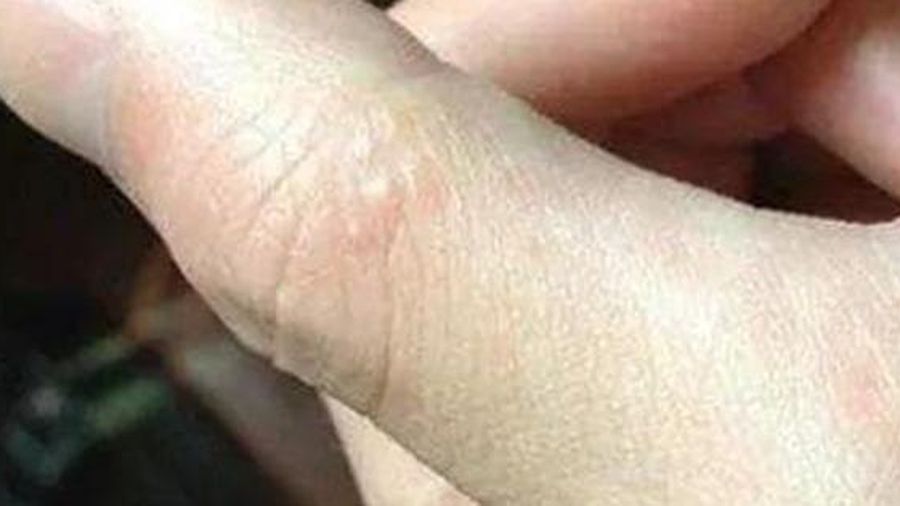 д.). .
д.). .
Злокачественные опухоли костного мозга: точечные кровоизлияния в кожу бывают примерно у половины детей, страдающих раком костного мозга (лейкозом). Кроме того больные лейкозом отличаются бледностью и худобой, быстрой утомляемостью, раздражительностью, слабым аппетитом.
Более подробно о лейкозе читайте в разделе «Бледность».
Высыпания в виде мелких, величиной с булавочную головку или размером с чечевицу, красно-розовых бугорков (папул), покрывающих все тело
Подобная сыпь бывает при инфекционных заболеваниях, таких как скарлатина, корь и краснуха (подробно эти болезни описаны в разделе «Инфекционные заболевания»). Сыпь при указанных инфекциях сопровождается повышением температуры тела, недомоганием, воспалением миндалин и глотки, увеличением лимфатических узлов.
Высыпания в виде красных, сильно зудящих волдырей
Крапивница: это заболевание встречается примерно у 20% людей в тот или иной период жизни. Сыпь возникает внезапно при полном общем здоровье.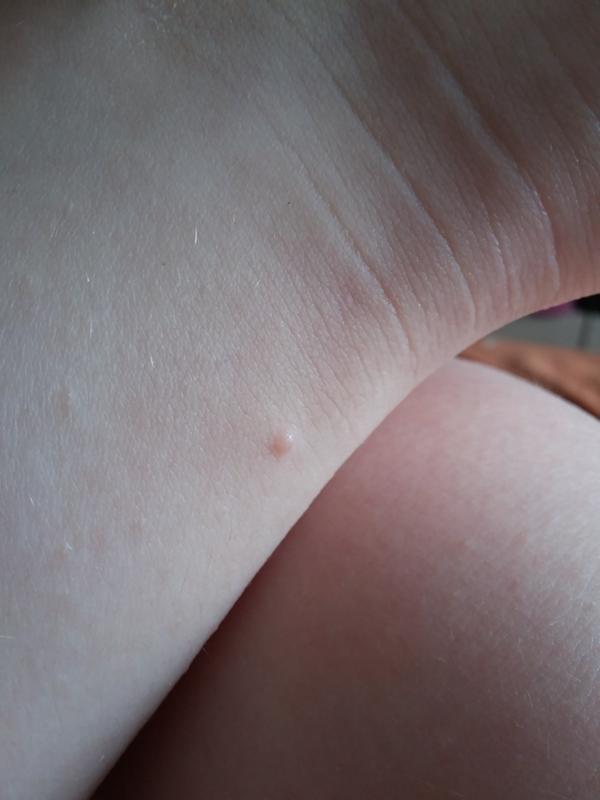 Локализуется обычно на туловище, часто на лице, может быть и на слизистых оболочках; сопровождается зудом. Волдыри исчезают самопроизвольно через несколько дней, не оставляя следов. Иногда кроме сыпи у ребенка бывает лихорадка, насморк, недомогание или расстройство кишечника.
Локализуется обычно на туловище, часто на лице, может быть и на слизистых оболочках; сопровождается зудом. Волдыри исчезают самопроизвольно через несколько дней, не оставляя следов. Иногда кроме сыпи у ребенка бывает лихорадка, насморк, недомогание или расстройство кишечника.
Помощь: поскольку крапивница представляет собой аллергическое заболевание, необходимо попытаться выяснить характер аллергена и уберечь ребенка от контактов с ним. Аллергеном, вызывающим крапивницу, чаще всего бывает лекарство, но может быть и пищевой продукт, растение, продукт бытовой химии или косметическое средство. Если ребенок испытывает недомогание, уложите его в постель. Следует пригласить врача на дом.
В случае аллергена пищевого происхождения можно применять методику контрастного питания, которая заключается в замене ранее использовавшейся диеты на новую, подходящую по возрасту ребенка, но не содержащую некоторых пищевых продуктов. Например, ребенку дают выпить 1 столовую ложку касторового масла и затем на несколько дней полностью исключают из диеты коровье молоко, сливочное масло, сыр и каши на молоке.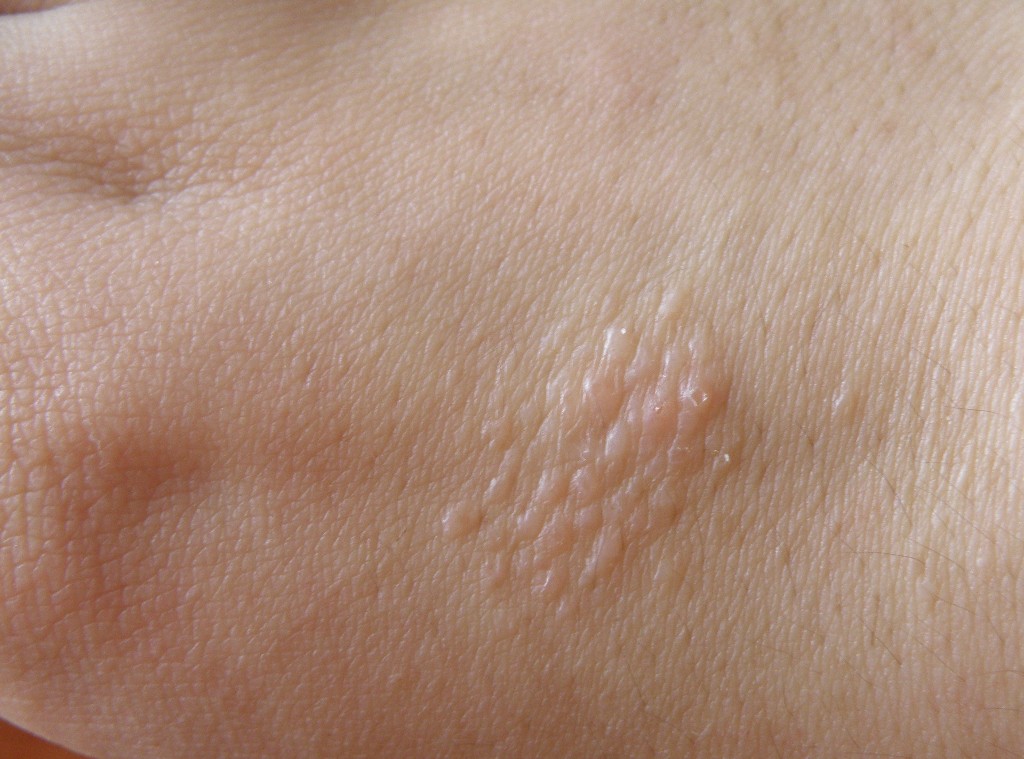 Вместо этого дают кашу на воде, смешанную с печеными яблоками, хлебные сухари, суп из овощей с манной крупой, картофель, кабачки с растительным маслом, фруктовые пюре. В разгар болезни следует исключить из питания яйца, мед, клубнику, шоколад и какао, рыбу, орехи, грибы, любые копченые продукты, так как они нередко вызывают аллергическую реакцию. В дальнейшем их также следует употреблять с острожностью. После стихания крапивницы к диете постепенно добавляют простоквашу, кефир, а затем и другие молочные продукты. Если ребенок до появления крапивницы питался главным образом углеводной пищей, то контрастное питание заключается во временном исключении из диеты каш из круп (манной, овсяной и т.п.) и хлебо-булочных изделий и заменой их на рис, картофель, молочно-овощное и фруктовое питание. Иногда вредными бывают сочетания продуктов, которые по отдельности ребенок переносит хорошо. Например, сочетание молока и свежих огурцов или молока и дыни нередко дает болезненную реакцию.
Вместо этого дают кашу на воде, смешанную с печеными яблоками, хлебные сухари, суп из овощей с манной крупой, картофель, кабачки с растительным маслом, фруктовые пюре. В разгар болезни следует исключить из питания яйца, мед, клубнику, шоколад и какао, рыбу, орехи, грибы, любые копченые продукты, так как они нередко вызывают аллергическую реакцию. В дальнейшем их также следует употреблять с острожностью. После стихания крапивницы к диете постепенно добавляют простоквашу, кефир, а затем и другие молочные продукты. Если ребенок до появления крапивницы питался главным образом углеводной пищей, то контрастное питание заключается во временном исключении из диеты каш из круп (манной, овсяной и т.п.) и хлебо-булочных изделий и заменой их на рис, картофель, молочно-овощное и фруктовое питание. Иногда вредными бывают сочетания продуктов, которые по отдельности ребенок переносит хорошо. Например, сочетание молока и свежих огурцов или молока и дыни нередко дает болезненную реакцию.
Контактный дерматит: вызывается едкими, абразивными веществами (соки цитрусовых, шампуни, детергенты, а также слюна) или веществами, содержащими аллергены для данного организма (лекарства, косметика, компоненты тканей в одежде), при длительных или повторных контактах с кожей.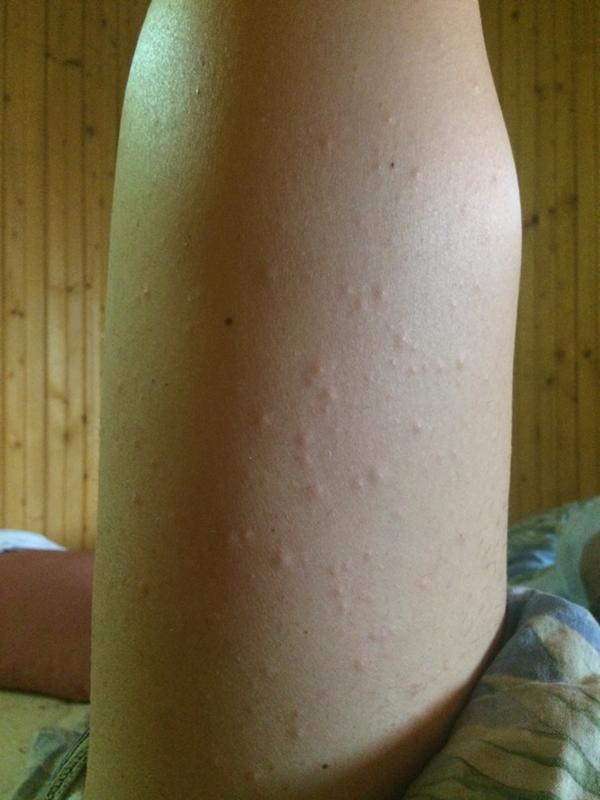 Внешние проявления этого заболевания напоминают крапивницу: волдыри или бляшки на покрасневшем участке кожи. Часто имеется сильный зуд в месте поражения. Длительный контактный дерматит приводит к изменениям, напоминающим экзему (смотрите ниже): утолщение и огрубление кожи, шелушение, образование трещин и изменение пигментации.
Внешние проявления этого заболевания напоминают крапивницу: волдыри или бляшки на покрасневшем участке кожи. Часто имеется сильный зуд в месте поражения. Длительный контактный дерматит приводит к изменениям, напоминающим экзему (смотрите ниже): утолщение и огрубление кожи, шелушение, образование трещин и изменение пигментации.
Помощь: прежде всего необходимо оградить ребенка от контактов с болезнетворными веществами. Для успокоения зуда кожу протирают ментоловым спиртом. Хорошее противозудное и противовоспалительное действие оказывают крахмальные ванны: мешочек с одним стаканом рисового, картофельного или пшеничного крахмала кладут в ванну с теплой водой и постоянно слегка отжимают его руками. Процедура длится 15-20 мин. Повторяют ванну каждые 2-3 дня. Можно также делать ванны с отваром коры дуба. В случае стойкости и выраженности кожной реакции показано применение мазей с гормональными препаратами (гидрокортизоном), которые назначает только врач.
Укусы кровососущих насекомых (комаров, москитов, блох): также имеют вид множественных, отдельно расположенных красных волдырей. При осмотре волдырей через лупу можно, в отличие от крапивницы, увидеть в центре красную точку запекшейся крови, представляющую собой ранку от укуса. Укусы насекомых вызывают сильный зуд, временами затихающий, а затем опять усиливающийся.
При осмотре волдырей через лупу можно, в отличие от крапивницы, увидеть в центре красную точку запекшейся крови, представляющую собой ранку от укуса. Укусы насекомых вызывают сильный зуд, временами затихающий, а затем опять усиливающийся.
Помощь: как и в случае крапивницы следует препятствовать расчесыванию волдырей, чтобы избежать попадания инфекции и развития нарывов. Укусы можно протереть ментоловым спиртом или, в крайнем случае, водкой. Для предохранения тела от укусов комаров и мошек можно смазывать кожу 10%-ным анисовым, эвкалиптовым или гвоздичным маслом, а сразу после укуса — 25%-ным раствором нашатырного спирта.
Высыпания в виде светлых пузырьков на красном основании, покрывающих все тело
Подобная сыпь бывает при ветряной оспе (подробно описана в разделе «Инфекционные заболевания»). Обращает внимание быстрота ее появления и превращения в другие элементы сыпи (пузырьки с мутным содержимым, разорвавшиеся пузырьки, корки).
Высыпания в виде плотно расположенных, сливающихся, мелких бугорков (папул), из которых выделяется светлая жидкость
Экзема: это хроническое заболевание кожи, возникающее под влиянием разнообразных внешних (аллергены) и внутренних (нейрогуморальные факторы) раздражителей у предрасположенных организмов.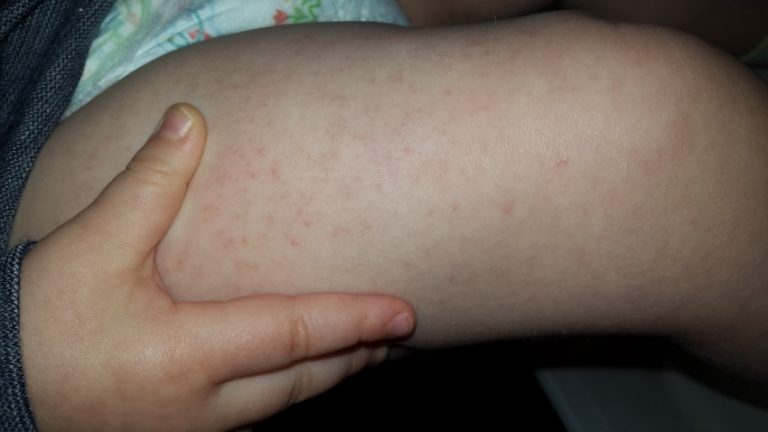 Болезнь начинается с появления мелкой, розоватой, узелковой сыпи на припухшем, покрасневшем участке кожи. На верхушке папул находятся пузырьки, которые лопаются с выделением жидкого содержимого. На месте пузырьков открываются миниатюрные эрозии. В результате подсыхания мокнущего участка экземы образуются корки. Экзема сопровождается сильным зудом. Расчесывая кожу в пораженном участке, ребенок заносит инфекцию, что приводит к образованию грязно-серых корок, под которыми виден гной. Экзема может самопроизвольно излечиваться, не оставляя следов. В случае перехода ее в хроническую форму в результате постоянного расчесывания происходят грубые изменения кожи: утолщение, усиление рисунка, изменение пигментации. У детей дошкольного и раннего школьного возраста экзема обычно возникает на туловище или конечностях, но не в складках тела; реже на лице. В другом варианте экземы (нейродермит) мокнутие менее выражено, на коже образуются красноватые плотные бляшки с усиленным кожным рельефом. Высыпания на волосистой части головы характерны для разновидности экземы, называемой себорейным дерматитом.
Болезнь начинается с появления мелкой, розоватой, узелковой сыпи на припухшем, покрасневшем участке кожи. На верхушке папул находятся пузырьки, которые лопаются с выделением жидкого содержимого. На месте пузырьков открываются миниатюрные эрозии. В результате подсыхания мокнущего участка экземы образуются корки. Экзема сопровождается сильным зудом. Расчесывая кожу в пораженном участке, ребенок заносит инфекцию, что приводит к образованию грязно-серых корок, под которыми виден гной. Экзема может самопроизвольно излечиваться, не оставляя следов. В случае перехода ее в хроническую форму в результате постоянного расчесывания происходят грубые изменения кожи: утолщение, усиление рисунка, изменение пигментации. У детей дошкольного и раннего школьного возраста экзема обычно возникает на туловище или конечностях, но не в складках тела; реже на лице. В другом варианте экземы (нейродермит) мокнутие менее выражено, на коже образуются красноватые плотные бляшки с усиленным кожным рельефом. Высыпания на волосистой части головы характерны для разновидности экземы, называемой себорейным дерматитом.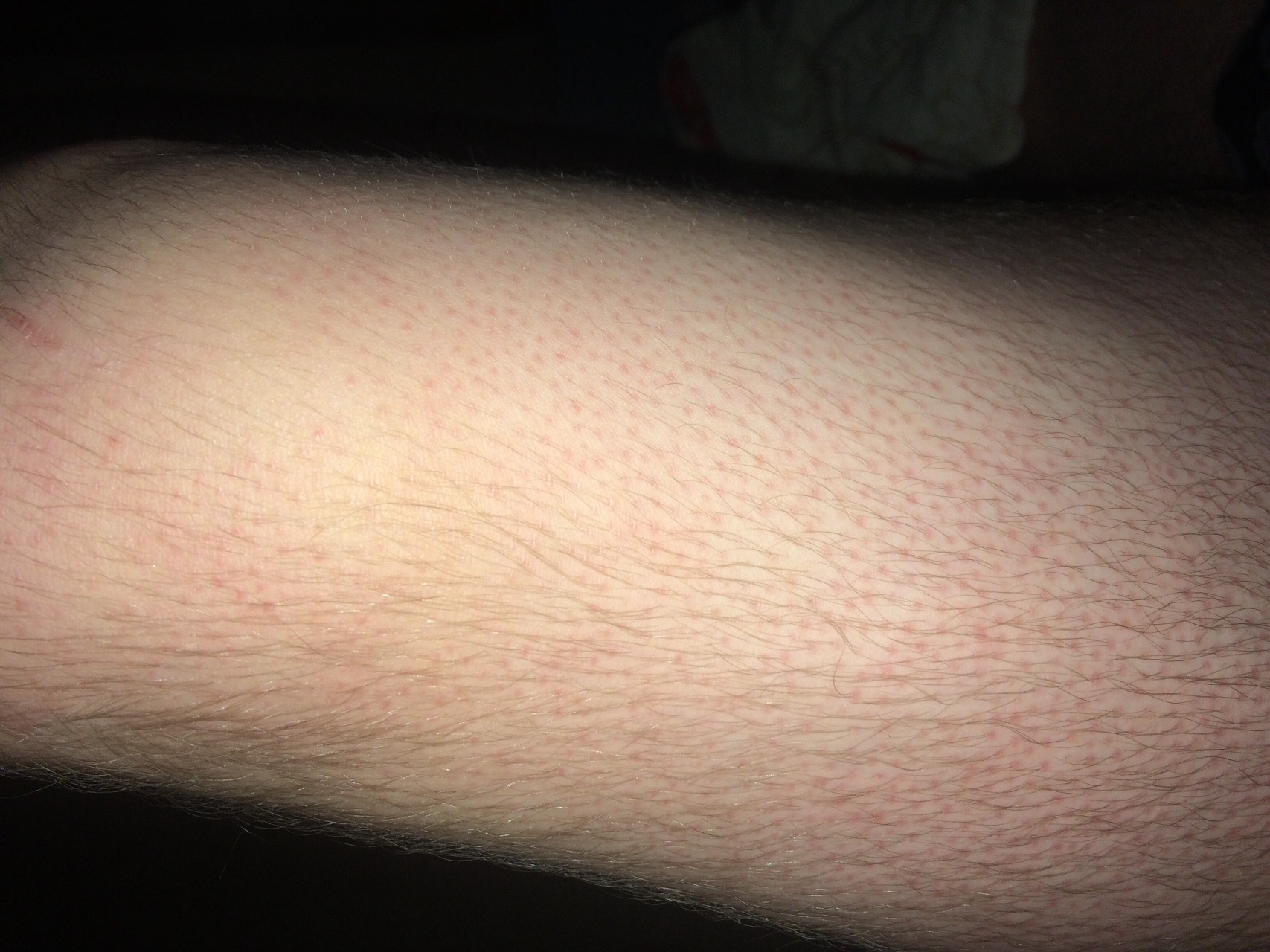 В этом случае мокнутие также выражено слабо. Поражение кожи проявляется красными пятнами или бляшками, покрытыми серо-желтоватыми жирными чешуйками. В дальнейшем из них образуются коричневые корки.
В этом случае мокнутие также выражено слабо. Поражение кожи проявляется красными пятнами или бляшками, покрытыми серо-желтоватыми жирными чешуйками. В дальнейшем из них образуются коричневые корки.
Помощь: по крайней мере в половине случаев экзема вызвана пищевыми аллергенами. Наиболее часто аллергическую реакцию вызывает коровье молоко, далее следуют яйцо, рыба, цитрусовые, мука и горох, мясо, овощи (морковь, томаты), шоколад, орехи. Как и в случае крапивницы (смотрите выше) пользу может принести контрастная диета. Важно также бороться с зудом. Для успокоения зуда можно применять ванны с отрубями (350 г пшеничных отрубей варят в 1 л воды, отвар добавляют в ванну) или крахмалом (60 г крахмала смешивают с прохладной водой до образования молочной жидкости и влиявают в ванну). Следите, чтобы ногти ребенка были коротко подстрижены. Одежда его должна быть из тонковолокнистого хлопка. Не рекомендуется пользоваться вещами из шерсти или синтетической ткани. Не позволяйте ребенку играть на шерстяном ковре.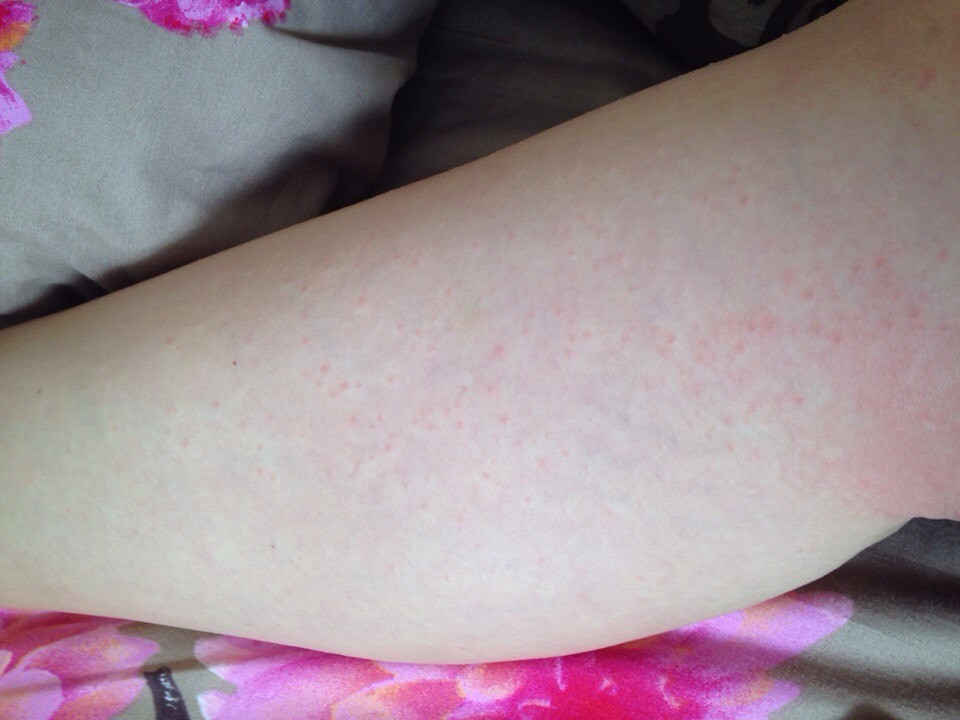 При сильном зуде врач может назначить медикаментозные препараты глюконат кальция, антигистаминные препараты или глюкокортикоиды. Некоторым больным от зуда помогает аспирин.
При сильном зуде врач может назначить медикаментозные препараты глюконат кальция, антигистаминные препараты или глюкокортикоиды. Некоторым больным от зуда помогает аспирин.
Мокнущие поверхности воспаленной кожи нельзя лечить присыпками или тугими сухими повязками. Для наружного лечения экземы при мокнутии делают примочки или влажно-высыхающие повязки, пропитанные 0,25% раствором сульфата цинка или раствором фурацилина. Влажно-высыхающие повязки делают следующим образом: стерильные марлевые салфетки, сложенные в 10-12 слоев, смачивают в лекарственном растворе, отжимают и накладывают на воспаленный участок кожи. Салфетки можно покрыть вощеной бумагой и, не подкладывая ваты, забинтовать, чтобы уменьшить быстроту высыхания. Через 4-5 часов, после высыхания повязки, ее меняют. Если марля присохла, ее необходимо отмочить тем же лекарственным раствором. Мокнущие и осложненные гнойным воспалением очаги после удаления корок смазывают 1% спиртовым раствором бриллиантовой зелени или метиленового синего. Для очистки кожи от корок их заранее смазывают стерильными (прокипячеными) оливковым, касторовым или подсолнечным маслом. Очищение проводят в теплой ванне водой без мыла или в слабом водном растворе марганцовки. Прочно держащиеся корки не следует снимать насильно. При отсутствии мокнутия применяют мази, содержащие деготь или дегтеподобные продукты (например, нафталанная или ихтиоловая мази). Одну и ту же мазь обычно не используют более 4- 5 дней подряд, так как она может вызвать раздражение.
Для очистки кожи от корок их заранее смазывают стерильными (прокипячеными) оливковым, касторовым или подсолнечным маслом. Очищение проводят в теплой ванне водой без мыла или в слабом водном растворе марганцовки. Прочно держащиеся корки не следует снимать насильно. При отсутствии мокнутия применяют мази, содержащие деготь или дегтеподобные продукты (например, нафталанная или ихтиоловая мази). Одну и ту же мазь обычно не используют более 4- 5 дней подряд, так как она может вызвать раздражение.
Высыпания в виде гнойников
Гнойному воспалению кожи способствует теплая влага (испарина под толстой одеждой, перегревание компрессами, потение и загрязнение в складках кожи), длительное смачивание кожи нормальными выделениями организма (пот, моча, слюна), повреждения при расчесывании, наличие гнойных очагов.
Гнойное воспаление волосяного мешочка (фолликулит): проявляется мелкими гнойничками, величиной с просяное зерно или больше, желтоватого цвета, окруженными узким венчиком покрасневшей кожи. Гнойнички локализуются в устьях протоков сальных желез волосяного мешочка, не нарушая роста волос. Обычно высыпь захватывает волосистую часть головы, руки, ноги, области вокруг рта и около носа. Возбудителем гнойного воспаления является стафилококк, а провоцирующими факторами — несоблюдение личной гигиены, лечение препаратами дегтя, наложение герметичных компрессов, расчесывание зуда.
Гнойнички локализуются в устьях протоков сальных желез волосяного мешочка, не нарушая роста волос. Обычно высыпь захватывает волосистую часть головы, руки, ноги, области вокруг рта и около носа. Возбудителем гнойного воспаления является стафилококк, а провоцирующими факторами — несоблюдение личной гигиены, лечение препаратами дегтя, наложение герметичных компрессов, расчесывание зуда.
Помощь: участки кожи, пораженные гнойничками, следует протереть кусочком бинта или марли, смоченной антисептической жидкостью, например, спиртовым раствором бриллиантового зеленого (зеленки), перекисью водорода, раствором марганцовки ( вещество на кончике ножа растворить в стакане теплой воды) или раствором фурацилина (таблетку по 0,02 г растворить в 1/2 стакана горячей воды).
Фурункул: если гнойное воспаление охватывает весь волосяной мешочек и окружающую ткань, то развивается крупный гнойник — фурункул. Излюбленным местом локализации фурункула служат лицо, шея и ягодицы и подмышечные области. Фурункул вначале выглядит как красное, болезненное возвышение на коже. По мере созревания на поверхности фурункула появляется желтоватая головка гнойника. После прорыва кожи и выделения гноя начинается заживление. Сливающиеся фурункулы с множественными гнойными головками называют карбункулом.
По мере созревания на поверхности фурункула появляется желтоватая головка гнойника. После прорыва кожи и выделения гноя начинается заживление. Сливающиеся фурункулы с множественными гнойными головками называют карбункулом.
Помощь: фурункул никогда не следует выдавливать. Не рекомендуется делать горячие компрессы на область фурункула или водные процедуры. Если у ребенка развитие крупного фурункула сопровождается повышением температуры тела, следует обратиться к врачу.
Высыпания в виде одной или нескольких групп близко расположенных мелких пузырьков на слегка покрасневшем и отечном основании
Пузырьковый лишай (простой герпес): представляет собой весьма распространенное вирусное заболевание кожи у детей и взрослых. Вирус герпеса постоянно находится в организме многих людей, однако проявляется только при определенных провоцирующих условиях: простуда, инфекционные заболевания, эмоциональное напряжение, воздействие солнечных лучей. Излюбленные места герпетической сыпи — губы, уголки рта, носо-ротовые складки, вообще кожа лица.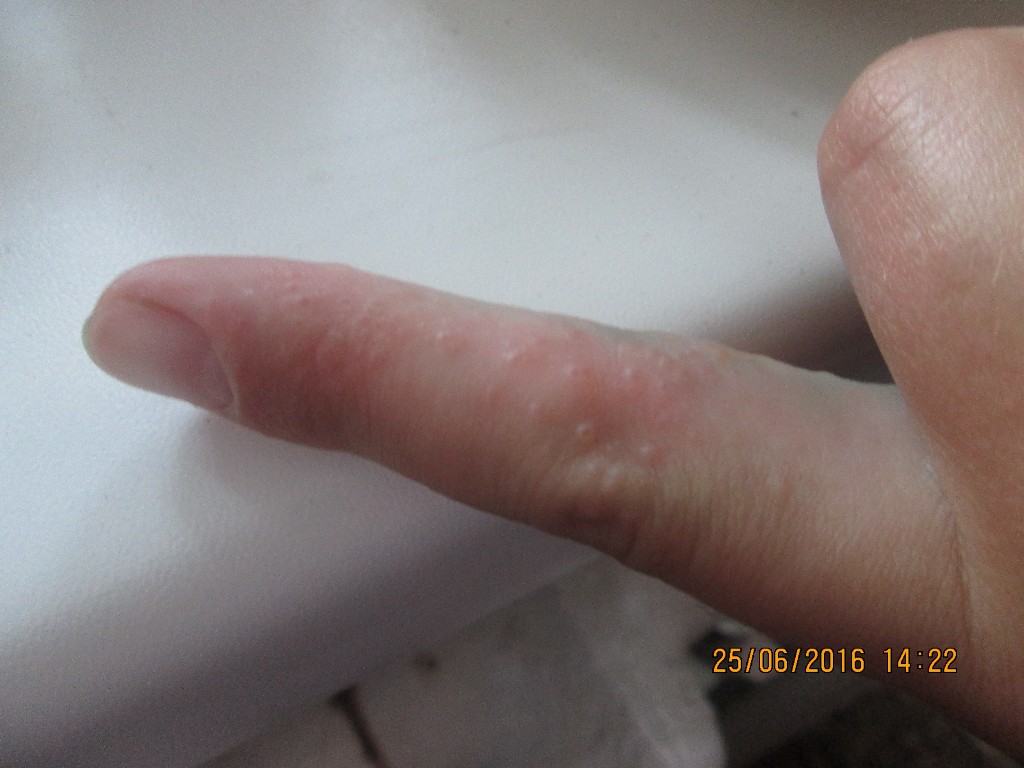 У взрослых герпес нередко появляется на коже половых органов. При более глубоком расположении и неполном оформлении герпетическая сыпь выглядит как красноватая, отечная бляшка, через которую просвечивают пузырьки. Нередко перед появлением видимых изменений больной в этом месте ощущает зуд, боль и напряжение кожи. Содержание пузырьков быстро мутнеет, и в течение недели они высыхают и покрываются корочкой. После отделения корочки поражение проходит, не оставляя рубца.
У взрослых герпес нередко появляется на коже половых органов. При более глубоком расположении и неполном оформлении герпетическая сыпь выглядит как красноватая, отечная бляшка, через которую просвечивают пузырьки. Нередко перед появлением видимых изменений больной в этом месте ощущает зуд, боль и напряжение кожи. Содержание пузырьков быстро мутнеет, и в течение недели они высыхают и покрываются корочкой. После отделения корочки поражение проходит, не оставляя рубца.
Помощь: герпес излечивается самопроизвольно. При обширном поражении и у детей с ослабленной иммунной системой для лечения герпеса можно использовать оксолиновую мазь (1% или 2% мазь наносят на пораженную кожу 2 или 3 раза в день до полного выздоровления) или 5% крем с ацикловиром (виролексом). Крем наносят на пораженную поверхность 5 раз в день в течение 5-10 дней. Для уменьшения зуда воспаленный участок можно протереть 1% ментоловым спиртом.
Опоясывающий лишай: вызывается разновидностью вируса, близкой к вирусу герпеса. Болезнь захватывает не только кожу, но и нервную систему. Недомогание сначала проявляется повышением температуры тела и сильной болью в области пораженного нерва. Одновременно или несколько позже в затронутом участке тела, чаще односторонне, появляются сгрупированные высыпания в виде красных пятен и бугорков (папул), которые вскоре превращаются в пузырьки. Последние в дальнейшем темнеют и высыхают, образуя корочки. Весь цикл изменений занимает 5-10 дней. Новые высыпания появляются в течение 1-4 дней. Иногда содержание пузырьков кровянистое, а в тяжелых случаях развивается отмирание кожи на месте сыпи и остаются рубцы. У большинства больных сыпь бледнеет и исчезает через 7-14 дней. Почти в половине случаев страдает область груди, несколько реже — область шейных нервов. Опоясывающий лишай может осложниться воспалением головного мозга (энцефалитом) или его оболочек (менингитом), а также частичным параличем голосовых связок.
Болезнь захватывает не только кожу, но и нервную систему. Недомогание сначала проявляется повышением температуры тела и сильной болью в области пораженного нерва. Одновременно или несколько позже в затронутом участке тела, чаще односторонне, появляются сгрупированные высыпания в виде красных пятен и бугорков (папул), которые вскоре превращаются в пузырьки. Последние в дальнейшем темнеют и высыхают, образуя корочки. Весь цикл изменений занимает 5-10 дней. Новые высыпания появляются в течение 1-4 дней. Иногда содержание пузырьков кровянистое, а в тяжелых случаях развивается отмирание кожи на месте сыпи и остаются рубцы. У большинства больных сыпь бледнеет и исчезает через 7-14 дней. Почти в половине случаев страдает область груди, несколько реже — область шейных нервов. Опоясывающий лишай может осложниться воспалением головного мозга (энцефалитом) или его оболочек (менингитом), а также частичным параличем голосовых связок.
Помощь: при остром развитиии симптомов, напоминающих опоясывающий лишай, необходимо вызвать врача на дом.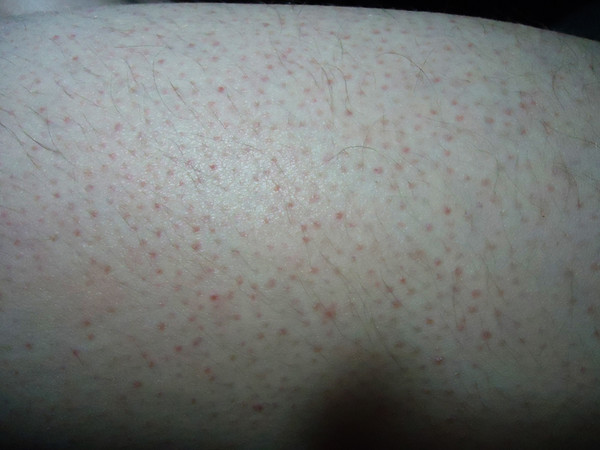 Обычно проводится неспецифическое лечение, направленное на уменьшение зуда и предотвращение вторичного инфицирования кожи. Пораженные участки можно два раза в день смазывать спиртовым раствором бриллиантовой зелени или темно-фиолетовым раствором марганцовки. Для успокоения зуда можно протирать кожу 1-2% ментоловым спиртом. Если ребенка беспокоят боли, дают аспирин или анальгин. У детей болезнь обычно протекает легко и с благоприятным прогнозом. В тяжелых случаях необходима госпитализация, лечение ацикловиром (зовираксом).
Обычно проводится неспецифическое лечение, направленное на уменьшение зуда и предотвращение вторичного инфицирования кожи. Пораженные участки можно два раза в день смазывать спиртовым раствором бриллиантовой зелени или темно-фиолетовым раствором марганцовки. Для успокоения зуда можно протирать кожу 1-2% ментоловым спиртом. Если ребенка беспокоят боли, дают аспирин или анальгин. У детей болезнь обычно протекает легко и с благоприятным прогнозом. В тяжелых случаях необходима госпитализация, лечение ацикловиром (зовираксом).
Сыпь в виде крупных красных бляшек, покрытых чешуйками
Псориаз: это заболевание поражает кожу коленных и локтевых суставов, области пупка и половых органов, а также волосистой части головы. Если бляшки не изменяются в процессе лечения, развиваются толстые с серебристым оттенком или желтовато-белого цвета чешуйки. При удалении на месте чешуйки появляется точечное кровотечение. Характерным признаком псориаза является поражение ногтей. Они начинают разрушаться, терять блеск; на ногтевой пластинке образуются лунки и ямочки. Ногти напоминают поверхность наперстка.
Ногти напоминают поверхность наперстка.
Помощь: ребенка необходимо показать врачу-дерматологу. Лечение псориаза требует осторожности и зависит от возраста ребенка и типа псориаза. Иногда благоприятный эффект оказывают солнечные ванны, но не у всех детей. Рекомендуют принимать настой трав: тщательно смешивают равные количества сухих корня валерианы или травы пустырника, травы череды, цветков календулы, листьев крапивы, листьев подорожника и травы золототысячника. Берут 5 столовых ложек сбора, заливают 1 л кипятка, кипятят 1 мин, настаивают, укутав, 2-3 часа, процеживают и добавляют 4 столовых ложки бефунгина (экстракт из березового гриба чаги; продается в аптеке). Пьют по 30-150 мл, в зависимости от возраста ребенка, за 30 мин до еды в теплом виде.
Памятка для родителей по вирусным заболеваниям
Памятка для родителей.
Корь–вирусная инфекция, для которой характерна очень высокая восприимчивость. Если человек не болел корью или не был привит от этой инфекции, то после контакта с больным заражение происходит практически в 100% случаев.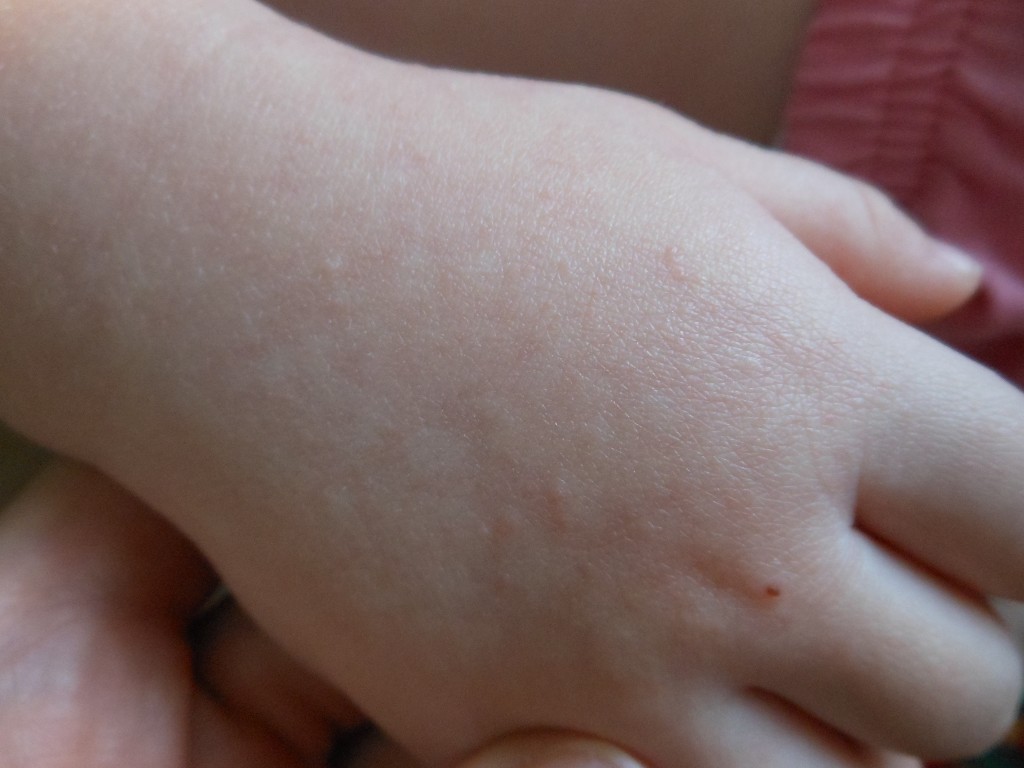 Вирус кори отличается очень высокой летучестью. Вирус может распространяться по вентиляционным трубам и шахтам лифтов – одновременно заболевают дети, проживающие на разных этажах дома.
Вирус кори отличается очень высокой летучестью. Вирус может распространяться по вентиляционным трубам и шахтам лифтов – одновременно заболевают дети, проживающие на разных этажах дома.
Период от контакта с больным корью и до появления первых признаков болезни длится от 7 до 14 дней.
Заболевание начинается с выраженной головной боли, слабости, повышения температуры до 40 градусов С. Чуть позднее к этим симптомам присоединяются насморк, кашель и практически полное отсутствие аппетита.
Очень характерно для кори появление конъюнктивита – воспаления слизистой оболочки глаз, которое проявляется светобоязнью, слезотечением, резким покраснением глаз, а в последующем – появлением гнойного отделяемого. Эти симптомы продолжаются от 2 до 4 дней.
На 4 день заболевания появляется сыпь, которая выглядит, как мелкие красные пятнышки различных размеров (от 1 до 3 мм в диаметре), со склонностью к слиянию. Сыпь возникает на лице и голове (особенно характерно появление ее за ушами) и распространяется по всему телу на протяжение 3 — 4 дней.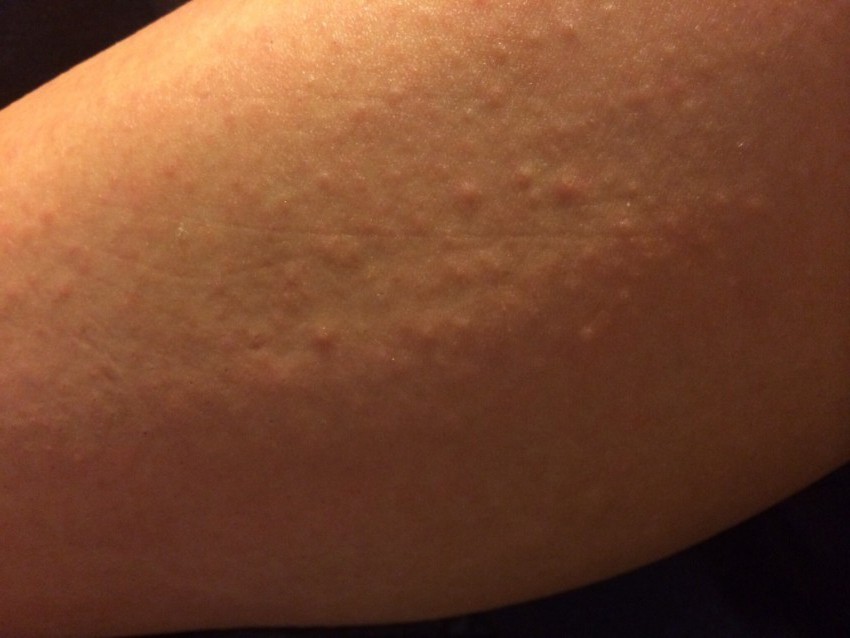 Для кори очень характерно то, что сыпь оставляет после себя пигментацию (темные пятнышки, сохраняющиеся нескольких дней), которая исчезает в той же последовательности, как появляется сыпь.
Для кори очень характерно то, что сыпь оставляет после себя пигментацию (темные пятнышки, сохраняющиеся нескольких дней), которая исчезает в той же последовательности, как появляется сыпь.
При заболевании корью могут возникать довольно серьёзные осложнения. В их число входят воспаление легких (пневмония), воспаление среднего уха (отит), а иногда и такое грозное осложнение как энцефалит (воспаление мозга).
Необходимо помнить о том, что после перенесенной кори на протяжении достаточно продолжительного периода времени (до 2-х месяцев) отмечается угнетение иммунитета, поэтому ребенок может заболеть каким-либо простудным или вирусным заболеванием, поэтому нужно оберегать его от чрезмерных нагрузок, по возможности – от контакта с больными детьми.
После кори развивается стойкий пожизненный иммунитет. Все переболевшие корью становятся невосприимчивы к этой инфекции.
Единственной надежной защитой от заболевания является вакцинация против кори, которая включена в Национальный календарь прививок.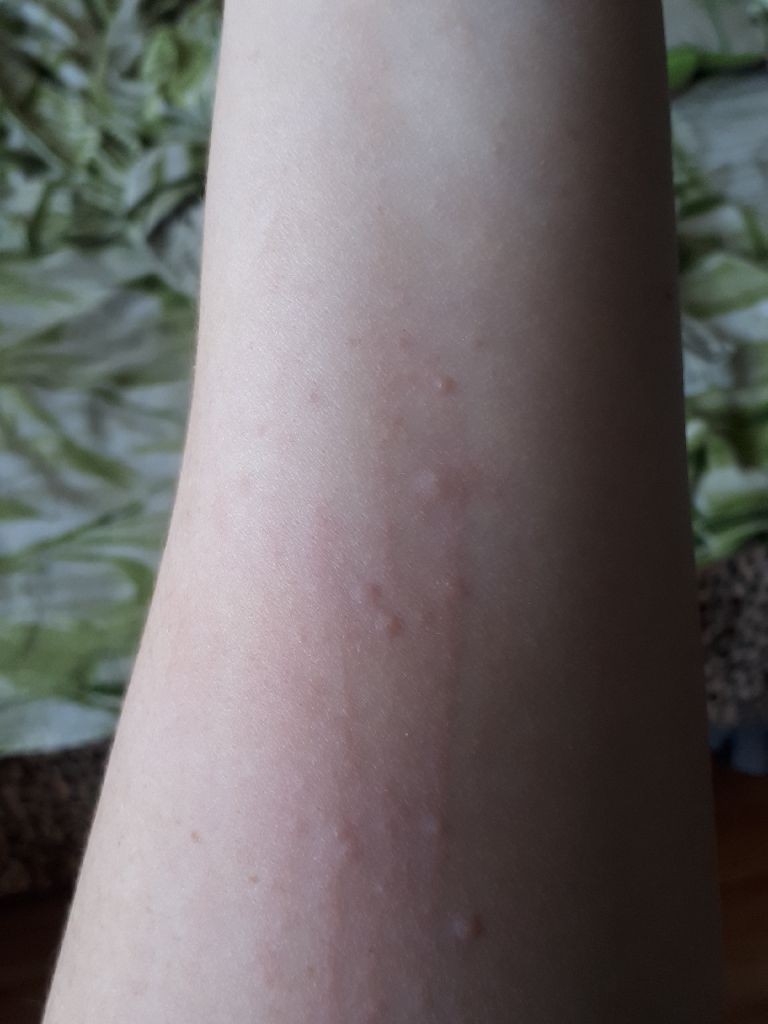
Памятка для родителей.
Краснуха– это вирусная инфекция, распространяющаяся воздушно-капельным путем. Как правило, заболевают дети, длительно находящиеся водном помещении с ребенком, являющимся источником инфекции. Краснуха по своим проявлениям очень похожа на корь, но протекает значительно легче.
Период от контакта до появления первых признаков болезни длится от 14 до 21 дня.
Начинается краснуха с увеличения затылочных лимфатических узлов иповышения температуры тела до 38 градусов С. Чуть позже присоединяется насморк, иногда и кашель. Через 2 – 3 дня после начала заболевания появляется сыпь. Для краснухи характерна сыпь мелкоточечная розовая, которая начинается с высыпаний на лице и распространяется по всему телу. Сыпь при краснухе, в отличии от кори, никогда не сливается, может наблюдаться небольшой зуд. Период высыпаний может быть от нескольких часов, в течение которых от сыпи не остается и следа, до 2 дней.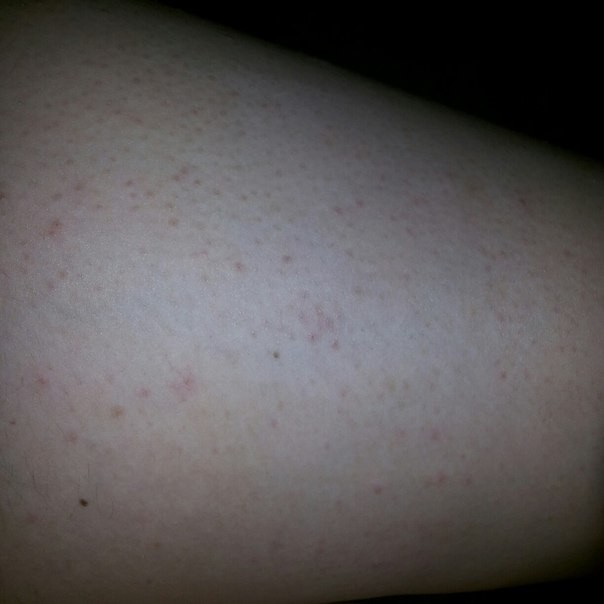
Лечение краснухи заключается в облегчении основных симптомов – борьбу с лихорадкой, если она есть, лечение насморка, отхаркивающие средства.
Осложнения после краснухи бывают редко.
После перенесенной краснухи также развивается иммунитет, повторное инфицирование происходит крайне редко, но может иметь место.
Поэтому очень важно получить прививку против краснухи, которая,как и прививка против кори, внесена в Национальный календарь прививок.
Памятка для родителей.
Эпидемический паротит (свинка)– детская вирусная инфекция, характеризующаяся острым воспалением в слюнных железах.
Инфицирование происходит воздушно-капельным путем. Восприимчивость к этому заболеванию составляет около 50-60% (то есть 50 – 60 % бывших в контакте и не болевших и не привитых заболевает).
От момента контакта с больным свинкой до начала заболевания может пройти 11 – 23 дня.
Свинка начинается с повышения температуры тела до39 градусов С и выраженной боли в области уха или под ним, усиливающейся при глотании или жевании. Одновременно усиливается слюноотделение. Достаточно быстро нарастает отек в области верхней части шеи и щеки, прикосновение к этому месту вызывает у ребенка выраженную боль. Неприятные симптомы проходят в течение трех-четырех дней: снижается температура тела, уменьшается отек, проходит боль.
Одновременно усиливается слюноотделение. Достаточно быстро нарастает отек в области верхней части шеи и щеки, прикосновение к этому месту вызывает у ребенка выраженную боль. Неприятные симптомы проходят в течение трех-четырех дней: снижается температура тела, уменьшается отек, проходит боль.
Однако достаточно часто эпидемический паротит заканчиваетсявоспалением в железистых органах, таких как поджелудочная железа (панкреатит), половые железы. Перенесенный панкреатит в некоторых случаях приводит ксахарному диабету. Воспаление половых желез (яичек) чаще случается у мальчиков. Это существенно осложняет течение заболевания, а в некоторых случаях может закончитьсябесплодием.В особенно тяжелых случаях свинка может осложниться вируснымменингитом(воспалением мозговой оболочки), который протекает тяжело.
После перенесенного заболевания формируется стойкий иммунитет, но осложнения могут привести к инвалидности.
Единственной надежной защитой от заболевания являетсявакцинация против эпидемического паротита, которая внесена в Национальный календарь прививок.
Памятка для родителей.
Ветряная оспа (ветрянка)–типичная детская инфекция. Болеют в основном дети раннего возраста или дошкольники. Восприимчивость к возбудителю ветряной оспы (вирус, вызывающий ветряную оспу относится к герпес-вирусам) тоже достаточно высока. Около 80% контактных лиц, не болевших ранее, заболевают ветрянкой.
От момента контакта с больным ветряной оспой до появления первых признаков болезни проходит от14 до 21 дня.
Заболевание начинаетсяс появления сыпи. Обычно это одно или два красноватых пятнышка, похожих на укус комара. Располагаться эти элементы сыпи могут на любой части тела, но чаще всего впервые они появляются на животе или лице. Обычно сыпь распространяется очень быстро – новые элементы появляются каждые несколько минут или часов.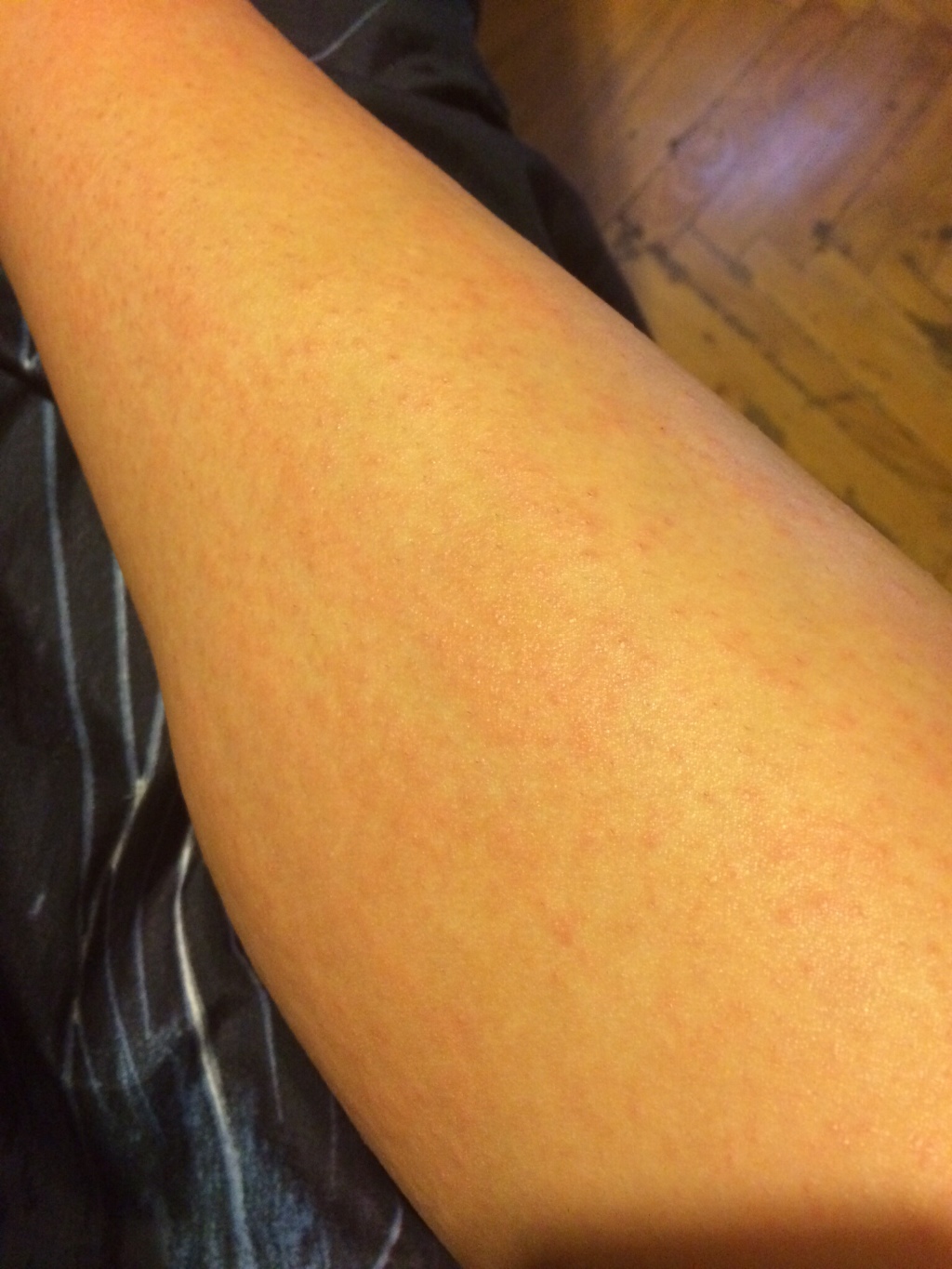 Красноватые пятнышки, которые вначале выглядят как комариные укусы, на следующий день приобретают вид пузырьков, наполненных прозрачным содержимым. Пузырьки эти очень сильно зудят. Сыпь распространяется по всему телу, на конечности, на волосистую часть головы. В тяжелых случаях элементы сыпи есть и на слизистых оболочках – во рту, носу, на конъюнктиве склер, половых органах, кишечнике. К концу первого дня заболевания ухудшается общее самочувствие, повышается температура тела (до 40 градусов С и выше). Тяжесть состояния зависит от количества высыпаний. Если элементы сыпи есть на слизистых оболочках глотки, носа и на конъюнктиве склер, то развивается фарингит, ринит и конъюнктивит вследствие присоединения бактериальной инфекции. Пузырьки через день-два вскрываются с образованием язвочек, которые покрываются корочками. Головная боль, плохое самочувствие, повышенная температура сохраняются до тех пор, пока появляются новые высыпания. Обычно это происходит от 3 до 5 дней. В течение 5-7 дней после последних подсыпаний сыпь проходит.
Красноватые пятнышки, которые вначале выглядят как комариные укусы, на следующий день приобретают вид пузырьков, наполненных прозрачным содержимым. Пузырьки эти очень сильно зудят. Сыпь распространяется по всему телу, на конечности, на волосистую часть головы. В тяжелых случаях элементы сыпи есть и на слизистых оболочках – во рту, носу, на конъюнктиве склер, половых органах, кишечнике. К концу первого дня заболевания ухудшается общее самочувствие, повышается температура тела (до 40 градусов С и выше). Тяжесть состояния зависит от количества высыпаний. Если элементы сыпи есть на слизистых оболочках глотки, носа и на конъюнктиве склер, то развивается фарингит, ринит и конъюнктивит вследствие присоединения бактериальной инфекции. Пузырьки через день-два вскрываются с образованием язвочек, которые покрываются корочками. Головная боль, плохое самочувствие, повышенная температура сохраняются до тех пор, пока появляются новые высыпания. Обычно это происходит от 3 до 5 дней. В течение 5-7 дней после последних подсыпаний сыпь проходит.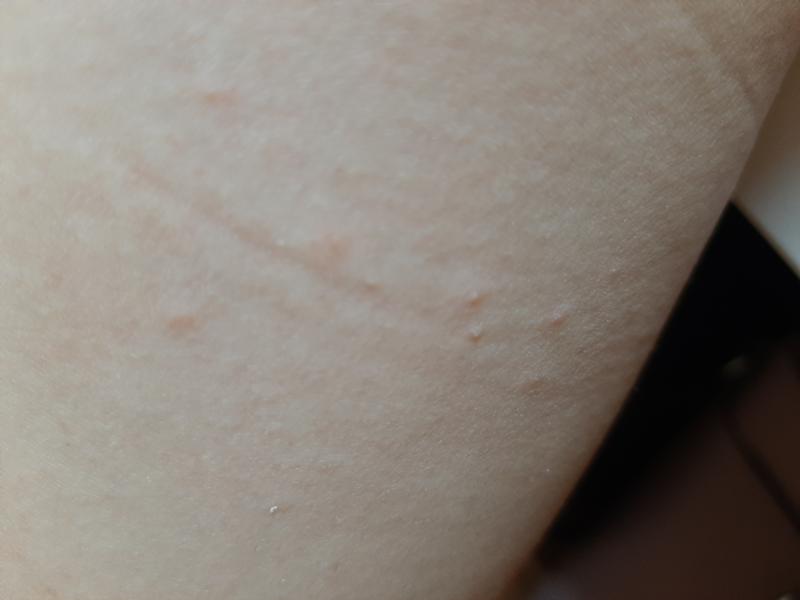
Лечениеветрянки заключается в уменьшении зуда, интоксикации и профилактике бактериальных осложнений. Элементы сыпи необходимо смазывать антисептическими растворами (как правило, это водный раствор зеленки или марганца). Обработка красящими антисептиками препятствует бактериальному инфицированию высыпаний, позволяет отследить динамику появления высыпаний. Необходимо следить за гигиеной полости рта и носа, глаз – можно полоскать рот раствором календулы, слизистые носа и рта также нужно обрабатывать растворами антисептиков.
К осложнениям ветряной оспыотносятся миокардит – воспаление сердечной мышцы, менингит и менингоэнцефалит (воспаление мозговых оболочек, вещества мозга), воспаление почек (нефрит). К счастью, осложнения эти достаточно редки. После ветряной оспы, также как и после всех детский инфекций, развивается иммунитет. Повторное заражение бывает, но очень редко.
Памятка дляродителей.
Скарлатина– единственная из детских инфекций, вызываемая не вирусами, а бактериями (стрептококком группы А). Это острое заболевание, передающееся воздушно-капельным путем. Также возможно заражение через предметы обихода (игрушки, посуду). Болеют дети раннего и дошкольного возраста. Наиболее опасны в отношении инфицирования больные в первые два – три дня заболевания.
Это острое заболевание, передающееся воздушно-капельным путем. Также возможно заражение через предметы обихода (игрушки, посуду). Болеют дети раннего и дошкольного возраста. Наиболее опасны в отношении инфицирования больные в первые два – три дня заболевания.
Скарлатина начинаетсяочень остро с повышения температуры тела до 39 градусов С, рвоты,головной боли. Наиболеехарактерным симптомомскарлатины являетсяангина, при которой слизистая зева имеет ярко-красный цвет, выражена отечность. Больной отмечает резкую боль при глотании. Может быть беловатый налет на языке и миндалинах. Язык впоследствии приобретает очень характерный вид (“малиновый”) — ярко розовый и крупно зернистый.
К концу первого началу второго дня болезни появляетсявторойхарактерный симптом скарлатины – сыпь. Она появляется сразу на нескольких участках тела, наиболее густо располагаясь в складках (локтевых, паховых). Ее отличительной особенностью является то, что ярко-красная мелкоточечная скарлатинозная сыпь расположена на красном фоне, что создает впечатление общей сливной красноты.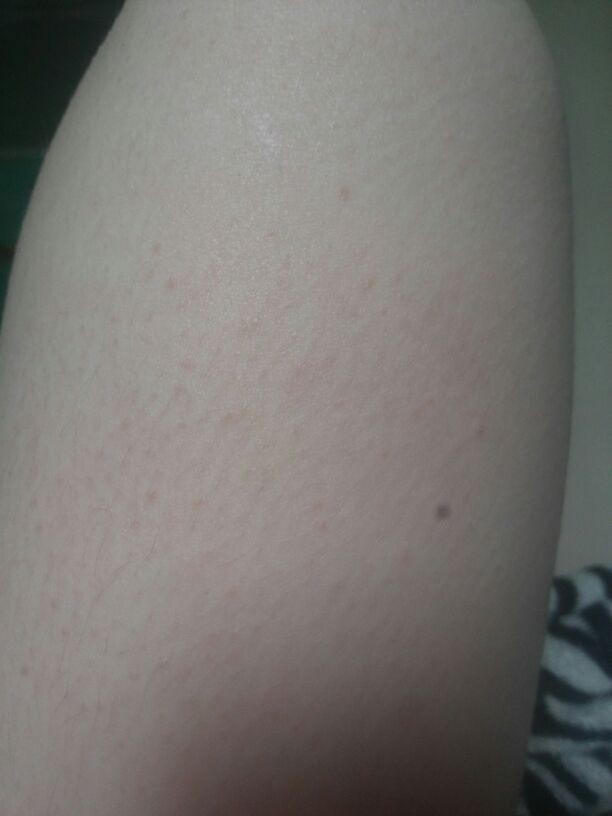 При надавливании на кожу остаетсябелая полоска. Сыпь может быть распространена по всему телу, но всегда остаетсячистым(белым) участок кожи между верхней губой и носом, а также подбородок. Зуд гораздо менее выражен, чем при ветряной оспе.
При надавливании на кожу остаетсябелая полоска. Сыпь может быть распространена по всему телу, но всегда остаетсячистым(белым) участок кожи между верхней губой и носом, а также подбородок. Зуд гораздо менее выражен, чем при ветряной оспе.
Сыпь держится до 2 до 5 дней. Несколько дольше сохраняются проявления ангины (до 7 – 9 дней).
Лечение скарлатины обычно проводят сприменением антибиотиков, так как возбудитель скарлатины – микроб, который можно удалить с помощью антибиотиков истрогого соблюдения постельного режима. Также очень важно местное лечение ангины и проведение дезинтоксикации (выведения из организма токсинов, которые образуются в процессе жизнедеятельности микроорганизмов – для этого дают обильное питье). Показаны витамины, жаропонижающие средства. Скарлатина также имеет достаточносерьезные осложнения. До применения антибиотиков скарлатина часто заканчивалась развитием ревматизмас формированием приобретенных пороков сердца или заболеваний почек. В настоящее время, при условии грамотно назначенного лечения и тщательного соблюдения рекомендаций, такие осложнения редки.
В настоящее время, при условии грамотно назначенного лечения и тщательного соблюдения рекомендаций, такие осложнения редки.
Скарлатиной болеют практически исключительно дети потому, что с возрастом человек приобретает устойчивость к стрептококкам. Переболевшие также приобретают стойкий иммунитет.
Памятка для родителей.
Коклюш–острое инфекционное заболевание, которое характеризуется длительным течением. Отличительный признак болезни – спазматический кашель.
Механизм передачи инфекции воздушно – капельный. Особенностью коклюша является высокая восприимчивость к нему детей, начиная с первых дней жизни.
С момента контакта с больным коклюшем до появления первых признаков болезни проходитот 3 до 15 дней. Особенностью коклюшаявляется постепенное нарастание кашля в течение 2 – 3 недель после его появления.
Типичные признаки коклюша:
- · упорный усиливающийся кашель, постепенно переходящий в приступы спазматического кашля (серия кашлевых толчков, быстро следующая друг за другом на одном выдохе) с судорожным вдохом, сопровождающимся свистящим протяжным звуком.
 У грудных детей такой кашель может привести к остановке дыхания. Приступы кашля усиливаются ночью и заканчиваются выделением небольшого количества вязкой мокроты, иногда рвотой;
У грудных детей такой кашель может привести к остановке дыхания. Приступы кашля усиливаются ночью и заканчиваются выделением небольшого количества вязкой мокроты, иногда рвотой; - · одутловатость лица, кровоизлияния в склеры;
- · язвочка на уздечке языка (вследствие её травмирования о края зубов, так как во время приступа кашля язык до предела высовывается наружу, кончик его загибается кверху).
Коклюш нередко осложняется бронхитами, отитом, пневмонией, выпадениями прямой кишки, пупочной и паховой грыжами.
После перенесенного коклюша длительное время (несколько месяцев) могут возвращаться приступы кашля, особенно, если ребенок простудится или при физической нагрузке.
Единственной надежной профилактикой против коклюшаявляется вакцинацияАКДС — вакциной, которая включена в Национальный календарь прививок. Опасения родителей, связанные с угрозой вредного воздействия вакцины, необоснованны. Качество АКДС – вакцины по своим свойствам не уступает вакцинам, выпускаемым в других странах.
Памятка для родителей.
Острые кишечные инфекции-это большая группа заболеваний, которые протекают с более или менее похожими симптомами, но вызываться могут огромным количеством возбудителей: бактериями, вирусами, простейшими микроорганизмами.
Летом количество кишечных инфекций у детей неминуемо растет. Причин этому несколько.
Во-первых, летом в пищу употребляется большое количество сырых овощей, фруктов и ягод, на немытой поверхности которых обитает огромное количество микробов, в т. ч. потенциально опасных.
Во-вторых, летом дети много времени проводят на улице, и не всегда даже их родители вспоминают, чтоеда чистыми руками — обязательное правило.
Третья причина: летом, попадая в продукты питания (молочные продукты, мясо, рыбу, бульоны), некоторые болезнетворные микроорганизмы размножаются с огромной скоростью и быстро достигают того количества, которое с успехом прорывает защитные барьеры желудочно-кишечного тракта.
От момента внедрения возбудителяв желудочно-кишечный тракт до начала заболевания может пройти от нескольких часов до 7 дней.
Заболевание начинаетсяс повышения температуры тела, недомогания, слабости, вялости. Аппетит резко снижен, быстро присоединяется тошнота, рвота. Стул жидкий, частый с примесями. Следствием потери жидкости является сухость слизистых оболочек и кожи, черты лица заостряются, ребенок теряет в массе, мало мочится. Выражение лица страдальческое. Если у вашего ребенка появились вышеперечисленные признаки болезни – немедленно вызывайте врача.Самолечение недопустимо.
Профилактика кишечных инфекцийтребует неукоснительного соблюдения общегигиенических мер в быту, при приготовлении пищи и во время еды.
В летнее время все пищевые продукты следует закрывать от мух. Готовая пища должна храниться в холодильнике: при низкой температуре, даже в случае попадания в пищу микробов, они не смогут размножаться.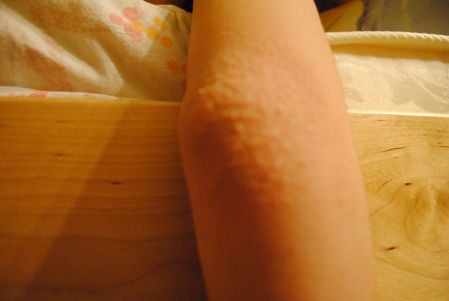 К заболеванию может привести и неразборчивость при покупке продуктов, употребляемых в пищу без термической обработки — с рук, вне рынков, где они не проходят санитарный контроль. При купании в открытых водоемах ни в коем случае нельзя допускать заглатывания воды. Если едите на пляже, протрите руки хотя бы специальными влажными салфетками.
К заболеванию может привести и неразборчивость при покупке продуктов, употребляемых в пищу без термической обработки — с рук, вне рынков, где они не проходят санитарный контроль. При купании в открытых водоемах ни в коем случае нельзя допускать заглатывания воды. Если едите на пляже, протрите руки хотя бы специальными влажными салфетками.
И помните, что личный пример родителей — лучший способ обучения ребенка.
Памятка для родителей.
Туберкулез— хроническое инфекционное заболевание, вызываемое микобактериями туберкулеза человеческого ,поражающими в большей мере органы дыхания, а также все органы и системы организма.
Источником инфекцииявляются больные туберкулезом люди. Наиболее распространенным является воздушный путь заражения. Факторами передачи служат носоглоточная слизь, мокрота и пыль, содержащиебактерии.
Размножение бактерий туберкулеза в организме ребенка ведет к значительным функциональным расстройствам с явлениями интоксикации: появляется раздражительность или, наоборот, заторможенность, быстрая утомляемость, головная боль, потливость.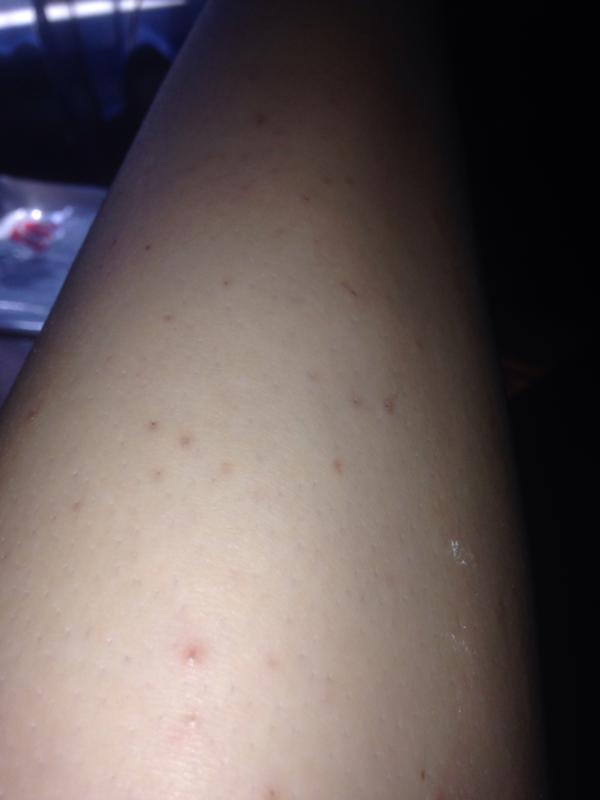 Температура тела повышается до 37.2 — 37.3о, нарушаются сон и аппетит. При длительном течении болезни ребенок худеет, кожа становится бледной, отмечается склонность к воспалительным заболеваниям. Для детей типична реакция со стороны лимфатических узлов: они увеличиваются в размерах, становятся плотными. При отсутствии лечения возможен переход болезни в более тяжелые формы.
Температура тела повышается до 37.2 — 37.3о, нарушаются сон и аппетит. При длительном течении болезни ребенок худеет, кожа становится бледной, отмечается склонность к воспалительным заболеваниям. Для детей типична реакция со стороны лимфатических узлов: они увеличиваются в размерах, становятся плотными. При отсутствии лечения возможен переход болезни в более тяжелые формы.
Для диагностикитуберкулезной интоксикации важное значение имеет определение инфицированности с помощьютуберкулиновых проб, а для детей с 12 лет — ещё и с помощьюфлюорографии.
Для профилактики туберкулеза очень важно: вести здоровый образ жизни, строго соблюдать санитарно — гигиенические правила: мыть руки перед едой, не употреблять в пищу немытые овощи и фрукты, а также молочные продукты, не прошедшие санитарный контроль, полноценно питаться, заниматься спортом, обращать внимание на изменения в состоянии здоровья.
Важным моментом для предупреждения туберкулеза является ежегодная постановка пробы Манту, которая дает положительный результат при проникновении патогенных бактерий в организм ребенка.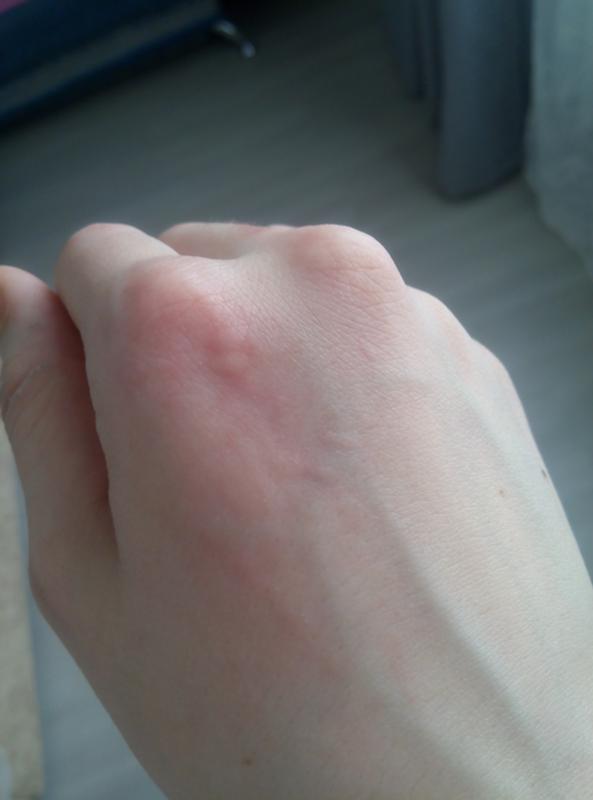
Когда высыпает и зудит, или Что такое крапивница
Когда высыпает и зудит, или Что такое крапивница
- 18.04.2018 11:48
Крапивница — это острая аллергическая реакция организма на раздражитель, которую отличает появление на теле зудящих волдырей.
Ни укус насекомого, ни ожог от крапивы (благодаря которой, кстати, крапивница и получила своё название — за схожесть проявления реакции) к аллергическому заболеванию отношения не имеют. Если волдырь возникает только в месте укуса или контакта с растением — это местная токсическая реакция кожи на раздражитель. Она довольно быстро проходит сама по себе или при помощи местной терапии (содовых примочек или противоаллергических мазей).
Острая крапивница, напротив, отличается генерализованной реакцией, т.е. после контакта с аллергеном зудящие волдыри появляются по всему телу.
Есть 2 основных признака, которые характеризуют острую крапивницу:
- Как правило, элементы крапивницы появляются на коже в первые 15-20 минут после контакта с аллергеном.
 Но в некоторых случаях реакция может наступить моментально и привести к анафилактическому шоку. К счастью, такие случаи крайне редки. Иногда высыпания проявляются не генерализованно (не по всему телу), а локально. Типичная локализация волдырей — туловище, лицо, реже — руки, ноги. В некоторых случаях «достаётся» и слизистым: водянистые пузыри выступают на губах, языке, мягком нёбе и гортани. Группируются высыпания кучно и склонны к слиянию. Есть понятие как «гигантская крапивница»: на фоне острой крапивницы у человека возникает отёк век, губ, языка, гортани. Такая реакция имеет ещё одно, более знакомое в быту название, — отёк Квинке.
Но в некоторых случаях реакция может наступить моментально и привести к анафилактическому шоку. К счастью, такие случаи крайне редки. Иногда высыпания проявляются не генерализованно (не по всему телу), а локально. Типичная локализация волдырей — туловище, лицо, реже — руки, ноги. В некоторых случаях «достаётся» и слизистым: водянистые пузыри выступают на губах, языке, мягком нёбе и гортани. Группируются высыпания кучно и склонны к слиянию. Есть понятие как «гигантская крапивница»: на фоне острой крапивницы у человека возникает отёк век, губ, языка, гортани. Такая реакция имеет ещё одно, более знакомое в быту название, — отёк Квинке. - Наряду с волдырями, зуд — ключевой отличительный признак крапивницы. Он бывает настолько нестерпимым, что в буквальном смысле лишает человека покоя. Даже если острый приступ крапивницы быстро проходит или успешно снимается лекарствами и от волдырей не остается ни следа, глубокие расчёсы ещё долго напоминают о пережитом потрясении.
Поскольку крапивница — это аллергическая реакция, спровоцировать её может что угодно. Но в подавляющем большинстве случаев причиной служат 3 наиболее распространенных раздражителя.
Но в подавляющем большинстве случаев причиной служат 3 наиболее распространенных раздражителя.
Пищевые аллергены
Самая обширная группа аллергических провокаторов. Наиболее аллергизирующим действием среди пищевых продуктов обладают: молоко, яйца, орехи, томаты, копчёности, морепродукты, шоколад, бобовые, цитрусовые.
Лекарственные препараты
Примерно каждая 5-я жертва острой крапивницы страдает от этой группы провоцирующих факторов. Среди них также есть свой рейтинг лидеров: антибиотики, нестероидные противовоспалительные средства (типа ибупрофена), йодконтрастные вещества (т.е. препараты, содержащие йод), витамины (особенно группы В).
Укусы насекомых
Наибольшую угрозу в развитии аллергической реакции представляет яд пчёл, ос и шершней. На их фоне комары — безобиднейшие насекомые. Комариный укус в исключительно редких случаях приводит к крапивнице.
Если приступ острой крапивницы вас не миновал, самое главное правило: не паниковать! В подавляющем большинстве случаев время терпит, чтобы дождаться приезда бригады «скорой помощи» или самому доехать до ближайшей поликлиники, больницы и получить адекватную помощь.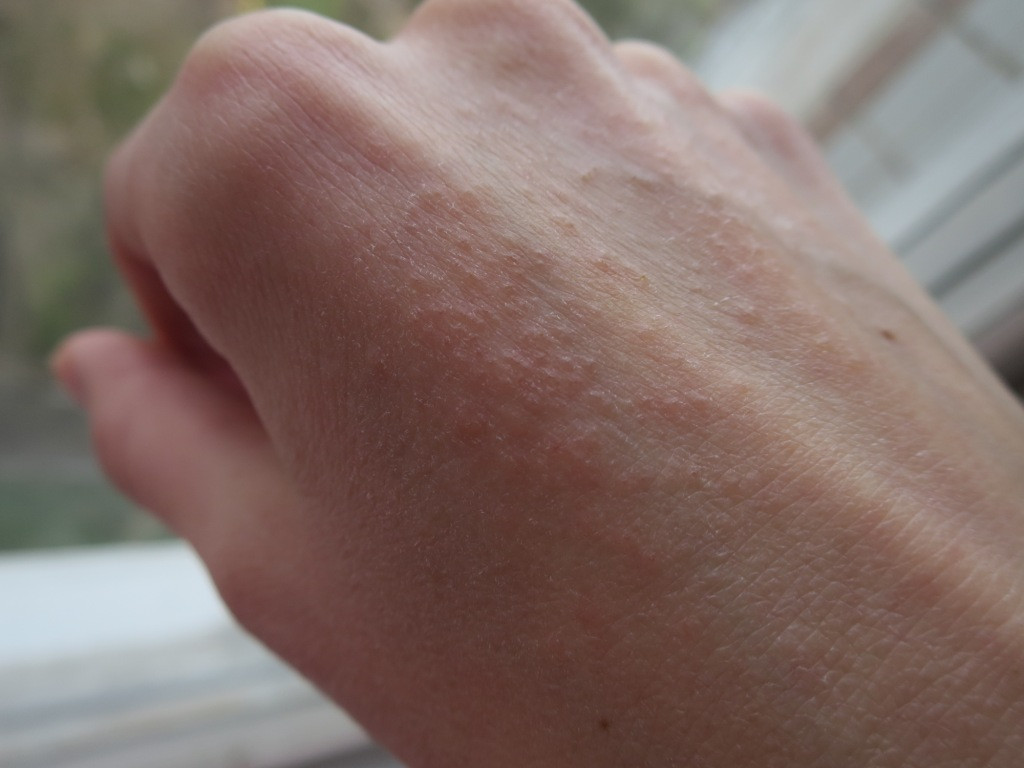
Чтобы снизить дискомфорт, до визита к врачу можно и нужно воспользоваться правилами первой помощи при крапивнице: принять антигистаминный препарат.
Если нужной таблетки под рукой не оказалось, то при пищевой аллергии нужно принять активированный уголь из расчёта 1 таблетка на 10 кг веса, пить как можно больше жидкости (предпочтение чистой питьевой воде). При укусе насекомого охладить место укуса (приложить лёд), чтобы снизить всасываемость аллергена, наложить жгут выше места укуса, ослабляя его понемногу каждые 5 минут.
При аллергической реакции после принятого через рот лекарства немедленно вызвать скорую помощь. Попытаться спровоцировать рвоту.
Не стоит мешкать, если крапивница проявилась в области лица, начинают появляться симптомы со стороны дыхательной системы: кашель, одышка, осиплость голоса. Эти симптомы — повод для срочного вызова бригады скорой помощи.
Каким бы ни было течение аллергии, за врачебной помощью нужно обратиться обязательно.
«Здоровые люди» )
Высыпания на коже — причины, болезни, диагностика, профилактика и лечение — Likar24
Когда на лице или теле появляются высыпания – это всегда создает определенный дискомфорт для человека, ведь эстетика тела или лица явно ухудшается.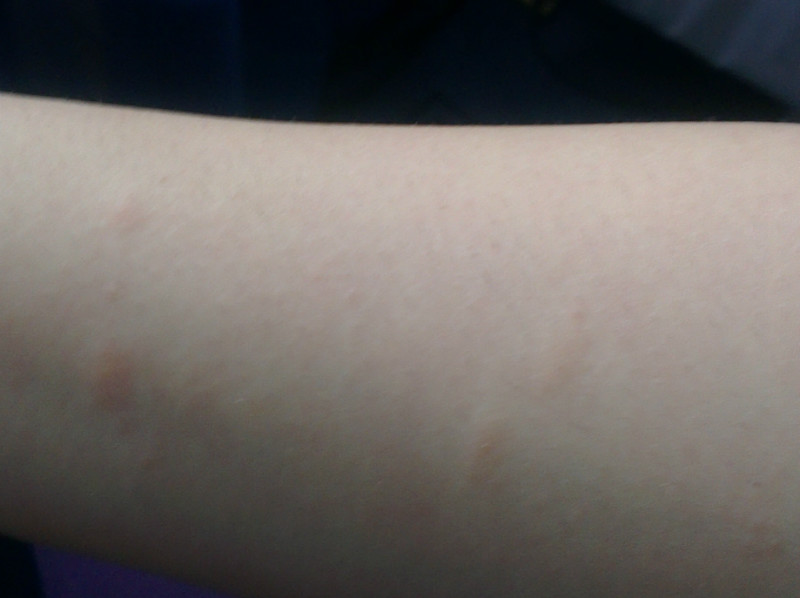 Сыпь на коже не всегда свидетельствует о болезни кожного покрова. Ее появление свидетельствует о том, что в организме имеется патология. Иногда она может быть последствиями заболеваний внутренних органов. Поэтому нужно вовремя обратить внимание на такой признак возможного опасного заболевания и обратиться за консультацией к специалисту. Сыпь на коже может быть разного характера и окраски, а также различной этимологии. Она может чесаться, печь, шелушиться, увеличиваться в размерах и количествах.
Сыпь на коже не всегда свидетельствует о болезни кожного покрова. Ее появление свидетельствует о том, что в организме имеется патология. Иногда она может быть последствиями заболеваний внутренних органов. Поэтому нужно вовремя обратить внимание на такой признак возможного опасного заболевания и обратиться за консультацией к специалисту. Сыпь на коже может быть разного характера и окраски, а также различной этимологии. Она может чесаться, печь, шелушиться, увеличиваться в размерах и количествах.
Эти высыпания могут сопровождаться и с другими симптомами аллергии, после появления которых обязательно нужно обратиться к врачу:
- нарушение сознания – спутанность, сонливость, обморок и др.
- голубое, синеватый окраски губ, кожи, ногтей.
- боли в грудной клетке.
- сильное рассеяние внимания.
- затрудненное дыхание.
- чувство оцепенения в груди.
- отеки губ, глаз, горла.
- частое сердцебиение.
- одышка, хрипы.
- заложенность носа.

- повышение температуры.
Существуют следующие типы высыпаний:
- аллергический: такой тип не является длительным, обычно возникает в результате провоцирующего аллергического фактора и исчезает через некоторое время после приема антигистаминного препарата. Кроме аллергии, сыпь может появляться при укусах насекомых, токсикодермии и крапивницы.
- пузырек: такие заболевания как дисгидроз, экзема, герпес и аллергический дерматит могут привести к возникновению пузырька диаметром 4-5 мм с серозным или геморрагическим содержимым;
- пузырь: уже больше, чем пузырек – диаметр от 0,5 см до нескольких см. Свидетельствует о длительную имеющуюся болезнь.
- гнойничок: гнойник бледно-розового или красного цвета возникают из-за появления болезней таких как: фолликулит, обычном сикозе, импетиго, фурункулезе, язвенных пиодермиях и различных видах угрей. Заполненные гноем и могут иметь различную локализацию: находятся как и на поверхности, так и глубоко под кожей;
- пятна: различные дерматологические заболевания провоцируют появление небольших красных пятен.
 Также они возникают из-за сифилитической розеоле, токсикодермии, витилиго, лейкодермии.
Также они возникают из-за сифилитической розеоле, токсикодермии, витилиго, лейкодермии. - узелки и узлы: узелки диаметром от 1 мм до 3 см возникают из псориаза, плоского лишая, атопического дерматита, экземе и папилломы. Узлы достигают размера до 10 см. После них часто остаются рубцы.
- язвы и эрозии: различные по глубине и размеру, нарушают целостность кожи, имеют мутное или прозрачное содержание с неприятным запахом или без запаха.
Частыми причинами появления высыпаний на коже являются инфекционные заболевания такие как: корь, ветряная оспа, краснуха, скарлатина. Также высыпания на коже это симптом аллергических реакций на пыль, шерсть животных и определенных продуктов питания. Очень часто кожный покров поражается как следствие стресса. Стресс усиливает аллергические реакции и воспалительные процессы, что приводит к возникновению высыпаний, прыщиков, появление зуда и раздражений.
Итак, основные причины появления кожных высыпаний:
- болезни сосудов и крови;
- паразитарные и инфекционные заболевания;
- расстройства ЖКТ;
- аллергические реакции;
- несоблюдение гигиены (особенно интимной).

Диагностика высыпаний в гастроэнтерологии охватывает подробный обзор всего кожного покрова, а также проведение дополнительных исследований: общего и биохимического анализа крови, коагулограммы, маркеров гепатитов, копрограммы, эндоскопических исследований (ЭГДС (гастроскопия желудка), колоноскопия кишечника, эндоскопия желудка), УЗИ органов брюшной полости и др.
Кожные высыпания могут появляться вследствие болезней желудочно-кишечного тракта, аллергии, дерматологических заболеваний. и других климатических или генетических явлений. Чаще всего сыпь появляется как симптом острой респираторной инфекционной болезни такой как:
- Корь: появляются красные пятна на лице, дальше опускаются на грудь, живот, ноги.
- Скарлатина: характеризуется точечной ярко-красной сыпью небольшого диаметра, которая быстро разносится по телу, исключая носогубный треугольник. Язык, слизистая становится ярко-малиновым.
- Краснуха: мелкая розовая сыпь на груди, спине, лице, повышение температуры до 38 градусов.

- Ветрянка: красные пятна через пару дней превращаются в пузырьки, наполненные жидкостью, вызывают сильный зуд.
- Розеола: возбудителем болезни считается вирус герпеса.
Высыпания на коже при наличии дерматологических инфекций:
- Отрубевидный лишай: на коже образуются буро-желтые вкрапления, которые находятся в месте волосяных фолликулов. После на этих местах появляются желтовато-бурые пятна с фестончатыми четкими краями.
- Сифилис: во время этого заболевания, кожная сыпь появляется во вторичном периоде – на теле больного появляется сыпь в виде пятен. Наиболее характерные места для такой сыпи это – пах, с внешней стороны предплечья и плеча, между ягодицами и под молочными железами.
- Простые бородавки: располагаются на стопах и кистях рук. Они имеют вид мелких, множественных, плотных узелков.
- Контагиозный моллюск: блестящие и гладкие полупрозрачные узелки с некоторым вдавливания в самом центре узелка.

- Герпес: проявляется в виде прозрачных, мелких, плотно прилегающих друг к другу пузырьков, которые имеют полусферическую форму и располагаются на коже губ и лица. Кожа при этом становится покрасневшей и отечной.
- Руброфития: одна из самых распространенных грибковых болезней, которая локализуется на коже стоп. Сыпь проявляется в виде эрозий, волдырей, шелушения и ороговевшей кожи.
- Пузырчатка: проявляется в виде отдельных пузырьков, среднего размера, которые расположены в области груди или спины.
Опоясывающий лишай: при этом заболевании на пояснице, затылке, плече, животе и груди появляются группы прозрачных пузырьков. Когда пузырьки высыхают и отпадают корочки, на этих местах остаются рубцы и гиперпигментация кожи. - Остиофолликулит: на коже появляются мелкие пустулы 3-4 миллиметра, которые содержат густой гной серовато-белого цвета. Пустулы пронизаны волосом и по краю видна красная кайма.
- Розовый лишай: на коже груди или спине располагается овально красно-розовые пятна, которые шелушатся в центре.

- Красный плоский лишай: проявляется в виде красных узелков, которые располагаются группами в одну линию, также гирляндами, кольцами и линиями с симметричным сыпью.
- Чесотка: на коже появляются мелкие папулы везикулы и пузыри.
- Остроконечные кондиломы: такое высыпания внешним видом похожее на бородавки. Располагаются на промежности, на половом члене, на наружной поверхности половых губ.
- Кандидоз: располагается в области паховых складок. Сначала болезни появляются поверхностные небольшие пустулы и пузырьки, при вскрытии которые могут образовать буро красные, мокрые эрозии.
- Паховая эпидермофития: поражение кожи в районе паховых складок и в других местах. Высыпания имеет инфекционную грибковую природу и появляется на коже в виде мелких пятен круглой формы.
- Себорейный дерматит: изменения в кожном покрове, которые поражают преимущественно, те участки кожи, на которых много сальных желез. На коже появляются красновато-желтые пятна и папулы с четкими краями, разных размеров.

- Красная волчанка: тяжелое ревматологическое системное заболевание, при котором кожные изменение появляются на открытых участках кожи в верхней части груди, на лице, в ушных раковинах и на шее.
- Меланома: рак кожи злокачественного характера, сыпь имеет коричневый цвет
- Хлоазма: представляет собой участки кожи с гиперпигментацией, имеет коричневый цвет. Такое высыпание проявляется на коже щек и лба.
- Угри обыкновенные: угри подразделяются на следующие разновидности как: пустулы, папулы, кисты, узлы и камедоны.
- Розовые угри: выглядит как сильная отечность и покраснение кожи на носу, лбу, шее. На фоне этой красноты появляется множество пустул, угрей и узелков.
- Крапивница: на коже появляются округлые пузыри, которые вызывают зуд. Эти пузыри имеют разный размер и бледно красный цвет с розовой каймой по краю пузыря.
- Солнечный кератоз: появляются на участках кожи, которые часто находятся под прямыми лучами солнца.

- Псориаз: во время заболевания на коже больного появляются папулы ярко красного цвета, покрытых серебристыми чешуйками в большом количестве.
- Лекарственная токсидермия: кожа краснеет, и на ней образуются папулы, пятна и волдыри, которые могут иметь разный цвет, размер и форму.
- Витилиго: появляется на коже в виде депигментированных, то есть белых пятен, которые имеют различную форму и размер.
Заболевания желудочно-кишечного тракта во время которых могут появляться высыпания:
- Заболевания желудка и двенадцатиперстной кишки: здесь специфической сыпи нет, но могут появляться темные коричневые пятна в эпигастрии.
- Болезни тонкой кишки: за счет нарушения всасывания важных для организма витаминов и микроэлементов снижается тургор и эластичность кожи, она начинает шелушиться, появляются поверхностные трещины, эрозии, разнообразная сыпь. Может развиваться ангулярный стоматит и хейлит.

- Кожными симптомами болезни Крона и язвенный колит: появляется узловая эритема, пиодермия, появление везикул и папул, редко некротический эпидермолиз.
- Патология пищеварительной системы: всегда сопровождается кожными изменениями. Это желтуха, как внешнее проявление повышение уровня билирубина в крови. Кроме изменения цвета кожи, при желтухе появляется зуд, сухость. В случае хронических болезней печени возникают телеангиэктазии, или «сосудистые звездочки» – расширение мелких подкожных капилляров. По холестаза возникает пальмарном эритема – покраснение ладоней. Ксантомы и ксантелазмы (белые или желтые узелки на коже) возникают при нарушении липидного обмена.
- Болезни поджелудочной железы: причина сыпи в гастроэнтерологии. При панкреатите на коже живота часто появляются участки локального цианоза. Около пупка иногда возникают экхимозы, как признак повреждения сосудов. Возможна геморрагическая сыпь, появление коричневых пятен.
- Пищевая аллергия: заболевание проявляется как симптомами со стороны желудочно-кишечного тракта, так и аллергической сыпью.

Аллергические кожные высыпания:
- Тепловая сыпь: влияние жаркого и влажного климата может вызвать развитие тепловой сыпи;
- Экзема: хроническое состояние может возникнуть в любом возрасте. Она характеризуется небольшими шишками на коже, которые распространяются, образуя плотные красные пятна, известные как бляшки;
- Контактный дерматит: это заболевание вызвано аллергеном, например некоторыми видами мыла или драгоценными камнями, которые вступают в контакт с кожей;
- Потница: мелкая красная сыпь на тех местах, где одежда прилегает к коже. Часто возникает у младенцев, которые носят подгузники.
Прежде всего, кожу должен осмотреть дерматолог, чтобы установить, заболевания происходит от дерматологической болезни, или появилось вследствие других заболеваний. А дальше пациента осматривает гастроэнтеролог, терапевт и эндокринолог.
Терапия кожных высыпаний входит в комплекс симптоматической терапии и проводится врачами-дерматологами. Но, как правило, если устранить основную болезнь, кожные проявления исчезают самостоятельно.
Но, как правило, если устранить основную болезнь, кожные проявления исчезают самостоятельно.
Независимо от причин появления кожной сыпи, ее лечение можно разделить на 2 этапа:
- Устранение причины: основное лечение кожной сыпи – это устранение заболевания, не обязательно дерматологического. Поэтому при появлении высыпания рекомендуется обратиться к врачу и пройти соответствующее обследование.
- Соблюдение гигиены: нередко элементы кожной сыпи раскрываются и происходит нагноение. Больному необходимо тщательно соблюдать гигиену, а также применять определенные препараты местного действия. В ряде случаев может быть рекомендована профилактическая обработка кожи.
Чтобы не допустить появление кожных высыпаний можно соблюдать следующие правила профилактики:
- следить за гигиеной лица, тела, а особенно интимной зоны;
- не поддаваться стрессу;
- следить за питанием: ограничить употребление аллергенных продуктов питания;
- принимать антигистаминные препараты;
- следить за состоянием желудочно-кишечного тракта;
- не находиться длительное время под прямыми солнечными лучами;
- ограничить контакт с морской соленой водой;
- пользоваться защитным снаряжением при использовании химических средств;
- пользоваться презервативами во время половых актов.

Почему возникают высыпания на ладонях
Сыпь может появиться по всему телу, включая ладони. В течение дня ваша рука контактирует с разными людьми, окружающей средой и другими раздражителями, способными вызвать реакцию. Анализ симптомов и причин, по которым появились высыпания на ладонях, может помочь врачу диагностировать ваше состояние.
8 причин высыпаний на ладоняхСыпь – это симптом, который может вызвать зуд, ожог или развитие отеков кожи. Хотя сыпь не всегда является показателем более серьезного состояния, она может быть признаком инфекции или воздействия аллергена.
Существует ряд условий, которые могут спровоцировать у вас сыпь на ладони. Некоторые из самых распространенных:
1. Аллергическая реакцияПищевая аллергия или аллергия на лекарства способны вызывать аллергическую реакцию, которая может проявляться в виде сыпи, вызвать зуд, волдыри или даже развитие крапивницы.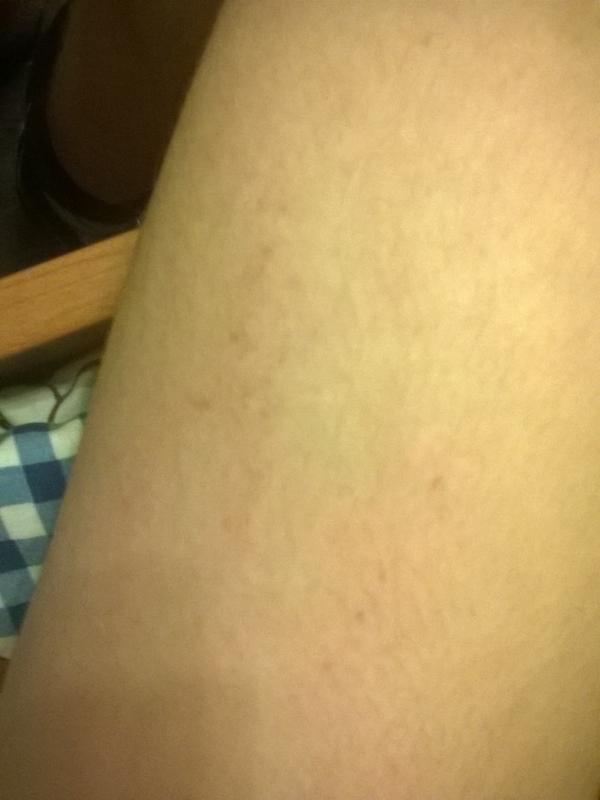
Другие распространенные симптомы, которые могут сопровождать высыпания на ладонях, включают:
- рвоту;
- диарею;
- зуд во рту;
- затрудненное дыхание;
- отеки;
- затрудненное глотание;
- анафилактический шок.
Тяжелая аллергическая реакция и анафилактический шок считаются экстренной медицинской ситуацией. Вам следует немедленно обратиться к врачу, если у вас есть эти или какие-то более серьезные симптомы.
2. Сухость кожиВ холодный сезон погода может привести к пересыханию кожи, вызывая зуд и шелушение кожного покрова рук. Это может касаться и непосредственно ладоней.
Экзема и употребление некоторых лекарств также иногда вызывают пересыхание кожи и развитие сыпи. Царапанье ладоней способно ухудшить ваши симптомы.
3. Стригущий лишайЭта грибковая инфекция является распространенным, но излечимым заболеванием. Стригущий лишай – кожная инфекция, которая проявляется кольцеобразной сыпью на различных частях тела.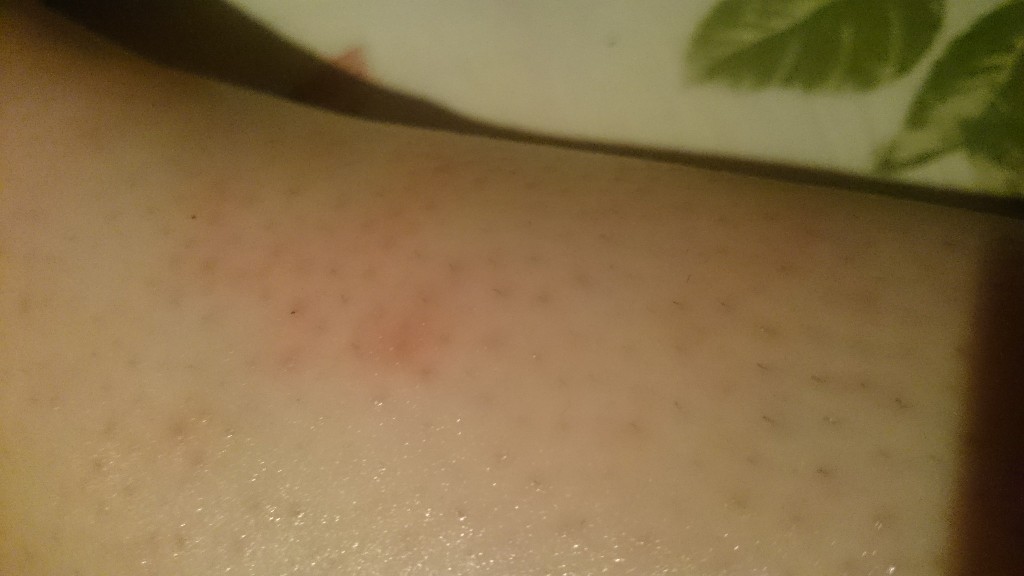 Но на ладонях характерный кольцеобразный рисунок не развивается.
Но на ладонях характерный кольцеобразный рисунок не развивается.
Кроме сыпи на коже ваших ладоней могут возникнуть:
- сухость;
- глубокие трещины;
- огрубение;
- воспаление.
Контактный дерматит – форма экземы, которая вызывает сыпь, когда ваша кожа или руки касаются раздражителя. Кожная сыпь развивается в течение 48 часов, если реакция на такой раздражитель появилась впервые. Если же вы снова сконтактировали с триггером, повторная реакция на него может развиться быстрее.
Контактный дерматит обычно возникает после контакта с:
У вас также могут развиться высыпания на ладонях от прикосновения к чистящим средствам, отбеливателям и мылу некоторых видов. Если у вас возникла сыпь на ладони, которая не проходит или сопровождается постоянным жжением, немедленно обратитесь к врачу.
5. ПсориазЭто состояние кожи – заболевание, способное вызвать воспаление в различных частях тела.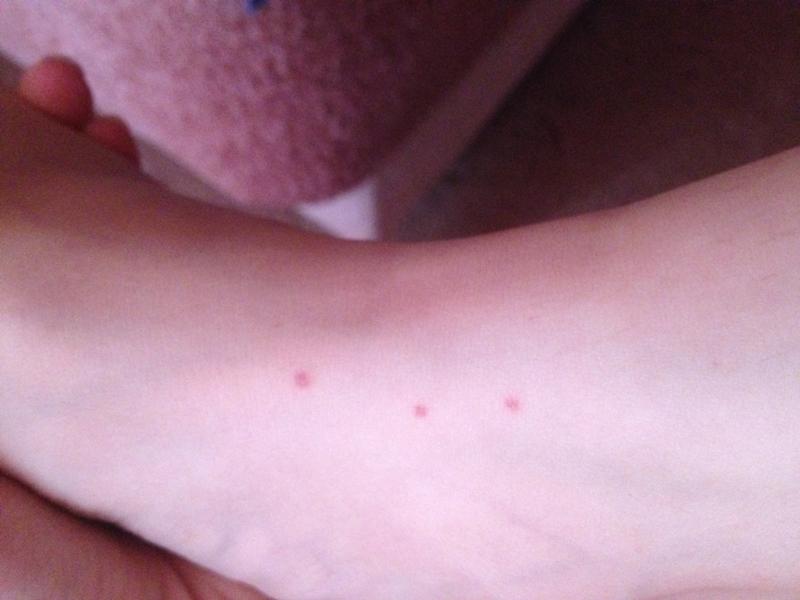 Псориаз передается по наследству, также он может быть вызван травмой эпидермиса, другими кожными заболеваниями или инфекцией.
Псориаз передается по наследству, также он может быть вызван травмой эпидермиса, другими кожными заболеваниями или инфекцией.
Кроме псориатического воспаления на ладонях также может возникнуть:
- покраснение;
- сухость и шелушение кожи;
- бляшки или утолщение эпидермиса на пораженных участках;
- болезненные трещины.
Энтеровирусный везикулярный стоматит – очень заразное состояние, которое часто наблюдается у детей. Это вирусная инфекция, которая может вызвать ранки и сыпь во рту, на руках и ногах.
Другие симптомы этой инфекции включают:
- лихорадку;
- боль в горле;
- волдыри на языке;
- красную сыпь на ладонях или подошвах;
- снижение аппетита.
Это состояние, скорее всего, пройдет в течение нескольких дней с небольшими признаками симптомов. Если ваши симптомы ухудшаются или не улучшаются, запишитесь на прием к врачу.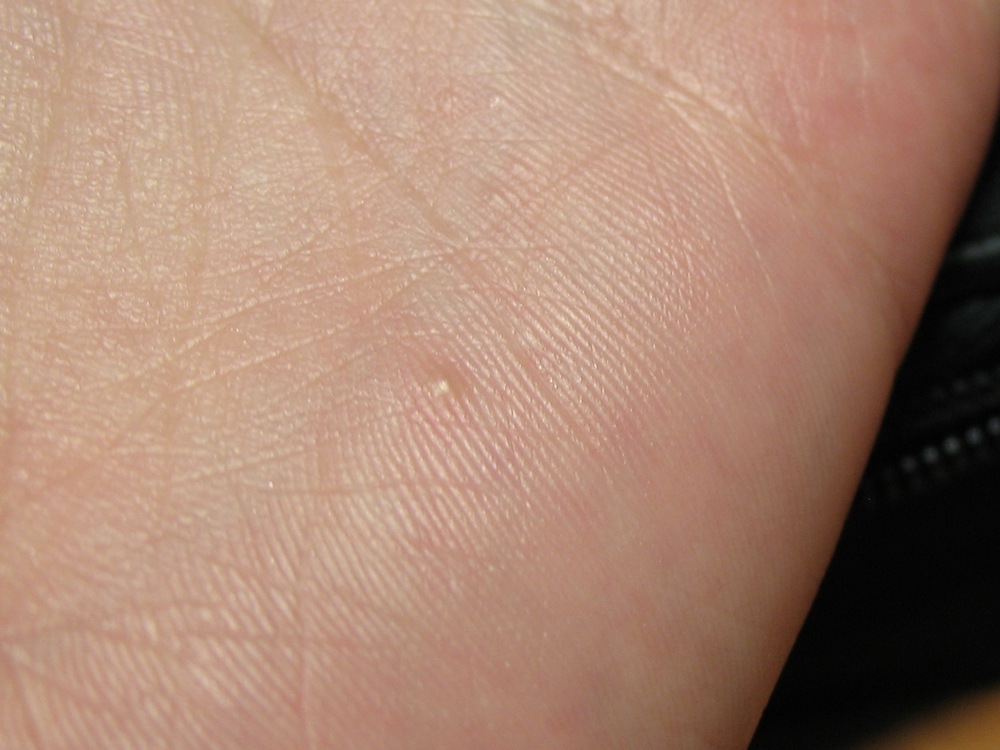
Специфический тип экземы, который вызывает небольшие зудящие волдыри. Если у вас диагностирована дисгидротическая экзема, у вас могут появиться волдыри на пальцах и ступнях. Обычно они болезненны и образуют скопления.
Эта болезнь чаще всего встречается у женщин, реже – у мужчин.
Волдыри высохнут и отшелушатся в течение трех недель. На сегодняшний день нет лекарств от этого заболевания, но врач может вам посоветовать симптоматическое лечение.
8. ИмпетигоЕще одна распространенная у детей кожная инфекция – импетиго. Это состояние вызывает волдыри на лице, шее и руках.
Дети более склонны к развитию этой инфекции, если уже имеют другие кожные заболевания, такие как экзема или контактный дерматит, вызванный химическими веществами растений.
Импетиго заразно, распространяется от человека к человеку или при контакте с вещами, которых коснулся зараженный человек. Импетиго также вызывает зуд и способно распространяться на другие части тела.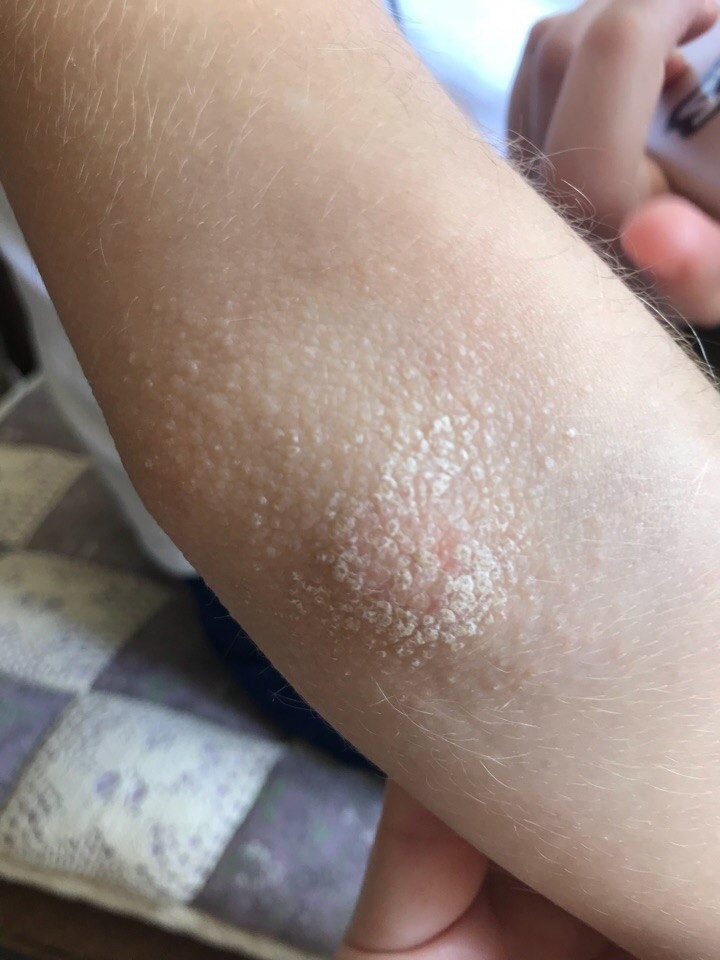
Лечение высыпаний на ладонях зависит от основной причины симптома. Некоторые высыпания могут пройти самостоятельно и не требуют лечения. В других случаях терапия может быть простой, но установить причину болезни и подобрать средства для ее устранения может только врач.
Если у вас аллергическая реакция, после осмотра вам назначат соответствующие лекарства от аллергии. Когда сыпь является следствием атопического дерматита, экземы или псориаза, врач может назначить крем для местного лечения. Такой крем нужно наносить за 30 минут до выхода на холод, а также на ночь и во всех других случаях, когда сухость эпидермиса явно выражена.
При экземе и псориазе избегайте потенциальных триггеров и держите руки влажными, чтобы предотвратить сухость кожи.
При бактериальных и вирусных инфекциях врач может назначить вам местный или пероральный антибиотик. Если ваши симптомы не улучшаются или ухудшаются после лечения, немедленно обратитесь к врачу снова.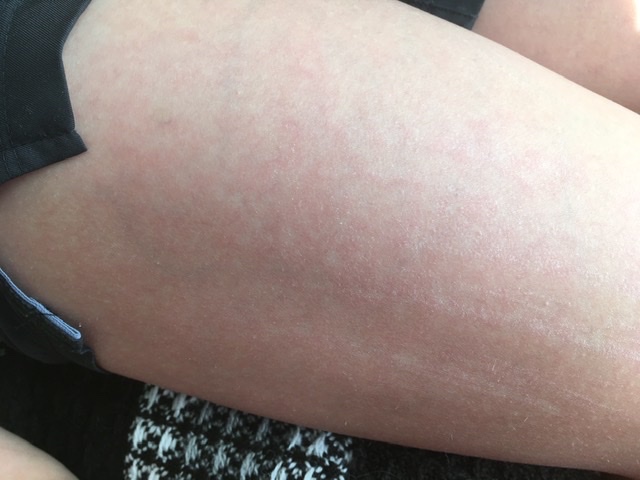
Высыпания на ладонях часто являются незначительным симптомом, который можно вылечить в течение нескольких дней. Однако некоторые случаи такой сыпи могут быть признаком более серьезного состояния кожи или инфекции.
Если, имея сыпь на ладонях, вы начинаете чувствовать дополнительные симптомы или если состояние высыпаний ухудшается, посетите врача. Он диагностирует ваше заболевание и подберет правильное лечение.
Причины, лечение зуда в нижней части ног
Каждый человек хоть раз в жизни испытывал зуд в области нижних конечностей. Довольно часто такое состояние провоцируют внешние факторы, поэтому оно не должно вызывать беспокойства. Но, в некоторых случаях у людей сильно и часто чешутся ноги ниже колен причины чего кроются в развитии серьезных заболеваний. Самостоятельно ни в коем случае нельзя пытаться устранить проблему, используя лекарственные препараты и народные рецепты. Единственным верным решением при затяжном зуде станет обращение в больничное учреждение на прием к дерматологу, эндокринологу, невропатологу или к дежурному терапевту.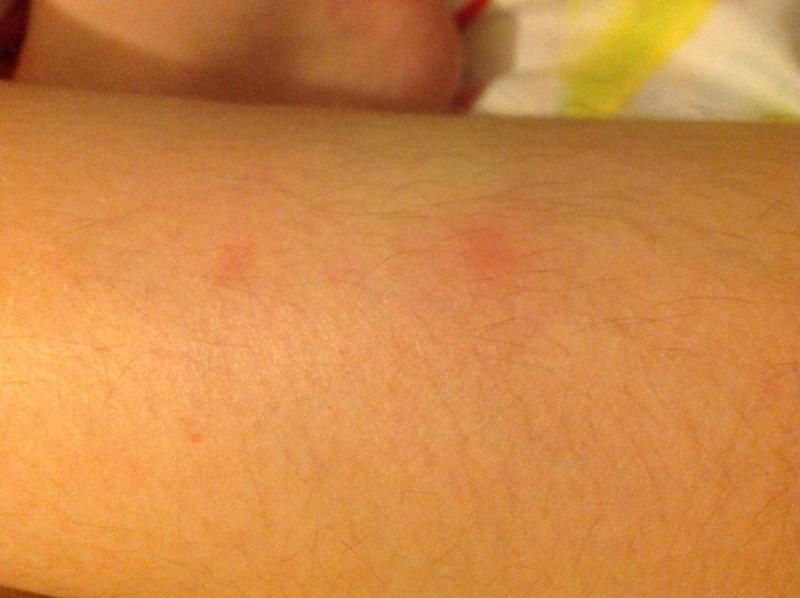
Основные причины
Спровоцировать появление зуда в нижней части ног могут такие факторы:
- Случилось обезвоживание, например человек, употребляет недостаточное количество жидкости.
- С приходом холодов кожные покровы могут зудеть, так как получают соответствующие сигналы из мозга.
- Использование косметических средств может привести к шелушению, покраснению и появлению зуда на коже. При возникновении таких проблем следует незамедлительно обратиться в больничное учреждение. Дерматолог назначит курс терапии, и болезнь не перейдет в более тяжелую форму.
- Недостаточное количество в организме витаминов и минералов может стать причиной данной проблемы.
- Кожные заболевания, как правило, сопровождаются сильным зудением. Пациенты в большинстве случаев расчесывают очаги поражения и усугубляют ситуацию. Лечение дерматитов всегда требует много времени, задействования медикаментов для внутреннего и наружного применения.
- Зудение на кожных покровах может указывать на развитие у пациента псориаза.
 Также данный симптом следует рассматривать как проявление аллергической реакции на продукт, пыльцу или какое-либо другое вещество.
Также данный симптом следует рассматривать как проявление аллергической реакции на продукт, пыльцу или какое-либо другое вещество. - Зудение в нижней части ног может сопровождать проблемы с сосудами, диабет, болезни почек и печени, психические отклонения.
Что делать?
При возникновении сильного зуда человек должен обратиться в больничное учреждение, для выявления точной причины. Если дискомфорт спровоцировало заболевание, то врач должен назначить курс медикаментозной терапии. При сухой коже следует задействовать увлажняющие крема, также рекомендуется нормализовать питьевой режим. Но, независимо от причины появления зуда, люди не должны расчесывать эти места, так как к уже существующей проблеме может присоединиться вторичная инфекция.
Что вызывает у меня зуд в руках и ногах?
Когда у вас чешутся руки и ноги, правильное лечение может принести вам некоторое облегчение. Однако то, как лечить зуд, во многом зависит от причины проблемы.
Это может быть просто сухая кожа, вызванная зимней погодой или слишком частым мытьем. . Но иногда зуд в руках и ногах может указывать на другое состояние здоровья.
Может ли это быть псориаз?
Псориаз возникает, когда клетки кожи растут слишком быстро, а затем накапливаются на поверхности кожи.Это длительное заболевание, которое обычно возникает в семьях. Есть несколько разных типов, и зуд ладоней и подошв — частый симптом.
Если у вас псориаз, у вас также могут быть:
- Пятна красной кожи, шишки, заполненные гноем, или серебряные чешуйки
- Болезненные, опухшие или жесткие суставы
- Болезненность пораженного участка
- Зуд в других местах как локти, колени, поясница и лицо
Может ли это быть экзема?
Экзема — это термин, обозначающий группу состояний, при которых кожа воспаляется.Есть несколько разных типов, которые могут появиться на любом участке тела. Но один тип, называемый дисгидротическим дерматитом, поражает только руки и ноги.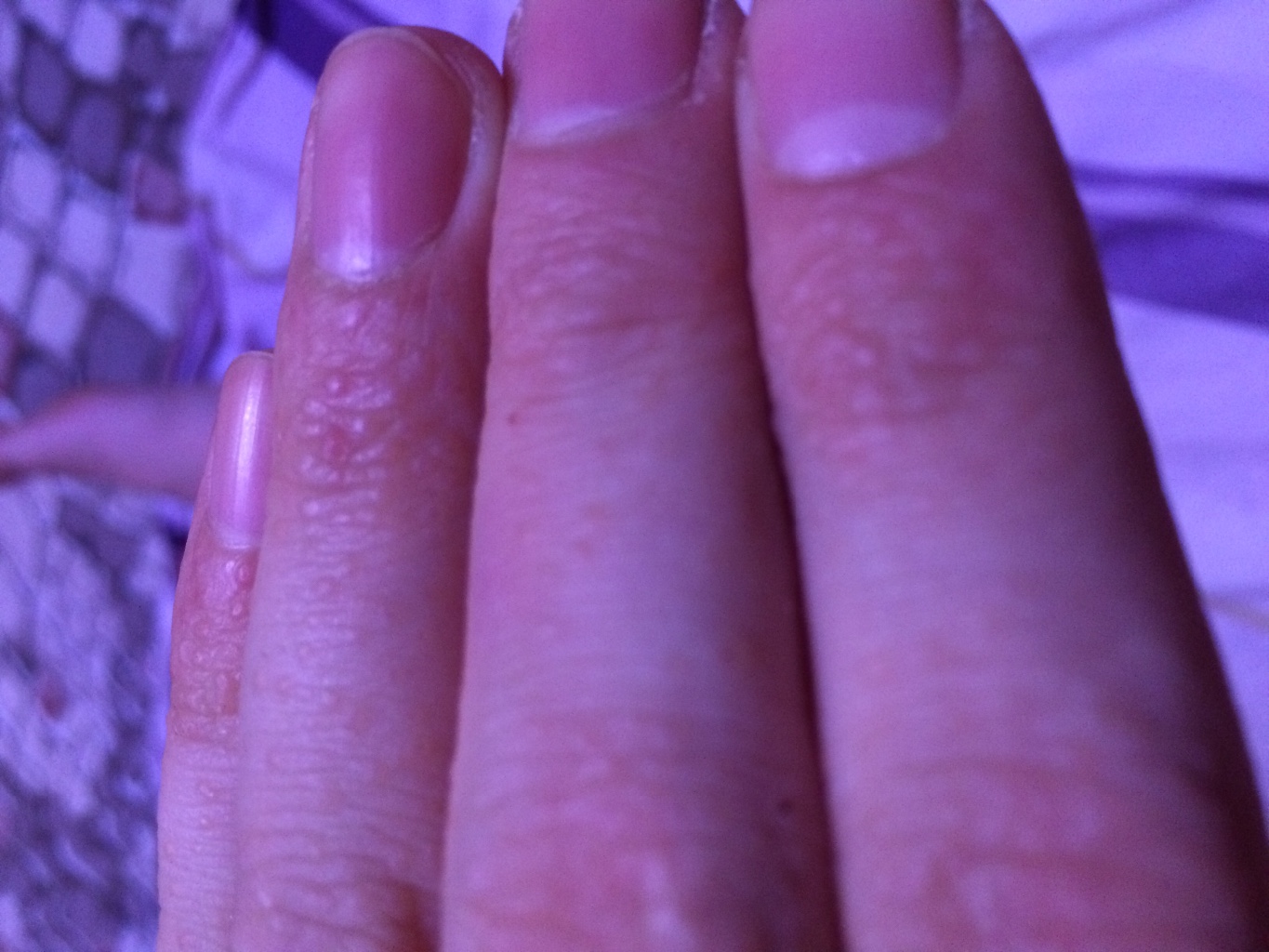
Продолжение
Помимо позывов к расчесыванию, к симптомам дисгидротического дерматита относятся:
- Прозрачные волдыри
- Красная потрескавшаяся кожа
- Чешуйчатая кожа
Может ли это быть чесотка?
Восьминогий клоп, называемый чесоточным клещом человека, является источником этого распространенного кожного заболевания.Крошечный вредитель зарывается в верхний слой вашей кожи и откладывает там яйца, вызывая чесотку.
Заболевание имеет тенденцию распространяться в очень густонаселенных районах, где люди часто контактируют кожа к коже в течение длительного времени. Обычно чесотку не заразятся от быстрых прикосновений, таких как рукопожатие или объятия.
Зуд рук и ног часто встречается у младенцев и маленьких детей, страдающих чесоткой, но не у взрослых. Это также вызывает:
- Зуд, особенно ночью, всего тела или определенных областей, таких как запястье, локоть, подмышка и перепонка между пальцами
- Прыщавая сыпь
- Крошечные волдыри и чешуйки
- Язвы
- Сероватость -белые или телесные «норы», похожие на линии
Может быть диабет?
Проблема с кожей иногда является первым признаком диабета.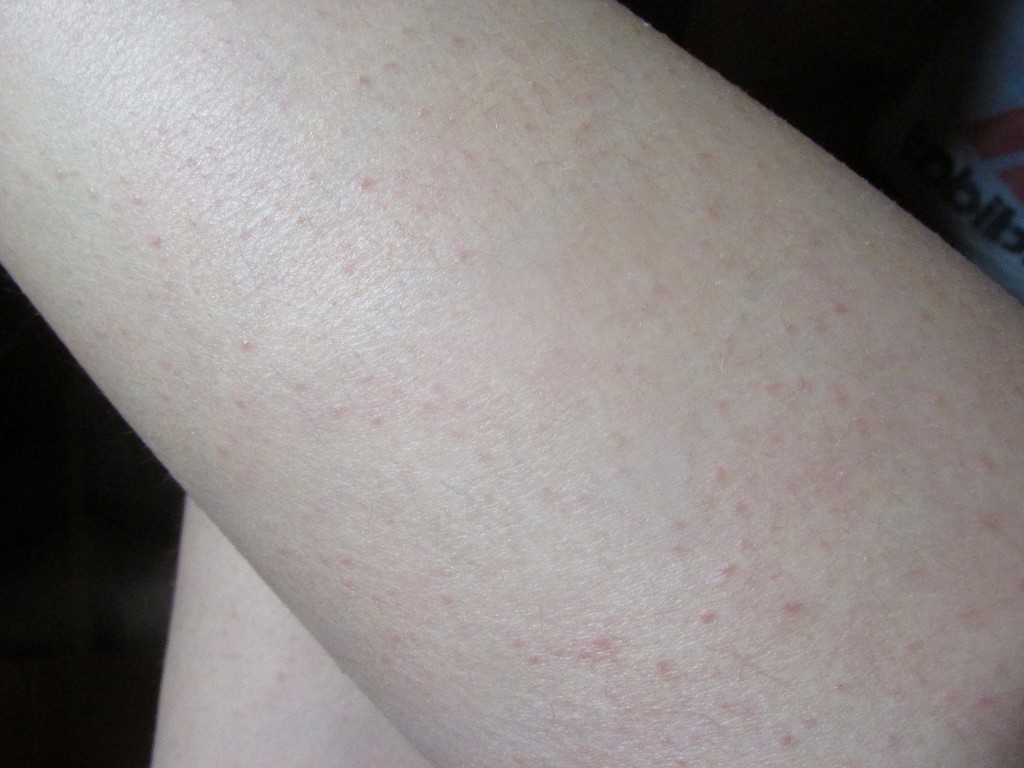 Одно из таких кожных заболеваний — это эруптивный ксантоматоз, при котором руки и ноги могут чесаться.
Одно из таких кожных заболеваний — это эруптивный ксантоматоз, при котором руки и ноги могут чесаться.
Продолжение
Это вызвано неконтролируемым диабетом и проходит, когда болезнь лечится хорошо. Это также может вызвать зуд на руках, ногах и ягодицах.
Другие признаки эруптивного ксантоматоза:
Может ли это быть аллергия?
У вашей кожи может возникнуть аллергическая реакция на что-то, к чему вы прикасаетесь. Реакция, которую вы видите и чувствуете, — это еще один тип экземы, называемый аллергическим контактным дерматитом.
Симптомы могут не проявляться в течение нескольких часов после прикосновения к предмету, на который у вас аллергия. Когда они действительно появляются, вы можете почувствовать зуд и получить:
Как я могу остановить зуд?
В общем, ответ зависит от того, от чего чешутся руки и ноги.
Мази, кремы и лосьоны могут помочь, когда виновата сухая кожа. Если это не мешает вам чесаться, поговорите со своим врачом, чтобы выяснить, что вам подходит.
При аллергической реакции могут потребоваться антигистаминные препараты или кортикостероиды, отпускаемые без рецепта или прописанные врачом.Некоторые продукты лечат чесотку, убивая клещей на вашем теле. Такие кожные заболевания, как псориаз или экзема, часто требуют более подробного плана лечения.
Какой бы ни была причина, не терпите зуда. Вы подвергаетесь большему риску заражения, если поцарапаете слишком много.
Дисгидротическая экзема: симптомы, причины, диагностика, лечение
Что такое дисгидротическая экзема?
Дисгидротическая экзема — это внезапная сыпь в виде маленьких зудящих волдырей на ладонях и по бокам пальцев.Это заболевание кожи также может вызывать появление волдырей на подошвах ног или пальцах ног.
Ваш врач мог бы назвать это по-другому, включая дисгидроз, экзему стоп и кистей рук, помфоликс, везикулярную экзему или ладонно-подошвенную экзему.
Лекарства нет, поэтому волдыри со временем будут появляться и исчезать. Но вы можете справиться с ними с помощью лекарств, увлажняющих средств и соблюдения правил гигиены. Они могут начать уменьшаться, когда вы достигнете среднего возраста. А если у вас легкий случай, он может пройти сам по себе.
Но вы можете справиться с ними с помощью лекарств, увлажняющих средств и соблюдения правил гигиены. Они могут начать уменьшаться, когда вы достигнете среднего возраста. А если у вас легкий случай, он может пройти сам по себе.
Симптомы дисгидротической экземы
Маленькие зудящие волдыри являются наиболее заметным признаком дисгидротической экземы. Обычно они появляются группами. У вас также могут быть:
Зуд или жгучая боль перед появлением волдырей
Волдыри на краях пальцев рук, ног, ладоней и подошв ног
Красная, потрескавшаяся кожа
Потная кожа вокруг волдырей
Ногти, которые утолщаются и меняют цвет
Продолжение
Волдыри часто проходят через 2–3 недели. Но кожа под ним какое-то время может быть красной и нежной.
Но кожа под ним какое-то время может быть красной и нежной.
Дисгидротическая экзема может быть легкой или тяжелой. Если у вас тяжелый случай поражения ног, из-за волдырей вам будет трудно ходить. Волдыри на руках мешают готовить, печатать или мыть посуду.
Иногда волдыри могут инфицироваться, особенно если их много почесать. Признаки наличия инфекции:
Боль
Отек
Корки
Гной в волдырях
Дисгидротическая экзема вызывает
Врачи не уверены, что вызывает экзему.В основном это поражает взрослых в возрасте от 20 до 40 лет, и это в два раза чаще встречается у женщин, чем у мужчин. У вас больше шансов заразиться, если у вас есть аллергия, такая как сенная лихорадка, дисгидротическая экзема в семейном анамнезе или другие формы экземы.
Несколько факторов могут вызвать дисгидротическую экзему, в том числе:
Стресс
Контакт с металлами, такими как соли никеля, кобальта или хрома, на работе или с такими вещами, как бижутерия
Потные или мокрые руки и ноги
Теплая влажная погода
ВИЧ-инфекция
Некоторые методы лечения слабой иммунной системы (иммуноглобулин)
Сезонная аллергия
Около половины всех людей с дисгидротической экземой другие виды экземы, такие как контактный и атопический дерматит.Это состояние не заразно. Вы не можете заразиться этим, если дотронетесь до того, у кого он есть.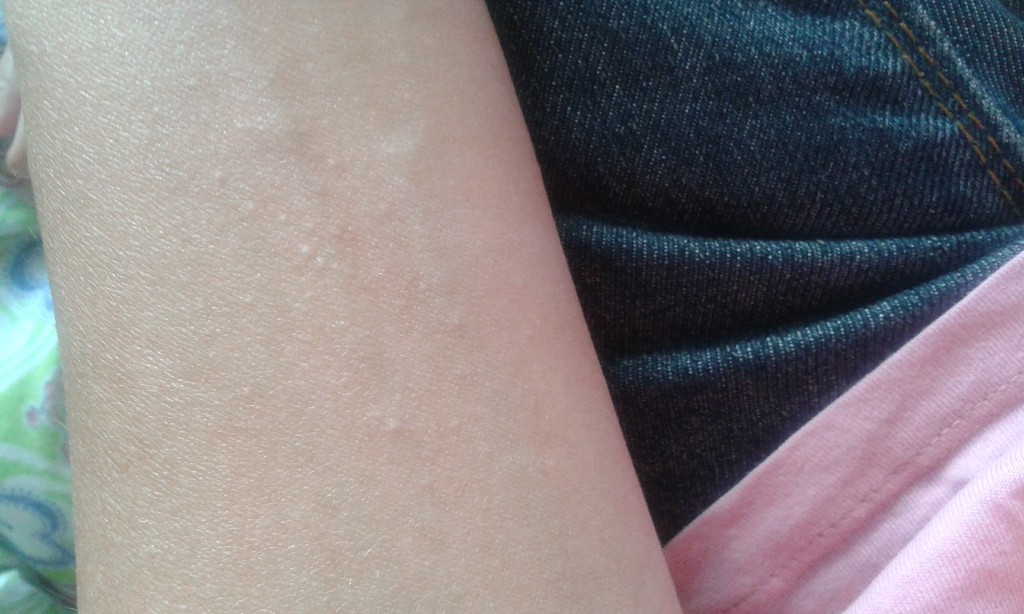
Диагноз дисгидротической экземы
Ни один лабораторный анализ не может подтвердить, что у вас дисгидротическая экзема, но если вы заметили волдыри на руках и ногах, обратитесь к дерматологу (врачу, специализирующемуся на вашей коже). Они будут смотреть на ваши руки и ноги, а также на ваши ногти. Ваш врач также может предложить тесты, чтобы исключить другие состояния с похожими симптомами, например, стопу спортсмена.
Возможно, вам также понадобится обратиться к врачу-аллергологу (аллергологу).Патч-тесты могут показать, есть ли у вас аллергия на никель или другой металл. Во время этих тестов ваш врач накладывает на вашу кожу пластыри с небольшим количеством различных металлов или других веществ, чтобы узнать, реагируете ли вы на них.
Лечение дисгидротической экземы
Ваш врач может назначить мазь или крем со стероидом, чтобы уменьшить отек и помочь избавиться от волдырей. Ваша кожа будет лучше впитывать лекарство, если после использования крема вы положите на нее влажный компресс. Если у вас серьезное обострение, вам может потребоваться прием стероидных препаратов, таких как преднизон, в виде таблеток.
Если у вас серьезное обострение, вам может потребоваться прием стероидных препаратов, таких как преднизон, в виде таблеток.
Продолжение
Антигистаминные препараты, такие как дифенгидрамин (Бенадрил) или лоратадин (Алаверт, Кларитин), также могут помочь при зуде. Или вы можете прикладывать холодный влажный компресс к волдырям по 15 минут несколько раз в день.
Если эти методы лечения вам не подходят, вы можете попробовать одно из следующих:
Световая терапия. Для очистки кожи используется ультрафиолетовый (УФ) свет.Вы можете сначала получить лекарство, которое поможет вашей коже лучше реагировать на свет.
Ботулинический токсин. Эти уколы предотвращают потоотделение рук и ног, что может вызвать появление волдырей.
Лекарства, замедляющие вашу иммунную систему. Мазь такролимуса (Протопик) или крем пимекролимуса (Элидел) могут снять отек и раздражение.
 Эти препараты могут быть альтернативой, если вы не хотите принимать стероиды.
Эти препараты могут быть альтернативой, если вы не хотите принимать стероиды.Слив пузырей. Ваш дерматолог может удалить жидкость из волдырей.Не пытайтесь сделать это самостоятельно. Вы можете усугубить экзему.
Для борьбы с волдырями в домашних условиях:
Мойте руки и ноги каждый день. Используйте теплую воду и мягкое мыло без запаха. После этого аккуратно промокните кожу насухо.
Снимите кольца перед тем, как мыть руки. Влага может попасть под кольца и вызвать появление новых волдырей.
Надевайте перчатки с хлопковой подкладкой, когда руки находятся в воде, например, когда вы моете посуду.
Наносите густой увлажняющий крем на руки и ноги каждый раз, когда вы принимаете душ или умываетесь.
 Втирайте его, пока кожа еще влажная, чтобы запечатать в воде. Вы также можете использовать крем с диметиконом для защиты кожи.
Втирайте его, пока кожа еще влажная, чтобы запечатать в воде. Вы также можете использовать крем с диметиконом для защиты кожи.Включайте увлажнитель в сухую погоду, чтобы кожа не трескалась.
Если аллергия вызывает экзему, старайтесь держаться подальше от вещей, которые ее вызывают.
Не царапайте волдыри. Вы сделаете им хуже.
Если вы чувствительны к никелю или кобальту, ваш дерматолог может посоветовать вам не есть продукты с высоким содержанием этих металлов. Никель содержится в таких продуктах, как шоколад, брокколи, бобовые и орехи. Кобальт содержится в моллюсках, печени, орехах, свекле, капусте и шоколаде.
Pompholyx (дисгидротическая экзема) — NHS
Помфоликс (дисгидротическая экзема) — это тип экземы, при котором на пальцах, ладонях и иногда на подошвах ног появляются крошечные волдыри.
Он может поражать людей любого возраста, но чаще всего встречается у взрослых до 40 лет.
Иногда помфоликс можно спутать с похожими состояниями.
Обратитесь к терапевту, если у вас есть волдыри на коже.
Информация:Консультации по коронавирусу
Получите консультацию по коронавирусу и экземе от Национального общества экземы
Симптомы помфоликса
Помфоликс обычно начинается с сильного зуда и жжения кожи на руках и пальцах.
Затем на ладонях и боковых сторонах пальцев (а иногда и на подошвах ног) появляются крошечные зудящие волдыри, из которых может выделяться жидкость.
Кредит:Скотт Камазин / Alamy Stock Photo
https://www.alamy.com/stock-photo-dyshidrotic-eczema-on-the-hand-of-a-34-year-old-female-13537124.html?pv=1&stamp=2&imageid=24D74AAB-D380 -46DB-A6CF-BAB39E34C50F & p = 9949 & n = 0 & Ориентация = 0 & pn = 1 & searchtype = 0 & IsFromSearch = 1 & srch = foo% 3dbar% 26st% 3d0% 26pn% 3d1% 26ps% 3d100% 26sortby% 3d2% 26resultguru% 26resultview% 3ds % 26qt_raw% 3dAE1FMN% 26lic% 3d3% 26mr% 3d0% 26pr% 3d0% 26ot% 3d0% 26creative% 3d% 26ag% 3d0% 26hc% 3d0% 26pc% 3d% 26blackwhite% 3d% 26cutout% 3d% 26tbar% 3d1% 26et % 3d0x000000000000000000000% 26vp% 3d0% 26loc% 3d0% 26imgt% 3d0% 26dtfr% 3d% 26dtto% 3d% 26size% 3d0xFF% 26archive% 3d1% 26groupid% 3d% 26pseudoid% 3d195878% 26a% 3d% 26cdidrt% 3d% 26cds % 26name% 3d% 26qn% 3d% 26apalib% 3d% 26apalic% 3d% 26lightbox% 3d% 26gname% 3d% 26gtype% 3d% 26xstx% 3d0% 26simid% 3d% 26saveQry% 3d% 26editorial% 3d1% 26nu% 3d% 26t % 3d% 26edoptin% 3d% 26customgeoip% 3d% 26cap% 3d1% 26cbstore% 3d1% 26vd% 3d0% 26lb% 3d% 26fi% 3d2% 26edrf% 3d0% 26ispremium% 3d1% 26flip% 3d0% 26pl% 3d
В тяжелых случаях волдыри могут быть довольно большими и могут распространяться на тыльную сторону кистей, стоп и конечностей.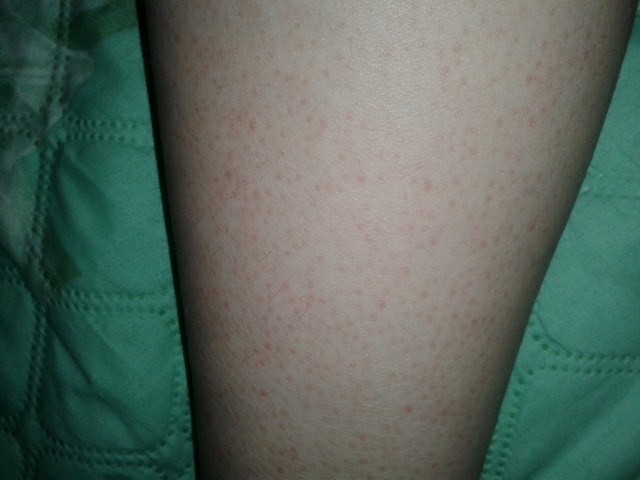
Кожа иногда может инфицироваться. Признаки инфекции могут включать в себя очень болезненные волдыри, из которых выделяется гной или покрываются золотой коркой.
Волдыри обычно заживают в течение нескольких недель. Кожа имеет тенденцию становиться сухой, трескаться или шелушиться по мере заживления.
Что вызывает помфоликс?
Неясно, что именно вызывает помфоликс, но это может быть вызвано или усугублено:
- грибковой инфекцией кожи — это может быть на руках или на удалении от волдырей (например, между пальцами ног) и потребуется лечение
- реакция на что-то, что коснулось вашей кожи, например, на определенные металлы (особенно никель), моющие средства, бытовую химию, мыло, шампунь, косметические продукты или духи
- стресс
- потливость — помфоликс чаще встречается весной и летом, в более теплом климате и у людей с повышенной потливостью (гипергидрозом)
Как долго это длится?
Во многих случаях помфоликс проходит сам по себе в течение нескольких недель.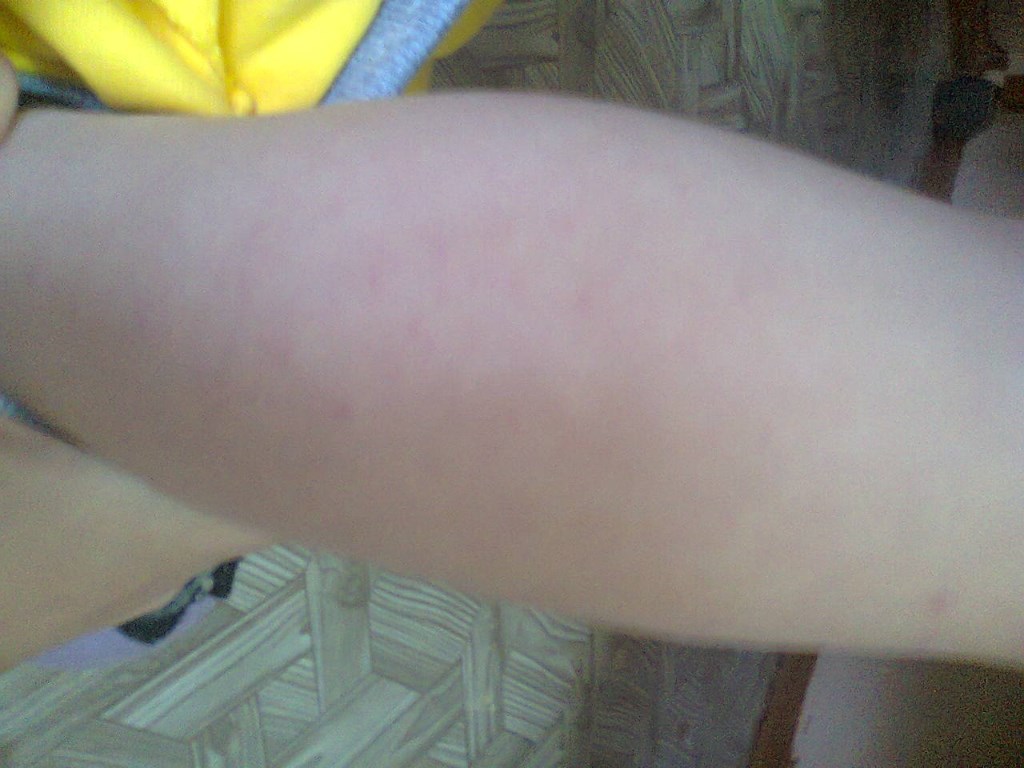 Приведенные ниже методы лечения могут помочь облегчить ваши симптомы.
Приведенные ниже методы лечения могут помочь облегчить ваши симптомы.
Иногда помфоликс может возникнуть только один раз и никогда не вернуться, но часто он возникает и проходит в течение нескольких месяцев или лет. Любой из упомянутых выше триггеров может снова вызвать его вспышку.
Иногда помфоликс бывает более длительным и трудно поддается лечению.
Что можно сделать для облегчения помфоликса
Вам следует избегать контакта с чем-либо, что может вызвать раздражение вашей кожи, включая мыло, шампуни и другие бытовые химические вещества.
Используйте смягчающее средство в качестве заменителя мыла и надевайте перчатки с хлопковой подкладкой, если есть риск контакта с другими потенциально раздражающими веществами, например, при мытье волос или выполнении работы по дому.
Не лопнуть волдыри. Пусть исцеляются самостоятельно. Если они особенно большие, ваш терапевт может их осушить.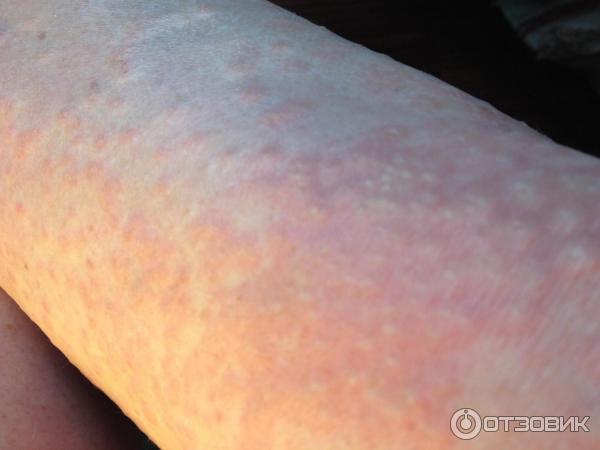
Лечение помфоликса по GP
Основные процедуры, которые ваш терапевт может порекомендовать для лечения симптомов помфоликса, аналогичны тем, которые используются при лечении атопической экземы, в том числе:
- смягчающие средства (увлажняющие средства) — используйте их все время и вместо мыла, чтобы предотвратить высыхание кожи Стероидный крем
- — уменьшает воспаление и раздражение и помогает коже заживать.
Ваш терапевт, вероятно, пропишет сильный стероидный крем для использования в течение короткого периода времени, чтобы минимизировать риск побочных эффектов стероидов.
Вам могут посоветовать на ночь надевать хлопчатобумажные перчатки, чтобы крем впитался в кожу.
Вы также можете попробовать:
- замачивать руки в разбавленном растворе перманганата калия (1:10 000) в течение 10-15 минут один или два раза в день на срок до 5 дней
- антигистаминные препараты, чтобы уменьшить зуд и помочь вам спать, если зуд не дает вам уснуть по ночам
Эти препараты можно приобрести в аптеке без рецепта. Ваш фармацевт может посоветовать, подходят ли они вам и как их использовать.
Ваш фармацевт может посоветовать, подходят ли они вам и как их использовать.
Антибиотики могут быть прописаны при инфицировании кожи.
Специализированные процедуры
Если ваш помфоликс продолжает возвращаться или серьезный и не улучшается с помощью вышеуказанных процедур, ваш терапевт может направить вас к специалисту по лечению кожных заболеваний (дерматологу).
Дерматолог может порекомендовать 1 из следующих методов лечения:
- фототерапия — контролируемое воздействие ультрафиолетового (УФ) света
- стероидные таблетки или очень сильный стероидный крем
- кремы или мази с иммунодепрессантами, такие как пимекролимус или такролимус
- в таблетках с иммунодепрессантами или капсулы, такие как циклоспорин или азатиоприн
- алитретиноиновые капсулы — лекарство, которое помогает облегчить тяжелую экзему, поражающую руки, когда другие методы лечения не помогли
Подобные кожные заболевания
Состояния, которые могут быть похожи на помфоликс, включают:
- буллезное импетиго — инфекционная кожная инфекция, которая в основном поражает детей и вызывает язвы и волдыри
- буллезный пемфигоид — пузырчатое состояние кожи, которое, как правило, поражает пожилых людей
- контактный дерматит — тип экземы, вызванный контактом кожи с веществом, вызывающим раздражение или аллергическую реакцию
- болезнь рук, ящура — вирусная инфекция, которая поражает главным образом детей раннего возраста и может вызывать образование небольших волдырей на пальцах рук.
 и ладони
и ладони - герпетический белый (белый палец) скопление гноя (абсцесс) на конце пальца, которое может вызвать внезапное покраснение, отек, болезненность и образование пузырей.
- Пустулезный псориаз — необычный тип псориаз, при котором на коже появляются пузыри, наполненные гноем
Последняя проверка страницы: 18 июня 2018 г.
Срок следующей проверки: 18 июня 2021 г.
кожных заболеваний | Рак.Net
Лечение рака может повлиять на кожу, волосы и ногти человека. Часто кожные проблемы от лечения рака не являются серьезными, но могут быть неудобными и заметными. Некоторые люди могут бороться с видимыми изменениями или симптомами, вызванными заболеванием кожи.
Состояние кожи со временем может улучшиться, но некоторые не исчезнут. Существуют варианты лечения большинства кожных заболеваний, вызванных лечением рака. Снятие побочных эффектов, таких как кожные заболевания, является важной частью лечения и лечения рака.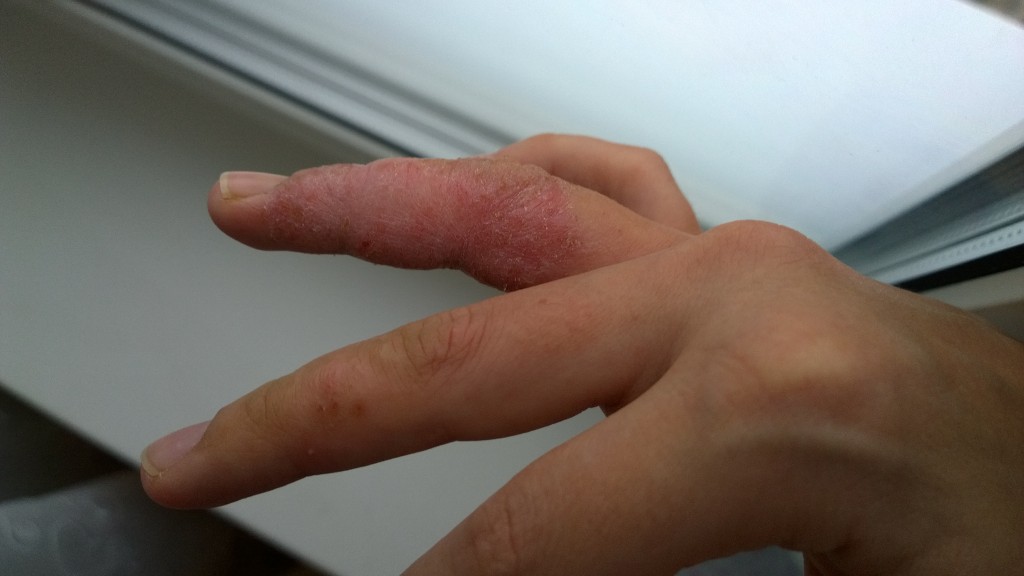 Это называется паллиативной или поддерживающей терапией.
Это называется паллиативной или поддерживающей терапией.
Лечение кожных заболеваний
В большинстве случаев профилактика — лучший способ справиться с кожными проблемами. Сообщите своему лечащему врачу, если у вас есть язвы, раны, сыпь или другие проблемы с кожей. Иногда зуд, боль или дискомфорт являются первыми признаками заболевания кожи. Сообщите своей медицинской бригаде, если у вас возникнут эти проблемы, даже если они не видны.
Ниже приводится общая информация о распространенных кожных заболеваниях и о том, как ваша медицинская бригада может с ними справиться.
Сыпь. Сыпь может быть побочным эффектом химиотерапии, таргетной терапии, иммунотерапии, лучевой терапии или трансплантации костного мозга. У людей может появиться сыпь, похожая на акне или корь. Существует несколько способов лечения сыпи в зависимости от ее степени тяжести:
При сыпи легкой или средней степени тяжести врач может назначить препараты, называемые кортикостероидами, в виде крема.
 Ваш врач может также порекомендовать кремы с антибиотиками или антибиотики, которые принимают внутрь.
Ваш врач может также порекомендовать кремы с антибиотиками или антибиотики, которые принимают внутрь.При более сильной сыпи ваш врач может назначить кортикостероиды для приема внутрь и использовать в виде крема. Ваш врач может также на короткое время прекратить химиотерапию и возобновить ее с более низкой дозы.
Если эти шаги не сработают, ваш врач может направить вас к дерматологу для другого лечения.
Сухая и кожный зуд. Сухая кожа называется ксерозом, а зудящая кожа называется кожным зудом. Этот побочный эффект чаще встречается у людей с раком крови, таких как лейкемия, лимфома и множественная миелома.Сухая и зудящая кожа также очень часто встречается при химиотерапии, таргетной терапии, лучевой терапии и трансплантации костного мозга.
Для ухода за сухой кожей:
Используйте увлажняющий крем не реже двух раз в день и в течение 15 минут после душа.
Избегайте продуктов, раздражающих кожу.
 Сюда входят мыло, моющие средства и кремы с ароматизаторами.
Сюда входят мыло, моющие средства и кремы с ароматизаторами.Избегайте продуктов, которые царапают или очищают кожу, таких как губки, скрабы для ванны или мочалки.
Примите душ и искупайтесь теплой водой. Горячая вода может еще больше высушить кожу.
Если кожа очень сухая и потрескавшаяся, используйте увлажняющие средства, содержащие салициловую кислоту, мочевину, аммоний или молочную кислоту. Это смягчит кожу и позволит удерживать воду.
Для лечения кожного зуда:
Избегайте ароматизированных продуктов для кожи.
Используйте кремы с ментолом, камфорой или прамоксином, которые продаются без рецепта.Вы также можете использовать местные стероиды, прописанные врачом.
Попробуйте принимать пероральные препараты, называемые антигистаминными средствами. Прежде чем принимать какие-либо лекарства, поговорите со своим лечащим врачом о зуде.
Чувствительность к свету.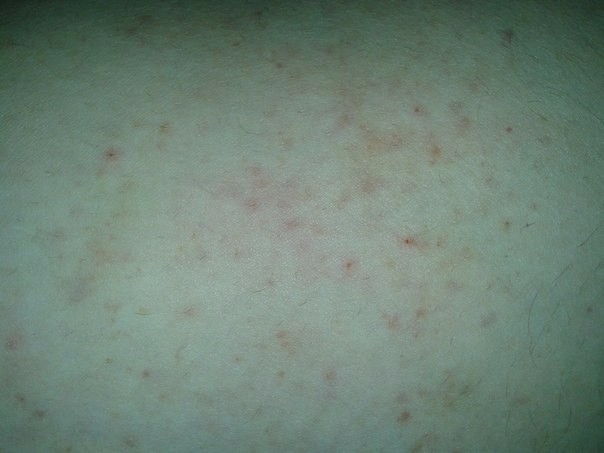 Некоторые виды химиотерапии, лучевой терапии и трансплантации стволовых клеток могут сделать кожу более чувствительной к свету. Это называется светочувствительностью. Для защиты чувствительной кожи от солнечных ожогов на улице:
Некоторые виды химиотерапии, лучевой терапии и трансплантации стволовых клеток могут сделать кожу более чувствительной к свету. Это называется светочувствительностью. Для защиты чувствительной кожи от солнечных ожогов на улице:
Прикрывайся одеждой или головным убором, особенно с 10 до 16 часов.
Используйте солнцезащитный крем с фактором защиты от солнца (SPF) не менее 15 и помеченным как крем широкого спектра действия. Солнцезащитный крем широкого спектра действия блокирует лучи UVA и UVB. Обязательно нанесите достаточно, чтобы покрыть все тело (1 унция или 35 мл). Повторно наносите каждые 2 часа или каждый час, если вы плаваете или потеете.
Смена ногтей. При лечении рака ногти могут подниматься, ломаться или образовываться светлые или темные полосы или бороздки. Кутикула, окружающая ногти, также может опухать, становиться красной и болезненной.Если у вас изменились ногти в результате химиотерапии, ваш врач может порекомендовать вам охладить руки и ноги льдом или надеть холодные перчатки или тапочки во время лечения, особенно для препаратов доцетаксел (доцефрез, Таксотер) и паклитаксел (таксол).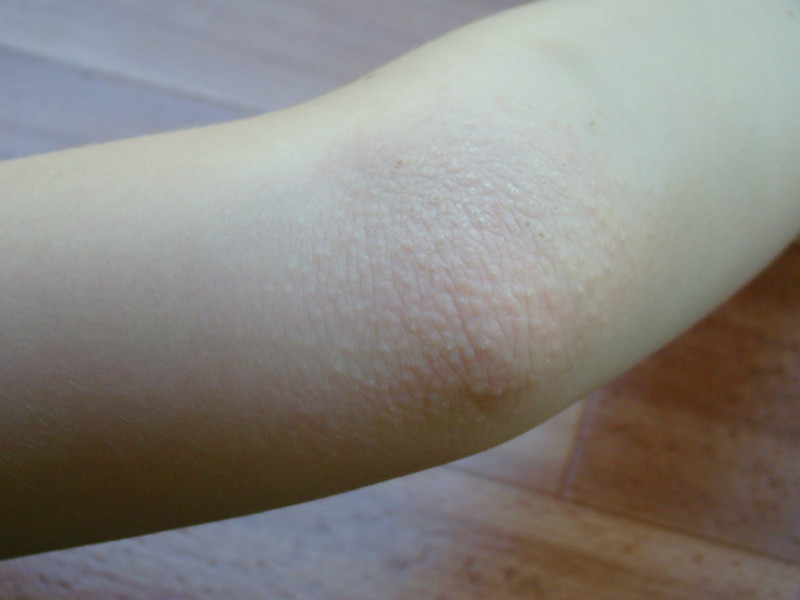 Холод помогает сужать кровеносные сосуды в руках и ногах. Это может помочь уменьшить количество этих препаратов, попадающих в руки и ноги.
Холод помогает сужать кровеносные сосуды в руках и ногах. Это может помочь уменьшить количество этих препаратов, попадающих в руки и ноги.
Чтобы помочь справиться с любыми изменениями ногтей, которые у вас возникают:
Подстригайте ногти.
Избегайте маникюра и педикюра.
Надевайте перчатки при работе во дворе или уборке.
Используйте масла или кремы, чтобы кожа вокруг ногтей оставалась мягкой.
Избегайте слишком тесной обуви.
При подозрении на инфекцию замачивайте ногти каждый вечер на 15 минут в растворе белого уксуса и водопроводной воды в равных количествах.
Проблемы кожи, связанные с лучевой терапией. Когда лучевая терапия применяется к раковым клеткам, она также влияет на здоровые клетки кожи. Это может вызвать шелушение, зуд или повреждение кожи. Повреждение кожи от лучевой терапии часто начинается через 1 или 2 недели лечения.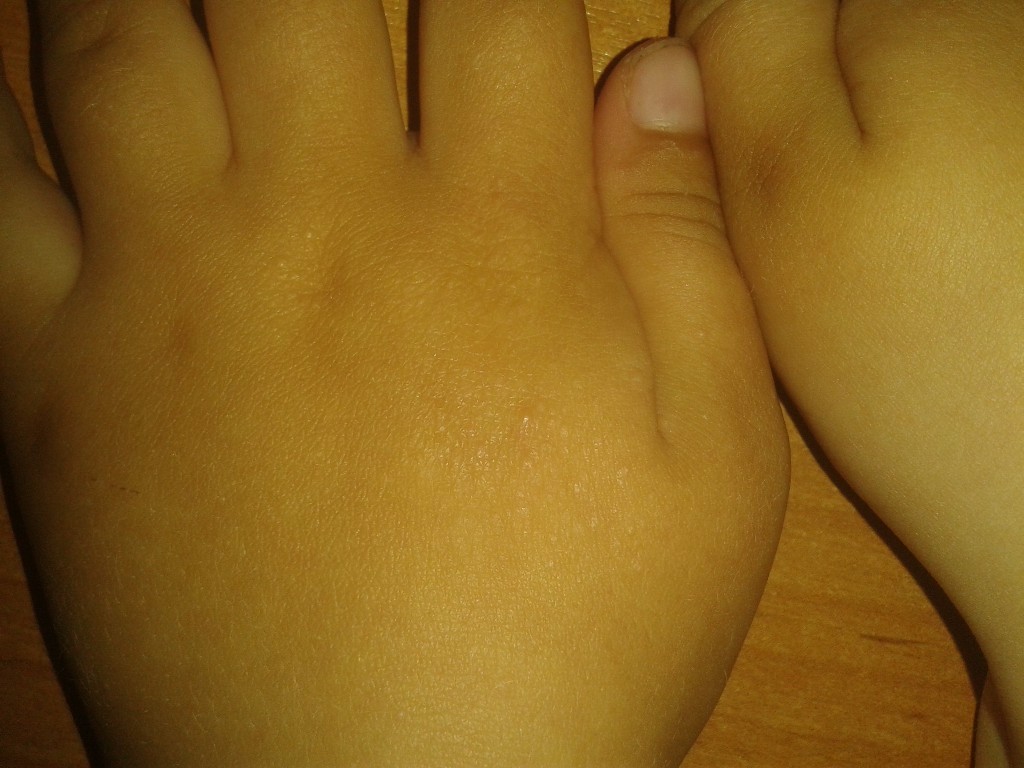 Чаще всего проходит через несколько недель после окончания лечения. Если это станет проблемой, ваш врач может изменить дозу или график лучевой терапии, пока состояние не улучшится.
Чаще всего проходит через несколько недель после окончания лечения. Если это станет проблемой, ваш врач может изменить дозу или график лучевой терапии, пока состояние не улучшится.
Кремы для кожи с кортикостероидами, такие как крем мометазон (Elocon), могут помочь предотвратить изменения кожи в результате лучевой терапии.Но убедитесь, что вы не применяете эти кремы в течение 4 часов после лучевой терапии. Сообщите своему лечащему врачу, если вы заметите открытые язвы или участки влажной кожи. Это может быть признаком инфекции, требующей лечения пероральными антибиотиками.
Экстравазация химиотерапии или утечки. Экстравазация химиотерапии — это то, что происходит, когда химиотерапия, введенная в вену, попадает на кожу. Это может вызвать боль или жжение, а если не лечить, может образоваться открытая рана. Если во время химиотерапии вы испытываете боль или жжение, немедленно сообщите об этом своему лечащему врачу.Скорее всего, они прекратят химиотерапию и обработают область вокруг инфузии местными или инъекционными лекарствами. Ваша медицинская бригада также покажет вам, как ухаживать за этим участком дома. Затем вы получите химиотерапию через другую вену или другим методом.
Ваша медицинская бригада также покажет вам, как ухаживать за этим участком дома. Затем вы получите химиотерапию через другую вену или другим методом.
Пролежни или пролежни. Пролежни или пролежни возникают в результате постоянного давления на одну часть тела. Часто они образуются на пятках стоп, копчике и других частях тела с тонким слоем жира.Чтобы предотвратить и лечить пролежни, попробуйте использовать воздушную или водную подушку, лежащую на матрасе. Вы также можете использовать слой с низкой потерей воздуха или псевдоожиженный слой, которые более равномерно распределяют вес человека по поверхности. Важно обратиться за лечением пролежней, чтобы уменьшить боль и предотвратить их ухудшение.
Злокачественные раны. Когда рак повреждает кожу, это может вызвать злокачественную рану. Эти раны могут вызывать многие типы рака, но чаще всего они возникают при раке кожи и раке груди.Злокачественные раны могут легко инфицироваться и быть очень болезненными или зудящими. Они могут вытекать большое количество жидкости или крови и иметь очень сильный запах. Поместите в комнату поглотитель запаха, например наполнитель для кошачьего туалета или древесный уголь, чтобы уменьшить запах. Или вы можете попробовать добавить другой запах, например горящую свечу, ваниль, уксус или кофе. Имейте в виду, что запахи и духи могут беспокоить некоторых людей и вызывать тошноту. Антибиотики для местного применения, такие как метронидазол (несколько торговых марок), могут помочь уменьшить запах.Если у вас злокачественная рана, поговорите со своим лечащим врачом.
Они могут вытекать большое количество жидкости или крови и иметь очень сильный запах. Поместите в комнату поглотитель запаха, например наполнитель для кошачьего туалета или древесный уголь, чтобы уменьшить запах. Или вы можете попробовать добавить другой запах, например горящую свечу, ваниль, уксус или кофе. Имейте в виду, что запахи и духи могут беспокоить некоторых людей и вызывать тошноту. Антибиотики для местного применения, такие как метронидазол (несколько торговых марок), могут помочь уменьшить запах.Если у вас злокачественная рана, поговорите со своим лечащим врачом.
Связанные ресурсы
Самовосприятие и рак
Реакции кожи на таргетную терапию и иммунотерапию
Побочные эффекты химиотерапии
Побочные эффекты лучевой терапии
Состояние кожи: A — I
кипит
Также известен как кожные абсцессы фурункулы образуются в результате пореза или разрыва кожи, что приводит к бактериальной инфекции. Они характеризуются красной болезненной областью с болезненным центром, заполненным гноем, который может открыться самопроизвольно или после хирургического разреза.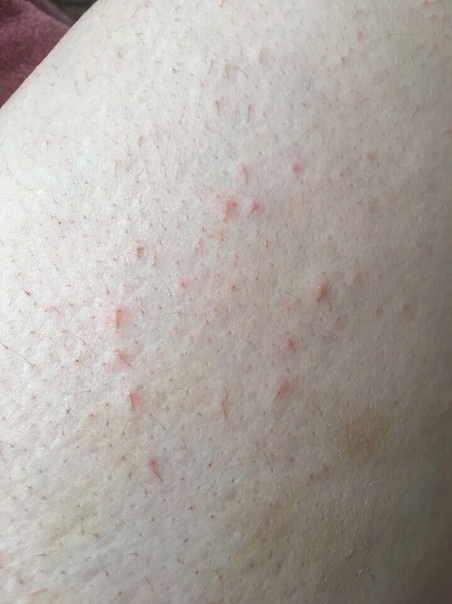 Некоторые фурункулы вызваны вросшими волосами. Другие вызваны закупоркой потовых желез, например, некоторые виды кистозных прыщей. Любой может заболеть. Они быстро растут и обычно болезненны, пока не истощатся. Однако, если оставить его в покое, фурункул естественным образом разовьется и лопнет, позволяя гною стекать и коже заживать. Люди с ослабленной иммунной системой более подвержены фурункулам, чем население в целом.
Некоторые фурункулы вызваны вросшими волосами. Другие вызваны закупоркой потовых желез, например, некоторые виды кистозных прыщей. Любой может заболеть. Они быстро растут и обычно болезненны, пока не истощатся. Однако, если оставить его в покое, фурункул естественным образом разовьется и лопнет, позволяя гною стекать и коже заживать. Люди с ослабленной иммунной системой более подвержены фурункулам, чем население в целом.
Фурункулы обычно возникают на частях тела с волосами или потовыми железами и подвергаются трению, как правило, на лице, шее, подмышках или ягодицах.Существует множество различных типов фурункулов:
Фурункул или карбункул: Эти абсцессы вызываются бактерией Staphylococcus aureus. Фурункул — это индивидуальный фурункул; карбункулы — это глубокие скопления фурункулов, которые чаще всего образуются на шее, плечах или бедрах.
Пилонидальная киста: Инфицированный волосяной фолликул вокруг области ягодиц, возникший в результате длительного сидения.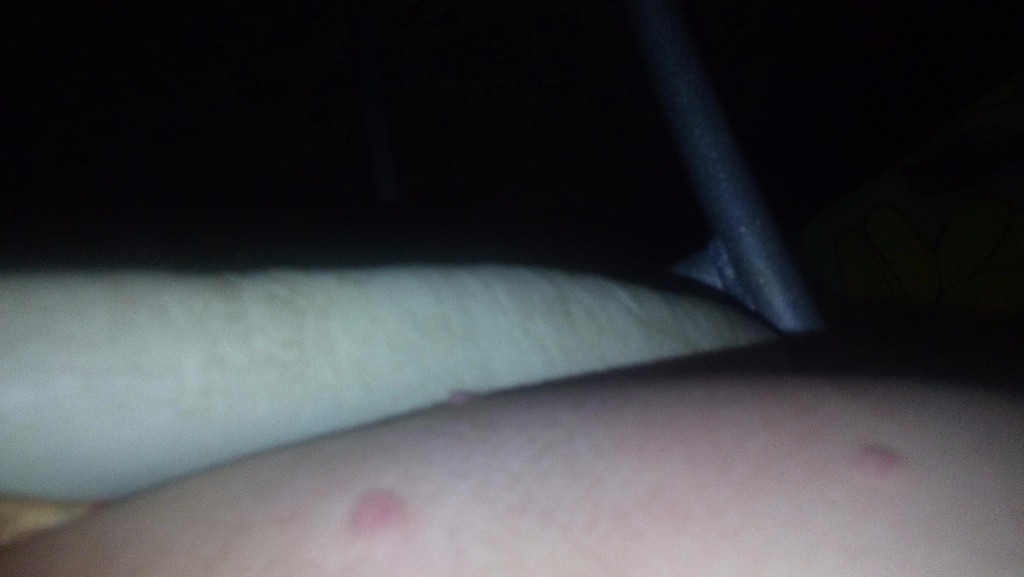 Пилонидальные кисты почти всегда требуют лечения.
Пилонидальные кисты почти всегда требуют лечения.
Hidredenitis Suppurativa: Это множественные абсцессы, которые образуются из заблокированных потовых желез в подмышечных впадинах или в паху.
Кистозные угри: Эти нарывы располагаются более глубоко в тканях кожи, чем более поверхностные формы угрей. Обычно это происходит среди подростков.
Фурункулы хорошо поддаются домашним средствам. Чтобы ускорить заживление, приложите тепло к фурункулу в виде горячих ванн или компрессов. Следите за чистотой пораженного участка, нанесите безрецептурную мазь с антибиотиком и накройте марлей. Не прокалывайте и не сдавливайте нарыв, так как это может привести к дальнейшему заражению. Если фурункул не проходит в течение двух недель, сопровождается лихорадкой или вызывает болезненные ощущения, обратитесь к дерматологу.Врач очистит, вскрывает и осушает фурункул, а также прописывает антибиотик для облегчения инфекции.
Кандидоз
Кандидоз — это медицинский термин, обозначающий дрожжевые инфекции в организме.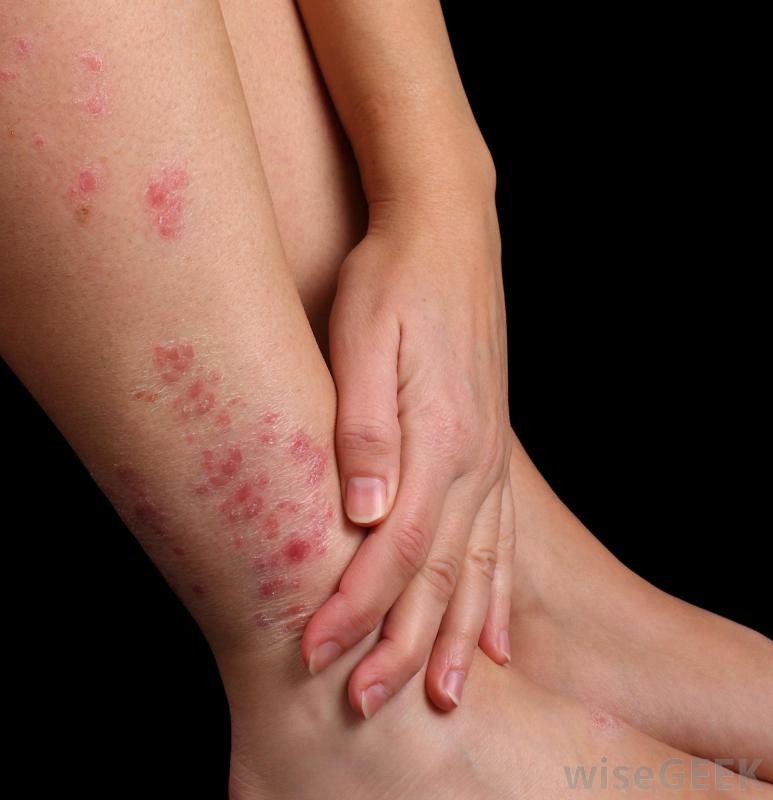 Существует три формы кандидоза, которые относятся конкретно к коже:
Существует три формы кандидоза, которые относятся конкретно к коже:
Кандидоз полости рта (оральный дрозд): Эта инфекция характеризуется ажурными белыми пятнами поверх покрасневших участков на языке, горле или где-либо еще во рту. Обычно это сопровождается лихорадкой, коликами или диареей.Молочница во рту может быть болезненной и вызывать неприятное ощущение жжения во рту. Люди, страдающие диабетом, с подавленной иммунной системой, пациенты, проходящие курс лечения антибиотиками или химиотерапией, а также люди, пользующиеся зубными протезами, более восприимчивы к этой инфекции. Особенно важно поймать его в раннем возрасте у младенцев и детей. Из-за дискомфорта, вызванного молочницей, они могут перестать есть и / или пить.
Сыпь от подгузников: Кандидоз размножается в теплой, влажной среде и в естественных складках кожи.Некоторые виды сыпи от подгузников имеют бактериальный характер, но многие из них вызваны грибковыми инфекциями. Для лечения опрелостей используйте безрецептурные порошки и мази, противогрибковые кремы и лосьоны.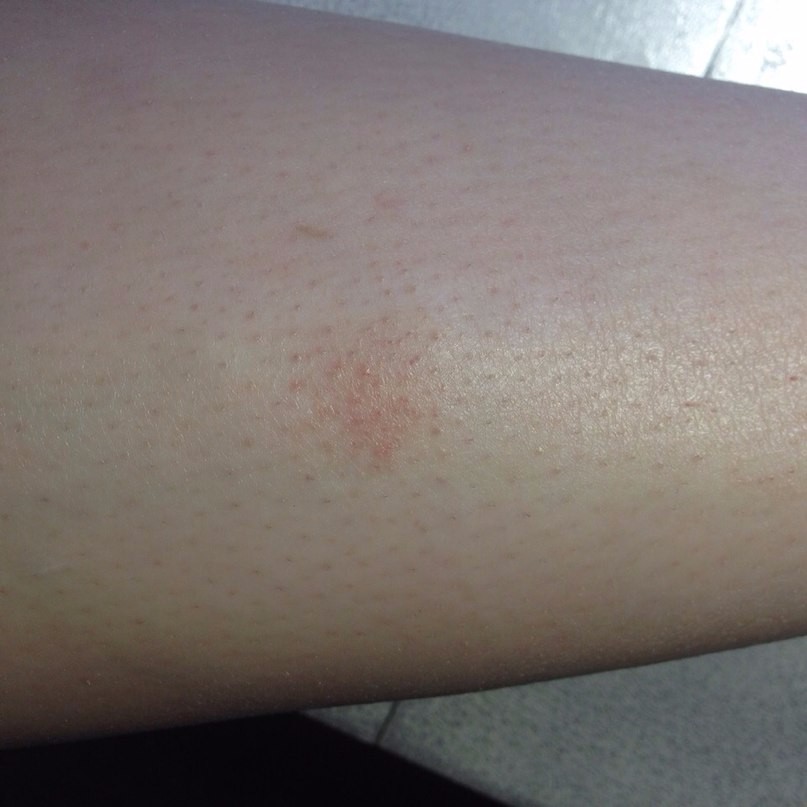 Планируйте частую смену подгузников, чтобы кожа могла регулярно контактировать с воздухом. Если опрелости не проходит в течение семи-десяти дней, обратитесь к дерматологу.
Планируйте частую смену подгузников, чтобы кожа могла регулярно контактировать с воздухом. Если опрелости не проходит в течение семи-десяти дней, обратитесь к дерматологу.
Candidal Intertrigo: Эта дрожжевая инфекция возникает во влажных складках кожи, например, на внутренней стороне бедер, подмышками, под грудью, под животом, за ушами и в перепончатых промежутках между пальцами рук и ног.Это чаще встречается у людей с избыточным весом. Он характеризуется красной сырой кожей, окруженной шелушением и, в некоторых случаях, поражениями, которые чешутся, сочатся или болят. Кандидозные опрелости лечат с помощью лечебных кремов для местного применения.
Целлюлит
Целлюлит — это распространенная бактериальная инфекция кожи, которая вызывается бактериями стафилококка или стрептококка. Обе эти бактерии естественным образом встречаются на коже. Разрыв или порез на коже вызывают попадание бактерий в организм, что приводит к активной инфекции.Целлюлит чаще всего возникает от:
- Трещины или шелушение кожи между пальцами ног
- Укусы или укусы насекомых
- Порез, разрыв или травма кожи
Целлюлит проявляется в виде опухшего красного участка кожи, который становится нежным и горячим на ощупь. Симптомы включают озноб, лихорадку, мышечную боль, усталость, боль или болезненность в области с кожной сыпью или болезнью. Покраснение увеличивается в размерах по мере распространения инфекции. Обычно он возникает внезапно и быстро распространяется.Целлюлит может возникнуть на любом участке тела, но обычно проявляется на лице или ногах. Обязательно обратитесь к дерматологу, как только заметите эти симптомы, чтобы начать эффективное лечение.
Симптомы включают озноб, лихорадку, мышечную боль, усталость, боль или болезненность в области с кожной сыпью или болезнью. Покраснение увеличивается в размерах по мере распространения инфекции. Обычно он возникает внезапно и быстро распространяется.Целлюлит может возникнуть на любом участке тела, но обычно проявляется на лице или ногах. Обязательно обратитесь к дерматологу, как только заметите эти симптомы, чтобы начать эффективное лечение.
Чтобы предотвратить целлюлит, обязательно промойте все порезы или трещины на коже водой с мылом и закройте рану повязкой, пока она не покроется корками. Обратите внимание на покраснение, болезненность, дренаж или боль, так как это признаки инфекции.
Ветряная оспа (Herpes Varicella Zoster)
Ветряная оспа — распространенное заболевание, особенно среди детей.Для него характерны зудящие красные пятна или волдыри по всему телу. Ветряная оспа вызывается вирусом Herpes Varicella Zoster. Это очень заразно, но в большинстве случаев не опасно.
Ветряная оспа может передаваться за два-три дня до появления сыпи, пока волдыри не покроются коркой. Он передается от зараженных людей, которые кашляют, чихают, делятся едой или напитками или прикасаясь к волдырям. Часто сопровождается головной болью, болью в горле и, возможно, повышением температуры тела.Инкубационный период (от воздействия до появления первых симптомов) составляет от 14 до 16 дней. Когда волдыри покрываются коркой, они перестают быть заразными, и ребенок может вернуться к нормальной жизни. Обычно это занимает около 10 дней после появления первых симптомов.
Важно не чесать волдыри, так как это может замедлить процесс заживления и привести к образованию рубцов. Расчесывание также может привести к другой инфекции. Чтобы уменьшить зуд, примите прохладную ванну. Ребенок должен много спать и может принимать безрецептурные анальгетики, чтобы снизить температуру.Более серьезные случаи обычно наблюдаются у людей с другими долгосрочными проблемами со здоровьем.
Хотя ветряной оспой ежегодно болеют около четырех миллионов детей, ее можно предотвратить с помощью вакцины. Дети должны получить две дозы вакцины — первую в возрасте от 12 до 15 месяцев и вторую в возрасте от четырех до шести лет. Детей старшего возраста, которые не были вакцинированы, можно эффективно лечить двумя наверстывающими дозами. Взрослые, которые никогда не болели этим заболеванием, также должны быть вакцинированы.
Рожа
Особый тип кожной инфекции (целлюлит), характеризующийся волдырями; кожа красная, опухшая, теплая и / или болезненная на ощупь; или поражениями с приподнятыми краями, которые чаще всего появляются на лице или ногах.Это также проявляется в виде язв на щеках и переносице. Обычно он вызывается бактериями Streptococcus и встречается как у взрослых, так и у детей.
Рожистое воспаление требует лечения, поэтому вам следует обратиться к дерматологу, как только вы подозреваете, что у вас может быть эта инфекция. Обычно назначают антибиотики (обычно пенициллин).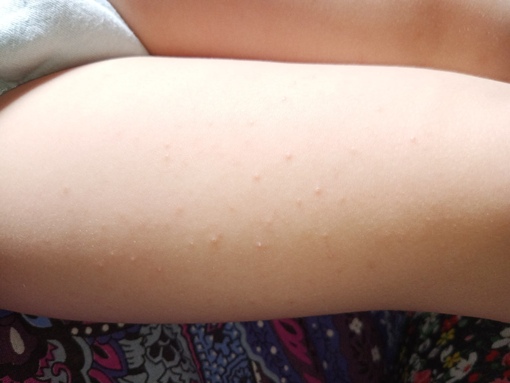 В тяжелых случаях пациенту может потребоваться внутривенное введение антибиотиков.
В тяжелых случаях пациенту может потребоваться внутривенное введение антибиотиков.
Фолликулит
Фолликулит — это воспаление одного или нескольких волосяных фолликулов.Это проявляется в виде сыпи или белых прыщиков или пустул возле волосяного фолликула. Это может произойти на любом участке тела, но обычно поражает волосатые участки, такие как шея или пах. Фолликулы могут быть повреждены из-за многократного трения (например, трения слишком тесной одежды) или закупорки волосяного фолликула (например, из-за бритья). В большинстве случаев фолликулы заражаются бактериями стафилококка.
Есть два типа фолликулита:
Поверхностный фолликулит: Поражает верхнюю часть волосяного фолликула и может вызвать покраснение, воспаление кожи, небольшие скопления красных шишек, волдыри, которые вскрываются и покрываются коркой, и / или зуд и болезненность.Когда инфекция возникает в мужской бороде, это называется зудом парикмахера. Когда это вызвано грибковой инфекцией, оно известно как Tinea Barbae (стригущий лишай).
Глубокий фолликулит: Поражает весь фолликул от его самых глубоких частей под кожей до поверхности кожи. Эта менее распространенная форма фолликулита встречается у людей, которые проходят лечение антибиотиками от прыщей, людей с ВИЧ или людей с фурункулами и карбункулами.
Обычно фолликулит лечат противогрибковыми препаратами.
Гранулема
Гранулема — это общий термин, обозначающий небольшой узелок. Это может быть узелок любого типа, от доброкачественного до злокачественного. Гранулемы встречаются по всему телу. К коже относятся два типа гранулемы:
Пиогенная гранулема: Маленькие красноватые бугорки на коже, которые имеют тенденцию к кровотечению. Это вызвано травмой кожи. Чаще всего встречается на руках и лице. В некоторых случаях узелки исчезают самопроизвольно. Чаще поражение требуется удалить хирургическим путем.В результате этих процедур могут появиться рубцы.
Гранулема Annulare: Этот тип узелка может возникнуть у любого человека, но чаще встречается у детей и молодых людей.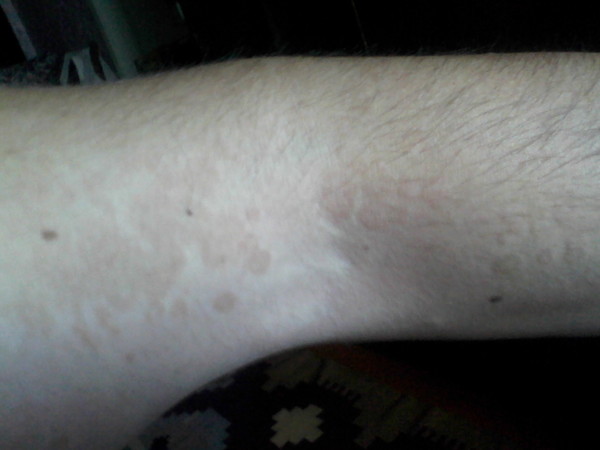 Он характеризуется круглым и твердым поражением в форме кольца; красная, белая или пурпурная кожа вокруг чистого кратера нормальной кожи. Он может появляться индивидуально или группами. Чаще всего он появляется на верхушках кистей и стоп, локтях и коленях. У большинства людей нет других симптомов, но некоторые могут испытывать зуд в месте поражения.Кольцевидная гранулема может исчезнуть сама по себе и может исчезнуть со временем, а может и не исчезнуть без лечения. Однако, если заболеваемость широко распространена или нежелательна с эстетической точки зрения, дерматолог может назначить стероидный крем или ввести стероиды чуть ниже поверхности кожи для ускорения заживления. Еще одним успешным лечением является ПУВА, при котором вводится лекарство под названием псорален, а затем область подвергается воздействию ультрафиолетового света.
Он характеризуется круглым и твердым поражением в форме кольца; красная, белая или пурпурная кожа вокруг чистого кратера нормальной кожи. Он может появляться индивидуально или группами. Чаще всего он появляется на верхушках кистей и стоп, локтях и коленях. У большинства людей нет других симптомов, но некоторые могут испытывать зуд в месте поражения.Кольцевидная гранулема может исчезнуть сама по себе и может исчезнуть со временем, а может и не исчезнуть без лечения. Однако, если заболеваемость широко распространена или нежелательна с эстетической точки зрения, дерматолог может назначить стероидный крем или ввести стероиды чуть ниже поверхности кожи для ускорения заживления. Еще одним успешным лечением является ПУВА, при котором вводится лекарство под названием псорален, а затем область подвергается воздействию ультрафиолетового света.
Головные вши
Головные вши — это маленькие насекомые-паразиты, которые размножаются в человеческих волосах, питаясь крошечными количествами крови с кожи головы.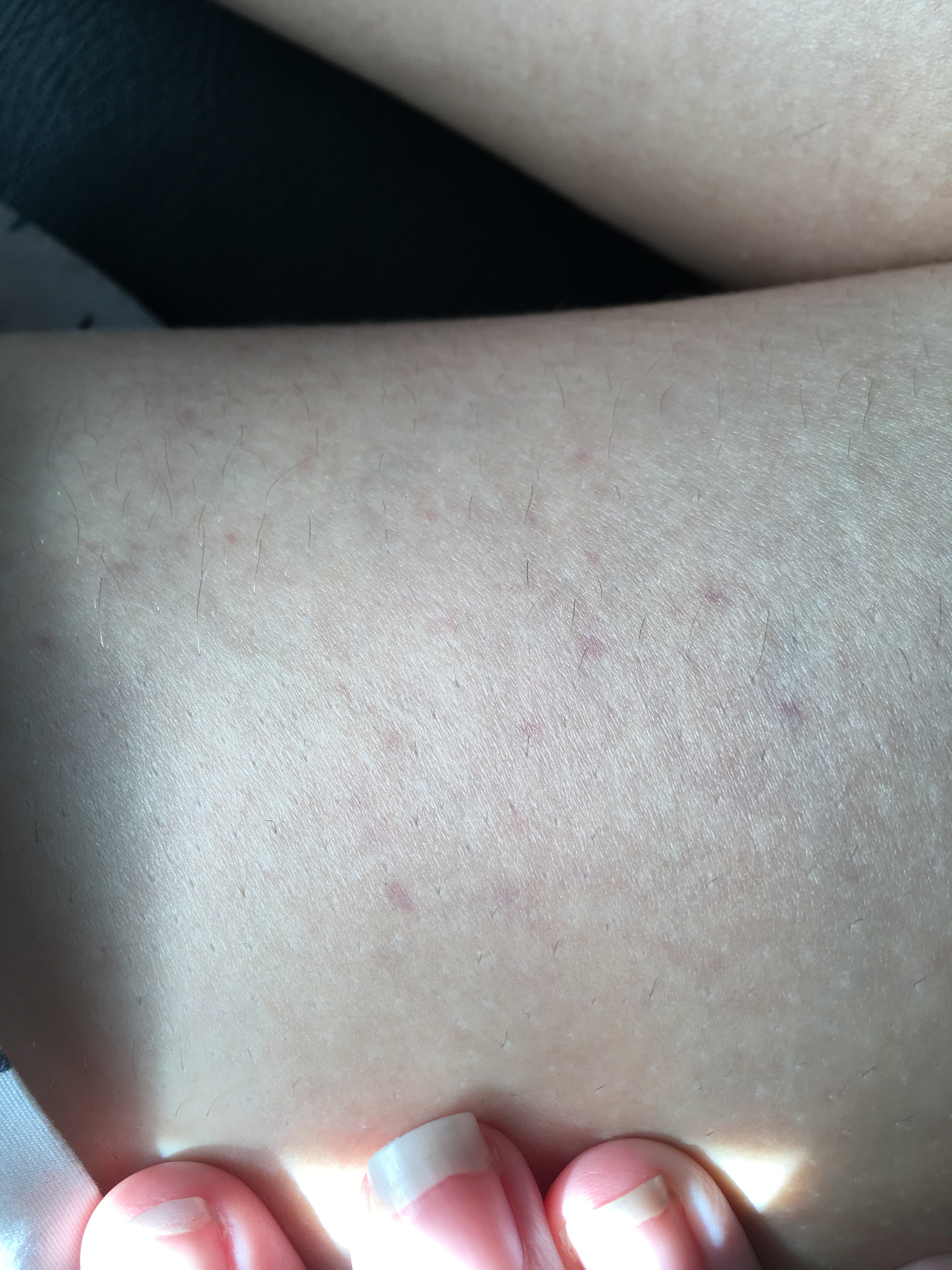 По оценкам, ежегодно в США происходит от шести до 12 миллионов заражений. Это особенно распространено среди детей дошкольного и младшего школьного возраста. Головные вши не передают никаких болезней, но они очень заразны и могут вызывать сильный зуд. Для них характерно сочетание маленьких красных шишек и крошечных белых пятнышек (также известных как яйца или гниды) на нижней части волос, ближайшей к коже (менее четверти дюйма от кожи головы).
По оценкам, ежегодно в США происходит от шести до 12 миллионов заражений. Это особенно распространено среди детей дошкольного и младшего школьного возраста. Головные вши не передают никаких болезней, но они очень заразны и могут вызывать сильный зуд. Для них характерно сочетание маленьких красных шишек и крошечных белых пятнышек (также известных как яйца или гниды) на нижней части волос, ближайшей к коже (менее четверти дюйма от кожи головы).
Головные вши видны невооруженным глазом. Яйца выглядят как желтые, коричневые или коричневые точки на волосах.Также можно увидеть ползающих по коже головы живых вшей. Когда яйца вылупляются, они становятся нимфами (детскими вшами). Нимфы вырастают до взрослых вшей в течение одной-двух недель после вылупления. Взрослая вошь размером с семечко кунжута. Вши питаются кровью кожи головы несколько раз в день. Они также могут выжить до двух дней после ухода за кожей головы.
Головные вши передаются при непосредственном контакте; делясь одеждой, постельным бельем, гребнями, щетками, головными уборами и другими личными товарами; или лежа на мягкой мебели или кроватях зараженного человека.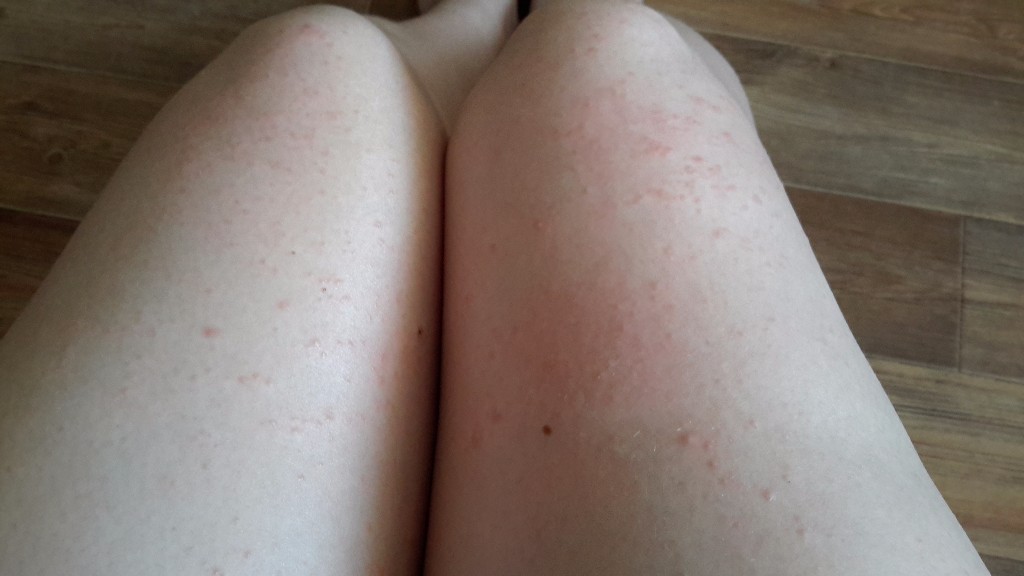 Вы можете определить, есть ли у вашего ребенка вши, разделив волосы на пробор и ища гниды или вшей, особенно вокруг ушей и на затылке. Если у одного из членов вашей семьи диагностировали головные вши, вам нужно будет проверить всех членов семьи.
Вы можете определить, есть ли у вашего ребенка вши, разделив волосы на пробор и ища гниды или вшей, особенно вокруг ушей и на затылке. Если у одного из членов вашей семьи диагностировали головные вши, вам нужно будет проверить всех членов семьи.
Лекарственные средства от вшей включают шампуни, кремы для полоскания и лосьоны, убивающие вшей. Многие из них отпускаются без рецепта, но для более серьезных случаев доступны рецептурные лекарства. Важно использовать эти лекарства точно в соответствии с инструкциями и в течение полного курса лечения от вшей.Не используйте крем для ополаскивания, кондиционер или комбинированный шампунь и кондиционер для волос перед лечением от вшей. Вы также не должны мыть голову шампунем в течение одного или двух дней после нанесения средства. После медикаментозного лечения используйте специальную расческу, чтобы расчесать гниды на коже головы. Повторите всю процедуру через семь-десять дней после первой обработки, чтобы избавиться от недавно вылупившихся вшей.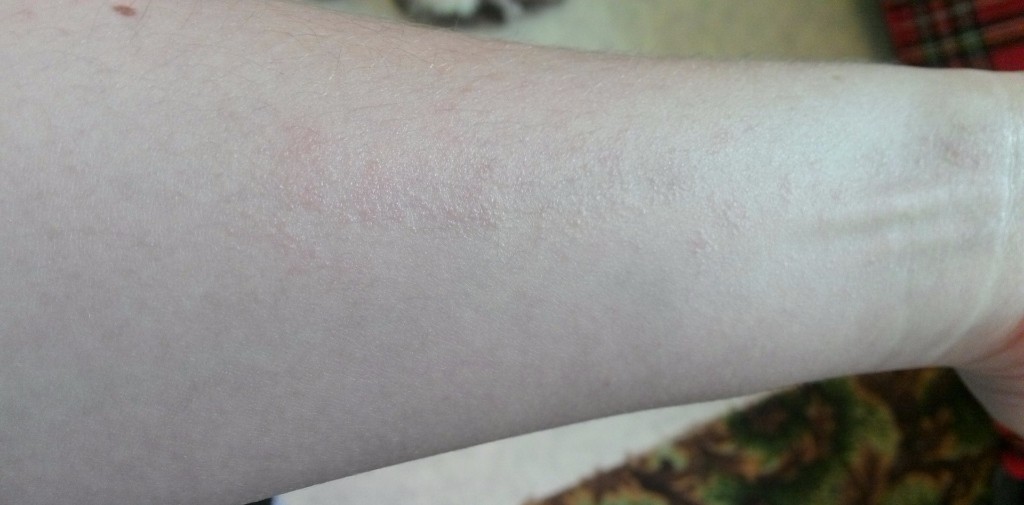 Обратите внимание, что вы не должны лечить человека более трех раз любым лекарством от вшей.
Обратите внимание, что вы не должны лечить человека более трех раз любым лекарством от вшей.
Чтобы избавиться от вшей, вам также необходимо:
- Вымойте все постельное белье и одежду зараженного человека в очень горячей воде.
- Сухая чистка одежды, не предназначенной для машинной стирки.
- Пропылесосьте обивку дома и в машине.
- Любые предметы, например мягкие игрушки, которые нельзя стирать в стиральной машине, можно поместить в герметичный пакет и хранить там две недели. Вши не могут выжить так долго без пищи.
- Замочите расчески, щетки, повязки и другие аксессуары для волос в медицинском спирте или лечебном шампуне не менее одного часа или выбросьте их.
Если у вашего ребенка по-прежнему появляются головные вши после двух недель приема лекарственных препаратов, отпускаемых без рецепта, обратитесь к дерматологу для более эффективного лечения.
Вирус простого герпеса
Простой герпес — это группа вирусных инфекций, вызывающих язвы во рту (оральный герпес) или половых органах (генитальный герпес).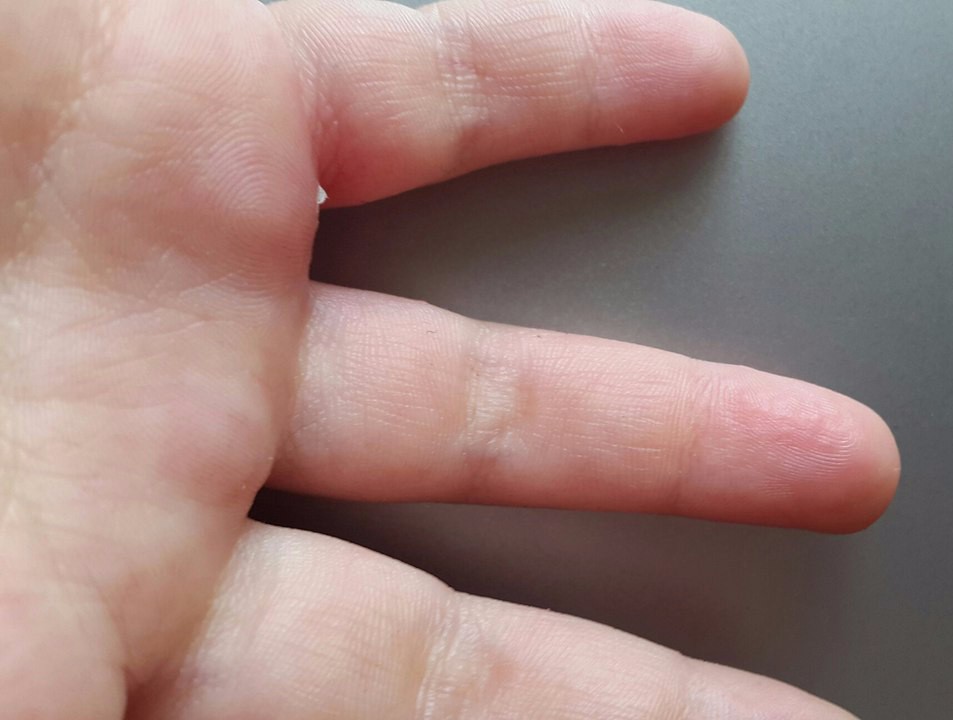 Существует два типа вируса простого герпеса:
Существует два типа вируса простого герпеса:
Вирус простого герпеса типа 1 — это наиболее распространенная форма герпеса, которая поражает большинство людей хотя бы раз в детстве.Он передается от человека к человеку через слюну. Он отвечает за образование герпеса (волдырей) и язвы вокруг рта и губ. Это также может вызвать увеличение лимфатических узлов на шее. Как правило, этот тип герпеса не требует лечения; однако для лечения доступны пероральные препараты. Он исчезнет сам по себе через семь-десять дней.
Вирус простого герпеса типа 2 передается половым путем либо в область гениталий, либо в рот.Примерно каждый пятый взрослый в США имеет эту форму вируса герпеса, хотя многие люди не знают, что у них она есть. Инфекция характеризуется язвочками, которые выглядят как маленькие прыщики или волдыри, которые быстро открываются и выделяют жидкость. Затем следует период образования корок и струпьев до полного заживления поражений, что может занять до четырех недель. Инфекция распространяется на участки кожи, контактирующие с выделениями из волдырей. Чаще всего поражения появляются на влагалище, вульве, половом члене, мошонке, яичках, бедрах или ягодицах.Они могут сопровождаться лихорадкой, увеличением лимфоузлов, головной болью или болезненным мочеиспусканием. Многие люди с генитальным герпесом испытывают ощущение зуда, покалывания, жжения или боли в областях, где будут развиваться поражения.
Инфекция распространяется на участки кожи, контактирующие с выделениями из волдырей. Чаще всего поражения появляются на влагалище, вульве, половом члене, мошонке, яичках, бедрах или ягодицах.Они могут сопровождаться лихорадкой, увеличением лимфоузлов, головной болью или болезненным мочеиспусканием. Многие люди с генитальным герпесом испытывают ощущение зуда, покалывания, жжения или боли в областях, где будут развиваться поражения.
Генитальный герпес диагностируется с помощью теста на вирусную культуру волдырей из очага поражения и анализов крови. Нет никакого известного лекарства. Лечение предназначено для уменьшения боли и ускорения заживления и включает противовирусные препараты. Людям с более серьезными, продолжительными или частыми вспышками дерматолог может назначить более сильное противовирусное средство.
В среднем у взрослых с генитальным герпесом бывает около четырех или пяти вспышек в год. Первая вспышка обычно самая серьезная, и в первый год происходит больше вспышек, чем за любой последующий год. Обычно симптомы начинают проявляться примерно через две недели после передачи инфекции. Вирус укореняется в нервных клетках, бездействуя, пока не появится снова во время новой вспышки. Известно, что вспышки вызваны стрессом, болезнью или чрезмерным солнечным светом. Людям с генитальным герпесом важно избегать половых контактов во время активной вспышки, чтобы снизить риск передачи инфекции половому партнеру.Однако вирус простого герпеса 2 типа может передаваться за несколько дней до появления каких-либо очагов поражения. Вот почему людям с этой инфекцией рекомендуется практиковать безопасный секс и постоянно пользоваться презервативами.
Обычно симптомы начинают проявляться примерно через две недели после передачи инфекции. Вирус укореняется в нервных клетках, бездействуя, пока не появится снова во время новой вспышки. Известно, что вспышки вызваны стрессом, болезнью или чрезмерным солнечным светом. Людям с генитальным герпесом важно избегать половых контактов во время активной вспышки, чтобы снизить риск передачи инфекции половому партнеру.Однако вирус простого герпеса 2 типа может передаваться за несколько дней до появления каких-либо очагов поражения. Вот почему людям с этой инфекцией рекомендуется практиковать безопасный секс и постоянно пользоваться презервативами.
Гнойный гидраденит
Гнойный гидраденит, считающийся тяжелой формой угревой сыпи, представляет собой хроническое воспаление кожи, которое обычно возникает глубоко в коже на участках тела с потовыми железами, таких как пах или подмышки. Для него характерно сочетание черных точек и красных участков, которые вскрываются и выводят гной, что может вызвать зуд или потоотделение.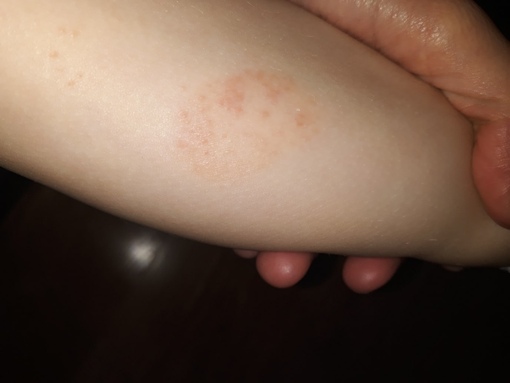 По мере увеличения размера красных шишек они могут становиться более болезненными.
По мере увеличения размера красных шишек они могут становиться более болезненными.
Гнойный гидраденит возникает, когда сальные железы и волосяные фолликулы блокируются жидкостью потовых желез, омертвевшими клетками кожи и другими элементами, обнаруженными в волосяных фолликулах. Эти вещества захватываются и выталкиваются в окружающие ткани. Разрыв или разрез кожи позволяет бактериям проникнуть в область и вызвать воспаление.
Лечение зависит от тяжести состояния. В легких случаях хорошо подойдут домашние средства, например теплые компрессы и регулярное мытье с антибактериальным мылом.В более сложных случаях для лечения инфекции могут потребоваться местные или пероральные антибиотики. Ваш дерматолог может также назначить пероральные ретиноиды, чтобы сальные железы не забивали волосяной фолликул; нестероидные противовоспалительные препараты для снятия боли и отека; и кортикостероиды.
Крапивница (крапивница)
Крапивница характеризуется зудящими красными приподнятыми рубцами (также известными как волдыри) на поверхности кожи, которые могут распространяться или соединяться вместе и образовывать более крупные участки приподнятых поражений. Обычно они вызываются воздействием аллергена или химического раздражителя. Они имеют тенденцию появляться внезапно и часто исчезают так же внезапно.
Обычно они вызываются воздействием аллергена или химического раздражителя. Они имеют тенденцию появляться внезапно и часто исчезают так же внезапно.
Крапивница обычно является аллергической реакцией на пищу, лекарства или животных. Они также могут быть вызваны воздействием солнца, стрессом, чрезмерным потоотделением или другими, более серьезными заболеваниями, такими как волчанка. Крапивница может быть у любого. Они безвредны и не заразны. Крапивница может чесаться, гореть или покалывать. Они редко нуждаются в медицинской помощи, так как обычно исчезают сами по себе.Однако в устойчивых случаях ваш дерматолог может назначить антигистаминные препараты или пероральные кортикостероиды. Лучший способ предотвратить крапивницу — прекратить воздействие аллергического раздражителя.
Крапивница, продолжающаяся более шести недель, известна как хроническая крапивница или, если имеется припухлость под поверхностью кожи, ангионевротический отек. Причины ангионевротического отека неизвестны, но он может поражать внутренние органы и поэтому требует медицинской помощи.
Импетиго
Импетиго — распространенная кожная инфекция, обычно обнаруживаемая у детей и младенцев.Он характеризуется как одиночные или множественные пузыри, заполненные гноем, которые легко лопаются и оставляют красноватую, грубоватую основу и / или корочку медового цвета. У большинства детей импетиго сначала появляется около носа, а затем через царапины распространяется на другие части лица, рук или ног. Волдыри обычно зудят.
Существует три формы импетиго:
Обычное импетиго: Вызвано стрептококковыми микробами. Он выглядит как красные язвы, которые быстро лопаются, выделяют жидкость, а затем образуют корку медового цвета.В первую очередь он поражает детей от младенчества до двухлетнего возраста.
Луковичное импетиго: Появляется в виде пузырей, заполненных жидкостью, вызванных микробами стафилококка. Эта заразная инфекция переносится жидкостью, сочащейся из волдырей.
Ecthyma: Более серьезная форма импетиго, которая проникает во второй слой кожи (дерму).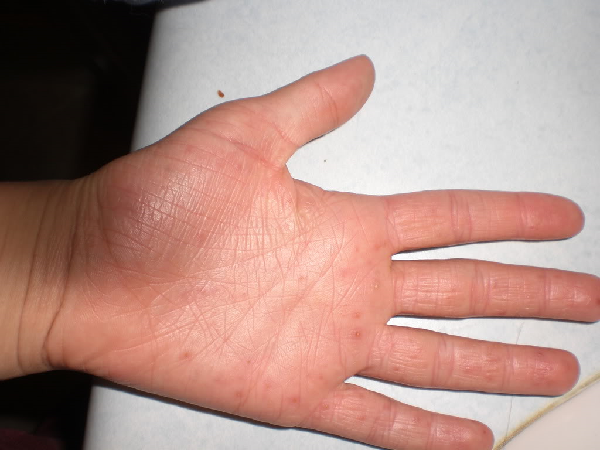 Для него характерны болезненные язвы, наполненные жидкостью или гноем. Эти поражения чаще всего появляются на ногах или ступнях. Язвы открываются и покрываются твердой желто-серой коркой.Это также может вызвать увеличение лимфатических узлов в пораженной области.
Для него характерны болезненные язвы, наполненные жидкостью или гноем. Эти поражения чаще всего появляются на ногах или ступнях. Язвы открываются и покрываются твердой желто-серой коркой.Это также может вызвать увеличение лимфатических узлов в пораженной области.
Импетиго обычно лечат с помощью 7-10-дневного курса пероральных антибиотиков по рецепту и / или антибиотиков местного действия. Язвы заживают медленно, поэтому важно пройти полный курс приема лекарств. Обратите внимание, что антибиотики для местного применения (например, неоспорин), отпускаемые без рецепта, неэффективны для лечения импетиго.
Интертриго
Интертриго — это воспаление кожи, которое возникает в теплых влажных складках тела, где две поверхности кожи натирают друг друга.Чаще всего он появляется на внутренней стороне бедер, подмышечных впадинах, в паху, складках на задней части шеи, нижней части груди у женщин и ниже живота у полных людей. Это может быть вызвано бактериальной, дрожжевой или грибковой инфекцией.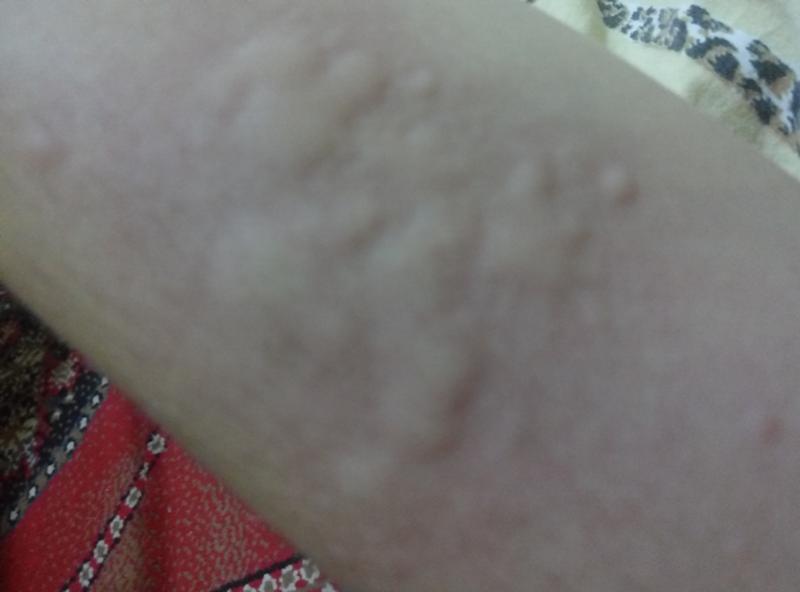 Симптомы включают красновато-коричневую сыпь, которая выглядит сырой, может сочиться или чесаться. В тяжелых случаях кожа может потрескаться или кровоточить.
Симптомы включают красновато-коричневую сыпь, которая выглядит сырой, может сочиться или чесаться. В тяжелых случаях кожа может потрескаться или кровоточить.
Лечение опрелостей направлено на поддержание сухости пораженного участка и контакта с воздухом. Ваш дерматолог может назначить стероидные кремы, пероральные антибиотики или противогрибковые препараты (в зависимости от причины инфекции), чтобы уменьшить зуд и ускорить заживление.Применение теплых влажных компрессов также может помочь уменьшить зуд.
12 Обычных летних высыпаний на коже у детей
Солнечные дни и звездные вечера, проведенные за игрой, плесканием и исследованиями, могут оставить у детей более чем теплые летние воспоминания. Мягкая погода также может вызвать зуд и раздражение кожи.
Ознакомьтесь со списком Американской академии педиатрии (AAP), чтобы узнать, как вы можете помочь предотвратить, выявить и успокоить эти распространенные летние кожные высыпания.
1.
 Тепловая сыпь
Тепловая сыпьТепловая сыпь ( также известна как потница или потница) чаще всего наблюдается у младенцев и маленьких детей, когда поры потовых желез закупориваются и пот не может выйти. Сыпь выглядит как пятна маленьких розовых или красных шишек или волдырей под одеждой или в местах, где кожа имеет тенденцию складываться — на шее, локтях, подмышках или бедрах, хотя тепловая сыпь может возникать на других закрытых участках.
Что могут делать родители:
Сохраняйте спокойствие у детей. Одевайте ребенка в одежду, которая сохраняет кожу прохладной и сухой. По возможности используйте вентиляторы и кондиционер, чтобы избежать перегрева.
Обратите внимание на горячие точки. Промойте участки кожи, которые остаются влажными от пота, мочи или слюны, прохладной водой. Промокните их насухо.
Не закрывайте кожу. Оставьте места на открытом воздухе без одежды. Не наносите кожные мази.

2. Сыпь от ядовитого плюща и других растений
У многих детей появляется жгучая, сильно зудящая сыпь в месте соприкосновения кожи с растениями, такими как ядовитый плющ, ядовитый дуб, сумах, содержащих липкое масло под названием урушиол .Аллергическая кожная реакция вызывает покраснение, отек и волдыри. Другие растения, такие как дикий пастернак, гигантский борщевик и цитрусовые, содержат химические вещества, которые делают кожу сверхчувствительной к солнечному свету и вызывают фитофотодерматитную сыпь .
Что могут сделать родители:
Предотвратить заражение . Научите ребенка, как выглядят эти растения и как их избегать. И у ядовитого плюща, и у ядовитого дуба есть блестящие зеленые листья, которые растут по три на стебель, так что вы можете разделить рифму: «Листья трех, пусть будут.«Куст сумаха имеет стебли, которые содержат 7-13 листьев, расположенных попарно, в то время как дикий пастернак и гигантский борщевик имеют грозди маленьких плоских желто-белых цветов.
 Если у вас есть дети младшего возраста, осмотрите парки, в которых они играют, и у них появится сыпь. — растения, вызывающие заболевания, удалены.
Если у вас есть дети младшего возраста, осмотрите парки, в которых они играют, и у них появится сыпь. — растения, вызывающие заболевания, удалены.Вымойте и подстригите. Если ваш ребенок контактирует с этими растениями, вымойте всю его или ее одежду и обувь в воде с мылом. Кроме того, вымойте открытые участки кожи. с мылом и водой в течение не менее 10 минут после прикосновения к растению или маслу.Чтобы не поцарапать и не повредить кожу, подстригайте ногти ребенка. Это также предотвратит распространение сыпи, если под ногтями остается небольшое количество масла.
Бальзамы успокаивающие. Если сыпь легкая, нанесите лосьон с каламином, чтобы уменьшить зуд. Избегайте мазей, содержащих анестетики или антигистаминные препараты — они сами могут вызвать аллергические реакции. Еще один хороший способ уменьшить воспаление кожи — крем с 1% гидрокортизоном.
Проконсультируйтесь со своим педиатром.
 В то время как легкие случаи можно лечить дома, поговорите со своим педиатром, если вашему ребенку особенно некомфортно, сыпь серьезная и / или не проходит, если сыпь находится на лице или в области паха вашего ребенка, или если вы заметили признаки инфекции (то есть лихорадка, покраснение, опухоль за пределами ядовитого плюща или поражения дуба).
В то время как легкие случаи можно лечить дома, поговорите со своим педиатром, если вашему ребенку особенно некомфортно, сыпь серьезная и / или не проходит, если сыпь находится на лице или в области паха вашего ребенка, или если вы заметили признаки инфекции (то есть лихорадка, покраснение, опухоль за пределами ядовитого плюща или поражения дуба).
3. Экзема
Экзема (также называемая атопическим дерматитом или AD) — хроническое заболевание, часто встречающееся у детей, которое вызывает участки сухой, чешуйчато-красной кожи и имеет тенденцию обостряться в холодные месяцы, когда в организме меньше влаги. воздух.Но сухость, вызванная кондиционированием воздуха и самолетами под давлением во время летних путешествий, тоже может вызвать проблемы. Перегрев, потоотделение и хлор в плавательных бассейнах также могут вызвать экзему.
Что могут делать родители:
Увлажнять. Применяйте кремы или мази без отдушек не реже одного раза в день или чаще, если необходимо.
 После ванны или плавания осторожно промокните кожу ребенка полотенцем, а затем нанесите увлажняющий крем на его или ее влажную кожу.
После ванны или плавания осторожно промокните кожу ребенка полотенцем, а затем нанесите увлажняющий крем на его или ее влажную кожу.Одевайтесь с умом. По возможности выбирайте одежду из мягкой, дышащей ткани, например, хлопка. Стирать одежду в моющем средстве, не содержащем раздражителей, таких как духи и красители.
Не царапайте. Держите ногти вашего ребенка короткими и гладкими и напоминайте ему не царапать. Расчесывание может усилить сыпь и привести к инфекции.
Проконсультируйтесь со своим педиатром. Спросите педиатра вашего ребенка, может ли аллергия, иногда вызываемая деревьями и цветущими летом растениями, быть причиной экземы.Педиатр вашего ребенка может порекомендовать лекарства, которые помогут вашему ребенку почувствовать себя лучше и помогут контролировать симптомы экземы.
4. Укусы и укусы насекомых
Насекомые, такие как пчелы, осы, комары, огненные муравьи и клещи, могут вызывать зуд и небольшой дискомфорт в месте укола кожи. У некоторых детей укусы насекомых могут вызвать серьезную аллергическую реакцию, называемую анафилаксией , которая включает сыпь или крапивницу и такие опасные для жизни симптомы, как отек дыхательных путей. (Для детей с известной аллергией на укусы и укусы насекомых важно иметь план неотложной помощи при анафилаксии ). В других случаях болезни, передаваемые насекомыми, такие как болезнь Лайма, пятнистая лихорадка Скалистых гор и вирус Зика, могут вызывать сыпь и другие проблемы со здоровьем.
У некоторых детей укусы насекомых могут вызвать серьезную аллергическую реакцию, называемую анафилаксией , которая включает сыпь или крапивницу и такие опасные для жизни симптомы, как отек дыхательных путей. (Для детей с известной аллергией на укусы и укусы насекомых важно иметь план неотложной помощи при анафилаксии ). В других случаях болезни, передаваемые насекомыми, такие как болезнь Лайма, пятнистая лихорадка Скалистых гор и вирус Зика, могут вызывать сыпь и другие проблемы со здоровьем.
Что могут делать родители:
Избегание. Проводя время на открытом воздухе, избегайте душистого мыла и шампуней, а также яркой одежды — они могут привлечь насекомых.По возможности держитесь подальше от мест, где гнездятся и собираются насекомые (т. Е. От стоячих водоемов, открытых продуктов и цветущих цветов).
Используйте средство от насекомых. Продукты с ДЭТА можно наносить на кожу, но ищите продукты для семейного использования, которые содержат не более 30% ДЭТА.
 Смойте средство от насекомых водой с мылом, когда ваш ребенок вернется в дом.
Смойте средство от насекомых водой с мылом, когда ваш ребенок вернется в дом.Прикрыть. Находясь в лесистой местности, в высокой траве или рядом с ней, как можно больше держитесь расчищенных троп.Пусть ваш ребенок будет носить рубашку с длинными рукавами, брюки и шляпу. Избегайте ношения сандалий в местах, где могут жить клещи.
Посмотрите внимательно. Носите светлую одежду, чтобы легче было обнаружить клещей. Войдя в дом, проверьте, нет ли на коже ребенка клещей — они часто прячутся за ушами или вдоль линии роста волос.
Удалите жала и клещей. Чтобы удалить видимое жало с кожи, аккуратно соскребите его по горизонтали кредитной картой или ногтем.Если вы обнаружили клеща, осторожно возьмите его пинцетом с острым концом как можно ближе к коже. Не сдавливая тело клеща, медленно оттяните его от кожи. См. Как удалить галочку для получения дополнительной информации.

Очистите кожу. После того, как укус клеща исчезнет, протрите место укуса медицинским спиртом или другой мазью для оказания первой помощи.
Лечить отек. Приложите холодный компресс или ледяной компресс к опухоли не менее чем на 10 минут.
Помогите облегчить зуд. Прикладывание льда вместе с лосьоном с каламином или кремом с 1% гидрокортизоном также может уменьшить зуд.
5. Импетиго
Импетиго — это бактериальная инфекция кожи, которая чаще встречается в жаркую влажную погоду. Это вызывает сыпь с пузырьками, заполненными жидкостью, или мокнущую сыпь, покрытую коркой желтых корок. Импетиго чаще развивается там, где есть трещины на коже, например, вокруг укусов насекомых.
Что могут делать родители:
Очистить и накрыть. Промойте зараженную область водой с мылом. Неплотно прикрывайте инфицированный участок, чтобы предотвратить контакт, который может распространить инфекцию на других людей или на другие части тела.
 После лечения язв вашего ребенка хорошо мойте руки.
После лечения язв вашего ребенка хорошо мойте руки.Избегать царапин . Обрежьте ногти ребенку и не царапайте. Ребенок может распространить инфекцию на другие части своего тела, поцарапавшись.Вы можете слегка прикрыть сыпь повязкой, чтобы ребенок не прикасался к сыпи, но убедитесь, что воздух может проходить через нее, чтобы кожа могла зажить.
Обратитесь к педиатру . В то время как легкие случаи могут поддаваться лечению безрецептурными антибиотиками, такими как бацитрацин или бацитрацин-полимиксин, импетиго обычно лечат антибиотиками, отпускаемыми по рецепту — кремом для кожи или пероральными препаратами. Ваш педиатр может назначить кожный посев (тест кожи вашего ребенка), чтобы определить, какие бактерии вызывают сыпь.
6. Зуд пловца
Зуд пловца (также называемый зудом моллюска или церкариальным дерматитом ) может появиться после игры в озерах, океанах и других водоемах. Сыпь вызывается микроскопическими паразитами, обнаруженными на мелководье в более теплой воде у береговой линии, где обычно останавливаются дети. Паразиты проникают в кожу и вызывают появление крошечных красноватых приподнятых пятен на коже, не закрытых купальником. Также могут образовываться рубцы и волдыри.
Паразиты проникают в кожу и вызывают появление крошечных красноватых приподнятых пятен на коже, не закрытых купальником. Также могут образовываться рубцы и волдыри.
Что могут делать родители:
Будьте в курсе. Не плавайте поблизости и не ходите вброд в болотистых местах, где обычно водятся улитки. Старайтесь не привлекать птиц (например, кормя их) там, где плавает ваша семья. Птицы могут есть улиток и распространять паразитов в воде.
Сушка в душе или полотенце. Примите душ или быстро протрите кожу полотенцем сразу после выхода из воды. Паразиты начинают зарываться, когда вода на коже начинает испаряться. Если кожа вашего ребенка покалывает кожу при трении — и сыпь появляется под купальником — вместо этого у него может быть Seabather’s Eruption от жалящих личинок морских существ, таких как медузы или морские анемоны.Прекратите тереться и вместо этого примите душ.
Не царапайте.
 Обрежьте ногти ребенку и не царапайте их. Домашние процедуры, такие как прохладные компрессы на пораженные участки, ванны с английской солью или овсяными хлопьями или паста из пищевой соды, могут помочь уменьшить дискомфорт. Если зуд сильный, проконсультируйтесь с педиатром вашего ребенка. Он или она может порекомендовать лосьоны или кремы, отпускаемые по рецепту, чтобы уменьшить симптомы вашего ребенка.
Обрежьте ногти ребенку и не царапайте их. Домашние процедуры, такие как прохладные компрессы на пораженные участки, ванны с английской солью или овсяными хлопьями или паста из пищевой соды, могут помочь уменьшить дискомфорт. Если зуд сильный, проконсультируйтесь с педиатром вашего ребенка. Он или она может порекомендовать лосьоны или кремы, отпускаемые по рецепту, чтобы уменьшить симптомы вашего ребенка.
7. Кожные мигранты личинок (песчаные черви)
Песчаные черви могут присутствовать в песке, загрязненном фекалиями домашних или бездомных животных.Когда ребенок стоит или сидит на зараженном песке на пляже или в песочнице, черви могут зарываться под кожей, обычно вокруг ступней или ягодиц. Линии зудящей красноватой сыпи, известной как ползучая сыпь , появляются, когда черви проходят под кожей до нескольких сантиметров в день. Это состояние чаще встречается в субтропических и тропических регионах, таких как Карибский бассейн, а также в некоторых частях юго-запада США.
Что могут делать родители:
Не снимайте обувь. Не позволяйте своему ребенку играть на пляжах, где люди выгуливают собак. Если ваша семья отправляется на прогулку на пляж, где разрешено размещение с домашними животными, убедитесь, что ваш ребенок не снимает обуви и не сидит на песке без одеяла или полотенца.
Проконсультируйтесь со своим педиатром. Ваш педиатр может назначить противопаразитарные препараты, такие как альбендазол или ивермектин, для лечения сыпи. Без лечения личинки обычно погибают через 5-6 недель. Ваш педиатр может посоветовать крем для снятия зуда.
8. Фолликулит (сыпь в горячей ванне)
Фолликулит (сыпь в горячей ванне) — это зудящая прыщавая сыпь, которая возникает, когда бактерии из грязных бассейнов и горячих ванн попадают в волосяные фолликулы на коже. Область, где на коже растут волосы, инфицируется и воспаляется, иногда образуя небольшие пузырьки, заполненные гноем. Подобная сыпь может появиться при ношении влажного купальника, который не был хорошо выстиран и высушен после предыдущего использования. Сыпь от горячего растирания обычно начинается через 12-48 часов после пребывания в горячей ванне.
Подобная сыпь может появиться при ношении влажного купальника, который не был хорошо выстиран и высушен после предыдущего использования. Сыпь от горячего растирания обычно начинается через 12-48 часов после пребывания в горячей ванне.
Что могут делать родители:
Избегайте грязных бассейнов. Если вы не уверены, правильно ли контролируются уровни кислоты и хлора в бассейне с подогревом, не позволяйте ребенку заходить в него.
Не позволяйте маленьким детям посещать спа-салоны или горячие ванны. Помимо риска утопления и перегрева, маленькие дети также подвергаются более высокому риску бактериальной кожной инфекции, поскольку они, как правило, проводят в воде больше времени, чем подростки или взрослые.
Проконсультируйтесь со своим педиатром. Сыпь в горячей ванне обычно проходит без лечения. Между тем, теплые компрессы и безрецептурный крем от зуда, рекомендованные вашим педиатром, могут помочь вашему ребенку чувствовать себя более комфортно.
 Если сыпь у вашего ребенка держится более нескольких дней, проконсультируйтесь с педиатром.
Если сыпь у вашего ребенка держится более нескольких дней, проконсультируйтесь с педиатром.
9. Вирус моллюска
Контагиозный моллюск — это вирусная инфекция, которая вызывает жемчужные шишки на коже на груди, спине, руках или ногах ребенка.Куполообразные шишки, также известные как «водяные бородавки», могут иметь ямочку в центре. Поксвирус, вызывающий шишки, чаще встречается в жарком влажном климате. Некоторые исследования показывают, что инфекция может распространяться в загрязненных бассейнах.
Что могут сделать родители:
Подожди. В большинстве случаев контагиозный моллюск в лечении не нуждается. Шишки обычно проходят через 6-12 месяцев.
Остановить спред. Ребенок с контагиозным моллюском не должен делиться полотенцами, постельным бельем или одеждой с другими людьми, чтобы избежать распространения вируса.Шишки заразны, пока присутствуют.
Избегать царапин.
 Расчесывание шишек может распространить вирус и вызвать вторую, бактериальную инфекцию, когда кожа открыта.
Расчесывание шишек может распространить вирус и вызвать вторую, бактериальную инфекцию, когда кожа открыта.
10. Юношеский подошвенный дерматоз (синдром потных носков)
Гладкая покрасневшая сыпь на ступнях вашего ребенка, иногда с шелушением, растрескиванием или чешуйчатой кожей, может быть результатом состояния, называемого ювенильным подошвенным дерматозом (синдром потных носков) . Это случается, когда ноги намокают, а затем быстро высыхают снова и снова — например, когда летом снимают и снимают обувь, входя в дом и выходя из него.
Что могут делать родители:
Дышащая обувь. Уменьшите частоту перехода ног от мокрых к быстрому высыханию, предложив ребенку носить открытую или более дышащую обувь из таких материалов, как сетка или хлопок (например, водная обувь) и / или более толстые, более абсорбирующие носки.
Нанести мазь . Может помочь нанесение увлажняющей мази или стероидного крема, отпускаемого без рецепта, на пораженные участки стопы ребенка сразу после снятия обуви или выхода из воды.
 Если состояние не улучшается или вы заметили какие-либо признаки инфекции в месте появления трещин на коже вашего ребенка, поговорите со своим педиатром.
Если состояние не улучшается или вы заметили какие-либо признаки инфекции в месте появления трещин на коже вашего ребенка, поговорите со своим педиатром.
11. Опоясывающий лишай (стригущий лишай)
Несмотря на то, что в его вводящем в заблуждение названии содержится слово «червь», опоясывающий лишай (стригущий лишай) — это инфекция, вызываемая грибком, который процветает в теплых влажных условиях. Это похоже на зуд спортивной стопы и спортсмена и может появиться на коже черепа или других частях тела ребенка. Это называется стригущий лишай, потому что сыпь от инфекции имеет тенденцию образовывать круглые или овальные пятна, которые сглаживаются в центре по мере роста, а граница остается красной и чешуйчатой.Грибок может быстро распространяться среди студентов-спортсменов, особенно во время потных, летних тренировок и игр, когда они используют общий спортивный инвентарь и раздевалки.
Что могут сделать родители:
Остановить распространение .
 Проверяйте и лечите любых домашних животных, у которых может быть грибок — ищите шелушащиеся, зудящие, безволосые участки на их шерсти. Члены семьи, товарищи по играм или одноклассники, у которых проявляются симптомы, также должны лечиться. Не позволяйте ребенку делиться гребнями, щетками, заколками для волос, заколками или головными уборами.Убедитесь, что коврики, используемые в таких видах спорта, как борьба и гимнастика, после использования должным образом продезинфицированы.
Проверяйте и лечите любых домашних животных, у которых может быть грибок — ищите шелушащиеся, зудящие, безволосые участки на их шерсти. Члены семьи, товарищи по играм или одноклассники, у которых проявляются симптомы, также должны лечиться. Не позволяйте ребенку делиться гребнями, щетками, заколками для волос, заколками или головными уборами.Убедитесь, что коврики, используемые в таких видах спорта, как борьба и гимнастика, после использования должным образом продезинфицированы.Обратитесь к педиатру . Единственное пятно от стригущего лишая на теле можно вылечить безрецептурным кремом, рекомендованным вашим педиатром. Если есть какие-либо пятна на коже головы или более одного на теле, или если сыпь усиливается во время лечения, ваш педиатр может прописать более сильное лекарство и специальный шампунь.
12.Болезнь рук, ягодиц и рта
Многие родители предполагают, что сезон вирусов заканчивается после зимы. Но некоторые вирусные заболевания, такие как болезни рук, ног и рта, чаще встречаются летом и ранней осенью.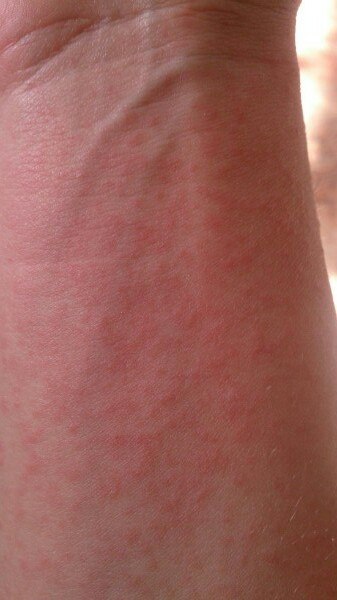 Вспышки наиболее распространены среди детей младшего возраста и могут распространяться в детских садах, дошкольных учреждениях и летних лагерях. Вызванная Enterovirus coxsackie , болезнь начинается с лихорадки, боли в горле и насморка — очень похоже на обычную простуду, — но затем на любом или всех следующих участках тела может появиться сыпь с крошечными волдырями:
Вспышки наиболее распространены среди детей младшего возраста и могут распространяться в детских садах, дошкольных учреждениях и летних лагерях. Вызванная Enterovirus coxsackie , болезнь начинается с лихорадки, боли в горле и насморка — очень похоже на обычную простуду, — но затем на любом или всех следующих участках тела может появиться сыпь с крошечными волдырями:
Во рту (внутренние щеки, десны, стороны языка или задняя часть рта)
Пальцы или ладони рук
Подошвы стоп
Ягодицы
Симптомы: хуже всего в первые несколько дней, но обычно они проходят в течение недели.Отслоение кожи пальцев рук и ног и ногтей может начаться через неделю или две, но это безвредно. Родители детей с атопическим дерматитом или экземой в анамнезе должны знать, что их дети могут быть подвержены более серьезной вспышке.
Что могут делать родители:
Отслеживать симптомы.
 Обязательно позвоните своему педиатру, если у вашего ребенка температура держится более 3 дней или если он или она не пьет жидкости. Если симптомы серьезны, ваш педиатр может взять образцы из горла вашего ребенка для лабораторных исследований.
Обязательно позвоните своему педиатру, если у вашего ребенка температура держится более 3 дней или если он или она не пьет жидкости. Если симптомы серьезны, ваш педиатр может взять образцы из горла вашего ребенка для лабораторных исследований.Облегчите боль. При лихорадке и боли педиатр может также порекомендовать ацетаминофен или ибупрофен. Жидкие успокаивающие средства могут быть полезны для облегчения боли при язве во рту. Не используйте обычные жидкости для полоскания рта, потому что они вызывают жжение.
Избегайте обезвоживания: Детям с заболеваниями рук, ног и рта необходимо пить много жидкости. Позвоните своему педиатру или обратитесь в скорую помощь, если вы подозреваете, что у вашего ребенка обезвоживание. См. Признаки обезвоживания у младенцев и детей для получения дополнительной информации.
Проинформировать других. Попросите воспитателей и родителей товарищей по играм следить за симптомами болезни.
 Дети с заболеваниями рук, ног и рта могут распространять вирус через дыхательные пути (нос, рот и легкие) в течение 1-3 недель, а также через стул в течение нескольких недель или месяцев после начала инфекции. Когда у ребенка спала лихорадка и он или она чувствует себя лучше, нет необходимости оставлять его или ее дома, если еще не осталось открытых пузырей. См. Когда оставлять ребенка дома без присмотра за детьми для получения дополнительной информации.
Дети с заболеваниями рук, ног и рта могут распространять вирус через дыхательные пути (нос, рот и легкие) в течение 1-3 недель, а также через стул в течение нескольких недель или месяцев после начала инфекции. Когда у ребенка спала лихорадка и он или она чувствует себя лучше, нет необходимости оставлять его или ее дома, если еще не осталось открытых пузырей. См. Когда оставлять ребенка дома без присмотра за детьми для получения дополнительной информации.
Помните…
Защита кожи вашего ребенка — это забота круглый год, но это особенно важно в летние месяцы, когда так много кожи обнажено и уязвимо. К счастью, многие летние высыпания проходят сами по себе. Обязательно поговорите со своим педиатром о любой сыпи, в которой вы не уверены, особенно если вы не знаете, чем она вызвана, если она заставляет вашего ребенка чувствовать себя несчастным или не проходит быстро, или если у нее есть признаки инфекции или сопровождается какой-либо одышкой.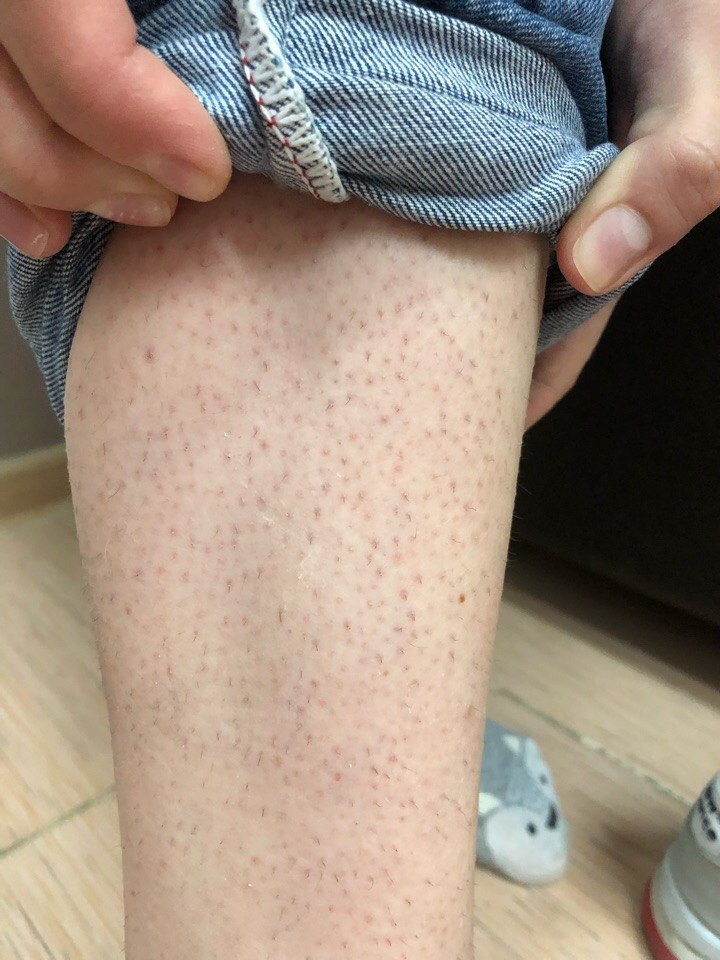
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Сыпь на ногах — симптомы, причины, лечение
Сыпь — это симптом, при котором пораженный участок становится красным, покрывается пятнами и опухает.Сыпь может вызвать появление бугристых, чешуйчатых, шелушащихся или заполненных гноем пятен. Сыпь может различаться по расположению, типу и степени и может возникать на любой части тела. Сыпь на ступнях может иметь множество причин, и она может указывать на что-то, происходящее вокруг самой ступни, или указывать на системное (на уровне всего тела) заболевание.
Контактный дерматит (воспаление кожи) вызывается неблагоприятной реакцией на что-то, что касается кожи, включая химические вещества, содержащиеся в моющих средствах, мыле или ароматизаторах. Например, у вас может появиться сыпь на ноге, когда вы носите носки, которые были промыты определенным моющим средством или обработаны химическими веществами. Другие формы контактного дерматита включают воздействие определенных растений, таких как ядовитый дуб или плющ, укус животного или укус насекомого. Болезнь Лайма вызывается укусом клеща, который сначала может выглядеть как круг с рисунком «яблочко», а затем прогрессировать до сыпи.
Например, у вас может появиться сыпь на ноге, когда вы носите носки, которые были промыты определенным моющим средством или обработаны химическими веществами. Другие формы контактного дерматита включают воздействие определенных растений, таких как ядовитый дуб или плющ, укус животного или укус насекомого. Болезнь Лайма вызывается укусом клеща, который сначала может выглядеть как круг с рисунком «яблочко», а затем прогрессировать до сыпи.
Аллергия на еду и лекарства — потенциально серьезные источники сыпи. Арахис, моллюски, клубника и авокадо — это лишь некоторые из продуктов, которые могут вызывать аллергические реакции.Эти продукты могут вызывать легкие реакции; однако в некоторых случаях реакции могут перерасти в потенциально опасные для жизни состояния, характеризующиеся рвотой, затрудненным дыханием и отеком. Аллергическая пурпура — серьезная, часто опасная для жизни аллергическая реакция, которая может вызывать кожную сыпь, но также может поражать суставы, желудочно-кишечный тракт и почки.
Сыпь также может быть связана с кожными заболеваниями, такими как экзема, псориаз и импетиго.Стопа — частое место появления псориазных высыпаний, которые вызывают шелушащиеся белые пятна и воспаление. Некоторые хронические кожные заболевания могут на время обостриться, а затем исчезнуть. Другие причины сыпи включают аутоиммунные расстройства, которые возникают, когда организм атакует его собственная иммунная система, которая обычно служит для защиты от чужеродных захватчиков (антигенов). Многие вирусы, возникающие во время сезона гриппа или связанные с детскими заболеваниями, могут вызывать сыпь. Заболевание кистей рук и рта, которое встречается у детей, вызывает сыпь без зуда на ладонях рук и подошвах ног.
Сыпь может быть вызвана аллергической реакцией на еду, лекарства, лосьоны или моющие средства. Эти реакции могут варьироваться от легких до потенциально опасных для жизни, особенно если возникает отек и сужение дыхания, что может указывать на анафилактический шок.


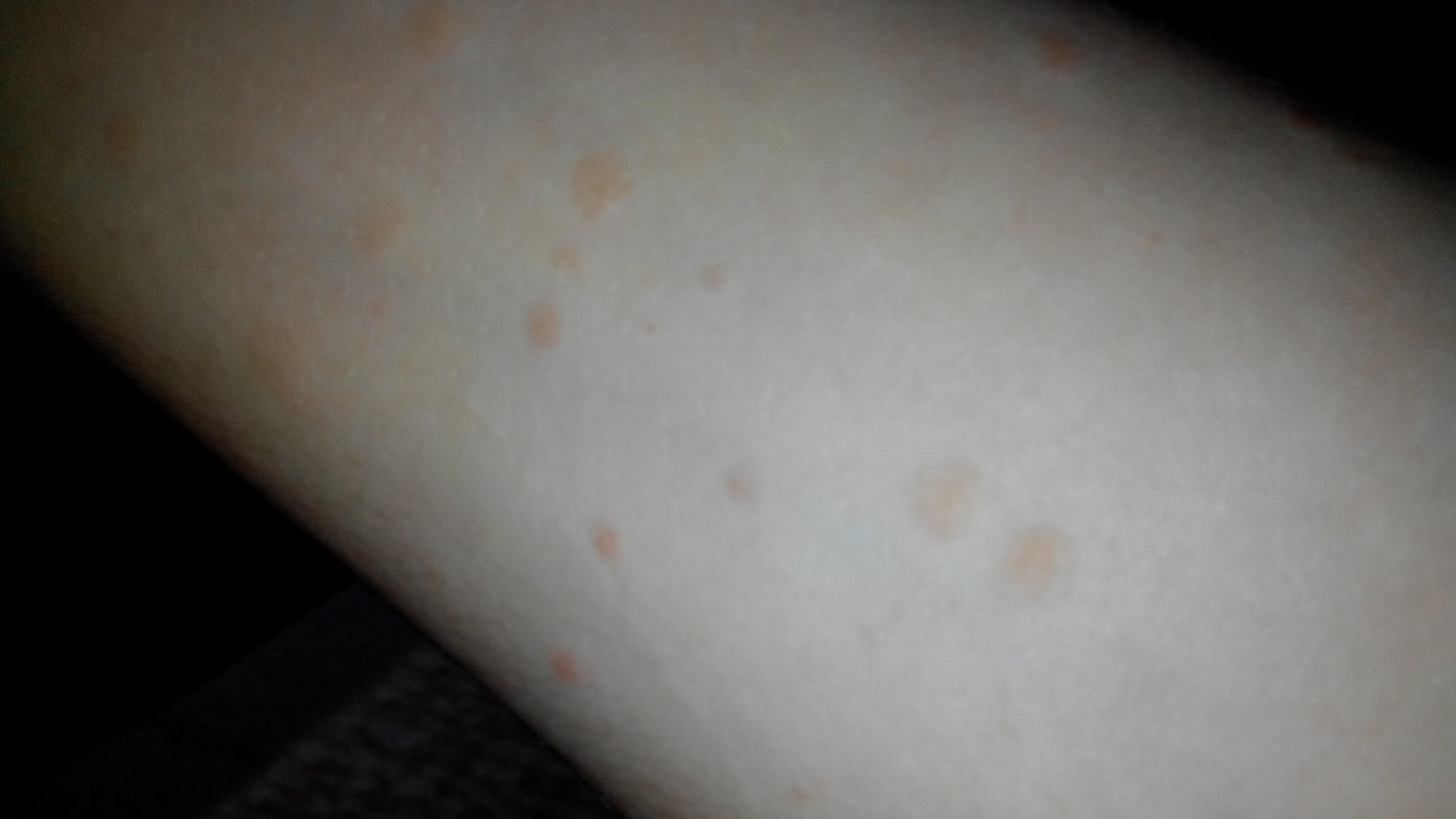 д.). После устранения раздражителя проходит очень быстро, обычно в течение получаса.
д.). После устранения раздражителя проходит очень быстро, обычно в течение получаса. У грудных детей такой кашель может привести к остановке дыхания. Приступы кашля усиливаются ночью и заканчиваются выделением небольшого количества вязкой мокроты, иногда рвотой;
У грудных детей такой кашель может привести к остановке дыхания. Приступы кашля усиливаются ночью и заканчиваются выделением небольшого количества вязкой мокроты, иногда рвотой;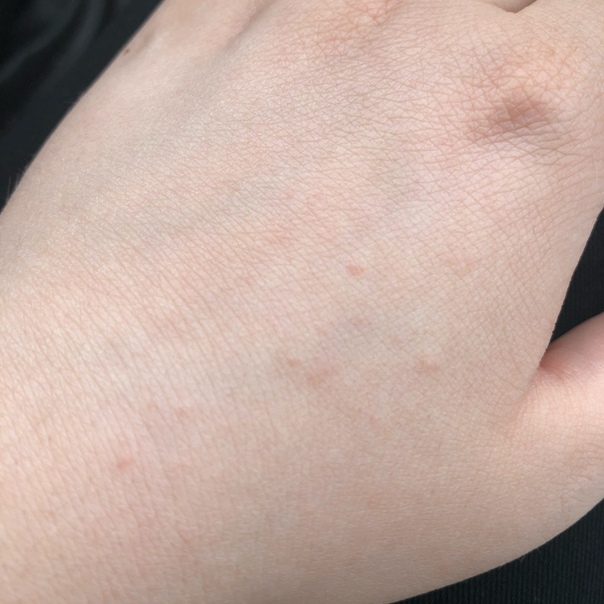 Но в некоторых случаях реакция может наступить моментально и привести к анафилактическому шоку. К счастью, такие случаи крайне редки. Иногда высыпания проявляются не генерализованно (не по всему телу), а локально. Типичная локализация волдырей — туловище, лицо, реже — руки, ноги. В некоторых случаях «достаётся» и слизистым: водянистые пузыри выступают на губах, языке, мягком нёбе и гортани. Группируются высыпания кучно и склонны к слиянию. Есть понятие как «гигантская крапивница»: на фоне острой крапивницы у человека возникает отёк век, губ, языка, гортани. Такая реакция имеет ещё одно, более знакомое в быту название, — отёк Квинке.
Но в некоторых случаях реакция может наступить моментально и привести к анафилактическому шоку. К счастью, такие случаи крайне редки. Иногда высыпания проявляются не генерализованно (не по всему телу), а локально. Типичная локализация волдырей — туловище, лицо, реже — руки, ноги. В некоторых случаях «достаётся» и слизистым: водянистые пузыри выступают на губах, языке, мягком нёбе и гортани. Группируются высыпания кучно и склонны к слиянию. Есть понятие как «гигантская крапивница»: на фоне острой крапивницы у человека возникает отёк век, губ, языка, гортани. Такая реакция имеет ещё одно, более знакомое в быту название, — отёк Квинке.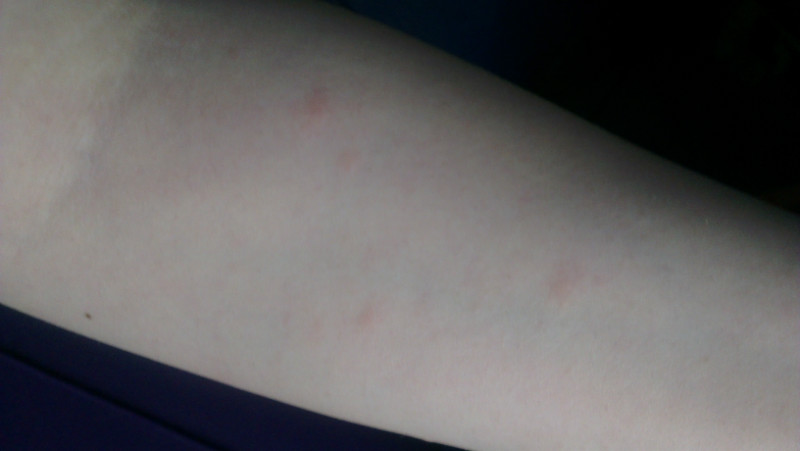
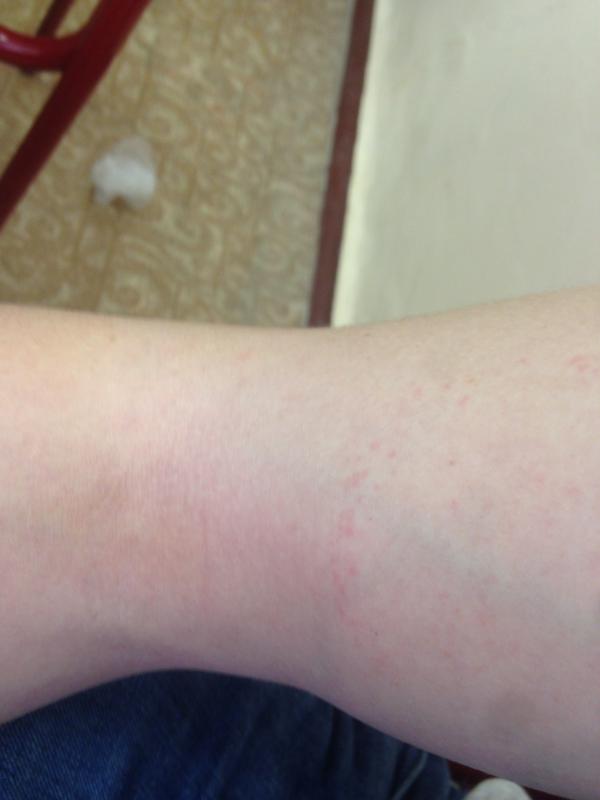 Также они возникают из-за сифилитической розеоле, токсикодермии, витилиго, лейкодермии.
Также они возникают из-за сифилитической розеоле, токсикодермии, витилиго, лейкодермии.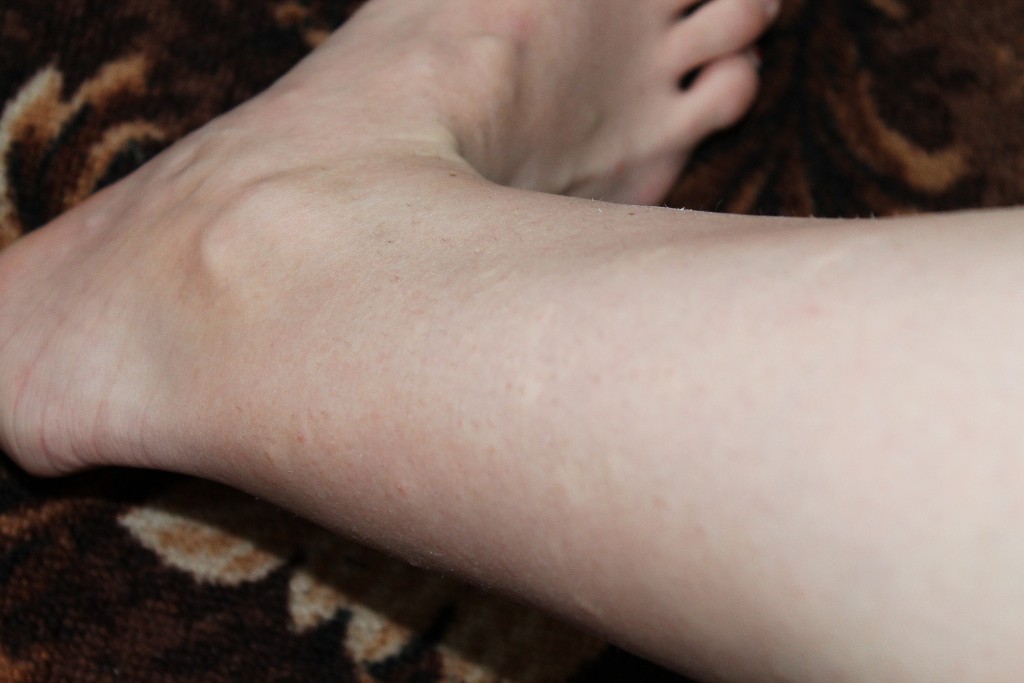
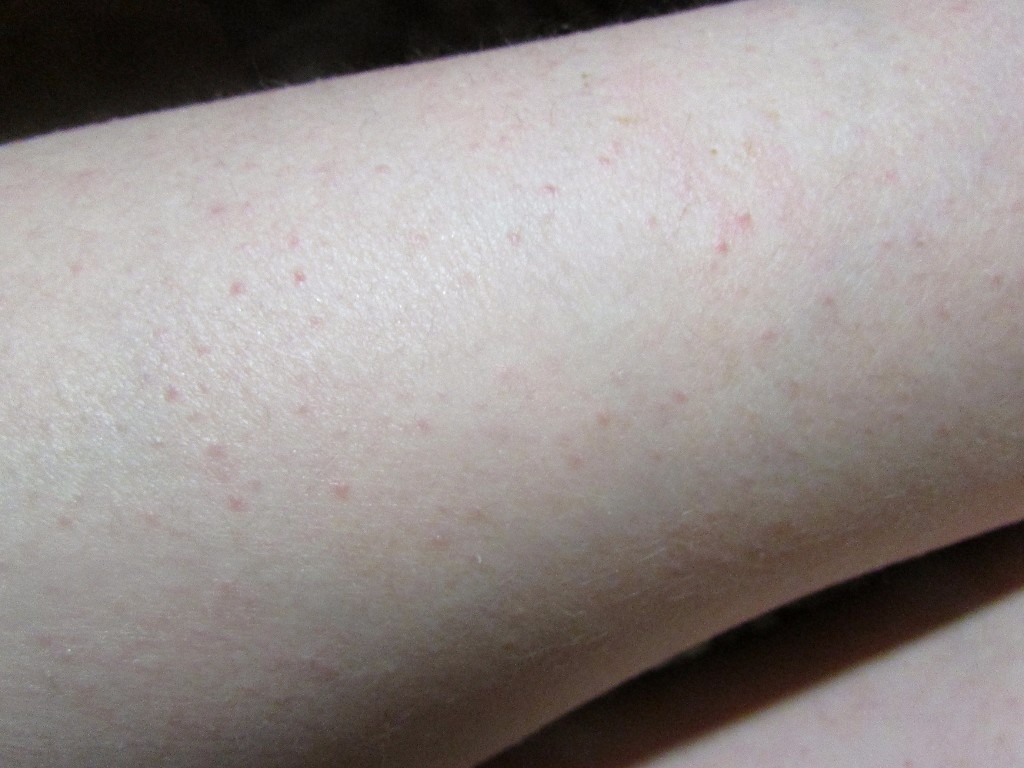
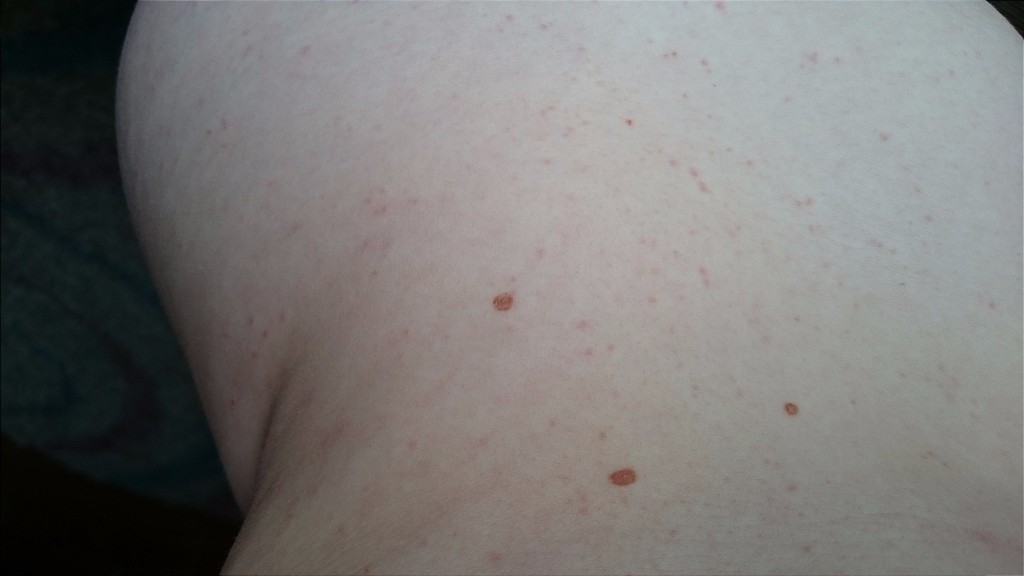
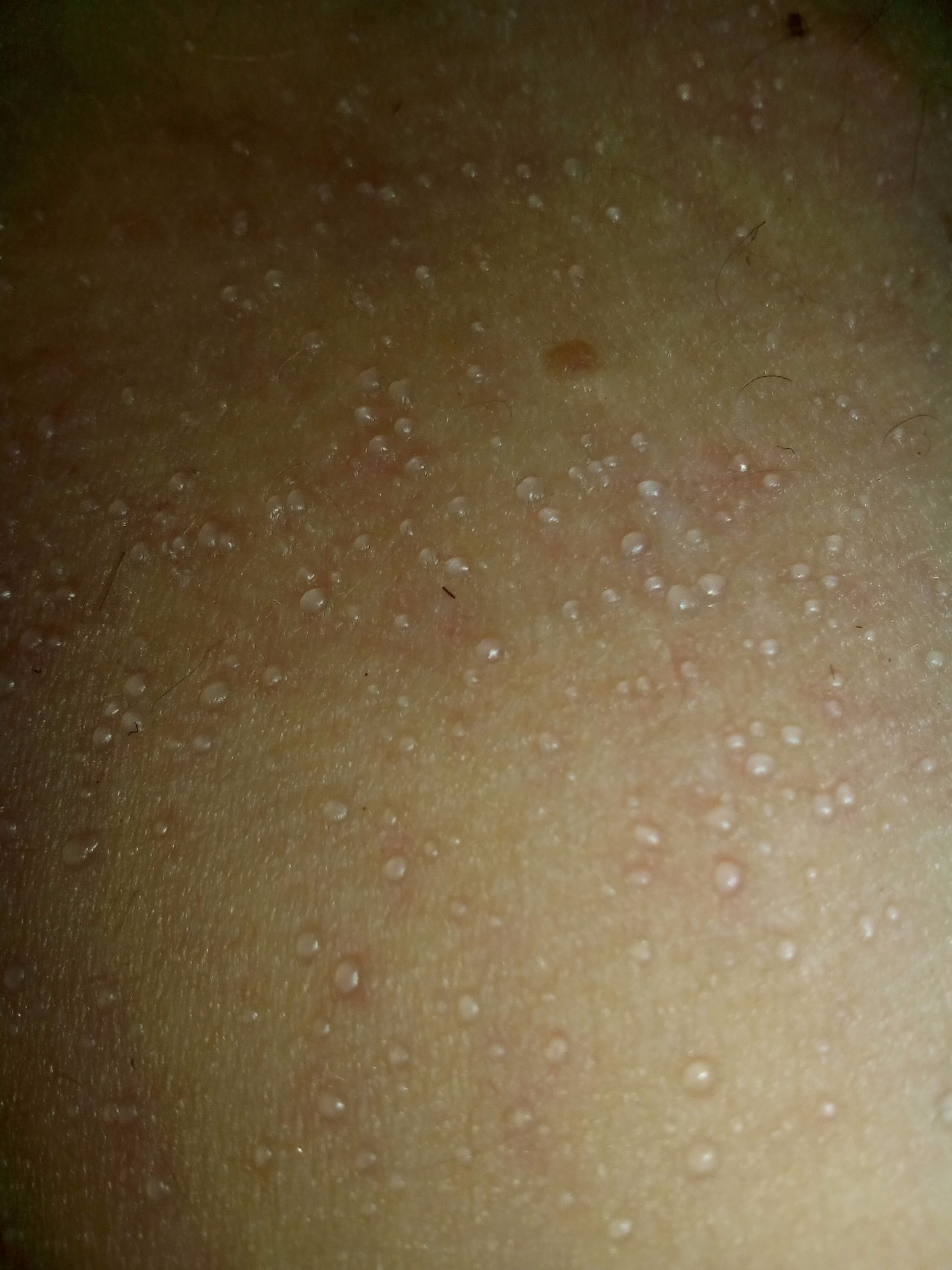
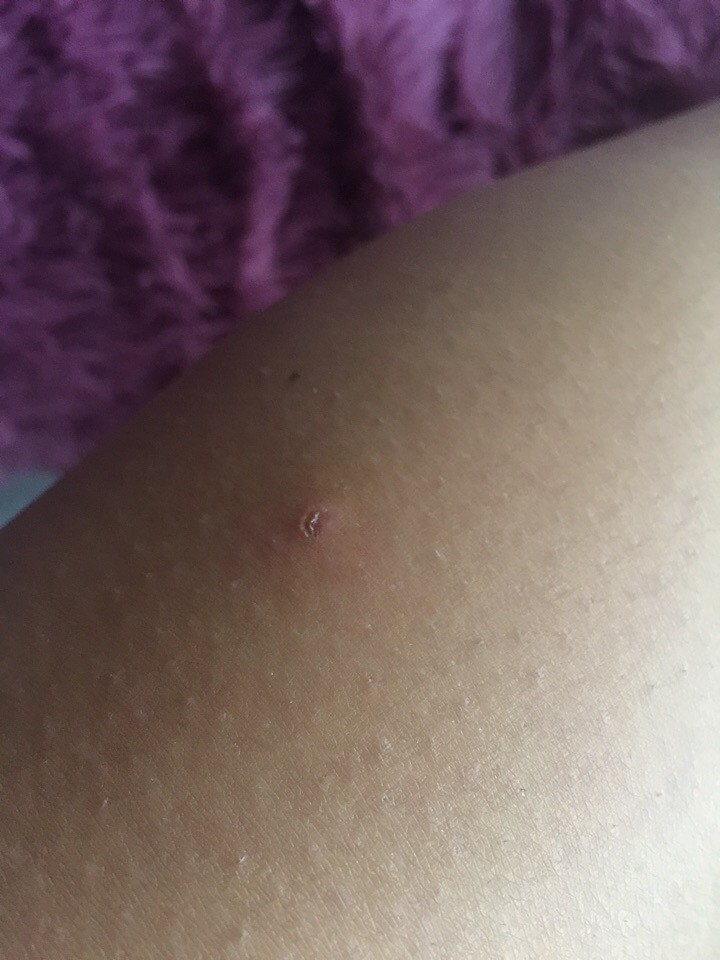
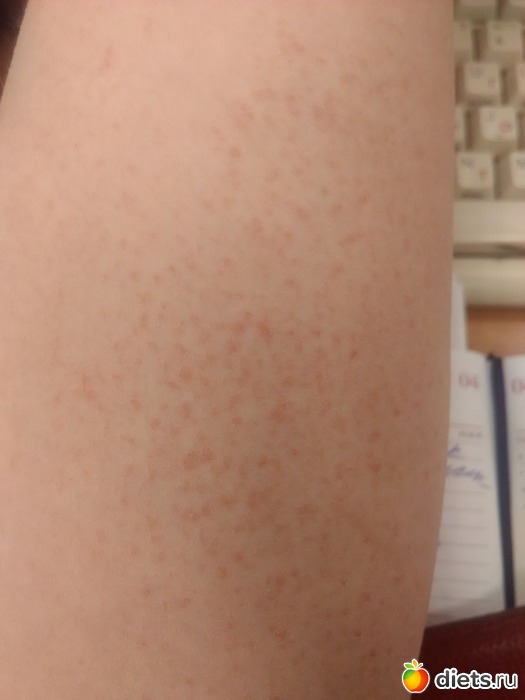
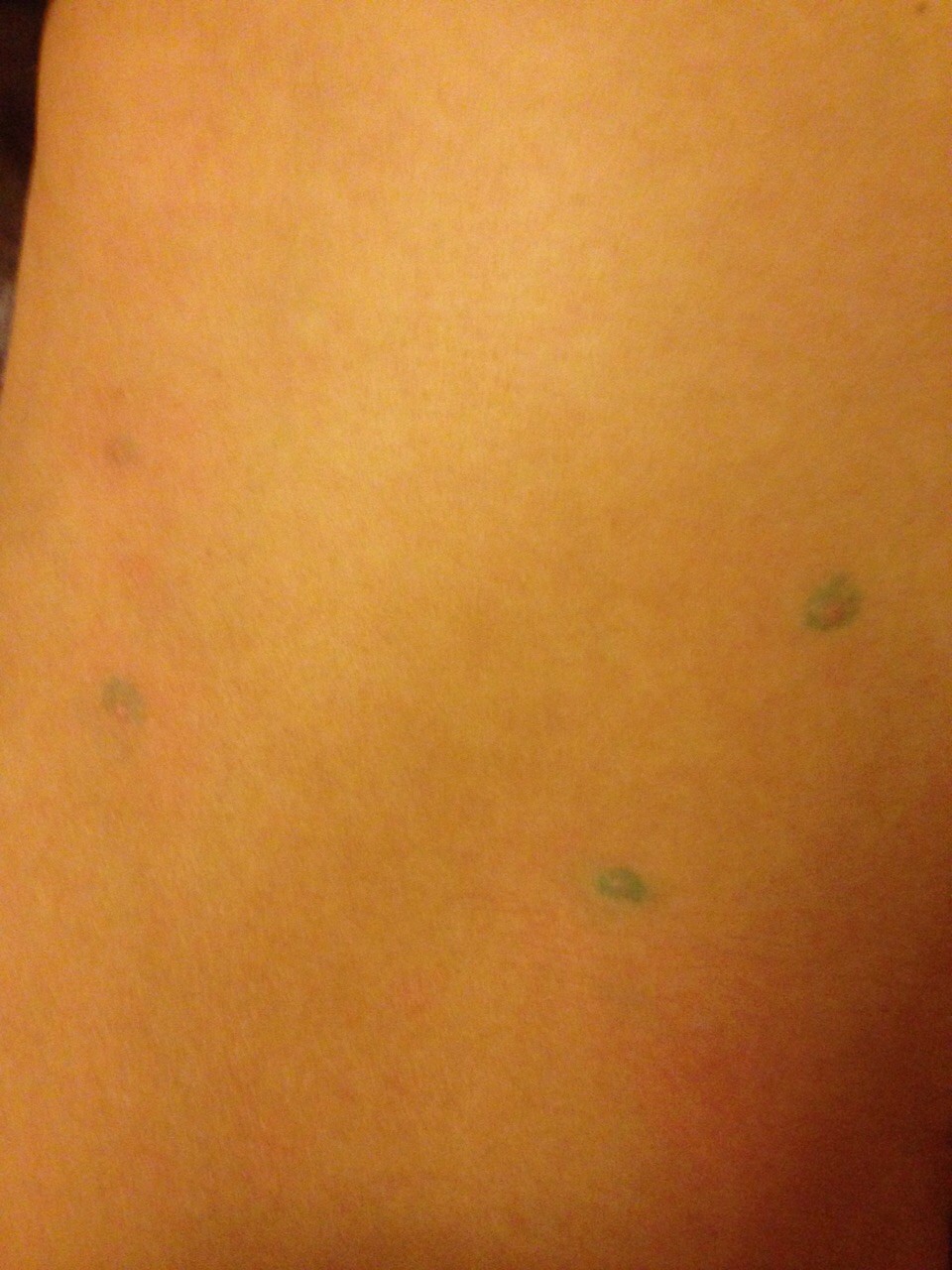

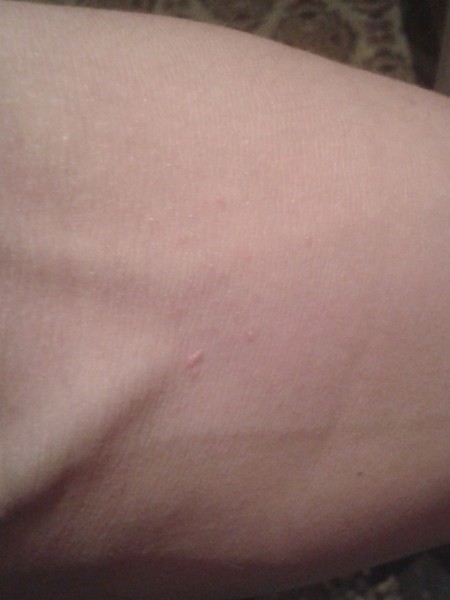
 Также данный симптом следует рассматривать как проявление аллергической реакции на продукт, пыльцу или какое-либо другое вещество.
Также данный симптом следует рассматривать как проявление аллергической реакции на продукт, пыльцу или какое-либо другое вещество.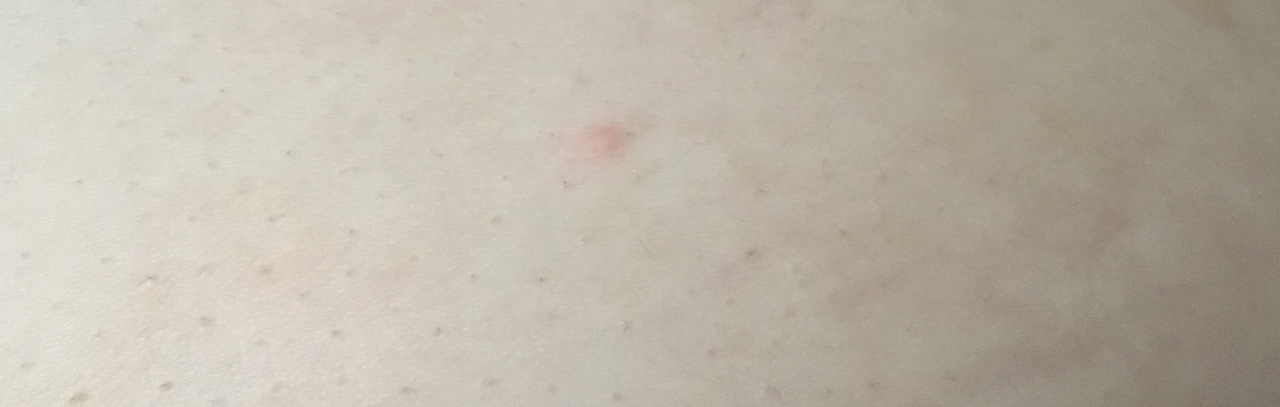 Эти препараты могут быть альтернативой, если вы не хотите принимать стероиды.
Эти препараты могут быть альтернативой, если вы не хотите принимать стероиды. Втирайте его, пока кожа еще влажная, чтобы запечатать в воде. Вы также можете использовать крем с диметиконом для защиты кожи.
Втирайте его, пока кожа еще влажная, чтобы запечатать в воде. Вы также можете использовать крем с диметиконом для защиты кожи.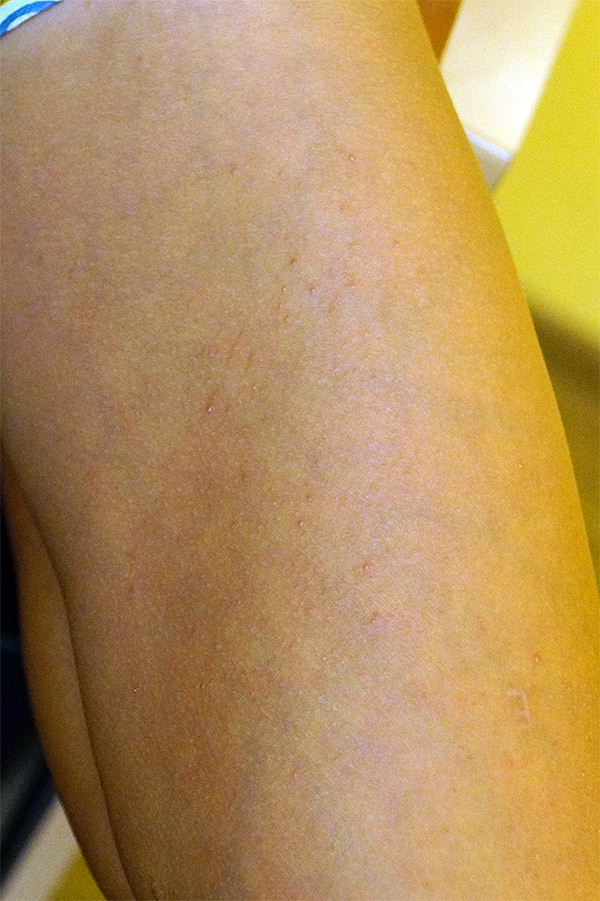 и ладони
и ладони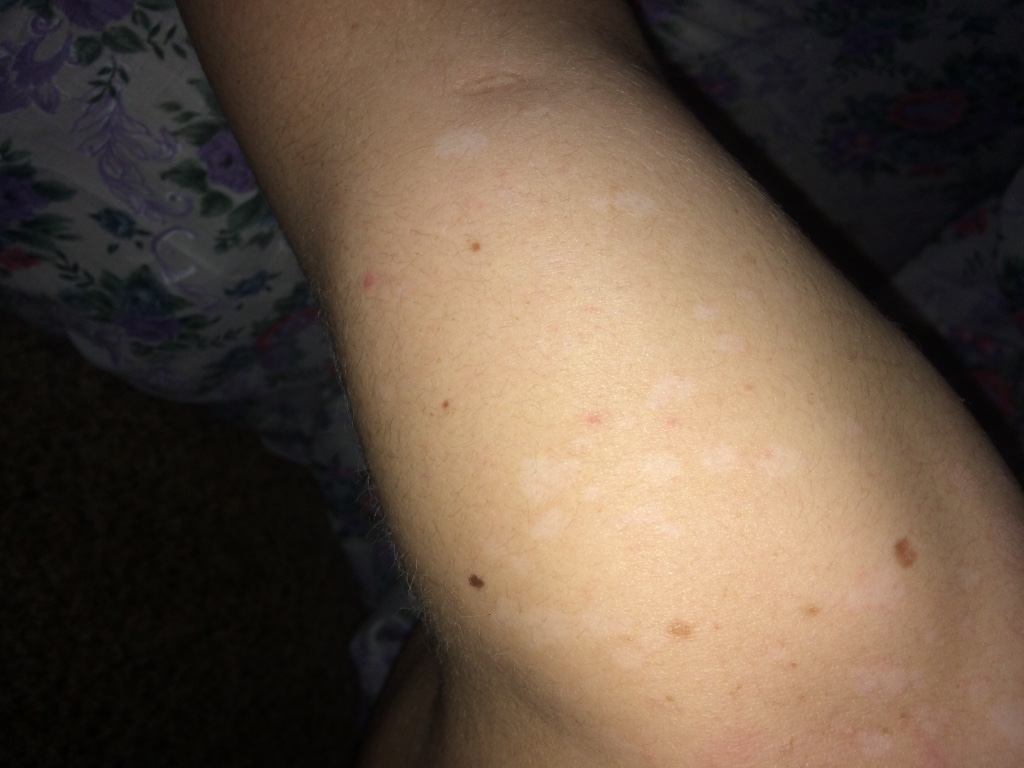 Ваш врач может также порекомендовать кремы с антибиотиками или антибиотики, которые принимают внутрь.
Ваш врач может также порекомендовать кремы с антибиотиками или антибиотики, которые принимают внутрь.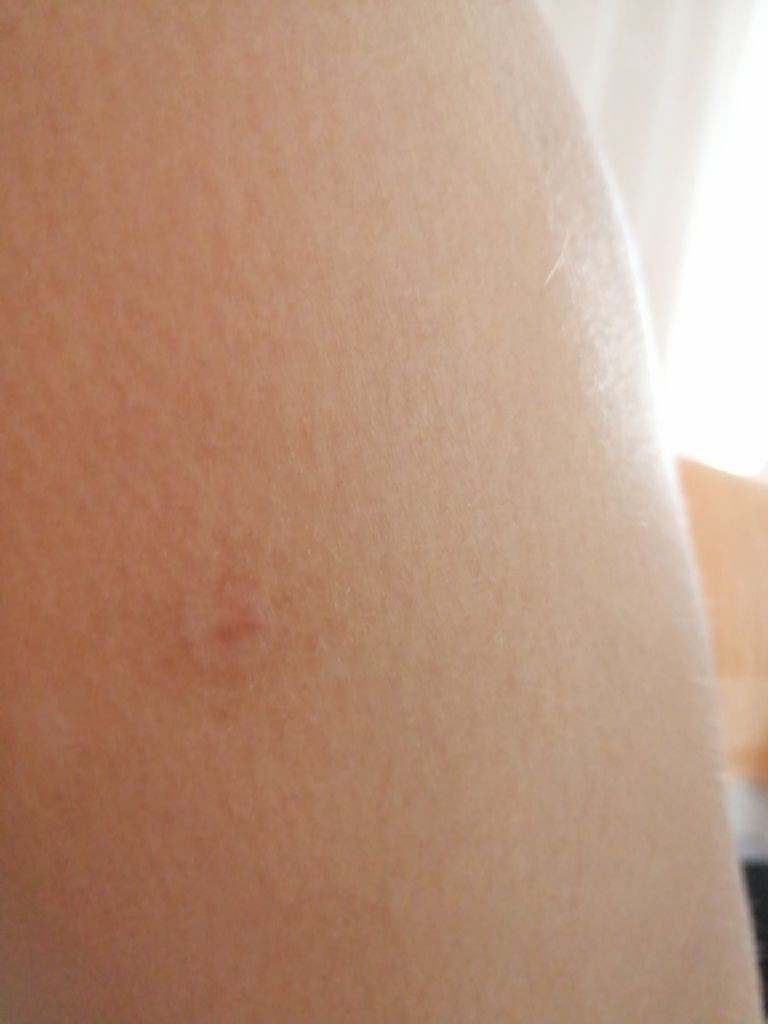 Сюда входят мыло, моющие средства и кремы с ароматизаторами.
Сюда входят мыло, моющие средства и кремы с ароматизаторами.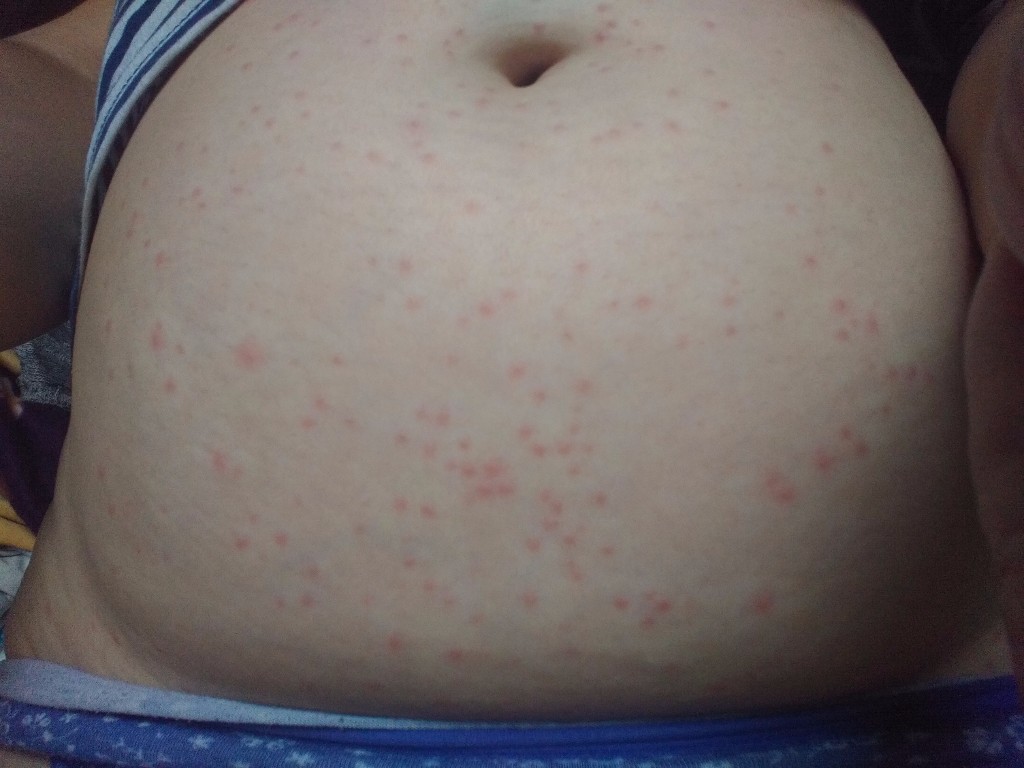
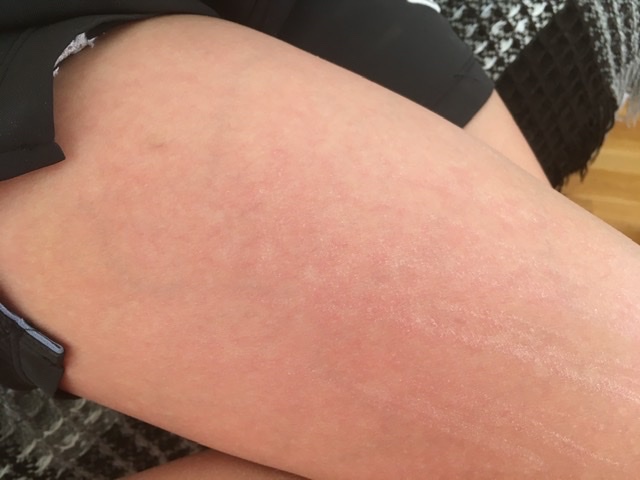 Если у вас есть дети младшего возраста, осмотрите парки, в которых они играют, и у них появится сыпь. — растения, вызывающие заболевания, удалены.
Если у вас есть дети младшего возраста, осмотрите парки, в которых они играют, и у них появится сыпь. — растения, вызывающие заболевания, удалены. В то время как легкие случаи можно лечить дома, поговорите со своим педиатром, если вашему ребенку особенно некомфортно, сыпь серьезная и / или не проходит, если сыпь находится на лице или в области паха вашего ребенка, или если вы заметили признаки инфекции (то есть лихорадка, покраснение, опухоль за пределами ядовитого плюща или поражения дуба).
В то время как легкие случаи можно лечить дома, поговорите со своим педиатром, если вашему ребенку особенно некомфортно, сыпь серьезная и / или не проходит, если сыпь находится на лице или в области паха вашего ребенка, или если вы заметили признаки инфекции (то есть лихорадка, покраснение, опухоль за пределами ядовитого плюща или поражения дуба). 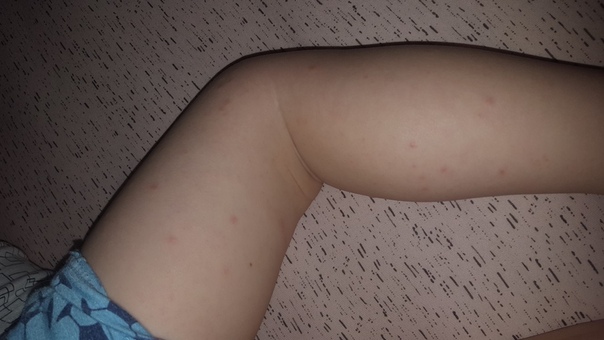 После ванны или плавания осторожно промокните кожу ребенка полотенцем, а затем нанесите увлажняющий крем на его или ее влажную кожу.
После ванны или плавания осторожно промокните кожу ребенка полотенцем, а затем нанесите увлажняющий крем на его или ее влажную кожу.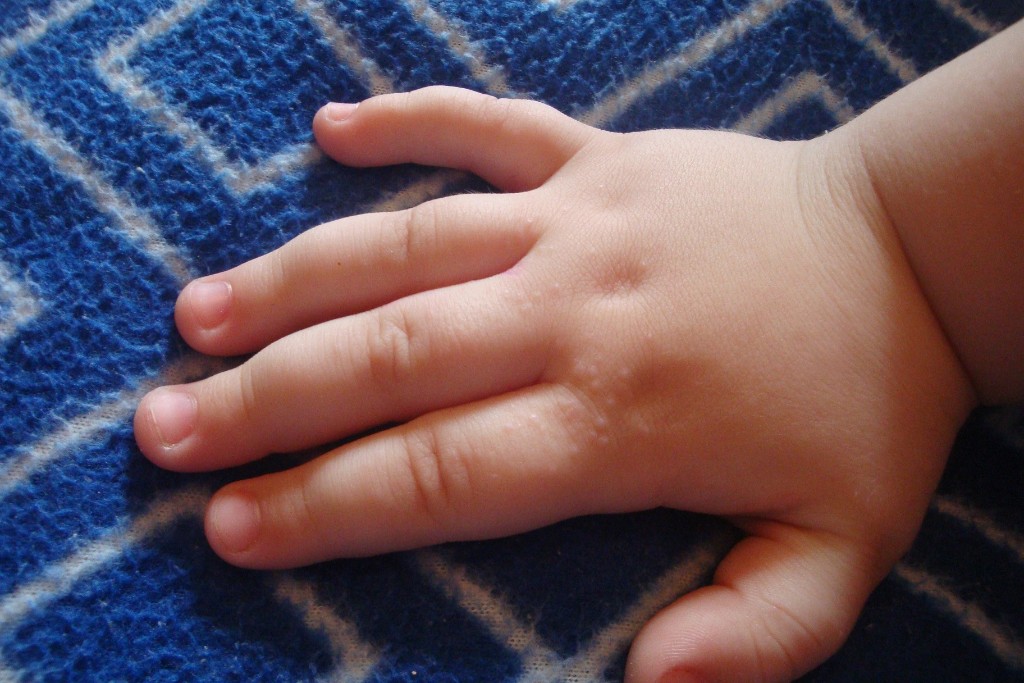 Смойте средство от насекомых водой с мылом, когда ваш ребенок вернется в дом.
Смойте средство от насекомых водой с мылом, когда ваш ребенок вернется в дом.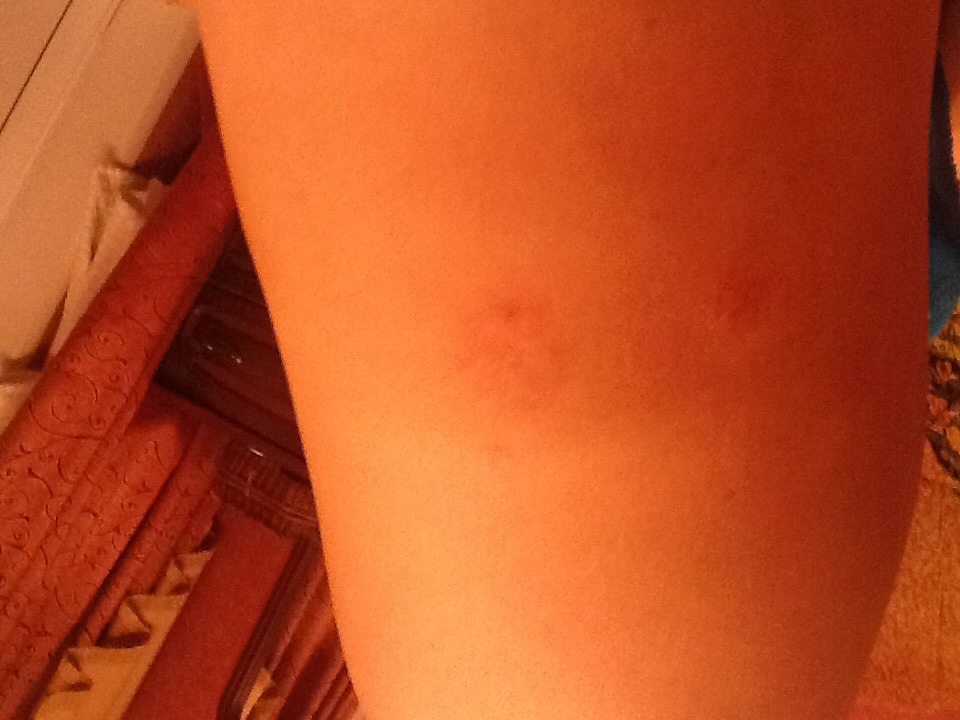
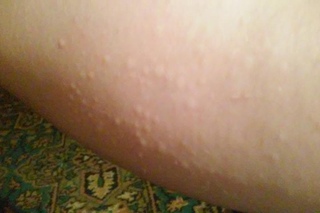 После лечения язв вашего ребенка хорошо мойте руки.
После лечения язв вашего ребенка хорошо мойте руки. Обрежьте ногти ребенку и не царапайте их. Домашние процедуры, такие как прохладные компрессы на пораженные участки, ванны с английской солью или овсяными хлопьями или паста из пищевой соды, могут помочь уменьшить дискомфорт. Если зуд сильный, проконсультируйтесь с педиатром вашего ребенка. Он или она может порекомендовать лосьоны или кремы, отпускаемые по рецепту, чтобы уменьшить симптомы вашего ребенка.
Обрежьте ногти ребенку и не царапайте их. Домашние процедуры, такие как прохладные компрессы на пораженные участки, ванны с английской солью или овсяными хлопьями или паста из пищевой соды, могут помочь уменьшить дискомфорт. Если зуд сильный, проконсультируйтесь с педиатром вашего ребенка. Он или она может порекомендовать лосьоны или кремы, отпускаемые по рецепту, чтобы уменьшить симптомы вашего ребенка.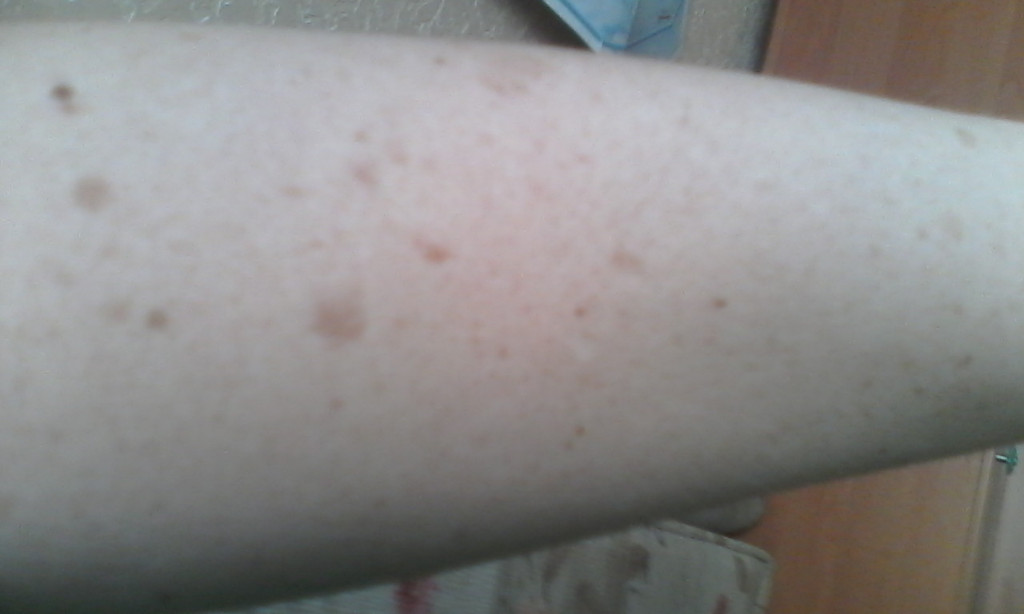 Если сыпь у вашего ребенка держится более нескольких дней, проконсультируйтесь с педиатром.
Если сыпь у вашего ребенка держится более нескольких дней, проконсультируйтесь с педиатром.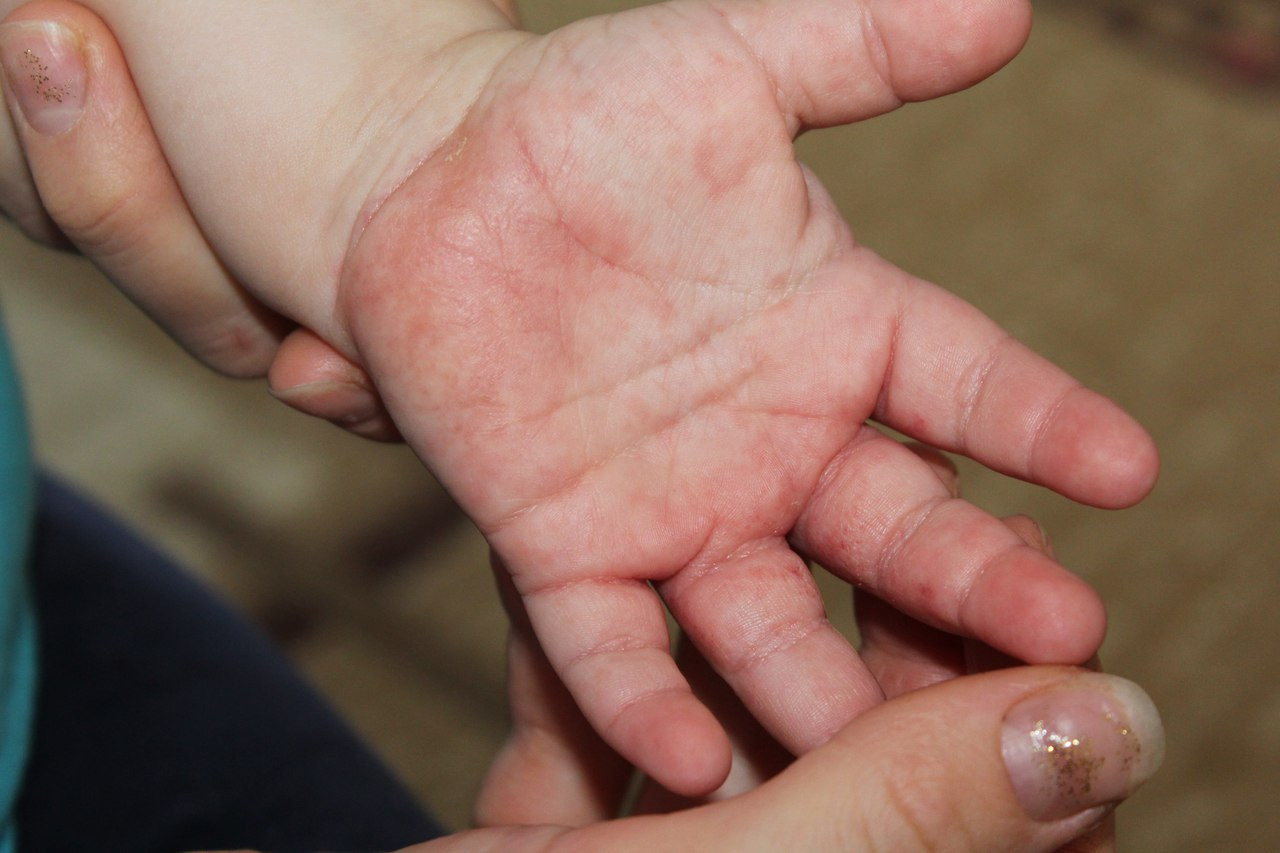 Расчесывание шишек может распространить вирус и вызвать вторую, бактериальную инфекцию, когда кожа открыта.
Расчесывание шишек может распространить вирус и вызвать вторую, бактериальную инфекцию, когда кожа открыта. Если состояние не улучшается или вы заметили какие-либо признаки инфекции в месте появления трещин на коже вашего ребенка, поговорите со своим педиатром.
Если состояние не улучшается или вы заметили какие-либо признаки инфекции в месте появления трещин на коже вашего ребенка, поговорите со своим педиатром.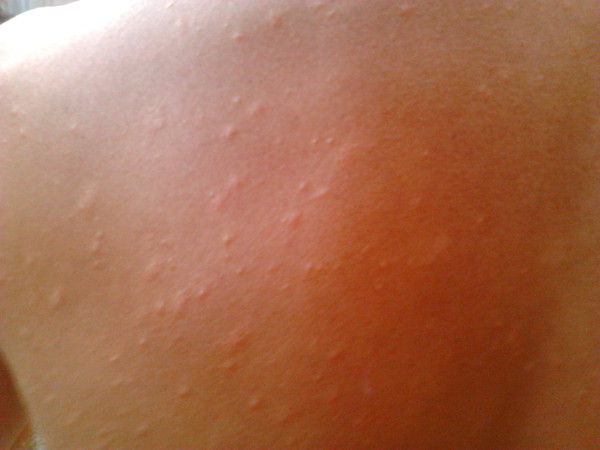 Проверяйте и лечите любых домашних животных, у которых может быть грибок — ищите шелушащиеся, зудящие, безволосые участки на их шерсти. Члены семьи, товарищи по играм или одноклассники, у которых проявляются симптомы, также должны лечиться. Не позволяйте ребенку делиться гребнями, щетками, заколками для волос, заколками или головными уборами.Убедитесь, что коврики, используемые в таких видах спорта, как борьба и гимнастика, после использования должным образом продезинфицированы.
Проверяйте и лечите любых домашних животных, у которых может быть грибок — ищите шелушащиеся, зудящие, безволосые участки на их шерсти. Члены семьи, товарищи по играм или одноклассники, у которых проявляются симптомы, также должны лечиться. Не позволяйте ребенку делиться гребнями, щетками, заколками для волос, заколками или головными уборами.Убедитесь, что коврики, используемые в таких видах спорта, как борьба и гимнастика, после использования должным образом продезинфицированы.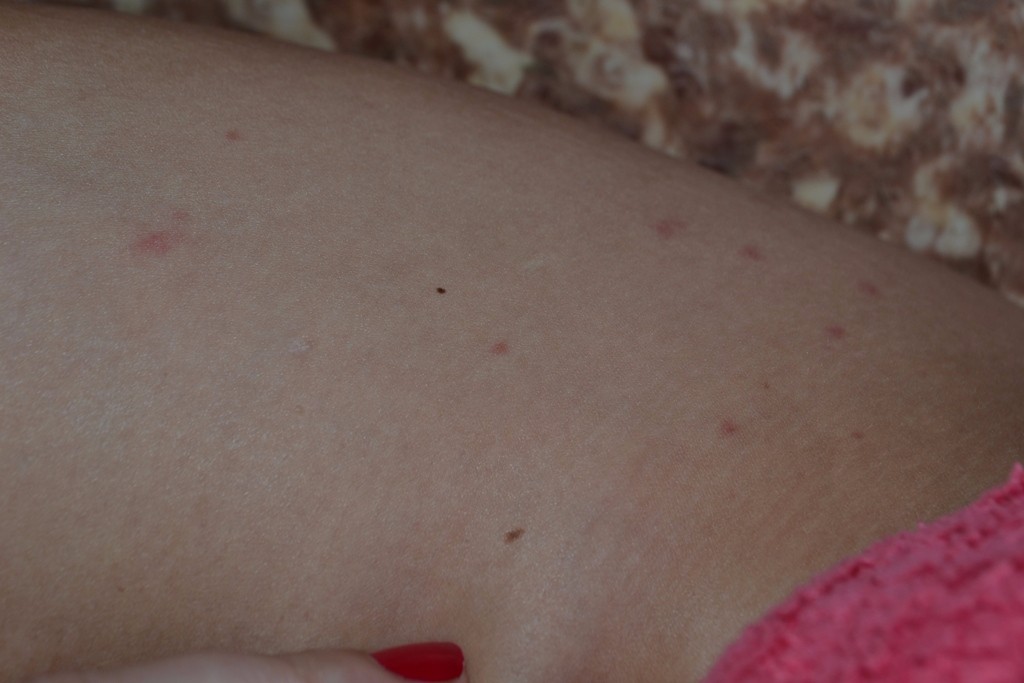 Обязательно позвоните своему педиатру, если у вашего ребенка температура держится более 3 дней или если он или она не пьет жидкости. Если симптомы серьезны, ваш педиатр может взять образцы из горла вашего ребенка для лабораторных исследований.
Обязательно позвоните своему педиатру, если у вашего ребенка температура держится более 3 дней или если он или она не пьет жидкости. Если симптомы серьезны, ваш педиатр может взять образцы из горла вашего ребенка для лабораторных исследований. Дети с заболеваниями рук, ног и рта могут распространять вирус через дыхательные пути (нос, рот и легкие) в течение 1-3 недель, а также через стул в течение нескольких недель или месяцев после начала инфекции. Когда у ребенка спала лихорадка и он или она чувствует себя лучше, нет необходимости оставлять его или ее дома, если еще не осталось открытых пузырей. См. Когда оставлять ребенка дома без присмотра за детьми для получения дополнительной информации.
Дети с заболеваниями рук, ног и рта могут распространять вирус через дыхательные пути (нос, рот и легкие) в течение 1-3 недель, а также через стул в течение нескольких недель или месяцев после начала инфекции. Когда у ребенка спала лихорадка и он или она чувствует себя лучше, нет необходимости оставлять его или ее дома, если еще не осталось открытых пузырей. См. Когда оставлять ребенка дома без присмотра за детьми для получения дополнительной информации.