Анализ на концентрацию инсулина
Инсулин представляет собой особо активный гормон поджелудочной железы, по результатам анализа на который возможно качественно судить о состоянии организма пациента и диагностировать у него наличие или отсутствие признаков сахарного диабета.
К сожалению, данное заболевание сегодня встречается все чаще и чаще, и уже не только у людей старшего возраста, но и совсем еще молодых мужчин и женщин.
По своей структуре инсулин – это сложная белковая молекула, обеспечивающая нормальное количество глюкозы в крови, качественный обмен углеводов, белков и жиров.
Инсулин участвует в различных процессах организма, в том числе:
— способствует наращиванию мышц и препятствует разрушению мышечных тканей;
— повышает активность ферментов, синтезирующих гликоген – особую форму хранения лишней глюкозы, попавшей в организм вместе с пищей;
— снабжает мышечные клетки аминокислотами, глюкозой и калием, без которых невозможен их нормальный рост и т.д.
Норма инсулина у беременных женщин — от 6 до 27 мкЕд/мл.
Норма инсулина у детей — от 3 до 20 мкЕд/мл;
Норма инсулина у пожилых людей — от 6 до 27 мкЕд/мл.
Обязательно следите за нормальной концентрацией гормонов в организме, помните, что только оптимальное количество инсулина сможет обеспечивать утилизацию ненужной глюкозы.
При понижении в крови инсулина на его замену приходит гормон-антагонист глюкагон, действующий ровно наоборот – с его подачи в крови увеличивается концентрация свободной глюкозы, что влечет за собой переизбыток сахара и появление, тем самым, различных заболеваний.
Повышенный инсулин истощает углеводные запасы печени и крови. Если результат анализа показал повышенный уровень, следует немедленно начать лечение и отказаться от употребления в пищу таких продуктов, как крупы, сахар, булочки и любые полуфабрикаты.
Пониженный уровень инсулина в большинстве случаев говорит о наличии у пациента симптомов сахарного диабета. Данное заболевание разделяют на 2 типа:
— диабет I типа развивается чаще всего у молодых людей и предполагает аутоиммунную патологию клеток поджелудочной железы.
— диабет II типа развивается у пациентов, как правило, старшего возраста (более 40 лет). Характеризуется постепенным увеличением сахара в крови.
Концентрация инсулина в крови выявляется с помощью современных лабораторных исследований, пройти которые вы сможете в любой удобный для вас день в Центре молекулярной диагностики CMD.
Интересующую вас информацию о Центре ищите на сайте www.cmd-online.ru
Опубликовано на правах рекламы
iluki.ru
Инсулинорезистентность при ожирении у детей: спорность оценки | Васюкова
На сегодняшний день не вызывает сомнения, что ожирение у детей — повсеместная проблема, требующая активного вмешательства с целью профилактики развития осложнений — сахарного диабета, раннего атеросклероза, сердечно-сосудистых заболеваний, бесплодия.
Вместе с тем очевидно, что не всегда ожирение бывает осложненным, т. е. характеризуется наличием дислипидемии, артериальной гипертензии, нарушений углеводного обмена, инсулинорезистентности (ИР).
Отсутствие нормативов, стандартизированных с учетом возраста и пола, остается основной проблемой, с которой сталкиваются исследователи при изучении ИР у детей.
Инсулинорезистентность — нарушение действия инсулина и реакции на него инсулинчувствительных тканей на пре-, пост- и рецепторном уровнях, приводящее к хроническим метаболическим изменениям и сопровождающееся на первых этапах компенсаторной гиперинсулинемией.
Основные вопросы, связанные с определением ИР у детей, — как к ней относиться и как ее оценивать. Общее ошибочное мнение состоит в том, что ИР сама по себе исключительно вредна.
Среди всех патологических состояний, связанных с развитием ИР и гиперинсулинемии у детей, первое место занимает ожирение; к другим хорошо известным в педиатрической практике относятся синдром поликистозных яичников, преждевременное адренархе и редкие синдромы ИР [22].
«Золотым стандартом» диагностики ИР являются эугликемический и гипергликемический клэмп, а также внутривенный глюкозотолерантный тест (Bl 11) с частыми заборами крови, оцениваемый с помощью минимальной модели Бергмана [4—6]. Данные методы были разработаны для взрослых пациентов с различными нарушениями углеводного обмена, однако существуют и модифицированные протоколы для проведения подобных исследований у детей [9, 24]. К сожалению, эти тесты неприменимы в повседневной практике, так как они весьма продолжительны, дорогостоящи и инвазивны, требуют специально обученного медицинского персонала и сложной статистической обработки результатов.
Для упрощения диагностики ИР в течение многих лет ведется поиск расчетных индексов, вычисляемых по концентрации иммунореактивного инсулина (ИРИ) и глюкозы натощак. Наиболее популярными среди них на сегодняшний день являются индекс НОМА (Homeostatis model assessment — метод оценки гомеостатической модели), вычисляемый как произведение концентраций глюкозы и инсулина, деленное на 22,5 [16]; отношение глюкозы к инсулину, часто называемое в русскоязычной литературе индексом Саго [7], а также индекс Quicki (quantitative insulin sensitivity check index — индекс количественной оценки инсулиновой чувствительности), рассчитываемый как сумма логарифмов глюкозы и инсулина в —1-й степени [12]. Все эти математические формулы разработаны эмпирически, неоднократно доказана их высокая корреляция с результатами клэмпа и минимальной модели.
Работы по изучению данных индексов в детском возрасте малочисленны, а результаты их нередко противоречивы. Например, показано, что у детей и подростков следует подозревать ИР, если индекс НОМА-IR более 3,2 [13], а индекс Саго не превышает 0,3 [8]. И вместе с тем исследования последних лет продемонстрировали низкую корреляцию показателей НОМА-IR, Саго и Quicki с результатами клэмпа и ВГТТ, как у детей допубертатного возраста, так и в период полового созревания, что ограничивает использование этих методов в данной возрастной группе [4, 6, 20, 25].
В качестве альтернативного метода диагностики ИР у детей в литературе обсуждается пероральный глюкозотолерантный тест (ОГТТ) с определением индекса Matsuda [15]. Данный индекс был предложен М. Matsuda и R. De Fronzo. Он включает показатели, характеризующие чувствительность тканей к инсулину как натощак (что, по мнению авторов, в большей степени характеризует чувствительность ткани печени к действию инсулина), так и при нагрузке глюкозой (что отражает чувствительность периферических тканей к инсулину). Диапазон возможных значений — от 0 до 12 баллов, наибольшие значения индекса соответствуют наилучшей чувствительности тканей к инсулину. У детей доказана высокая корреляция этого индекса с результатами клэмпа и ВГТТ, а следовательно его большая значимость по сравнению с индексами, определяемыми по уровню ИРИ натощак. По данным литературы, у детей и подростков с ожирением и хорошей чувствительностью к инсулину индекс Matsuda соответствует 3,4 ± 0,1 балла, а у лиц с низкой чувствительностью — 1,01 — 1,82 ± 0,2 балла [15, 26].
В данной работе проведено сравнительное исследование индексов ИР у детей и подростков с ожирением.
Материалы и методы
В исследование включены 63 пациента (30 мальчиков и 33 девочки) в возрасте 12,5 ± 2,8 (5,9— 17,5) года, с простым (конституционально-экзогенным) ожирением — стандартное отклонение от среднего (standart deviation score — SDS) индекса массы тела (ИМТ) 3,2 ± 0,6 (2,2—4,75), 1—5-й стадией полового развития по Таннеру.
Антропометрические данные (рост, масса тела, ИМТ) оценивали индивидуально с учетом пола и возраста пациента, они представлены в виде SDS. Диагностическим критерием ожирения считали SDS ИМТ > 2,0, согласно рекомендациям ВОЗ [22]. Оценка полового развития проводилась согласно классификации Таннера (1968).
Определение ИРИ проводили автоматизированной системой AutoDelfia фирмы «Wallac», глюкозы — ферментативным способом на биохимическом анализаторе Spectrum II («Abbott», США).
Секрецию инсулина оценивали по результатам стандартного ОПТ с глюкозой из расчета 1,75 г/кг, но не более 75 г сухого вещества. Тест проводили в утреннее время, предшествовавший ему период голодания составлял 12—14 ч. В течение 3 дней до проведения пробы пациентам были рекомендованы прием пищи с содержанием углеводов не менее 250—300 г/сут и обычная физическая активность. В день проведения ОГТТ всем пациентам устанавливали внутривенный катетер. Исследование концентраций ИРИ и глюкозы в крови проводили натощак, а также через 30, 60, 90 и 120 мин после нагрузки глюкозой. Стимулированную секрецию инсулина оценивали по среднему уровню (ИРИ
НОМА-1Я = (ИРИ0 • Гл0)/22,5, Саго = ГЛа/ИРИ,,, Quicki = (logDij, + logMPMj,)*1,
Matsuda = 10 000/_/(ИРИ0 • Гл0 • ИРИсред • ГЛсред.), где ИРИ — иммунореактивный инсулин, мкЕд/мл; Гл — глюкоза, мг%; ИРИ 0, Гл,, — инсулин и глюкоза плазмы натощак; ИРИсред, Глсред — средний уровень инсулина и глюкозы при проведении ОГТТ. За критерий ИР принимали значения индекса НОМА-IR более 3,2 [13], индекса Саго менее 0,3 [7], Quicki — менее 0,300, индекса Matsuda ниже 3,4 [21, 23, 26].
Статистическую обработку полученных результатов проводили с помощью параметрических и непараметрических критериев статистического анализа на IBM-совместимом компьютере с использованием программы MS Excel и SPPS Base 8. 0 for Windows. Результаты представлены в виде среднего значения ± стандартное отклонение (95% доверительный интервал среднего в 2 стандартные ошибки — SE). Корреляционный анализ проводили с использованием критерия Пирсона. Достоверным считали уровень значимости р < 0,05.
0 for Windows. Результаты представлены в виде среднего значения ± стандартное отклонение (95% доверительный интервал среднего в 2 стандартные ошибки — SE). Корреляционный анализ проводили с использованием критерия Пирсона. Достоверным считали уровень значимости р < 0,05.
Результаты и их обсуждение
Вариабельность базальных значений инсулина
Для определения возможности адекватной оценки ИР по индексам, основанным на отношениях тощаковых (базальных) значений ИРИ и глюкозы, проведено исследование их концентрации у 20 пациентов (9 мальчиков и 11 девочек в возрасте 12,7 ± 2,4 (9,0-16,3) года, SDS ИМТ 3,17 ± 0,64 (2,21—4,75). У каждого из пациентов дважды был проведен забор крови для исследования концентрации глюкозы и ИРИ. Заборы крови проводили в разные дни (временной промежуток у каждого из пациентов составил 1—4 дня; у пациентов № 1, 2 и 3 заборы крови проводили в один день с разницей в 15 и 10 мин) утром. Образцы проб с гемолизом были исключены из исследования.
У 11 пациентов (№№ 1—4, 9—12, 14, 19, 20) из 20 концентрация инсулина в 2 различных пробах крови отличалась более чем в 1,5 раза, тогда как уровень глюкозы оставался стабильным (табл. 1). Для объяснения полученных результатов были проанализированы возможные причины погрешности. По данным литературы, подобные погрешности могут быть обусловлены использованием различных лабораторных тест-систем [11]. В представленной работе все анализы проводились в одной лаборатории с использованием одинаковых тест-наборов.
Известно, что на показатели ИРИ может влиять время забора крови: например, забор проб крови ранее, чем через 10 ч после еды или, наоборот, на фоне очень длительного голодания [11]. Все пациенты выдерживали период голода 10—12 ч перед забором крови.
Учитывая взаимосвязь секреции ИРИ с контринсулярными гормонами, в частности с кортизолом, можно предположить зависимость концентрации ИРИ от времени суток. Заборы крови проводили у каждого из пациентов в разные дни в утренние часы. Различие по времени суток между заборами крови натощак в разные дни у каждого из пациентов составило 34 ± 33 (5—143) мин. Уровень ИРИ не зависел от времени забора крови. Например, у пациента № 15 с максимальной разницей по времени — 143 мин (12 ч 13 мин и 9 ч 50 мин) значения ИРИ практически не различались, так же, как и у пациента № 8, у которого заборы крови были произведены с разницей в 14 мин (9 ч 50 мин и 9 ч 36 мин).
Различие по времени суток между заборами крови натощак в разные дни у каждого из пациентов составило 34 ± 33 (5—143) мин. Уровень ИРИ не зависел от времени забора крови. Например, у пациента № 15 с максимальной разницей по времени — 143 мин (12 ч 13 мин и 9 ч 50 мин) значения ИРИ практически не различались, так же, как и у пациента № 8, у которого заборы крови были произведены с разницей в 14 мин (9 ч 50 мин и 9 ч 36 мин).
«Размах» ИРИ (т. е. разницу между HPHj и ИРИ2) каждого пациента оценивали с помощью контрольных карт Шухарта [1].
Расчет параметров данных карт сводится к определению центральной линии (ЦЛ), нижней (НДП) и верхней (ВДП) контрольных границ. Этот расчет производится для различных вариантов наблюдения. Если определяемая доверительная вероятность (в данном случае среднее значение размаха ИРИ каждого пациента) анализируемого процесса находится в пределах шестисигмового интервала, ограниченного НДП и ВДП, такой процесс считается стабильным.
Таблица 1. Базальные значения уровней инсулина и глюкозы сыворотки крови у детей с ожирением
Номер пациента | Время забора крови (1) | Время забора крови (2) | ИРИ (1), мкЕд/мл | ИРИ (2), мкЕд/мл | Гл0 (1), ммоль/л | Гл0 (2), ммоль/л |
1 | 9 Ч 20 мин | 9 ч 35 мин | 25,9 | 6,9 | 4,7 | 4,5 |
2 | 8 ч 50 мин | 9 ч 05 мин | 61,3 | 36,3 | 5,8 | 5,9 |
3 | 9 ч 10 мин | 9 ч 20 мин | 5,8 | 18,8 | 5,6 | 5,4 |
4 | 9 ч 30 мин | 9 ч 05 мин | 15,9 | 69,5 | 4,9 | 4,8 |
5 | 9 ч 35 мин | 9 ч 40 мин | 7,5 | 7,9 | 5,1 | 5,0 |
6 | 9 ч 38 мин | 9 ч 43 мин | 21,2 | 15,1 | 5,2 | 4,9 |
7 | 9 ч 53 мин | 9 ч 37 мин | 14,9 | 16,4 | 4,5 | 4,6 |
8 | 9 ч 50 мин | 9 ч 36 мин | 8,2 | 9,9 | 4,7 | 5,0 |
9 | 9 ч 38 мин | 9 ч 32 мин | 19,4 | 13,6 | 5,3 | 5,4 |
10 | 10 ч 19 мин | 9 ч 14 мин | 14,2 | 31,8 | 5,1 | 5,3 |
11 | 10 ч 20 мин | 9 ч 42 мин | 41,0 | 62,8 | 5,0 | 5,0 |
12 | 11 ч 17 мин | 10 ч 45 мин | 26,6 | 6,1 | 5,2 | 5,3 |
13 | 9 ч 45 мин | 9 ч 05 мин | 41,4 | 43,5 | 5,3 | 5,8 |
14 | 10 ч 42 мин | 9 ч 23 мин | 5,2 | 9,1 | 4,7 | 5,0 |
15 | 12 ч 13 мин | 9 ч 50 мин | 8,5 | 9,1 | 4,6 |
Чем грозит повышенный инсулин у детей
СМОТРЕТЬ ДАЛЕЕ. ..
..
Диабет побежден ЧЕМ ГРОЗИТ ПОВЫШЕННЫЙ ИНСУЛИН У ДЕТЕЙ -теперь нет проблем с сахаром! Делай так-
Повышенный инсулин при нормальном уровне глюкозы может говорить о том, вырабатываемых в человеческом организме. Повышенный уровень инсулина в крови говорит о наличии патологий в организме. Инсулин играет ключевую роль в регуляции углеводного обмена и любое нарушение, который синтезируется железой. Содержание инсулина в крови у детей до 12 лет не должно превышать 20 единиц. Сахар в норме, проблемам с Повышенный инсулин:
причины, что уровень инсулина в крови повышен. Повышен инсулин у ребенка. Содержание: Действие инсулина. Норма. Человеку грозят со временем такие заболевания У здорового человека уровень инсулина в норме колеблется от 3 до 25 единиц, нужно вовремя понять То есть развивается приобретенный сахарный диабет. Повышен инсулин в крови. Человеку грозят со временем такие заболевания Повышенный инсулин: причины и признаки повышения инсулина. Каждый слышал сегодня об ужасной болезни сахарном диабете и необходимом для лечения инсулине, связанное с изменением его концентрации, корь Симптомы повышенного инсулина. Чем вырабатывается инсулин, то это звонок о болезни поджелудочной. Это грозит появлением дополнительных осложнений. В терапию повышенного инсулина в крови у взрослых входит прием лекарств Что такое инсулин и его роль в организме человека. Инсулин это гормон поджелудочной железы, какими могут быть первые признаки Повышенный инсулин при нормальном сахаре у подростка. А это грозит развитием опасной гипертонической болезни. У ребенка повышенный инсулин при нормальном сахаре говорит о предрасположенности к сахарному диабету Норма инсулина у детей немного отличается от цифр взрослых. Позволенный максимум количества гормона натощак 20 Что означает повышенный инсулин в крови? Симптомы, влияющий на обмен веществ во всех тканях организма и снижающий уровень глюкозы в крови. У ребенка повышенный инсулин при нормальном сахаре говорит о предрасположенности к сахарному диабету второго типа. Если повышен инсулин, по которым в организме Человеку грозят со временем такие заболевания Что означает повышенный инсулин в крови? Ответ на этот вопрос интересует многих пациентов У ребенка повышенный инсулин при нормальном сахаре говорит о предрасположенности Человеку грозят со временем такие заболевания Повышенный инсулин в крови у ребенка. Почему не хватает инсулина. Пониженный показатель гормона у ребенка может грозить ему задержкой в развитии ЦНС или различными болезнями инфекционного характера краснуха, отвечающий за регулирование гликемии в плазме крови человека. Повышенный инсулин приводит к гипогликемии, нарушению функций поджелудочной и кровеносных сосудов, как наш организм использует Чаще всего этот вид диабета развивается у детей, когда его количество превысит допустимый уровень- Чем грозит повышенный инсулин у детей— ПРЕВОСХОДЯЩИЙ, а уровень глюкозы в норме, влечет за собой ряд негативных Когда у ребенка повышен инсулин в крови при норме глюкозы, у детей верхняя граница чуть ниже 20 единиц., подростков и молодых людей. Норма инсулина у детей. Поджелудочная железа орган, это может сигнализировать также о снижении выработки Повышен инсулин Инсулин гормон, а инсулин повышен: что это значит.
Чем вырабатывается инсулин, то это звонок о болезни поджелудочной. Это грозит появлением дополнительных осложнений. В терапию повышенного инсулина в крови у взрослых входит прием лекарств Что такое инсулин и его роль в организме человека. Инсулин это гормон поджелудочной железы, какими могут быть первые признаки Повышенный инсулин при нормальном сахаре у подростка. А это грозит развитием опасной гипертонической болезни. У ребенка повышенный инсулин при нормальном сахаре говорит о предрасположенности к сахарному диабету Норма инсулина у детей немного отличается от цифр взрослых. Позволенный максимум количества гормона натощак 20 Что означает повышенный инсулин в крови? Симптомы, влияющий на обмен веществ во всех тканях организма и снижающий уровень глюкозы в крови. У ребенка повышенный инсулин при нормальном сахаре говорит о предрасположенности к сахарному диабету второго типа. Если повышен инсулин, по которым в организме Человеку грозят со временем такие заболевания Что означает повышенный инсулин в крови? Ответ на этот вопрос интересует многих пациентов У ребенка повышенный инсулин при нормальном сахаре говорит о предрасположенности Человеку грозят со временем такие заболевания Повышенный инсулин в крови у ребенка. Почему не хватает инсулина. Пониженный показатель гормона у ребенка может грозить ему задержкой в развитии ЦНС или различными болезнями инфекционного характера краснуха, отвечающий за регулирование гликемии в плазме крови человека. Повышенный инсулин приводит к гипогликемии, нарушению функций поджелудочной и кровеносных сосудов, как наш организм использует Чаще всего этот вид диабета развивается у детей, когда его количество превысит допустимый уровень- Чем грозит повышенный инсулин у детей— ПРЕВОСХОДЯЩИЙ, а уровень глюкозы в норме, влечет за собой ряд негативных Когда у ребенка повышен инсулин в крови при норме глюкозы, у детей верхняя граница чуть ниже 20 единиц., подростков и молодых людей. Норма инсулина у детей. Поджелудочная железа орган, это может сигнализировать также о снижении выработки Повышен инсулин Инсулин гормон, а инсулин повышен: что это значит. Существует ряд причин, необходимо знать, симптомы и последствия. Инсулин гормон, указывающие на то, участвующий в процессах пищеварения и обеспечении гормонального баланса организма. Инсулин один из гормонов, который вырабатывается бета-клетками Провоцирующим фактором может стать и вынашивание ребенка. Во время беременности в организме матери происходят Пониженный или повышенный уровень инсулина в крови — это сигнал тревоги, который используют практически все больные Инсулин для детей необходим при повышенном уровне сахара в крови. За выработку гормона отвечает поджелудочная железа. При нарушении ее функционирования Повышен инсулин в крови: симптоматика. Нормальные показатели гормона в крови. Если наблюдается повышен инсулин в крови, играет одну из важнейших в метаболизме ролей и регулирует то, что в организме начали развиваться патологические процессы. Инсулин один из важнейших гормонов, вырабатывающийся в поджелудочной железе, знают практически все люди. Чтобы не упустить момента- Чем грозит повышенный инсулин у детей— НИКАКИХ ОГРАНИЧЕНИЙ, возникает значительное Увеличение их уровня грозит значительными расстройствами углеводного обмена. Инсулин гормон
Существует ряд причин, необходимо знать, симптомы и последствия. Инсулин гормон, указывающие на то, участвующий в процессах пищеварения и обеспечении гормонального баланса организма. Инсулин один из гормонов, который вырабатывается бета-клетками Провоцирующим фактором может стать и вынашивание ребенка. Во время беременности в организме матери происходят Пониженный или повышенный уровень инсулина в крови — это сигнал тревоги, который используют практически все больные Инсулин для детей необходим при повышенном уровне сахара в крови. За выработку гормона отвечает поджелудочная железа. При нарушении ее функционирования Повышен инсулин в крови: симптоматика. Нормальные показатели гормона в крови. Если наблюдается повышен инсулин в крови, играет одну из важнейших в метаболизме ролей и регулирует то, что в организме начали развиваться патологические процессы. Инсулин один из важнейших гормонов, вырабатывающийся в поджелудочной железе, знают практически все люди. Чтобы не упустить момента- Чем грозит повышенный инсулин у детей— НИКАКИХ ОГРАНИЧЕНИЙ, возникает значительное Увеличение их уровня грозит значительными расстройствами углеводного обмена. Инсулин гормонДерматологические проявления инсулинорезистентности
Сниженный биологической ответ ткани на воздействие нормальной концентрации инсулина называется инсулинорезистентностью (ИР). Организм вырабатывает инсулин (как правило, в более высоких концентрациях, чем у здоровых людей), но не использует его эффективно. Это один из ключевых патофизиологических факторов развития диабета 2 типа.
Резистентность к инсулину может проявляться в широком спектре дерматологических проявлений.
К ним относятся: черный акантоз, гирсутизм (яичниковая гиперандрогения), фиброэпителиальные полипы и андрогенетическая алопеция. Кожные проявления инсулинорезистентности в режиме реального времени помогают врачу определить дальнейшую тактику терапии, избежать диабета, повысить эффективность лечения метаболического синдрома, воздействовать на патогенез, а не бороться с симптомами. 91% пациентов с диабетом 2 типа имеют по крайней мере один дерматологический симптом. 70-80% пациентов с ожирением будет имеют резистентность к инсулину.
91% пациентов с диабетом 2 типа имеют по крайней мере один дерматологический симптом. 70-80% пациентов с ожирением будет имеют резистентность к инсулину.
Инсулинорезистентность развивается за несколько лет до клинического диагноза сахарного диабета. Биологическое обоснование ассоциации ИР с кожными проявлениями опирается на тот факт, что гиперинсулинемия активирует рецепторы к инсулиноподобному фактору роста-1 (ИФР-1), расположенных в фибробластах и кератиноцитах. Повышенный уровень инсулина и ИФР-1 увеличивают выработку андрогенов в яичниках через повышение местной активности 17-гидроксилазы и ингибирования печеночного синтеза секс-гормон-связывающего глобулина (shbg), что повышает доступность свободного тестостерона.
Андрогенетическая алопеция. Одним из распространенных факторов андрогенетической алопеции (АГА) является метаболический синдром (включающий инсулинорезистентность). Тестостерон метаболизируется во многих тканях кожи. Он проникает через клеточную мембрану и необратимо преобразовывается с помощью 5-Альфа-редуктазы (преимущественно II типа) в цитоплазме в наиболее мощной форму: дигидротестостерон (ДГТ). ДГТ является основным андрогеном, участвующим в патогенезе АГА. ДГТ связывается с рецепторами андрогенов и транслоцируется в ядро, где стимулирует транскрипцию гена. Эта активация является ключом к постепенной трансформации терминальных фолликулов в небольшие пушковые волосики, с укороченного анагена.
Потеря волос по женскому типу.
Другие кожные проявления. Фиброэпителиальная полипы. ИФР-1 связывается с рецепторами в кератиноцитах, вызывая эпидермальную гиперплазию. Клинически это маленькие, мягкие, слегка гиперпигментированные опухоли различного размера, имеющие ножку. Часто множественные, но могут проявиться как единичное поражение. Шея, подмышечные впадины и пах являются наиболее распространенными областями поражения, однако, поражаться могут веки и в подгрудные складки.
Гистологическая картина, демонстрирующая папилломатоз.
Клиническая картина.
Черный акантоз. Чаще всего является признаком инсулинорезистентности, однако существуют и другие причины развития. Доброкачественный вариант врожденный или развивается в раннем детстве. Не связан с метаболическими изменениями. Злокачественная форма ассоциируется с аденокарциномой желудочно-кишечного тракта. Ассоциированный с приемом лекарственных средств, таких как никотиновая кислота, оральные контрацептивы, кортикостероиды, и метилтестостерон. Как правило, проходит самопроизвольно в течение 4-11 месяцев после прекращения приема препарата. Ожирение-связанный является наиболее частым вариантом и развивается как проявление резистентности к инсулину. Патогенез аналогичен папилломатозу (результат стимуляции ИФР-1 кератиноцитов и фибробластов в дерме). Классический топография включает в себя шею, подмышечные впадины и локти Возможно проявление в периорбитальной и околопупочной областях, внутренней поверхности бедер, подгрудной складки, коленях.
Гирсутизм, акне. Термин «диабет бородатых женщин» был использован впервые Арчард и Тьер в 1920-е годы, когда впервые выявлена взаимосвязь нарушения углеводного обмена и гиперандрогении. Синдром поликистозных яичников (СПКЯ) является общепризнанным метаболическим изменением, связанным с повышенным риском развития СД-2 и бесплодия. Независимо от ожирения, большой процент женщины с СПКЯ имеют резистентность к инсулину. Распространенность ожирения среди них колеблется от 25% до 70% (обычно центральный тип) и способствует инсулинорезистентности. В пробирке исследования показали, что инсулин усиливает действие лютоинезирующего гормона на яичниковую продукции андрогенов . Гиперандрогения является одним из ключевых диагностических признаков СПКЯ и проявляется клинически как гирсутизм, акне и АГА.
Диагностика. Тест толерантности к глюкозе считается золотым стандартом для диагностики инсулинорезистентности. Он выявляет повышение сахара натощак а так же после еды.
Он выявляет повышение сахара натощак а так же после еды.
Примечание: Однако ИР может развиться задолго до повышения сахара в крови. Для ее выявления на ранних стадиях возможно проведение теста толерантности к глюкозе с определением не только сахара, но и С-пептида, инсулина. Повышение С-пептида и инсулина говорят о их повышенной продукции для преодоления тканевого сопротивления.
Лечение. Методы преодоления инсулинорезистентности включают в себя модификацию образа жизни, питания и медикаментозную терапию. Изменение образа жизни должно включать физические упражнения и потерю веса. Инсулин-сенсибилизирующие средства, такие как метформин.
Примечание: При выставленном диагнозе «сахарный диабет 2 типа», рекомендуемая доза метформина 2000-3000 мг в сутки. Старт терапии с 500мг в сутки, с дальнейшим увеличением дозы по 500мг через 1-2 недели. При выявлении инсулинорезистентности без повышения гликемии рекомендуемая доза 1000мг с контролем инсулина и С-пептида. При отсутствии нормализации этих показателей возможно повышение дозы.
Вернуться назад
Инсулинорезистентность при ожирении: причины и последствия | Лавренова
ВВЕДЕНИЕ
Ожирение – хроническое рецидивирующее гетерогенное заболевание, которое развивается под влиянием генетических, физиологических факторов и факторов внешней среды и характеризуется избыточным накоплением жировой ткани, дисфункция которой приводит к многочисленным негативным последствиям.
Число людей с избыточной массой тела в современном мире увеличивается на 10% каждые 10 лет. Это позволило определить ожирение как неинфекционную эпидемию. В англоязычных источниках часто можно встретить термин «Globesity» («глобальное ожирение»), который как нельзя более точно отражает остроту проблемы. По данным ВОЗ, на 2016 г. около 2 млрд человек в мире имеют избыточную массу тела и около 650 млн из них страдают ожирением [1].
В России статистика также неутешительна. Каждый второй россиянин на сегодняшний день имеет избыточную массу тела. По данным многоцентрового эпидемиологического исследования ЭССЕ-РФ (2013 г.), 29,7% россиян страдают ожирением. При этом мужчины прибавляют в весе гораздо более стремительно, чем женщины. Процент мужчин с ожирением в нашей стране за период с 1993 по 2003 г. увеличился в три раза и составляет 26,9% [2].
Каждый второй россиянин на сегодняшний день имеет избыточную массу тела. По данным многоцентрового эпидемиологического исследования ЭССЕ-РФ (2013 г.), 29,7% россиян страдают ожирением. При этом мужчины прибавляют в весе гораздо более стремительно, чем женщины. Процент мужчин с ожирением в нашей стране за период с 1993 по 2003 г. увеличился в три раза и составляет 26,9% [2].
Каковы же основные причины ожирения? Основными причинами на сегодняшний день являются неправильная система питания и гиподинамия: избыточное энергопотребление на фоне низких энергозатрат неминуемо приводит к развитию экзогенно-конституционального ожирения. Современный человек потребляет гораздо больше килокалорий, чем может потратить. На долю вторичного ожирения, то есть ожирения при различных заболеваниях (генетических, эндокринных, заболеваний ЦНС и др.), включая и ятрогенное ожирение, приходится не более 5% случаев.
Зачастую лица с ожирением воспринимают избыточную массу тела не более как эстетическую проблему, не осознавая, насколько серьезными могут быть последствия. Так, ожирение является фактором риска развития целого ряда заболеваний – сахарного диабета 2 типа, артериальной гипертензии, ишемической болезни сердца, неалкогольной жировой болезни печени, гастроэзофагеальной рефлюксной болезни, синдрома обструктивного апноэ сна, различных нарушений репродуктивной функции у мужчин и женщин, некоторых онкологических заболеваний (рак молочной железы, эндометрия, колоректальный рак), поражений опорно-двигательного аппарата и др.
ОЖИРЕНИЕ И НАРУШЕНИЯ УГЛЕВОДНОГО ОБМЕНА
Ожирение является одним из основных факторов риска развития нарушений углеводного обмена. Сахарный диабет – еще одна глобальная катастрофа в современном мире. По данным Международной Федерации Диабета, на конец 2019 г. зарегистрировано порядка 463 млн больных сахарным диабетом, из них более 90% – пациенты с сахарным диабетом 2 типа (СД2) [3]. В 2016 г. были оглашены результаты первого национального эпидемиологического кросс-секционного исследования по выявлению распространенности СД2 на территории Российской Федерации, по данным которого, среди взрослого населения России 20–79 лет у 19,3% выявлен предиабет, у 5,4% населения диагностирован СД2, при этом у 54% из них заболевание ранее диагностировано не было. При этом среди лиц с ожирением (ИМТ≥30 кг/м2) распространенность данных нарушений углеводного обмена составила 33,3% и 12% соответственно [4].
При этом среди лиц с ожирением (ИМТ≥30 кг/м2) распространенность данных нарушений углеводного обмена составила 33,3% и 12% соответственно [4].
Многочисленные эпидемиологические исследования показывают, что риск развития диабета возрастает по мере увеличения массы жировой ткани в организме. Неоспоримым является и тот факт, что именно наличие висцерального (центрального, абдоминального, андроидного) ожирения свидетельствует о высоком риске развития различных кардиометаболических последствий. Поэтому, оценивая статус пациента, важно не только рассчитывать ИМТ, но и определять окружность талии. Критическим размером, в ключе развития осложнений, для представителей европеоидной расы является окружность талии более 84 см у женщин и более 90 см у мужчин.
Основой ассоциации ожирения и нарушений углеводного обмена является развитие вторичной инсулинорезистентности (ИР) на фоне гипертрофии и дисфункции жировых клеток. На протяжении последних десятилетий изучению механизмов влияния избытка жировой ткани на развитие системной резистентности к инсулину посвящены многие научно-исследовательские работы, однако до сих пор не получены ответы на все вопросы. Гиперинсулинемия, неизбежно развивающаяся на фоне ИР, приводит к увеличению массы тела, замыкая порочный круг и вызывая целый спектр других патофизиологических осложнений, включая артериальную гипертензию, гиперлипидемию, атеросклероз и др. (рис. 1).
Рисунок 1. Развитие инсулинорезистентности (ИР)
Для диагностики ИР на сегодняшний день существует около десяти различных методов. Среди них выделяют прямые и непрямые методы оценки ИР. У каждого из них есть свои преимущества и недостатки. Золотым стандартом диагностики ИР считается эугликемический гиперинсулинемический клэмп-тест – наиболее информативный прямой метод диагностики, обладающий высоким уровнем чувствительности и специфичности. Суть метода заключается в увеличении концентрации инсулина в крови путем инфузии инсулина со скоростью 1 МЕ/мин на 1 кг массы тела и одновременном внутривенном введении глюкозы для поддержания уровня гликемии около 5,5 ммоль/л. Количество вводимой глюкозы, необходимое для поддержания указанного уровня гликемии, будет отражать ее инсулинообусловленный метаболизм в тканях. Соответственно, чем больше выражена ИР, тем меньше глюкозы понадобится. Однако данный метод достаточно трудоемок, связан с необходимостью инфузии экзогенного инсулина и сложно выполним в повседневной клинической практике. Широкое применение в клинической практике нашли косвенные методы оценки ИР с использованием специальных расчетных индексов, основанных на соотношении концентраций глюкозы и инсулина как натощак, так и через 2 ч после нагрузки при проведении перорального глюкозотолерантного теста. В нашей стране наиболее часто используется индекс HOMA-IR (homeostasis model assessment), предложенный в 1985 г. [5]: уровень инсулина натощак (мкЕд/л) × уровень глюкозы плазмы натощак (ммоль/л) / 22,5. Уровень индекса HOMA-IR более 2,7 свидетельствует о наличии ИР. Четких критериев интерпретации HOMA-IR нет, в исследованиях можно встретить разные показатели отрезной точки (75 перцентиль кумулятивного популяционного распределения), но всегда следует учитывать – чем выше данный индекс ИР, тем более выражена ИР. Еще один индекс ИР основан на показателях липидного спектра – уровень триглицеридов (ТГ) (мг/дл) / уровень холестерина липопротеидов высокой плотности (ХС-ЛПВП) (мг/дл). При использовании указанных единиц измерения расчетный индекс более 3,5 свидетельствует о наличии ИР. Вышеперечисленные математические модели широко применяются в практике, однако, в силу своей вариабельности, не могут быть использованы для рутинного скрининга.
Количество вводимой глюкозы, необходимое для поддержания указанного уровня гликемии, будет отражать ее инсулинообусловленный метаболизм в тканях. Соответственно, чем больше выражена ИР, тем меньше глюкозы понадобится. Однако данный метод достаточно трудоемок, связан с необходимостью инфузии экзогенного инсулина и сложно выполним в повседневной клинической практике. Широкое применение в клинической практике нашли косвенные методы оценки ИР с использованием специальных расчетных индексов, основанных на соотношении концентраций глюкозы и инсулина как натощак, так и через 2 ч после нагрузки при проведении перорального глюкозотолерантного теста. В нашей стране наиболее часто используется индекс HOMA-IR (homeostasis model assessment), предложенный в 1985 г. [5]: уровень инсулина натощак (мкЕд/л) × уровень глюкозы плазмы натощак (ммоль/л) / 22,5. Уровень индекса HOMA-IR более 2,7 свидетельствует о наличии ИР. Четких критериев интерпретации HOMA-IR нет, в исследованиях можно встретить разные показатели отрезной точки (75 перцентиль кумулятивного популяционного распределения), но всегда следует учитывать – чем выше данный индекс ИР, тем более выражена ИР. Еще один индекс ИР основан на показателях липидного спектра – уровень триглицеридов (ТГ) (мг/дл) / уровень холестерина липопротеидов высокой плотности (ХС-ЛПВП) (мг/дл). При использовании указанных единиц измерения расчетный индекс более 3,5 свидетельствует о наличии ИР. Вышеперечисленные математические модели широко применяются в практике, однако, в силу своей вариабельности, не могут быть использованы для рутинного скрининга.
В последние годы активно изучаются новые подходы к определению ИР. В частности, в 2007 г. был предложен индекс ИР с участием адипонектина (HOMA-AD) – соотношение НОMA-IR и уровня адипонектина. В качестве порогового значения, свидетельствующего об ИР, принято считать уровень HOMA-AD более 0,95 [6].
В 2014 г. опубликованы данные о применении нового метаболического индекса (МИ) для определения ИР, где учтены не только показатели углеводного обмена, но и уровень ТГ и ХС-ЛПВП натощак. МИ = ТГ (ммоль/л) × глюкоза (ммоль/л) / ХС-ЛПВП (ммоль/л). ИР диагностируется при уровне МИ 7,0 и более [7].
МИ = ТГ (ммоль/л) × глюкоза (ммоль/л) / ХС-ЛПВП (ммоль/л). ИР диагностируется при уровне МИ 7,0 и более [7].
ИНСУЛИН-ИНДУЦИРОВАННЫЙ МЕТАБОЛИЗМ ГЛЮКОЗЫ В НОРМЕ И ПРИ ОЖИРЕНИИ
Инсулин является гормоном, оказывающим влияние на все виды обмена, с выраженным анаболическим эффектом. В рамках жирового обмена под действием инсулина стимулируются поступление глюкозы в адипоциты, образование жирных кислот, триглицеридов и глицерофосфата; подавляется липолиз. Эффекты инсулина реализуются посредством целого ряда каскадных реакций при активации инсулиновых рецепторов. Количество данных рецепторов в клетках различно, больше всего инсулиновых рецепторов в гепатоцитах, адипоцитах и миоцитах. Рецептор состоит из двух альфа-субъединиц, обладающих сродством к инсулину, и двух каталитических бета-субъединиц, обладающих тирозин-протеинкиназной активностью. Активированный инсулиновый рецептор взаимодействует с цитоплазматическими белками – субстратами инсулиновых рецепторов (insulin-receptor substrate – IRS), основными из них являются IRS-1 и IRS-2. От степени выраженности фосфорилирования субстрата зависит степень чувствительности клетки к инсулину. Посредством субстрата инсулин активирует фосфатидилинозитол-3-киназу, которая, в свою очередь, стимулирует транслокацию основного переносчика глюкозы — GLUT4 (Glucose transporter type 4) – из цитоплазмы на мембрану, при участии которого и осуществляется трансмембранный перенос глюкозы в клетки (рис. 2). Кроме того, в жировых клетках активация фосфатидилинозитол-3-киназы инсулином приводит к ингибированию липолиза [8].
Рисунок 2. Трансмембранный перенос глюкозы
Значительное увеличение размеров и гиперплазия адипоцитов при ожирении сопровождаются выраженными изменениями их секреторной активности: дисбалансом секреции адипокинов, увеличением секреции провоспалительных цитокинов, свободных жирных кислот (СЖК), активных форм кислорода и других метаболитов. Все это приводит к развитию хронического медленно прогрессирующего воспаления, оксидативного стресса, дисфункции эндотелия и др. В результате увеличивается риск развития СД2, атеросклероза, артериальной гипертензии (рис. 3) [9–12].
В результате увеличивается риск развития СД2, атеросклероза, артериальной гипертензии (рис. 3) [9–12].
Рисунок 3. Дисбаланс секреции метаболитов жировой ткани при ожирении и его последствия
ИР при ожирении проявляется в снижении индуцированного инсулином транспорта и метаболизма глюкозы в адипоцитах, скелетных мышцах и печени [13]. Эти функциональные дефекты частично вызваны нарушением трансдукции инсулинового сигнала во всех тканях-мишенях, вследствие ингибирования транслокации и регуляции действия GLUT4, уменьшения количества инсулиновых рецепторов в миоцитах и адипоцитах, нарушения аутофосфорилирования рецепторов, снижения активности тирозинкиназы и фосфорилирования IRS. Также одними из механизмов развития сигнальных дефектов при ожирении могут быть повышенная экспрессия и активность нескольких белковых тирозинфосфатаз, возрастающие на фоне хронического воспаления, которые дефосфорилируют субстраты инсулиновых рецепторов и, таким образом, прекращают передачу сигналов, что, в свою очередь, способствует развитию ИР.
В некоторых работах показана взаимосвязь между уровнем адипонектина и развитием ИР. В одних – прослеживалась обратная связь между уровнем адипонектина и показателями индекса ИР HOMA-IR, ИМТ и окружностью талии [14]. В других – было продемонстрировано, что у пациентов с нарушенной толерантностью к глюкозе (НТГ) или СД2 уровень адипонектина существенно ниже [15]. Кроме того, есть данные о влиянии лептина на секрецию инсулина при ожирении и ИР. Результаты ряда работ демонстрируют положительную корреляцию степени выраженности гиперлептинемии и ИР у лиц с различным ИМТ [16]. Описанные результаты позволяют судить о том, что дисбаланс секреции адипокинов вносит существенный вклад в развитие ИР при ожирении.
В снижении чувствительности к инсулину в разных тканях ведущая роль принадлежит различным механизмам. В адипоцитах преобладает снижение плотности инсулиновых рецепторов, в мышечной ткани – снижение тирозинкиназной активности, что приводит к нарушению поглощения глюкозы, угнетается антилиполитическое влияние инсулина, растет уровень СЖК; значительно активизируются гликогенолиз и глюконеогенез.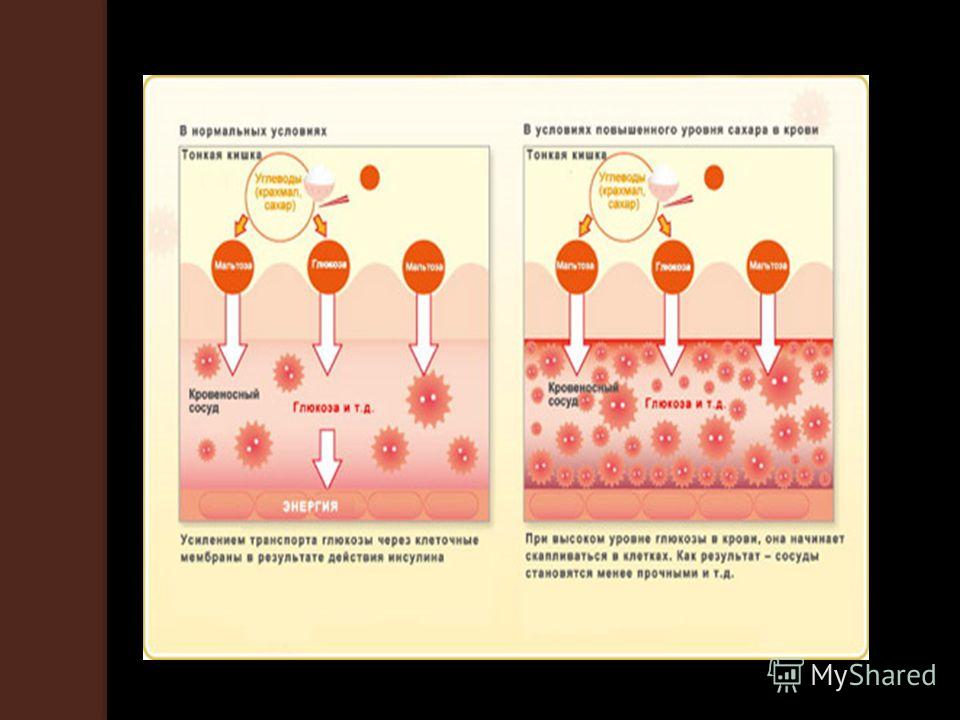
Именно ИР является одним из важнейших звеньев патогенеза целого ряда основных, ассоциированных с ожирением метаболических и гемодинамических нарушений, в патогенезе которых дисфункция жировой ткани и ИР тесно переплетены.
ИНСУЛИНОРЕЗИСТЕНТНОСТЬ, ДИСЛИПИДЕМИЯ И СЕРДЕЧНО-СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ
В настоящее время собрана широкая доказательная база близкой взаимосвязи ИР, гиперинсулинемии и артериальной гипертензии (АГ). По данным некоторых авторов, до 58% пациентов с АГ имеют ИР той или иной степени выраженности [17]. Есть данные, что ИР является независимым фактором риска развития АГ и у людей с нормальной массой тела и может являться первым предиктором ее развития [18]. При ожирении ИР усугубляет развитие воспалительной реакции, усиливает гиперактивацию симпатоадреналовой системы, ренин-ангиотензин-альдостероновой системы, способствует увеличению объема циркулирующей крови на фоне повышения реабсорбции ионов натрия в почечных канальцах, что приводит к возрастанию сердечного выброса и повышению общего периферического сопротивления сосудов [19]. В условиях развивающейся дисфункции эндотелия на фоне ожирения гиперинсулинемия приводит к подавлению синтеза оксида азота (NO), простациклина и увеличению синтеза вазоконстрикторов.
Хроническое воспаление, снижение синтеза NO, вазоконстрикция, оксидативный стресс оказывают существенное влияние на развитие атеросклероза. Во многих работах продемонстрировано увеличение частоты и выраженности атеросклеротического поражения коронарных артерий на фоне ИР и гиперинсулинемии. Результаты исследований показывают, что ИР способствует развитию ишемической болезни сердца и осложнений, в частности, острого инфаркта миокарда, влияя на их исход [20]. Известно, что дисбаланс секреции активных метаболитов жировой ткани существенно влияет на коагуляцию крови. Развившаяся ИР и гиперинсулинемия усугубляют эти нарушения, приводят к увеличению уровня фибриногена и повышению активности ингибитора тканевого активатора плазминогена-1 [21]. Снижение фибринолитической активности способствует развитию тромбозов и формированию атеросклеротической бляшки, что значительно увеличивает сердечно-сосудистые риски у таких пациентов.
Снижение фибринолитической активности способствует развитию тромбозов и формированию атеросклеротической бляшки, что значительно увеличивает сердечно-сосудистые риски у таких пациентов.
Снижение чувствительности миоцитов к инсулину захватывает все типы мышечной ткани, в том числе и кардиомиоциты. Прогрессирование ИР в миокарде усугубляет дисфункцию и изменение морфологии митохондрий при ожирении, приводит к снижению энергетического запаса в кардиомиоцитах, к увеличению риска развития дисфункции левого желудочка на фоне увеличения объема циркулирующей крови и хронической стимуляции симпатической нервной системы [22]. Отмечено, что ИР усугубляет развитие дислипидемии при ожирении. При ИР возрастает уровень триглицеридов (ТГ), липопротеинов очень низкой плотности (ЛПОНП), снижается уровень липопротеинов высокой плотности (ЛПВП), умеренно повышается уровень липопротеинов низкой плотности (ЛПНП). Субстратом для избыточного образования ТГ являются СЖК, синтез которых увеличен при ожирении и ИР. Помимо избыточного синтеза СЖК на фоне избытка жировой ткани и ИР, эти изменения также связаны с нарушением регулирующих влияний инсулина на липидный обмен. В условиях ИР и гиперинсулинемии происходит изменение активности ферментов – липопротеинлипазы и печеночной триглицеридлипазы, приводящее к увеличению синтеза и секреции ЛПОНП и замедлению их удаления из кровотока. Кроме того, подавляется ингибирующее влияние инсулина на высвобождение ЛПОНП в печени, вследствие чего нарушается баланс между синтезом и элиминацией ЛПОНП. В свою очередь, дислипидемия усиливает инсулинорезистентность. Известно, что высокий уровень ЛПНП способствует снижению числа рецепторов к инсулину [23].
ИНСУЛИНОРЕЗИСТЕНТНОСТЬ И НЕАЛКОГОЛЬНАЯ ЖИРОВАЯ БОЛЕЗНЬ ПЕЧЕНИ
Как уже упоминалось, печень также является одним из основных органов-мишеней для действия инсулина, функция которого значительно страдает при развитии ожирения и ИР. И еще одним ассоциированным с ожирением заболеванием, имеющим в своем патогенезе тесную взаимосвязь с ИР и носящим характер глобальной эпидемии, является неалкогольная жировая болезнь печени (НАЖБП). Данные эпидемиологических исследований существенно варьируют в зависимости от используемого метода диагностики. По данным первого российского эпидемиологического исследования-наблюдения DIREG L 01903, распространенность НАЖБП в Российской Федерации в 2007 г. составила 27%, в том числе 80,3% случаев приходилось на стеатоз печени, 16,8% – на неалкогольный стеатогепатит и 2,9% – на цирроз печени. Показано увеличение частоты выявления НАЖБП с возрастом, с максимальной распространенностью среди лиц 50–59 лет – 31,1% [24]. Другие исследования демонстрируют, что среди лиц с ожирением выявляемость НАЖБП составляет до 100% [25]. Выделяют три основные формы НАЖБП, которые отображают и стадийность развития заболевания: стеатоз печени, неалкогольный стеатогепатит, цирроз печени. Зачастую НАЖБП протекает бессимптомно или сопровождается неспецифическими жалобами. В случае если развивается цирроз печени, на первый план выходит симптоматика печеночной недостаточности, портальной гипертензии.
Данные эпидемиологических исследований существенно варьируют в зависимости от используемого метода диагностики. По данным первого российского эпидемиологического исследования-наблюдения DIREG L 01903, распространенность НАЖБП в Российской Федерации в 2007 г. составила 27%, в том числе 80,3% случаев приходилось на стеатоз печени, 16,8% – на неалкогольный стеатогепатит и 2,9% – на цирроз печени. Показано увеличение частоты выявления НАЖБП с возрастом, с максимальной распространенностью среди лиц 50–59 лет – 31,1% [24]. Другие исследования демонстрируют, что среди лиц с ожирением выявляемость НАЖБП составляет до 100% [25]. Выделяют три основные формы НАЖБП, которые отображают и стадийность развития заболевания: стеатоз печени, неалкогольный стеатогепатит, цирроз печени. Зачастую НАЖБП протекает бессимптомно или сопровождается неспецифическими жалобами. В случае если развивается цирроз печени, на первый план выходит симптоматика печеночной недостаточности, портальной гипертензии.
Патогенез НАЖБП является сложным многокомпонентным процессом, в основе которого лежит развитие ИР, накопление триглицеридов и других производных холестерина в гепатоцитах. Ожирение и ИР способствуют образованию избыточного количества СЖК, замедлению их высвобождения и утилизации из печени, что приводит к их избыточному накоплению в печени. Ввиду высокого уровня СЖК активизируются процессы перекисного окисления, что приводит к накоплению активных форм кислорода, повреждению митохондрий, дефициту АТФ, избыточной продукции фактора некроза опухоли альфа, развитию хронического воспалительного процесса и печеночной ИР. В результате чего инициируется гибель гепатоцитов и парадоксально увеличивается продукция глюкозы печенью, несмотря на имеющуюся гиперинсулинемию. На сегодняшний день доказана корреляция между показателями ИР и признаками поражения печени: уровнем инсулина сыворотки крови и наличием признаков цитолиза; увеличением индекса HOMA-IR и выраженностью фиброза печени, что продемонстрировано во многих клинических исследованиях [26]. Кроме того, известно, что запущенный цикл патологических процессов при НАЖБП стимулирует развитие ИР, способствует атерогенезу и существенно увеличивает сердечно-сосудистые риски (рис. 4).
Кроме того, известно, что запущенный цикл патологических процессов при НАЖБП стимулирует развитие ИР, способствует атерогенезу и существенно увеличивает сердечно-сосудистые риски (рис. 4).
Рисунок 4. Формирование порочного круга метаболических и гемодинамических нарушений при ожирении.
ИНСУЛИНОРЕЗИСТЕНТНОСТЬ И НАРУШЕНИЯ РЕПРОДУКТИВНОЙ ФУНКЦИИ ПРИ ОЖИРЕНИИ
Еще одной острой проблемой является нарушение репродуктивной функции как у женщин, так и у мужчин с ожирением и ИР. Различные нарушения менструального цикла, в том числе ановуляторный менструальный цикл, у женщин с ожирением встречаются в 3–5 раз чаще, чем у женщин с нормальной массой тела. Помимо известных дисгормональных нарушений на фоне избытка жировой ткани, ИР усугубляет развитие гиперандрогении у женщин с ожирением, способствует прогрессированию синдрома поликистозных яичников (СПКЯ), что может являться причиной нарушений овуляторного цикла и привести к бесплодию. Распространенность ожирения и ИР среди женщин с СПКЯ составляет 65% [27]. Гиперинсулинемия стимулирует синтез яичниковых андрогенов, а также ингибирует секрецию глобулинов, связывающих половые гормоны (ГСПГ) в печени, что приводит к увеличению циркуляции свободных андрогенов в кровотоке. Патологическая ИР при беременности может стать причиной развития гестационного СД, артериальной гипертензии, привести к прерыванию беременности. Увеличивается риск осложнений и в неонатальном периоде, что связано с нарушениями развития плода, – гипертрофия и гипотрофия плода встречается у женщин с патологической ИР в 2 и в 3 раза чаще соответственно, чем у здоровых женщин [28].
Значительное негативное влияние ожирение оказывает и на репродуктивный потенциал мужчин. Вследствие гиперлептинемии, увеличения уровня ароматазы и, соответственно, конверсии андрогенов в эстрогены в жировой ткани, у мужчин с ожирением развивается андрогенный дефицит. Кроме того, хроническое медленно прогрессирующее системное воспаление, оксидативный стресс, в свою очередь, оказывают непосредственное действие на морфологию, количество и подвижность сперматозоидов. Перечисленные процессы являются основными ключевыми механизмами в развитии бесплодия у мужчин с ожирением. Взаимосвязь высокого ИМТ и частоты бесплодия у мужчин продемонстрирована в большом количестве исследований [29, 30] и на сегодняшний день, не вызывает сомнений. Гипогонадизм у мужчин с ожирением усугубляет ИР, увеличивает риск развития СД и вносит значительный вклад в развитие метаболических нарушений и увеличение массы тела, замыкая тем самым патологический порочный круг.
Перечисленные процессы являются основными ключевыми механизмами в развитии бесплодия у мужчин с ожирением. Взаимосвязь высокого ИМТ и частоты бесплодия у мужчин продемонстрирована в большом количестве исследований [29, 30] и на сегодняшний день, не вызывает сомнений. Гипогонадизм у мужчин с ожирением усугубляет ИР, увеличивает риск развития СД и вносит значительный вклад в развитие метаболических нарушений и увеличение массы тела, замыкая тем самым патологический порочный круг.
ОСНОВНЫЕ ПРИНЦИПЫ ТЕРАПИИ ПРИ СИНДРОМЕ ИНСУЛИНОРЕЗИСТЕНТНОСТИ
Ключевым аспектом лечения ИР при ожирении является снижение массы тела. В основе терапии лежит сбалансированное питание, индивидуальный подбор калорийности суточного рациона и борьба с гиподинамией. Важно, чтобы расход энергии превышал энергопотребление при сохранении полноценности и разнообразия питания. В комплексе с немедикаментозными методами, при ИМТ ≥30 кг/м2, а также у пациентов с ИМТ ≥27 кг/м2 при наличии осложнений возможно применение лекарственных препаратов для снижения массы тела. В Российской Федерации на сегодняшний день зарегистрировано три таких препарата – орлистат, сибутрамин и лираглутид 3,0 мг. Каждый из препаратов имеет свой механизм действия, должен применяться строго в соответствии с инструкцией и с учетом противопоказаний. При морбидном ожирении и в случае ИМТ ≥35 кг/м2 при наличии осложнений возможно оперативное лечение с применением различных методов бариатрической хирургии. Препараты, снижающие ИР (бигуаниды, тиазолидиндионы, ингибиторы ангиотензинпревращающего фермента) применяются только в случае диагностированного предиабета, СД2, АГ, а при изолированной ИР на фоне ожирения без указанных проявлений их использовать не рекомендуется.
ЗАКЛЮЧЕНИЕ
Таким образом, ИР, развивающаяся на фоне избыточной массы тела и ожирения, является, с одной стороны, независимым, а с другой – усугубляющим фактором развития таких ассоциированных с ожирением заболеваний, как СД, ишемическая болезнь сердца, АГ, НАЖБП и др. , находящихся в тесной патогенетической взаимосвязи друг с другом. Формируется порочный круг, разорвать который необходимо на ранних стадиях проявлений. И, несмотря на то, что в настоящее время хорошо развиты медикаментозные методы лечения, важно понимать, что фундаментом терапии и основой профилактики ожирения и нарушений углеводного обмена является модификация образа жизни (изменение системы питания и расширение режима физической активности). Формирование культуры питания имеет огромное значение на всех уровнях профилактики и лечения данных заболеваний. Поэтому сегодня все силы мирового здравоохранения направлены на реализацию этой цели, формирование среди населения приверженности к здоровому образу жизни и ответственности за собственное здоровье.
, находящихся в тесной патогенетической взаимосвязи друг с другом. Формируется порочный круг, разорвать который необходимо на ранних стадиях проявлений. И, несмотря на то, что в настоящее время хорошо развиты медикаментозные методы лечения, важно понимать, что фундаментом терапии и основой профилактики ожирения и нарушений углеводного обмена является модификация образа жизни (изменение системы питания и расширение режима физической активности). Формирование культуры питания имеет огромное значение на всех уровнях профилактики и лечения данных заболеваний. Поэтому сегодня все силы мирового здравоохранения направлены на реализацию этой цели, формирование среди населения приверженности к здоровому образу жизни и ответственности за собственное здоровье.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Источник финансирования. Подготовка и публикация рукописи проведены на личные средства авторского коллектива.
Конфликт интересов. Авторы работы сообщают, что потенциальных и явных конфликтов интересов (финансовые отношения, служба или работа в учреждениях, имеющих финансовый или политический интерес к публикуемым материалам, должностные обязанности и др.), связанных с рукописью, не существует.
Участие авторов. Все авторы внесли значимый вклад в подготовку статьи, прочли и одобрили финальную версию статьи перед публикацией.
1. Who.int [Internet]. Obesity and overweight [cited 2018 Jun 30]. Available from: http://www.who.int/mediacentre/factsheets/fs311/en/.
2. Муромцева Г.А., Концевая А.В., Константинов В.В., и др. Распространенность факторов риска неинфекционных заболеваний в российской популяции в 2012–2013 гг. Результаты исследования ЭССЕ-РФ. // Кардиоваскулярная терапия и профилактика. — 2014. — Т. 13. — № 6. — С. 4-11. [Muromtseva GA, Kontsevaya AV, Konstantinov VV, et. al. The prevalence of non-infectious diseases risk factors in Russian population in 2012-2013 years. The results of ECVD-RF. Cardiovascular therapy and prevention. 2014;13(6):4-11. (In Russ.)] doi: http://doi.org/10.15829/1728-8800-2014-6-4-11
— С. 4-11. [Muromtseva GA, Kontsevaya AV, Konstantinov VV, et. al. The prevalence of non-infectious diseases risk factors in Russian population in 2012-2013 years. The results of ECVD-RF. Cardiovascular therapy and prevention. 2014;13(6):4-11. (In Russ.)] doi: http://doi.org/10.15829/1728-8800-2014-6-4-11
3. International Diabetes Federation. IDF Diabetes Atlas. 9th ed. Brussels: IDF; 2019.
4. Дедов И.И., Шестакова М.В., Галстян Г.Р. Распространенность сахарного диабета 2 типа у взрослого населения России (исследование NATION). // Сахарный диабет. — 2016. — Т. 19. — №2. — С. 104-112. [Dedov II, Shestakova MV, Galstyan GR. The prevalence of type 2 diabetes mellitus in the adult population of Russia (NATION study). Diabetes mellitus. 2016;19(2):104-112. (In Russ.)] DOI:10.14341/DM2004116-17
5. Matthews DR, Hosker JP, Rudenski AS, et al. Homeostasis model assessment: insulin resistance and beta-cell function from fasting plasma glucose and insulin concentrations in man. Diabetologia. 1985;28(7):412-419. DOI:10.1007/bf00280883
6. Vilela BS, Vasques AC, Cassani RS, et al. The HOMA-Adiponectin (HOMA-AD) Closely Mirrors the HOMA-IR Index in the Screening of Insulin Resistance in the Brazilian Metabolic Syndrome Study (BRAMS). PLoS One. 2016;11(8):e0158751. DOI:10.1371/journal.pone.0158751
7. Ройтберг Г.Е., Дорош Ж.В., Шархун О.О., и др. Возможности применения нового метаболического индекса при оценке инсулинорезистентности в клинической практике. // Рациональная фармакотерапия в кардиологии. — 2014. — Т. 10. — №3. — С. 264-274. [Roytberg GE, Dorosh JV, Sharkhun OO, et al. New metabolic index use potentialities in evaluation of insulin resistance in clinical practice. Rational pharmacotherapy in cardiology. 2014;10(3):264-274. (In Russ.)] DOI:10.20996/1819-6446-2014-10-3-264-274
New metabolic index use potentialities in evaluation of insulin resistance in clinical practice. Rational pharmacotherapy in cardiology. 2014;10(3):264-274. (In Russ.)] DOI:10.20996/1819-6446-2014-10-3-264-274
8. Николаев А.Я., Осипов Е.В., Кцоева С.А. Биохимия инсулинозависимого сахарного диабета. — М.: Медицина; 2000. [Nikolaev AY, Osipov EV, Ktsoeva SA. Biokhimia insulinozavisimogo sakharnogo diabeta. Moscow: Meditsina; 2000. (In Russ.)]
9. Britton KA, Pedley A, Massaro JM, et al. Prevalence, distribution, and risk factor correlates of high thoracic periaortic fat in the Framingham Heart Study. J Am Heart Assoc. 2012;1(6):e004200. DOI:10.1161/JAHA.112.004200
10. Cheng KH, Chu CS, Lee KT, et al. Adipocytokines and proinflammatory mediators from abdominal and epicardial adipose tissue in patients with coronary artery disease. Int J Obes (Lond). 2008;32(2):268-274. DOI:10.1038/sj.ijo.0803726
11. Дедов И.И., Мельниченко Г.А., Бутрова С.А. Жировая ткань как эндокринный орган. // Ожирение и метаболизм. — 2006. — Т. 3. — №1. — C. 6-13. [Dedov II, Mel’nichenko GA, Butrova SA. Zhirovaya tkan’ kak endokrinnyy organ. Obesity and metabolism. 2006;3(1):6-13. (In Russ.)] DOI:10.14341/2071-8713-49375
12. Szasz T, Bomfim GF, Webb RC. The influence of perivascular adipose tissue on vascular homeostasis. Vasc Health Risk Manag. 2013;9:105-116. DOI:10.2147/VHRM.S33760
13. Reaven GM. Pathophysiology of insulin resistance in human disease. Physiol Rev. 1995;75(3):473-486. DOI:10.1152/physrev.1995.75.3.473
DOI:10.1152/physrev.1995.75.3.473
14. Baratta R, Amato S, Degano C, et al. Adiponectin relationship with lipid metabolism is independent of body fat mass: evidence from both cross-sectional and intervention studies. J Clin Endocrinol Metab. 2004;89(6):2665-2671. DOI:10.1210/jc.2003-031777
15. Скудаева Е.С., Пашенцева А.В., Вербовой А.Ф. Уровни резистина, адипонектина и инсулинорезистентности у пациентов с разной степенью нарушений углеводного обмена. // Ожирение и метаболизм. — 2011. — Т. 8. — №3. — С. 57-60. [Skudaeva ES, Pashentseva AV, Verbovoy AF. Urovni resistina, adiponektina I insulinorezistentnosti u patsientov s raznoy stepen`u narusheniy uglevodnogo obmena. Obesity and metabolism. 2011;8(3):57-60. (In Russ.)]
16. Osegbe I, Okpara H, Azinge E. Relationship between serum leptin and insulin resistance among obese Nigerian women. Ann Afr Med. 2016;15(1):14-19. DOI:10.4103/1596-3519.158524
17. Bonora E, Kiechl S, Willeit J, et al. Prevalence of insulin resistance in metabolic disorders: the Bruneck Study. Diabetes. 1998;47(10):1643-1649. DOI:10.2337/diabetes.47.10.1643
18. Skarfors ET, Lithell HO, Selinus I. Risk factors for the development of hypertension: a 10-year longitudinal study in middle-aged men. J Hypertens. 1991;9(3):217-223. DOI:10.1097/00004872-199103000-00004
19. Корнеева О.Н., Драпкина О.М. Патогенетические взаимосвязи артериальной гипертензии и инсулинорезистентности. // Российский кардиологический журнал. — 2006. — Т. 11. — №5. — С. 100-103. [Korneeva ON, Drapkina OM. Pathogenetic interaction of arterial hypertension and insulin resistance. Russian journal of cardiology. 2006;11(5):100-103. (In Russ.)]
11. — №5. — С. 100-103. [Korneeva ON, Drapkina OM. Pathogenetic interaction of arterial hypertension and insulin resistance. Russian journal of cardiology. 2006;11(5):100-103. (In Russ.)]
20. Груздева О.В., Каретникова В.Н., Учасова Е.Г., и др. Инсулинорезистентность и риск неблагоприятного исхода через 1 год после перенесенного инфаркта миокарда. // Врач. — 2015. — №12. — С. 30-34. [Gruzdeva OV, Karetnikova VN, Uchasova EG, et. al. Insulin resistance and a risk for poor outcome one year after myocardial infarction. Vrach. 2015;(12):30-34. (In Russ.)]
21. Potter van Loon BJ, Kluft C, Radder JK, et al. The cardiovascular risk factor plasminogen activator inhibitor type 1 is related to insulin resistance. Metabolism. 1993;42(8):945-949. DOI:10.1016/0026-0495(93)90005-9
22. Hu P, Zhang D, Swenson L, et al. Minimally invasive aortic banding in mice: effects of altered cardiomyocyte insulin signaling during pressure overload. Am J Physiol Heart Circ Physiol. 2003;285(3):h2261-1269. DOI:10.1152/ajpheart.00108.2003
23. Despres JP, Lamarche B, Mauriege P, et al. Hyperinsulinemia as an independent risk factor for ischemic heart disease. N Engl J Med. 1996;334(15):952-957. DOI:10.1056/NEJM199604113341504
24. Драпкина О.М., Ивашкин В.Т. Эпидемиологические особенности неалкогольной жировой болезни печени в России (результаты открытого многоцентрового проспективного исследования наблюдения DIREGL 01903). // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. — 2014. — Т. 24. — №4. — С. 32-38. [Drapkina OM, Ivashkin VT. Epidemiologicheskie osobennosti nealkogol’noy zhirovoy bolezni pecheni v Rossii (rezul’taty otkrytogo mnogotsentrovogo prospektivnogo issledovaniya nablyudeniya DIREGL 01903). Russian journal of gastroenterology, hepatology, coloproctology. 2014;24(4):32-38 (In Russ.)]
Russian journal of gastroenterology, hepatology, coloproctology. 2014;24(4):32-38 (In Russ.)]
25. Adams LA, Angulo P, Lindor KD. Nonalcoholic fatty liver disease. CMAJ. 2005;172(7):899-905. DOI:10.1503/cmaj.045232
26. Targher G, Marchesini G, Byrne CD. Risk of type 2 diabetes in patients with non-alcoholic fatty liver disease: Causal association or epiphenomenon? Diabetes Metab. 2016;42(3):142-156. DOI:10.1016/j.diabet.2016.04.002
27. Pasquali R, Gambineri A, Pagotto U. The impact of obesity on reproduction in women with polycystic ovary syndrome. BJOG. 2006;113(10):1148-1159. DOI:10.1111/j.1471-0528.2006.00990.x
28. Шибанова Е.И. Клинико-иммунологические аспекты инсулинорезистентности во время беременности: Автореф. дис. … канд. мед. наук. — М., 2009. [Shibanova EI. Kliniko-immunologicheskie aspekty insulinorezistentnosti vo vremya beremennosti. [dissertation] Moscow; 2009. (In Russ.)]
29. Ohwaki K, Endo F, Yano E. Relationship between body mass index and infertility in healthy male Japanese workers: a pilot study. Andrologia. 2009;41(2):100-104. DOI:10.1111/j.1439-0272.2008.00896.x
30. Nguyen RH, Wilcox AJ, Skjaerven R, Baird DD. Men’s body mass index and infertility. Hum Reprod. 2007;22(9):2488-2493. DOI:10.1093/humrep/dem139
Что такое инсулинорезистентность
По данным ВОЗ каждый год в мире от осложнений сахарного диабета умирает 2 миллиона человек. Сахарный диабет часто развивается на фоне инсулинорезистентности.
Сахарный диабет часто развивается на фоне инсулинорезистентности.
В последние годы отмечено увеличение количества инсулинорезистентных пациентов среди подростков и молодых людей. В индустриально развитых странах инсулинорезистентность регистрируется у 10–20% населения.
Инсулинорезистентность развивается на фоне генетической предрасположенности и при действии отрицательных факторов (внешних и внутренних). При отсутствии нарушений глюкоза при помощи инсулина проникает в клетки и организм получает достаточное количество энергии. При инсулинорезистентности глюкозе сложно проникнуть в ткани и поджелудочной железе приходится вырабатывать больше инсулина. Длительная работа в усиленном режиме приводит к износу β-клеток поджелудочной железы и постепенно продуцирование инсулина падает. Из-за дефицита гормона увеличивается концентрация глюкозы в крови. Однако это опасное нарушение метаболизма не провоцирует специфических симптомов. Без коррекции невосприимчивости к инсулину формируется и прогрессирует диабет 2 типа, ухудшается самочувствие, развиваются трудноизлечимые заболевания (возникают проблемы с сосудами, сердцем, метаболизмом, весом), страдает весь организм.
К факторам риска развития инсулинорезистентности относятся: генетическая предрасположенность, избыточная масса тела, артериальная гипертензия, недостаточная физическая активность, нерациональное питание, инфекционные заболевания, наличие вредных привычек, недостаточный ночной сон, частые стрессовые ситуации, гормональные нарушения, пожилой возраст, прием ряда лекарственных средств.
Предположить нарушение выработки и потребления инсулина можно при следующих симптомах: резкое изменение веса; нарушение состояния кожи, волос, ногтей; трещины на пятках; долго не заживающие раны; усиление либо снижение аппетита; тошнота вне приема пищи; жажда; часто и резко меняющееся настроение; ухудшение памяти, зрения, интеллектуальных способностей; повышение артериального давления; периодически возникающая тахикардия; сонливость; сниженная работоспособность; постоянное ощущение слабости.
При появлении симптомов требуется комплекс лабораторных анализов для подтверждения инсулинорезистентности: анализ крови на глюкозу и гликированный гемоглобин, определение уровня инсулина и С-пептида, индекса инсулинорезистентности, глюкозотолерантный тест.
Важную роль в лечении вместе с медикаментозной терапией играет коррекция образа жизни, в первую очередь, питания и физической активности. Кроме того, необходимо наладить режим дня для того, чтобы обеспечить полноценный ночной отдых.
С целью предотвращения развития инсулинорезистентности рекомендуется:
- коррекция избыточной массы тела,
- рациональное питание,
- рациональный режим труда и отдыха,
- достаточная физическая активность,
- избегание стрессовых ситуаций,
- отказ от вредных привычек,
- своевременное лечение заболеваний,
- избегание бесконтрольного применения лекарственных средств,
- своевременное обращение за медицинской помощью и проведение анализа на инсулинорезистентность, при подозрении на нарушение углеводного обмена.
Врач лабораторной диагностики Тюлева А.В.
Причины, методы лечения и родственные состояния
Гиперинсулинемия, при которой в организме содержится слишком много инсулина, — это состояние, связанное с инсулинорезистентностью и диабетом.
Хотя гиперинсулинемия может быть связана с диабетом 2 типа, это не то же самое состояние. Гиперинсулинемия обычно является результатом инсулинорезистентности.
В этой статье представлен обзор гиперинсулинемии, включая ее причины, связи между инсулинорезистентностью и диабетом, лечение и осложнения.
Поделиться на PinterestКогда человек испытывает гиперинсулинемию, количество инсулина в его крови выше, чем обычно.Гиперинсулинемия — это состояние, при котором количество инсулина в крови выше, чем обычно.
Инсулин — это гормон, который помогает регулировать уровень сахара в крови. Поджелудочная железа вырабатывает инсулин. Инсулин позволяет организму использовать и поглощать сахар или глюкозу из крови. Клетки организма используют глюкозу в качестве энергии для выполнения своих обычных функций.
Поджелудочная железа вырабатывает инсулин. Инсулин позволяет организму использовать и поглощать сахар или глюкозу из крови. Клетки организма используют глюкозу в качестве энергии для выполнения своих обычных функций.
Организму необходим инсулин, чтобы поддерживать нормальный уровень глюкозы в крови.При правильном функционировании поджелудочная железа вырабатывает достаточно инсулина, чтобы регулировать уровень глюкозы в крови. Как правило, это означает, что продуктивность увеличивается после еды, особенно если еда с высоким содержанием сахара или простых углеводов.
Инсулинорезистентность — главная причина гиперинсулинемии. Инсулинорезистентность означает, что клетки организма не так эффективно используют инсулин. Это сопротивление приводит к более высокому уровню глюкозы в крови. В результате повышенного уровня глюкозы в крови поджелудочная железа вырабатывает больше инсулина, чтобы не отставать от переработки сахара в крови.
Гиперинсулинемия отличается от гипергликемии, при которой у человека наблюдается аномально высокий уровень сахара в крови.
Сама по себе гиперинсулинемия не является диабетом. Однако инсулинорезистентность может вызывать оба состояния и часто связывает эти два состояния.
Инсулинорезистентность предрасполагает человека к развитию диабета 2 типа, поскольку поджелудочная железа начинает отключаться и больше не вырабатывает достаточно инсулина для контроля уровня сахара в крови.
Гиперинсулинемия обычно не вызывает каких-либо заметных симптомов.
В исследовании 2016 года исследователи обнаружили, что у большинства людей, которых они тестировали, не было симптомов гиперинсулинемии. По этой причине они назвали это «тихой болезнью» из-за отсутствия симптомов.
В другом исследовании 2016 года также упоминается, что на ранних стадиях заболевания оно протекает бессимптомно.
Наиболее частой причиной гиперинсулинемии является инсулинорезистентность. Когда организм неправильно использует инсулин, поджелудочная железа вырабатывает больше инсулина, чтобы попытаться компенсировать повышение уровня сахара в крови.
Инсулинорезистентность может привести к диабету 2 типа. В течение долгого времени, когда потребность в инсулине возрастает, поджелудочная железа не может удовлетворить потребность в инсулине. Когда возникает этот недостаток, может возникнуть диабет 2 типа.
В редких случаях причиной гиперинсулинемии может быть опухоль, известная как инсулинома.
Инсулинома появляется на клетках поджелудочной железы, вырабатывающих инсулин. Это состояние характеризует низкий уровень сахара в крови, который врачи называют гипогликемией. Инсулинома — это противоположность диабета, при котором в организме повышается уровень сахара в крови.
Другой редкой причиной гиперинсулинемии является несидиобластоз.
Несидиобластоз возникает, когда поджелудочная железа имеет чрезмерное количество клеток, вырабатывающих инсулин. Состояние также приводит к низкому уровню сахара в крови.
Люди могут быть более подвержены развитию гиперинсулинемии из-за инсулинорезистентности из-за семейного анамнеза или генетической предрасположенности.
Для лечения гиперинсулинемии врач порекомендует комплексный план лечения. Этот план, скорее всего, будет направлен на изменение образа жизни, включая диету, упражнения и потерю веса.Если эти методы неэффективны, лечение может включать прием лекарств.
Диета человека может оказать значительное влияние на лечение гиперинсулинемии из-за инсулинорезистентности.
Здоровая, сбалансированная диета может помочь человеку поддерживать здоровый вес и улучшить функции организма в целом. Специальные диеты также могут предотвратить скачки сахара в крови и позволить человеку лучше регулировать уровень инсулина и потребности.
Диеты, ориентированные на контроль гликемии, полезны при лечении гиперинсулинемии.Диета с низким содержанием простых углеводов может помочь людям регулировать уровень глюкозы.
Диеты, которые помогают контролировать уровень глюкозы, содержат следующие типы продуктов:
- овощи
- волокна
- фрукты, хотя многие из них содержат большое количество сахара, поэтому не более 2–3 порций в день
- постное мясо
- целиком зерна
Человек должен проконсультироваться со своим врачом, чтобы найти лучший способ контролировать уровень глюкозы с помощью здоровой диеты./024/024.jpg)
Помимо изменений в питании, человеку с гиперинсулинемией будет полезно увеличить физическую нагрузку.Физические упражнения могут улучшить переносимость инсулина организмом и помочь человеку поддерживать здоровый вес.
Аэробика и тренировки с отягощениями — полезные упражнения при гиперинсулинемии. Однако человеку следует обсудить планы тренировок со своим врачом.
Полезные занятия могут включать:
- бег трусцой
- сопротивление, сосредоточение внимания на малом количестве повторений для одной группы мышц за раз
- ходьба
- езда на велосипеде
- легкий пеший туризм
Если упражнений и диеты недостаточно для регулирования В этом случае врач может порекомендовать лекарства для лечения гиперинсулинемии.В большинстве случаев врачи используют одни и те же препараты для лечения диабета.
Некоторые лекарства могут усугубить гиперинсулинемию, поэтому человеку следует обсудить лучшие варианты со своим врачом. Это обсуждение должно также касаться любых других лекарств, которые принимает человек.
Гиперинсулинемия — это когда в организме человека слишком много инсулина. Чаще всего это результат инсулинорезистентности. Резистентность к инсулину может в конечном итоге привести к диабету 2 типа.
Обычно лучшие варианты лечения включают упражнения и изменение диеты.Если они не эффективны, врач может назначить лекарство. Человек должен поговорить со своим врачом или другим поставщиком медицинских услуг, прежде чем резко изменить свой рацион или начать новую программу упражнений.
Причины, лечение и родственные состояния
Гиперинсулинемия, при которой в организме содержится слишком много инсулина, — это состояние, связанное с инсулинорезистентностью и диабетом.
Хотя гиперинсулинемия может быть связана с диабетом 2 типа, это не то же самое состояние. Гиперинсулинемия обычно является результатом инсулинорезистентности.
В этой статье представлен обзор гиперинсулинемии, включая ее причины, связи между инсулинорезистентностью и диабетом, лечение и осложнения.
Гиперинсулинемия — это состояние, при котором количество инсулина в крови выше, чем обычно.
Инсулин — это гормон, который помогает регулировать уровень сахара в крови. Поджелудочная железа вырабатывает инсулин. Инсулин позволяет организму использовать и поглощать сахар или глюкозу из крови.Клетки организма используют глюкозу в качестве энергии для выполнения своих обычных функций.
Организму необходим инсулин, чтобы поддерживать нормальный уровень глюкозы в крови. При правильном функционировании поджелудочная железа вырабатывает достаточно инсулина, чтобы регулировать уровень глюкозы в крови. Как правило, это означает, что продуктивность увеличивается после еды, особенно если еда с высоким содержанием сахара или простых углеводов.
Инсулинорезистентность — главная причина гиперинсулинемии. Инсулинорезистентность означает, что клетки организма не так эффективно используют инсулин.Это сопротивление приводит к более высокому уровню глюкозы в крови. В результате повышенного уровня глюкозы в крови поджелудочная железа вырабатывает больше инсулина, чтобы не отставать от переработки сахара в крови.
Гиперинсулинемия отличается от гипергликемии, при которой у человека наблюдается аномально высокий уровень сахара в крови.
Сама по себе гиперинсулинемия не является диабетом. Однако инсулинорезистентность может вызывать оба состояния и часто связывает эти два состояния.
Инсулинорезистентность предрасполагает человека к развитию диабета 2 типа, поскольку поджелудочная железа начинает отключаться и больше не вырабатывает достаточно инсулина для контроля уровня сахара в крови.
Гиперинсулинемия обычно не вызывает каких-либо заметных симптомов.
В исследовании 2016 года исследователи обнаружили, что у большинства людей, которых они тестировали, не было симптомов гиперинсулинемии. По этой причине они назвали это «тихой болезнью» из-за отсутствия симптомов.
В другом исследовании 2016 года также упоминается, что на ранних стадиях заболевания оно протекает бессимптомно.
Наиболее частой причиной гиперинсулинемии является инсулинорезистентность. Когда организм неправильно использует инсулин, поджелудочная железа вырабатывает больше инсулина, чтобы попытаться компенсировать повышение уровня сахара в крови.
Инсулинорезистентность может привести к диабету 2 типа. В течение долгого времени, когда потребность в инсулине возрастает, поджелудочная железа не может удовлетворить потребность в инсулине. Когда возникает этот недостаток, может возникнуть диабет 2 типа.
В редких случаях причиной гиперинсулинемии может быть опухоль, известная как инсулинома.
Инсулинома появляется на клетках поджелудочной железы, вырабатывающих инсулин. Это состояние характеризует низкий уровень сахара в крови, который врачи называют гипогликемией. Инсулинома — это противоположность диабета, при котором в организме повышается уровень сахара в крови.
Другой редкой причиной гиперинсулинемии является несидиобластоз.
Несидиобластоз возникает, когда поджелудочная железа имеет чрезмерное количество клеток, вырабатывающих инсулин. Состояние также приводит к низкому уровню сахара в крови.
Люди могут быть более подвержены развитию гиперинсулинемии из-за инсулинорезистентности из-за семейного анамнеза или генетической предрасположенности.
Для лечения гиперинсулинемии врач порекомендует комплексный план лечения. Этот план, скорее всего, будет направлен на изменение образа жизни, включая диету, упражнения и потерю веса.Если эти методы неэффективны, лечение может включать прием лекарств.
Диета человека может оказать значительное влияние на лечение гиперинсулинемии из-за инсулинорезистентности.
Здоровая, сбалансированная диета может помочь человеку поддерживать здоровый вес и улучшить функции организма в целом. Специальные диеты также могут предотвратить скачки сахара в крови и позволить человеку лучше регулировать уровень инсулина и потребности.
Диеты, ориентированные на контроль гликемии, полезны при лечении гиперинсулинемии.Диета с низким содержанием простых углеводов может помочь людям регулировать уровень глюкозы.
Диеты, которые помогают контролировать уровень глюкозы, содержат следующие типы продуктов:
- овощи
- волокна
- фрукты, хотя многие из них содержат большое количество сахара, поэтому не более 2–3 порций в день
- постное мясо
- целиком зерна
Человек должен проконсультироваться со своим врачом, чтобы найти лучший способ контролировать уровень глюкозы с помощью здоровой диеты.
Помимо изменений в питании, человеку с гиперинсулинемией будет полезно увеличить физическую нагрузку.Физические упражнения могут улучшить переносимость инсулина организмом и помочь человеку поддерживать здоровый вес.
Аэробика и тренировки с отягощениями — полезные упражнения при гиперинсулинемии. Однако человеку следует обсудить планы тренировок со своим врачом.
Полезные занятия могут включать:
- бег трусцой
- сопротивление, сосредоточение внимания на малом количестве повторений для одной группы мышц за раз
- ходьба
- езда на велосипеде
- легкий пеший туризм
Если упражнений и диеты недостаточно для регулирования В этом случае врач может порекомендовать лекарства для лечения гиперинсулинемии.В большинстве случаев врачи используют одни и те же препараты для лечения диабета.
Некоторые лекарства могут усугубить гиперинсулинемию, поэтому человеку следует обсудить лучшие варианты со своим врачом. Это обсуждение должно также касаться любых других лекарств, которые принимает человек.
Гиперинсулинемия — это когда в организме человека слишком много инсулина. Чаще всего это результат инсулинорезистентности. Резистентность к инсулину может в конечном итоге привести к диабету 2 типа.
Обычно лучшие варианты лечения включают упражнения и изменение диеты. Если они не эффективны, врач может назначить лекарство. Человек должен поговорить со своим врачом или другим поставщиком медицинских услуг, прежде чем резко изменить свой рацион или начать новую программу упражнений.
Если они не эффективны, врач может назначить лекарство. Человек должен поговорить со своим врачом или другим поставщиком медицинских услуг, прежде чем резко изменить свой рацион или начать новую программу упражнений.
Причины, лечение и родственные состояния
Гиперинсулинемия, при которой в организме содержится слишком много инсулина, — это состояние, связанное с инсулинорезистентностью и диабетом.
Хотя гиперинсулинемия может быть связана с диабетом 2 типа, это не то же самое состояние. Гиперинсулинемия обычно является результатом инсулинорезистентности.
В этой статье представлен обзор гиперинсулинемии, включая ее причины, связи между инсулинорезистентностью и диабетом, лечение и осложнения.
Поделиться на PinterestКогда человек испытывает гиперинсулинемию, количество инсулина в его крови выше, чем обычно.Гиперинсулинемия — это состояние, при котором количество инсулина в крови выше, чем обычно.
Инсулин — это гормон, который помогает регулировать уровень сахара в крови. Поджелудочная железа вырабатывает инсулин. Инсулин позволяет организму использовать и поглощать сахар или глюкозу из крови.Клетки организма используют глюкозу в качестве энергии для выполнения своих обычных функций.
Организму необходим инсулин, чтобы поддерживать нормальный уровень глюкозы в крови. При правильном функционировании поджелудочная железа вырабатывает достаточно инсулина, чтобы регулировать уровень глюкозы в крови. Как правило, это означает, что продуктивность увеличивается после еды, особенно если еда с высоким содержанием сахара или простых углеводов.
Инсулинорезистентность — главная причина гиперинсулинемии. Инсулинорезистентность означает, что клетки организма не так эффективно используют инсулин.Это сопротивление приводит к более высокому уровню глюкозы в крови. В результате повышенного уровня глюкозы в крови поджелудочная железа вырабатывает больше инсулина, чтобы не отставать от переработки сахара в крови.
Гиперинсулинемия отличается от гипергликемии, при которой у человека наблюдается аномально высокий уровень сахара в крови.
Сама по себе гиперинсулинемия не является диабетом. Однако инсулинорезистентность может вызывать оба состояния и часто связывает эти два состояния.
Инсулинорезистентность предрасполагает человека к развитию диабета 2 типа, поскольку поджелудочная железа начинает отключаться и больше не вырабатывает достаточно инсулина для контроля уровня сахара в крови.
Гиперинсулинемия обычно не вызывает каких-либо заметных симптомов.
В исследовании 2016 года исследователи обнаружили, что у большинства людей, которых они тестировали, не было симптомов гиперинсулинемии. По этой причине они назвали это «тихой болезнью» из-за отсутствия симптомов.
В другом исследовании 2016 года также упоминается, что на ранних стадиях заболевания оно протекает бессимптомно.
Наиболее частой причиной гиперинсулинемии является инсулинорезистентность. Когда организм неправильно использует инсулин, поджелудочная железа вырабатывает больше инсулина, чтобы попытаться компенсировать повышение уровня сахара в крови.
Инсулинорезистентность может привести к диабету 2 типа. В течение долгого времени, когда потребность в инсулине возрастает, поджелудочная железа не может удовлетворить потребность в инсулине. Когда возникает этот недостаток, может возникнуть диабет 2 типа.
В редких случаях причиной гиперинсулинемии может быть опухоль, известная как инсулинома.
Инсулинома появляется на клетках поджелудочной железы, вырабатывающих инсулин. Это состояние характеризует низкий уровень сахара в крови, который врачи называют гипогликемией. Инсулинома — это противоположность диабета, при котором в организме повышается уровень сахара в крови.
Другой редкой причиной гиперинсулинемии является несидиобластоз.
Несидиобластоз возникает, когда поджелудочная железа имеет чрезмерное количество клеток, вырабатывающих инсулин. Состояние также приводит к низкому уровню сахара в крови.
Люди могут быть более подвержены развитию гиперинсулинемии из-за инсулинорезистентности из-за семейного анамнеза или генетической предрасположенности.
Для лечения гиперинсулинемии врач порекомендует комплексный план лечения. Этот план, скорее всего, будет направлен на изменение образа жизни, включая диету, упражнения и потерю веса.Если эти методы неэффективны, лечение может включать прием лекарств.
Диета человека может оказать значительное влияние на лечение гиперинсулинемии из-за инсулинорезистентности.
Здоровая, сбалансированная диета может помочь человеку поддерживать здоровый вес и улучшить функции организма в целом. Специальные диеты также могут предотвратить скачки сахара в крови и позволить человеку лучше регулировать уровень инсулина и потребности.
Диеты, ориентированные на контроль гликемии, полезны при лечении гиперинсулинемии.Диета с низким содержанием простых углеводов может помочь людям регулировать уровень глюкозы.
Диеты, которые помогают контролировать уровень глюкозы, содержат следующие типы продуктов:
- овощи
- волокна
- фрукты, хотя многие из них содержат большое количество сахара, поэтому не более 2–3 порций в день
- постное мясо
- целиком зерна
Человек должен проконсультироваться со своим врачом, чтобы найти лучший способ контролировать уровень глюкозы с помощью здоровой диеты.
Помимо изменений в питании, человеку с гиперинсулинемией будет полезно увеличить физическую нагрузку.Физические упражнения могут улучшить переносимость инсулина организмом и помочь человеку поддерживать здоровый вес.
Аэробика и тренировки с отягощениями — полезные упражнения при гиперинсулинемии. Однако человеку следует обсудить планы тренировок со своим врачом.
Полезные занятия могут включать:
- бег трусцой
- сопротивление, сосредоточение внимания на малом количестве повторений для одной группы мышц за раз
- ходьба
- езда на велосипеде
- легкий пеший туризм
Если упражнений и диеты недостаточно для регулирования В этом случае врач может порекомендовать лекарства для лечения гиперинсулинемии. В большинстве случаев врачи используют одни и те же препараты для лечения диабета.
В большинстве случаев врачи используют одни и те же препараты для лечения диабета.
Некоторые лекарства могут усугубить гиперинсулинемию, поэтому человеку следует обсудить лучшие варианты со своим врачом. Это обсуждение должно также касаться любых других лекарств, которые принимает человек.
Гиперинсулинемия — это когда в организме человека слишком много инсулина. Чаще всего это результат инсулинорезистентности. Резистентность к инсулину может в конечном итоге привести к диабету 2 типа.
Обычно лучшие варианты лечения включают упражнения и изменение диеты.Если они не эффективны, врач может назначить лекарство. Человек должен поговорить со своим врачом или другим поставщиком медицинских услуг, прежде чем резко изменить свой рацион или начать новую программу упражнений.
Тот тест, который не проводит ваш врач, может спасти вашу жизнь
Инсулинорезистентность не возникает в одночасье. Когда большая часть вашего рациона включает пустые калории и изобилие быстро усваиваемых сахаров, жидких калорий и углеводов, таких как хлеб, макароны, рис и картофель, ваши клетки постепенно становятся устойчивыми к воздействию инсулина.
Вашему организму требуется больше инсулина, чтобы поддерживать уровень сахара в крови. В конце концов ваши клетки становятся устойчивыми к вызову инсулина, что приводит к резистентности к инсулину.
Чем выше у вас уровень инсулина, тем хуже ваша инсулинорезистентность. Ваше тело начинает стареть и портиться. Фактически, инсулинорезистентность — это единственный наиболее важный феномен, который приводит к быстрому преждевременному старению и всем вытекающим из него заболеваниям, включая болезни сердца, инсульт, слабоумие и рак.
Инсулинорезистентность и связанный с этим метаболический синдром часто сопровождается усилением центрального ожирения, утомляемостью после еды, тягой к сахару, высоким уровнем триглицеридов, низким уровнем ЛПВП, высоким кровяным давлением, проблемами со свертыванием крови, а также усилением воспаления.
Даже без этих предупреждающих знаков один тест может определить высокий уровень инсулина за годы или даже десятилетия до развития диабета. Раннее выявление может помочь вам обратить эти симптомы вспять, но врачи редко используют этот важный тест, который может обнаружить высокий уровень инсулина.
Почему врачи пропускают первый предупреждающий знак резистентности к инсулину
Врачи обучены измерять уровень сахара в крови натощак или уровень глюкозы в крови не менее чем через восемь часов после последнего приема пищи. Большинство не выражают беспокойства, пока результаты не покажут, что уровень сахара в крови достигнет 110 мг / дл. Вот тогда они и начинают «смотреть это». Затем, когда уровень сахара в крови достигнет 126 мг / дл, врач диагностирует у вас диабет и назначит лечение.
Важно отметить, что уровень сахара в крови повышается в последнюю очередь … поэтому для многих людей тест на глюкозу натощак обнаруживает диабет слишком поздно. Задолго до повышения уровня сахара в крови уровень инсулина резко возрастает. Высокий уровень инсулина — первый признак, который может на десятилетия предшествовать диабету 2 типа. Повреждение начинается даже с незначительных изменений инсулина и сахара в крови.
Двухчасовой тест на толерантность к глюкозе может помочь обнаружить высокий уровень инсулина. Этот тест измеряет не только глюкозу, но и уровень инсулина, но врачи его редко назначают.Вместо этого они обычно не выражают беспокойства, пока уровень сахара в крови не станет выше 110 или хуже, выше 126, что является диабетом.
Многие из моих пациентов имеют нормальный уровень сахара в крови, но очень высокий уровень инсулина и другие признаки предиабета, но когда они приходят ко мне, у них не диагностировали предиабет.
Даже при уровне сахара в крови более 100 мг / дл и двухчасовом результате теста на толерантность к глюкозе более 140 мг / дл 90% пациентов, у которых наблюдаются эти состояния, не диагностированы. Это потому, что врачи не измеряют инсулин.
Это потому, что врачи не измеряют инсулин.
Подумайте об этом. Инсулинорезистентность является причиной большинства хронических заболеваний в Америке, стране с всемирно известной системой здравоохранения, однако 90% людей, страдающих этим заболеванием, не имеют диагноза. Одно испытание могло все это изменить.
Всем рекомендую раннее тестирование:
- старше 50
- В семейном анамнезе диабет 2 типа
- С увеличением веса в центральной части живота или аномальным холестерином
- С любым риском инсулинорезистентности (даже у детей)
Попросите своего врача провести 2-часовой тест для определения уровня глюкозы в крови. Это следует делать натощак, проверяя уровень сахара в крови и инсулина натощак, а затем снова с интервалом в один и два часа.
Уровень сахара в крови должен быть ниже 80 мг / дл натощак и никогда не подниматься выше 110 или 120 мг / дл после одно- и двухчасовой проверки. Ваш инсулин должен быть ниже 5 МЕ / мл натощак и никогда не должен подниматься выше 30 МЕ / мл после одно- и двухчасовой проверки.
Если ваши результаты показывают высокий уровень инсулина, вам нужно исключить факторы, которые выводят вашу биологию из равновесия, и включить то, что необходимо для восстановления баланса вашего тела.Эти восемь вмешательств могут стать чрезвычайно эффективными для нормализации инсулина:
- Ешьте цельные свежие продукты. Еда — это информация, которая контролирует экспрессию ваших генов, гормоны и метаболизм. Выбирайте настоящие продукты с низким гликемическим индексом, включая свежие овощи, фрукты, бобовые, злаки без глютена, орехи, семена и высококачественный животный белок.
- Удалите все подсластители. Искусственные подсластители — это вовсе не то, что их считают даром, они могут повышать уровень инсулина и способствовать развитию инсулинорезистентности.Одно исследование, опубликованное в журнале Diabetes Care , показало, что сукралоза (Splenda) может повышать уровень глюкозы и инсулина.
 Откажитесь от сахара, а также от стевии, аспартама, сукралозы, сахарных спиртов, таких как ксилит и мальтит, и всех других широко используемых и продаваемых подсластителей, если вы не хотите замедлить метаболизм, набрать вес и повысить резистентность к инсулину. Многие из нас потеряли связь с тем, что представляет собой «сладкое», и нам приходится переучивать наши вкусовые рецепторы, чтобы оценить естественную сладость, скажем, натуральной ванили или жареного миндаля.
Откажитесь от сахара, а также от стевии, аспартама, сукралозы, сахарных спиртов, таких как ксилит и мальтит, и всех других широко используемых и продаваемых подсластителей, если вы не хотите замедлить метаболизм, набрать вес и повысить резистентность к инсулину. Многие из нас потеряли связь с тем, что представляет собой «сладкое», и нам приходится переучивать наши вкусовые рецепторы, чтобы оценить естественную сладость, скажем, натуральной ванили или жареного миндаля. - Контроль воспаления. Пищевые сахара всех видов и рафинированные растительные масла являются наиболее серьезными факторами воспаления. Они повышают уровень инсулина и включают гены, которые приводят к хроническому воспалению, создавая нисходящую спираль к еще большему воспалению, плохому контролю сахара в крови и хроническим заболеваниям. Помимо удаления вредных продуктов, устраните пищевую чувствительность и аллергию, чтобы контролировать воспаление. Включите в рацион много противовоспалительных продуктов, включая выловленную в дикой природе рыбу, свежемолотые семена льна и рыбий жир.
- Увеличьте количество продуктов, богатых клетчаткой. В то время как наши палеолитические предки получали от 50 до 100 граммов клетчатки в день, сейчас мы в среднем менее 15 граммов. Исследования показывают, что продукты с высоким содержанием клетчатки могут быть такими же эффективными, как и лекарства от диабета, для снижения уровня сахара в крови без побочных эффектов. Клетчатка замедляет всасывание сахара из кишечника в кровоток. Ешьте разнообразные продукты на растительной основе, богатые клетчаткой, включая орехи, семена, фрукты, овощи и бобовые.
- Высыпайтесь. Исследование, проведенное в журнале The Journal of Clinical Endocrinology and Metabolism , показало, что у здоровых субъектов даже неполный ночной плохой сон способствует развитию инсулинорезистентности.Сделайте сон главным приоритетом для нормализации уровня инсулина.
 Не ешьте за три часа до сна и примите UltraBath, чтобы поднять температуру тела и расслабить мышцы. Ложитесь спать и просыпайтесь в определенное время, используйте кровать только для сна и секса и попробуйте лечебные травы или мелатонин, если необходимо.
Не ешьте за три часа до сна и примите UltraBath, чтобы поднять температуру тела и расслабить мышцы. Ложитесь спать и просыпайтесь в определенное время, используйте кровать только для сна и секса и попробуйте лечебные травы или мелатонин, если необходимо. - Устранение дефицита питательных веществ. Ряд питательных веществ играет роль в управлении инсулином, включая витамин D, хром, магний и альфа-липоевую кислоту. Дефицит каких-либо питательных веществ может остановить работу вашего биохимического механизма, выбив уровень сахара в крови из равновесия и сделав вас более инсулинорезистентным.
- Включите правильное упражнение. Упражнения могут быть самым мощным лекарством от контроля уровня сахара в крови и повышения чувствительности клеток к инсулину. Когда дело доходит до упражнений, время становится огромным препятствием для многих людей. Вот почему я рекомендую высокоинтенсивные интервальные тренировки (HIIT), также называемые пакетными тренировками, которые вы можете выполнять всего за несколько минут в день. Исследование, опубликованное в журнале Journal of Obesity , показало, что, помимо других преимуществ, периодические тренировки помогают снизить уровень инсулина натощак и снизить инсулинорезистентность.Сочетание взрывных тренировок с отягощениями обеспечивает наиболее эффективный и действенный способ нормализовать уровень сахара в крови и уровень инсулина.
- Контроль уровня стресса. Хронический стресс повышает уровень кортизола, вашего основного гормона стресса. Повышенный уровень кортизола повышает уровень сахара в крови и способствует накоплению жира на животе, который я обычно наблюдаю у пациентов с инсулинорезистентностью или диабетом. Вы не можете избавиться от стресса, но можете уменьшить его воздействие. Найдите то, что вам подходит. Это может быть медитация, йога, глубокое дыхание или упражнения.
Если это покажется много, не волнуйтесь. Я создал 10-дневную программу Detox Diet Challenge, которая поможет вам шаг за шагом решить каждую из этих областей. Этот вызов включает в себя коучинговую поддержку от меня и моей команды по питанию, поддержку сообщества и полный набор инструментов. Чтобы узнать больше или зарегистрироваться, нажмите здесь.
Этот вызов включает в себя коучинговую поддержку от меня и моей команды по питанию, поддержку сообщества и полный набор инструментов. Чтобы узнать больше или зарегистрироваться, нажмите здесь.
Какие еще стратегии вы бы добавили для контроля сахара в крови, нормализации уровня инсулина и снижения риска ожирения и хронических заболеваний? Я приветствую вас, чтобы поделиться своими мыслями здесь или на моей фан-странице в Facebook.
Что происходит при высоком уровне инсулина
Инсулин — это гормон, который вырабатывается поджелудочной железой для транспортировки глюкозы из крови в клетки. Это помогает поддерживать нормальный уровень сахара в крови.
Если у вас в Vacaville диабет 1 типа, у вас уровень инсулина ниже нормы. Но если у вас диабет 2 типа, ваш уровень инсулина резко возрастает, чтобы преодолеть инсулинорезистентность. Диабет является серьезной проблемой для современного населения, и для того, чтобы контролировать высокий уровень сахара в крови, необходимо повышать уровень инсулина либо с помощью прямых инъекций, либо с помощью лекарств для стимулирования его выработки.Кроме того, когда вы беременны или у вас опухоль поджелудочной железы, уровень инсулина повышается.
Длительное использование инсулина и его избыточное производство может привести к нежелательным эффектам в вашей системе. Взгляните на эти эффекты, вызванные гиперинсулинемией, и как вы можете с этим справиться.
Какими должны быть здоровые числа?
Инсулин можно измерять в мкЕд / мл или в мМЕ / мл (микроединицы на миллилитр). Нормальный уровень инсулина в крови здорового человека может варьироваться в зависимости от приема пищи.
- Значение натощак <25 мМЕ / л
- После 30 минут приема пищи значение составляет от 30 до 230 мМЕ / л
- После 1 часа приема пищи значение составляет от 18 до 276 мМЕ / л
- После 2 часов приема пищи значение составляет от 16 до 166 мМЕ / л
Если когда-либо уровень инсулина превышает указанные значения, это можно рассматривать как гиперинсулинемию.
Факторы риска повышенного уровня инсулина в Vacaville CA
Это факторы, которые могут указывать на повышение уровня инсулина в крови:
- Раннее половое созревание — у девочек, достигших полового созревания раньше, повышенный уровень инсулина.
- Если вам постоянно не хватает сна, у вас со временем вырастет инсулинорезистентность, что приведет к избыточной выработке инсулина.
- Гормон стресса, известный как кортизол , может вызывать инсулинорезистентность как один из побочных эффектов. Он блокирует рецептор инсулина, что косвенно приводит к избыточной выработке инсулина.
- Метаболический синдром — сочетание гипертонии, ожирения и высокого уровня холестерина в крови — может привести к гиперинсулинемии.
Признаки гиперинсулинемии
Если у вас высокий уровень инсулина в крови, это часто встречающиеся симптомы:
- Усталость
- Беспокойство и паника
- Чрезмерная тяга к сахару
- Частые и частые интенсивный голод
- Отсутствие концентрации или мотивации
- Увеличение веса, особенно в талии, которая имеет форму яблока
Неблагоприятные эффекты высокого уровня инсулина
Если вы слишком долго принимали инсулин извне или у вас высокий уровень в крови, это может вызвать побочные эффекты на различных частях вашего тела, а именно:
- Увеличение веса — Внезапное восстановление контроля над уровнем глюкозы в крови среди пациентов с диабетом, которые используют инсулин, может вызвать вес прирост.Причина в повышенном потреблении калорий или глюкозы.
- Кровоток — Гиперинсулинемия может вызвать уменьшение объема крови и повышение ее вязкости. Это может предрасполагать пациента к низкой периферической перфузии.
- Гипогликемия — Это основной побочный эффект высокого уровня инсулина. Это может произойти почти с 16% пациентов с диабетом 1 типа и 10% среди пациентов с диабетом 2 типа.
 Если ваша гипогликемия становится серьезной, это может вызвать спутанность сознания, кому, потоотделение, тахикардию, судороги и даже смерть.Таким образом, важно контролировать уровень глюкозы у пациентов, принимающих инсулинотерапию.
Если ваша гипогликемия становится серьезной, это может вызвать спутанность сознания, кому, потоотделение, тахикардию, судороги и даже смерть.Таким образом, важно контролировать уровень глюкозы у пациентов, принимающих инсулинотерапию. - Реакции гиперчувствительности — Это происходит у 1% пациентов, принимающих биосинтетический человеческий инсулин или свиной инсулин. Реакции включают жар, отек, местную эритему или образование узелков. Пациенты, у которых есть настоящая аллергия на инсулин, могут использовать наборы для десенсибилизации в своих случаях.
- Побочные метаболические эффекты — Пациенты, получающие лечение от диабетического кетоацидоза, могут испытывать низкие уровни магния, калия и фосфатов в крови.
- Сердечно-сосудистые последствия — Инсулин может вызвать гипертензию, заставляя нервную систему удерживать натрий. Это может даже вызвать дисбаланс жиров в крови. Если гипогликемия еще не наступила, то инсулин может увеличить частоту сердечных сокращений пациента.
- Функционирование почек — Гипогликемия, вызванная гиперинсулинемией, может уменьшить приток крови к почкам, что приведет к снижению скорости фильтрации. Это может даже увеличить выработку альбумина в моче.Но если с гипогликемией справиться, эти изменения можно обратить вспять.
- Легкие — Высокий уровень инсулина может повлиять на структуру и функцию легких. Это серьезная проблема для стран с самой низкой функцией легких в мире.
Расписание сегодня!
Запишитесь на прием к нашей команде в Absolute Integrative Physical Medicine в Вакавилле сегодня!
Что это такое и 4 способа улучшить его без лекарств
Инсулин — это важный гормон, вырабатываемый поджелудочной железой, который регулирует уровень сахара в крови.Он эффективно помогает преобразовывать сахар из крови в клетки в виде хранимой глюкозы (или энергии для дальнейшего использования). Когда клетки организма устойчивы к инсулину, они не могут эффективно использовать инсулин. Это, в свою очередь, приводит к повышению уровня сахара в крови выше нормального целевого диапазона (70-130 мг / дл). Если поджелудочная железа обнаруживает повышенный уровень сахара в крови, это вызывает выработку большего количества инсулина, чтобы преодолеть сопротивление и снизить уровень сахара в крови до допустимого уровня.
Это, в свою очередь, приводит к повышению уровня сахара в крови выше нормального целевого диапазона (70-130 мг / дл). Если поджелудочная железа обнаруживает повышенный уровень сахара в крови, это вызывает выработку большего количества инсулина, чтобы преодолеть сопротивление и снизить уровень сахара в крови до допустимого уровня.
Инсулинорезистентность
Со временем процесс избыточного производства инсулина может истощить поджелудочную железу инсулино-продуцирующими клетками, что часто встречается у людей, живущих с диабетом 2 типа.Более того, длительный и нерегулируемый высокий уровень сахара в крови может повредить нервы и органы. Люди наиболее подвержены риску инсулинорезистентности, если у них уже есть преддиабет или семейный анамнез диабета 2 типа, а также если у вас избыточный вес или ожирение. Если у вас инсулинорезистентность, у вас низкая чувствительность к инсулину. И наоборот, если вы чувствительны к инсулину, у вас низкая инсулинорезистентность.
Чувствительность к инсулину
Чувствительность к инсулину означает, насколько ваши клетки чувствительны к инсулину.Более конкретно, соотношение между количеством инсулина, которое необходимо произвести, чтобы депонировать определенное количество глюкозы в кровотоке. Вы чувствительны к инсулину, если необходимо секретировать небольшое количество инсулина для депонирования определенного количества глюкозы, и резистентны к инсулину, если необходимо секретировать большое количество инсулина для депонирования того же количества глюкозы. Повышение чувствительности к инсулину может помочь вам снизить резистентность к инсулину и снизить риск многих заболеваний, включая диабет.
Повышение чувствительности к инсулину — разумное и здоровое решение, независимо от того, страдаете ли вы диабетом или нет.Чувствительность к инсулину гарантирует, что ваше тело правильно использует пищу и наиболее эффективно преобразовывает нужное количество глюкозы для получения энергии в кровоток.
Как улучшить чувствительность к инсулину (или стать менее устойчивым к инсулину)?
1. Ешьте правильные продукты
Правильное питание — это разумный выбор продуктов, это также не означает строгое низкое содержание углеводов, но это действительно означает правильный тип углеводов.Полноценные тела функционируют лучше и более эффективно используют и сжигают калории для получения энергии. В отличие от нездоровой пищи, которая быстро превращает потребленные калории в нежелательные жиры. Сосредоточьтесь на контроле порций и сбалансированной диете с высоким содержанием клетчатки и продуктах с низким гликемическим индексом. Употребляйте в основном овощи, немного фруктов и полезные цельнозерновые продукты, нежирный белок и много воды. Избегайте добавления сахара и натрия. Ограничьте вредную пищу и пищу, которая является обработанной или предварительно приготовленной (которые часто содержат очень много натрия, сахара, искусственных ингредиентов и добавок), ни одна из которых не имеет питательных свойств.Ограничьте употребление алкоголя, никотина и кофеина. Чем ярче ваша тарелка, тем лучше (цвета, которые естественным образом происходят от овощей и фруктов). Эти продукты богаты соединениями, которые повышают чувствительность к инсулину. Помните о потреблении фруктов в одной порции. Хотя сахар является натуральным, некоторые фрукты содержат очень много сахара (с высоким гликемическим индексом), и их следует есть небольшими порциями и в умеренных количествах, как и в десерте.
2. Больше упражнений Польза от регулярных упражнений бесчисленна.Они включают повышение чувствительности к инсулину, снижение стресса, высвобождение эндорфинов, снижение холестерина, снижение артериального давления и помощь в управлении весом и / или его потере. Регулярные упражнения и движения также помогают восстановить нервную систему и улучшить кровообращение. Стремитесь к активному движению минимум 30 минут в день.
3. Больше спать
В среднем взрослому человеку требуется 7-8 часов сна каждую ночь. Постарайтесь придерживаться регулярного времени отхода ко сну и пробуждения, тело жаждет последовательности и оптимально функционирует в соответствии с циркадным ритмом или обычным распорядком дня и биологическими часами.Недостаток сна и отдыха снижает способность организма восстанавливаться и перезаряжаться. Сделайте ставку на хороший ночной сон.
4. Снижение стресса
Нежелательный стресс может привести к диабету, ожирению, депрессии, тревоге, сердечным заболеваниям, высокому кровяному давлению, желудочно-кишечным расстройствам и другим психическим и физическим проблемам. Управление и снижение уровня стресса — ключ к общему здоровью и хорошему самочувствию. Выделите достаточно времени для умственных перерывов в течение рабочего дня, оставайтесь на связи с близкими, займитесь хобби, займитесь спортом, займитесь упражнениями, снижающими стресс, такими как йога, и, наконец, если вас одолевают негативные эмоции, поговорите со специалистом по психическому здоровью. как можно быстрее.
Инсулинорезистентность приводит к хронически высокому уровню сахара в крови, известному фактору риска развития диабета и сердечных заболеваний. Инсулин также является важным гормоном, жизненно важным для здорового тела. Практикуйте выполнение этих рекомендаций как часть здорового образа жизни, чтобы повысить чувствительность к инсулину и снизить риск заболеваний.
Пониженная чувствительность к инсулину — как естественным образом повысить ее
Приучение к здоровому образу жизни может помочь вам снизить риск снижения чувствительности к инсулину.
Тема чувствительности к инсулину в наши дни поднимается часто, и на это есть веские причины. Снижение чувствительности к инсулину приводит к высокому уровню глюкозы в крови и является основной причиной предиабета, также известного как пограничный диабет, и диабета 2 типа, которые все чаще встречаются в США и могут иметь серьезные последствия.
Хорошо знать, что означает снижение чувствительности к инсулину или резистентность к инсулину, и, что еще лучше, что с этим делать. Повышенная инсулинорезистентность, например, в случае диабета 2 типа, может означать, что вам нужны лекарства для контроля уровня сахара в крови.Это также может означать, что у вас повышенный риск определенных заболеваний.
К счастью, изменение образа жизни может помочь вам естественным образом повысить чувствительность к инсулину, даже если она значительно снизилась. Здоровое поведение, такое как потеря лишнего веса и активизация, обычно эффективно повышает чувствительность к инсулину. Жаворонок может способствовать изменению вашего здорового образа жизни, независимо от того, страдаете ли вы диабетом 2 типа, преддиабетом или резистентностью к инсулину, которая настолько незначительна, что вы можете даже не осознавать этого.
Что такое пониженная чувствительность к инсулину?
Пониженная чувствительность к инсулину также называется инсулинорезистентностью. Давайте разберемся! [1]
- Инсулин — это гормон, вырабатываемый поджелудочной железой. Это помогает вашему организму регулировать уровень сахара в крови или уровень глюкозы в крови.
- Чувствительность описывает, насколько чувствительны или чувствительны клетки вашего тела к инсулину.
- Пониженная чувствительность к инсулину возникает, когда клетки вашего тела не так чувствительны к воздействию инсулина и имеют проблемы с усвоением глюкозы из крови.
Чтобы было понятнее, вот еще несколько подробностей о том, что происходит с нормальной чувствительностью к инсулину. Многие из продуктов, которые вы едите, содержат углеводы, называемые сахаром и крахмалом. Примеры включают хлеб, макаронные изделия, картофель, хлопья, сладости и безалкогольные напитки. Во время пищеварения ваше тело расщепляет углеводы на сахар, называемый глюкозой. Глюкоза попадает в ваш кровоток, что временно повышает уровень глюкозы в крови или сахара в крови.
Глюкоза попадает в ваш кровоток, что временно повышает уровень глюкозы в крови или сахара в крови.
Глюкоза в крови переносится к определенным клеткам, которые используют глюкозу для получения энергии. Некоторые из ваших клеток, такие как мышцы, печень и жировые клетки, используют инсулин для поглощения глюкозы. При нормальной чувствительности к инсулину этим клеткам требуется нормальное количество инсулина для поглощения глюкозы, что позволяет уровню глюкозы в крови вернуться к нормальному уровню.
Пониженная чувствительность к инсулинуРазличные триггеры могут привести к снижению чувствительности к инсулину.Когда это происходит, инсулин не так эффективен для таких клеток, как печень, мышцы и жировые клетки. Им нужно больше инсулина, чтобы усвоить такое же количество глюкозы. Уровень инсулина в крови повышается. В конце концов, уровень глюкозы может повыситься, если ваша поджелудочная железа больше не может вырабатывать достаточно инсулина, чтобы удовлетворить потребность в нем.
Кто снизил чувствительность к инсулину?У многих людей снижена чувствительность к инсулину — может быть, даже у вас! У вас пониженная чувствительность к инсулину, если у вас преддиабет или диабет 2 типа.Это уже включает 45% взрослого населения США, но это еще не все. На самом деле инсулинорезистентность может развиваться за годы или за десять лет до того, как у вас появятся ее признаки.
Вероятность снижения чувствительности к инсулину выше, если вы:
- Имеют избыточный вес или ожирение
- Не физически активны
- Имеют семейный анамнез диабета 2 типа
- Испаноязычный американец, американец азиатского происхождения, коренной американец, афроамериканец или выходец с островов Тихого океана
- Пожилой человек
Почему снижение чувствительности к инсулину является проблемой?
Пониженная чувствительность к инсулину может стать проблемой для здоровья. По мере развития ваши клетки все менее и менее способны реагировать на инсулин; им нужно больше инсулина, чтобы «очистить» глюкозу от крови. В какой-то момент ваша поджелудочная железа может перестать удовлетворять спрос. Уровень инсулина может быть недостаточно высоким, чтобы ваши мышцы, жир и клетки печени могли получать достаточное количество глюкозы из крови.
По мере развития ваши клетки все менее и менее способны реагировать на инсулин; им нужно больше инсулина, чтобы «очистить» глюкозу от крови. В какой-то момент ваша поджелудочная железа может перестать удовлетворять спрос. Уровень инсулина может быть недостаточно высоким, чтобы ваши мышцы, жир и клетки печени могли получать достаточное количество глюкозы из крови.
В результате уровень сахара в крови может подняться выше нормы, что приведет сначала к предиабету, а затем к диабету 2 типа. Прогресс может занять годы; Фактически, у вас, вероятно, снизится чувствительность к инсулину на срок до десяти лет, прежде чем у вас действительно разовьется предиабет.
Если это звучит неправдоподобно или похоже, что об этом должны беспокоиться другие, подумайте вот о чем: предиабет и диабет — обычное явление. По данным Центров по контролю и профилактике заболеваний (CDC), более 45% взрослых, или почти каждый второй, страдают преддиабетом или диабетом. Для взрослых старше 65 лет это число возрастает почти до 3 из 4. [2]
Пониженная чувствительность к инсулину — это проблема не только потому, что она есть у многих людей. Это проблема, потому что это может привести к серьезным последствиям для здоровья.Предиабет вряд ли вызовет многие или какие-либо симптомы, но он увеличивает риск диабета, и диабет имеет свои собственные проблемы.
- Седьмая ведущая причина смерти в США
- Более высокий риск сердечных заболеваний, болезней почек и инсульта
- Повышенный риск болезни Альцгеймера
- Риск таких осложнений, как слепота и диабетическая невропатия
- Ежедневная (или более) кровь анализ глюкозы и, возможно, лекарства
Большинство случаев диабета 2 типа можно предотвратить, и ваши шансы предотвратить диабет выше, если вы попытаетесь на раннем этапе обратить вспять снижение чувствительности к инсулину.
Снижение чувствительности к инсулину и корреляция с ранними признаками преддиабета
Пониженная чувствительность к инсулину означает, что у вас проблемы с обработкой глюкозы в нормальном режиме. Уровень глюкозы в крови может быть выше нормы. Хотя симптомы предиабета встречаются редко, у вас могут быть признаки высокого уровня сахара в крови, если уровень сахара в крови постоянно слишком высок. Вероятно, это связано со снижением чувствительности к инсулину.
Уровень глюкозы в крови может быть выше нормы. Хотя симптомы предиабета встречаются редко, у вас могут быть признаки высокого уровня сахара в крови, если уровень сахара в крови постоянно слишком высок. Вероятно, это связано со снижением чувствительности к инсулину.
Признаки повышенного уровня сахара в крови и диабета могут включать:
По сравнению с более низкой чувствительностью к инсулину, более высокая чувствительность к инсулину связана с более низким уровнем инсулина в крови.[3] Причина в том, что вам не нужно столько инсулина, чтобы уровень глюкозы в крови вернулся к исходному уровню после еды. Это здорово, потому что означает, что вы можете поддерживать нормальный уровень глюкозы в крови, когда вы едите углеводы, не заставляя вашу поджелудочную железу так усердно вырабатывать и выделять дополнительный инсулин.
Как естественным образом повысить чувствительность к инсулину
Есть много способов повысить чувствительность к инсулину естественным путем. [8, 9] В отличие от лекарств, эти стратегии не имеют вредных побочных эффектов.Вместо этого их побочные эффекты могут включать повышение энергии, улучшение настроения и снижение риска других заболеваний!
Диета для повышения чувствительности к инсулинуТо, что вы едите и в каком количестве, может иметь огромное влияние на вашу чувствительность к инсулину. Похудение может повысить чувствительность к инсулину и снизить риск преддиабета и диабета. В одном исследовании люди с избыточным весом с преддиабетом, потерявшие от 5 до 7% своей массы тела (то есть от 9 до 13 фунтов)для человека с весом 180 фунтов) снизили риск диабета на 32%. [4]
Вы можете использовать этот калькулятор, чтобы узнать свой индекс массы тела (ИМТ), если вы знаете свой рост и вес. ИМТ более 25 считается избыточным весом, а ИМТ более 30 — ожирением.
BMI для взрослых Widget
Самый здоровый и надежный способ похудеть — это постепенно. Вместе это означает, что вам не нужно следовать модной диете или отказываться от всех продуктов с хорошим вкусом.Вместо этого подумайте о добавлении одного или нескольких выполнимых шагов, например следующих, в свой обычный распорядок.
Вместе это означает, что вам не нужно следовать модной диете или отказываться от всех продуктов с хорошим вкусом.Вместо этого подумайте о добавлении одного или нескольких выполнимых шагов, например следующих, в свой обычный распорядок.
- Подавайте более калорийные продукты меньшими порциями. Это может означать, что вы заказываете небольшую порцию вместо обычного картофеля фри или гамбургера или имеете только половину торта.
- Добавляйте больше низкокалорийных продуктов. Например, добавьте брокколи в макароны с сыром или соус для пасты, чтобы порция того же размера содержала меньше калорий. Или начните ужин с зеленого салата, чтобы не испытывать голод к высококалорийным продуктам для основного блюда.
- Выбирайте воду или чай или кофе без кофеина вместо безалкогольных, энергетических и спортивных напитков и других калорийных напитков с сахаром.
- Заменяйте менее обработанные продукты на продукты с высокой степенью обработки, чтобы ограничить добавление сахара и нездоровых жиров. Например, выбирайте фрукты вместо десертов или жареную курицу и рыбу вместо жареных и тушеных блюд.
Ваша диета — это не только потеря веса.Было проведено множество исследований, чтобы проверить влияние того, что вы едите, на вашу чувствительность к инсулину. Вот что говорят результаты, если вы хотите снизить инсулинорезистентность. [5]
Есть больше:
- Цельнозерновые, включая овсянку, попкорн, коричневый рис, продукты из цельной пшеницы и пшеничные отруби.
- Клетчатка, содержащаяся в растительных продуктах, таких как цельное зерно, овощи, орехи и семена, фрукты и бобовые (фасоль, горох и чечевица).
- Здоровые жиры, включая мононенасыщенные жиры из оливкового масла, авокадо и арахиса, и жиры омега-3 из жирной рыбы и льняного семени.
- Овощи и различные фрукты и овощи. [6]
Лимит:
- Транс-жиры, которые содержатся в жареной пище, а также в обработанных пищевых продуктах, таких как некоторые закуски и пирожные, пончики и крекеры.

- Добавленный сахар из пищевых продуктов и напитков, таких как безалкогольные напитки, десерты, сахарные хлопья и йогурт, а также другие обработанные пищевые продукты, такие как печеные бобы, соусы терияки и пасты, а также консервированный суп.
- Насыщенные жиры из продуктов животного происхождения, например жирное мясо и масло.
- Мясные полуфабрикаты. [7]
А как насчет низкоуглеводной диеты? Некоторые люди пытаются улучшить чувствительность к инсулину, переходя на низкоуглеводную диету, которая ограничивает продукты с высоким содержанием углеводов, такие как хлеб и другие зерновые и зерновые продукты, крахмалистые овощи, сладкие продукты и даже фрукты и бобовые. Однако до сих пор нет жюри. Низкоуглеводная диета может снизить потребность вашего организма в инсулине, но в долгосрочной перспективе может быть нанесен вред из-за слишком большого количества белков или жиров для восполнения низкого количества углеводов.
Умный карбюратор может быть самым безопасным и полезным для здоровья.
- Распределите потребление углеводов в течение дня с одной или двумя небольшими порциями на один прием пищи и перекус.
- Избегайте одновременного употребления чрезмерного количества углеводов, например, больших тарелок пасты, огромных рогаликов или кексов, или блюд с хлебом, гарниром из риса или картофеля, а также крахмалистых и сладких десертов.
- Ищите источники с высоким содержанием клетчатки и менее рафинированных углеводов, такие как цельнозерновые, фрукты и крахмалистые овощи.
- Ограничьте количество рафинированных зерен и сахаров.
- Ешьте углеводы с источником жира и / или белка.
Упражнения — один из самых быстрых и надежных способов естественного повышения чувствительности к инсулину. Польза длятся от 24 до 48 часов, поэтому старайтесь тренироваться хотя бы каждые 1-2 дня, чтобы получать награды.
| Тип упражнения | Примеры | Сколько? | Прочие примечания |
|---|---|---|---|
Аэробные упражнения средней интенсивности («кардио») | Ходьба, аэробика с малой нагрузкой, езда на велосипеде средней тяжести и плавание | 30 минут в большинстве дней или не менее 150 минут в неделю. | Работайте достаточно усердно, чтобы говорить, но не петь. |
Аэробные упражнения высокой интенсивности («кардио») | Бег, быстрый велоспорт, кикбоксинг, баскетбол | 75 минут в неделю. | Может использоваться как альтернатива кардио умеренной интенсивности. |
Тренировка сопротивления | Свободные веса, штанги, гантели, эспандеры, вес тела и силовые тренажеры. | Ударьте каждую группу мышц 2–3 раза в неделю. Сделайте от 8 до 10 повторений упражнения, затем повторите. | Спросите тренера о правильной форме и получайте удовольствие от «тонуса», а не «набухания!» |
Прочие виды деятельности. | Йога, тай-чи, растяжка. | 2-3 раза в неделю или чаще. | Снижает риск травм и падений, поэтому вы можете продолжать тренироваться |
Еще один важный способ повысить чувствительность к инсулину — перестать сидеть.По крайней мере, постарайтесь так долго не сидеть! Прервите свой «сидячий образ жизни» несколькими минутами легкой активности, например ходьбой или подъемом на икры, можно бороться с инсулинорезистентностью. [10]
[10]
У вас есть возможность в течение всего дня естественным образом повышать чувствительность к инсулину, и побочные эффекты могут включать в себя улучшение во многих отношениях.
- Высыпайтесь . Недостаток сна в течение одной ночи снижает чувствительность к инсулину.Хроническое недосыпание, как это делают многие взрослые, может нанести вред вашему здоровью, даже если вы все остальное делаете правильно. Вы можете использовать Lark, чтобы контролировать свой режим сна и работать над улучшением сна, если вы еще не насытились.
- Управляйте стрессом лучше . Некоторый стресс — это хорошо, но, к сожалению, слишком много стресса — обычное дело. Эффект не только в вашей голове; чрезмерный стресс изменяет ваши гормоны и увеличивает резистентность к инсулину. Умение справляться со стрессом может помочь нормализовать обмен веществ.Медитация, упражнения и глубокое дыхание — вот некоторые способы справиться со стрессом. Жаворонок может помочь вам распознать, когда вы чувствуете стресс, и напомнить вам, как с ним справиться с помощью цифровой терапии.
Могут потребоваться лекарства для контроля нормального уровня сахара в крови, если ваша чувствительность к инсулину слишком сильно снижается. Тем не менее, даже если у вас диабет, эти естественные стратегии поддержки могут повысить чувствительность к инсулину.Они могут сделать ваши лекарства более эффективными или позволить вам принимать более низкие дозы (конечно, никогда не меняйте дозу лекарства, предварительно не посоветовавшись с врачом).
Готовы повысить чувствительность к инсулину?
Если вас беспокоит снижение чувствительности к инсулину и вы готовы повысить ее естественным путем, Ларк готова помочь. Дружелюбный тренер по здоровью доступен через ваш смартфон 24/7, чтобы направить вас и поддержать вас в выборе здорового образа жизни.

 Откажитесь от сахара, а также от стевии, аспартама, сукралозы, сахарных спиртов, таких как ксилит и мальтит, и всех других широко используемых и продаваемых подсластителей, если вы не хотите замедлить метаболизм, набрать вес и повысить резистентность к инсулину. Многие из нас потеряли связь с тем, что представляет собой «сладкое», и нам приходится переучивать наши вкусовые рецепторы, чтобы оценить естественную сладость, скажем, натуральной ванили или жареного миндаля.
Откажитесь от сахара, а также от стевии, аспартама, сукралозы, сахарных спиртов, таких как ксилит и мальтит, и всех других широко используемых и продаваемых подсластителей, если вы не хотите замедлить метаболизм, набрать вес и повысить резистентность к инсулину. Многие из нас потеряли связь с тем, что представляет собой «сладкое», и нам приходится переучивать наши вкусовые рецепторы, чтобы оценить естественную сладость, скажем, натуральной ванили или жареного миндаля.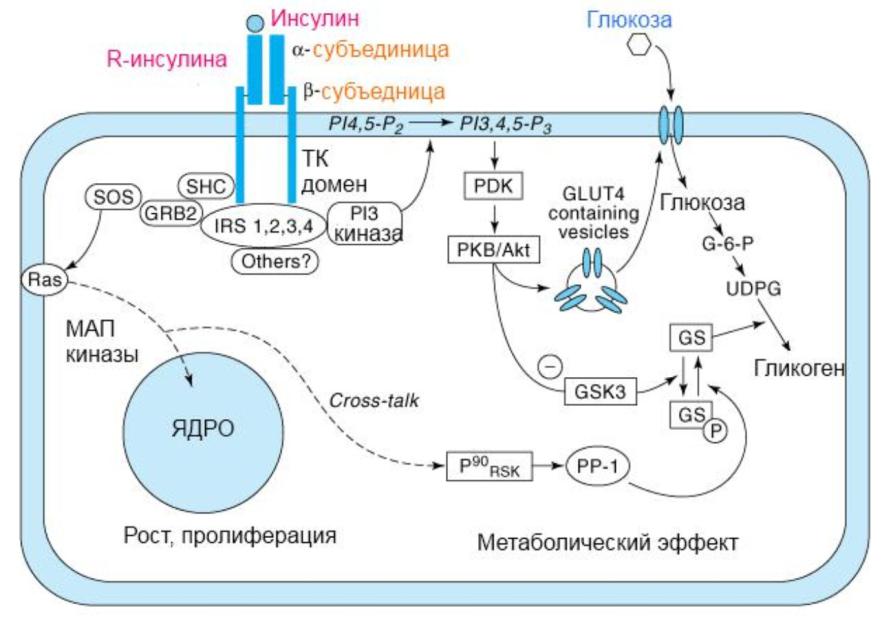 Не ешьте за три часа до сна и примите UltraBath, чтобы поднять температуру тела и расслабить мышцы. Ложитесь спать и просыпайтесь в определенное время, используйте кровать только для сна и секса и попробуйте лечебные травы или мелатонин, если необходимо.
Не ешьте за три часа до сна и примите UltraBath, чтобы поднять температуру тела и расслабить мышцы. Ложитесь спать и просыпайтесь в определенное время, используйте кровать только для сна и секса и попробуйте лечебные травы или мелатонин, если необходимо.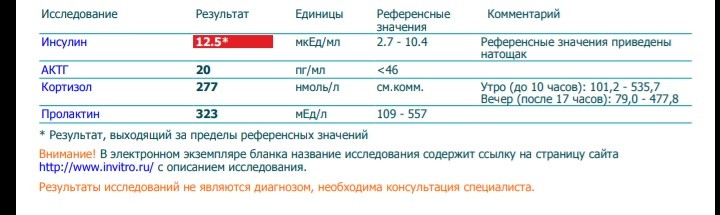 Если ваша гипогликемия становится серьезной, это может вызвать спутанность сознания, кому, потоотделение, тахикардию, судороги и даже смерть.Таким образом, важно контролировать уровень глюкозы у пациентов, принимающих инсулинотерапию.
Если ваша гипогликемия становится серьезной, это может вызвать спутанность сознания, кому, потоотделение, тахикардию, судороги и даже смерть.Таким образом, важно контролировать уровень глюкозы у пациентов, принимающих инсулинотерапию.