В ряде случаев может иметь место и подострое начало заболевания с продромальными явлениями: на фоне общего недомогания отмечаются субфебрильная температура тела, нерезко выраженные катаральные изменения со стороны верхних дыхательных путей.
У отдельных больных ведущей жалобой является боль в животе, чаще в правой подвздошной области, иногда наблюдаются тошнота и рвота, вздутие живота, задержка стула или понос.
Заболевание может развиваться и незаметно; при этом первым симптомом, который заставляет больного обратиться к врачу, является увеличение лимфатических узлов
Однако наиболее характерными для инфекционного мононуклеоза симптомами являются: лихорадка, тонзиллит, генерализованная лимсраденопатия и гепатосппеномеаалия.
Температурная реакция очень вариабельнаи может сохраняться от 1-2 дней до 3 нед и дольше. У 1/3 больных в первые дни температура тела субфебрильная и отчетливо повышается до 38 «С и выше только к концу первой недели заболевания. Более высокая и продолжительная лихорадка отмечается у взрослых и детей старшего возраста. У отдельных больных наблюдается двух- и трехволновая лихорадка с периодами апирексии в несколько дней. В среднем длительность лихорадки составляет 6-10 дней.
Какой-либо типичной температурной кривой при инфекционном мононуклеозе не существует. Снижается температура тела чаще литически, что совпадает с улучшением общего состояния и с уменьшением выраженности других симптомов болезни.
Температурная реакция сочетается с другими симптомами, в первую очередь — с изменениями в глотке. Небольшая гиперемия в зеве и гиперплазия миндалин наблюдаются у многих больных с первых дней болезни. Нередко эти изменения сочетаются с поражением носоглотки. Клинически это проявляется затрудненным носовым дыханием и гнусавым оттенком голоса. Одновременно отмечается значительная отечность небных миндалин, которые могут соприкасаться друг с другом. Если удастся осмотреть заднюю стенку глотки, то обнаруживают ее отек и гиперемию с явлениями гиперплазии лимфоидной ткани; у части больных задняя стенка глотки может быть покрыта густой слизью. Через 3-4 дня после начала болезни на миндалинах появляются различной величины рыхлые, творожи стовидные налеты, легко снимаемые шпателем. В отдельных случаях налеты могут локализоваться на задней стенке глотки, у корня языка и даже на надгортаннике.

У больных с удаленными миндалинами реакция лимфоидной ткани глотки проявляется в виде увеличения боковых валиков и гранул задней стенки глотки.
Температурная реакция и изменения в глотке сочетаются с развитием лимфаденопатии. Часто увеличены все лимфатические узлы, но наиболее выражено увеличение шейных лимфоузлов, особенно тех, которые располагаются по заднему краю грудино-ключично-сосцевидной мышцы; они могут иметь вид цепочки или пакета. У детей младшего дошкольного возраста лимфатические узлы могут образовывать большие конгломераты диаметром до 4-6 см. У детей школьного возраста и у взрослых лимфатические узлы увеличиваются до 2-3 см, создавая «фестончатое» очертание контуров шеи. Иногда у взрослых может быть небольшое увеличение лимфатических узлов, которое остается незамеченным.
Увеличенные лимфатические узлы почти не вызывают болевых ощущений, не спаяны между собой и окружающей клетчаткой.
 При пальпации они «сочные», плотновато-эластичные, подвижные. Периаденит, покраснение кожи и нагноительные процессы никогда не наблюдаются. Увеличение лимфатических узлов может быть первым признаком болезни. Улиц, страдающих хроническим тонзиллитом, рано увеличиваются лимфоузлы, расположенные у угла нижней челюсти.
При пальпации они «сочные», плотновато-эластичные, подвижные. Периаденит, покраснение кожи и нагноительные процессы никогда не наблюдаются. Увеличение лимфатических узлов может быть первым признаком болезни. Улиц, страдающих хроническим тонзиллитом, рано увеличиваются лимфоузлы, расположенные у угла нижней челюсти.Одновременно могут быть увеличены и другие группы лимфатических узлов — подмышечных, кубитальных и паховых (реже — мезентериальныхили медиастинальных). При увеличении медиастинальных лимфатических узлов больных может беспокоить кашель, боли в области сердца разной интенсивности и продолжительности.
На З-4-ый день болезни увеличиваются печень и селезенка. Гепатомегалия сопровождается чувством тяжести в правом подреберье, слабостью, снижением аппетита, иногда тошнотой, реже рвотой. Нередко отмечаются умеренные гипербилирубинемия, повышение активности АлАТ, тимоловой пробы.
 л, увеличивается количество лимфоцитов, моноцитов и плазматических клеток, появляются своеобразные атипичные мононуклеары, отличающиеся большим полиморфизмом по форме и структуре.
л, увеличивается количество лимфоцитов, моноцитов и плазматических клеток, появляются своеобразные атипичные мононуклеары, отличающиеся большим полиморфизмом по форме и структуре. В большинстве случаев атипичные мононуклеары обнаруживают в крови в первые дни болезни, но особенно их число увеличивается в разгар болезни. Реже появление мононуклеаров может быть отмечено на 8-11-й дни болезни. Эти клетки сохраняются на протяжении нескольких недель, но постепенно их количество уменьшается.
Среди клеток «белой крови» доля мононуклеаров колеблется от 10 до 50% и выше. В отдельных случаях в разгар болезни все мононуклеары могут быть атипичными, причем их количество коррелирует с тяжестью болезни.
Инфекционный мононуклеоз у большинства больных заканчивается выздоровлением через 2-4 нед. Однако у некоторых пациентов длительно сохраняются лимфаденопатия, гепатоспленомегалия, атипичные мононуклеары в крови, что свидетельствует о затяжном, а, возможно, и хроническом течение инфекции. Для последнего характерны: персистирующие лимфаденопатия и ВЭБ-гепатит, спленомегалия, интерстициальная пневмония, гипоплазия костного мозга, иногда — увеит.
Для последнего характерны: персистирующие лимфаденопатия и ВЭБ-гепатит, спленомегалия, интерстициальная пневмония, гипоплазия костного мозга, иногда — увеит.
Диссеминированная (септическая) ВЭБ-инфекция встречается на фонетяжелой иммуносупрессии у больных СПИДом, при трансплантации органов и характеризуется неблагоприятными исходами.
Осложнения инфекционного мононуклеоза, протекающего на фоне иммунодефицита, могут быть по своей природе: гематологическими (аутоиммунная гемолитическая анемия, тромбоцитопения, гранулоцитопения, разрыв селезенки), кардиологическими (перикардит, миокардит) и неврологическими (менингит, менингоэнцефалит, миелит, нейропатии).
Диагностика. Клиническая диагностика инфекционного мононуклеоза с использованием данных гемограммы не позволяет окончательно верифицировать этиологию заболевания. Для этого в настоящее время применяют иммунохимический (ИФА) и молекулярно-биологические (ПЦР, РТ-ПЦР, гибридизация) методы диагностики. Широко использовавшиеся ранее реакции гетероагглютинации — Пауля-Буннеля, Гоффа-Бауера, Ловрика-Вольнера во многом утратили свое значение.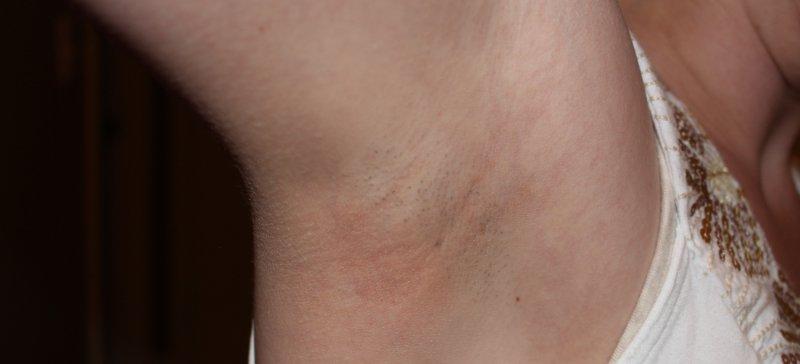
Лечение. Больных со среднетяжелыми, тяжелыми и осложненными формами инфекции госпитализируют в инфекционный стационар.
Больным, находящимся на амбулаторном лечении, рекомендуется полу постельный режим, щадящая диета, уход за полостью рта (полоскание раствором фурацилина, йодинолом, бикарбонатом натрия и др.), поливитамины с микроэлементами, фитосредства с антиоксидантным и иммуностимулирующим действием (эхинацея, корень солодки, цетрария исландская, гербам арин).
При фебрильной температуре тел а назначают жаропонижающие препараты (панадол, парацетамол и др.). Проводят десенсибилизирующую терапию. Антибиотики применяют только при осложнении вторичной бактериальной инфекцией (фолликулярный, лакунарный тонзиллит, пневмония). Антибактериальную терапию назначайте учетом предполагаемого возбудителя. В случае инфекции ротовой полости используютмакролиды, пенициллины, тетрациклины, при необходимости в сочетании с трихополом с учетом возможной стрептококковой и анаэробной природы осложнения.
Не рекомендуется использовать левомицетин и сульфаниламидные препараты из-за их неблагоприятного действия на костномозговое кроветворение.
Из противовирусных препаратов, активных в отношении ВЭБ, используют ацикловир в дозе 800 мг 5 раз в сутки перорально или по 5 мг/кг каждые 8 ч внутривенно капельно.
При неэффективности Ац в тяжелых случаях заболевания назначаются видарабин в дозе 7,5-15 мг/кг/сут внутривенно капельно в большом объеме изотонического раствора (1,5-2,5 л) или фоскарнет по 60 мг/кг 3 раза в сутки внутривенно капельно с последующим переходом на введение препаратав дозе 90-120 мг/ кг/сут.
Изучается возможность использования при данной инфекции лобукавира, бривудинаи цидофовира.
Профилактика. Госпитализация больных проводится по клиническим показаниям. Противоэпидемические мероприятия в очаге не осуществляют. После перенесенного инфекционного мононуклеоза больной подл ежит диспансер ном у наблюдению инфекциониста и гематолога в течение 6 мес, с обязательным лабораторным обследованием (гемограмма, функциональные пробы печени).

Поскольку острая фаза ВИЧ-инфекции имеет сходный с инфекционным мононуклеозом симптомокомплекс, рекомендуется тестирование реконвалесцентов на ВИЧ через 3 и 6 мес.
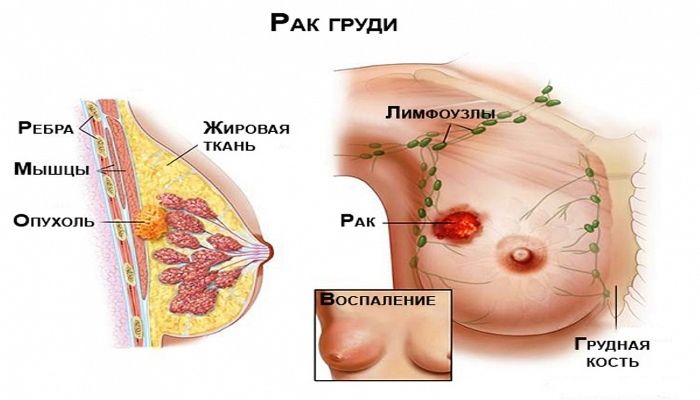
Почему воспаляются лимфоузлы на шее и что с этим делать
Что такое лимфоузлы
Лимфоузлы или лимфатические железы — это небольшие образования на шее, под мышками, в паху и других областях, расположенных рядом с жизненно важными органами. Основная задача лимфоузлов — фильтровать лимфу и помогать организму бороться с инфекциями.
Что такое лимфа, в общих чертах знает каждый. Её ещё называют сукровицей: это та самая бесцветная жидкость, которая выступает на ранке, если слегка повредить кожу. Но лимфы в организме гораздо больше, чем может показаться. Она омывает клетки всех органов и тканей, заполняет межклеточные промежутки, считается особым видом соединительной ткани и одним из важнейших элементов иммунитета.
Именно лимфа вымывает из организма отмершие клетки, продукты распада, вирусы, бактерии.
Основу лимфы составляют лимфоциты — главные клетки иммунной системы, способные распознавать возбудителей заболеваний. Протекая через лимфоузлы, лимфа фильтруется: вирусы и бактерии задерживаются в них и уничтожаются.
Когда человек здоров, железы очищают лимфу без лишнего напряжения. Но если вирусная или микробная атака слишком сильна, им приходится тяжко. Лимфоузлы переполняются «мусором», который они не успевают переварить, воспаляются и становятся похожими на горошины, перекатывающиеся под кожей.
В общем, увеличившиеся лимфоузлы — признак того, что где-то рядом развивается воспалительный процесс.
Почему воспаляются лимфоузлы на шее
Вот список наиболее вероятных причин:
- Заболевания дыхательных путей — та же ОРВИ.
- Проблемы в ротовой полости или носоглотке. Например, кариес, пульпит, воспаления в пазухах носа.
- Инфекции общего характера — ветрянка, корь, цитомегаловирус.
- Кожные инфекции — к примеру, воспаление, возникшее из-за неудачной попытки выдавить прыщ.

- Отиты.
Однако встречаются и более неприятные причины воспаления лимфоузлов.
Когда с увеличенными лимфоузлами надо обращаться к врачу
Чаще всего увеличенные лимфоузлы — это не самостоятельная болезнь, а лишь симптом. Поэтому обычно они сопровождаются другими признаками инфекции:
- общим недомоганием и слабостью;
- повышением температуры;
- головной болью;
- болью в горле, ушах или ротовой полости;
- насморком, заложенностью носа.
Есть такое? Значит, не переживайте и со всем букетом симптомов отправляйтесь к терапевту. Врач поможет вам быстро вылечить простуду, отит или отправит к тому же стоматологу — если решит, что причиной неприятностей может быть кариес. Как только вы справитесь с основным заболеванием, лимфоузлы тоже сдуются и перестанут доставлять беспокойство.
Куда хуже, если лимфоузлы на шее воспалились, а признаков ОРВИ или иных инфекций у вас нет. В этом случае речь может идти о системном воспалении — аутоиммунных заболеваниях, онкологических процессах, ВИЧ-инфекции.
Когда обращаться к врачу немедленно
Вот список симптомов, при любом из которых к терапевту надо не просто идти, а бежать:
- Кожа над увеличенным лимфоузлом покраснела и стала горячей — это говорит о начале гнойного процесса.
- Лимфоузлы на шее увеличились без видимой причины.
- Лимфатические железы воспалились не только на шее, но и в других местах. Например, под мышками, в паху, на локтевых сгибах.
- Узлы не двигаются, когда вы пытаетесь их прижать.
- Увеличение лимфоузлов сопровождается повышенным потоотделением, постоянной лихорадкой (без других симптомов инфекционных заболеваний), необъяснимой потерей веса.
- Вам стало трудно глотать или дышать.
- Лимфоузлы не возвращаются к нормальным размерам две недели и более.
Врач либо отправит вас к хирургу, чтобы вскрыть гнойник, либо предложит сдать анализ крови, пройти рентген или взять кусочек воспалённого лимфоузла для микроскопического исследования (эта процедура называется биопсией). В зависимости от результатов тестов вам назначат подходящее лечение.
В зависимости от результатов тестов вам назначат подходящее лечение.
Как облегчить состояние прямо сейчас
Сделайте тёплый компресс
Смочите тряпочку в тёплой воде, как следует отожмите и приложите её к шее.
Внимание: этот способ не подходит в том случае, если вы наблюдаете симптомы гнойного процесса — покраснение кожи над лимфоузлом, повышение её температуры. При таких симптомах необходимо как можно быстрее попасть к врачу.
Примите обезболивающее
Лучше всего подойдут средства на основе парацетамола. А вот аспирин и ибупрофен в некоторых случаях могут навредить.
Так, с аспирином следует быть осторожными детям, подросткам, а также людям, имеющим проблемы со свёртываемостью крови. Кроме того, оба препарата противопоказаны при ветрянке. Поэтому лучше проконсультируйтесь с терапевтом.
Больше отдыхайте
Если есть возможность, возьмите больничный или отгул на пару дней. Отдых необходим организму, чтобы быстрее справиться с болезнью.
Читайте также 👩🏻⚕️🤒🚑
Аборт как терапия Почему в России отказываются лечить беременных женщин, больных раком. И что делать, если это случилось с вами
Аборт как терапия Почему в России отказываются лечить беременных женщин, больных раком. И что делать, если это случилось с вами
Онкологические заболевания во время беременности — явление не самое распространенное: например, в США их находят у одной из тысячи беременных женщин. Чаще всего встречаются те же диагнозы, что и у небеременных — рак шейки матки и рак молочной железы. Врачи — как в России, так и в других странах — нередко рекомендуют пациенткам прервать беременность или рожать намного раньше срока.
Даже последний вариант — серьезная угроза здоровью матери и ребенка. «Медуза» выяснила, почему так происходит и каким на самом деле должен быть подход к лечению беременных на всех этапах, от диагностики до следующей беременности.
3 января 2015 года Светлане поставили диагноз — рак молочной железы (РМЖ). На тот момент ей было 29 лет, и она уже ждала второго ребенка.
Долгое время Светлана ощущала уплотнение в груди. Хотя оно не доставляло ей никакого дискомфорта, девушка обратилась к терапевту, и ее отправили на маммографию. В поликлинике в Звездном городке, где живет Светлана, ей сообщили, что у нее мастопатия. Позже другие врачи скажут, что уже на том снимке были заметны подозрительные процессы.
После того как девушка забеременела, гинеколог посоветовала Светлане сходить к онкологу, чтобы «на всякий случай проверить ту шишку еще раз». «Когда я узнала, что у меня рак, я была в шоке. Мой первый ребенок — инвалид со множественными пороками развития. Я боялась представить, что будет с этим ребенком. Мы с мужем очень испугались», — вспоминает Светлана.
Светлану направили в онкологический центр в Балашихе, где ей предложили сделать аборт.
ГЛАВА 1
Много неприятностей
Раньше ученые считали, что гормональные процессы во время беременности могут ухудшить прогноз злокачественного заболевания. Несмотря на, то что было доказано обратное, врачи продолжают отправлять женщин на аборт или раннее родоразрешение (в зависимости от срока), лишая их возможности стать матерью и провоцируя дополнительные проблемы со здоровьем. В России так рекомендует делать Минздрав. В его приказе среди других медицинских показаний к прерыванию беременности числятся, например, рак шейки матки и яичника. В то же время в случае РМЖ составители российских клинических рекомендаций предлагают возможные варианты лечения.
Несмотря на, то что было доказано обратное, врачи продолжают отправлять женщин на аборт или раннее родоразрешение (в зависимости от срока), лишая их возможности стать матерью и провоцируя дополнительные проблемы со здоровьем. В России так рекомендует делать Минздрав. В его приказе среди других медицинских показаний к прерыванию беременности числятся, например, рак шейки матки и яичника. В то же время в случае РМЖ составители российских клинических рекомендаций предлагают возможные варианты лечения.
Светлана — не единственная, кому врачи посоветовали сделать аборт в подобном случае. Шесть лет назад Татьяна обнаружила у себя уплотнение в груди. Позже ей диагностировали рак молочной железы. На тот момент Татьяна не была беременна. Она уехала лечиться в Израиль. После многочисленных анализов и исследований ей подтвердили диагноз и назначили дату операции. За два дня до хирургического вмешательства Татьяна узнала, что ждет ребенка: «Врачи предложили сделать прерывание. Говорили, что их пациент — я, а не ребенок, что мое здоровье важнее, что я еще молода (на тот момент Татьяне было 29 лет — прим. „Медузы“) и смогу забеременеть снова, а плод пока даже не человек. На что я им отвечала: ну как же так, вы прогрессивная страна, неужели нельзя обойтись без аборта». Татьяне сделали плановую операцию, рекомендовали прервать беременность в Москве и вернуться к ним на химиотерапию. Больше в Израиль Татьяна не приезжала.
„Медузы“) и смогу забеременеть снова, а плод пока даже не человек. На что я им отвечала: ну как же так, вы прогрессивная страна, неужели нельзя обойтись без аборта». Татьяне сделали плановую операцию, рекомендовали прервать беременность в Москве и вернуться к ним на химиотерапию. Больше в Израиль Татьяна не приезжала.
Врачи могут отказываться от лечения, опасаясь его негативного влияния на здоровье будущего ребенка. Но пока исследователи не нашли нарушений или патологий в развитии детей (1, 2), чьи матери перенесли онкологические заболевания. Зато преждевременные роды с последующей интенсивной терапией новорожденного несут для него вполне ощутимый вред.
Опасения у врачей и пациенток вызывают метастазы, которые могут проникнуть в плаценту. Такое явление действительно встречается, но крайне редко, поэтому тщательно изучить его воздействие на плод и женщину пока не получилось. Чаще всего это происходит при меланоме, лимфоме и лейкозе. Добраться до плода метастазам почти невозможно: его защищает плацентарный барьер.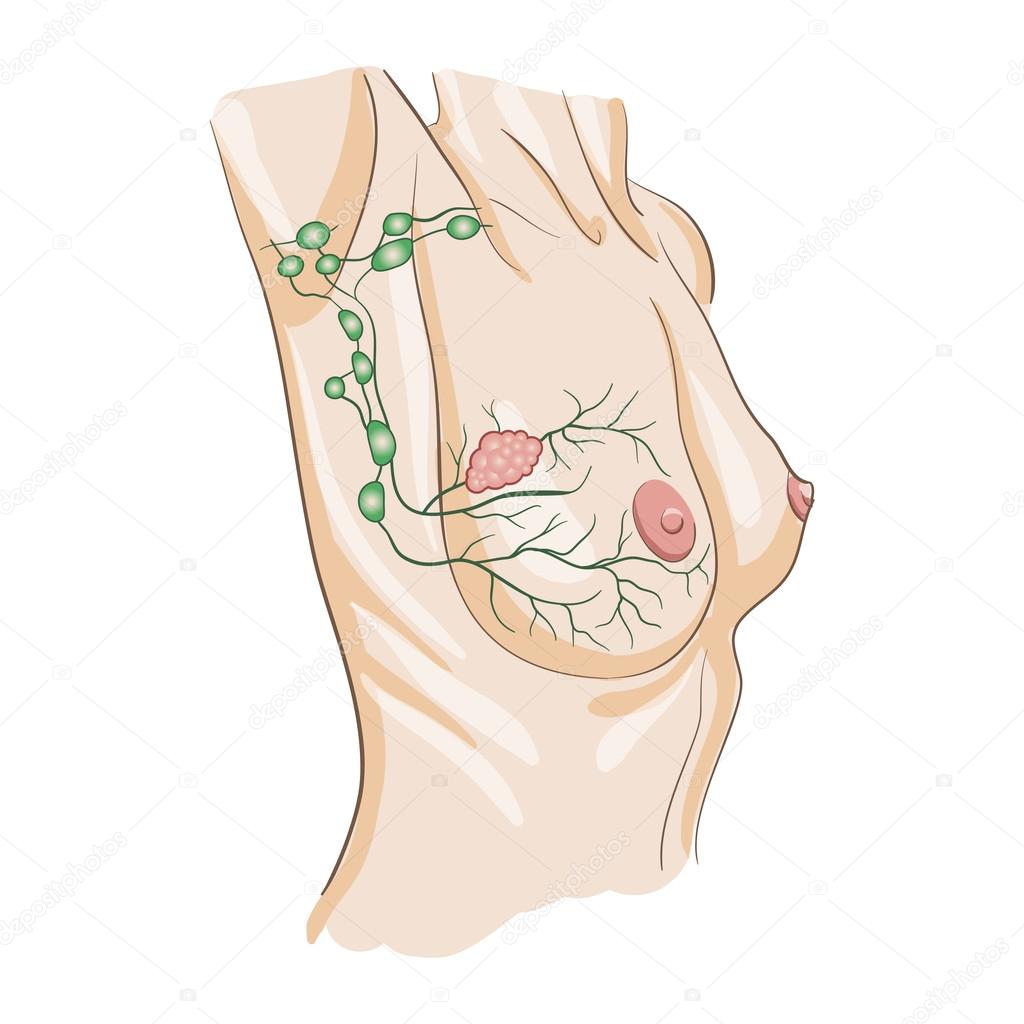
Последние десятилетия женщины позже задумываются о беременности. Согласно опросу Росстата, в России средний возраст женщины, которая впервые становится матерью, — 26,6 года. Это на пять лет позже, чем в 1990-е. Подобное наблюдается в Европе и США. В результате средний возраст беременной женщины, у которой диагностируют РМЖ, варьируется от 32 до 38 лет.
«Поздняя беременность и отсутствие лактации — это факторы риска рака молочной железы, — объясняет онкоэпидемиолог и научный сотрудник Национального медицинского исследовательского центра онкологии им. Н.Н. Петрова и Университета Тампере (Финляндия) Антон Барчук. — Таким образом, увеличение числа женщин с поздней беременностью является одной из причин роста заболеваемости раком молочной железы. То есть это может быть <…> причина со следствием. Риск женщины, у которой первые роды прошли позже, выше не только из-за возрастного риска, но и из-за самого факта поздних родов».
ГЛАВА 2
«Принимайте горячий душ — и все пройдет»
Согласно Всемирной организации здравоохранения, при раннем выявлении и использовании современных методов рак шейки матки и рак молочной железы поддаются эффективному лечению. Но диагностика онкологических заболеваний в такой период осложняется тем, что на фоне признаков беременности трудно заметить симптомы болезни, особенно во время РМЖ. Нередко врачи неправильно трактуют изменения в теле женщины и ставят ошибочные диагнозы.
Но диагностика онкологических заболеваний в такой период осложняется тем, что на фоне признаков беременности трудно заметить симптомы болезни, особенно во время РМЖ. Нередко врачи неправильно трактуют изменения в теле женщины и ставят ошибочные диагнозы.
«Врач убеждает пациентку, что увеличение и нагрубание молочных желез и появление различных „объектов“ в груди — норма при беременности, что после родов „все рассосется“, — объясняет в письме „Медузе“ онколог Национального медицинского исследовательского центра онкологии им. Н.Н. Блохина Анастасия Пароконная, специализирующаяся на лечении РМЖ у беременных женщин. — Более того, он считает, что при таком условии онкологическое заболевание не может развиваться, ведь беременность защищает от рака. Или же врач диагностирует „воспаление“, „мастит“ и начинает активно применять методы, которые не только не помогают, но и усугубляют ситуацию: физиотерапию, магнитотерапию, противовоспалительные местные средства в виде компрессов и прочего. Я встречала рекомендацию „принимайте горячий душ и все пройдет“».
Я встречала рекомендацию „принимайте горячий душ и все пройдет“».
Подобную рекомендацию получила и Анна Пахомова. В марте 2016-го, уже будучи беременной, она проснулась с повышенной температурой и не могла поднять руку — воспалился лимфоузел под мышкой. За несколько месяцев до этого Анна обнаружила у себя уплотнение в груди — тогда ей диагностировали мастопатию. Как позже выяснится, это была первая стадия рака молочной железы. Анна пошла на УЗИ, где специалист утверждал, что это проблемы со спиной из-за беременности и нагрузки на позвоночник, и предписал мазать уплотнение мазью. Затем девушка обратилась к онкологу в московском медицинском центре на Ореховом бульваре: «Там мне назначили лечить уплотнение „Левомеколем“ и капустными листьями. Такое лечение продолжалось три недели. Только когда мое состояние заметно ухудшилось, у меня взяли пункцию. Оказалось, что у меня уже вторая стадия». Врачи тоже посоветовали Анне сделать аборт, так как «ребенок родится больной».
Диагностика затрудняется еще и тем, что не все методы безопасны для беременной и плода. Например, УЗИ и магнитно-резонансную томографию применять можно, а рентген и компьютерную томографию — с особой аккуратностью и не для всех частей тела. По словам руководителя Клиники амбулаторной онкологии и гематологии, онколога Михаила Ласкова, почти всегда поставить диагноз «рак» можно только после биопсии: «Это не более рискованная процедура, чем для небеременных — даже несмотря на то, что ее обычно делают под наркозом».
Например, УЗИ и магнитно-резонансную томографию применять можно, а рентген и компьютерную томографию — с особой аккуратностью и не для всех частей тела. По словам руководителя Клиники амбулаторной онкологии и гематологии, онколога Михаила Ласкова, почти всегда поставить диагноз «рак» можно только после биопсии: «Это не более рискованная процедура, чем для небеременных — даже несмотря на то, что ее обычно делают под наркозом».
Нередко и сами пациентки тянут с диагностикой. Или же вовсе на нее не приходят. «Я сталкивалась со случаями, когда у женщины во время предыдущей беременности была опухоль, у нее подозревали рак, но она боялась узнать диагноз и не обращалась к врачу ни в течение девяти месяцев беременности, ни потом в течение целого года», — пишет Анастасия Пароконная.
Из-за некомпетентности врача, сложной диагностики, ошибки в постановке диагноза или страха узнать правду женщины нередко осознают, что у них онкологическое заболевание, только во втором триместре — на 24–25-й неделе беременности. Это приводит к тому, что лечение сильно откладывается. Например, при РМЖ месяц подобной задержки с лечением повышает риск развития метастазов в на 0,9%, а задержка в шесть месяцев — на 5,1%.
Это приводит к тому, что лечение сильно откладывается. Например, при РМЖ месяц подобной задержки с лечением повышает риск развития метастазов в на 0,9%, а задержка в шесть месяцев — на 5,1%.
«К сожалению, наиболее часто приходят беременные пациентки с третьей стадией [РМЖ], то есть с опухолью больших размеров и метастазами в лимфатических узлах. В большинстве случаев этот факт объясняется поздним обращением», — объясняет Анастасия Пароконная. По словам онколога, часто пациенткам приходится пройти через множество консилиумов в разных клиниках прежде, чем получить правильный диагноз — на это может уйти до трех месяцев. Например, у Анны Пахомовой это заняло полтора месяца.
В целом прогноз развития онкологического заболевания у беременных не отличается от прогноза у небеременных. Но поздняя диагностика может ухудшить течение болезни у этой группы пациенток. Кроме того, эксперты допускают вероятность, что гормональные изменения, происходящие во время беременности, могут стимулировать рост опухоли. Поэтому своевременная диагностика может обеспечить успешный исход.
Поэтому своевременная диагностика может обеспечить успешный исход.
ГЛАВА 3
Гуманные врачи
Схема лечения зависит от триместра, вида заболевания, стадии, расположения, размера опухоли и пожеланий женщины. Вопреки распространенному заблуждению, химиотерапия применяется во время беременности — но только со второго и третьего триместров. До этого плод слишком уязвим для воздействия препаратов, потому что в это время формируются органы. Химиотерапия во втором и третьем триместрах, судя по всему, не способствует появлению пороков развития плода в краткосрочной или долгосрочной перспективе. В то же время не все химиотерапевтические препараты считаются одинаково безопасными: врач учитывает все риски и выбирает подходящий. За несколько недель до родов лечение прерывается и возобновляется уже после них — тогда обычно подключают другие, ранее запрещенные из-за беременности лекарства.
«Химиотерапия — это, конечно, не витаминки», — вспоминает Анна Пахомова о своих ощущениях во время лечения. Девушку волновало выпадение волос — раньше они были ниже лопаток; при этом тяжелых побочных эффектов не было. Сравнительно легко перенесла лечение и Татьяна: «После химиотерапии я всегда уезжала домой, никогда не оставалась в клинике на ночь. Таких ужасов, которые я слышала от других пациентов, у меня не было». У Светланы, наоборот, после первого курса химиотерапии усилился токсикоз: «Я вообще не могла есть. Живот болел, постоянно тошнило, слабость, голова туманная, как будто не моя, падало давление. Мне хотелось только лежать, но старший ребенок нуждался в постоянном уходе — только он был причиной того, что я поднималась с кровати».
Девушку волновало выпадение волос — раньше они были ниже лопаток; при этом тяжелых побочных эффектов не было. Сравнительно легко перенесла лечение и Татьяна: «После химиотерапии я всегда уезжала домой, никогда не оставалась в клинике на ночь. Таких ужасов, которые я слышала от других пациентов, у меня не было». У Светланы, наоборот, после первого курса химиотерапии усилился токсикоз: «Я вообще не могла есть. Живот болел, постоянно тошнило, слабость, голова туманная, как будто не моя, падало давление. Мне хотелось только лежать, но старший ребенок нуждался в постоянном уходе — только он был причиной того, что я поднималась с кровати».
Еще в списке возможных методов лечения — операция и лучевая терапия. Хирургические вмешательства можно проводить в любом триместре, если опухоль операбельна и тщательно взвешены все плюсы и минусы, так как вероятность выкидыша все же существует. С лучевой терапией сложнее. Она несет немало разрушающих последствий для плода: задержку развития, когнитивные нарушения и даже смерть — все эти риски возникают при высоких дозах облучения, более 100–200 мГр. Обычно врачи откладывают лучевую терапию до послеродового периода, но если есть срочная клиническая необходимость, применяется меньшая доза — и только в том случае, если опухоль расположена далеко от матки (например, в мозге). Другие способы лечения — таргетная терапия и гормонотерапия — не используются в таких случаях вообще из-за их или неустановленного эффекта на плод.
Обычно врачи откладывают лучевую терапию до послеродового периода, но если есть срочная клиническая необходимость, применяется меньшая доза — и только в том случае, если опухоль расположена далеко от матки (например, в мозге). Другие способы лечения — таргетная терапия и гормонотерапия — не используются в таких случаях вообще из-за их или неустановленного эффекта на плод.
«Не бывает универсальной схемы лечения. Набор препаратов и обследований необходимо модифицировать — учитывать беременность и все риски, связанные с ней», — говорит онколог Михаил Ласков. Онколог Анастасия Пароконная добавляет: «Дозы препаратов и интервалы между курсами не должны отличаться от применяемых в общей практике. То есть беременная пациентка получает лечение в полном объеме в соответствии со стандартными рекомендациями. Понижать, например, дозу с учетом беременности нельзя». Сама беременность не влияет на то, насколько эффективно работает лечение.
В некоторых случаях врач может отложить терапию: например, если рак диагностируется в третьем триместре и есть возможность дождаться родов; или в случае ранней стадии рака шейки матки.
Иногда прерывание беременности — действительно единственное решение. По словам Анастасии Пароконной, оно должно основываться не на теоретическом «лечебном эффекте» аборта, а диктоваться темпами роста опухоли, прогнозом заболевания и необходимостью быстрого комплексного лечения: «Если, например, опухоль обнаружена в первом триместре и оценивается врачом как требующая немедленной предоперационной химиотерапии, в этом случае пациентке рекомендуют прервать беременность».
Ситуация с лечением онкологических заболеваний у беременных пациенток медленно меняется. Десять лет назад два федеральных медицинских центра — Национальный медицинский исследовательский центр онкологии им. Н.Н. Блохина и Научный центр акушерства, гинекологии и перинатологии им. В.И. Кулакова — решили совместно разработать для России новую лечебную методику, которая позволяет сохранить беременность и лечить онкологические заболевания.
Затем центры присоединились к Международной рабочей группе по изучению онкологических заболеваний на фоне беременности и бесплодия. Российские специалисты делятся опытом с европейскими коллегами, обсуждают с ними новые безопасные варианты терапии — и в дальнейшем планируют проводить лечение на основании решений международного консилиума. Участники группы, в том числе Анастасия Пароконная, разработали рекомендации по диагностике и лечению рака молочной железы, которые уже опубликованы и носят, как говорит Пароконная, «познавательно-рекомендательный» характер.
Российские специалисты делятся опытом с европейскими коллегами, обсуждают с ними новые безопасные варианты терапии — и в дальнейшем планируют проводить лечение на основании решений международного консилиума. Участники группы, в том числе Анастасия Пароконная, разработали рекомендации по диагностике и лечению рака молочной железы, которые уже опубликованы и носят, как говорит Пароконная, «познавательно-рекомендательный» характер.
«Несмотря на то, что в регионах желание районного онколога немедленно направить беременную женщину на аборт часто остается очень настойчивым, мы с коллегами видим, как на местах меняется отношение к этой непростой и требующей обдуманных решений группе беременных пациенток, — пишет „Медузе“ Пароконная. — Врачи стали более гуманными, может быть, более образованными в этом вопросе. Постепенно они приходят к мысли, что можно лечить рак без прерывания беременности».
После того как Светлане, Анне и Татьяне рекомендовали сделать аборт, девушки обратились в центр имени Блохина. Не прерывая беременность, они прошли химиотерапию и родили здоровых детей. По их словам, те ничем не отличаются от сверстников. Анна называет своего сына крепышом: «Он развивается даже лучше, чем старшие два ребенка».
Не прерывая беременность, они прошли химиотерапию и родили здоровых детей. По их словам, те ничем не отличаются от сверстников. Анна называет своего сына крепышом: «Он развивается даже лучше, чем старшие два ребенка».
ГЛАВА 4
Временно или навсегда
Фертильность — это способность женщины зачать и родить ребенка. Бесплодие может наступить на фоне онкологического заболевания по нескольким причинам, в том числе и после химиотерапии, лучевой терапии и операции. Тем не менее, по словам Михаила Ласкова, отказываться от лечения ради сохранения фертильности — часто плохая идея: как правило, рак слишком опасен для жизни, и нужно лечить его наиболее подходящим набором препаратов.
Различные методы лечения по-разному влияют на фертильность. Например, химиотерапия может снизить количество яйцеклеток или сделать так, что яичники вовсе прекратят производить яйцеклетки и эстроген — временно или навсегда. Такой процесс может сопровождаться потливостью, раздражительностью, нерегулярными менструациями или вообще их отсутствием. В целом все виды лечения — цитотоксические препараты, лучевая терапия, хирургия — могут привести к временному или постоянному бесплодию; как и сам рак. Степень риска зависит от многих факторов: вида и стадии онкологического заболевания, лечения, его длительности и дозы, генетики и возраста.
В целом все виды лечения — цитотоксические препараты, лучевая терапия, хирургия — могут привести к временному или постоянному бесплодию; как и сам рак. Степень риска зависит от многих факторов: вида и стадии онкологического заболевания, лечения, его длительности и дозы, генетики и возраста.
Возможное сохранение и последующее восстановление репродуктивной функции зависит не только от характера лечения, но и . Чем он выше, тем больше шансов сохранить способность к деторождению.
Исследования показывают, что женщины реже получают информацию о способах защитить свою репродуктивную функцию, чем мужчины. «К сожалению, врачи действительно часто не говорят об этом со своими пациентками, — объясняет акушер-гинеколог, директор Татьяна Назаренко. — В отечественные клинические рекомендации необходимо внести пункт об обязательной консультации женщин, желающих сохранить репродуктивную функцию в случаях планирования . Такая тактика уже давно осуществляется во всех странах мира».
Уже появилось новое медицинское направление — онкофертильность, где онколог и репродуктолог тесно сотрудничают и решают проблему сохранения фертильности. «В качестве защитных мероприятий перед назначением химиотерапии функции яичников временно отключают с помощью определенных препаратов, — рассказывает Татьяна Назаренко. — Перед лучевой терапией проводят транспозицию яичников, то есть оперативным путем убирают яичники из зоны повреждения. Хотя нельзя сказать, что эти методики обеспечивают их абсолютную защиту».
«В качестве защитных мероприятий перед назначением химиотерапии функции яичников временно отключают с помощью определенных препаратов, — рассказывает Татьяна Назаренко. — Перед лучевой терапией проводят транспозицию яичников, то есть оперативным путем убирают яичники из зоны повреждения. Хотя нельзя сказать, что эти методики обеспечивают их абсолютную защиту».
Позаботиться о сохранении фертильности можно и другими способами, но все они актуальны только перед началом лечения. «Один из самых эффективных методов — проведение гормональной овариальной стимуляции и получение зрелых яйцеклеток, которые можно заморозить и хранить сколько угодно долго в жидком азоте, — объясняет репродуктолог клиники „Скандинавия Ава-Петер“ Яна Бянкина. — За счет хранения в криобанке возраст яйцеклеток останавливается и не увеличивается с возрастом пациентки. Протоколы ооцитов усовершенствованы настолько, что после процедуры выживаемость ооцитов составляет более 80%, а частота наступления беременности у женщин до 35 лет в таких случаях около 50%».
Другой способ — криоконсервация эмбрионов. Это доступная и уже хорошо отработанная методика, которую проводят в любой лаборатории экстракорпорального оплодотворения (ЭКО). Собранные яйцеклетки оплодотворяются спермой партнера или донора, затем в течение нескольких дней культивируются. Обычно на пятый день развития — на стадии бластоцисты — эмбрионы замораживают. После разморозки эмбрионы переносят в матку, что, по имеющимся данным, так же эффективно, как и использование «свежих» эмбрионов.
Ученые исследуют и другие возможности сохранения фертильности, например заморозку ткани яичника и последующую трансплантацию. По словам Яны Бянкиной, одно из главных преимуществ подобного способа — отсутствие отсрочки в лечении онкологических заболеваний (в иных случаях терапию откладывают на две-три недели для проведения необходимых процедур).
Трансплантацию ткани яичника проводят и в России. Например, пациентки в Санкт-Петербурге, которые прошли высокодозную химиотерапию при лимфоме Ходжкина, воспользовались этим методом и смогли родить детей. «Мы получили ткань у пациентки и заморозили, — рассказывает об одном из случаев эмбриолог и специалист по сохранению фертильности в клинике „Скандинавия Ава-Петер“ Ольга Быстрова. — Спустя три года онколог подтвердил ремиссию и разрешил провести трансплантацию ткани яичника. До этого ткань все время хранилась в криобанке. Через три месяца после операции у девушки начал восстанавливаться гормональный фон, она лучше себя чувствовала, и в течение первого года ей удалось забеременеть, используя , и родить здоровую девочку. Ткань яичника продолжала нормально функционировать, и спустя четыре года после трансплантации ткани у нее наступила вторая , которая протекала без осложнений. Это событие важно, поскольку теперь мы знаем, что трансплантированная ткань яичника работает адекватно и позволяет спонтанно наступать беременности». Впрочем, пока благодаря этому методу детей появилось немного.
«Мы получили ткань у пациентки и заморозили, — рассказывает об одном из случаев эмбриолог и специалист по сохранению фертильности в клинике „Скандинавия Ава-Петер“ Ольга Быстрова. — Спустя три года онколог подтвердил ремиссию и разрешил провести трансплантацию ткани яичника. До этого ткань все время хранилась в криобанке. Через три месяца после операции у девушки начал восстанавливаться гормональный фон, она лучше себя чувствовала, и в течение первого года ей удалось забеременеть, используя , и родить здоровую девочку. Ткань яичника продолжала нормально функционировать, и спустя четыре года после трансплантации ткани у нее наступила вторая , которая протекала без осложнений. Это событие важно, поскольку теперь мы знаем, что трансплантированная ткань яичника работает адекватно и позволяет спонтанно наступать беременности». Впрочем, пока благодаря этому методу детей появилось немного.
Некоторые вспомогательные репродуктивные технологии подразумевают временное изменение уровня эстрогена и прогестерона в организме женщины. Скажем, тем пациенткам, которые прибегли к ЭКО, назначают гормональное лечение: сначала у них подавляют овуляцию, затем стимулируют ее, чтобы получить яйцеклетки. Поэтому женщины — как те, кто успешно прошел лечение, так и те, кто вовсе не сталкивался с заболеванием — нередко встречаются с убеждением, что ЭКО повышает риск развития рака. Но результаты многих исследований пока не подтвердили связь между этим методом и раком молочной железы, яичников и эндометрия (1, 2, 3). Больше риска для здоровья женщины несет сам факт бесплодия.
Скажем, тем пациенткам, которые прибегли к ЭКО, назначают гормональное лечение: сначала у них подавляют овуляцию, затем стимулируют ее, чтобы получить яйцеклетки. Поэтому женщины — как те, кто успешно прошел лечение, так и те, кто вовсе не сталкивался с заболеванием — нередко встречаются с убеждением, что ЭКО повышает риск развития рака. Но результаты многих исследований пока не подтвердили связь между этим методом и раком молочной железы, яичников и эндометрия (1, 2, 3). Больше риска для здоровья женщины несет сам факт бесплодия.
Если же фертильность сохранить не удалось, но женщина снова хочет стать матерью, она может прибегнуть к донорским яйцеклеткам, усыновлению ребенка или суррогатному материнству.
ГЛАВА 5
Мифы о молоке
Несмотря на то, что Всемирная организация здравоохранения советует женщинам кормить ребенка грудью, врачи не рекомендуют (а чаще всего запрещают) грудное вскармливание во время химиотерапии, гормональной и таргетной терапии: используемые лекарства высокотоксичны и попадают в молоко.
Светлане, Анне и Татьяне тоже пришлось отказаться от грудного вскармливания по этой причине. Операция и лучевая терапия, направленные на лечение рака молочной железы — это тоже противопоказание к лактации. Считается, что из-за этих манипуляций производство молока в поврежденной груди снижается, а структурные изменения в молочной железе могут сделать грудное вскармливание болезненным для женщины и трудным для ребенка. Тем не менее в этом случае большинство женщин могут продолжать кормить грудью, которую не затронули хирургические вмешательства и лучевая терапия.
Еще женщины могут отказаться от грудного вскармливания из-за популярных мифов, например, что «рак передается через молоко». Это не так. «Рак может передаться только в том случае, если мутация связана с наследственностью, — объясняет Михаил Ласков. — Но подобное встречается редко — не более 5–10% всех случаев. Такой вид рака передается по наследству просто потому, что это такая наследственная мутация, а не из-за беременности и лактации. Именно мутация вызывает рак, а не рак вызывает мутацию».
Именно мутация вызывает рак, а не рак вызывает мутацию».
Нет доказательств и того, что кормление грудью после лечения рака молочной железы увеличивает риск рецидива. Скорее, наоборот, грудное вскармливание может снизить вероятность возвращения болезни и даже в целом риск развития этого заболевания.
Если лечение требуется уже во время кормления, лактацию рекомендуется прервать. В случае операции это особенно нужно: так уменьшится и приток крови к груди, и сама грудь, что облегчит работу врачам. В подобных случаях можно заранее подготовить молоко для ребенка хотя бы на какое-то время.
После окончания лечения, в том числе и химиотерапии, лактация возможна. Какой именно нужно выдержать перерыв, надо обсудить с врачом.
ГЛАВА 6
Два года
После родов у Анны Пахомовой рак молочной железы второй стадии стал раком четвертой стадии, развивались метастазы. «После родов все кости обросли метастазами, потом их нашли в печени и легких. После лечения опухоль в правой груди начала уменьшаться. Но как только метастазы ушли из легких и печени, случился рецидив в левой груди — и в сентябре 2017 года мне провели . Через месяц проверили голову и нашли метастазы в мозге. В феврале 2019-го у меня снова обнаружили метастазы в печени, легком и еще в суставе ноги. Кости до сих пор продолжаю „чистить“». За три года Анна прошла около 70 сеансов химиотерапии. О прогнозах ей ничего не говорят.
Но как только метастазы ушли из легких и печени, случился рецидив в левой груди — и в сентябре 2017 года мне провели . Через месяц проверили голову и нашли метастазы в мозге. В феврале 2019-го у меня снова обнаружили метастазы в печени, легком и еще в суставе ноги. Кости до сих пор продолжаю „чистить“». За три года Анна прошла около 70 сеансов химиотерапии. О прогнозах ей ничего не говорят.
Вероятность наступления рецидива зависит от вида рака и ряда других факторов. Именно из-за риска возвращения онкологического заболевания врачи рекомендуют женщине подождать с повторной беременностью — от полугода до нескольких лет. Какой потребуется сделать перерыв, зависит от нескольких факторов: типа заболевания, вида лечения и возраста женщины. Чаще всего это примерно два года. Этого времени достаточно, чтобы оценить все риски и шансы, считают эксперты. Сколько точно нужно ждать, неизвестно — все рекомендации не имеют доказательной базы. Никто не гарантирует, что рак не вернется и после двух лет.
«До сих пор встречаются специалисты, которые запрещают беременеть в течение долгих лет с формулировкой типа „если через 15 лет выживешь, рожай“, — рассказывает Михаил Ласков. — Это неправильно. Планировать беременность или нет — вопрос не только медицинского порядка, но и семейно-социального. Допустим, опухоль в ремиссии, но при этом мы знаем, что есть большой шанс рецидива в ближайшие два года: у восьми из десяти пациенток он случится, у двух других — нет. Врачи не могут запретить беременеть. Они должны объяснить, что риск возвращения рака есть и насколько он высокий, но вернется ли он точно, никому не известно. Решение зависит от женщины и ее семьи, готовы ли они взять на себя эти риски».
Кроме того, лечение онкологических заболеваний сопровождается рисками, даже несмотря на то, что врачи стараются подбирать максимально безопасные методы. Эти риски могут проявиться не только во время вынашивания ребенка, но и после родов, наступления ремиссии и в течение повторной беременности. Например, лучевая терапия может негативно влиять на кровоснабжение матки, что увеличивает вероятность выкидыша, преждевременных родов и гипотрофии плода. Кроме того, на фоне повторной беременности приходится прекращать прием некоторых препаратов, что в свою очередь повышает риск возвращения онкологического заболевания. Но опять же: заболевание возникает из-за отсутствия лечения, а не нового состояния организма.
Например, лучевая терапия может негативно влиять на кровоснабжение матки, что увеличивает вероятность выкидыша, преждевременных родов и гипотрофии плода. Кроме того, на фоне повторной беременности приходится прекращать прием некоторых препаратов, что в свою очередь повышает риск возвращения онкологического заболевания. Но опять же: заболевание возникает из-за отсутствия лечения, а не нового состояния организма.
Тем не менее женщин продолжает интересовать вопрос беременности после выздоровления — и, согласно Американскому обществу клинической онкологии, обычно беременеть вполне безопасно. Существуют опасения, что некоторые виды РМЖ чувствительны к эстрогену и из-за высокого уровня гормонов во время беременности увеличивается вероятность рецидива. Но пока исследования этого не подтвердили. То же касается и других видов онкологических заболеваний.
Также нет оснований считать, что, например, перенесенный рак молочной железы может нанести вред здоровью будущего ребенка, а именно способствовать развитию врожденных пороков или других состояний.
Татьяна решилась на второго ребенка спустя два года после успешного окончания лечения и родов — хотя врачи рекомендовали подождать чуть больше. Повторная беременность у Татьяны протекала гладко, если не считать, что у нее обнаружили рака шейки матки: «Врачи приняли решение дождаться родов — после них сделали . Все прошло хорошо». Все дети Татьяны родились здоровыми. Третьего ребенка девушка пока не планирует, но не исключает, что это случится.
Материал публикуется в рамках проекта MeduzaCare, который в августе 2019 года рассказывает об онкологических заболеваниях.
Автор: Полина Непомнящая
Редакторы: Петр Лохов, Дарья Саркисян
Редакция благодарит ассоциацию онкологических пациентов «Здравствуй!» за помощь в подготовке материала
Источник: https://meduza.io/feature/2019/08/30/lechebnyy-effekt-aborta
Поделиться ссылкой:
10 симптомов, которых не стоит бояться — Wonderzine
ольга лукинская
Мы много говорим о медицинской настороженности и о том, какие симптомы должны заставить обратиться к врачу, но чуткость по отношению к собственному телу может сыграть и злую шутку. Когда стремление заботиться о себе перерастает в страх заболеть, любое незначительное изменение можно воспринять как страшный симптом. Такое бывает не только по причине ипохондрии, но и из-за недостаточных знаний об организме человека или убеждённости в какой-то «норме», часто навязанной. Рассказываем о десяти симптомах, которые чаще всего не так страшны, как кажется.
Когда стремление заботиться о себе перерастает в страх заболеть, любое незначительное изменение можно воспринять как страшный симптом. Такое бывает не только по причине ипохондрии, но и из-за недостаточных знаний об организме человека или убеждённости в какой-то «норме», часто навязанной. Рассказываем о десяти симптомах, которые чаще всего не так страшны, как кажется.
Резкая боль в грудной клетке, не дающая нормально вдохнуть, выдохнуть или пошевелиться, ужасно пугает — кажется, что «прихватило сердце». Но всё же чаще причины боли кроются в невралгии — раздражении одного из межрёберных нервов. Различить эти состояния довольно просто: невралгическая боль усиливается при дыхании, смехе или движении; боль, связанная с сердцем, остаётся давящей, жгучей, тянущей и не меняется, как бы вы ни пытались двигаться или глубоко дышать. Сердечную боль называют стенокардией, и ощущается она в первую очередь за грудиной. Стенокардия — это повод обратиться за экстренной помощью (например, вызвать скорую).
Межрёберная невралгия часто возникает после сна, когда мышцы ещё не разогрелись, например при резком вставании с кровати или повороте; бывает, что грудную клетку сводит после интенсивной тренировки. Такая боль проходит довольно быстро, а помочь себе можно растяжкой и аккуратными движениями. И хотя если невралгия часто обостряется, стоит сходить на приём к специалисту, однократного эпизода боли пугаться не стоит.
Вагинальные выделения
Небольшое количество кремово-белых или прозрачных выделений в любой день менструального цикла — это физиологическое явление. Слизистый секрет помогает влагалищу и вульве нормально функционировать и поддерживать здоровую микрофлору. Консистенция может меняться в зависимости от фазы цикла (например, во время овуляции выделения напоминают яичный белок). Коричневатые выделения или небольшое количество крови могут также быть нормой в определённые периоды — например, когда вы привыкаете к новому контрацептивному средству. Лучше всего при назначении контрацептива обсудить с врачом, на что обращать внимание, а чего бояться не стоит.
Лучше всего при назначении контрацептива обсудить с врачом, на что обращать внимание, а чего бояться не стоит.
Если выделения стали жёлтыми, серыми, зелёными, сильно увеличились в объёме или приобрели неприятный запах — нужно обратиться к врачу. Причины могут быть разными — от инфекций, передающихся половым путём, до вагиноза или вагинита, которому поспособствовала жара, тесная одежда или плохая гигиена (например, в походе). Гинеколог сориентирует, какое средство для интимной гигиены подойдёт лучше всего. Напомним, что прокладки на каждый день только защищают бельё от выделений, но здоровью вульвы не способствуют.
Запах изо рта утром
Мы уже рассказывали, что в большинстве случаев неприятный запах изо рта возникает из-за стоматологических заболеваний и намного реже связан с болезнями желудка, нёбных миндалин, околоносовых пазух или с особенностями диеты. Всё это относится к ситуациям, когда запах есть в течение дня, а после чистки зубов не исчезает или быстро возобновляется. Сухость во рту, неприятные ощущения и «застойный» запах сразу после пробуждения утром — другое дело, и он совершенно нормален даже для людей со здоровыми зубами и отличной гигиеной.
Сухость во рту, неприятные ощущения и «застойный» запах сразу после пробуждения утром — другое дело, и он совершенно нормален даже для людей со здоровыми зубами и отличной гигиеной.
Слюнные железы в течение дня активно работают, но ночью вырабатывается меньше слюны. Сухая среда способствует размножению бактерий, которые выделяют летучие соединения серы с неприятным запахом. Чтобы освежить дыхание, обычно достаточно прополоскать рот или почистить зубы. В долгосрочной перспективе не помешает отказаться от курения и следить за употреблением алкоголя — это поспособствует не только утреннему ощущению свежести, но и профилактике множества заболеваний.
Температура не 36,6
Один из мифов, унаследованных от советской медицины, — это миф о том, что единственная нормальная температура тела равна 36,6 градусам по Цельсию. Почему-то во внимание не принимались ни суточные колебания, ни индивидуальная вариативность. Многие помнят, как родители таскали их по поликлиникам для обследований из-за стойкой температуры около 37 градусов. В действительности нормальная температура тела — это целый спектр, примерно от 36,1 до 37,2 градуса, а в течение суток она может меняться примерно на полградуса.
В действительности нормальная температура тела — это целый спектр, примерно от 36,1 до 37,2 градуса, а в течение суток она может меняться примерно на полградуса.
Температура зависит и от места измерения (в России привычнее всего делать это в подмышечной впадине, но маленьким детям часто измеряют температуру во рту, в ухе или прямой кишке). На результат могут повлиять и чисто технические причины вроде калибровки индивидуального градусника — поэтому для отслеживания изменений во время болезни лучше использовать один и тот же термометр. Технические ошибки могут стать и причиной неожиданных отклонений в результатах анализов, поэтому правильная тактика при выявлении изменений, которые не согласуются с общей картиной, — в первую очередь повторить анализ крови или мочи.
Точки и бороздки на ногтях
«Диагностика по ногтям» крайне популярное в интернете явление. В списках причин появления точек, бороздок и пятен называют анемию, сердечную недостаточность, нарушения работы почек и многие другие небезобидные состояния. Но надо понимать, что при таких серьёзных нарушениях страдать будут не только ногти, и вряд ли именно они первыми привлекут внимание. Если какие-то элементы на одном или нескольких ногтях появились на фоне полного здоровья, пугаться не стоит — почти наверняка они вызваны небольшой местной травмой, нанесённой во время маникюра.
Но надо понимать, что при таких серьёзных нарушениях страдать будут не только ногти, и вряд ли именно они первыми привлекут внимание. Если какие-то элементы на одном или нескольких ногтях появились на фоне полного здоровья, пугаться не стоит — почти наверняка они вызваны небольшой местной травмой, нанесённой во время маникюра.
Выпадение волос после родов
Интенсивная потеря волос, которая начинается через три-четыре месяца после родов, вполне естественное состояние, в котором не стоит винить плохой шампунь или мнимый дефицит витаминов. На самом деле меньше, чем до беременности, волос не станет — выпадут лишь «накопленные» за это время. Во время беременности из-за гормональных изменений фаза покоя волос становится дольше, а через несколько месяцев после родов большое количество волос одновременно входит в фазу выпадения. За сами волосы волноваться не стоит, да и помочь каким-то специальным лечением не удастся — этот период придётся просто перетерпеть.
Увеличение лимфоузла
«Появление» невидимого ранее лимфатического узла пугает многих людей, заставляя заподозрить самое страшное — лейкоз или другие онкологические заболевания. В действительности эти болезни крайне редки, а лимфоузлы не появляются и не исчезают, просто иногда увеличиваются в размерах от интенсивной работы. Причиной могут быть любые заболевания вроде простуды, когда на лимфатическую систему ложится повышенная нагрузка; иногда лимфоузлы видны или легко прощупываются у здоровых людей, особенно худого телосложения.
Педиатр Сергей Бутрий в своём блоге рассказывает, что настороженность должно вызывать лишь устойчивое увеличение лимфоузла до 2-3 сантиметров и более (нормальный размер этих образований — до 1 сантиметра), увеличение лимфатических узлов разных групп и отсутствие очевидных причин для этого, по мнению врача.
Задержка менструации
Считается, что колебания менструального цикла в диапазоне от 21 до 35 дней — не отклонение. К ним может привести стресс в результате смены климата, долгого перелёта, изменений характера питания и активности — именно поэтому «внеочередные» месячные у многих наступают в отпуске.
К ним может привести стресс в результате смены климата, долгого перелёта, изменений характера питания и активности — именно поэтому «внеочередные» месячные у многих наступают в отпуске.
Причиной без ярко выраженного начала может быть наступление перименопаузы, периода постепенной подготовки организма к менопаузе. Это состояние может начаться около тридцати пяти или сорока лет именно с нерегулярных месячных. Это не болезнь, и бояться не стоит — но для того, чтобы контролировать процесс и поддерживать хорошее самочувствие, лучше обратиться к гинекологу-эндокринологу.
Если вы время от времени обнаруживаете себя в комнате, не помня, зачем туда пошли — не впадайте в панику; скорее всего, это не болезнь Альцгеймера. К забывчивости может приводить недостаток сна, стресс и перегруженность делами, а попытки расслабиться с помощью алкоголя тоже не способствуют хорошей памяти и концентрации. Ещё одной причиной может быть приём лекарств: некоторых антидепрессантов, средств от изжоги или противоаллергических.
Чтобы поддерживать свою память в хорошей форме, лучше всего попробовать устранить причины забывчивости: последить за гигиеной сна и хотя бы частично снизить нагрузку. Для краткосрочного запоминания есть несколько лайфхаков: например, список продуктов, которые нужно купить, можно разложить в уме на блюда, которые вы собираетесь приготовить (а можно просто записать всё на листочек или в телефон).
Целлюлит и растяжки
Просто напомним, что целлюлит — не болезнь и не дефект, а особенность кожи, присущая большинству женщин и некоторым мужчинам, растяжки и вовсе встречаются почти у 90 % людей обоих полов. Последние могут слегка напугать при первом возникновении: свежие растяжки обычно красного или фиолетового цвета, но со временем они становятся малозаметными.
«Вылечить» эти состояния невозможно, а профилактика их сомнительна — для этого нужно было бы устранить любые гормональные колебания, связанные с пубертатным периодом. Регулярная активность и разнообразный рацион — это основа для поддержания мышц и кожи в оптимальном состоянии. Дело даже не в том, что хорошая физическая форма сделает целлюлит менее заметным — она поможет полюбить своё тело и перестать обращать внимание на мнимые «недостатки».
Дело даже не в том, что хорошая физическая форма сделает целлюлит менее заметным — она поможет полюбить своё тело и перестать обращать внимание на мнимые «недостатки».
ВСЯ ИНФОРМАЦИЯ О ВИЧ/СПИД – Управа муниципального района «Барятинский район»
ВСЯ ИНФОРМАЦИЯ О ВИЧ/СПИД
Что такое ВИЧ-инфекция?
ВИЧ-инфекция – болезнь, вызванная вирусом иммунодефицита человека (ВИЧ).
Это антропонозное* инфекционное хроническое (т.е. пожизненное) заболевание, характеризующееся специфическим поражением иммунной** системы организма, приводящим к медленному ее разрушению до формирования синдрома приобретенного иммунодефицита (т.е. СПИДа – это последняя стадия ВИЧ-инфекции).
ВИЧ-инфекция сопровождается развитием оппортунистических заболеваний*** и вторичных злокачественных новообразований (т.е. опухолей).
Антропонозное* – передается только от человека к человеку.
Иммунная система** – защитная система организма.
Оппортунистические заболевания*** – это инфекции, вызванные возбудителями, которые находятся в организме человека, могут быть смертельно опасны для больных с резко сниженным иммунитетом, например, при ВИЧ-инфекции. Эти возбудители не опасны при нормальном иммунитете.
СПИД – синдром приобретенного иммунодефицита, является последней стадией ВИЧ-инфекции, это состояние, развивающееся на фоне ВИЧ-инфекции и характеризующееся появлением одного или нескольких заболеваний, отнесенных к СПИД-индикаторным (например, ряд опухолей или оппортунистических заболеваний).
Механизмы и факторы передачи ВИЧ
- Любые виды половых контактов (как гомо-, так и гетеросексуальные) – незащищенные (т.е. без презерватива), случайные и беспорядочные половые связи.
- Контакт слизистой или раневой поверхности с инфицированной кровью.
- Вертикальный путь передачи ВИЧ (инфицирование ребенка от ВИЧ-инфицированной матери: во время беременности, в родах и при грудном вскармливании).

- Немедицинские инвазивные процедуры: нанесение татуировок, маникюр и педикюр нестерильным инструментарием.
- Приготовление и внутривенное введение наркотиков (использование шприцев, игл, другого инъекционного оборудования и материалов).
- Переливание ВИЧ-инфицированной крови или ее компонентов.
- Пересадка инфицированных ВИЧ органов и тканей.
- Использование донорской спермы или донорского грудного молока от ВИЧ-инфицированных доноров.
- Через медицинский инструментарий для парентеральных вмешательств, эндоскопических процедур, через иные изделия медицинского назначения, контаминированные (т.е. зараженные) ВИЧ и не подвергшиеся обработке в соответствии с требованиями нормативных документов.
- Употребление любых наркотиков (в том числе таблетки, спайсы, «соли») приводит к изменению поведения человека – совершаются необдуманные поступки, возможны случайные половые контакты и, как следствие, – заражение ВИЧ/СПИД половым путем.
Как защитить себя от ВИЧ/СПИД:
- Храните верность своему половому партнеру.

- Избегайте случайных и беспорядочных половых связей.
- При каждом половом контакте используйте презерватив.
- Скажите «нет!» наркотикам.
Внутривенное введение наркотика – один из способов заражения ВИЧ/СПИД, употребление наркотика иным путем (спайс, соль, таблетки и др.) или алкоголя способствует неадекватному восприятию действительности, растормаживает поведение, снижает самоконтроль, что нередко приводит к случайным половым связям и заражению ВИЧ уже половым путем. - Используйте только индивидуальные бритвенные и маникюрные принадлежности, зубные щетки.
- Ежегодно проходите обследование на инфекции, передающиеся половым путем, ВИЧ-инфекцию, вирусные гепатиты В и С, особенно перед вступлением в брак и планируемым рождением ребенка.
- При появлении первых признаков нездоровья (сыпь на коже, выделения из половых органов, повышение температуры, увеличение лимфоузлов и др.) проконсультируйтесь с терапевтом, урологом, дерматовенерологом.

- Женщины, посещайте гинеколога ежегодно!
ВИЧ/СПИД НЕ ПЕРЕДАЕТСЯ:
Клиническое течение ВИЧ-инфекции без применения антиретровирусной терапии
1. Инкубационный период
Инкубационный (скрытый) период при ВИЧ-инфекции – это период от момента заражения до ответа организма на внедрение вируса (появление клинической симптоматики или выработки антител* к вирусу) составляет, как правило, 2–3 недели, но может затягиваться до 3–8 месяцев, иногда до 12 месяцев.
В данном периоде у инфицированного в крови антитела к ВИЧ не обнаруживаются, в связи с чем, возрастает риск передачи от него инфекции, в том числе во внутрибольничных очагах и при переливании крови и ее компонентов.
Антитела*- белковые соединения плазмы крови, препятствующие размножению микроорганизмов и нейтрализующие выделяемые ими токсические вещества.
2. Острая ВИЧ-инфекция.
У 30–50% инфицированных появляются симптомы острой ВИЧ-инфекции, которая сопровождается различными проявлениями: лихорадка, лимфаденопатия*, эритематозно-макулопапулезная сыпь на лице, туловище, иногда на конечностях, миалгии или артралгии**, диарея (понос), головная боль, тошнота и рвота, увеличение печени и селезенки, неврологические симптомы.
Все эти симптомы проявляются на фоне высокой вирусной нагрузки (т.е. когда много вируса-ВИЧ в крови) в разных сочетаниях и имеют разную степень выраженности.
В редких случаях уже на этой стадии могут развиваться тяжелые вторичные заболевания (см. ниже), приводящие к гибели пациентов.
В данном периоде возрастает частота обращаемости ВИЧ-инфицированных в медицинские организации; риск передачи ВИЧ-инфекции – очень высокий в связи с большим количеством вируса в крови.
Лимфаденопатия* – увеличенные лимфоузлы при ВИЧ/СПИД, чаще 2- 3 группы: на шее, надключичные и подмышечные лимфоузлы, лимфаденопатия держится обычно при ВИЧ-инфекции более 3-х месяцев.
Миалгии и артралгии** – мышечные и суставные боли.
3. Субклиническая стадия ВИЧ-инфекции.
Продолжительность субклинической стадии в среднем составляет 5–7 лет (от 1 до 8 лет, иногда более, это зависит от исходного уровня здоровья человека до заражения ВИЧ-инфекцией и от того, какой образ жизни он ведет), клинические проявления, кроме лимфаденопатии, обычно отсутствуют.
В этой стадии при отсутствии ярких проявлений заболевания ВИЧ-инфицированный длительно является источником заражения для окружающих.
Во время субклинического периода продолжается размножение ВИЧ в организме человека и снижается количество CD4 лимфоцитов* в крови, развивается иммунодефицит (снижение защитных сил организма).
CD4 клетки* – это вид лимфоцитов крови (белых кровяных телец). Они являются важной частью иммунной системы – первыми атакуют разных возбудителей болезней.
Именно эти клетки распознают ВИЧ, проникший в организм человека, ВИЧ размножается в клетках крови CD4, уничтожая их, человек становится беззащитен для многих инфекций (состояние тяжелого иммунодефицита).
4. Стадия вторичных заболеваний.
На фоне нарастающего иммунодефицита появляются вторичные заболевания (инфекционные и онкологические), человек страдает от инфекций вирусной, бактериальной, грибковой природы. Эти вторичные заболевания сначала протекают довольно благоприятно и купируются обычными терапевтическими средствами. Первоначально – это преимущественно поражения кожи и слизистых, затем появляются органные и генерализованные (страдают разные органы) поражения, приводящие к смерти пациента (например, пневмонии).
Первоначально – это преимущественно поражения кожи и слизистых, затем появляются органные и генерализованные (страдают разные органы) поражения, приводящие к смерти пациента (например, пневмонии).
Почему так важно человеку знать, инфицирован он
вирусом иммунодефицита или нет?
Чем раньше установлен диагноз «ВИЧ-инфекция», тем более
своевременно можно предотвратить дальнейшее
распространение этого социально-опасного заболевания и
начать проведение противовирусной (антиретровирусной)
терапии (см. ниже).
Антиретровирусная терапия (АРТ) – это этиотропная терапия ВИЧ-инфекции.
Этиотропная терапия – значит направленная на причину заболевания, на сам вирус иммунодефицита человека (ВИЧ).
На современном этапе АРТ не позволяет полностью элиминировать ВИЧ из организма больного (т.е. не может уничтожить вирус), но останавливает размножение вируса, что приводит к восстановлению иммунитета человека, предотвращению развития и регрессу вторичных заболеваний, сохранению или восстановлению трудоспособности пациента и предотвращению его гибели, улучшается качество жизни ВИЧ-инфицированного.
Эффективная противовирусная (антиретровирусная = АРТ) терапия одновременно является и профилактической мерой, снижающей опасность пациента как источника инфекции, уменьшает риск передачи заболевания другим лицам!
АРТ предотвращает передачу ВИЧ от беременной женщины к плоду и позволяет родить здоровых детей ВИЧ-инфицированным родителям!
Как узнать, есть ВИЧ в организме или нет?
Порядок освидетельствования (обследования) на ВИЧ-инфекцию
- Определить, есть ВИЧ в организме или нет, можно, только если сдать анализ крови на ВИЧ-инфекцию!
- Лабораторная диагностика ВИЧ-инфекции основана на выявлении антител к ВИЧ/СПИД и вирусных антигенов (ИФА – иммуноферментный анализ и ПЦР – полимеразная цепная реакция).
- Освидетельствование на ВИЧ-инфекцию (т.е. анализ крови на ВИЧ/СПИД) проводится добровольно, за исключением случаев, когда такое освидетельствование является обязательным, например, для работников лабораторий, СПИД-центров, военнослужащих и т.
 д. (СП 3.1.5. 2826-10).
д. (СП 3.1.5. 2826-10). - По желанию освидетельствуемого лица добровольное тестирование на ВИЧ может быть анонимным, то есть, не нужен паспорт (ФИО освидетельствуемого не указываются).
- Освидетельствование на ВИЧ-инфекцию (в том числе и анонимное) осуществляется в медицинских учреждениях всех форм собственности с письменного информированного согласия пациента в условиях строгой конфиденциальности, а в случае обследования несовершеннолетних в возрасте до 14 лет – с согласия его законного представителя.
- Освидетельствование проводится с обязательным дотестовым консультированием (включает основные положения, касающиеся обследования на ВИЧ, определение индивидуальных факторов риска инфицирования) и послетестовым консультированием (сообщается результат тестирования, даются рекомендации по дальнейшей тактике тестирования, предоставляется информация о путях передачи ВИЧ и способах защиты от заражения ВИЧ, о видах помощи, доступных для инфицированного ВИЧ).
 Консультирование проводит медицинский работник.
Консультирование проводит медицинский работник. - Результаты исследования по телефону никогда не сообщаются!
- Выдача официального документа о наличии или об отсутствии ВИЧ-инфекции у освидетельствуемого лица осуществляется только учреждениями государственной системы здравоохранения.
ВИЧ-статус – что это?
Это реакция у людей на лабораторные тесты к вирусу иммунодефицита (ВИЧ).
Определить свой ВИЧ-статус (т.е. узнать – есть ВИЧ в организме или нет) очень просто – сдать анализ крови на ВИЧ. Кровь забирается из вены, независимо от приема пищи, стерильным одноразовым инструментарием, в соответствии с законодательством РФ строго конфиденциально, добровольно, возможно анонимно и бесплатно с обязательным дотестовым консультированием врачом. В рамках консультирования врач объясняет суть анализа на ВИЧ, отвечает на вопросы гражданина. Длительность всей процедуры – 3-5 минут.
ВИЧ-Статус может быть отрицательным и положительным.
У одного человека есть вирус иммунодефицита в организме – это положительный ВИЧ-статус, у другого – отсутствует, следовательно, это – отрицательный ВИЧ-статус.
При установлении ВИЧ-отрицательного статуса рекомендуется повторять обследование с периодичностью – не менее 1 раза в год, а при наличии факторов риска – даже чаще.
Если выявляется ВИЧ-положительный статус, человек обязательно должен приехать в СПИД-центр, чтобы получить консультацию врача и пройти дообследование.
Диагноз ВИЧ-инфекции, установленный на основании комплекса эпидемиологических данных, результатов клинического обследования и лабораторных исследований, сообщается пациенту врачом СПИД-центра, пациент письменно уведомляется о выявлении ВИЧ-инфекции, дальнейшую тактику ведения пациента определяет врач СПИД-центра.
В случае выявления ВИЧ у несовершеннолетних в возрасте до 18 лет уведомляются их родители или законные представители.
Если у человека выявлена ВИЧ-инфекция…
С каждым пациентом при выявлении ВИЧ-инфекции работает бригада специалистов СПИД-центра.
Врачи-эпидемиологи выясняют, где и при каких обстоятельствах могло произойти заражение, выявляют всех контактных лиц, обследуют их.
Психологи помогают человеку пережить этот сложный момент, так как узнать об инфицировании ВИЧ-инфекции – крайне стрессовая ситуация и человеческие реакции бывают разные; в СПИД-центре работает «равный консультант», т.е. человек, у которого ВИЧ-инфекция, он помогает принять этот диагноз другим, объясняет, как дальше с этим жить.
Каждого вновь выявленного ВИЧ-инфицированного консультирует юрист. Пациенту объясняются его права и ответственность, в том числе уголовная, например при постановке другого лица в угрозу заражения ВИЧ-инфекцией.
ВИЧ-инфицированные имеют право на труд, как любые другие граждане РФ, в соответствии с Конституцией.
В СПИД-центре осуществляется добровольная пожизненная диспансеризация ВИЧ-инфицированных.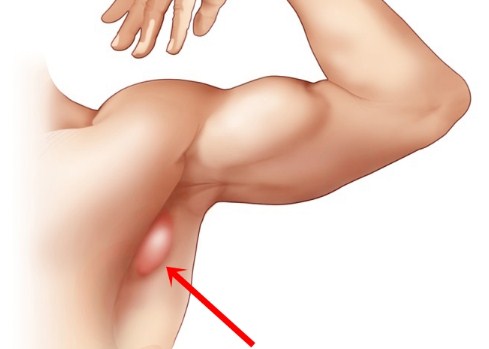
Каждый пациент наблюдается врачом-инфекционистом, регулярно, не менее 2-х раз в год и по показаниям обследуется, в том числе исследуется вирусная нагрузка (т.е. сколько вируса иммунодефицита – ВИЧ – в крови), состояние иммунитета, обязательно проводится обследование на туберкулез (это заболевание очень часто сопровождает ВИЧ-инфекцию), у женщин – гинеколог. Все это – бесплатно в соответствии с законодательством РФ.
Так же, если необходимо, ВИЧ-инфицированные получают бесплатное противовирусное лечение под наблюдением своего врача-инфекциониста, проводится контроль за эффективностью лечения (анализы).
Все больше женщин репродуктивного возраста вовлекается в эпидемию ВИЧ, все больше рождается детей у ВИЧ-инфицированных родителей.
При выявлении ВИЧ у беременной, она наблюдается у гинеколога не только женской консультации, но и СПИД-центра, получая бесплатно специальные препараты для профилактики передачи ВИЧ ее ребенку, затем женщина в родах так же получает профилактические препараты, потом их дают новорожденным. Только так можно защитить ребенка от ВИЧ-инфекции.
Только так можно защитить ребенка от ВИЧ-инфекции.
Для исключения внутриутробного заражения ВИЧ-инфекцией каждого новорожденного обследуют на ВИЧ (полимеразная цепная реакция, ПЦР-исследование) в первые 72 часа после родов.
Новорожденный должен находиться на искусственном вскармливании, так как через грудное молоко происходит заражение ВИЧ.
В течение 1,5 лет детей наблюдает педиатр СПИД-центра, если все хорошо, ребенок здоров, то его снимают с учета.
Из более 500 детей, появившихся на свет в нашей области у ВИЧ-инфицированных матерей, только 4% инфицированы ВИЧ.
Как произошло заражение детей от матерей с ВИЧ?
- необоснованные отказы матерей от проведения профилактического лечения
- беременные не принимали уже выданные врачом лекарственные препараты…
- некоторые будущие мамы отрицали наличие у себя ВИЧ-инфекции и тоже не принимали лекарственные препараты
- отдельные беременные поздно встали на диспансерный учет к гинекологу в консультацию, следовательно, несвоевременно узнали, что инфицированы ВИЧ
- некоторые беременные вообще не наблюдались в женских консультациях…
Что делать, чтобы заражение ребенка не произошло?
- обследование пары (муж и жена) на ВИЧ/СПИД перед планируемым зачатием,
- ранняя явка беременной в женскую консультацию, постановка на диспансерный учет к гинекологу и обследование на ВИЧ (проводится всем беременным дважды – в первом и третьем триместре),
- обследование на ВИЧ полового партнера беременной,
- при выявлении ВИЧ у беременной – ее диспансерное наблюдение в СПИД-центре гинекологом и проведение полного курса химиопрофилактики передачи ВИЧ/СПИД от матери ребенку,
- отказ от кормления грудью новорожденного (возможно только искусственное вскармливание!).

Очень важно обследоваться на ВИЧ парам, решившим вступить в брак и тем, кто планирует рождение ребенка (будущим мама и папам), а во время беременности – следовать рекомендациям врача!
Контактная информация по вопросам, касающимся ВИЧ-инфекции, вирусных гепатитов В и С, других инфекционных заболеваний:
Федеральный научно-методический Центр по профилактике и борьбе со СПИД
- Москва, 105275, Семеновский пассаж, 8-я Соколиной Горы ул., д. 15,
- адрес сайта: http://www.hivrussia.org;
- тел.: 8(495) 366-05-18, 365-30-09
- телефон горячей линии: 8 (495) 366-62-38
Нормативно-правовые акты по ВИЧ/СПИД
- Закон РФ от 30.03.95 № 38-ФЗ «О предупреждении распространения в Российской Федерации заболевания, вызываемого вирусом иммунодефицита человека (ВИЧ-инфекции)»;
- Закон РФ от 30.03.1999г. № 52-ФЗ «О санитарно-эпидемиологическом благополучии населения»;
- Постановление Правительства РФ от 01.
 12.04 № 715 «Об утверждении перечня социально значимых заболеваний и перечня заболеваний, представляющих опасность для окружающих»;
12.04 № 715 «Об утверждении перечня социально значимых заболеваний и перечня заболеваний, представляющих опасность для окружающих»; - Постановление Главного государственного санитарного врача Российской Федерации Онищенко Г.Г от 11.01.2011 № 1 Санитарно-эпидемиологические правила СП 3.1.5.2826-10 «Профилактика ВИЧ-инфекции»;
- Закон Калужской области от 08.12.2005 № 309 «О мерах социальной поддержке медицинских и фармацевтических работников организаций здравоохранения, находящихся в ведении Калужской области».
- Постановление Губернатора Калужской области от 29.12.2008 № 387 «Об основных направлениях деятельности по противодействию распространению ВИЧ-инфекции на территории Калужской области».
- Постановление Губернатора Калужской области от 12.08.2009 № 261 «О поддержке подростково-молодежного волонтерского движения по профилактике наркомании и ВИЧ/СПИДа на территории Калужской области».
- Приказ Министерства здравоохранения Калужской области от 28.08.
 2009 № 641 «О порядке проведения освидетельствования на ВИЧ-инфекцию в Калужской области».
2009 № 641 «О порядке проведения освидетельствования на ВИЧ-инфекцию в Калужской области». - Методические рекомендации «До- и послетестовое консультирование как профилактика передачи ВИЧ-инфекции» МР 3.1.5.0076/1-13, утвержденными Главным государственным санитарным врачом РФ 20.08.2013г.
ВИЧ/СПИД. Ситуация в мире, в стране и в Калужской области.
ЭПИДЕМИОЛОГИЧЕСКАЯ СИТУАЦИЯ В МИРЕ, в России и в Калужской области.
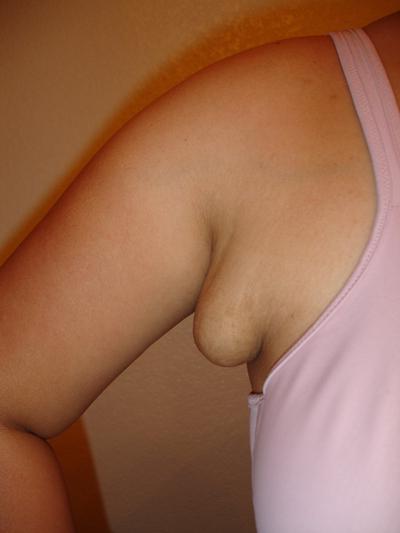
Дополнительная молочная железа
Доброго времени суток, Елена Петровна!
Еще в начале беременности знала, что непременно обращусь к Вам с этим вопросом.
С надеждой на Ваш огромный опыт…
Заранее прошу прощения за объем текста.
14 лет назад, когда я вынашивала первого сына, уже ближе к концу беременности сильно набухло в правой подмышечной впадине. Диагноз врачей – воспалился лимфоузел, лечение после родов. Роды прошли хорошо, а как только пришло молоко, мой лимфоузел увеличился еще раз в пять и оказался… дополнительной молочной железой, а, прыщ рядом с железой, простите – сосок.
Кормила я 6 месяцев, кошмарных 6 месяцев… Из дома мы с ребенком не выходили (хорошо хоть эти полгода пришлись на осень-зиму). Грудь ребенок не брал – втянутые соски, сцеживать приходилось сразу с трех желез, которые мгновенно пополнялись молоком. Помню, мы с мужем на день посещали Венгрию (живем рядом с границей), так я за один «присест» «доила» больше литра, бабушке на день хватало внука кормить. Приходилось постоянно ходить с приподнятой рукой. Если вдруг забыла и прислонила руку к телу — брызгало на 5 метров. Полный ужастик!!!
А после лактации, дополнительная железа превратилась в огромный пласт кожи, похожий на блин, который я, простите за подробности, сперва приклеивала скотчем к левой груди, а потом убрала хирургически.
Во время второй беременности, 5 лет назад, аналогично напухло уже под другой подмышкой. Зная, что меня ждет, я сознательно после родов выпила достинекс, дабы не терпеть этого ужаса вновь. Но, оказалось не все так просто. Инстинкты взяли свое! Угрызения совести в том, чего я сознательно лишила своего второго сына, пришли через недельку после родов и были нестерпимы. Я ревела от чувства вины за сознательно подавленную лактацию, как корова, почти месяц до крови сцеживала пустую грудь и таки вернула лактацию. Конечно, объем молока уже был недостаточен, кормить своим молоком я могла не более 2-3 раз в сутки. Дополнительная железа, конечно, давала о себе знать — напухала, «тикала». Но, видимо, поскольку, молока в груди было маловато, то нестерпимых неудобств и последствий (большого растяжения кожи после прекращения лактации) не было и в районе дополнительной железы.
Я ревела от чувства вины за сознательно подавленную лактацию, как корова, почти месяц до крови сцеживала пустую грудь и таки вернула лактацию. Конечно, объем молока уже был недостаточен, кормить своим молоком я могла не более 2-3 раз в сутки. Дополнительная железа, конечно, давала о себе знать — напухала, «тикала». Но, видимо, поскольку, молока в груди было маловато, то нестерпимых неудобств и последствий (большого растяжения кожи после прекращения лактации) не было и в районе дополнительной железы.
Понимаю, что все это похоже на полу-мелодраму, полу-ужастик, но я беременна в третий раз (29 недель) и кормить свою дочку намерена твердо. Конечно, у меня опять раздуло подмышкой и я знаю, что будет, когда появится молоко…
Елена Петровна, подскажите, может в цивилизованном, современном мире есть возможность если не предотвратить вышеизложенную ситуацию, то хоть как-то минимизировать предстоящие неудобства?
Большое – большое спасибо!
Что опасно для женской груди — Клиника ISIDA Киев, Украина
12 августа 2013
Женская грудь – символ плодородия и материнства, объект гордости и восхищения, источник творческого вдохновения. О том, какие факторы способствуют здоровью груди, а какие – повышают риск развития заболеваний журналисту интернет-издания «Обозреватель. Женский день» рассказал Николай Миненко, врач хирург-онколог, руководитель Центра маммологии клиники ISIDA.
О том, какие факторы способствуют здоровью груди, а какие – повышают риск развития заболеваний журналисту интернет-издания «Обозреватель. Женский день» рассказал Николай Миненко, врач хирург-онколог, руководитель Центра маммологии клиники ISIDA.
Николай Владимирович, из-за чего возникают заболевания груди?
Грудь (молочная железа) представляет собой орган-мишень, реагирующий на большинство гормональных процессов женского организма. Максимально упрощая, можно сказать, что на грудь негативно влияют три фактора.
- Первый – это ушибы и гематомы, в результате которых у зрелых женщин могут начаться процессы, ведущие к образованию раковой опухоли.
- Второе – лактостаз (закупорка молочного протока) и мастит (гнойный воспалительный процесс, к которому приводит нелеченный лактостаз). Эта проблема особенно характерна для впервые родивших женщин в первые два-три месяца кормления: неправильное прикладывание ребенка к груди, большие промежутки между кормлениями – этого достаточно, чтобы возникло уплотнение, поднялась температура, появилась боль.
 Если вовремя не принять меры, образовывается абсцесс, который приходится вскрывать у хирурга. В области внутренней травмы возникает рубцовая ткань, которая также может приводить к опухолевидным образованиям.
Если вовремя не принять меры, образовывается абсцесс, который приходится вскрывать у хирурга. В области внутренней травмы возникает рубцовая ткань, которая также может приводить к опухолевидным образованиям. - Ну и третье, что иногда вредно для груди – это контраст температур, холод. Этот фактор больше опасен для женщин, имеющих фиброзно-кистозную мастопатию или просто обычную кисту (шарик с жидкостью). Например, обливания холодной водой или окунание после сауны в холодный бассейн. У 18% женщин в протоках груди уже находятся микробы, которые ничем себя не проявляют, но если этим микробам создать благоприятные условия, они начнут активно размножаться и агрессивно себя вести, вызывая воспалительные процессы, гнойники и т.д.
Можно ли из этого сделать вывод, что закаливающие процедуры, такие как контрастный душ, не только не полезны, но и опасны для женской груди?
В большинстве случаев закаливание полезно, однако это нужно делать постепенно, предварительно обследовав грудь с помощью ульразвука. Однако при фиброзно-кистозной мастопатии, а также при наличии в ткани груди микроорганизмов холод выступает провокатором воспаления.
Однако при фиброзно-кистозной мастопатии, а также при наличии в ткани груди микроорганизмов холод выступает провокатором воспаления.
Какие факторы способствуют развитию заболеваний груди?
Ученые подсчитали, что существует более 80 факторов риска, которые могут приводить к доброкачественным заболеваниям молочных желез, а иногда даже к раку груди. Помимо трех уже названных факторов, которые прямо воздействуют на ткань груди, клетки молочных желез реагируют на 16-18 гормонов женской эндокринной и репродуктивной системы. Если гормональный статус сбалансирован, то проблем не возникает, но известно более 120 причин, которые могут нарушать это баланс, в результате чего реакция возникает только в тканях груди.
Что же это за причины?
Первое место занимают негативные эмоциональные переживания, стрессы. Это могут быть как сильное потрясение, которое запускает механизмы гормональных нарушений, либо хронический стресс, при котором постоянно поддерживается дисбаланс гормонов.

На втором месте – группа причин, связанных с гинекологическими проблемами, – воспаления придатков, поликистозы, аборты, прием больших доз гормональных препаратов и некоторые другие.
Третья группа причин – эндокринные. Щитовидная железа, гипофиз, надпочечники, печень, поджелудочная железа и другие органы участвуют в выработке и/или выведении гормонов из организма. У тучных женщин очень часто повышен уровень женского полового гормона эстрогена, а чем выше его уровень, тем больше риск возникновения рака груди. Также выше шансы заболеть раком груди у больных сахарным диабетом.
Четвертая причина, о которой раньше не принято было говорить, – это интимная сфера жизни. Между тем для здоровья груди это очень важный момент. Нерегулярная половая жизнь, нефизиологическое окончание полового акта, отсутствие оргазма и все что с этим связано плохо сказываются на состоянии молочных желез. Проводились исследования, которые доказали, что регулярное попадание мужского семени в женский организм является профилактикой рака.
 Дело в том, что андрогены (мужские половые гормоны) в какой то мере приводят к «усмирению» эсторогенов (женских половых гормонов), в результате чего прерывается цепочка патологического воздействия эстрогенов на клетки молочной железы. Поэтому для здоровья груди половая жизнь должна быть регулярной и успешной. Помимо перечисленных факторов риска, стоит упомянуть раннее наступление месячных, поздний климакс, позднюю беременность и роды (после 28 лет), отсутствие беременности, отсутствие кормления грудью и т.д. Важную роль играет образ жизни. Доказан прямой вред кофеина для женской груди. От кофе, шоколада, чая и других кофеиносодержащих продуктов повышается уровень гормона пролактина, и это может приводить к изменениям в груди вплоть до опухоли, фиброаденомы, а также вызывать образование кист и выделения из сосков. Иногда высокий уровень пролактина становится причиной бесплодия. Также из факторов образа жизни для груди особо вредны плохое питание, курение и злоупотребление алкоголем.
Дело в том, что андрогены (мужские половые гормоны) в какой то мере приводят к «усмирению» эсторогенов (женских половых гормонов), в результате чего прерывается цепочка патологического воздействия эстрогенов на клетки молочной железы. Поэтому для здоровья груди половая жизнь должна быть регулярной и успешной. Помимо перечисленных факторов риска, стоит упомянуть раннее наступление месячных, поздний климакс, позднюю беременность и роды (после 28 лет), отсутствие беременности, отсутствие кормления грудью и т.д. Важную роль играет образ жизни. Доказан прямой вред кофеина для женской груди. От кофе, шоколада, чая и других кофеиносодержащих продуктов повышается уровень гормона пролактина, и это может приводить к изменениям в груди вплоть до опухоли, фиброаденомы, а также вызывать образование кист и выделения из сосков. Иногда высокий уровень пролактина становится причиной бесплодия. Также из факторов образа жизни для груди особо вредны плохое питание, курение и злоупотребление алкоголем.
А что позитивно сказывается на состоянии груди?
Здоровый образ жизни, правильное питание продуктами, которые не содержат консервантов, антибиотиков и гормональных препаратов. Занятия спортом, положительные эмоции, регулярная половая жизнь и побольше «женского счастья». Для груди полезны овощи, фрукты, витамины группы А, группы Е и группы В. Желательно употреблять витамины в сыром виде – в овощах и фруктах, а не покупать витаминные комплексы, содержащие синтетическую смесь. Доказано, что комплексы поливитаминов с микроэлементами не всегда хорошо действуют на организм, поэтому предпочтительно получать их в натуральном виде.
Занятия спортом, положительные эмоции, регулярная половая жизнь и побольше «женского счастья». Для груди полезны овощи, фрукты, витамины группы А, группы Е и группы В. Желательно употреблять витамины в сыром виде – в овощах и фруктах, а не покупать витаминные комплексы, содержащие синтетическую смесь. Доказано, что комплексы поливитаминов с микроэлементами не всегда хорошо действуют на организм, поэтому предпочтительно получать их в натуральном виде.
Можно ли делать массаж груди?
Массаж может быть как полезен, так и вреден для груди, поэтом лучше сначала обследоваться. Если есть какое-то опухолевидное образование, то массировать грудь вредно и опасно, а если никаких изменений нет, то можно делать легкий массаж в косметическом салоне либо самостоятельно. А еще с помощью нежного массажа можно увеличить грудь в размере, поэтому мужчинам не стоит пренебрегать этим видом ласк. Повторюсь: речь о здоровой груди. Нужно обязательно проходить плановые профосмотры (осмотры у врача маммолога или гинеколога), потому что при наличии опухоли массажем и другими распространенными действиями можно усугубить состояние.
Не вредны ли для здоровья груди нагрузки – отжимания и занятия в тренажерном зале?
Такие занятия допустимы, хотя нередко после них начинает болеть грудь. Высокая нагрузка на грудные мышцы приводит к образованию молочной кислоты, которая раздражает нервные окончания и вызывает крепатуру и иногда отечность груди. Но на риск развития мастопатий и опухолей такие занятия не влияют.
Каким должен быть лифчик, и сколько часов в день его можно носить? Необходим ли он?
Ношение лифчика необходимо, если у вас большая грудь, иначе она будет отекать и приводить к появлению масталгии (болезненности груди). Лифчик должен быть подобран таким образом, чтобы косточка ни в коем случае не давила на ткань груди. Постоянное давление приводит к нарушению кровоснабжения и иннервации тканей. В таких местах могут возникать как доброкачественные изменения, так и рак, это доказанный факт. Поэтому не должно быть никакой внешней компрессии на ткани груди, лифчик должен просто поддерживать – это его основная функция. Еще один момент – женщина не должна круглые сутки находиться в бюстгальтере, телу нужно отдыхать от него хотя бы во время сна.
Еще один момент – женщина не должна круглые сутки находиться в бюстгальтере, телу нужно отдыхать от него хотя бы во время сна.
С какого возраста и как часто нужно посещать маммолога?
Начиная с совершеннолетия, осмотр у маммолога нужно проходить раз в год. Для женщин до 40 лет помимо осмотра обязательно делать ультразвуковое исследование груди. После обследования, если никаких проблем не найдено, пациентка должна научится делать самообследование молочных желез, а хороший врач хотя бы кратко, обязан рассказать об основных правилах этой несложной процедуры.
Самообследование нужно проводить в домашних условиях. Оно занимает всего 5-10 минут. Но это на сегодняшний день основной метод профилактики рака молочной железы. На Украине 70-80% всех впервые выявленых опухолей груди диагностируют сами женщины. Визит к маммологу 1 раз в год и регулярное самообследование 1 раз в месяц до 10-12 дня месячного цикла (но не во время месячных) – в Украине «золотой стандарт» обследования груди для женщин в возрасте до 40 лет.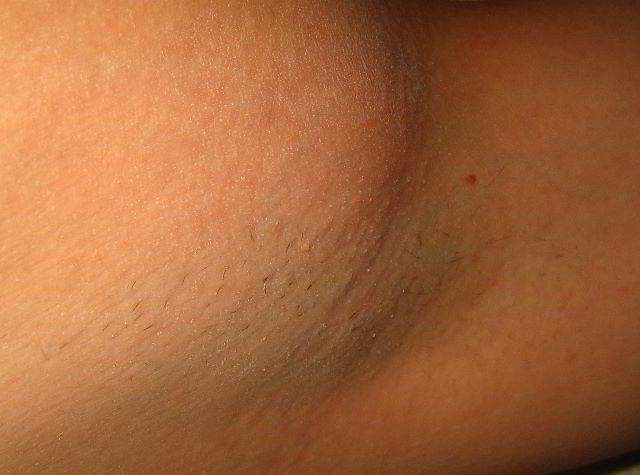
Для женщин в возрасте 40 лет и старше «золотым стандартом» должен стать визит к маммологу 1 раз в год, маммография, как основной метод дообследования, и УЗИ груди, как дополнительный метод. Маммограма – это специальное рентгенологическое обследование груди.
- В возрасте от 40 лет до 50 она проводится 1 раз в 2 года.
- В возрасте 50 лет и старше ее можно выполнять 1 раз в год.
Маммография и УЗИ грудных желез – это разные методы обследования. Но они взаимодополняющие. Если говорить максимально упрощенно, то маммография лучше видит злокачественные изменения ткани груди, а УЗИ – доброкачественные (кисты, фиброаденомы, липомы, лимфатические узлы, кровоток и т.д.). Для женщин молодого возрастам маммография, кроме того, что она малоинформативна (структура ткани молодых женщин такова, что микрозлокачественные процессы увидеть крайне тяжело), она еще и опасна рентгеновским облучением. Поэтому маммографию в молодом возрасте выполняют по строгим показаниям – когда есть подозрение на рак груди.
Как проводится самообследование груди?
Самообследование состоит из двух частей: осмотра груди в зеркале и прощупывания. При осмотре в зеркало женщину должны насторожить изменения формы, размеров и цвета молочной железы, отек, усиление венозного рисунка, втягивание кожи или соска. При прощупывании могут обнаружиться выделения из соска (которые бывают любого «цвета радуги», но особенно опасны выделения крови).
При каких симптомах, замеченных во время самообследования, нужно поспешить к врачу?
К врачу нужно идти, если обнаружились любые изменения в состоянии груди, которых раньше не было. При злокачественных опухолях, как правило, находят уплотнение в груди либо лимфоузел подмышкой, под или над ключицей.
У многих женщин грудь с возрастом становится разного размера, получается, это тревожный симптом?
Не совсем. Две трети женщин имеют разные размеры груди. Это зависит от наследственности, гормонального статуса. Часто грудь меняется в размерах после родов. Так что могут быть разные варианты. Насторожить должно резкое изменение размера одной из грудей за короткий промежуток времени.
Часто грудь меняется в размерах после родов. Так что могут быть разные варианты. Насторожить должно резкое изменение размера одной из грудей за короткий промежуток времени.
В чем заключается диагностика заболеваний груди?
Первая задача врача – выяснить, есть у женщины проблема или нет. Если она есть, это может быть опухоль или не опухоль. Основная цель доктора – не пропустить опухоль. Если опухоли нет, а есть какая-то разновидность мастопатии, важно определить ее тип. Научное название мастопатии – дисгормональная гиперплазия или фиброзно-кистозная болезнь, т.е. гормонозависимые изменения ткани груди. Зная причины, врач определяется с дальнейшими действиями – будет это лечение, профилактическое мероприятие, наблюдение или дополнительное обследование.
Как лечат доброкачественные заболевания груди?
Основная масса доброкачественных образований груди – мастопатий, лечатся консервативно, то есть лекарственными препаратами. Хирургическому удалению подлежат только те мастопатии, для которых существует риск перерождения в онкологию. Из 26 названий мастопатий только 4 доброкачественных опухоли имеют определенную опасность перерождения в злокачественные.
Хирургическому удалению подлежат только те мастопатии, для которых существует риск перерождения в онкологию. Из 26 названий мастопатий только 4 доброкачественных опухоли имеют определенную опасность перерождения в злокачественные.
Убедитесь в отсутствии скрытых, бессимптомно протекающих заболеваний молочной железы, пройдя профилактическое обследование у маммолога в клинике ISIDA. Запишитесь на прием, заполнив форму на сайте, или, позвонив в контакт-центр клиники ISIDA: 0 800 60 80 80, +38 (044) 455 88 11.
Если у Вас по прочтению статьи возникли вопросы к врачу, Вы можете задать их с помощью формы вопросы-ответы на нашем сайте и мы с удовольствием ответим на них.
Заботьтесь о себе и берегите свое здоровье!
опухших лимфатических узлов | Michigan Medicine
Обзор темы
Что такое лимфатические узлы?
Лимфатические узлы — это маленькие бобовидные железы по всему телу. Они являются частью лимфатической системы, которая переносит жидкость (лимфатическую жидкость), питательные вещества и отходы между тканями тела и кровотоком.
Они являются частью лимфатической системы, которая переносит жидкость (лимфатическую жидкость), питательные вещества и отходы между тканями тела и кровотоком.
Лимфатическая система — важная часть иммунной системы, системы защиты организма от болезней. Лимфатические узлы фильтруют лимфатическую жидкость по мере ее прохождения, задерживая бактерии, вирусы и другие инородные вещества, которые затем разрушаются специальными лейкоцитами, называемыми лимфоцитами.
Лимфатические узлы могут обнаруживаться поодиночке или группами. И они могут быть размером с булавочную головку или размером с оливку. Группы лимфатических узлов можно прощупать в области шеи, паха и подмышек. Лимфатические узлы обычно не чувствительны и не болезненны. Большинство лимфатических узлов в теле не прощупываются.
Что вызывает увеличение лимфатических узлов?
Лимфатические узлы часто увеличиваются в одном месте, когда в лимфатическом узле или рядом с ним развивается такая проблема, как травма, инфекция или опухоль. Какие лимфатические узлы опухшие, могут помочь определить проблему.
Какие лимфатические узлы опухшие, могут помочь определить проблему.
- Железы по обе стороны шеи, под челюстью или за ушами обычно опухают при простуде или боли в горле. Железы также могут опухать после травмы, такой как порез или укус, рядом с железой или когда опухоль или инфекция возникают во рту, голове или шее.
- Подмышечные лимфатические узлы (подмышечные лимфатические узлы) могут опухать в результате травмы или инфекции руки или кисти. Редкой причиной отека подмышек может быть рак груди или лимфома.
- Лимфатические узлы в паху (бедренные или паховые лимфатические узлы) могут увеличиваться в результате травмы или инфекции стопы, ноги, паха или половых органов.В редких случаях опухоль в этой области может быть вызвана раком яичка, лимфомой или меланомой.
- Железы над ключицей (надключичные лимфатические узлы) могут опухать из-за инфекции или опухоли в областях легких, груди, шеи или живота.
Распространенные места увеличения лимфатических узлов включают шею, пах и подмышки.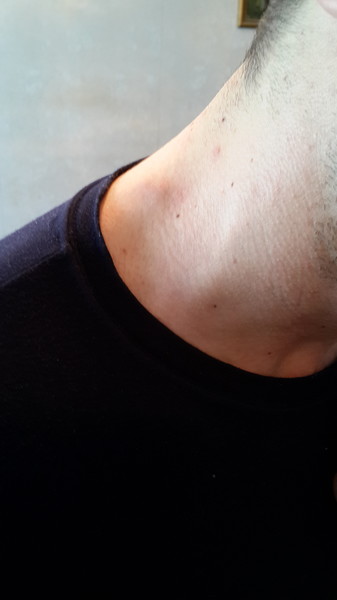
Что означает увеличение лимфатических узлов в двух или более частях тела?
Когда лимфатические узлы увеличиваются в двух или более частях тела, это называется генерализованной лимфаденопатией.Это может быть вызвано:
- вирусным заболеванием, например корью, краснухой, ветряной оспой (ветряной оспой) или эпидемическим паротитом.
- Мононуклеоз (вирус Эпштейна-Барра), вызывающий лихорадку, боль в горле и усталость, или цитомегаловирус (ЦМВ), вирусная инфекция, которая вызывает симптомы, сходные с симптомами мононуклеоза.
- Бактериальное заболевание, такое как стрептококковая ангина (вызываемая бактерией стрептококка) или болезнь Лайма (бактериальная инфекция, распространяемая определенными типами клещей).
- Побочные эффекты фенитоина (дилантина), лекарства, применяемого для предотвращения судорог.
- Побочные эффекты вакцинации против кори, паротита и краснухи.
- Рак, например лейкоз, болезнь Ходжкина и неходжкинская лимфома.

- Синдром приобретенного иммунодефицита (СПИД), который развивается после заражения человека ВИЧ (вирусом иммунодефицита человека). Этот вирус атакует иммунную систему, затрудняя организму борьбу с инфекциями и некоторыми заболеваниями.
- Сифилис, инфекция, передающаяся половым путем.
Как лечить увеличение лимфатических узлов?
Лечение опухших желез направлено на устранение причины.Например, бактериальную инфекцию можно лечить антибиотиками, а вирусная инфекция часто проходит сама по себе. Если есть подозрение на рак, для подтверждения диагноза может быть сделана биопсия.
Любые увеличенные лимфатические узлы, которые не исчезают или не возвращаются к нормальному размеру в течение примерно месяца, должны быть проверены врачом.
Как долго лимфатические узлы будут увеличиваться в размерах?
Лимфатические узлы могут оставаться опухшими или твердыми еще долгое время после того, как первоначальная инфекция прошла. Это особенно верно для детей, чьи железы могут уменьшаться в размере, оставаясь твердыми и видимыми в течение многих недель.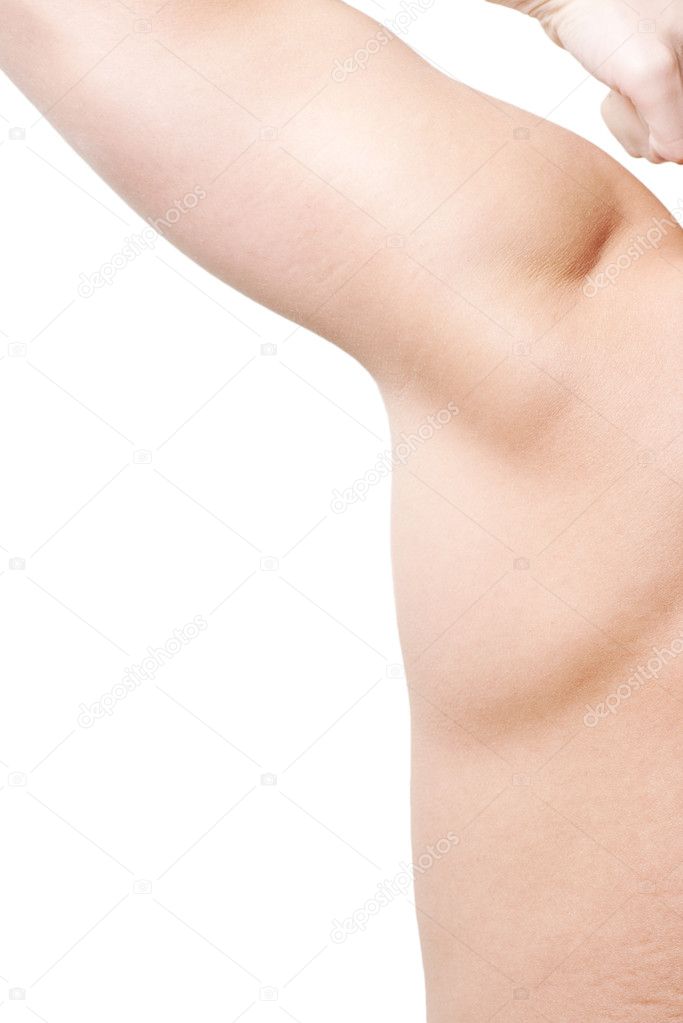
Послеродовые двусторонние подмышечные образования | Еврорад
Клиническая история
Женщина 32-х лет обратилась в клинику по уходу за грудью с двусторонними образованиями в подмышечных впадинах. Она была на третьей неделе после родов.
Результаты визуализации
Женщина 32 лет обратилась в клинику по уходу за грудью с жалобой на двусторонние образования в подмышечных впадинах.Она заметила опухоли за две недели до этого, когда ее недельный ребенок потребовал более коротких интервалов кормления грудью. Они не причиняли боли, хотя из-за своего размера вызывали некоторый дискомфорт. Было выполнено двустороннее ультразвуковое исследование подмышечной впадины (рис. 1-5).
В обеих подмышечных впадинах были двусторонние образования мягких тканей с повышенной васкуляризацией (рис. 3) и с внутренними трубчатыми и серпигинозными анэхогенными структурами. В правой подмышечной впадине был нормальный лимфатический узел (не показан). Отвечая на вопрос о разжигании боли и дискомфорте от этих масс, пациентка смогла описать прямую связь между наличием симптомов и нагрубанием масс с увеличением потребности ее новорожденного ребенка в грудном вскармливании.
В правой подмышечной впадине был нормальный лимфатический узел (не показан). Отвечая на вопрос о разжигании боли и дискомфорте от этих масс, пациентка смогла описать прямую связь между наличием симптомов и нагрубанием масс с увеличением потребности ее новорожденного ребенка в грудном вскармливании.
Диагноз: двусторонняя внематочная ткань молочной железы.
Обсуждение
Подмышечная ткань груди — нормальный вариант, о котором нечасто сообщалось в литературе, хотя он может присутствовать у 2-6% женщин, будучи обычно двусторонним. Эту избыточную ткань груди можно найти где угодно в пределах молочной линии, идущей от подмышечной впадины до лобковой области. Будучи нормальной тканью груди, она реагирует на гормональные изменения.Следовательно, эта эктопическая ткань груди проявляется обычно во время беременности или сразу в послеродовом периоде, когда женщина начинает кормить грудью.
Отек и боль из-за нагрубания — наиболее частые жалобы. Сообщалось также о лактации через поры кожи над подмышечной грудью.
Ведение обычно консервативное, с прекращением грудного вскармливания для регресса симптомов. Также есть сообщения о женщинах, которым удается избавиться от боли, накачивая подмышечную грудь.
Клинически необходимо учитывать такие дифференциальные диагнозы, как липома, лимфаденопатия и гнойный гидраденит. Однако в этом контексте признаки УЗИ практически патогнемоничны. Несмотря на то, что это доброкачественное состояние, пациенткам следует сообщить, что оно может повториться или даже ухудшиться при последующих беременностях.
Эту подмышечную ткань молочной железы следует также контролировать на предмет патологических изменений, таких как злокачественные новообразования, фиброаденома, мастит и фиброзно-кистозные изменения, и, следовательно, проводить такой же скрининг, что и обычно расположенная ткань груди.
Список дифференциальной диагностики
Двусторонняя внематочная ткань груди.
Окончательный диагноз
Двусторонняя внематочная ткань груди.
В ожидании результатов Девять недель послеродового периода
Я никогда раньше не публиковал сообщения на подобном форуме, но я вне себя от беспокойства.Девять недель назад я родила свою прекрасную дочь и примерно через неделю я обнаружила на правой груди уплотнение, которое я принял за закупорку протока. Акушерка почувствовала это и сказала примерно то же самое. Я последовал всем советам, чтобы попытаться переставить его, но через неделю он не исчез, поэтому я пошел к терапевту. У нее было чувство, и она сказала, что это было довольно глубоко, и мне придется сильно массировать при каждом кормлении, и что я должна вернуться, если это не исчезнет через неделю.
Через неделю я обратилась в клинику по грудному вскармливанию в своей больнице из-за проблем с сильно потрескавшимся / травмированным соском на той же стороне. Обе вещи начали несколько улучшаться: казалось, что сосок заживает, и мы с мужем почувствовали, что опухоль уменьшилась. Шишка изначально была очень нежной, возможно, из-за того, что ее так сильно массировали, но и это было лучше. Мне сказали, что ситуация, вероятно, продолжит улучшаться, но если этого не произойдет, мне, возможно, придется получить некоторые антибиотики у своего терапевта.
Обе вещи начали несколько улучшаться: казалось, что сосок заживает, и мы с мужем почувствовали, что опухоль уменьшилась. Шишка изначально была очень нежной, возможно, из-за того, что ее так сильно массировали, но и это было лучше. Мне сказали, что ситуация, вероятно, продолжит улучшаться, но если этого не произойдет, мне, возможно, придется получить некоторые антибиотики у своего терапевта.
Перенесемся на мое шестинедельное посещение, и опухоль снова стала более заметной, хотя и не болезненной. Мой терапевт направил меня в клинику груди, и во вторник я была там на приеме.При первичном осмотре мне сказали, что это, скорее всего, галактоцеле, и мне нужно было спуститься на УЗИ. Я сделал это, и рентгенолог сначала сказал, что ткань груди выглядит нормально. Однако, когда она затем просканировала мою левую грудь для сравнения, она стала выглядеть более обеспокоенной. Она вернулась к правой груди и сказала, что мои лимфатические узлы на что-то реагируют, возможно, на медленно горящую инфекцию. Она сказала, что ей нужно будет сделать биопсию как опухоли, так и лимфатических узлов. Я действительно не думал о чем-то зловещем, и когда я спросил ее, так ли выглядело сканирование, она сказала мне очень торжественным тоном, что это выглядит «странно» и что она бы не делала биопсию, если бы не t беспокоиться, учитывая риск развития молочного свища.
Она сказала, что ей нужно будет сделать биопсию как опухоли, так и лимфатических узлов. Я действительно не думал о чем-то зловещем, и когда я спросил ее, так ли выглядело сканирование, она сказала мне очень торжественным тоном, что это выглядит «странно» и что она бы не делала биопсию, если бы не t беспокоиться, учитывая риск развития молочного свища.
Меня отправили обратно наверх к врачу, который проводил первичный осмотр, и к нам присоединилась моя медсестра-специалист для поддержки, что мне показалось немного странным. Они сказали, что не уверены, что это за шишка, что они не называют это раком на этой стадии и что мне следует «сохранять оптимизм … но готовиться к худшему».
Я ушел, чувствуя, что они мало что сделали, чтобы меня успокоить, и у меня просто появилось ощущение, что надвигаются плохие новости. Я позвонил медсестре поддержки сегодня и попросил ее, в значительной степени, назвать вещи своими именами.Она сказала мне, что мое сканирование выглядело ненормально и что, если бы я не кормила грудью, они бы сказали, что они думали, что это рак. Однако, когда консультант просмотрел снимок, он заметил, что грудное вскармливание иногда может мутить воду, и поэтому им потребуются результаты биопсии для подтверждения диагноза.
Однако, когда консультант просмотрел снимок, он заметил, что грудное вскармливание иногда может мутить воду, и поэтому им потребуются результаты биопсии для подтверждения диагноза.
Опять же, меня совсем не успокоил ее тон, и мне сказали, что мне, вероятно, следует подготовиться к худшему и пригласить кого-нибудь на прием.Я просто не могу поверить, что это происходит, и каждый раз, когда я смотрю на свою дочь, я чувствую себя таким расстроенным и плачущим при мысли о том, что ее нет рядом с ней, когда она росла. Я читала в Интернете, что рак, связанный с беременностью, имеет тенденцию быть более агрессивным и имеет более высокий уровень смертности, что меня просто пугает. Я прошел через несколько месяцев попыток зачать ребенка и предыдущего выкидыша, чтобы иметь дочь, и все это кажется таким несправедливым. Я не уверен, что я прошу от кого-либо здесь — возможно, какое-то подтверждение того, что на УЗИ случаются ложные срабатывания (особенно при грудном вскармливании), или, возможно, некоторые положительные истории о выживании после послеродового рака груди. Сейчас все кажется таким безнадежным.
Сейчас все кажется таким безнадежным.
Шишка под мышкой * обновить * | Рак чат
Я хотел написать обновление!
Я прочитал на этом сайте множество вещей, которые были очень похожи на меня. И когда я проходил через них … Я хотел увидеть положительный результат, чтобы успокоить свой разум. Чтобы убедить себя, что со мной все будет в порядке! Но в большинстве случаев вы не знаете, что происходит с этими людьми и каков был результат. Поэтому я хотел обновить свою историю. Даже если это успокаивает человека.
Итак, я нашла шишку на поздних сроках беременности. Я был единственным, кто это чувствовал. Мой муж или сестра не могли. Так что я забыла об этом (проблемы с беременностью облегчили)
Быстро вперед. 6 октября у меня родился прекрасный здоровый мальчик.
Я пошла домой поудобнее, и драгоценные камни после беременности начали появляться. У меня были боли после. Кровотечение вызвало боль в груди и т. Д.
Я пошел в душ и плакал, когда почувствовал большую шишку под мышкой. Я кричала мужу. Кто сразу сказал, чтобы я с утра позвонила доктору. Этот комок можно было увидеть так же хорошо, как и почувствовать, и это было то же самое место, которое я чувствовал несколько месяцев назад.
Я кричала мужу. Кто сразу сказал, чтобы я с утра позвонила доктору. Этот комок можно было увидеть так же хорошо, как и почувствовать, и это было то же самое место, которое я чувствовал несколько месяцев назад.
Итак, на следующий день я пошел к врачам.
Она сказала мне, что из-за того, что пришло мое молоко, она не могла исследовать мою грудь так хорошо, как ей бы хотелось. Но пошел дальше осматривать шишку. Было очень напряженно. Я вспотел и горел, мне было так страшно. Она была не очень уверена. Она все время ощупывала и говорила: «Да, это все еще заметно», и на ее лице всегда было строгое выражение.Она сказала мне одеться, и я вышел из-за занавески, сел и надеялся, что она скажет, что это просто киста. Но, к сожалению, этого не произошло. Она сказала: «Я собираюсь срочно направить вас в клинику груди», «вы должны записаться на прием в течение трех недель», — напечатала она. Я пытался сдержать слезы. Она ничего не сказала, пока печатала. А потом она посмотрела на меня и сказала, что если что-то изменится, назначь еще одну встречу и возвращайся. Когда я вышел, слезы текли по моему лицу. Понятия не имею, что мне только что сказали или не сказали и что это было.Она спросила меня, были ли в вашей семье случаи рака груди. Я сказал нет. И она сказала: «Хорошо, я сейчас отправлю это направление». И я уехал очень разочарованный операцией. Что касается того, что у меня была только одна неделя после рождения ребенка, и забота о матери говорит о посттравматическом стрессе или депрессии. Детский блюз. Я чувствовал себя потерянным и одиноким.
Когда я вышел, слезы текли по моему лицу. Понятия не имею, что мне только что сказали или не сказали и что это было.Она спросила меня, были ли в вашей семье случаи рака груди. Я сказал нет. И она сказала: «Хорошо, я сейчас отправлю это направление». И я уехал очень разочарованный операцией. Что касается того, что у меня была только одна неделя после рождения ребенка, и забота о матери говорит о посттравматическом стрессе или депрессии. Детский блюз. Я чувствовал себя потерянным и одиноким.
Я пошел домой, плакал и плакал …. И я пошел искать помощи у доктора Google (худшая идея на свете)
И убедил себя, что у меня рак.
Я была через 1 неделю после беременности с 1 недельным ребенком и 5-летним ребенком.Я плакал каждую минуту каждый день.
Я смотрела на мужа и плакала, как бы он без меня справился. Как мы объясним мальчикам про мумию. Я бы справился. Узнал бы мой ребенок, кто я, если бы я пошел.
У меня была жгучая боль в подмышке. Озорные чувства. Я бы погуглил когда-нибудь симптом и знал, что у меня он есть. У меня был рак.
Я бы погуглил когда-нибудь симптом и знал, что у меня он есть. У меня был рак.
Три недели ожидания были ужасными. Я заехал в глубокое темное место.
Я пошла на прием к врачу
Она была потрясающая.Мне было комфортно от начала до конца. Держал меня расслабленным. Спросил о моих мальчиках. Спросил, как прошло. Каким был мой ребенок. И с широкой улыбкой на лице она сказала, что я уверен, что это опухший молочный проток. Далее она объяснила, как это происходит и что это было. Она сказала, что когда мое молоко уйдет, оно исчезнет. Так оно и было. И что странно, это все «симптомы», которые у меня были. Ушел в ту минуту, когда она сказала мне, что у меня нет рака.
Я знаю, что все будут, я сделал, но я должен подчеркнуть важность того, чтобы держаться подальше от Google.У меня было 90% симптомов рака груди, но ваш разум обманывает вас, и, прочитав это, вы делаете что-то из ничего. Вы убеждаете себя, что у вас это есть.
Мне так повезло, что это не рак, и все прошло, как сказал доктор.
Моему мальчику сейчас 9 недель, и мы все с нетерпением ждем Рождества всей семьей.
Эти три недели казались худшими в моей жизни, и я не могу представить, что должны чувствовать люди, которые, к сожалению, получают плохие новости.
Но если это меня чему-нибудь научило.Рак это или нет, жизнь очень коротка. Живи любовью и прощай. И дорожу каждой минутой твоей слышимости.
Я пропустила первые несколько недель своей детской жизни. И это моя вина. Я ехал по глубокой темной дороге, где ничего не хотел делать. Я не хотел есть. Я не выходил из дома. Я даже не хотел принимать душ.
И Google был большой частью причины, по которой я был в таком беспорядке. Так что оставайтесь позитивными. И держитесь подальше от доктора Google.
С Рождеством всех! X
Не пугайтесь этого побочного эффекта вакцины COVID-19, который можно спутать с раком груди — Основы здоровья от клиники Кливленда
Поскольку все больше людей во всем мире продолжают получать вакцину от COVID-19, мы узнаем больше об определенных побочных эффектах, которые может вызвать вакцина.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
И еще один побочный эффект — увеличение лимфатических узлов под мышками — привлекает все больше внимания из-за серьезного заболевания, с которым он перекликается: рака груди.
Чтобы лучше понять, что вызывает этот симптом и что вам следует знать перед вакцинацией от COVID-19, мы поговорили с рентгенологом-диагностом Лорой Дин, доктором медицины.
Почему вакцина COVID-19 вызывает увеличение лимфатических узлов?
Лимфатические узлы являются частью иммунной системы организма, поэтому, по словам доктора Дина, увеличение лимфатических узлов является потенциальным побочным эффектом любой вакцины. «Весь смысл вакцины в том, чтобы заставить вашу иммунную систему выработать ответ на любой вакцинный агент», — говорит она.
Но похоже, что новая вакцина COVID-19 вызывает более сильное опухание лимфатических узлов. И эти увеличенные лимфатические узлы, как и другие побочные эффекты, варьируются от человека к человеку.«Мы все еще узнаем об этих вакцинах и побочных эффектах, поскольку все больше и больше людей получают их», — говорит д-р Дин.
И эти увеличенные лимфатические узлы, как и другие побочные эффекты, варьируются от человека к человеку.«Мы все еще узнаем об этих вакцинах и побочных эффектах, поскольку все больше и больше людей получают их», — говорит д-р Дин.
Увеличенные лимфатические узлы обычно появляются через несколько дней после вакцинации на той же стороне тела, где была сделана прививка. «Мы все еще наблюдаем за этими примерами, но сейчас мы думаем, что симптомы проходят через несколько дней или недель», — добавляет она.
Увеличение лимфатических узлов также может быть признаком рака груди
Вызывает беспокойство расположение лимфатических узлов, вызывающих именно этот побочный эффект.Часто (но не всегда) расположение лимфатических узлов человека соответствует месту инфекции. У многих пациентов с раком груди это лимфатические узлы в подмышечных впадинах.
«Если рак груди выходит за пределы груди, он, как правило, попадает в лимфатические узлы под мышками, потому что это естественный режим дренажа лимфатической жидкости внутри ткани груди», — объясняет д-р Дин. «Это очень интегрированная система, поэтому мы внимательно изучаем ее».
«Это очень интегрированная система, поэтому мы внимательно изучаем ее».
Поскольку раннее выявление является ключевым моментом в лечении рака груди, понятно, что этот перекрывающийся симптом вызывает у многих пациентов некоторую путаницу и даже тревогу.
Что еще могут означать увеличенные лимфатические узлы?
Важно помнить, что, хотя увеличение лимфатических узлов является одним из потенциальных признаков рака, они могут иметь ряд других причин. И хотя вакцина COVID-19, по-видимому, вызывает опухоль только с одной стороны, опухоль в лимфатических узлах с обеих сторон тела также не обязательно является признаком рака.
«Вы видите общее увеличение лимфатических узлов — под мышками, в груди или паху — с чем-то вроде лимфомы», — говорит д-р.Дин. «Но есть и другие причины, по которым вы это увидите, гораздо менее серьезные, чем рак».
Другие причины увеличения лимфатических узлов включают:
Есть и другие условия, на которые, по словам доктора Дина, могут обратить внимание медицинские работники. «Мы решаем эту проблему, собирая очень подробный анамнез пациента и ища другие состояния, которые могут вызвать опухоль, такие как ревматоидный артрит, волчанка или аутоиммунные заболевания».
«Мы решаем эту проблему, собирая очень подробный анамнез пациента и ища другие состояния, которые могут вызвать опухоль, такие как ревматоидный артрит, волчанка или аутоиммунные заболевания».
И да, это включает припухлость только с одной стороны.«Мы не хотим что-то пропустить, потому что увеличился лимфатический узел только с одной стороны», — добавляет она. «Но мы также добавили вопросы о недавних вакцинах против COVID-19 в наши скрининговые вопросы, чтобы убедиться, что мы получаем полное представление о том, что может влиять на пациента».
Следите за своим планом профилактического обслуживания
Самым важным, говорит доктор Дин, является соблюдение пациентами своего плана профилактики рака груди, особенно маммограмм.
Подобно тому, как поставщики медицинских услуг работали над обеспечением безопасных условий для проведения таких посещений на протяжении всей пандемии, они также адаптируют планы медицинского обслуживания с учетом этого конкретного побочного эффекта вакцины.
«Теперь мы включаем вопросы о вакцине — сколько доз вы получили и в какой группе — в наши предварительные скрининговые вопросы для пациентов», — говорит д-р Дин. «И мы также адаптируем расписание приема маммограмм, чтобы обеспечить некоторую гибкость для большего числа пациентов, которые теперь получают вакцину от COVID-19».
Общество визуализации груди рекомендует назначить маммографию либо до первой дозы вакцины COVID-19, либо через четыре-шесть недель после второй дозы, если это возможно.Однако, если это невозможно, важно соблюдать как запланированный скрининг, так и прием вакцины.
«Важно, чтобы пациенты проводили запланированные маммограммы, — говорит она, — но также важно, чтобы они прошли вакцинацию от COVID-19. Одно нельзя отменять из-за другого. Если вам сделают маммографию вскоре после одной из прививок, ваш лечащий врач задокументирует это и примет во внимание ».
«Мы будем работать с вами, чтобы объяснить, что происходит, что мы видим и какие могут быть побочные эффекты», — добавляет она. «И если есть потенциальное совпадение, вы можете запланировать краткосрочный контрольный осмотр на несколько недель позже, на всякий случай».
«И если есть потенциальное совпадение, вы можете запланировать краткосрочный контрольный осмотр на несколько недель позже, на всякий случай».
Чистая прибыль
Опять же, доктор Дин подчеркивает, что нет причин для беспокойства по поводу увеличения лимфатических узлов из-за вакцины COVID-19. «Этот тип реактивного изменения, который мы наблюдаем с вакциной COVID-19, — это именно то, что мы должны увидеть», — говорит она. «Это ваше тело, как и предполагалось, вырабатывает иммунный ответ.
Хотя эти увеличенные лимфатические узлы могут вызывать беспокойство, она добавляет, что медицинские работники знают о них и следят за ними у пациентов.«Мы следим за этим побочным эффектом, и когда дело доходит до скрининга маммограммы, мы готовы изучить любые отклонения в этом контексте».
Наконец, она повторяет, насколько важно регулярно посещать профилактические приемы, несмотря на эти побочные эффекты. «Чрезвычайно важно продолжать вакцинацию против COVID-19. И также важно знать, что мы никогда не откажем ни одному пациенту от маммограммы для вакцинации. У нас есть как можно больше информации, и мы будем работать с каждым пациентом, чтобы убедиться, что он получает необходимую помощь.”
И также важно знать, что мы никогда не откажем ни одному пациенту от маммограммы для вакцинации. У нас есть как можно больше информации, и мы будем работать с каждым пациентом, чтобы убедиться, что он получает необходимую помощь.”
Увеличение лимфатических узлов в подмышечной впадине: симптомы, причины и лечение
Лимфатические узлы являются частью иммунной системы организма. Они действуют как фильтры, удаляя потенциально вредные вещества из организма. Увеличенный лимфатический узел в подмышечной впадине может быть признаком инфекции или травмы.
Возможные причины опухоли лимфатических узлов варьируются по степени тяжести от распространенных инфекций, которые обычно проходят самостоятельно, до более серьезных состояний, таких как лимфома.
В этой статье мы рассмотрим, почему увеличиваются лимфатические узлы, какие наиболее частые причины этого симптома и когда следует обратиться к врачу.
Когда у человека инфекция или травма, лимфатические узлы могут увеличиваться, поскольку они начинают фильтровать нежелательные клетки из лимфы.
Лимфа — это водянистая жидкость, которая переносит кислород к клеткам и отводит от них продукты жизнедеятельности. Он также содержит лейкоциты, которые помогают бороться с инфекциями.
По мере того, как лимфатические узлы начинают усерднее работать над удалением отходов, они могут увеличиваться. Это увеличение чаще встречается в определенных областях тела, включая шею, подмышки и пах.
Увеличенный лимфатический узел может быть заметно увеличенным, болезненным и нежным на ощупь.
Многие вирусы могут вызывать увеличение лимфатических узлов. К ним относятся:
Эти вирусы обычно вызывают другие видимые симптомы, например сыпь.
Однако другие вирусные заболевания могут вызывать увеличение лимфатических узлов без каких-либо других видимых симптомов. К ним относятся:
Грипп (грипп)
Грипп — это респираторная инфекция, которая также может вызывать увеличение лимфатических узлов. Симптомы гриппа похожи на симптомы других респираторных вирусов, но имеют тенденцию быть более серьезными.Они также часто развиваются внезапно, а не постепенно.
Другие симптомы гриппа включают:
- усталость
- боль в горле
- кашель
- насморк или заложенность носа
- боли в теле
- головные боли
- лихорадка или озноб
Некоторые люди также испытывают рвоту и диарею, но эти симптомы чаще встречаются у детей.
Пока человек болеет гриппом, он должен оставаться дома и отдыхать, избегая контактов с другими людьми.Большинство людей выздоравливают от гриппа без лечения, но это может вызвать осложнения.
К людям, наиболее подверженным риску осложнений, относятся:
- дети раннего возраста
- взрослые старше 65 лет
- беременные
- люди с сопутствующими заболеваниями
Людям этих групп могут потребоваться противовирусные препараты для предотвращения тяжелых заболеваний. симптомы. Ежегодная вакцинация от гриппа — лучший способ предотвратить грипп.
Инфекционный мононуклеоз
Инфекционный мононуклеоз, также известный как моно или железистая лихорадка, является результатом вирусной инфекции.Это может вызвать увеличение лимфатических узлов на шее и подмышках. Моно также вызывает такие симптомы, как:
Моно в конечном итоге исчезнет само. Большинство людей выздоравливает через 2–4 недели, но у некоторых симптомы сохраняются дольше. Отдых, питье и прием безрецептурных обезболивающих могут помочь во время выздоровления.
Бактериальные инфекции также могут вызывать увеличение лимфатических узлов. Вот некоторые примеры инфекций, которые могут поражать узлы подмышечной впадины:
Целлюлит
Целлюлит — это кожная инфекция.Это происходит, когда бактерии проникают в кожу и заражают средний слой, возможно, в результате травмы, которая привела к повреждению участка кожи.
Целлюлит может вызвать увеличение близлежащих лимфатических узлов. Например, инфекция руки может вызвать увеличение лимфатических узлов в подмышечной впадине. К другим симптомам целлюлита относятся:
- боль и припухлость в месте инфекции
- язвы на коже
- лихорадка или озноб
- боли в теле
- боли в мышцах и суставах
- теплая на ощупь кожа
- рвота и тошнота
- усталость
Врачи лечат целлюлит антибиотиками.Человеку может потребоваться остаться в больнице, если инфекция тяжелая или ему требуется внутривенное введение антибиотиков.
Болезнь Лайма
Болезнь Лайма распространяется через слюну некоторых видов клещей, которые представляют собой небольшие насекомые, способные кусать человека. Одним из первых симптомов болезни Лайма является увеличение лимфатических узлов, которое может появиться через 3–30 дней после укуса клеща.
Другие ранние симптомы включают:
- круговую сыпь, напоминающую мишень в месте укуса
- лихорадку
- озноб
- боли в суставах или мышцах
- усталость
- головные боли
Для лечения болезни Лайма, врач обычно назначает антибиотики.Любой, кто подозревает, что у него есть это заболевание, должен немедленно обратиться за медицинской помощью.
Другие бактериальные инфекции, которые могут вызвать увеличение лимфатических узлов, включают:
Бактерии и вирусы не всегда вызывают увеличение лимфатических узлов в подмышечной впадине. Другие возможные причины включают:
Ревматоидный артрит
Некоторые аутоиммунные состояния могут вызывать увеличение лимфатических узлов. К ним относятся ревматоидный артрит (РА).
РА возникает, когда иммунная система организма по ошибке атакует слизистую оболочку суставов, вызывая скованность, боль и тепло.
В обзорной статье 2019 года говорится, что РА влияет на лимфатические узлы, снижая их способность отводить жидкость из близлежащих воспаленных суставов. Это нарушение может привести к локальному увеличению лимфатических узлов.
Врачи лечат РА лекарствами, которые уменьшают воспаление и снимают боль. Также может помочь физиотерапия. В некоторых случаях врач может порекомендовать операцию по замене или восстановлению пораженных суставов.
Рак
В редких случаях увеличение лимфатических узлов является признаком рака.
Рак, который начинается в лимфатической системе, известен как лимфома.Существует несколько типов лимфомы, в том числе:
- лимфома Ходжкина
- неходжкинская лимфома
- неходжкинская лимфома у детей
- макроглобулинемия Вальденстрема
- лимфома кожи
В дополнение к опухшим лимфатическим узлам лимфомы может включать:
- непреднамеренная потеря веса
- чувство усталости
- лихорадка
- ночная потливость
Лейкемия также может вызывать увеличение лимфатических узлов, как и другие виды рака, распространившиеся на лимфатические узлы, например, груди рак.
Тип и стадия рака, а также возраст человека и общее состояние здоровья влияют на то, какое лечение рекомендуют врачи.
Однако стоит помнить, что существует множество причин увеличения лимфатических узлов, не связанных с раком.
Врач может определить причину увеличения лимфатических узлов в подмышечной впадине и порекомендовать наилучшее лечение. Они могут спросить о симптомах человека, просмотреть его историю болезни и провести медицинский осмотр.
В некоторых случаях врач может также провести диагностические тесты, например анализы крови или визуализацию.
Увеличение лимфатических узлов может вызывать болезненные ощущения. Пока человек проходит курс лечения, есть вещи, которые он может попробовать дома, чтобы облегчить любую нежность.
Чтобы уменьшить боль, можно наложить теплый компресс. Они могут промыть тряпку теплой или горячей водой и отжать насухо, прежде чем прикладывать к опухшему лимфатическому узлу.
Для облегчения боли люди могут принимать безрецептурные обезболивающие, такие как парацетамол или ибупрофен. Человек должен поговорить со своим врачом, если он не уверен, какие лекарства ему подходят.
Людям с увеличенными лимфатическими узлами в подмышечной впадине следует поговорить с врачом. У опухших лимфатических узлов есть много потенциальных причин, и врач может исключить возможности, требующие немедленного лечения, такие как болезнь Лайма.
Человек должен также проконсультироваться со своим врачом по поводу увеличения лимфатических узлов, если увеличиваются несколько лимфатических узлов или если он ранее лечился от рака.
Увеличение лимфатических узлов в подмышечной впадине может быть признаком распространенных вирусных инфекций, таких как грипп или моно.Они также могут возникать в результате бактериальной инфекции или РА. В редких случаях увеличение лимфатических узлов является признаком рака.
Теплые компрессы и безрецептурные обезболивающие могут облегчить любую боль или болезненность. Однако человеку следует поговорить со своим врачом, если у него увеличились лимфатические узлы без четкой причины.
Послеродовой тиреоидит — симптомы и причины
Обзор
Послеродовой тиреоидит — это необычное заболевание, при котором ранее нормально функционировавшая щитовидная железа — железа в форме бабочки, расположенная у основания шеи чуть ниже кадыка — воспаляется в течение первого года после родов.
Послеродовой тиреоидит часто длится от нескольких недель до месяцев. Но послеродовой тиреоидит бывает трудно распознать, потому что его симптомы часто ошибочно принимают за стресс от новорожденного и послеродовые расстройства настроения.
У большинства женщин, у которых развивается послеродовой тиреоидит, функция щитовидной железы приходит в норму в течение 12–18 месяцев после появления симптомов. Но у некоторых женщин развиваются необратимые осложнения.
Симптомы
Послеродовой тиреоидит может иметь две фазы.Воспаление и выброс гормона щитовидной железы могут сначала вызвать легкие признаки и симптомы, похожие на симптомы сверхактивной щитовидной железы (гипертиреоз), в том числе:
- Беспокойство
- Раздражительность
- Учащенное сердцебиение или учащенное сердцебиение
- Необъяснимая потеря веса
- Повышенная чувствительность к теплу
- Усталость
- Тремор
- Бессонница
Эти признаки и симптомы обычно возникают через один-четыре месяца после родов и длятся от одного до трех месяцев.
Позже, когда клетки щитовидной железы будут повреждены, могут развиться легкие признаки и симптомы недостаточной активности щитовидной железы (гипотиреоз), в том числе:
- Недостаток энергии
- Повышенная чувствительность к холоду
- Запор
- Сухая кожа
- Прибавка в весе
- Депрессия
Эти признаки и симптомы обычно появляются через четыре-шесть недель после исчезновения симптомов гипертиреоза и могут длиться от шести до 12 месяцев.
Однако имейте в виду, что у некоторых женщин с послеродовым тиреоидитом развиваются симптомы только гипертиреоза или только гипотиреоза.
Причины
Точная причина послеродового тиреоидита не ясна. Однако женщины, у которых развивается послеродовой тиреоидит, часто имеют высокие концентрации антител к щитовидной железе на ранних сроках беременности и после родов. В результате считается, что женщины, у которых развивается послеродовой тиреоидит, вероятно, имеют основное аутоиммунное заболевание щитовидной железы, которое обостряется после родов из-за колебаний иммунной функции.Это основное заболевание очень похоже на тиреоидит Хашимото, при котором иммунная система атакует щитовидную железу.
Факторы риска
У вас может быть повышенный риск послеродового тиреоидита, если у вас есть:
- Аутоиммунное заболевание, например диабет 1 типа
- Послеродовой тиреоидит в анамнезе
- Высокие концентрации антител к щитовидной железе
- История предыдущих проблем с щитовидной железой
- Семейная история проблем с щитовидной железой
Хотя необходимы дальнейшие исследования, некоторые исследования также показали связь между послеродовым тиреоидитом и послеродовой депрессией.В результате, если у вас послеродовая депрессия, врач, скорее всего, проверит, как функционирует ваша щитовидная железа.
Осложнения
У большинства женщин, у которых развивается послеродовой тиреоидит, функция щитовидной железы в конечном итоге приходит в норму — обычно в течение 12–18 месяцев после появления симптомов. Однако некоторые женщины, перенесшие послеродовой тиреоидит, не выздоравливают после гипотиреоидной фазы. В результате у них развивается гипотиреоз — состояние, при котором щитовидная железа не производит достаточного количества определенных важных гормонов.
Профилактика
Хотя вы, возможно, не сможете предотвратить послеродовой тиреоидит, вы можете принять меры, чтобы позаботиться о себе в течение нескольких месяцев после родов. Если у вас есть какие-либо необычные признаки или симптомы после родов, не думайте, что они связаны со стрессом, связанным с уходом за новорожденным. Если вы подвержены повышенному риску послеродового тиреоидита, поговорите со своим врачом о том, как следить за своим здоровьем.





 д. (СП 3.1.5. 2826-10).
д. (СП 3.1.5. 2826-10). Консультирование проводит медицинский работник.
Консультирование проводит медицинский работник.
 12.04 № 715 «Об утверждении перечня социально значимых заболеваний и перечня заболеваний, представляющих опасность для окружающих»;
12.04 № 715 «Об утверждении перечня социально значимых заболеваний и перечня заболеваний, представляющих опасность для окружающих»;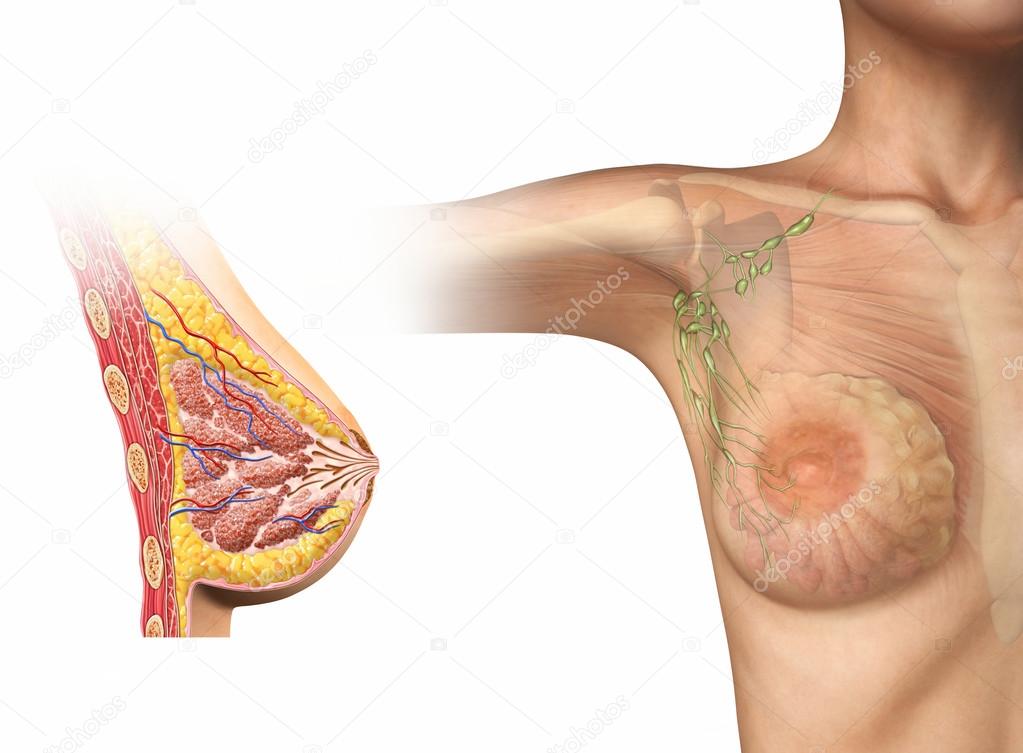 2009 № 641 «О порядке проведения освидетельствования на ВИЧ-инфекцию в Калужской области».
2009 № 641 «О порядке проведения освидетельствования на ВИЧ-инфекцию в Калужской области». Если вовремя не принять меры, образовывается абсцесс, который приходится вскрывать у хирурга. В области внутренней травмы возникает рубцовая ткань, которая также может приводить к опухолевидным образованиям.
Если вовремя не принять меры, образовывается абсцесс, который приходится вскрывать у хирурга. В области внутренней травмы возникает рубцовая ткань, которая также может приводить к опухолевидным образованиям.
 Дело в том, что андрогены (мужские половые гормоны) в какой то мере приводят к «усмирению» эсторогенов (женских половых гормонов), в результате чего прерывается цепочка патологического воздействия эстрогенов на клетки молочной железы. Поэтому для здоровья груди половая жизнь должна быть регулярной и успешной. Помимо перечисленных факторов риска, стоит упомянуть раннее наступление месячных, поздний климакс, позднюю беременность и роды (после 28 лет), отсутствие беременности, отсутствие кормления грудью и т.д. Важную роль играет образ жизни. Доказан прямой вред кофеина для женской груди. От кофе, шоколада, чая и других кофеиносодержащих продуктов повышается уровень гормона пролактина, и это может приводить к изменениям в груди вплоть до опухоли, фиброаденомы, а также вызывать образование кист и выделения из сосков. Иногда высокий уровень пролактина становится причиной бесплодия. Также из факторов образа жизни для груди особо вредны плохое питание, курение и злоупотребление алкоголем.
Дело в том, что андрогены (мужские половые гормоны) в какой то мере приводят к «усмирению» эсторогенов (женских половых гормонов), в результате чего прерывается цепочка патологического воздействия эстрогенов на клетки молочной железы. Поэтому для здоровья груди половая жизнь должна быть регулярной и успешной. Помимо перечисленных факторов риска, стоит упомянуть раннее наступление месячных, поздний климакс, позднюю беременность и роды (после 28 лет), отсутствие беременности, отсутствие кормления грудью и т.д. Важную роль играет образ жизни. Доказан прямой вред кофеина для женской груди. От кофе, шоколада, чая и других кофеиносодержащих продуктов повышается уровень гормона пролактина, и это может приводить к изменениям в груди вплоть до опухоли, фиброаденомы, а также вызывать образование кист и выделения из сосков. Иногда высокий уровень пролактина становится причиной бесплодия. Также из факторов образа жизни для груди особо вредны плохое питание, курение и злоупотребление алкоголем.