Острый верхнечелюстной синусит: основные симптомы и лечение
Острый верхнечелюстной синусит представляет собой воспалительный процесс, который протекает в гайморовых пазухах. Несложно догадаться, почему второе название этой болезни – гайморит. Недуг быстро распространяется на подслизистый слой, надкостную и костную ткань верхнего зубного ряда. Если верить статистике, данная патология – самый распространенный повод для визита к лор-врачу, ведь воспаление носовых пазух встречается и у взрослых, и у детей.
Выраженность симптомов во многом зависит от тяжести течения заболевания. В ходе диагностики гайморита отоларингологи тщательно изучают анамнез жизни больного, проводят осмотр и инструментальные процедуры. Обычно для подтверждения воспаления в носовых пазухах оказывается достаточно рентгенографии, УЗИ, в отдельных случаях прибегают к пункции. Лечение синуситов проводится консервативными и хирургическими методами.
Причины гайморита
Если вам не понаслышке известно о том, что это такое – острый верхнечелюстной синусит (на фото, представленной в статье, можно наглядно ознакомиться с расположением околоносовых пазух), вы наверняка слышали о причинах его формирования. Среди факторов, которые могли бы спровоцировать развитие гайморита, бесспорное лидерство занимают:
Среди факторов, которые могли бы спровоцировать развитие гайморита, бесспорное лидерство занимают:
- вирусные инфекции;
- длительное пребывание на холоде, промерзание организма;
- воспаления ротовой полости;
- заболевания верхних дыхательных путей;
- аллергический ринит;
- хронический насморк;
- искривление носовой перегородки;
- аденоидит;
- сложное хирургическое лечение верхних зубов;
- травмы и ушибы носа;
- ослабленный иммунитет;
- ВИЧ-инфекция.
Классификация болезни
Ежедневно с гайморитом к врачам обращаются тысячи людей. При этом у всех пациентов может быть разный тип острого верхнечелюстного синусита. Код по МКБ–10, соответствующий гаймориту, J32.0 – воспаление в верхних придаточных пазухах носовой полости. Кроме того, специалисты разделяют заболевание на несколько типов, в зависимости от этиологии:
- Риногенный. Спровоцировать такой вид синусита может хронический насморк, грибковые инфекции.
- Гематогенный. Развивается патология при попадании в кровоток инфекции, присутствующей ранее в организме.
- Травматический. Является следствием перелома верхней челюсти или носовой перегородки.
- Вазомоторный. Формируется по причине неправильной реакции организма на внешние раздражители (холодный воздух, химические вещества и т. д.).
- Одонтогенный. Острый верхнечелюстной синусит такого типа – результат влияния болезнетворных бактерий, локализующихся в кариозных полостях верхних зубов.
- Аллергический.
 Этот вид гайморита является осложнением аллергического ринита.
Этот вид гайморита является осложнением аллергического ринита.
Формы верхнечелюстного синусита
Существует еще одна классификация болезни околоносовых пазух – симптоматическая. В зависимости от характера течения, болезнь разделяют на:
- Острый катаральный верхнечелюстной синусит. Как правило, такой гайморит мало чем отличается от привычного в нашем понимании насморка, поскольку выражен заложенностью и слизистыми выделениями из носа. Катаральный синусит можно вылечить и избежать осложнений. Если запустить болезнь, она может перейти в гнойную форму.
- Острый гнойный верхнечелюстной синусит. В отличие от предыдущего характеризуется наличием экссудативного содержимого в пазухах. При гнойном гайморите у пациентов может существенно ухудшиться самочувствие, появляются головные боли.
Любая из разновидностей синусита может быть односторонней или двусторонней.
Чем проявляется воспаление околоносовых пазух
Отдельного внимания заслуживает симптоматика гайморита.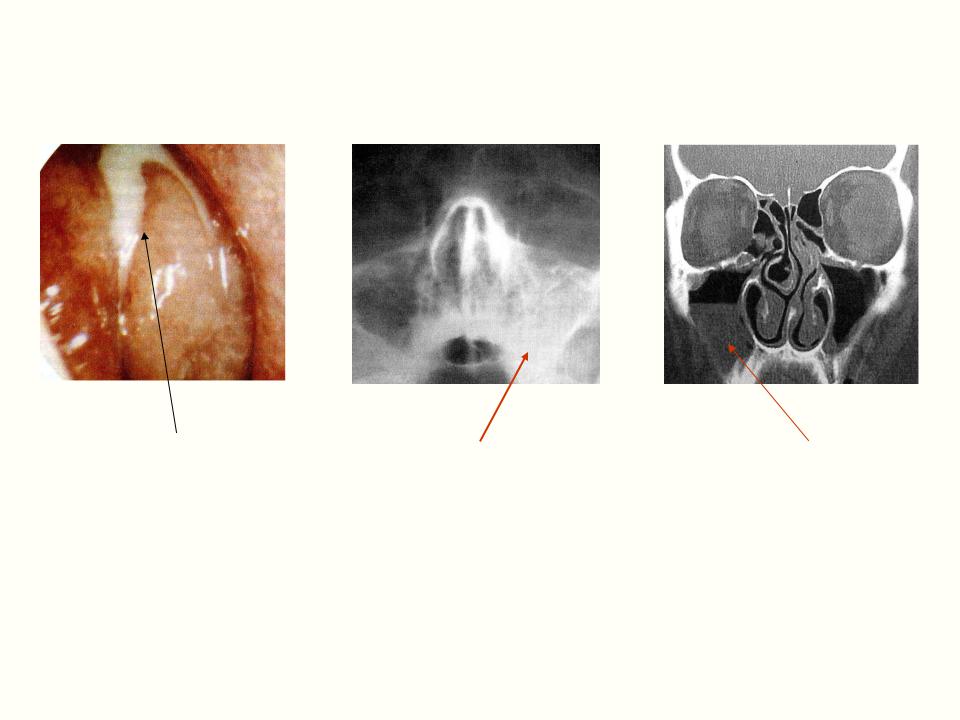 Главные признаки острого верхнечелюстного синусита – это:
Главные признаки острого верхнечелюстного синусита – это:
- заложенность носа;
- затрудненное дыхание.
Остальные симптомы, которые приписывают различным формам гайморита, будут проявляться в зависимости от характера течения болезни. При остром синусите чаще всего наблюдается:
- субфебрильная температура тела;
- сначала выделение прозрачной слизи, а позже – гнойного инфильтрата;
- частое чихание;
- головные боли;
- гнусавость;
- отсутствие или притупление обоняния;
- дискомфорт и болезненность в верхней части лица.
Усиливаться симптомы могут в моменты резких движений, чихания, кашля. К острому двустороннему верхнечелюстному синуситу добавляется повышенная слезоточивость и конъюнктивит. К слову, при хронической форме верхнечелюстного синусита наблюдаются аналогичные проявления.
Какие могут быть осложнения
Диагностированный гайморит требует лечения. Игнорировать болезнь, которая, казалось бы, не создает серьезной угрозы здоровью, нельзя.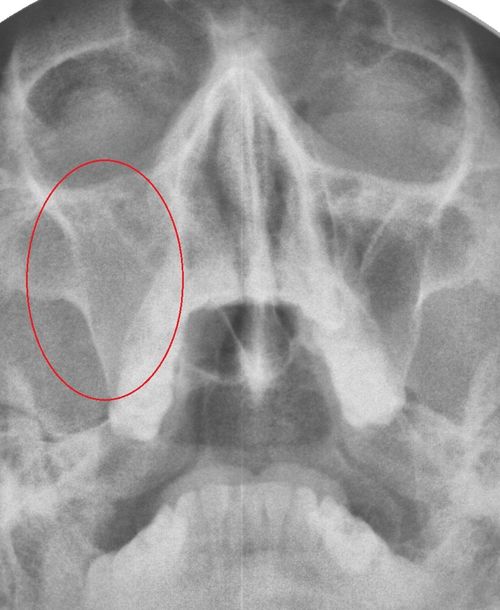 Бездействие чревато опасными осложнениями. Большинство из них требует срочного хирургического лечения:
Бездействие чревато опасными осложнениями. Большинство из них требует срочного хирургического лечения:
- воспаление слизистой гортани;
- кислородная недостаточность;
- апноэ;
- заражение крови;
- поражение черепных костей и головного мозга.
Гайморит в детском возрасте
В отличие от взрослых, носовые пазухи у малышей развиты слабо, поэтому в них редко происходит застой слизи. В возрасте до 3 лет гайморит чаще всего носит бактериальный характер. К тому же у детей острый верхнечелюстной синусит проявляется намного реже, чем у взрослых. При этом рецидиву хронического насморка нередко сопутствует воспаление среднего уха.
Гайморит у детей младшего возраста достаточно трудно диагностировать. Неспособность ребенка внятно пожаловаться на боль и описать свое самочувствие мешает родителям распознать проблему. Но несмотря на это, догадаться о гайморите у малыша можно. Малыши, которые болеют острым синуситом, тяжело дышат. Груднички становятся беспокойными и капризными, плохо спят, часто отказываются от еды и питья – заложенный нос мешает им нормально сосать грудь или соску.
Дети более старшего возраста уже в состоянии рассказать, что их беспокоит, и охарактеризовать свое состояние. Малыши ясельного и дошкольного возраста чаще страдают воспалением одновременно нескольких пазух. При общем поражении синуситов в гнойно-слизистых выделениях могут появиться примеси крови.
Другими распространенными симптомами острого гайморита в детском возрасте, помимо заложенности носа, можно назвать:
- светобоязнь;
- снижение чувствительности к запахам;
- сухость и першение в горле;
- частый кашель в ночное время суток;
- высокая температура тела;
- нарастание раздражительности к вечеру.
Дети тяжело переносят обострение верхнечелюстного синусита. Во время болезни ухудшается внимание, снижается память и способность к обучению. Малыш плохо спит ночью, может храпеть.
Диагностика синуситов верхнечелюстных пазух
Любой специалист-отоларинголог без труда способен определить гайморит, но для уточнения диагноза больному все-таки придется пройти несколько исследовательских процедур.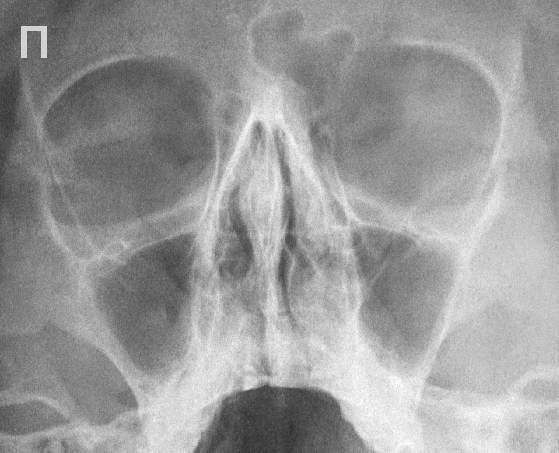 Прежде чем направлять пациента на диагностику, врач ознакомится с его историей болезни и попытается найти причины болезни. Кроме того, для успешного лечения недуга немаловажно уточнить характер его течения – хронический или острый. Для этого выясняют степень интенсивности симптомов.
Прежде чем направлять пациента на диагностику, врач ознакомится с его историей болезни и попытается найти причины болезни. Кроме того, для успешного лечения недуга немаловажно уточнить характер его течения – хронический или острый. Для этого выясняют степень интенсивности симптомов.
Диагностика верхнечелюстного гайморита подразумевает использование инструментальных методов исследования:
- рентгенография;
- магнитно-резонансная томография;
- риноскопия;
- эндоскопия носовой полости;
- УЗИ;
- пункция.
Помимо лор-обследования пациентам обычно рекомендуют получить консультацию стоматолога о состоянии верхней челюсти и зубов на ней. Лечение начинают только после результатов всех исследований, убедившись, что у больного именно острый верхнечелюстной синусит. В истории болезни врач расписывает оптимальную терапевтическую тактику, которая может подлежать корректировке в зависимости от индивидуальных особенностей организма и темпов выздоровления.
Принципы и тактика терапии заболевания
Нынешние тенденции лечения гайморита базируются на ингаляторных процедурах. Сегодня многие специалисты уверены, что введение препаратов аэрозольным способом позволяет увеличить физическую и химическую активность действующих компонентов. А вот к приему таблеток специалисты стали все чаще относиться скептически – по их мнению, эффективность таких лекарств не может быть максимальной из-за слабого кровоснабжения околоносовых синусов.
Второй популярный способ лечения гайморита – применение электрофореза, подразумевающее введение минимальных доз лекарства в ионизированной форме. Лекарственные препараты поступают к месту непосредственного очага воспаления и оказывают мощное санирующее воздействие. Совокупное использование аэрозолей и электрофореза дает неплохие результаты. В отличие от системных препаратов, действие которых блокируется воспаленными сосудами, местные препараты проникают в пазухи через поры, прямо к тканям.
При терапии острого гайморита перед врачом стоят следующие задачи:
- снять отечность слизистой пациента;
- освободить носовые ходы для оттока инфильтрата из верхнечелюстных пазух;
- борьба с бактериальным или вирусным возбудителем;
- устранение симптомов и лечение вторичных болезней.

В отличие от ринита, течение секрета из полости синусов при гайморите нарушается, и чтобы не допустить инфицирования патогенной микрофлорой, больному назначают местные противомикробные препараты, которые вводят ингаляторно.
Все лекарственные средства, которые сегодня используют в отоларингологии при лечении носовых пазух, условно разделяют на:
- муколитические;
- противоотечные;
- антибактериальные;
- противовоспалительные.
При остром двухстороннем верхнечелюстном синусите обязательно применяют иммуномодуляторы, чаще всего гомеопатического происхождения. Наиболее эффективными являются настойки элеутерококка, женьшеня, календулы. Эти растительные средства не просто повышают защиту организма, но и препятствуют размножению болезнетворных бактерий в полости пазух. Лечиться иммуномодуляторами нужно под строгим наблюдением и контролем врача.
Применение фитопрепаратов для борьбы с гайморитом показывает неплохие результаты. Если течение синусита не осложнено бактериальной инфекцией, лечение выстраивается без антибиотиков.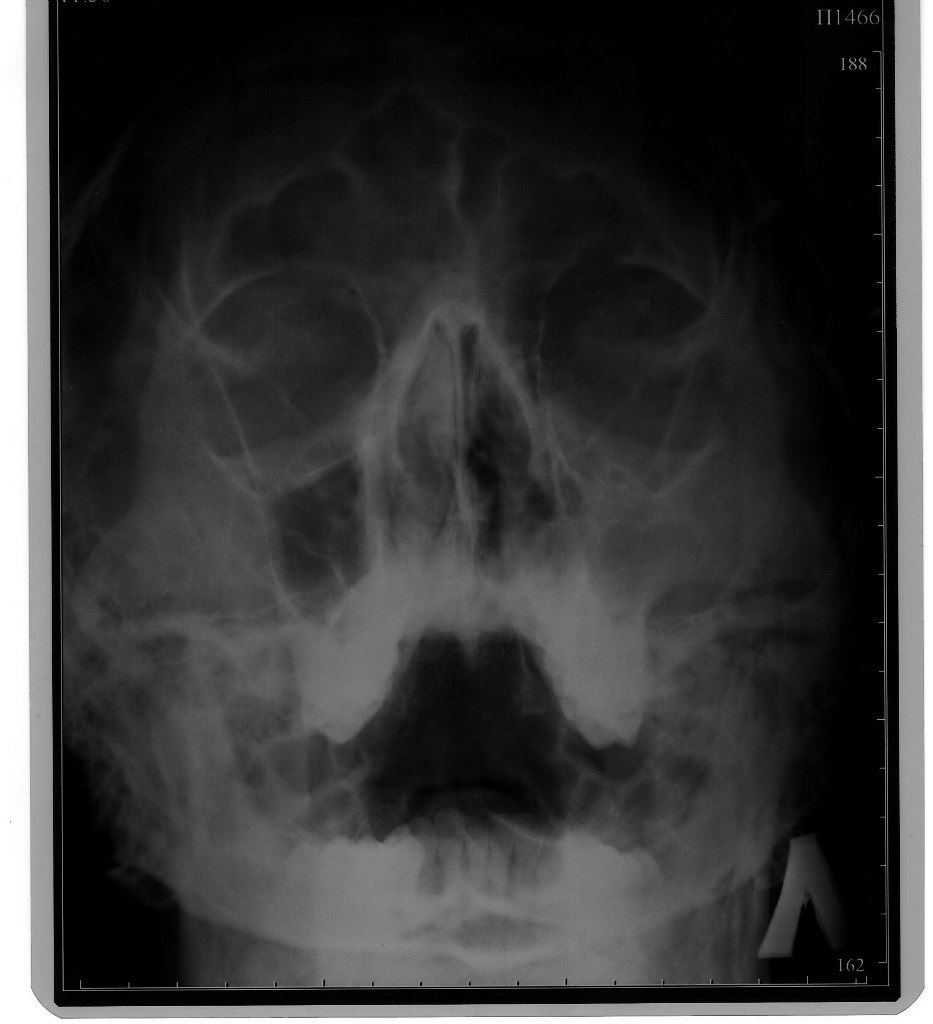 Хорошие результаты демонстрирует применением ингаляторов вместе с антисептиками и сосудосуживающими спреями, благодаря которым удается подавить воспалительный процесс в пазухах.
Хорошие результаты демонстрирует применением ингаляторов вместе с антисептиками и сосудосуживающими спреями, благодаря которым удается подавить воспалительный процесс в пазухах.
Поскольку острый гнойный верхнечелюстной синусит считается наиболее тяжелой формой, для его лечения прибегают к использованию лекарственного комплекса «ударной» силы. Чаще всего при таком гайморите ключевую роль играет правильно подобранная комбинация антибиотиков (иногда вводят их внутривенно) и антисептиков. В некоторых случаях на фоне ослабленного иммунитета болезнь может привести к расплавлению окружающих тканей и, как следствие, поражению головного мозга, сепсису. Это очень опасные патологии, которые в преимущественном числе случаев оканчиваются для пациента инвалидностью или летальным исходом.
Препараты для лечения острого синусита
Если подходить к вопросу терапии острого верхнечелюстного синусита предметно, стоит обратить внимание на самые популярные лекарственные препараты, которые назначают врачи. Заниматься самолечением при гайморите, как вы уже могли догадаться, нельзя. Кроме того, один и тот же препарат может по-разному воздействовать на организм пациентов. Именно поэтому подбирать лекарственные средства должен только лечащий доктор.
Заниматься самолечением при гайморите, как вы уже могли догадаться, нельзя. Кроме того, один и тот же препарат может по-разному воздействовать на организм пациентов. Именно поэтому подбирать лекарственные средства должен только лечащий доктор.
При легкой и средней степени тяжести гайморита, правостороннем и левостороннем остром верхнечелюстном синусите неплохо зарекомендовал себя немецкий «Синупрет». В его составе только растительные компоненты, снимающие воспаление, протекающее в верхних дыхательных путях (щавель, вербена, генциана, бузина, первоцвет). У «Синупрета» нет аналогов с идентичным содержанием. Это лекарство является уникальным в своем роде, поскольку:
- оказывает одновременно противовирусный и иммуномодулирующий эффект;
- регулирует вязкость мокроты;
- борется с мукостазом;
- улучшает естественное отхождение инфильтрата из пазух;
- восстанавливает нормальные функции эпителия.
Если фитотерапия не производит ожидаемого эффекта, врач может назначить больному прохождение пункции носовых пазух.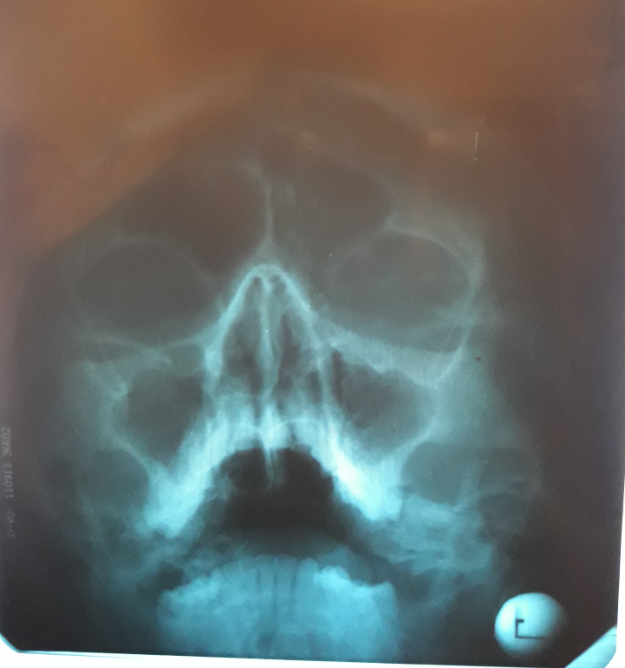 Эта малоприятная процедура позволит узнать о типе возбудителя и подобрать действующие антибиотики. После забора биоматериала потребуется несколько дней для того, чтобы выяснить, к каким антибактериальным веществам чувствительна патогенная микрофлора. При гайморите прописывают такие препараты:
Эта малоприятная процедура позволит узнать о типе возбудителя и подобрать действующие антибиотики. После забора биоматериала потребуется несколько дней для того, чтобы выяснить, к каким антибактериальным веществам чувствительна патогенная микрофлора. При гайморите прописывают такие препараты:
- «Цефуроксим»;
- «Амоксициллина клавуланат»;
- «Амоксициллин»;
- «Триметоприм».
Если же диагностированный острый верхнечелюстной синусит имеет вирусную природу происхождения, лечение выстраивают по иному принципу. К сожалению, пока не существует достаточно эффективных препаратов, которые способны окончательно элиминировать возбудителя из организма. Противовирусные лекарства всего лишь угнетают активность болезнетворных микроорганизмов. Основной упор в терапии делается на укрепление иммунной системы.
Пункцию не делают пациентам в неосложненных случаях гайморита. Тогда лечение синусита производится по «классической» схеме:
- Антисептические ингаляции.

- Сосудосуживающие средства (не дольше недели).
- Антибиотики широкого спектра действия до получения результатов пункции («Цефтриаксон», «Нафциллин»).
- Антигистаминные препараты (при склонности к аллергическим реакциям).
В среднем лечение острого синусита длится около 2-4 недель. Если гайморит стал вторичным заболеванием, пункцию и бакпосев проводят обязательно.
Как предупредить болезнь
Профилактика острого верхнечелюстного синусита сводится к простому правилу – своевременно лечить риниты, в том числе насморк аллергической этиологии, заболевания дыхательных путей, а также следить за состоянием ротовой полости. Шансы на развитие гайморита минимальны, если пациент правильно питается и ведет здоровый образ жизни. Помните о том, что любую болезнь легче предупредить, чем лечить.
Заболевания околоносовых пазух — Острый верхнечелюстной синусит (гайморит), лечение в Москве
Рейтинг статьиДата публикации:
Гайморит — это воспаление, охватившее верхнечелюстную пазуху (одну или сразу обе).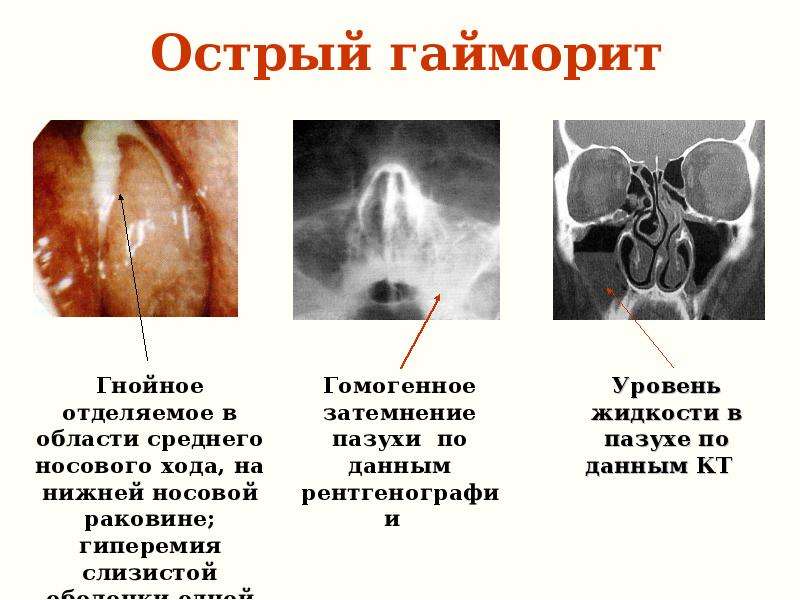 Возбудителем заболевания является бактериальная инфекция, которая вызывает сильнейший отёк пазух. Из-за отёчности выделяемый пазухами секрет не может самостоятельно выйти из пазух. Слизь накапливается, и запускается воспалительный процесс. Болезнь требует незамедлительного лечения, поскольку развитие гайморита чревато опасными осложнениями вплоть до риногенного менингита.
Возбудителем заболевания является бактериальная инфекция, которая вызывает сильнейший отёк пазух. Из-за отёчности выделяемый пазухами секрет не может самостоятельно выйти из пазух. Слизь накапливается, и запускается воспалительный процесс. Болезнь требует незамедлительного лечения, поскольку развитие гайморита чревато опасными осложнениями вплоть до риногенного менингита.
Причины возникновения и течение болезни
Причиной возникновения острого воспаления верхнечелюстных пазух является наличие инфекции, преимущественно в виде кокковой бактериальной микрофлоры. Вызывается отек слизистой оболочки пазухи, который блокирует отток секрета (слизи), в результате чего возникает воспалительный процесс с характерными симптомами.Клиническая картина
Острое воспаление верхнечелюстной пазухи имеет местные и общие проявления.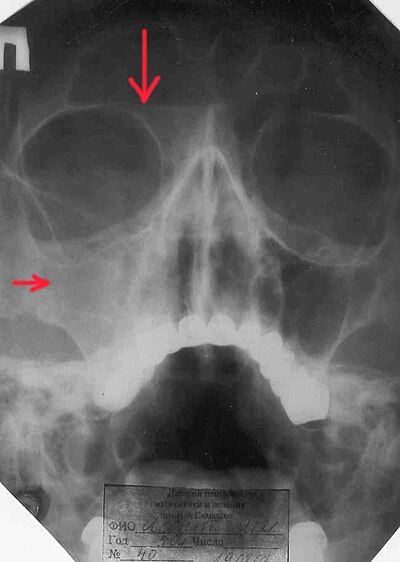 К местным следует отнести: боль в области лба, корня носа, в области пазухи на стороне воспаления, скуловой кости. При этом болевые ощущения могут иметь различную интенсивность и иррадиировать (отдавать) в висок, а иногда и всю половину лица. При пальпации боль усиливается. В некоторых случаях возникают головные боли, которые могут быть и самостоятельными. Со стороны воспаленной пазухи возникает затруднение носового дыхания, как следствие резкого сужения носовых ходов из-за набухания (отека) слизистой оболочки. Иногда наблюдается слезотечение. Вначале выделения из носа жидкие, серозные, а потом становятся вязкими и гнойными. Обоняние нарушается на весь период заболевания и восстанавливается постепенно после купирования воспаления.
К местным следует отнести: боль в области лба, корня носа, в области пазухи на стороне воспаления, скуловой кости. При этом болевые ощущения могут иметь различную интенсивность и иррадиировать (отдавать) в висок, а иногда и всю половину лица. При пальпации боль усиливается. В некоторых случаях возникают головные боли, которые могут быть и самостоятельными. Со стороны воспаленной пазухи возникает затруднение носового дыхания, как следствие резкого сужения носовых ходов из-за набухания (отека) слизистой оболочки. Иногда наблюдается слезотечение. Вначале выделения из носа жидкие, серозные, а потом становятся вязкими и гнойными. Обоняние нарушается на весь период заболевания и восстанавливается постепенно после купирования воспаления.Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Диагностика
Характерным симптомом заболевания является поступление гнойных выделений через верхнечелюстное соустье из-под средней носовой раковины.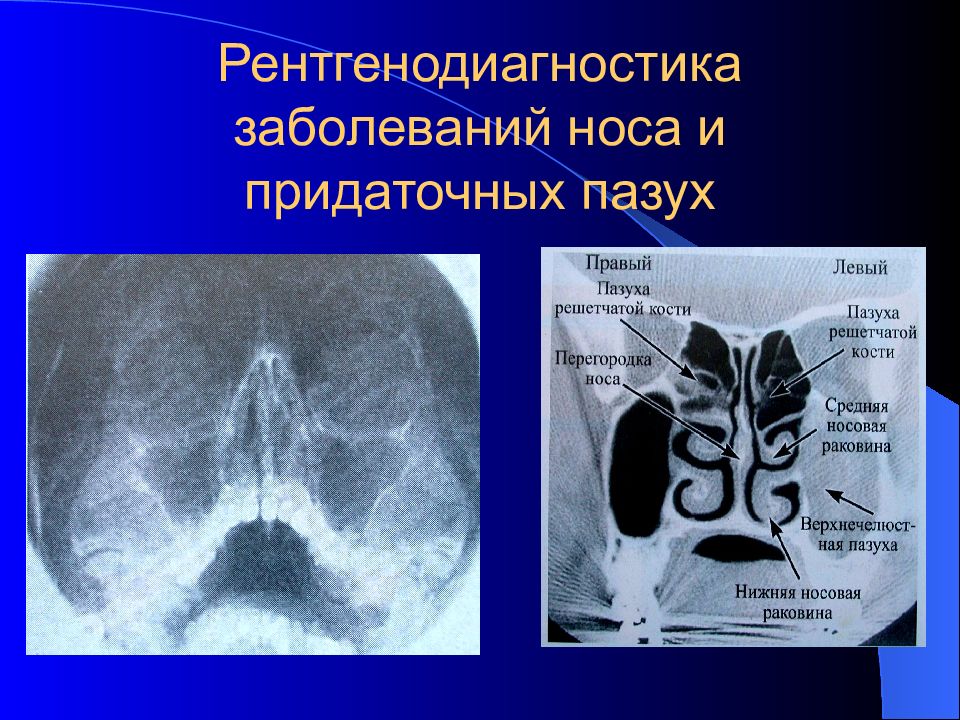 Проведение рентгенографии и пункции пазухи носа окончательно подтверждают диагноз.
Проведение рентгенографии и пункции пазухи носа окончательно подтверждают диагноз.Лечение
При остром верхнечелюстном синусите назначают: сосудосуживающие капли и спреи в нос, при наличии повышенной температуры жаропонижающие нежелательны из-за риска разжижения крови и интенсивного кровотечения при проведении пункции верхнечелюстной пазухи, антибиотикотерапия обязательна, предпочтение отдаётся защищенным пенициллинам. В фазе репарации (восстановления) показана физиотерапия. При остром катаральном и начальном гнойном синусите (гайморите ) возможна замена пункции верхнечелюстной пазухи на более щадящую методику – промывание околоносовых пазух методом перемещения жидкости («Кукушка»).
При возникновении осложнений рекомендуется срочная госпитализация в лор стационар.
Острый верхнечелюстной синусит у детей > Архив — Клинические протоколы МЗ РК
Цели лечения:
— купирование воспалительного процесса в верхнечелюстной пазухе;
— улучшение оттока из пораженной пазухи;
— ликвидация симптомов общей интоксикации;
— восстановление носового дыхания;
— исчезновение патологических выделений из носа;
— улучшение самочувствия и аппетита.
Немедикаментозное лечение: режим – общий, стол № 15.
Медикаментозное лечение
Купирование лихорадки (> 38,5) — парацетамол** 10-15 мг/кг, до 4 раз в день.
Сосудосуживающие капли в нос – 0,05% р-р нафазолина нитрат, 0,01% р-р оксиметазолина гидрохлорид, 0,05% р-р ксилометазолин до 4 раз в сутки, не больше 5 дней.
Не рекомендуется использовать антибактериальные препараты при катаральных гайморитах, возможно применение местных ингаляционных антибактериальных препаратов.
При наличии аллергического компонента – антигистаминные препараты (например, лоратадин, цитеризин, клемастин в возрастной дозировке, в течение 10 дней).
При гнойном верхнечелюстном синусите после анестезии 2% раствором лидокаина показано проведение пункции гайморовой пазухи с последующим промыванием пазухи антисептическими препаратами (например, р-ром фурацилина, 1% р-ром эфкалипта) до чистых вод и введением противомикробных препаратов в пазуху (например, 1% р-ра диоксидина).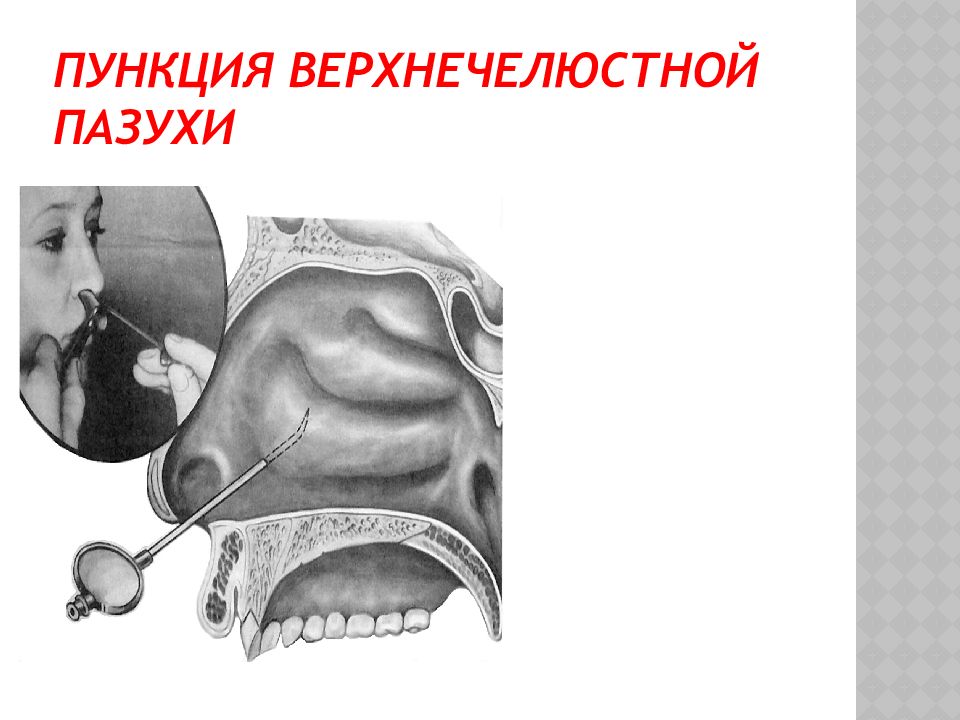
Антибактериальная терапия
Антибиотики назначаются эмпирически с преимущественным использованием пероральных форм. Подбор антибактериальных средств по чувствительности флоры in vitro проводится лишь при неэффективности эмпирической тактики. Препаратами выбора являются полусинтетические пенициллины, макролиды, альтернативные – цефалоспорины II-III поколения.
Амоксициллин* *15 мг/кг х 3 раза в день, в течение 5 дней, или защищенные пенициллины (амоксициллин + клавулановая кислота **20-40 мг/кг, 3 раза в день).
Азитромицин *10 мг/кг 1 день, 5 мг/кг в день, последующие 4 дня перорально или кларитромицин* – 15 мг на кг дробно 10-14 дней перорально или эритромицин** – 40 мг на кг дробно 10-14 дней перорально.
Цефуроксим* 40 мг/кг/в сутки, дробно в 2 приема, 10-14 дней перорально.
Цефуроксим аксетил — гранулы для приготовления суспензии для приема внутрь во флаконе 125 мг/5мл, таблетки, покрытые оболочкой 125 мг, 250 мг.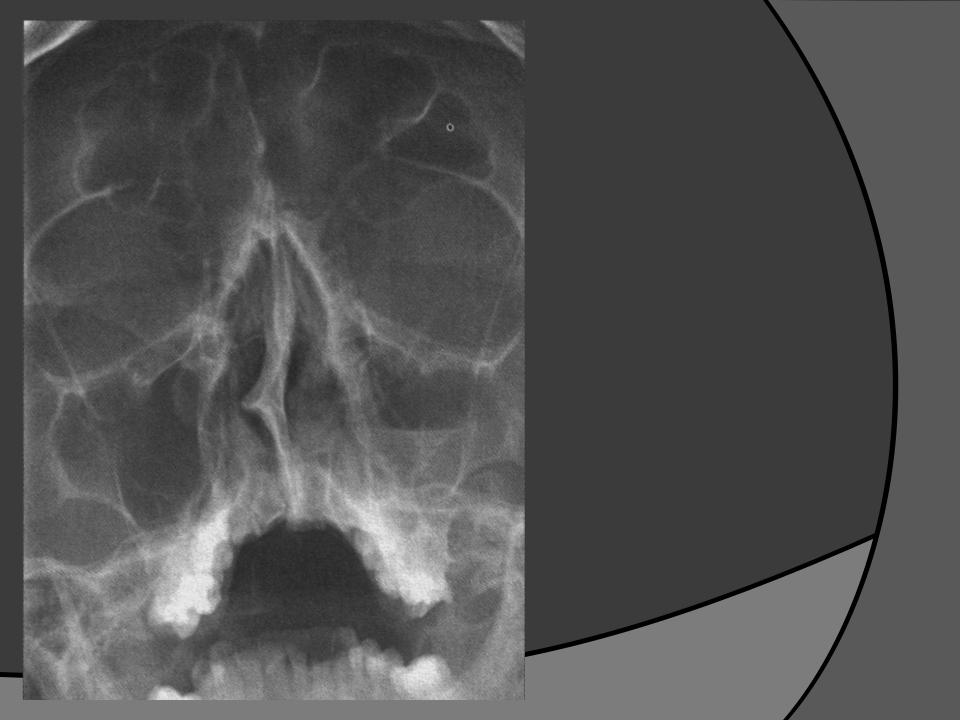
У цефуроксима максимальная доза у детей 1,5 г.
Цефтазидим — порошок для приготовления раствора для инъекций во флаконе 500 мг, 1 г, 2 г.
Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии — итраконазол.
Профилактические мероприятия:
— профилактика вирусных заболеваний;
— избегать попадания в нос грязной воды и купания в грязных водоемах;
— гипоаллергенный быт и диета;
— постоянный туалет носа.
Профилактика осложнений:
— своевременное проведение диагностической пункции;
— своевременная госпитализация.
Дальнейшее ведение: витамины, иммуномодуляторы.
Перечень основных медикаментов:
1. **Парацетамол 200 мг, 500 мг табл.; 2,4% во флаконе сироп; 80 мг суппозитории
2. **Амоксициллин 500 мг, 1000 мг табл.; 250 мг, 500 мг капсула; 250 мг/5 мл пероральная суспензия
**Амоксициллин 500 мг, 1000 мг табл.; 250 мг, 500 мг капсула; 250 мг/5 мл пероральная суспензия
3. **Амоксициллин + клавулановая кислота, порошок для приготовления раствора для внутривенного введения 500 мг/100 мг
4. *Цефуроксим 250 мг, 500 мг таблетка; 750 мг во флаконе, порошок для приготовления инъекционного раствора
5. *Итраконазол оральный раствор 150 мл – 10 мг/мл
6. *Итраконазол 100 мг, капс.
Перечень дополнительных медикаментов:
1. 1% р-р диоксидина
2. Сосудосуживающие капли в нос (0,05% р-р нафазолин нитрат, 0,01% р-р оксиметазолина гидрохлорид, 0,05% р-р ксилометазолин)
3. *Азитромицин 125 мг, 500 мг табл.; 250 мг капс.; 200 мг/100 мл во флаконе, раствор для инфузий
4. *Кларитромицин 250 мг, 500 мг табл.
5. *Цефуроксим аксетил гранулы для приготовления суспензии для приема внутрь во флаконе 125 мг/5 мл, таблетки, покрытые оболочкой 125 мг, 250 мг
6. *Цефтазидим — порошок для приготовления раствора для инъекций во флаконе 500 мг, 1 г, 2 г
*Цефтазидим — порошок для приготовления раствора для инъекций во флаконе 500 мг, 1 г, 2 г
7. **Эритромицин 250 мг, 500 мг табл.; 250 мг/5 мл пероральная суспензия
Индикаторы эффективности лечения:
1. Улучшение носового дыхания.
2. Отсутствие отделяемого из носа.
3. Купирование симптомов интоксикации.
4. Данные риноскопического исследования: отсутствие отека слизистой носа и патологических выделений в полости носа.
5. Чистые промывные воды.
Синусит острый и хронический > Клинические протоколы МЗ РК
Цели лечения: Устранение патологического содержимого и восстановление дренажной функции носа и околоносовых пазух.
Тактика лечения
Немедикаментозное лечение: диета — стол №15, исключение переохлаждения.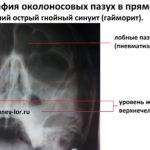
Медикаментозное лечение:
1. Сосудосуживающие средства
2. Десенсибилизирующие средства (антигистаминные средства)
4. Топические кортикостероиды (по показаниям).
5. Препараты с аналгетическим и значительно выраженным противоспалительным действием (НВСП)
6. Антисептические и муколитические препараты местного действия (ацетилцистеин)
7. Витамины (витамин «С» (аскорбиновая кислота)).
Другие виды лечения:
1. Анемизация слизистой оболочки полости носа
2. Пункция пазух с промыванием раствором антисептика
3. Шунтирование пазух
4. Промывание полости носа методом «перемещения» по Проетцу
5. Физиолечение
Хирургическое вмешательство:
1. Гайморотомия, этмоидотомия, фронтотомия, сфеноидотомия.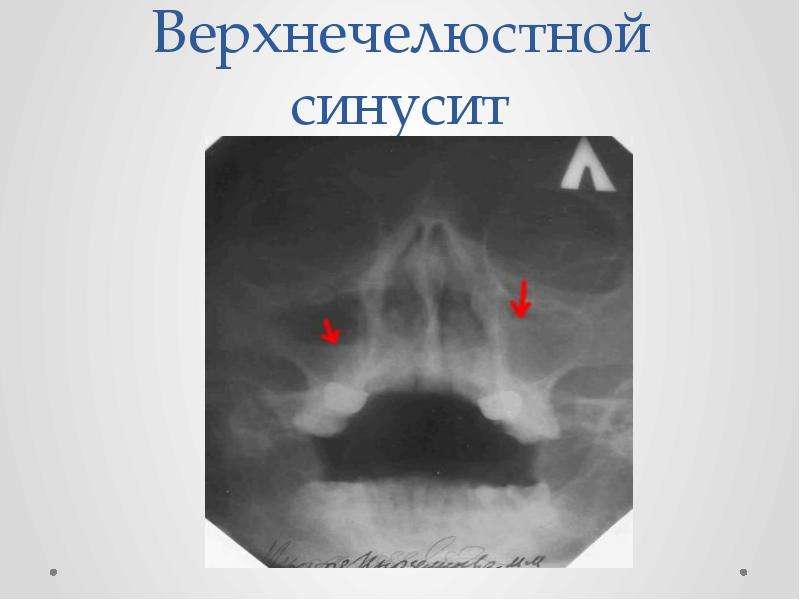
Профилактические мероприятия:
1. Своевременная и адекватная терапия острых респираторных заболеваний и острых ринитов (разгрузочная терапия, восстановление аэрации и дренажа околоносовых пазух).
2. При одонтогенных верхнечелюстных синуситах профилактика заключается в своевременном санировании зубов верхней челюсти.
3. Устранение анатомических дефектов носовой полости (искривление носовой перегородки, гипертрофия носовых раковин), но вопрос о хирургической коррекции данных дефектов ставится только при развитии хронических синуситов.
Дальнейшее ведение:
— наблюдение у ЛОР врача по месту жительства в послеоперационном периоде.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе: Регрессия воспалительных изменений в полости носа, отсутствие гноя в полости носа, отсутствие осложнений, восстановление функции носа.
Острый верхнечелюстной синусит – признаки и лучшие метода лечения
Гайморовы пазухи, как и все другие, представляют собой пустые полости, которые изнутри покрыты слизистой. С носом они соединяются через соустья (небольшие проходы) и через эти самые соустья происходит вентиляция и выходит слизь.
Острый верхнечелюстной синусит: разновидности
Особенности развития и виды заболевания
При воспалении слизистая отекает, блокируя при этом соустья, и слизь, которая вырабатывается в пазухах, не может выйти наружу и накапливается внутри. Постоянно вырабатываясь, она может до отказа заполнить весь синус (пазуху) и начать давить на его стенки, вызывая неприятную боль.
Постепенно накопившаяся слизь превращается в плотный гной, который не может выйти наружу самостоятельно, даже если соустья уже открыты.
Без своевременного лечения гной может заполнить всю пазуху целиком и даже прорваться в соседние ткани.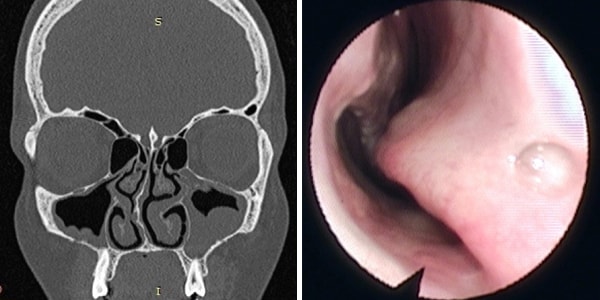 Когда этот процесс происходит в верхнечелюстных (гайморовых) пазухах – это и называется острый верхнечелюстной синусит или гайморит.
Когда этот процесс происходит в верхнечелюстных (гайморовых) пазухах – это и называется острый верхнечелюстной синусит или гайморит.
Разновидности:
- Риногенный – инфекция попадает в пазухи из носовой полости после затяжного насморка и таких заболеваний как скарлатина, корь, ОРВИ, ОРЗ и др.
- Одонтогенный — здесь причиной заболевания становятся воспаление в верхних зубах (в большинстве случаев коренных), если их корни достигают полости гайморовых пазух.
- Гематогенный — переносчик инфекции попадает в кровь из отдаленных очагов.
- Травматический — воспаление провоцируют травмы и повреждения лицевых костей черепа.
- Аллергический – причиной является аллергическая реакция.
- Вазомоторный — происходит, из-за расширения сосудов, в результате которого происходит отек слизистой, который блокирует выход содержимого пазух наружу.
Причины
Возможные причины возникновения заболевания
Исходя из перечисленных выше разновидностей верхнечелюстного синусита, можно выделить следующие причины его возникновения:
- анатомические особенности – искривление носовой перегородки и т.
 д.
д. - пониженный иммунитет, ослабленный длительными заболеваниями, паразитами и аллергиями
- отсутствие лечения или неправильное лечение простуды, ОРЗ, запущенный ринит
- инфекция, сходна с той, что провоцирует многие простудные заболевания
- аденоиды
- воспалительные заболевания зубов — пульпит, периодонтит, околокорневая киста
- разрушение костной пластины между корнем зуба и пазухой в результате травматического удаления зуба
- плохое лечение корневых каналов, когда в пазуху происходить проникновение инструмента или излишков пломбировочного материала
- проталкивание зуба или его корня в пазуху при удалении
Таким образом, две основные причины возникновения гайморита – это инфекция или затяжное простудное заболевание и проблемы с зубами
Симптомы
Признаки острого верхнечелюстного синусита
При возникновении острого гайморита человек ощущает следующие симптомы:
- заложенность носа, или одной его половины, которая временно устраняется сосудосуживающими препаратами, после чего появляется вновь
- гнусавый голос
- выделения из носа – сначала прозрачные, а затем гнойные
- острый насморк из одной половины носа в течение 7-10 дней
- снижение или полное отсутствие обоняния
- подъем температуры (причем при гнойном гайморите температура может подняться до 39-40°С)
- озноб, недомогание, потеря аппетита
- боль в области верхнечелюстных пазух, которая усиливается при наклоне головы вперед
- тяжесть в голове
- ощущение распирания и давления в одной половине лица
- слезотечение
- покраснение, припухлость кожи в области возле носа под нижним веком (там, где располагается пазуха)
Диагностика
Способы исследования патологии
Для современной медицины диагностика острого верхнечелюстного синусита не вызывает практически никаких затруднений.
Более детальное и тщательное обследование требуется только в случаях хронического гайморита (когда симптомы не так сильно выражены), грибкового или посттравматического гайморита и т.п.
Для диагностики гайморита могут быть применены следующие методы:
- Общий осмотр. Его проводит ЛОР-врач, при этом происходит подробный опрос пациента о симптомах и составление общей клинической картины. Врач осматривает носовую полость в том месте, где находится соустье, соединяющее ее с гайморовой пазухой, также проводятся исследования крови. Уже на этом этапе можно поставить точный диагноз.
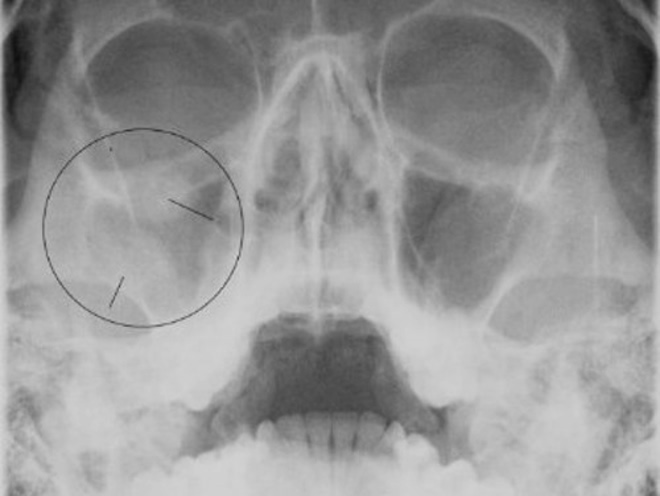
- Рентгенологическое исследование. Это один из самых распространенных и недорогих методов, который позволяет подробно изучить все особенности строения костей черепа, пазух, а также наличие и уровень гноя в них, наличие или отсутствие кист, инородных тел, полипов и всего тому подобного. Если есть гнойный гайморит, то врач четко увидит на снимке заполненные гноем пазухи (только одну или обе).
 Как правило, для постановки диагноза достаточно сочетания первых двух методов.
Как правило, для постановки диагноза достаточно сочетания первых двух методов. - Компьютерная томография (КТ). Это очень точный и чувствительный, но при этом дорогой (и вследствие этого редко используемый) метод диагностики. С помощью него можно определить размеры каждой пазухи, наличие в них жидкости и ее количество, наличие каких-либо осложнений. Несмотря на дороговизну и недоступность этот метод все же незаменим при тяжелых травмах лицевых костей черепа, сложных формах гайморита, при хроническом гайморите и при возникновении каких-либо осложнений. Метод противопоказан беременным.
- Магнитно-резонансная томография (МРТ). Это тоже один из самых эффективных и высокоточных методов, дает такие же результаты, как и КТ и назначается по тем же показаниям.
- Эндоскопическое исследование пазух черепа. Это относительно молодой метод и на данный момент используется он только в узкоспециализированных клиниках, так как требует особого оборудования и специалистов. В носовой ход при использовании местно анестезии вводится специальный инструмент – эндоскоп, используемый для изучения строения и формы носовых пазух, а также для взятия биологического материала для дальнейшего его изучения.
 Используется чаще всего при диагностике запущенного гайморита с осложнениями.
Используется чаще всего при диагностике запущенного гайморита с осложнениями. - УЗИ пазух носа. Это универсальный метод, который не имеет противопоказаний, легко выявляет форму пазух, наличие и количество гноя, однако назначается довольно редко, так как требует специального оборудования и специально обученного персонала.
- Лечебно-диагностическая пункция. Активно используется в странах СНГ и назначается при отсутствии альтернативных методов. Под местной анестезией через носовой проход производится прокол носовой пазухи специальной длинной иглой и берется вещество, наполняющее пазуху. После этого она промывается антисептическим раствором, а полученный материал отправляется на исследование.
Медикаментозное и хирургическое лечение
Традиционные методы лечения заболевания
Лечение острого верхнечелюстного синусита назначается только врачом и зависит от факторов, вызвавших заболевание. Главное, на что направлено лечение в любом случае — это снятие отека слизистой, чтобы открылись соустья, и слизь с гноем могли выйти наружу.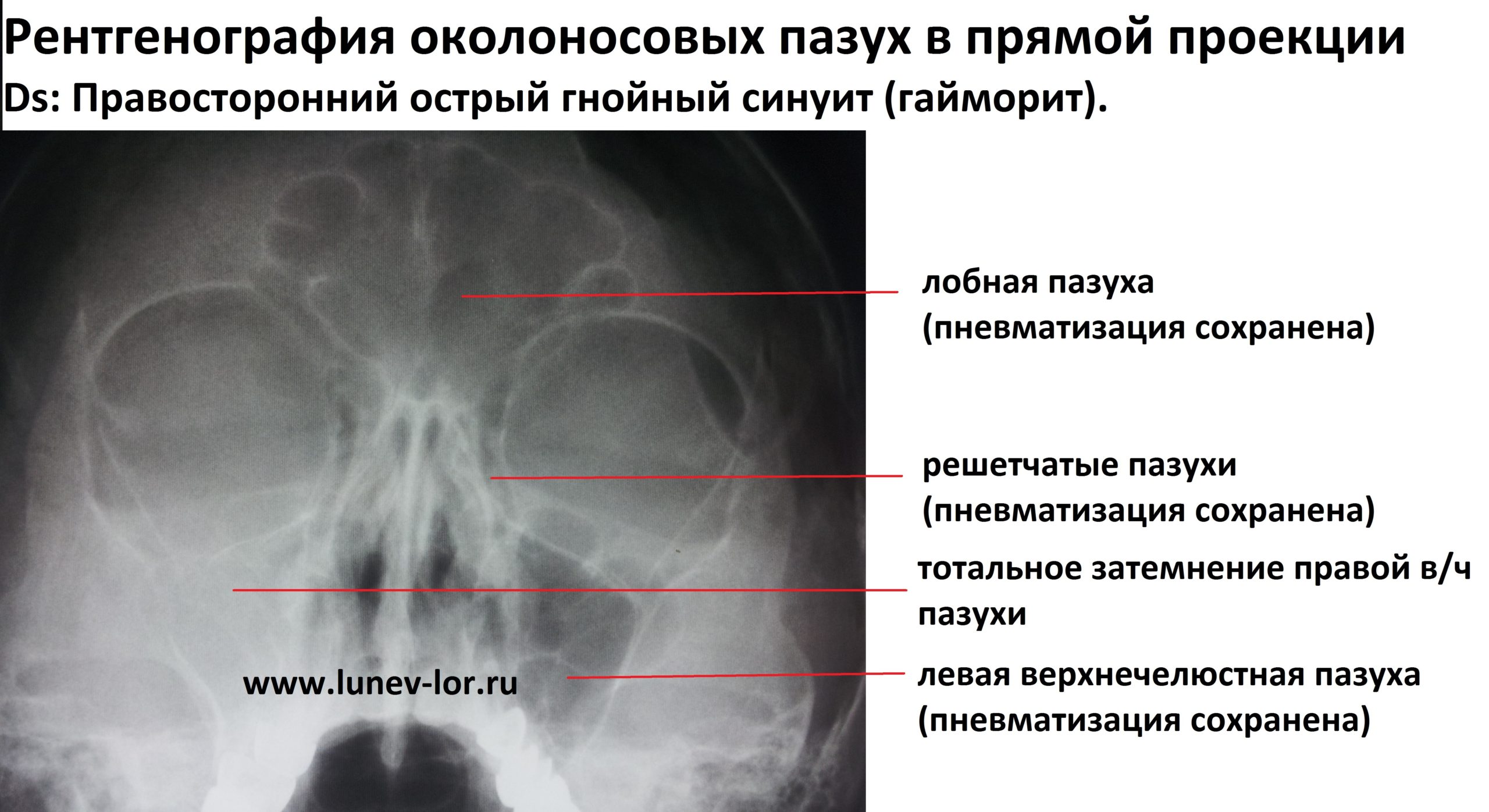
Если начать лечение гайморита своевременно, то будет достаточно одного только медикаментозного лечения. В этом случае проводят мягкую антибактериальную терапию, используя антибиотики средней силы. Назначаются препараты, помогающие снять отек, а также сосудосуживающие средства. Врачом также зазначаются смягчающие средства для восстановления поврежденной слизистой носовой полости, а также слизистой пазухи, в которой произошло воспаление.
Организм избавляют от микробов и гнойных масс, скопившихся в пазухах. Для этого синусы промывают Аквалором, Аква Марисом или Долфином. Пациенту могут назначить процедуру под названием «кукушка» — это промывание всех околоносовых пазух с целью извлечения слизи и гноя, а также антибактериальной обработки.
Когда гной из пазух полностью удален наступает очередь дополнительного лечения, поэтому пациенту надо будет посетить несколько сеансов инфракрасной лазерной и виброакустической терапии и кварцевания слизистой оболочки носовых ходов (УФО).
Когда болезнь уже запущена и одними только медикаментами излечить недуг невозможно, для извлечения из синуса слизи и гноя, пациенту назначается пункция гайморовой пазухи.
Это эффективная методика, которая применяется даже чаще, чем нехирургические методы. Под местной анестезией в самом тонком месте пазуха прокалывается специальной иглой, и с помощью её извлекается вся жидкость и доставляется лекарство в синус.
Народные методы лечения
Лечение гайморита — советы народной медицины
Народные методы тоже очень эффективны, однако использовать их можно только с разрешения врача и в дополнение к основному лечению, назначенному специалистом.
Промывание носа. Его можно делать с помощью следующих растворов:
Ингаляции. Вдыхание целебных паров тоже чрезвычайно полезно, и для этого можно использовать следующие растворы и отвары:
- отвар лаврового листа
- отвар из смеси чистотела, ромашки и подорожника
- отвар из смеси календулы, эвкалипта и малины
- отвар из смеси зверобоя, ромашки, тысячелистника и чистотела
- эфирные масла герани, мяты, чайного дерева, эвкалипта, сосны, пихты
Полезное видео — Лечение гайморита.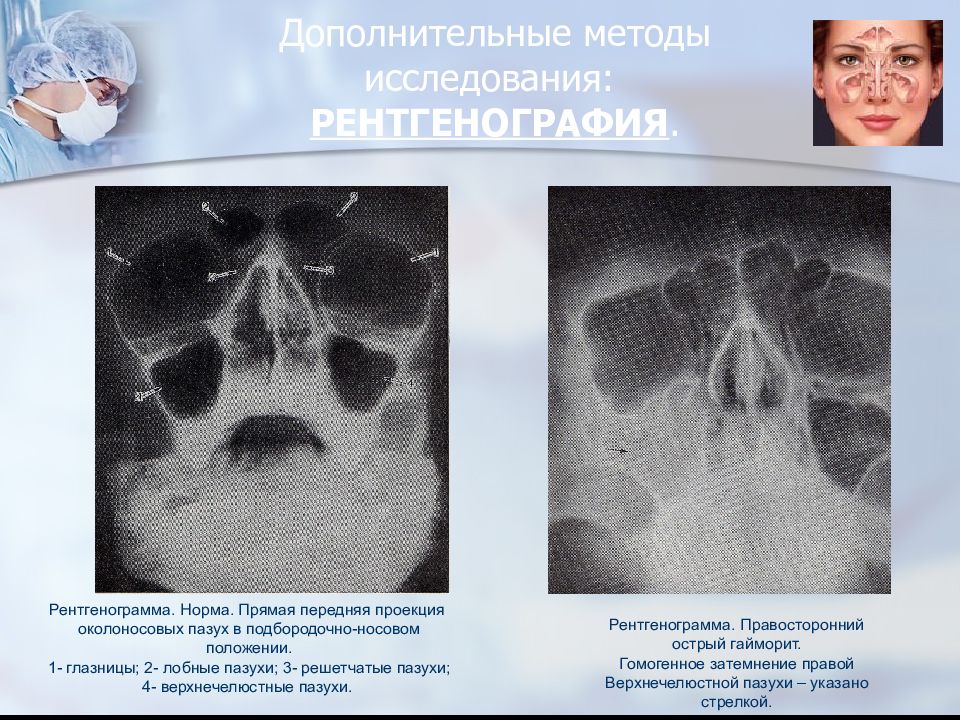
Компрессы. Они прикладываются к области пораженной пазухи и хорошо помогают снять отек и воспаление. Можно использовать следующие компрессы:
- горячие лепешки из глины
- салфетка или тампон, смоченный в отваре лаврового листа
- лепешка из натертого прополиса и густого меда
- салфетка или тампон, смоченная в свежем соке редьки, а затем в растительном масле
Возможные осложнения
Последствия неправильного лечения
Крайне важно своевременно начать лечение гайморита, так как заболевание может перетекать в другие, более опасные формы, среди которых следующие:
- Абсцесс глазницы. Так как гайморит – это гнойное воспаление, массы могут проникать сквозь костные перегородки и вырываться в другие ткани, поэтому воспаление переходит и на соседние органы. Ближайший орган к верхнечелюстным пазухам – это глаза, поэтому воспаление может легко перейти и на них.

- Менингит. Это одно из самых опасных осложнений, так как гнойное воспаление переходит на мягкие оболочки головного и спинного мозга.
- Острый отит. Через глотку инфекция через евстахиеву трубу попадает в среднее ухо и вызывает там острое воспаление.
- Сепсис. Это заражение крови, которое возникает при наличии гнойного очага воспаления и резкого снижения иммунитета. Бактерии попадают в кровь и разносятся по всему организму, провоцируя воспаление в других органах.
Методы профилактики гайморита просты и банальны. Укрепляйте иммунитет с помощью спорта и правильного, сбалансированного питания. Займитесь закаливанием, бегом, начните регулярно ходить в бассейн или в тренажерный зал, в конце концов, хотя бы просто почаще совершайте активные прогулки по лесу. Употребляйте свежие фрукты и овощи, соблюдайте баланс белков, жиров и углеводов.
Чтобы избежать возникновения гайморита из-за проблемных зубов, регулярно посещайте стоматолога и тщательно следите за гигиеной полости рта.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Поделись с друзьями! Будьте здоровы!
хроническая и острая формы. Симптомы и лечение верхнечелюстного синусита
Гайморит – заболевание, при котором воспалительный процесс затрагивает слизистую оболочку носовых верхних пазух через соустья носа. В медицине недуг носит название острый верхнечелюстной синусит. Возбудителями заболевания являются бактерии, грибы и вирусы. В результате их патогенного воздействия слизистая оболочка придаточных полостей носа воспаляется. Верхняя пазуха тесно взаимосвязана с зубным рядом челюсти, поэтому часто болезнь имеет одонтогенную форму. Нередко развивается верхнечелюстной хронический синусит, который гораздо тяжелее поддаётся лечению. Обострение воспаления чревато серьёзными осложнениями.
Виды заболевания
Острый верхнечелюстной синусит может иметь несколько форм. Различают:
- Гипертрофическую отёчную;
- Отёчно-катаральную;
- Смешанную слизисто-гнойную;
- Гнойную;
- Одонтогенную:
- Аллергическую;
- Гематогенную.

По локализации воспаление бывает односторонним и двухсторонним. Правосторонний верхнечелюстной синусит развивается в правой пазухе носа. Левостороннее воспаление наблюдается в левой полости. Двухсторонний процесс затрагивает несколько носовых участков с обеих сторон органа. Заложенность носа и изменения в тканях вызывают достаточно тяжёлые симптомы. Нередко к основному недугу присоединяются вторичные инфекции дыхательных путей.
Синусит верхнечелюстных пазух может развиваться от инфекций зубов. Больному человеку требуется регулярно посещать стоматолога и лора и устранять затяжные инфекции. Именно они являются причинами не вылеченного полностью синусита. Верхнечелюстной хронический синусит приводит к образованию полипов, инфицированию дыхательных путей и аденоидов.
Острый гнойный верхнечелюстной синусит
Гипертрофическая отёчная форма характеризуется:
- Большой длительностью заболевания;
- Слизистыми выделениями – серозными и гнойными;
- Наличием кист;
- Заложенностью пазух;
- Высокой температурой.

В области верхних пазух возникает сильный болевой синдром. При гайморите часто ощущается головная боль. Во время пальпации и наклонах головы она усиливается. Ухудшается общее самочувствие, развивается слабость мышц. Поскольку носовая полость связана со слёзными протоками, то наблюдается слезоточивость. Острый верхнечелюстной синусит провоцирует атрофию слизистой оболочки носа, потерю обоняния, обильные гнойные выделения.
Верхнечелюстной хронический синусит
Хроническая форма заболевания может быть вызвана аллергической реакцией или гематогенными причинами. Характерными симптомами являются:
- Нейрогенное расширение сосудов;
- Отёк слизистой оболочки;
- Обильные серозные выделения;
- Головные боли;
- Заложенность носовых пазух.
Верхнечелюстной синусит развивается на фоне непрекращающегося аллергического насморка. Хроническое течение болезни может быть вызвано присутствием какой-либо инфекции в организме, постоянным раздражением слизистой оболочки, вирусами верхних дыхательных путей. Длительность хронического воспалительного процесса – от 3-х недель до нескольких месяцев.
Длительность хронического воспалительного процесса – от 3-х недель до нескольких месяцев.
Одонтогенный верхнечелюстной синусит
Причиной такой формы являются не вылеченные инфекции зубного ряда. Инфекция быстро распространяется в ротовой полости и носовых пазухах от больных кариозных зубов. Нередко развивается продуктивная форма болезни – гиперпластические изменения в полостях носа. Виновниками гайморита выступают корни малых и больших зубов. Они выступают в челюстную пазуху и вызывают гнойное воспаление. Максиллярный синусит развивается от того, что нижние стенки полостей носа очень тонкие. Через них легко проникают зубные инфекции.
Симптомы данной формы:
- Внутричелюстная боль;
- Болезненные ощущения в гайморовых пазухах;
- Заложенность верхних отделов носа;
- Серозные выделения;
- Воспаление верхнечелюстной пазухи;
- Головные боли;
- Повышенная температура.

Воспаление слизистой оболочки и заложенность пазух требует незамедлительного обращения к врачу. Если специалист диагностирует острый гнойный верхнечелюстной синусит, лечение может занять длительное время. Иногда терапия продолжается несколько месяцев до полного прекращения симптомов. Очень важно, чтобы врач правильно определил причины возникновения гайморита. Необходимо также устранить инфекции зубного ряда и челюсти, чтобы окончательно избавиться от болезни.
Тщательный осмотр верхнечелюстной пазухи позволит специалисту выявить наличие патологий и изменений в структуре тканей. Гайморит поражает надкостницу, нарушает вентиляционную и дренажную функции носа. Частым возбудителем заболевания является стрептококк. Микробы быстро размножаются в носовых полостях. Лечение правостороннего или левостороннего верхнечелюстного синусита необходимо доверить только квалифицированному специалисту. Врач проведёт необходимую диагностику, выявит причины возникновения болезни и назначит эффективную терапию.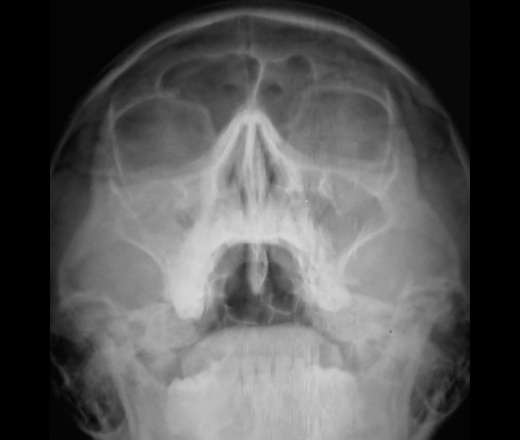
PPT — ОСТРЫЙ СИНУСИТ Презентация PowerPoint, скачать бесплатно
ОСТРЫЙ СИНУСИТ Профессор Самир Али Бафаких Отделение отоларингологии КГУ Профессор Самир Бафакее
паран. клиновидные пазухи • «Передние» и «задние» пазухи • Выстилка пазух представляет собой псевдостратифицированный столбчатый эпителий (респираторный эпителий), который непрерывен с носовым эпителием Проф.Sameer Bafaqeeh
АНАТОМИЯ (продолжение) • Слизистая оболочка выделяет слизь, которая улавливает бактерии • Слизистая оболочка естественным образом выдавливается через устье пазухи, чтобы отхаркивать или проглотить • Дренаж верхнечелюстных и лобных пазух проходит по круговой схеме естественная остия Проф. Самир Бафаких
Решетчатая пазуха • Появляются в виде выпячиваний боковой стенки носа примерно на третьем месяце беременности • Присутствуют при рождении, взрослый размер к 12 годам • Разделены землей (базальные ) ламеллы в передний и задний решетчатые кости, которые впадают в средний и верхний проходы соответственно проф. Sameer Bafaqeeh
Sameer Bafaqeeh
Решетчатый синус, продолжение • Состоит из вертикальной и горизонтальной пластин • Вертикальная пластина разделена на две части: перпендикулярная пластина этмоидов и crista galli • Горизонтальная пластина латерально известна как фовеа ethmoidalis и медиально в виде решетчатой пластинки • Медиально — это пластинка папируса. Проф. Самир Бафакее
Решетчатая пазуха, продолжение • Кровоснабжение осуществляется как из внешней, так и из внутренней ветвей сонной артерии, через сфенопалатин, переднюю и нижнюю части сонной артерии. задние решетчатые артерии • Иннервация от V2 и V3 Проф.Sameer Bafaqeeh
Верхнечелюстные пазухи • Самая большая пазуха • Пирамидальная форма с вершиной около скуловой дуги • У ребенка нижняя граница около дна носа. У взрослых на 1 см ниже дна носа • Дно над верхнечелюстными зубами, которое часто тонкое и растрескивается над корнями зубов Проф. Самир Бафаких
Пазухи верхней челюсти, продолжение • Подглазничный нерв проходит вдоль крыши и часто расщепляется. Подвержены риску во время антральных процедур • Устья пазухи расположены спереди в среднем проходе канала • Дополнительные устья обычно располагаются ближе кзади и являются признаком хронического заболевания Проф.Sameer Bafaqeeh
Верхнечелюстная пазуха, продолжение • Кровоснабжение осуществляется из отделов верхнечелюстной артерии • Иннервация осуществляется через V2 • Постганглионарные симпатические волокна проходят от VII через клиновидно-небный ганглий и больший поверхностный каменистый нерв
Фронтальный синус • Начинается как выпадение передней носовой капсулы примерно на четвертый месяц развития • Редко присутствует при рождении; обычно не видны до 2-х лет. • Большая изменчивость в размерах; врожденно отсутствует у 5% Проф.Sameer Bafaqeeh
Фронтальная пазуха, продолжение • Дренажи во фронтальную выемку в среднем проходе около верхней части воронки. из одноименных нервов Проф. Самир Бафаких
Клиновидные пазухи • Начинается как выпячивание верхнего носового свода примерно на четвертом месяце беременности • Редко присутствует при рождении, обычно наблюдается в возрасте около 4 лет • Втекает в верхний носовой ход в клиновидно-этмоидальном кармане • Остия переменного размера Проф.Sameer Bafaqeeh
Клиновидные пазухи, продолжение • Зрительный нерв лежит сверху • Мост лежит сзади • Кавернозный синус расположен латерально, вместе с CNIII, IV и VI и сонной артерией • Сонная артерия раскрывается на 50% образцов Проф. Самир Бафаких
Клиновидные пазухи, продолжение • Кровоснабжение внутренней и наружной сонных артерий через клиновидно-небную (нижнюю) и заднюю решетчатые артерии (крыша) • Иннервация от V2 и V3 Проф.Sameer Bafaqeeh
Патофизиология синусита • Выстлана респираторным эпителием • Слизистая оболочка состоит из двух слоев: поверхностного вязкого слоя и нижележащего серозного слоя. • Реснички бьются в серозном слое, перемещая одеяло к естественному отверстию • Нормальное функционирование зависит от открытого отверстия, функции ресничек и качества слизистой. Проф. Самир Бафакее
Патофизиология синусита, продолжение • Наиболее важный патологический процесс в заболевание — закупорка естественной устья • Обструкция ведет к гипооксигенации • Гипооксигенация приводит к дисфункции ресничек и ухудшению качества слизистой оболочки • Дисфункция ресничек приводит к задержке секрета Проф.Самир Бафакее
Патофизиология синусита, продолжение • Местные факторы могут нарушать функцию ресничек. Холодный воздух «оглушает» эпителий, что приводит к задержке секрета. Одеяло осушается сухим воздухом. • Анатомические факторы, например, полипы, опухоли, инородные тела и ринит, блокируют устье • Синдром Картагенера (синдром неподвижных ресничек) Проф. Самир Бафаких
Патофизиология синусита, продолжение • Острый синусит определяется как менее длительное заболевание более одного месяца • Подострый синусит определяется как заболевание продолжительностью от 1 до 3 месяцев • Хронический синусит определяется как заболевание, продолжающееся более трех месяцев и обычно вызванное неадекватно леченным острым или подострым заболеванием. Проф.Sameer Bafaqeeh
Патофизиология синусита, продолжение • Острый синусит и подострый синусит лечат медикаментозно • Хронический синусит считается необратимым только с помощью медикаментозной терапии, и в настоящее время считается, что оксигенация носовых пазух через открытие устья является основным лечение Проф. Самир Бафаких
Анамнез и физикальное обследование • Острый синусит проявляется в виде боли над инфицированными участками, с головной болью или без нее • Боль при пальпации обычна при переднем синусите, но обычно отсутствует в задних пазухах • Задние пазухи проявляются в виде битемпоральных или макушных головных болей • Присутствуют лихорадка, недомогание, выделения из носа Проф.Sameer Bafaqeeh
Анамнез и физикальное состояние, продолжение • Хронический синусит обычно проявляется со слизисто-гнойными выделениями, но лихорадки обычно нет. перфорации и отклонения Проф. Самир Бафаких
История и физика • Диагностика в основном клиническая, но можно использовать рентгенограммы • Иногда можно использовать просвечивание пазух, но из-за различий в размере пазух и проходимости эти тесты являются ненадежно • Антральный лаваж может быть выполнен в некоторых случаях, когда диагноз вызывает сомнения Проф.Sameer Bafaqeeh
Острый бактериальный синусит • Острый синусит можно рассматривать как абсцесс или эмпиему • Краеугольным камнем является дренаж и антибиотики • Дренаж обычно медицинский с местными противоотечными средствами, а иногда и антигистаминными препаратами • В редких случаях, когда медикаментозное лечение не помогает, проводят хирургическое может потребоваться дренаж Проф. Самир Бафакее
Острый бактериальный синусит, продолжение • S. pneumo, H. грипп и M. carrarhalis • Амоксициллин — антибиотик первой линии.Отсутствие реакции на амоксициллин требует расширения охвата клавулоновой кислотой и возможного окрашивания по Граму и посева. • Хирургический дренаж необходим при неэффективности аугментина и местных деконгестантов Проф. Самир Бафаких
Острый бактериальный синусит, продолжаются операции на пазухах • Дренированы пазухи верхней челюсти с помощью антрального лаважа, нижних оконных проемов или средних оконных прорезей • Фронтальные пазухи дренируются путем трепанации, дренаж остается на месте и орошается дважды в день до тех пор, пока не будет наблюдаться дренаж через лобный проток. • Этмоидэктомия дренирует решетчатые кости Проф.Sameer Bafaqeeh
Острый грибковый синусит • Нечасто • Наблюдается обычно при иммунодефиците • Аспергиллезе, мукормикозе, кандидозе, гистоплазмозе и кокцидиомикозе выявлено • Установлен посев на аспергиллез на основе биопсии.
Острый грибковый синусит, продолжение • Аспергиллез — распространенный патоген, вызываемый почвой, фруктами, овощами, зерновыми, птицами и млекопитающими. • Подозревает, если виден темный жирный материал. Проф.Самир Бафакее
Острый грибковый синусит, продолжение • Неинвазивный аспергиллез, проявляющийся в виде грибкового комка, обычно в гайморовой пазухе • Инвазивный аспергиллез может поражать кости. • Фульминантный аспергиллез возникает при иммунодефицитном состоянии и поражает соседние структуры. • Терапия при неинвазивных формах — хирургическое иссечение, за которым обычно следует пероральное введение противогрибковых препаратов. Проф. Самир Бафаких.
Острый грибковый синусит, продолжение • Терапия инвазивных форм требует обширного местного удаления раны и внутривенной хирургии B • Мукормикоз встречается в пыли и почве и проникает через дыхательные пути. • Грибок поражает сосудистые каналы и вызывает геморрагическую ишемию и некроз. • Часто приводит к летальному исходу.Смертность 90% среди пациентов с ослабленным иммунитетом Профессор Самир Бафаких
Острый грибковый синусит, продолжение • Кетоацидоз предрасполагает к мукормикозу, поскольку грибок процветает в кислой среде • Первоначально рассматривается как нагрубание носовых раковин и образование опухолей, сопровождающееся ишемией прилегающий нос • Лечится радикальной хирургической обработкой раны, амфотерицином B и коррекцией основного иммуносупрессора Проф. Самир Бафакее
Осложнения: Мукоцеле • Мукоцеле — хронические кистозные поражения пазух, выстланных псевдостратифицированным эпителием, часто требующие медленного расширения • лет • Этиология обсуждается.Либо из-за обструкции устья, либо из-за простой обструкции малой слюнной железы • 30% являются идиопатическими. Проф. Самир Бафаких
Осложнения: Мукоцеле • Часто отмечается при рутинной компьютерной томографии верхнечелюстных пазух. Лечение не требуется, за исключением случаев, когда они расположены вблизи естественной устья • Важно распознать мукоцеле лобной пазухи, поскольку они вызывают проптоз и даже слепоту • Терапия включает облитерацию носовых пазух Проф. Самир Бафаких
Осложнения: Мукоцеле • Сфеноидальные и решетчатые мукоцеле встречаются реже • Наблюдаются головные боли в макушке и боли в носу • Лечение противоречивое; широко распространен дренаж в носовой свод Проф.Sameer Bafaqeeh
Осложнения: Орбитальная • Орбита отделена от решетчатой кости тонкой пластинкой папируса. • Первым признаком поражения глазницы является воспалительный отек век.
Осложнения: орбитальные • Пять классификаций орбитальных осложнений 1) Воспалительный отек: отек век в остальном нормальный. 2) Орбитальный целлюлит: диффузный отек 3) Поднадкостничный абсцесс: обычно наблюдается рядом с папирусной пластинкой 4) Орбитальный абсцесс: скопление внутри орбиты 5) Тромбоз кавернозного синуса: двусторонний Проф.Sameer Bafaqeeh
Осложнения: Орбитальные • Орбитальные осложнения, иногда наблюдаемые при лобном синусите из-за тонкого дна пазухи • Известная как опухоль Потта • Лечение воспаления орбиты и целлюлита проводится внутривенными антибитоями с дренажом из пазухи или без него Проф Самир Бафакее
Осложнения: Орбитальные • Абсцессы лечат хирургическим дренированием и внутривенным введением антибиотиков • Показания к хирургическому дренированию включают прогрессирующий орбитальный целлюлит, симптомы, которые не проходят, абсцесс, потеря остроты зрения Проф.Sameer Bafaqeeh
Осложнения: тромбоз кавернозного синуса • Высокая смертность • Обычно возникает в результате ретроградной передачи через бесклапанные вены, ведущие в кавернозный синус • Обозначается двусторонним поражением орбиты, прогрессирующим хемозом, T 105F • Лечение дренированием, внутривенное введение антибиотиков • Гепарин вызывает споры Проф. Самир Бафаких
Осложнения: Внутричерепные • Наблюдается субдуральный абсцесс, внутричерепной абсцесс, менингит • Менингит часто встречается у детей • От 1/3 до 2/3 всех субдуральных абсцессов, предположительно вызванных синуситом • Ригидность затылочной кости Первый симптом • Консультация нейрохирурга для лечения ДЦП, хирургического дренирования Проф.Sameer Bafaqeeh
Радиология • Обычные пленки, как правило, устарели • Исключения включают подтверждение уровней жидкости в воздухе при остром синусите, а также оценку размера и целостности придаточных пазух носа • КТ — исследование выбора при хроническом синусите, но обычно не полезен при остром синусите в качестве диагноза, в первую очередь клинического. Проф. Самир Бафаких
Радиология: обычные пленки • Три общих вида: Уотерса, Колдвелла и сбоку • Вид Воды с носом и подбородком на пленке.Полезно для гайморовых пазух • Вид Колдуэлла с носом и лбом на пленке. Полезен для лобных и решетчатых пазух • Боковая пленка полезна для клиновидных пазух Проф. Самир Бафаких
Рентгенология: обычные пленки, продолжение • Вирусный синусит обычно проявляется как минимальное утолщение слизистой оболочки • Бактериальный синусит чаще бывает односторонним и проявляется в воздушной жидкости уровень • Аллергический ринит чаще двусторонний и с большим утолщением слизистой оболочки Проф. Самир Бафаких
Слизистые носовые пазухи — офтальмологические проявления, радиологическая визуализация, эндоскопическая эндоназальная марсупилизация и исход
1.Введение
Langeback впервые описал мукоцеле придаточных пазух носа в 1820 году. Только в начале 1900-х годов мукоцеле получил свое название от Rollet и популяризировал Gerber, который опубликовал 178 случаев. В 1995 году Ламберт назвал лобное или решетчатое мукоцеле наиболее частым состоянием носа, вызывающим проптоз [1]
Мукоцеле — это слизистая оболочка, выстланная эпителием, содержащая мешок, который заполняет околоносовые пазухи и может расширяться за счет альтернативной резорбции кости и образования кости. .Мукоцеле возникает, когда устье пазухи или отдел перегородки пазухи закупориваются, в результате чего полость пазухи заполняется слизью или становится безвоздушной. Мукоцеле околоносовых пазух может возникнуть в результате воспаления, опухоли, травмы или хирургического вмешательства [2]. Из-за анатомической близости орбиты патологический процесс мукоцеле придаточных пазух носа легко повлияет на орбиту [3,4]. Анатомически лобная, решетчатая, клиновидная и верхнечелюстная пазухи соприкасаются с орбитой.Верхнечелюстная пазуха разделяет дно орбиты, лобная пазуха является частью крыши глазницы, решетчатая пазуха проходит вдоль большей части медиальной стенки орбиты, а клиновидная пазуха почти полностью окружает верхушку глазницы [3, 4]. Таким образом, мукоцеле придаточных пазух носа может легко повлиять на орбиту и вызвать офтальмологические симптомы, такие как проптоз, нечеткое зрение и смещение глазного яблока [4,5]. Пациенты с околоносовыми мукоцеле с орбитальными симптомами часто сначала осматриваются офтальмологом, а затем направляются к оториноларингологу [5].Иногда они могут проявляться внутричерепными осложнениями.
Важно отличить мукоцеле от удерживающей слизи кисты. Удерживающая слизь киста — это просто заполненный жидкостью мешок вдоль слизистой оболочки носовых пазух, который не расширяется и не проникает в глазницу, нос или мозг и в подавляющем большинстве случаев не вызывает проблем. Примечательно, что удерживающие кисты слизи в носовых пазухах встречаются чаще, чем ожидалось. Фактически, около 30-40% населения, не имеющего абсолютно никаких жалоб на проблемы с носовыми пазухами, будут иметь кисты придаточных пазух носа при выполнении компьютерной томографии.Большинство ретенционных кист носовых пазух самопроизвольно сокращаются или не изменяются в размере в течение длительного времени [6]. При отсутствии связанных жалоб подход «подождать и посмотреть» может быть подходящей стратегией лечения этих ретенционных кист.
2. Материалы и методы
С 2005 по 2012 год 13 пациентов с мукоцеле околоносовых пазух прошли широкую эндоскопическую эндоназальную марсупилизацию в Медицинском центре UKM в Куала-Лумпуре, Малайзия. Был проведен обзор полных медицинских карт пациентов, включая амбулаторные истории болезни, операционные записи и отчеты о визуализации и гистопатологии.Были рассмотрены рентгенологические изображения (КТ / МРТ) на предоперационной коронковой и аксиальной проекциях.
3. Результаты
Демографические данные по 13 пациентам включают возраст, пол, расу, клиническую картину, тип выполненной радиологической визуализации, детали хирургического вмешательства и послеоперационное наблюдение, перечисленные в таблице 1. Наиболее общей пазухой была лобная, затем решетчатая, верхнечелюстная и клиновидная (таблица 2). Наиболее частой клинической картиной была головная боль, за которой следовали глазные и назальные симптомы (таблица 3).На рис. 1 показано рентгенологическое изображение правой решетчатой мукоцеле у взрослого пациента с диплопией и головной болью. На рис. 2 показано рентгенологическое изображение крупного правого лобного мукоцеле у взрослого пациента с головной болью, снижением зрения и проптозом. На рис. 3 показано рентгенологическое изображение мукоцеле клиновидной кости у ребенка с головной болью и рвотой. На Рисунке 4 показано рентгенологическое изображение мукоцеле левой верхней челюсти у взрослого пациента с заложенностью носа и выделениями с неприятным запахом.
| Пациент / возраст / пол / раса | Презентация | Поражение носовых пазух при эндоскопии | |||
| 1.40 / M / C | припухлость над глазницей, отсутствие диплопии или назальных симптомов | Поражение левого лобного и решетчатого пазух | КТ: расширяющаяся кистозная масса Lt лобно-решетчатой области | Эндоскопическая маскупиализация лобно-решетчатой кости 308 Симптомидальная мукоидная Наблюдение через 1 год без признаков рецидива | |
| 2. 59 / M / C | Отек правой лобной части с диплопией | Поражение правой лобной пазухи | КТ: Расширяющееся кистозное поражение, проталкивающее перегородку межфронтальной пазухи с поражением крыши глазницы | Краниализация бикорональным лоскутом с эндоскопической эндоназальной фронтальной синусотомией и марсупилизацией | Отсутствие симптомов через 1 год наблюдения без признаков рецидива |
| 3.40 / M / M | Носовая блокада, ринорея с аносмией | Поражение правого лобного синуса с двусторонним полипозом носа | CR & MRI: Расширяющееся кистозное образование в лобной области справа с внутричерепным расширением, без признаков масс-эффекта или увеличения кольца | Эндоскопическое правое фронтальная синусотомия и двусторонняя этмоидэктомия с марсупилизацией | Улучшение симптомов без признаков рецидива носовых полипов через 6 месяцев наблюдения |
| 4.55 / F / M | Головные боли с диплопией справа | Поражение правых решетчатых пазух | КТ и МРТ: Расширяющееся образование правой решетчатой кости с истончением lamina papyracea | Эндоскопическая передняя и задняя этмоидэктомия с последующей марсупилизацией | без симптомовчерез 6 месяцев вверх без признаков рецидива |
| 5. 59 / M / Бенгальский | Головные боли, проптоз с ограниченным движением левого глаза | Двустороннее поражение лобных пазух | КТ: Расширяющееся образование с поражением двусторонних лобных пазух | Эндоскопическое дренирование двусторонних лобных пазух мукопиоцеле с марсупилизацией | Симптомы отсутствуют через 6 месяцев без признаков рецидива |
| 6.73 / M / C | Снижение зрения, боль в глазах, головные боли с закупоркой носа | Поражение клиновидной пазухи | КТ: расширяющаяся масса в клиновидной пазухе, сдавливающая зрительные нервы | Эндоскопическая сфеноэтмоидэктомия и марсупиализация | Срок наблюдения без симптомов без признаков рецидива |
| 7. 75 / F / C | Левое эпифора с припухлостью в медиальном уголке глаза | Левый лобно-решетчатый синус Поражение | КТ: помутнение левого лобного и решетчатого пазух | Эндоскопическая левая лобная синустома с передней и задней этмоидэктомией с марсупиализацией | Отсутствие симптомов через 1 год наблюдения без признаков рецидива |
| 8.71 / F / C | Закупорка правого носа, ринорея, чихание с эпифорой | Поражение правой верхнечелюстной пазухи | КТ: гиподенситная масса в правой верхнечелюстной пазухе с ремоделированием верхней челюстной стенки и твердой пластины | Эндоскопическая правосторонняя ММА 284 с марсупиализацией | бесплатно через 6 месяцев без признаков рецидива |
| 9. 63 / F / C | Боль в левом глазу с ухудшением зрения и головными болями | Поражение левого клиновидно-решетчатого синуса | КТ и МРТ: двустороннее помутнение решетчатой кости и клиновидные пазухи с признаками компрессии зрительного нерва и кавернозного синуса | Эндоскопическая этмосфеноидэктомия с марсупиализацией | Отсутствие симптомов через 1 год наблюдения без признаков рецидива |
| 10.39 / M / I | Головные боли с протозом и диплопией справа | Поражение правого лобного синуса | МРТ: помутнение внутри правого лобного синуса с массирующим воздействием на правую верхнюю и медиальную стенку | Эндоскопическая правая лобная синусотомия с марсупиализацией | Улучшение симптомов без признаков рецидива через 1 год наблюдения |
| 11. 8 / M / I | Головные боли с рвотой | Поражение клиновидной пазухи | МРТ: Расширяющееся образование в клиновидной пазухе с вовлечением сфеноэтмоидального углубления | Эндоскопическая сфеноэтмоэтомиализация | Симптомы улучшились без рецидива через 3 месяца |
| 12.62 / M / C | Закупорка носа с неприятным запахом из носа | Поражение левой верхнечелюстной пазухи | КТ: расширение левой верхней челюсти | Эндоскопическая широкая левосторонняя ММА с марсупилизацией | НПК после DXT без рецидива |
| 13. 58 / M / M | Закупорка правого носа с выделениями из носа с неприятным запахом | Поражение правой верхнечелюстной пазухи | КТ: расширение правой верхней челюсти | Эндоскопическая широкая правая ММА с марсупилизацией | Симптомы улучшились без рецидива месяцев |
Таблица 1.
Дермографическое изображение 13 пациентов с мукоцеле околоносовых пазух
M — Мужчина
F — Женский
Race-M (малайский), C (китайский), I (индийский)
Rt– правый
Lt — левый
ММА — Антростомия среднего отдела носа
| Фронтальный | Решетчатая втулка | Верхнечелюстная | Клиновидная кость | |||||||||||||||||
| 9017 3 905 | 905 905 9017 904 905 Таблица 2.
| Головная боль | Диплопия | Проптоз | Снижение зрения | Снижение движений глаза случаев | 7 | 2 | 5 | 3 | 2 | 5 | 1 |
Таблица 3.
Клиническая картина симптомов со стороны головы и глаз
Рисунок 1.
КТ-изображение коронарной артерии пациента № 4, показывающее правое ятрогенное лобно-этмоидное мукоцеле с интраоперационным эндоскопическим дренированием и последующее наблюдение через 3 месяца после операции, показывающее явную лобную синустому
Рис. соответствующие аксиальный и коронарный срезы МРТ, показывающие расширяющееся поражение лобной пазухи с потерей зубчатости, указывающей на мукоцеле Рис. 3.
Осевые виды и корональные срезы Т1 и Т2-взвешенных изображений МРТ пациента № 11, показывающих расширение клиновидной кости, указывающее на мукоцеле у 8-летнего индийского мужчины.
Рис. 4.
Осевые виды и коронарные срезы КТ-изображений пациента № 12, показывающие левую расширяющуюся массу в верхнечелюстной пазухе, указывающую на мукоцеле у 62-летнего китайского мужчины.
3.1. Хирургическая техника
Все пациенты оперированы под общим наркозом. Пациента кладут на спину, слегка приподняв голову. Тампон, пропитанный 4% раствором кокаина, помещается в полость носа, чтобы вызвать сужение сосудов слизистой оболочки.Оба глаза обнажены в операционном поле. Под эндоскопической визуализацией вводятся подслизистые инъекции 1% лидокаина с адреналином вдоль боковой стенки носа и средней носовой раковины. Вкратце эндоскопическая эндоназальная марсупилизация выглядит следующим образом: широкая антростомия среднего мясного канала и марсупилизация для мукоцеле верхней челюсти; вначале полная этмоидэктомия с последующим удалением передне-нижней стенки мукоцеле клиновидной кости и марсупилизацией полости по поводу решетчатой и клиновидной мукоцеле; анцинэктомия, передняя этмоидэктомия и расширение лобной ниши (процедура Draf типа 2) и марсупилизация по поводу лобно-решетчатой мукоцеле.Пациенты наблюдаются при еженедельном наблюдении с отсасыванием секрета и промыванием носовых пазух физиологическим раствором в течение одного месяца после операции. Пациенты проходят контрольные осмотры каждые три месяца в течение первого года, а не один раз в год.
4. Обсуждение
Слизистые образования околоносовых пазух редко встречаются у детей, но относительно часто встречаются у взрослых. В литературе этиология мукоцеле у детей сосредоточена на нарушении процесса секреции, таком как муковисцидоз, патологический процесс пневматизации, атопия и травма [7,8].
Мукоцеле обычно вызвано послеоперационной обструкцией устья или вторичным по отношению к травме, но также может проявляться как первичное заболевание. Мукоцеле параназальных пазух чаще всего встречается в лобно-решетчатой области (64%), затем следуют верхнечелюстная пазуха (18,6%), клиновидная пазуха (8,4%) и задняя пазуха решетчатой кости (6,7%) [9], которая была аналогична таковой. в нашем исследовании. Еще одно частое место возникновения мукоцеле находится в надглазничной области решетчатой кости. Первичные мукоцеле клиновидной кости могут быть связаны с хроническим решетчатым синуситом и / или носовым полипозом и редко встречаются изолированно [10].
В обзоре литературы проптоз, периорбитальная боль и нарушение подвижности глаз были наиболее частыми проявлениями мукоцеле в передних околоносовых пазухах, в то время как нечеткость зрения и нарушение подвижности глаз [11] часто наблюдались в слизистых оболочках задних пазух. Мукоцеле передних придаточных пазух носа могут расширять переднюю и медиальную стенки пазух, толкая глазное яблоко наружу и вниз и ограничивая движение экстраокулярных мышц, вызывая проптоз и нарушение подвижности глаз [4, 12, 13].
Естественное развитие слизистых пазух носа состоит из постепенного расширения. Это медленное растущее расширение может привести к ремоделированию, выпуклости и эрозии кости и достичь соседних структур, таких как другие синусы, глазница, скат, основание черепа или мозг. В случае внутричерепного осложнения инфекция может даже привести к таким состояниям, как менингит, субдуральный или абсцесс головного мозга [14]. Распространяясь на соседние структуры, мукоцеле вызывает множество клинических проявлений. Наиболее частыми симптомами являются головные боли, лицевая боль, аносмия, смещение глаз, паралич глаз и нарушение зрения.Визуальные симптомы у пациентов с мукоцеле клиновидной кости включают диплопию, парез глазных мышц, экзофтальм и полную потерю зрения [15, 16, 17, 18]. Следует также знать о необычных проявлениях, включая гипопитуитаризм [19, 20, 21].
Анатомическая близость и хрупкость орбитальных структур объясняют высокую частоту глазных осложнений при синусопатии. Когда зрительный нерв входит в верхушку орбиты из внутричерепной части, нерв охватывает узкий костный канал и находится в непосредственной близости от задней решетчатой кости и / или клиновидной пазухи.В большинстве случаев толщина костной стенки между нервом и пазухами достигает 40-60 мкм [22, 23]. Внутричерепно зрительный нерв покрыт мягкой мозговой оболочкой, паутинной оболочкой и спинномозговой оболочкой. Когда нерв входит в канал, он окружен двумя слоями нервной оболочки: внешний, который является непрерывным с периорбитой, и внутренний, который окружает нерв к глазному яблоку. Канал зрительного нерва можно определить как полукруглую трубку при осмотре с внутренней стороны задней решетчатой кости или клиновидной пазухи.Поскольку канал зрительного нерва содержит нерв и два слоя оболочки нерва без каких-либо мягких тканей, таких как жир, давление из-за расширения мукоцеле может легко повлиять на нерв, если тонкая защитная костная стенка резорбируется или если она врожденная дефисценция.
Затуманенное зрение чаще связано с мукоцеле в задних пазухах, чем в передних околоносовых пазухах, и может влиять на зрительные или другие черепные нервы двумя путями. Во-первых, расширение стенки околоносовых пазух может сдавить зрительный нерв или нарушить его кровоснабжение с последующей атрофией зрительного нерва [12, 24, 25].Во-вторых, неврит зрительного нерва может возникнуть в результате прямого распространения нагноения из соседних придаточных пазух носа через потерю костной ткани или костную трещину [12, 26]. Как компрессия зрительного нерва, так и неврит могут вызвать ухудшение остроты зрения [12, 26]. Помимо зрительного нерва, могут быть задействованы другие черепные нервы (отводящие или глазодвигательные), проходящие через верхушку глазницы или верхнюю глазничную щель, что приводит к нарушению подвижности глаз [12, 25, 26, 27].
В обзоре 47 пациентов, страдающих мукоцеле решетчатой или клиновидной кости, Moriyama et al [28] выявили, что 70% пациентов впервые обратились за помощью в офтальмологическое отделение.Мукоцеле может сдавливать зрительный канал и вызывать нарушения зрения, что в тяжелых случаях приводит к потере зрения. В дополнение к прямому давлению впоследствии возникает ишемия или венозный застой вокруг зрительного нерва [28]. Помимо сжатия и его местных эффектов, воспаление из-за инфекции мукоцеле может распространяться на нерв через зоны костной эрозии. Следовательно, потеря зрения может быть связана с местной воспалительной реакцией, которая реагирует на терапию стероидами [29], но необходима дальнейшая диагностика и немедленное хирургическое дренирование.
Предоперационная диагностика обычно основывается на КТ и МРТ. На компьютерной томографии мукоцеле обычно заполняют структуру пазухи и выступают против соседних анатомических структур, но без инфильтрации, и обычно костные края поражения хорошо определены. МРТ мукоцеле на изображениях, взвешенных как по Т1, так и по Т2, показывает переменную интенсивность сигнала, как показано на рис. 3. КТ предпочтительнее для окончательной оценки, оценки поражения костной ткани и дооперационного планирования. МРТ полезны при оценке орбитального или внутричерепного разрастания и в исключении новообразований или грибковых заболеваний [30].Следовательно, КТ и МРТ дополняют друг друга для диагностической оценки расширяющейся массы вокруг задней решетчатой кости и клиновидной пазухи. При дифференциальной диагностике следует исключить мукопиоцеле, злокачественное новообразование носовых пазух, опухоль гипофиза, краниофарингиому, менингиому или глиому зрительного нерва, внутричерепную хордому, холестеатому и неопластические поражения носоглотки.
При мукоцеле придаточных пазух носа с потерей зрения рекомендуется срочное хирургическое вмешательство. Эндоскопический эндоназальный доступ является наиболее удобным для лечения мукоцеле ввиду легкости доступа, более низкой заболеваемости и уменьшения потенциальных осложнений по сравнению с внутричерепным путем [31].В нескольких недавних публикациях сообщалось об успешных результатах лечения мукоцеле с помощью эндоскопической марсупилизации как основного метода лечения [32]. Он имеет преимущество увеличения операционного поля, является минимально инвазивным, сохраняет структуру носовых пазух и дает хорошие долгосрочные результаты при адекватном послеоперационном уходе. Некоторые состояния не подходят только для эндоскопической хирургии, включая расположенное далеко сбоку лобное мукоцеле, гипертрофическую кость, закрывающую область лобно-носовой впадины, и мукоцеле, вторично возникшее в результате злокачественного новообразования [33].Что касается пациента № 2, обширное мукоцеле с интраорбитальным расширением было удалено с использованием эндоскопического и внешнего доступа через бикорональный лоскут и краниализацию [34].
Мукоцеле околоносовых пазух широко раскрыто, и резецируется достаточная часть стенки или пути оттока для адекватного дренажа и вентиляции. При обнажении твердой мозговой оболочки или периорбитальной стенки стенка мукоцеле действует как покров, и не предпринимается никаких попыток удалить эту слизистую оболочку для защиты орбиты, зрительного нерва, твердой мозговой оболочки и сонной артерии.При адекватной марсупилизации мукоцеле следует ожидать быстрого улучшения остроты зрения, но в случаях полной потери зрения до операции прогноз может быть гораздо хуже. Микродебридер легко используется в эндоназальной хирургии и обеспечивает хороший хирургический результат. Степень улучшения остроты зрения после марсупилизации мукоцеле зависит от тяжести первоначальной потери до операции, способа развития и локализации мукоцеле, а также времени от начала офтальмологического расстройства до хирургической марсупилизации [9].Во избежание необратимого ухудшения зрения и других последствий необходимо незамедлительное хирургическое лечение [3, 18]. Если зрение серьезно ухудшено, следует немедленно провести операцию, желательно в течение 24 часов после появления нарушений зрения [35].
6. Ненеопластические
6.1. Киста слизистой оболочки
Цикты слизистой оболочки придаточных пазух носа часто встречаются при рентгенографии от 12 до 36% [36, 37, 38] . Они широко классифицируются на секреторные и несекреторные кисты [39].Закупорка слизистой оболочки приводит к образованию секреторных кист, которые встречаются реже. Более распространенные несекреторные кисты, вероятно, вызваны накоплением экссудата в слизистой оболочке пазухи, поднимающей эпителиальную выстилку. Этиологические факторы образования кисты остаются неизвестными. Они в основном односторонние, но могут быть двусторонними в 10–20% случаев [40], [41]. Они обычно видны как однородные куполообразные помутнения на компьютерной томографии и обычно являются случайным диагнозом при рентгенографии пазух.
6.2. Антрохоанальполип (ACP)
ACP — это доброкачественное образование, которое возникает из слизистой оболочки верхнечелюстной пазухи и прорастает в носовую полость, достигая хоаны (рис. 5). ACP составляют от 4 до 6% всех носовых полипов, при этом частота встречаемости у детей увеличивается на 33% [42], [43]. ACP обычно односторонние, и лишь небольшое количество зарегистрированных случаев двусторонних полипов [16]. Было высказано предположение, что большинство ACP происходят из задне-медиальной стенки [44]. Средний возраст предлежания составляет 17 лет, и, как сообщается, у мужчин это в два раза чаще, чем у женщин [44].
Рис. 5.
(A) Эндоскопический вид левого антрохоанального полипа с нулевым градусом у взрослого мужчины и (B) коронарный КТ-срез того же пациента, показывающий однородную непрозрачную массу в верхнечелюстной пазухе с сомнением среднего прохода. и продолжение в хоану.
Клинические проявления обычно начинаются с односторонней непроходимости носа, но сообщалось о других симптомах, таких как носовое кровотечение, гнойная ринорея, постназальное истощение, храп, обструктивное апноэ во сне, дисфония и дисфагия [42, 44].
6.3. Грибковые заболевания
Большинство грибковых инфекций носовых пазух вызываются видами Aspergillus. Aspergilus flavus — наиболее частая причина грибкового клубочка носовых пазух. У пациентов с аллергическим грибковым синуситом обычно наблюдаются инфекции, вызываемые дематиозными грибами, такими как Bipolaris, Curvularia или Alternaria. Зигомицеты, такие как Mucorales или Rhizopus, представляют собой хорошо описанные агрессивные организмы, участвующие во многих случаях инвазивного грибкового синусита [45, 46, 47]. Грибковый риносинусит можно классифицировать как инвазивный или неинвазивный (Таблица 5).Прогноз грибковых инфекций носовых пазух больше зависит от проявления заболевания, чем от конкретного возбудителя.
| Неинвазивный | Инвазивный |
| Сапрофитный | Острый инвазивный грибковый синусит | инвазивный грибковый синуситгрибковый синусит |
Таблица 5.
Классификация грибкового синусита
Рис. 6.
Эндоскопический вид правой носовой полости с нулевым градусом, показывающий признаки аллергического муцина у взрослого мужчины с хроническим риносинуситом
Сопутствующий полипоз носа наблюдается в 10% случаев из-за хроническая воспалительная реакция. Грибковый комок гайморовой пазухи часто проявляется односторонним поражением пазух и неумолимыми симптомами риносинусита. Аллергический грибковый синусит характеризуется наличием аллергического муцина у пациентов с симптомами хронического риносинусита, полипоза и IgE-опосредованной реакцией гиперчувствительности к грибковым элементам, что приводит к самовоспроизводящемуся каскаду воспалительных процессов (рис. 6).У пациентов с иммунодефицитом, лихорадкой и симптомами, относящимися к придаточным пазухам носа, необходим высокий индекс подозрения на инвазивный грибковый синусит. КТ околоносовых пазух часто назначают для оценки рефрактерных симптомов. Полное или субтотальное помутнение пораженного синуса не редкость. До 41% продемонстрировали гетерогенное помутнение с кальцификациями (рис. 7). Костная эрозия или склероз от масс-эффекта выявляется в 17–36% [48, 49, 50].
Рис. 7.
КТ-снимок коронарного среза, показывающий гетерогенное помутнение левой носовой полости с кальцификацией у взрослой женщины с грибковым синуситом
6.4. Холестериновая гранулема (CG)
CG — это гистологический термин, используемый для описания сосуществования грануляционной ткани с кристаллами холестерина и гигантскими клетками инородного тела [51]. Состояние хорошо описано в височной кости, но редко встречается в околоносовой области. пазухи [52]. Чаще всего поражается верхнечелюстная пазуха [52, 53]. Сообщается только об одном случае двустороннего поражения верхнечелюстных пазух [53]. КГ чаще наблюдалась у мужчин с соотношением мужчин и женщин 3: 1 и средним возрастом 41 год.Лишь у небольшого числа пациентов в анамнезе ранее были травмы или операции [52, 53].
Факторами, способствующими формированию КГ, являются нарушение вентиляции в костной полости, нарушение оттока и кровотечение [52, 53, 54, 55]. Нарушение дренажа может привести к обструкции венозной и лимфатической циркуляции, что предрасполагает к кровотечению из слизистой оболочки. Недостаточный лимфодренаж не сможет устранить липидные компоненты красных кровяных телец и будет способствовать накоплению кристаллов холестерина.Они действуют как forei
Sinusitis maxillaris — DocCheck Flexikon
Bitte logge Dich ein, um diesen Artikel zu Bearbeiten.
Bearbeiten Синоним: Kieferhöhlenentzündung
Englisch: гайморит
1 Определение
Die Sinusitis maxillaris ist eine häufige Form der Sinusitis mit akuter oder chronischer Entzündung der Schleimhaut einer oder beider Kieferhöhlen (Sinus maxillaris).
2 Einteilung
2.1 … нач Верлауф
3 Урсачен
Zu den dentogenen Ursachen zählen u.a. Folgende:
4 Рисикофакторен
5 Симптом
Die chronische Kieferhöhlenentzündung kann Symptomfrei verlaufen.
6 Диагностика
6.1 Basisdiagnostik
Die Basisdiagnostik beginnt mit der Erhebung der Anamnese und einer klinische Untersuchung. Weiteren Aufschluss gibt ein CT или MRT. Bei akutem Verlauf kann auch eine konventionelle Röntgenaufnahme in okzipitofrontaler Projektion angefertigt werden.
Eine Diagnosesicherung gelingt mit Hilfe der Kieferhöhlenendoskopie. Nach Einführung eines Sinuskops über die Fossa canina или transnasal sieht man eine ödematöse Schwellung und Rötung der Schleimhaut. Im Rahmen der Untersuchung kann auch ein Abstrich und / oder eine Biopsie vorgenommen werden.
Die Durchführung eines Allergietests dient der weiteren Differenzierung der Ursache.
6.2 Zusatzuntersuchungen
7 Терапия
Die Behandlung der Sinusitis maxillaris erfolgt überwiegend konservativ.

 Этот вид гайморита является осложнением аллергического ринита.
Этот вид гайморита является осложнением аллергического ринита.
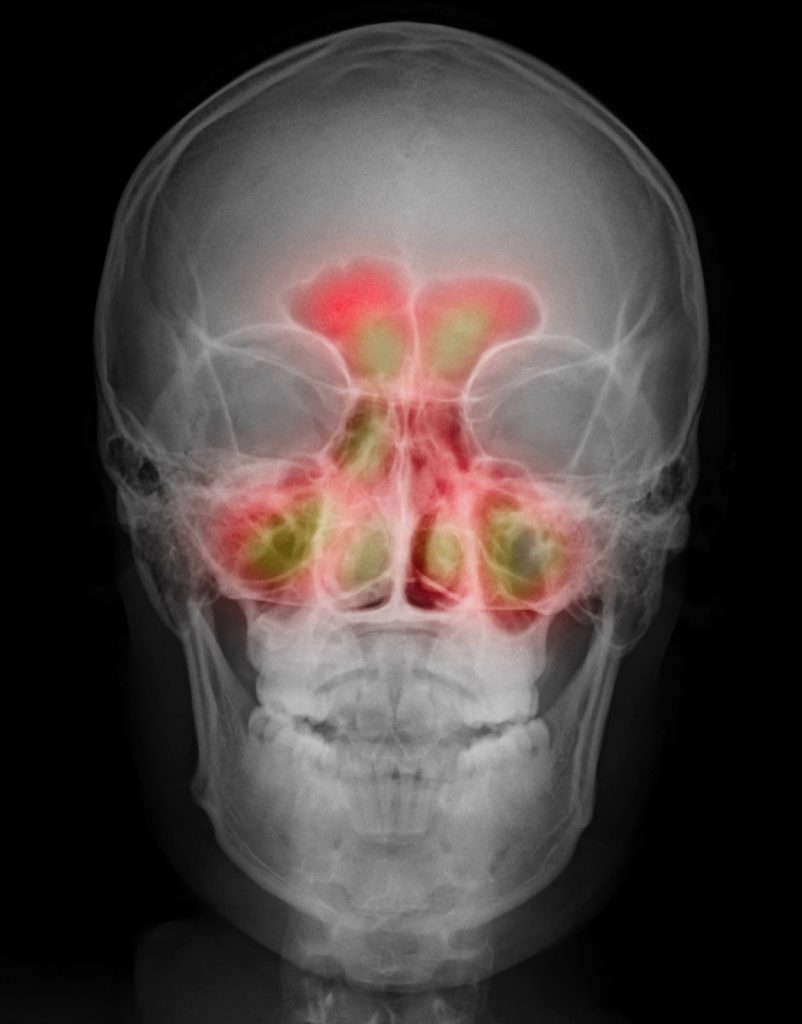
 д.
д.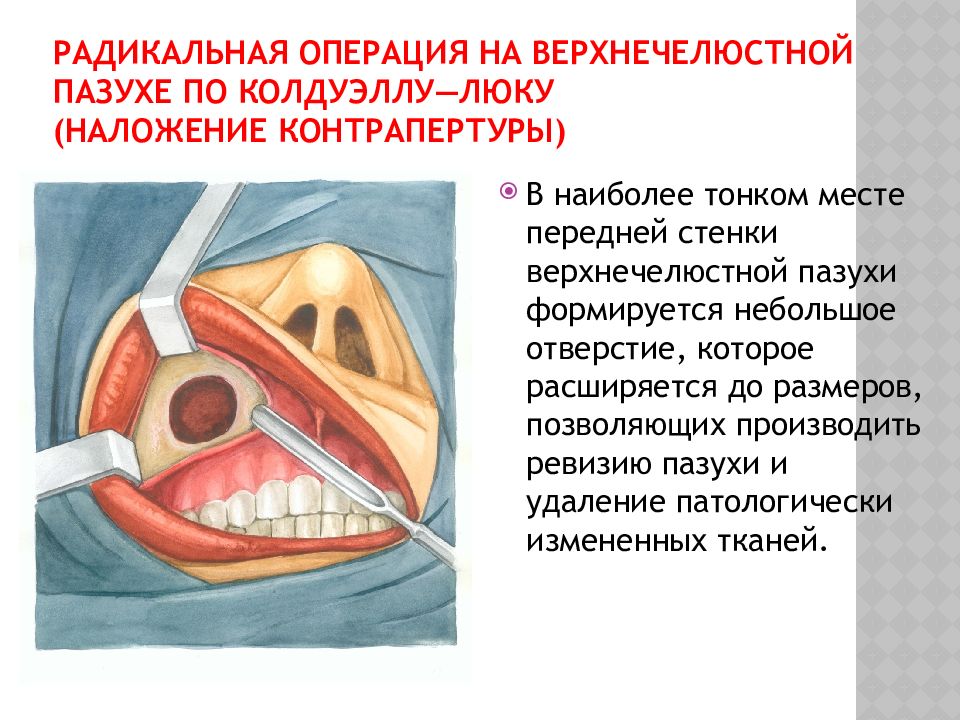 Как правило, для постановки диагноза достаточно сочетания первых двух методов.
Как правило, для постановки диагноза достаточно сочетания первых двух методов.