Основные способы лечения варикоцеле и их особенности
Как можно понять из названия, при развитии варикоцеле страдают вены и нарушается нормальный отток крови. В результате рефлюкса ткани яичка не получают необходимые питательные вещества. Кроме того, из-за варикоцеле может произойти локальное повышение температуры, что неизбежно повлечёт за собой гибель сперматозоидов и нарушение репродуктивной функции у мужчины. Нельзя сказать, что заболевание встречается только у пациентов преклонного возраста, напротив, многочисленные исследования показали, что варикоцеле довольно «молодой» недуг. Именно поэтому врачи призывают не затягивать с диагностикой и лечением заболевания, как правило, операция при варикоцеле заключается в иссечении поражённых венозных участков.
Классические способы
Ещё несколько десятилетий назад наиболее эффективными методиками считались обширные хирургические вмешательства. Сегодня способы лечения варикоцеле всё больше смещаются в сторону малоинвазивных операций. Например, ранее заболевание лечилось по методу Иваниссевича, который можно считать одним из самых первых способов борьбы с варикоцеле. В ходе операции подвздошная область разрезается, благодаря чему врач получает доступ к семенному канатику и лозовидной вене. Поражённые участки иссекаются, после чего разрез зашивается.
Операция Мармара также считается одной из самых проверенных методик лечения варикоцеле. В ходе вмешательства хирург перевязывает вены в яичковой области, после чего проводится их иссечение. В отличие от предыдущего типа операции такое вмешательство не требует создания большого разреза.
Малоинвазивные операции
Лечение варикоцеле всё чаще проводится с помощью микрохирургии. Такие операции характеризуется созданием небольшого отверстия внизу живота пациента, через которое на всю длину выводится яичниковая вена. Хирург полностью иссекает поражённый участок, а вместо удалённых тканей подшивается надчревневая вена.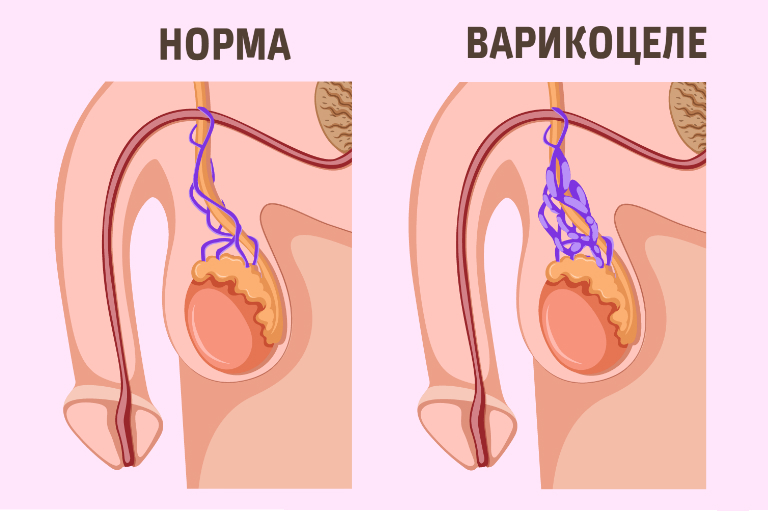
Варикоцеле. Автор статьи: Каримуллин Рустем Равкатович.
26 ноября 2019
Журнал «Здоровье семьи»Варикоцеле — одно из самых частых мужских заболеваний. Его диагностируют примерно у 15 — 20 % всех мужчин. Среди мужчин, страдающих бесплодием, доля лиц с варикоцеле составляет 40 %. А среди тех, кто страдает вторичным бесплодием (есть ребенок, но не могут зачать еще одного) — до 80%. Варикоцеле наблюдается у лиц любой профессии. Однако, по сборной статистике чаще болеют лица физического труда — 75,2%, по сравнению с больными, не занимающимися физической работой.
Варикоцеле — это расширение вен семенного канатика. Семенной канатик — трубчатое образование, в которое входит семявыносящий проток, по которому сперматозоиды выбрасываются в мочеиспускательный канал, а также артерия и вены. Через вены семенного канатика кровь от яичка оттекает в магистральные вены — нижнюю полую и почечную вену. Вследствие несимметричности впадения, а также вследствие анатомических особенностей расширение вен чаще всего наблюдается слева (в 80-90 процентах случаев). Реже возникает варикоцеле справа и еще реже бывает двусторонним.
При варикоцеле расширение вен имеет такой же механизм, что и при варикозной болезни (корень у этих слов один и тот же). Нередко варикоцеле, варикозная болезнь и геморрой встречаются вместе.
Бывают следующие степени варикоцеле:
I: расширение вен можно выявить только при проведении УЗИ, допплерографии;
II: расширенные вены определяются пальпаторно (при ощупывании) в положении пациента стоя, размеры и консистенция яичка не изменены;
III: яичко уменьшено в размере, изменена консистенция яичка, выражено стойкое диффузное расширение просвета вен гроздевидного сплетения;
IY: расширенные вены яичка и семенного канатика видны невооруженным глазом.
Однако суть и тяжесть этой клинической формы определяют не выраженность варикоза вен семенного канатика, а прежде всего наступающие нарушения сперматогенеза.
Насколько серьезно это заболевание?
На протяжении многих столетий варикоцеле рассматривалось как «безобидное» состояние. Потому, что само по себе варикоцеле не вызывает угрозу для жизни пациента и с ним можно спокойно прожить всю жизнь без особого беспокойства, если не возникают такие грозные и редкие осложнения типа кровоизлияния в мошонке, вследствие разрыва расширенных венозных сосудов или их воспаления, вызывающее сильные боли. После того, как в конце XIX века была выявлена связь варикоцеле с бесплодием, интерес к этой проблеме среди урологов и других специалистов значительно возрос.
Только в середине XX века появились первые результаты оперативного лечения варикоцеле, указывающие на улучшения показателей сперматогенеза у больных. С тех пор варикоцеле входит в число заболеваний, вызывающих бесплодие и требующих оперативного лечения. Нельзя забывать, что варикоцеле кроме бесплодия вызывает болевую симптоматику разной интенсивности и иногда кровоизлияние в мошонку, что тоже требует оперативного лечения. Итак, что же происходит при варикоцеле?
Каковы причины нарушения сперматогенеза и бесплодия?
Известно, что левая внутренняя яичковая вена впадает в левую почечную вену. При повышении давления в левой почечной вене, кровь оттекает обратно по яичковой вене (ретроградный кровоток).
Диагностика варикоцеле, как и при многих других заболеваниях основывается на жалобах больного, данных осмотра и результатов специальных методов исследования. В большинстве случаев варикоцеле диагностируется при осмотре. При нарушении сперматогенеза и бесплодии обязательным является исследование спермы после 2-5 дней воздержания. Ультразвуковое исследование позволяет диагностировать форму варикоцеле, которое не выявляется при обычном осмотре и пальпации органов мошонки. Кроме того, УЗИ позволяет уточнить стадию варикоцеле, состояние органов мошонки, почек и др. Предлагаемые методы диагностики — реография, теплография, термометрия, допплероскопия, ультразвуковое сканирование органов мошонки — являются факультативными. В то же время именно допплероскопия с УЗИ позволяют диагностировать так называемые субклинические формы варикоцеле, особенно у детей дошкольного и раннего школьного возраста. Клинические проявления варикоцеле обычно скудны. Как правило, первичное варикоцеле выявляют при врачебном осмотре допризывников, диспансерных массовых обследованиях. Молодые люди отмечают увеличение, опущение левой половины мошонки, незначительные тянущие боли в яичках, мошонке и в паховой области на стороне поражения, усиливающиеся при ходьбе и физической нагрузке, половом возбуждении; при значительном варикоцеле отвислая мошонка мешает ходьбе; отмечают уменьшение левого яичка.
Лечению варикоцеле, должно предшествовать обследование. Учитывая то обстоятельство, что расширение вен семенного канатика может быть следствием опухолей забрюшинного пространства и малого таза, требуется обследование. Включает такое обследование как минимум ультразвуковое
исследование. Варикоцеле первой стадии не требует лечения. Достаточно устранить причину застойных явлений в малом тазу (хронические запоры, исключение тяжелых физических нагрузок и др.) и все встает на свое место. У пожилых людей ношение суспензория бывает весьма полезным.
При второй стадии, особенно, когда болезнь сопровождается выраженными болями, консервативного лечения недостаточно. Необходимо оперативное вмешательство, которого практически не избежать при третьей стадии варикоцеле.
Существует несколько методов лечения варикозного расширения вен семенного канатика. Все эти методы можно разделить на три группы: иссечение вен, поднятие яичка, а также закупорка вен изнутри (эмболизация).
Показаниями к хирургическому вмешательству при варикоцеле являются следующие обстоятельства:
- Нарушение качества спермы
- Боль
- Косметический дефект
- Прекращение роста пораженного яичка при половом созревании
Есть несколько наиболее распространенных методов оперативного вмешательства при варикоцеле: по Иваниссевичу, по Паломо, микрохирургические методы и операции «минидоступ» с различными подходами к вене.
Поделиться в соц.сетях
Лечение варикоцеле лазером — цены на операцию варикоцеле лазером в Москве
Лечением данного заболевания занимается АндрологБесплатная консультация хирурга
Воспользуйтесь уникальной возможностью и бесплатно получите ответы на все свои вопросы. Подробнее об акцииСпасибо за обращение.
Ваша заявка принята.
Наш специалист свяжется с Вами в ближайшее время
Варикоцеле – заболевание мужской половой системы, для которого характерно варикозное расширение венозных сосудов семенного канатика яичек. Патологии подвержены около 17% мужчин детородного возраста. Как правило, варикоцеле поражает левое яичко, намного реже – правое. В запущенных случаях развивается двустороннее варикоцеле. Патология не считается опасной для жизни, однако угрожает репродуктивной функции мужчины и сигнализирует о развитии импотенции сосудистого происхождения. В 70% случаев болезнь приводит к бесплодию.
Медицинский центр «СМ-Клиника» в Москве оказывает все виды услуг по лечению заболеваний мужской мочеполовой системы. У нас работают андрологи, урологи и сексологи высшей квалификационной категории. Многолетний опыт специалистов и техническая база клиники позволяют диагностировать варикоцеле на ранних стадиях, контролировать и предотвращать прогрессирование патологии, а в большинстве случаев – добиться полного излечения пациента.
Как проявляется варикоцеле
Симптомы варикоцеле варьируют в зависимости от стадии развития патологии. В самом начале заболевания какие-либо проявления отсутствуют. На этом этапе патология может быть диагностирована в ходе профилактического осмотра.
На 2-й стадии пациенты жалуются на боль и тянущий дискомфорт в мошонке, появляющиеся после физических нагрузок, длительного пребывания в положении сидя или стоя. Нередко уже на этом этапе проявляется эректильная дисфункция, связанная с нарушением кровообращения в малом тазу.
Нередко уже на этом этапе проявляется эректильная дисфункция, связанная с нарушением кровообращения в малом тазу.
На поздних стадиях отмечаются выраженные периодические или постоянные боли в мошонке в состоянии покоя. Варикоцеле становится видимым – расширенные вены выглядят как узловатые возвышения на коже мошонки сверху яичка и до нижнего его полюса. Узловатость вен хорошо прощупывается при пальпации.
Начиная с ранних стадий развития патологии, проявляются косметические дефекты – дряблость и провисание кожи мошонки со стороны пораженного яичка. Варикоцеле в молодом возрасте провоцирует остановку роста одного или обоих семенников, становятся причиной нарушенной фертильности.
Диагностика варикоцеле
С симптомами варикоза яичка следует обращаться к андрологу. Специалист заподозрит патологию еще на этапе объективного осмотра. Обычно на первичной консультации проводят пальпаторное обследование мошонки в разных положениях и при натуживании. Чтобы определить точные причины заболевания понадобится консультация смежных специалистов – флеболога, сосудистого хирурга, кардиолога и т.д.. Для сбора дополнительной информации мужчине назначаются дополнительные обследования:
- ультразвуковое сканирование мошонки и почек;
- допплерография;
- цветная ультрасонография вен яичка;
- ретроградная венография;
- анализ эякулята;
- магнитно-резонансная или компьютерная томография.
Почему при варикоцеле нужна операция?
Если варикоцеле яичка выявлено на ранних стадиях, мужчине показаны регулярные осмотры у андролога и коррекция образа жизни:
- исключение тяжелых физических нагрузок;
- гимнастические упражнения для улучшения кровообращения в малом тазу;
- прием сосудистых препаратов;
- соблюдение здорового образа жизни.
Такой подход помогает замедлить прогрессирование патологии. Консервативное лечение не назначают ввиду его неэффективности. Медикаментозное лечение показано только в случае вторичного варикоцеле, т.е. появившегося вследствие другого заболевания.
Медикаментозное лечение показано только в случае вторичного варикоцеле, т.е. появившегося вследствие другого заболевания.
При выраженном болевом синдроме, серьезных косметических дефектах и для устранения варикоза проводят хирургические операции. К хирургии прибегают также при лечении молодых мужчин, у которых заболевание провоцирует недоразвитие одного из семенников и бесплодие. Операцию назначают, если:
Операцию при варикоцеле проводят для поднятия яичка, иссечения или перевязывания варикозных вен. При радикальной терапии в «СМ-Клиника» применяют малоинвазивные микрохирургические или лапароскопические операции при диагностированном варикоцеле. Такие методики сокращают период реабилитации, хорошо переносятся и имеют минимальный риск осложнений.
Стоимость лечения варикоза яичка в «СМ-Клиника» включает цену диагностических процедур, консультации андролога и цену операции. Методика проведения вмешательства подбирается в индивидуальном порядке.
Чтобы всегда ощущать свою мужскую привлекательность, пройдите полноценное обследование, а урологи «СМ-Клиника» вам в этом помогут. Записывайтесь на прием в удобное время!
Лечение варикоцеле у мужчин с помощью операции в Самаре
1.Что такое варикоцеле?
Варикоцеле — частая причина мужского бесплодия. Это заболевание, характеризующееся расширением вен гроздьевидного сплетения семенного канатика.Многим известно такое заболевание, как варикоз. В основе заболевания лежит плохое функционирование клапанов в венах, что приводит к обратному току крови и расширению вен (синие расширенные вены на ногах видны невооруженным глазом). Такое же расширение вен, только окружающих семенной канатик, происходит и при варикоцеле.
2.Почему возникает варикоцеле?
В настоящее время большинство исследователей пришли к выводу о том, что в основе развития заболевания лежит нарушение оттока крови по почечной вене и недостаточность клапанного аппарата яичковой вены.
Несмотря на внедрение высокотехнологичных методов диагностики и хирургического лечения, варикоцеле остается актуальной проблемой современной медицины.
3.Насколько распространено это заболевание?
По данным некоторых исследований, варикоцеле отмечается у каждого седьмого мужчины.С помощью ультразвукового обследования варикоцеле смогли обнаружить у 35% мужчин, находящихся в репродуктивном возрасте.
Варикоцеле у детей встречается достаточно редко, чаще оно бывает врожденным. Варикоцеле у подростков образуется в период полового созревания.
В 80% случаев варикоцеле встречается с левой стороны.
В 2 -12 % выявляют двухстороннее варикоцеле.
В 3-8% — правостороннее варикоцеле.
4.Как проявляется варикоцеле?
В большинстве случаев варикоцеле не имеет симптомов.При выраженности заболевания может появляться периодически тупая, тянущая боль в области яичка. Так же в положении стоя иногда можно пропальпировать гроздьевидное сплетение вен над яичком или по его задней поверхности.
Но основная жалоба, которая вытекает из данного заболевания – это длительное ненаступление беременности в паре.
5.Влияет ли варикоцеле на половую функцию?
Ни само варикоцеле, ни его оперативное лечение никоим образом не оказывают влияния на половую потенцию мужчины.6.Как связано варикоцеле и бесплодие?
Известно, что для выработки сперматозоидов необходима пониженная температура в яичках — между 32,5° и 34,5°С.При варикоцеле венозная сеть вокруг яичка становится все больше и яичко оказывается как бы погруженным в губку из венозных сосудов. Такая кровяная «подушка» вокруг яичка приводит к тому, что оно перестает охлаждаться. А это значит, что
при варикоцеле сперматогенез угнетается.
Кроме того, из-за особенностей тканей яичка при варикоцеле в нем может развиться, так называемое, асептическое аутоиммунное воспаление, именно поэтому варикоцеле является одним из факторов мужского бесплодия.
7.Как диагностируется варикоцеле?
Диагностика варикоцеле не представляется сложной. Врач-уролог может обнаружить аномально расширенные вены в мошонке в ходе медосмотра с помощью пальпации. Также должно быть УЗИ органов мошонки с пробой Вальсальвы (глубокий вдох пациента с задержкой дыхания на 15-20 секунд) для подтверждения или опровержения диагноза. В случае подтверждения диагноза варикоцеле необходимо своевременное лечение.8.Как лечится варикоцеле?
Варикоцеле лечится только оперативным способом (задача — изолировать пострадавшие вены и перенаправить поток крови в здоровые вены).
Консервативных методик лечения варикоцеле, к сожалению, не существует.
Операция при варикоцеле проводится по показаниям.
Показаниями к оперативному лечение служат:
- Периодически возникающие боли в паху, мошонке;
- Видные невооруженным глазом венозные сплетения в мошонке;
- Уменьшение размера яичка;
- Ухудшение показателей спермограммы (в т.ч. повышение индекса фрагментации ДНК сперматозоидов).
В условиях Клинического госпиталя ИДК возможно оперативное лечение варикоцеле следующими методами:
1. Лапароскопическая операция
Лапароскопия при лечении варикоцеле является наименее трав матичным и достаточно эффективным методом. Операция проводится под общим обезболиванием. Плюсы метода: косметический; небольшой реабилитационный период: госпитализация менее суток.
2. Операция МармараОперация Мармара при варикоцеле, как метод намного эффективнее операции Иваниссевича. Во время операции Мармара не требуется проникновения в брюшную полость или разреза брюшной стенки.
Плюсы данного метода:
- хороший косметический эффект;
- отсутствие осложнений после проведения операции;
- малое количество рецидивов после операции;
- непродолжительная госпитализация после операции-1 сутки.

Для комфортного послеоперационного восстановления в Клиническом госпитале есть комфортабельные одноместные палаты в стационаре, оснащенные всем необходимым:
- кровать с ортопедическим матрасом;
- отдельный личный санузел с душевой;
- телевизор;
- кондиционер;
- сейф и пр.
Описание операции варикоцеле. Урология и андрология
Устранение варикоцеле операционным путем
Что такое варикоцеле и почему его надо обязательно лечить?
Варикоцеле – это варикозное расширение вен семенного канатика, являющееся следствием затрудненного оттока венозной крови по системе внутренней яичковой и других вен, дренирующих яичко.
Рис. 1 Внешний вид варикоцеле 3 стадии.
При внешнем осмотре у больных с очень выраженным варикоцеле 3 стадии определяются мешочковидные узелки под кожей мошонки по ходу семенного канатика на той стороне, где имеется варикоцеле, чаще слева (рис. 1). Они легко прощупываются пальцами, имеют характерную мягко-элластическую консистенцию и нередко опорожняются в положении лежа.
При более ранних стадиях варикоцеле патологически расширенные вены по ходу семенного канатика хорошо видны, если семенной канатик обхватить пальцами и прижать к коже мошонки (рис. 2).
Рис. 2 Варикозно-расширенные вены по ходу семенного канатика.
Повышение температуры яичка, ухудшение снабжения тканей кислородом и прочие изменения, наступающие в результате нарушения венозного оттока приводят к нарушениям функции яичка, его атрофии и часто к развитию мужского бесплодия. Так среди мужей в бесплодных парах варикоцеле встречалось с частотой 25,4%, в то время как среди плодовитых пар у 11,7% мужей. Известно, что если мужьям из бесплодных пар не делать операцию, то только 10% из них смогут обзавестись потомством. Если же им сделать операцию, то отцами смогут стать 76% из них. Варикоцеле может быть причиной недостаточной выработки тестостерона (мужского полового гормона) и раннего мужского климакса. В связи с этим в настоящее время операции варикоцеле предлагают не только молодым, но и мужчинам старшего возраста (после 45 лет).
Если же им сделать операцию, то отцами смогут стать 76% из них. Варикоцеле может быть причиной недостаточной выработки тестостерона (мужского полового гормона) и раннего мужского климакса. В связи с этим в настоящее время операции варикоцеле предлагают не только молодым, но и мужчинам старшего возраста (после 45 лет).
Если я подозреваю у себя варикоцеле, что нужно сделать для подтверждения этого диагноза?
Если по внешним признакам Вы подозреваете у себя наличие варикоцеле, следует обратиться к урологу-андрологу, имеющему опыт диагностики и хирургического лечения варикоцеле. Помимо осмотра врач обязательно выполнит ультразвуковое исследование мошонки и семенного канатика на стороне варикоцеле в положении лежа и стоя.
При этом в положении лежа диаметр вен семенного канатика будет меньше чем в положении стоя, из-за наличия патологического обратного тока крови по венам. То же самое наблюдается при напряжении пациентом мышц живота.
Как лечится варикоцеле?
Варикоцеле не проходит самостоятельно, это заболевание прогрессирует с течением времени, вызывая атрофию левого, а нередко и правого яичка. К сожалению, консервативных или нехирургических методов лечения варикоцеле не существует. Тем не менее, несколько улучшить отток венозной крови из яичка при наличии варикоцеле можно ношением тугих трусов (плавок), улучшающих венозный отток, благодаря компрессии мошонки. Избавиться от этого заболевания и предупредить его неприятные последствия можно только с помощью хирургической операции. Главной задачей всех операций по поводу варикоцеле является блокирование нарушенного патологического венозного оттока из яичка, путем перевязки и пересечения определенных вен. Вследствие блокирования патологического венозного оттока кровь начинает оттекать из яичка по ранее не активным нормальным венам. Исторически было предложено несколько операций для лечения варикоцеле. Расскажем об их особенностях, преимуществах и недостатках.
Какие существуют операции для лечения варикоцеле? В чем их особенности, преимущества и недостатки? Почему микрохирургическая варикоцелэктомия является лучшей из существующих операций для лечения варикоцеле?
Для того, чтобы лучше понимать и оценивать возможную эффективность тех или иных операций при варикоцеле, необходимо понимать по каким венам осуществляется венозный отток из яичка (рис. 3).
Рис. 3 Схематическое изображение венозного оттока из яичка.
Основным коллектором венозного оттока из яичка служит яичковая или глубокая сперматическая вена (на рис.3 Left testicular vein or internal spermatic vein). Кроме этого, венозная кровь покидает яичко по вене семявыносящего протока (Deferential vein) и кремастерной вене (Cremasterica vein), которые связаны с наружной срамной веной (External pudendal vein). Часть венозной крови оттекает из яичка и по вене губернакулюм (vena gubernaculum testis). Ранее полагали, что основная часть оттекающей от яичка крови идет по яичковой вене. В связи с этим наиболее исторически ранние операции Паломо (одновременная перевязка яичковой вены вместе с яичковой артерией) и Иваниссевича (попытка изолированной перевязки яичковой вены с сохранением артерии) было предложено выполнять из высокого доступа в левой подвздошной области на уровне гребня подвздошной кости. Такой доступ позволяет быстро локализовать, выделить, перевязать и пересечь яичковую вену вместе с артерией или без нее. Операция в среднем занимает не более 25–30 минут. Однако быстрота выполнения, пожалуй, единственное достоинство данных операций. Т. к. высокий доступ не обеспечивает возможности выделить все другие перечисленные выше коллекторы возможного патологического венозного оттока, операции Паломо и Иваниссевича имеют частоту рецидивов до 25%. Поскольку яичковая артерия имеет весьма небольшой диаметр (около 0,5–1 мм) сохранить ее бывает весьма проблематично. Повреждение яичковой артерии нередко приводит к атрофии яичка. Малозаметность часто приводит к повреждению тонких и прозрачных лимфатических сосудов во время этих операций, что может быть причиной водянки яичка с частотой до 7%. Лапароскопическая операция коррекции варикоцеле является хотя и более длительным, но и менее травматичным вмешательством. Она имеет частоту рецидивов до 15% и частоту развития водянки яичка до 10%. Относительно недавно предложенная методика эмболизации (закупорки) яичковых вен с помощью пункционного введения спиралей или каких-либо других эмболизирующих субстанций весьма не обременительна для пациента, всегда позволяет сохранить яичковую артерию, практически никогда не вызывает образование водянки яичка, однако имеет частоту рецидивов до 25%. Микрохирургическая варикоцелэктомия из субингвинального (в области наружного отверстия пахового канала) доступа позволяет с гарантией блокировать кровоток по всем возможным коллекторам, сохранить неповрежденными яичковую артерию и лимфатические сосуды (и те, и другие прекрасно видны под операционным микроскопом или другой оптикой), т. е. по своим характеристикам приближается к идеальному методу лечения варикоцеле. Частота рецидивов микрохирургической варикоцелэктомии не превышает в опытных руках 0,5%. (Перевод из S.W. McCallum, S.K. Girardi and M. Goldstein, Varicocele; in Atlas of clinical Urology, Vol. 1 Impotence and Infertility/ Current Medicine Inc., 1999).
Малозаметность часто приводит к повреждению тонких и прозрачных лимфатических сосудов во время этих операций, что может быть причиной водянки яичка с частотой до 7%. Лапароскопическая операция коррекции варикоцеле является хотя и более длительным, но и менее травматичным вмешательством. Она имеет частоту рецидивов до 15% и частоту развития водянки яичка до 10%. Относительно недавно предложенная методика эмболизации (закупорки) яичковых вен с помощью пункционного введения спиралей или каких-либо других эмболизирующих субстанций весьма не обременительна для пациента, всегда позволяет сохранить яичковую артерию, практически никогда не вызывает образование водянки яичка, однако имеет частоту рецидивов до 25%. Микрохирургическая варикоцелэктомия из субингвинального (в области наружного отверстия пахового канала) доступа позволяет с гарантией блокировать кровоток по всем возможным коллекторам, сохранить неповрежденными яичковую артерию и лимфатические сосуды (и те, и другие прекрасно видны под операционным микроскопом или другой оптикой), т. е. по своим характеристикам приближается к идеальному методу лечения варикоцеле. Частота рецидивов микрохирургической варикоцелэктомии не превышает в опытных руках 0,5%. (Перевод из S.W. McCallum, S.K. Girardi and M. Goldstein, Varicocele; in Atlas of clinical Urology, Vol. 1 Impotence and Infertility/ Current Medicine Inc., 1999).
Таким образом, микрохирургическая варикоцелэктомия по достоинству считается в настоящее время лучшим из имеющихся методов оперативного лечения варикоцеле. Она считается «золотым стандартом» в лечении варикоцеле и выполняется в лучших специализированных андрологических центрах мира.
Каковы особенности предоперационной подготовки, обезболивания и техники операции микрохирургической варикоцелэктомии?
В дополнение к стандартной предоперационной подготовке (клинический и биохимический анализы крови, общий анализ и посев мочи, анализы крови на маркеры гепатитов, СПИДа и сифилиса) часто выполняется спермограмма с тем, чтобы можно было оценить положительное влияние операции на сперматогенез. Операция выполняется в амбулаторных условиях, т. е. как только проходит действие наркоза, пациент может отправиться домой. Предпочтительным методом обезболивания является спинальная анестезия с медикаментозным сном, что обеспечивает полное отсутствие любых неприятных ощущений во время операции. Ведь малейшее шевеление пациента во время микрохирургической операции может привести к ее полному неуспеху.
Операция выполняется в амбулаторных условиях, т. е. как только проходит действие наркоза, пациент может отправиться домой. Предпочтительным методом обезболивания является спинальная анестезия с медикаментозным сном, что обеспечивает полное отсутствие любых неприятных ощущений во время операции. Ведь малейшее шевеление пациента во время микрохирургической операции может привести к ее полному неуспеху.
Мы используем методику микрохирургической варикоцелэктомии, предложенную Goldstein M., Gilbert BR, Dicker AP et al. (1992). Разрез длиной 3–4 см выполняется на уровне наружного отверстия пахового канала (рис. 4). Затем выделяется семенной канатик, который берется на держалки. Следующим этапом рассекается фасция семенного канатика, и обнажаются входящие в его состав элементы. После чего в первую очередь находится яичковая артерия, которая берется на держалку и отводится в сторону. Таким образом создается гарантия того, что она не будет повреждена.
Рис. 4 Разметка субингвинального доступа.
Далее под оптическим увеличением аккуратно выделяются вены семенного канатика из всех трех коллекторов, по которым осуществляется патологический венозный дренаж из яичка. Они перевязываются и пересекаются викриловыми лигатурами 5,0. Использование оптического увеличения во время перевязки вен позволяет очень чисто их выделить, оставить неповрежденными даже самые мелкие лимфатические сосуды и таким образом избежать такого послеоперационного осложнения, как водянка оболочек яичка. После завершения блокирования патологического венозного оттока на уровне семенного канатика в рану выводится яичко и выполняется перевязка и пересечение вен gubernaculum testis и веточек наружной семенной вены. Таким образом максимально полноценно блокируются все известные на сегодняшний день пути патологического венозного дренажа из яичка, что сводит риск рецидива варикоцеле к минимуму.
После завершения описанных выше манипуляций рана послойно ушивается, и семенной канатик помещается в свое нормальное положение. Кожа сшивается тонкими нитями викрила 4,0 (рис. 5). Обычно операция продолжается 1–1,5 часа. Через 6–7 дней после операции швы снимаются. По желанию пациента возможно и наложение внутрикожных косметических швов, которые рассасываются самостоятельно и не требуют снятия. После окончательного заживления послеоперационный рубец практически не заметен.
Кожа сшивается тонкими нитями викрила 4,0 (рис. 5). Обычно операция продолжается 1–1,5 часа. Через 6–7 дней после операции швы снимаются. По желанию пациента возможно и наложение внутрикожных косметических швов, которые рассасываются самостоятельно и не требуют снятия. После окончательного заживления послеоперационный рубец практически не заметен.
Рис. 5 Кожная рана ушита тонкими нитями викрил 4,0.
Каковы особенности ближайшего и отдаленного послеоперационного периода? Какие специальные рекомендации даются пациентам?
Через 2–3 часа после операции, когда проходит действие спинальной анестезии и медикаментозного сна, пациент может отправиться домой. Обычно на следующий день после операции оперировавший хирург вновь осматривает пациента, и если нет никаких отклонений, и были наложены внутрикожные косметические швы, следующий осмотр необходимо провести через 1 месяц после операции. Если были наложены обычные швы, для их снятия необходимо прийти к врачу на 6-й, 7-й дни после операции. Как правило, пациент после операции не теряет работоспособности, и если работа не связана с тяжелым физическим трудом, к ней можно приступать уже на следующий день после операции. Рекомендуется не поднимать тяжестей более 10 килограмм и не заниматься активной физкультурой и спортом в течение месяца после операции. Иногда в послеоперационном периоде назначают антибиотики для профилактики послеоперационных инфекционных осложнений. Для оптимального и быстрого заживления раны, мы рекомендуем пациентам воздержаться от употребления алкоголя и курения.
Какие специальные инструкции существуют для иногородних пациентов?
Обычно мы рекомендуем прибыть на амбулаторный прием в клинику за 1, лучше 2 дня до предполагаемой операции. На прием врача следует предварительно записаться по телефону. Во время приема доктор осмотрит Вас и выяснит наличие и степень выраженности варикоцеле, а также изменения, которые это заболевание вызвало в яичке (атрофия), возможные расстройства сперматогенеза и гормональной функции яичка.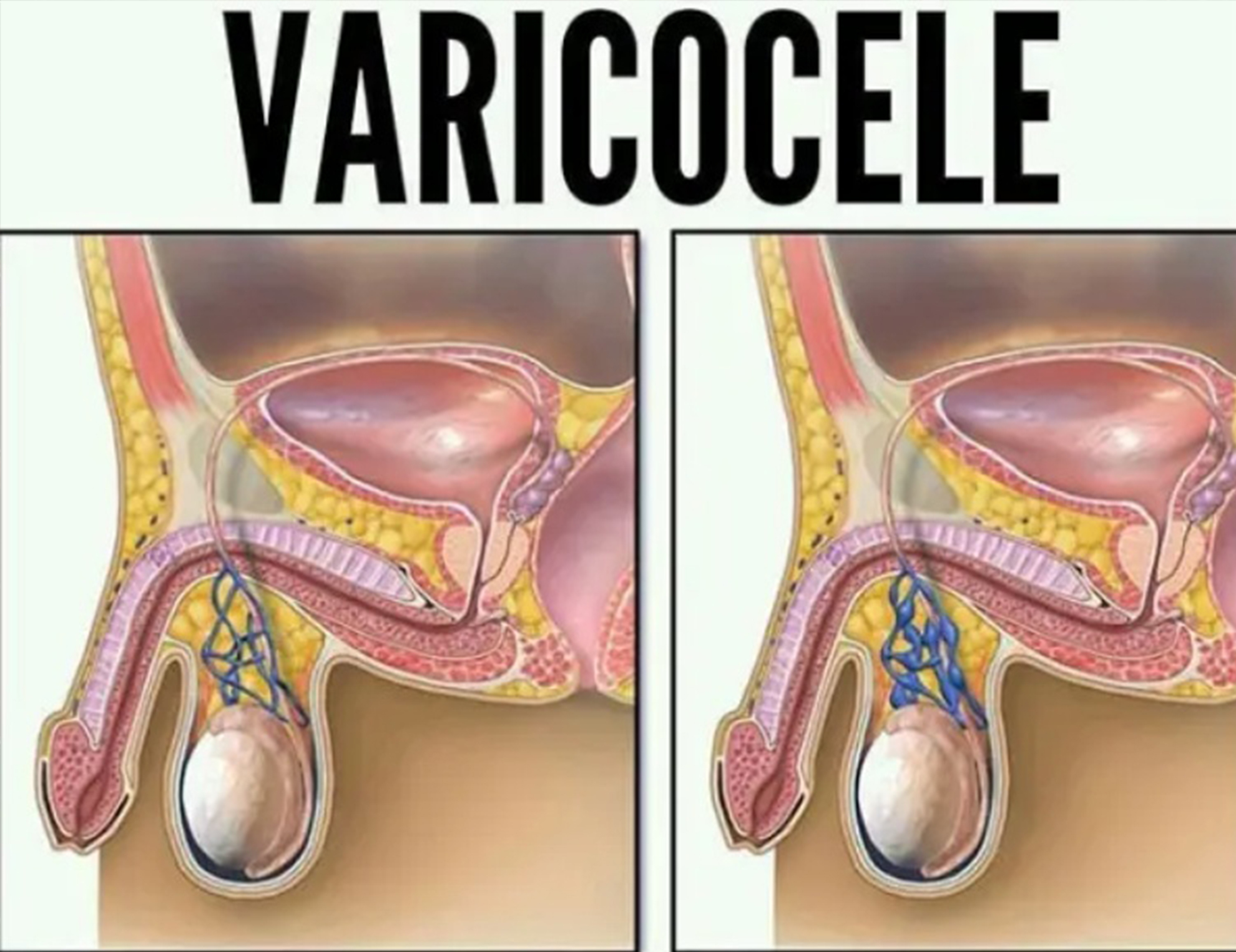 Обычное предоперационное обследование и дополнительные тесты могут включать в себя анализы крови и мочи, ультразвуковые исследования. После завершения обследования пациенту назначается (подтверждается) дата операции. В клинику пациент прибывает утром в день операции. Вечером и утром перед операцией рекомендуется тщательно вымыться для уменьшения риска послеоперационных нагноений раны и побрить волосы в области паха. После полуночи накануне операции рекомендуется не есть и не пить. В клинике пациента осматривает анестезиолог, и с ним обсуждаются детали предстоящего наркоза. В центре имеются комфортные палаты и все необходимое для удовлетворения запросов пациента.
Обычное предоперационное обследование и дополнительные тесты могут включать в себя анализы крови и мочи, ультразвуковые исследования. После завершения обследования пациенту назначается (подтверждается) дата операции. В клинику пациент прибывает утром в день операции. Вечером и утром перед операцией рекомендуется тщательно вымыться для уменьшения риска послеоперационных нагноений раны и побрить волосы в области паха. После полуночи накануне операции рекомендуется не есть и не пить. В клинике пациента осматривает анестезиолог, и с ним обсуждаются детали предстоящего наркоза. В центре имеются комфортные палаты и все необходимое для удовлетворения запросов пациента.
Варикоцеле лечение в Израиле, цены и отзывы в Ассуте
ВарикоцелеВарикоцеле, лечение в Израиле в медицинском центре ASSUTA Express Medical: лучшие врачи, инновационная аппаратура, цены без посредников.
Варикоцеле — широко распространенное заболевание, поражающее мужчин. Варикоцеле яичка — это варикозное расширение вен, локализующееся в области семенного канатика. Заболевание вызывает нарушение процессов венозного оттока от тканей яичка, что приводит к повышению температуры в области половых желез. В результате у мужчин ухудшается качество семенной жидкости, нарушаются процессы продуцирования половых гормонов, что приводит к развитию бесплодия.
Основная опасность данного недуга заключается в развитии бесплодия и нарушении репродуктивных функций. Для борьбы с варикоцеле в Израиле применяют самые современные методики, что позволяет добиваться исключительно положительных результатов.
Специалисты медицинской сферы выделяют следующие степени варикоцеле:
- Расширение вен, которое можно выявить только методом пальпации, когда пациент находится в стоячем положении.
- Варикозное расширение вен становится заметным невооруженным глазом. При этом консистенция и размеры пораженного яичка остаются неизменными.
- Яичко уменьшается в размерах, наблюдается ярко выраженная венозная дилатация.

Методы лечения варикоцеле в Израиле
Если диагностировано варикоцеле, то лечение данного заболевания в клиниках Израиля осуществляется исключительно хирургическим путем. Поскольку операция осуществляется предельно щадящими малоинвазивными методами, пациентов выписывают из клиники уже через день после перенесенного хирургического вмешательства. Варикоцеле после операции может сопровождаться незначительной отечностью и лимфостазом, которые вскоре проходят сами собой. Полный восстановительный период занимает около месяца. Для борьбы с варикоцеле израильскими специалистами операция проводится 4-мя наиболее эффективными и действенными методиками:Микрохирургическое вмешательство — данная процедура является более щадящей, и израильские специалисты отдают предпочтение именно этому методу лечения. Операция выполняется при помощи современного оборудования с особым операционным микроскопом, позволяющим специалистам работать с максимальной точностью, не допуская малейших повреждений семенного канатика или же области яичковых сосудов. Микрохирургическая операция характеризуется низкой степенью травматичности и ускоренным реабилитационным периодом.
Хирургическая операция, направленная на перевязку или же удаление расширенных вен в области яичка. Хирургическое вмешательство осуществляется, преимущественно, лапароскопическим методом. Такой вид операции характеризуется простотой и доступностью, однако, при этом у пациентов часто отмечаются рецидивы.
Лазерная хирургия — операция осуществляется при помощи лазерного скальпеля. Данный инструмент прижигает расширенные варикозом вены, что позволяет нормализовать процессы кровотока и кровообращения в области пораженного яичка.
Склерозирование — введение в пораженную вену специального склеивающего препарата. Данный способ отличается минимальной степенью травматичности.
Причины возникновения
Варикоцеле у мужчин развивается в результате повышения давления в яичковых венах. Спровоцировать данное заболевание, по мнению специалистов медицинской сферы, могут следующие факторы:
Спровоцировать данное заболевание, по мнению специалистов медицинской сферы, могут следующие факторы:
- Тромбоз
- Чрезмерные физические нагрузки
- Сдавливание почечных вен
- Генетическая предрасположенность
- Венозная гипертензия
- Аутоиммунное воспаление асептического характера
- Врожденные пороки
- Повышенное давление в области венозных каналов малого таза и мошонки
Симптомы заболевания
Данное заболевание проявляет себя следующими симптомами и клиническими признаками:
- Опущение мошонки
- Увеличение размеров пораженного яичка
- Сильные болевые ощущения, локализующиеся в паховой области
- Снижение либидо
- Нарушение эректильной функции
- Ухудшение качественного состава семенной жидкости
- Болевые ощущения, возникающие при сексуальном контакте
- Ощущение тяжести и дискомфорта, локализующиеся в области мошонки
Лучшие врачи- Урологи Израиля
Диагностика варикоцеле в клинике
С целью диагностики варикоцеле пациенту назначаются такие виды обследований:
Консультация врача-экспертаДиагностика начинается с осмотра пациента высококвалифицированным специалистом — урологом. В диагностических целях врач применяет методы пальпации и визуального осмотра, а также делает так называемую, пробу Вальсальвы.
ДопплерографияУльтразвуковая допплерография — методика, позволяющая оценить процессы кровотока и кровообращения в области яичка. Допплерография сосудов выполняется в лежачем и стоячем положении пациента.
ПодробнееСпермограммаПроводится в целях определения функций яичка. Для получения предельно достоверных результатов, исследование проводится дважды, с временным промежутком в несколько недель, поскольку показатели эякулянта могут изменяться.
Индивидуальный план диагностикиЦены на лечение варикоцеле в Израиле
Чтобы узнать подробнее о лечении варикоцеле в Израиле и получить медицинскую программу достаточно указать контактные данные в форме на сайте или через чат онлайн. Пришлите нам описание состояния пациента и контактные данные. Врачи международного отдела составят индивидуальную программу лечения варикоцеле в клинике «Ассута» с указанием стоимости. Координатор позвонит в течение 6 часов. Звонок бесплатный.
Пришлите нам описание состояния пациента и контактные данные. Врачи международного отдела составят индивидуальную программу лечения варикоцеле в клинике «Ассута» с указанием стоимости. Координатор позвонит в течение 6 часов. Звонок бесплатный.
УЗИ органов малого таза и мошонки
от 1 540 $
Как приехать к нам на лечение в Израиль
1
Подать заявку на сайте или связаться с нами любым удобным для Вас способом
Подать заявку2
Медицинский координатор свяжется с Вами для сбора анамнеза и уточнения деталей приезда
3
Врач клиники составит для вас индивидуальную медицинскую программу
4
Координатор сообщает стоимость лечения в клинике и помогаем с заказом билетов и арендой апартаментов
5
Высылаем приглашение из клиники «Ассута» и расписание прохождения консультаций и процедур
Обзорная экскурсия по ТЕЛЬ-АВИВУВ подарок
Отзывы о лечении в клинике ассута
Николай Т.Пациент:Николай Т.
Возраст:57
Страна:Беларусь
Я, Т. Николай, приехал из Беларуси, из Бреста в Израиль по медицинским показаниям с проблемой простаты. Организатором моей поездки являлась компания «Ассута Экспресс Медикал». Хочу сказать, что встреча и организация медицинского обследования прошла на высшем уровне. Первоначально была встреча в аэропорту. Был приятно удивлен, что весь контроль прошел очень быстро и ненапряженно. Была организована доставка к жилью, а также все доставки в клинику, профессору и обратно. Моментально реагировалось на мелкие неудобства. Очень приветливые, доброжелательные, профессиональные люди окружали нас все время пребывания в Израиле. Но главное я получил ответы на интересующие и волнующие вопросы, касающиеся здоровья.
27. 03. 2019Михаил Ф.Пациент:Михаил Ф.
Возраст:67
Страна:Узбекистан
Я, гражданин Узбекистана, Ф. Михаил, приехал на обследование и лечение в больницу Ассута. Очень понравилась организация прохождения мед. обследования. Нам были созданы прекрасные условия для лечения и быта. Очень внимательный и доброжелательный персонал, который оперативно решал все наши проблемы. Отдельное спасибо нашей сопровождающей — Лене Савиной за внимание, доброту и участие.
обследования. Нам были созданы прекрасные условия для лечения и быта. Очень внимательный и доброжелательный персонал, который оперативно решал все наши проблемы. Отдельное спасибо нашей сопровождающей — Лене Савиной за внимание, доброту и участие.
Современный подход к диагностике и лечению варикоцеле Текст научной статьи по специальности «Клиническая медицина»
КАРДИОЛОГИЯ
УДК Б1Б.147.22-007.Б4-07-08
современный подход к диагностике
И ЛЕЧЕНИЮ ВАРИКОЦЕЛЕ
О.Е. Логинов, А.П. Медведев, Ю.В. Белоусов, Л.Н. Иванов, отделение хирургии сосудов,
ГУ «Специализированная кардиохирургическая клиническая больница», г. Н. Новгород
Варикозное расширение вен семенного канатика, несмотря на внедрение высокотехнологичных методов диагностики и хирургического лечения, остается актуальной проблемой современной медицины. Высокая частота рецидивов заболевания и тесно связанное с варикоцеле бесплодие подчеркивают актуальность проблемы и необходимость четкого алгоритма ультразвуковой, флебографической диагностики для определения тактики оперативного лечения.
Varicose veins of spermatic cord remains an actual problem of present-day medicine inspite the introduction of high-tech methods of diagnostics and surgical treatment. High frequency of illness recurrences and infertility tightly connected with varicose veins underline the topicality of the problem and the need for clear algorithm of ultrasonic, phlebographic diagnostics in determination of operative treatment tactics.
Введение
Варикозное расширение вен семенного канатика, несмотря на внедрение высокотехнологичных методов диагностики и хирургического лечения, остается актуальной проблемой современной медицины. Ситуация обусловлена высокой частотой рецидивов заболевания, поражением репродуктивной функции яичек с развитием мужского бесплодия. По данным различных исследователей, варикоцеле выявляется у 8-20% мужчин фертильного возраста и у 8-9% мальчиков в возрасте 10-15 лет [1-4]. Среди мужчин, страдающих бесплодием, количество больных варикоцеле достигает 39-50% [6]. Несмотря на массовый характер заболевания, многочисленные исследовательские работы, до сих пор не сформулированы патогенетические основы лечебной тактики, не выяснены механизмы формирования рецидива заболевания.
Более 80 лет прошло с момента предложенной
О. Ivanissevich операции лигирования левой яичковой вены при варикоцеле. Длительное время она оставалась основным хирургическим методом лечения варикоцеле [7]. В 1955 году В.В. Яковенко впервые выполнил оперативное вмешательство на наружном венозном коллекторе левого яичка при варикоцеле — перевязку и иссечение v.cremasterica. Однако высокая частота рецидивов заболевания заставляла многочисленных ученых искать новые методы диагностики и оперативного лечения этой на первый взгляд безобидной и не вызывающей особых жалоб у пациента патологии.
Причины варикозного расширения вен семенного канатика изучены достаточно хорошо. К ним относят: 1) дефект клапанного аппарата яичковой вены; 2) врожденную слабость венозной стенки; 3) впадение левой яичковой вены в почечную под прямым углом; 4) левостороннее варикоцеле как симптом регионарной почечной венозной гипертензии.
Регионарная почечная венозная гипертензия возникает в результате сдавления левой почечной вены устьем верхней брыжеечной артерии и передней стенкой аорты. Как следствие этого сдавления формируется престенотическое расширение левой почечной вены, нарушение кровотока по
ней, что в конечном итоге приводит к развитию регионарной венозной гипертензии. В этом случае левая яичковая вена выполняет роль компенсаторного ренокавального
анастомоза и развивается вторичное варикоцеле [5].
До настоящего времени выполняются лигирующие операции на левой яичковой вене без предварительного ультразвукового, флебографического обследования. Высокая
частота рецидивов заболевания и тесно связанное с варикоцеле бесплодие подчеркивают актуальность проблемы и необходимость четкого алгоритма ультразвуковой, флебографической диагностики для определения тактики оперативного лечения.
Материал и метод
В течение 1998-2005 гг. в отделении хирургии сосудов специализированной клинической кардиохирургической
больницы находились на лечении 110 больных с левосторонним варикоцеле в возрасте от 6 до 41 года (средний возраст 16,7), с 2-й и 3-й стадиями заболевания по классификации Н.А. Лопаткина. В первую группу вошли 35 пациентов, которые ранее перенесли 1 и более хирургических вмешательств на левой яичковой вене. Сроки рецидива заболевания колебались от 1 месяца до 1 года с момента операции. 65 больных с первичным варикоцеле составили вторую группу.
Структура жалоб пациентов обеих групп была неоднородной и включала в себя чувство тяжести, тянущие боли в области яичка после физической нагрузки, бесплодие, артериальную гипертензию, а также полное отсутствие таковых.
Комплекс клинического и инструментального исследования включал в себя физикальное обследование и сбор анамнеза, ультразвуковую допплерографию вен семенного канатика в до- и послеоперационном периоде. УЗДГ выполняли на аппарате Vasoflo-3 фирмы Sonicaid. Исследование проводилось в положении пациента стоя, при нормальном дыхании. Затем проводилась проба Вальсальвы, что повышало внутрибрюшное давление. При этом регистрировался обратный ток крови в системе левой яичковой вены. Всем пациентам выполнялось дуплексное сканирование почечных и левой яичковой вены для выяв-
ления синдрома сдавления левой почечной вены в аортомезентериальном пинцете. Следующим этапом диагностики выполнялась флебография почечных и левой яичковой
вены с регистрацией прямого давления в левой почечной вене. Больным с наличием бесплодия в анамнезе проводился морфологический анализ эякулята в различные сроки до и после операции.
Все больные были оперированы. Характер оперативных вмешательств представлен в таблице.
Таблица. Характер оперативных вмешательств
Операция Иваниссевича 10 9,1%
Рентгенэндоваскулярная окклюзия яичковой вены 86 78,2%
Тестикуло-илиакальный анастомоз 14 12,7%
Типы выполненных оперативных вмешательств зависели от результатов проведенного ультразвукового и флебогра-
фического обследования. У 14 пациентов с выявленным синдромом сдавления левой яичковой вены в аортомезентериальном пинцете выполнены операции формирования тестикуло-илиакальных анастомозов по методике
Н.А. Лопаткина. Показанием к операции служили данные дуплексного сканирования почечных и левой яичковой вены, данные флебографии и флеботонометрии. 86 пациентам с нормальным давлением в стволе левой почечной вены и выраженным ретроградным сбросом по левой яичковой вене выполнена рентгенэндоваскулярная окклюзия левой яичковой вены. В качестве эмболизирующего материала использовали спирали Cook и флебосклерозирую-щие препараты. К выбору методики окклюзии подходили с учетом диаметра основного ствола левой яичковой вены и характера рефлюкса по ней. У 10 пациентов в результате проведенного флебографического обследования был выявлен рассыпной тип формирования левой яичковой вены. В этой группе больных была выполнена операция Иваниссевича с лигированием всех выявленных при фле-бографическом исследовании стволов левой яичковой вены.
Результаты и их обсуждение
Операции формирования тестикуло-илиакальных анастомозов диктовались необходимостью сохранения обходного венозного ренокавального анастомоза, компенсаторно развившегося в связи с затруднением венозного оттока из
почки. Следует отметить, что при выполнении типичной операции Иваниссевича разрушается именно этот обходной анастомоз. Показанием к выполнению данного вида вмешательств являлось давление в стволе левой яичковой вены более 10 мм рт. ст., данные дуплексного сканирования левой почечной вены. Наибольшей информативностью в настоящее время обладают методы прямой визуализации просвета и стенок сосудов в сочетании с дуплексным сканированием и цветовым картированием кровотока и допле-ровским анализом спектра частот [11,12]. Благодаря ультразвуковым методам исследования появилась возможность скрининговой оценки гемодинамических параметров
почечного кровотока, что позволяет выявить группу больных для дообследования с применением ангиографических методик [15,16]. Налицо преимущества метода: неинвазив-ность, возможность повторных исследований, одновременное исследование вен и артерий. В настоящее время большинство авторов [17-20] считают, что для постановки диагноза аорто-мезентериальной компрессии левой почечной вены с использованием дуплексного сканирования необходимым и достаточным является измерение диаметра и скоростей кровотока в проксимальной и дистальной частях ЛПВ.
Рентгенэндоваскулярная окклюзия левой яичковой вены
выполнена у 86 больных. В качестве эмболизирующего материала использовались спирали Cook и растворы фле-босклерозирующих препаратов. Применение окклюдеров разных типов зависело от диаметра основного ствола левой яичковой вены и характера рефлюкса по ней. Необходимо подчеркнуть, что окклюзирующие операции на яичковой вене возможны при условии нормальных показателей давления в стволе левой почечной вены.
Операции Иваниссевича выполнены у 10 больных с рассыпным типом строения основного ствола левой яичковой вены по данным ретроградной флебографии. Дооперационное ангиографическое обследование позволяет визуализировать добавочные стволы яичковой вены и вены-сателлиты, которые часто являются причиной рецидива варикоцеле.
В отдаленном периоде наблюдались 37 больных в сроки от одного года до 4 лет после операции. Рецидивы заболевания отмечены у 5 больных (4,5%). Контрольная флебография выполнена у 14 больных с согласия пациентов. Причинами рецидива явились оставшиеся мелкие ветви левой яичковой вены, которые были ликвидированы во время повторной операции. Контрольная флебография была выполнена 5 пациентам, перенесшим операцию формирования тестикуло-илиакальных анастомозов в сроки от 6 мес. до 1 года. Во всех случаях отмечена проходимость анастомозов.
Выводы
1. Необходимо тщательное ультразвуковое обследование больных с варикоцеле, что дает возможность скрининговой оценки кровотока по левой яичковой вене и позволяет выявить больных для проведения флебографической диагностики.
2. Флебографическое и флебоманометрическое исследование дает исчерпывающее представление о вариантах развития левой яичковой вены, позволяет выявить синдром почечной венозной гипертензии.
3. При выявлении регионарной венозной гипертензии в бассейне левой почечной вены методом выбора хирургического лечения является формирование тестикуло-илиакальных анастомозов.
4. Рентгенэндоваскулярная окклюзия левой яичковой вены предпочтительна у пациентов с нормальными показа-
КАРДИОЛОГИЯ
телями давления в бассейне левой почечной вены и магистральным типом строения яичковой вены.
5. Целесообразно сузить показания к проведению лигирующих операций на левой яичковой вене без предварительного ультразвукового исследования бассейна левой почечной вены. ид
ЛИТЕРАТУРА
1. Аврамченко И.П. Варикоцеле у детей // Актуальные вопросы клинической медицины. Материалы краев. Научн.-пр.конференции. Комсомольск-на-Амуре,1998,с. 78-82.
2. Артифексов С.Б. Патогенез сосудистых форм мужской инфертильности: Автореферат дисс.докт. мед. наук. Челябинск, 1992.
3. Артыков К.П., Курбанов У.А., Давлятов А.А., Баратов А. К. Формирование тестикуло-илиакальных анастомозов при лечении варикоцеле. Ангиология и сосудистая хирургия. 2002. 4. С. 57-61.
4. Бытко П.С., Крипс Г.М., Проксимальный тестикуло-ренальный анастомоз при варикоцеле // Урология и нефрология. 1976.
5. Воронцов Ю.П., Водолазов Ю.А. Эндоваскулярное окклюзирование внутренней семенной вены при варикоцеле у детей и подростков // Клиническая хирургия. 1985. С. 37-38.
6. Деревянко И.М., Панченко И.А. Варикоцеле как синдром почечной венозной гипертензии // Урология и нефрология. 1996.
7. Исаков Ю.Ф., Ерохин А.П. К проблеме варикоцеле у детей // Урология и нефрология.1977. N5. С. 51-56.
8. Ivanssevich O. Left varicocele due to reflux: experience with 4470 operative cases in forty-two years. Coll.Surg.1960,34:12:742-755.
9. Кондаков В.Т., Пыков М.И. Варикоцеле. 2000.
10. Cornud F., Belin X., Amar E. et al. Varicocele: strategies in diagnosis and treatment. Eur.Radiol. 1999;9:3:536-545.
11. Лопаткин Н.А. Патогенетическое обоснование нового способа лечения варикоцеле // Урология и нефрология. 1973. 5. С. 31-34.
Варианты лечения варикоцеле
Варикоцелэктомия на сегодняшний день является наиболее часто выполняемой операцией при лечении мужского бесплодия. Показания к варикоцелэктомии при клинически значимом варикоцеле включают (1) бесплодие, особенно с нарушением параметров спермы или качества спермы, (2) гипогонадизм, (3) боль в мошонке, (4) гипотрофию яичек, особенно в педиатрической популяции, и (5) эстетический проблемы с большим варикоцеле. Варианты лечения варикоцеле можно разделить на две основные категории [8]: (1) чрескожная окклюзия путем внутривенной инъекции различных материалов для закрытия варикоцеле и (2) хирургическая перевязка или клипирование варикоцеле для предотвращения венозного рефлюкса.Обобщены плюсы и минусы различных методов лечения варикоцеле. {Таблица 1}
Чрескожная окклюзия варикоцеле
Чрескожная эмболизация гонадной вены была впервые описана более трех десятилетий назад. [9,10] В настоящее время процедуры чрескожной эмболизации варикоцеле включают традиционная ретроградная окклюзия и недавно описанная антероградная техника. При ретроградном методе пункции правой бедренной вены вводят ангиокатетер, чтобы получить доступ к внутренней семенной вене через нижнюю полую вену и левую почечную вену.После подтверждения анатомии и наличия рефлюкса в яичковой вене, ее ретроградно закупоривают (то есть против естественного направления возврата внутренней семенной вены). Чрескожная окклюзия — подходящий вариант лечения стойкого / рецидивирующего варикоцеле после хирургического вмешательства [11]. Использование методов визуализации для определения причины рецидива варикоцеле позволяет точно выполнить венозную окклюзию, устраняя необходимость в сложном рассечении фиброзных спаек после предыдущей операции.Недорогие склерозирующие агенты обычно используются для ретроградной окклюзии. Одним из значительных преимуществ ретроградной чрескожной эмболизации является то, что после процедуры возврат к нормальной деятельности происходит быстрее по сравнению с другими видами лечения варикоцеле, поскольку при этом не происходит разреза и расщепления задействованных мышц живота. Новые методы эмболизации с использованием склерозирующей пены, преимущество которой заключается в увеличении контакта между склерозирующим агентом и стенкой сосуда и уменьшении степени разбавления склерозирующего агента кровью внутри сосуда [12], или с использованием более дорогих материалов, таких как были описаны съемные катушки [13,14] и окклюзионные баллоны [15].
Осложнения, включая контрастную реакцию, боль в боку, миграцию эмболизирующих материалов, инфекцию, тромбофлебит, артериальную пункцию и гидроцеле, в значительной степени возникают при эмболизации (9–30%). [13–22] Облучение во время рентгеноскопии — это серьезная проблема. потенциальная проблема, учитывая, что процедура может быть выполнена на здоровых молодых мужчинах с нормальной продолжительностью жизни и желанием фертильности. [23] Другой серьезной критикой ретроградной окклюзионной процедуры является ее высокая частота неэффективности (8-30%) [13–22,24,25], особенно при правостороннем варикоцеле, из-за венозных анатомических вариаций, приводящих к трудностям в получении надлежащего венозного доступа. .Альтернативный венозный доступ, включая правый трансбрахиальный и внутренний яремный доступы, были успешно описаны для достижения правой и левой внутренних семенных вен для эмболизации варикоцеле. [22,26]
Чрескожная антероградная окклюзия варикоцеле путем инъекции склерозирующих агентов в изолированное пространство. вена из лозовидного сплетения в мошонке после подтверждения ее оттока флюороскопически, была введена в 1988 г. [27] С тех пор несколько групп сообщили о своем опыте использования этой техники при лечении варикоцеле.[28–33] Как и в случае ретроградной процедуры, антероградная окклюзия может выполняться под местной анестезией. Кроме того, антероградная методика связана с меньшим временем операции (10–15 мин) и меньшей частотой невыполнения и общей персистенции / рецидивов (5–9%) [27,28]. Хотя частота осложнений в большинстве серий ниже 8%. атрофия яичек после лечения, предположительно вторичная по отношению к неидентифицированному повреждению артерии, была зарегистрирована в 1% случаев [28]. Основным недостатком антероградного подхода является необходимость разреза, чаще всего на над мошонке вблизи основания полового члена [35], но также описано использование субингвинального разреза [36,37] для получения доступа. к семенным венам.Кроме того, при большом варикоцеле частота повторения / сохранения антеградной окклюзии достигает 25%. Хотя радиационное облучение во время эмболизации является потенциальной проблемой, как и при ретроградной технике, некоторые исследователи сообщили о своем опыте антероградной окклюзии варикоцеле без использования рентгеноскопии. [36]
Хирургическое лечение варикоцеле
Хирургическое лечение остается наиболее популярной формой лечения варикоцеле и может быть достигнуто с помощью традиционной открытой варикоцелэктомии (высокая забрюшинная перевязка, паховая и субпаховая перевязка), лапароскопической / роботизированной варикоцелэктомии и микрохирургической варикоцелэктомии .
Открытая варикоцелэктомия
Обычная открытая варикоцелэктомия может выполняться с использованием различных разрезов для обнажения семенных сосудов на разных уровнях. Перевязка высокого забрюшинного пространства при варикоцеле, также известная как метод Паломо, выполняется через горизонтальный разрез медиальнее и ниже ипсилатеральной передней верхней подвздошной ости и распространяется медиально. Наружную косую фасцию рассекают в направлении волокон, а внутреннюю косую мышцу отводят краниально, чтобы обнажить внутренние семенные вены проксимальнее внутреннего пахового кольца.
При паховом доступе разрез делается в паху выше и латеральнее ипсилатерального лонного бугорка и продолжается латерально по кожным линиям нижней брюшной стенки. Наружная косая фасция остро надрезается, чтобы обнажить семенной канатик, покрытый кремообразными волокнами, которые вместе с внешней фасцией семенного канатика разрезаются для обеспечения доступа к сосудистым структурам внутри. Как правило, семявыносящий проток вместе с его артерией, веной и лимфатическими сосудами следует идентифицировать и сохранять.Венозные структуры, включая внутренние семенные вены, кремастерные вены, наружные семенные вены, губернские и периартериальные вены (venae comitantes), были описаны как часть тела варикоцеле и должны быть идентифицированы и вскрыты для перевязки. Любые артерии и лимфатические сосуды должны быть четко идентифицированы и сохранены, чтобы избежать осложнений.
Разрез открытой субингвинальной варикоцелэктомии выполняется на уровне внешнего пахового кольца, чтобы обеспечить доставку семенного канатика без разделения мышц или фасций брюшной стенки.Хотя этот подход менее болезнен и менее болезнен, чем два других метода открытой варикоцелэктомии, описанных выше, все сосуды разветвляются на этом низком уровне, что приводит к рассечению большего количества сосудов, каждый меньшего диаметра. Таким образом, при выполнении субингвинальной варикоцелэктомии настоятельно рекомендуется оптическое увеличение (см. Микрохирургическую варикоцелэктомию ниже).
Хотя открытая варикоцелэктомия обычно выполняется под общей или спинальной анестезией в амбулаторных условиях, у отдельных пациентов она может выполняться при местной / региональной блокаде с внутривенной седацией или без нее.[38,39] Традиционная открытая варикоцелэктомия связана с широким диапазоном вариаций хирургических результатов. Осложнения, встречающиеся в 5–30% случаев, включают гидроцеле, непреднамеренное перевязку артерий, атрофию яичек, повреждение семявыносящего протока, эпидидимит, гематому и раневую инфекцию [40]. Частота рецидивов / персистенции, составляющая 10–45%, также значительно выше, чем при других вариантах лечения.
Лапароскопическая варикоцелэктомия
Преимущество лапароскопической варикоцелэктомии заключается в том, что внутренние семенные вены изолированы проксимально, рядом с точкой дренажа в левую почечную вену.На этом уровне присутствуют только одна или две крупные вены, и, следовательно, необходимо лигировать меньшее количество вен. Кроме того, яичковая артерия еще не разветвлена и часто отчетливо отделена от внутренних семенных вен. Лапароскопическая варикоцелэктомия обычно выполняется чресперитонеально, но также описаны экстра- или ретроперитонеальные доступы [41,42]. Частота сохранения / рецидива лапароскопической варикоцелэктомии находится в диапазоне 6-15%. [21,43-52]
Отказ обычно происходит из-за сохранения периартериального сплетения тонких вен (venae comitantes) вместе с артерией.В различных исследованиях сообщалось, что сохранение артерий во время лапароскопической варикоцелэктомии приводит к более высокому уровню рецидивов / персистенции (3,5–20%), чем при перевязке семенных сосудов [51, 53–56]. Было показано, что эти комитантные вены сообщаются с более крупными внутренними семенными венами. . Если их оставить нетронутыми, они могут со временем расшириться и вызвать рецидив. Таким образом, в большинстве случаев лапароскопической варикоцелэктомии артерию намеренно лигируют, чтобы минимизировать частоту рецидивов / персистирования. Хотя об атрофии яичек редко сообщается [57], перевязка тестикулярной артерии может потенциально нарушить способность яичек максимизировать свою функцию в долгосрочной перспективе, особенно у взрослых.[58,59]
Реже неудача лапароскопической варикоцелэктомии связана с наличием параллельных паховых или забрюшинных коллатералей, которые могут выходить из яичка и обходить перевязанные забрюшинные вены, соединяющиеся с внутренней семенной веной проксимальнее места перевязки. [58,59] 45,60]. Аналогичным образом, расширенные кремастерные вены, еще одна причина рецидива варикоцеле [45], не может быть идентифицирована ретроперитонеально при лапароскопическом доступе.
Осложнения лапароскопической варикоцелэктомии, встречающиеся с общей частотой 8–12% [21,44,45–52], включают воздушную эмболию, непреднамеренное разделение артерии, повреждение генитоферморального нерва, гидроцеле, повреждение кишечника и перитонит.Гидроцеле, вторичное по отношению к лимфатическому застою после случайной перевязки лимфатических сосудов, является наиболее часто встречающимся послеоперационным осложнением. Когда лимфатические сосуды намеренно не идентифицируются и не сохраняются, частота послеоперационного гидроцеле может достигать 40%. [61,62] Технически, с оптической способностью лапароскопов на близком расстоянии от тканей, увеличение в 10-20 раз может быть достижимым, что позволяет опытным лапароскопическим хирургам визуализировать и щадить лимфатические сосуды, используя те же микрохирургические принципы и методы, что и при микрохирургической варикоцелэктомии.[63] Чтобы еще больше облегчить идентификацию лимфатических сосудов, различные авторы описали методы вливания в мошонку синих красителей (патентованный синий V, изосульфановый синий или метиленовый синий), которые могут привести к значительному уменьшению послеоперационного гидроцеле [62–67]. ]
Лапароскопическая варикоцелэктомия должна выполняться только опытными лапароскопическими урологами. К другим недостаткам процедуры можно отнести высокую стоимость, необходимость во всех случаях общей анестезии и пребывание в больнице более 1 дня.Хотя описаны подходы с двумя троакарами [68,69] и одним троакаром [70], для лапароскопической варикоцелэктомии обычно требуются три троакара, что делает его более экономичным для лечения двустороннего, чем одностороннего варикоцеле. Время работы от 20 до 80 минут на каждую сторону. Чтобы дополнительно минимизировать затраты и время операции, были предложены различные модификации, включая использование Harmonic Scaplel ® [71] и биполярную коагуляцию [72] для пересечения и закрытия варикоцеле вместо использования зажимов.
Роботизированная варикокэктомия
С увеличением доступности хирургических роботов логично ожидать, что их хирургическое применение будет распространено на варикоцелэктомию. Несколько групп исследователей сообщили о своем первоначальном опыте применения роботизированной варикоцелэктомии. [73–75] Хотя стоимость хирургического робота, безусловно, является значительным ограничивающим фактором для широкого использования роботизированной варикоцелэктомии, очевидные преимущества очевидны. этого подхода по сравнению с традиционной лапароскопической варикоцелэктомией.Преимущества роботизированного подхода включают (1) трехмерную оптику для повышения точности диссекции, (2) повышенную стабильность и эргономичность обращения с инструментами для хирургов, позволяющую преодолеть ограниченную мобильность, обусловленную использованием прямых лапароскопических инструментов, и (3) увеличенный степень свободы в диапазоне и степени манипулирования инструментом. Несомненно, со временем, по мере того, как хирургические роботы становятся более доступными и хирурги продолжают приобретать опыт проведения роботизированных операций, роботизированная варикоцелэктомия найдет свое место в списке вариантов лечения варикоцеле.
Микрохирургическая субингвинальная варикоцелэктомия
Внедрение микрохирургических методов варикоцелэктомии значительно снизило частоту сохранения / рецидива (0–2%) и частоту осложнений (1–5%) [38,45,50,76,77]. амбулаторная процедура может проводиться под местной, региональной или общей анестезией, время операции на каждую сторону составляет 25-60 мин. Специалисты по мужскому бесплодию в большинстве академических центров приняли микрохирургическую субингвинальную варикоцелэктомию в качестве стандартного лечения.Эта общая тенденция к увеличению популярности микрохирургической варикоцелэктомии во многом связана с соответствующими благоприятными исходами. Даже в случаях стойкого или рецидивирующего варикоцеле после начальной терапии варикоцеле микрохирургическая субингвинальная варикоцелэктомия может дополнительно улучшить параметры спермы, уровень тестостерона в сыворотке и объем яичек по сравнению с дооперационными уровнями с минимальным риском осложнений. [78]
В частности, микрохирургическая субингвинальная варикоцелэктомия обеспечивает четыре важных преимущества: (1) субингвинальный разрез позволяет обнажить семенной канатик без расщепления брюшных мышц или фасций, как при паховой или забрюшинной варикоцелэктомии, что приводит к уменьшению послеоперационной боли и более раннему восстановлению функций статус для пациентов, (2) четкая идентификация варикоцеле и мелких венозных коллатералей для минимизации стойкого / рецидива варикоцеле, (3) четкая идентификация артерий, чтобы избежать их случайного лигирования, и (4) четкая идентификация лимфатических сосудов, чтобы избежать их случайного лигирования что может привести к развитию ипсилатерального гидроцеле как послеоперационного осложнения.На субингвинальном уровне, помимо внутренних семенных вен, существуют другие мелкие венозные коллатерали, включая кремастерные вены, периартериальное венозное сплетение, внесперматические и губернакулярные коллатерали []. Эти небольшие венозные коллатерали, если их не заметить, со временем будут расширяться после операции, что приведет к рецидиву варикоцеле. Hopps и др. ., [79] выступают за окклюзию всех вен размером> 2,0 мм, включая губернакулярные вены, идентифицируемые при доставке яичка над раной для обнажения губ.
Различные пути венозного оттока яичек
Яичковые артерии четко идентифицируются при 10–25-кратном увеличении и сохраняются. Операционный микроскоп особенно полезен, когда артерии находятся в спазме из-за манипуляций или когда во время рассечения обнаруживаются несколько мелких ветвей артерий, которые легко пропустить без оптического увеличения. Использование интраоперационной микроваскулярной допплерографии и ирригации папаверином для расширения артерий при спазме — это подходы, которые могут облегчить идентификацию артерии.Более низкий уровень увеличения, достижимый с помощью лупы, не дает сопоставимых преимуществ по сравнению с операционным микроскопом. [80–82] Gontero и др. . [81] пришли к выводу, что если вместо операционного микроскопа используются лупы, то это паховый доступ, при котором сперматозоиды сосуды больше по размеру, чем субингвинальный доступ, это позволяет лучше сохранить семенную артерию и снизить частоту стойкого патологического венозного рефлюкса.
Хотя яичко получает дополнительное кровоснабжение из сосудистой (семенной) и кремастерической артерий, яичковая артерия является основным артериальным кровоснабжением яичка и, таким образом, должна быть сохранена.Ранее мы сообщали, что случайная перевязка яичковой артерии при микрохирургической варикоцелэктомии происходит в 19 из более чем 2100 случаев, что составляет примерно 1% [59]. Во всех случаях была идентифицирована по крайней мере одна альтернативная артерия в дополнение к сосудистой артерии. Это может частично объяснить низкий уровень атрофии яичек, составляющий 5% среди пациентов со случайной перевязкой артерий во время микрохирургической варикоцелэктомии. Несмотря на низкую частоту атрофии яичек, частота естественной беременности в этой небольшой группе мужчин со случайной перевязкой артерий была значительно ниже (14% vs.46%), чем у мужчин без повреждения артерии во время процедуры. Наконец, микрохирургическая варикоцелэктомия позволяет идентифицировать и сохранить лимфатические сосуды, практически исключая послеоперационное образование гидроцеле, которое является наиболее частым осложнением немикрохирургической варикоцелэктомии.
При использовании микрохирургических методов сохранения артерий и лимфатических сосудов частота рецидивов снижается до 1%, а послеоперационное гидроцеле и атрофия яичек практически исключаются.Лечение обширного варикоцеле приводит к увеличению подвижных сперматозоидов в эякуляте на 143% и частоте наступления беременности на 47% через 1 год. [38,83] Даже мужчины с необструктивной азооспермией могут ответить на варикоцелэктомию возвращением сперматозоидов в эякулят. в 21–55% случаев [76,77,84–86] устраняет необходимость в заборе сперматозоидов из яичек для внутрицитоплазматической инъекции сперматозоидов.
Варианты лечения варикоцеле
Варикоцелэктомия на сегодняшний день является наиболее часто выполняемой операцией при лечении мужского бесплодия.Показания к варикоцелэктомии при клинически значимом варикоцеле включают (1) бесплодие, особенно с нарушением параметров спермы или качества спермы, (2) гипогонадизм, (3) боль в мошонке, (4) гипотрофию яичек, особенно в педиатрической популяции, и (5) эстетический проблемы с большим варикоцеле. Варианты лечения варикоцеле можно разделить на две основные категории [8]: (1) чрескожная окклюзия путем внутривенной инъекции различных материалов для закрытия варикоцеле и (2) хирургическая перевязка или клипирование варикоцеле для предотвращения венозного рефлюкса.Обобщены плюсы и минусы различных методов лечения варикоцеле. {Таблица 1}
Чрескожная окклюзия варикоцеле
Чрескожная эмболизация гонадной вены была впервые описана более трех десятилетий назад. [9,10] В настоящее время процедуры чрескожной эмболизации варикоцеле включают традиционная ретроградная окклюзия и недавно описанная антероградная техника. При ретроградном методе пункции правой бедренной вены вводят ангиокатетер, чтобы получить доступ к внутренней семенной вене через нижнюю полую вену и левую почечную вену.После подтверждения анатомии и наличия рефлюкса в яичковой вене, ее ретроградно закупоривают (то есть против естественного направления возврата внутренней семенной вены). Чрескожная окклюзия — подходящий вариант лечения стойкого / рецидивирующего варикоцеле после хирургического вмешательства [11]. Использование методов визуализации для определения причины рецидива варикоцеле позволяет точно выполнить венозную окклюзию, устраняя необходимость в сложном рассечении фиброзных спаек после предыдущей операции.Недорогие склерозирующие агенты обычно используются для ретроградной окклюзии. Одним из значительных преимуществ ретроградной чрескожной эмболизации является то, что после процедуры возврат к нормальной деятельности происходит быстрее по сравнению с другими видами лечения варикоцеле, поскольку при этом не происходит разреза и расщепления задействованных мышц живота. Новые методы эмболизации с использованием склерозирующей пены, преимущество которой заключается в увеличении контакта между склерозирующим агентом и стенкой сосуда и уменьшении степени разбавления склерозирующего агента кровью внутри сосуда [12], или с использованием более дорогих материалов, таких как были описаны съемные катушки [13,14] и окклюзионные баллоны [15].
Осложнения, включая контрастную реакцию, боль в боку, миграцию эмболизирующих материалов, инфекцию, тромбофлебит, артериальную пункцию и гидроцеле, в значительной степени возникают при эмболизации (9–30%). [13–22] Облучение во время рентгеноскопии — это серьезная проблема. потенциальная проблема, учитывая, что процедура может быть выполнена на здоровых молодых мужчинах с нормальной продолжительностью жизни и желанием фертильности. [23] Другой серьезной критикой ретроградной окклюзионной процедуры является ее высокая частота неэффективности (8-30%) [13–22,24,25], особенно при правостороннем варикоцеле, из-за венозных анатомических вариаций, приводящих к трудностям в получении надлежащего венозного доступа. .Альтернативный венозный доступ, включая правый трансбрахиальный и внутренний яремный доступы, были успешно описаны для достижения правой и левой внутренних семенных вен для эмболизации варикоцеле. [22,26]
Чрескожная антероградная окклюзия варикоцеле путем инъекции склерозирующих агентов в изолированное пространство. вена из лозовидного сплетения в мошонке после подтверждения ее оттока флюороскопически, была введена в 1988 г. [27] С тех пор несколько групп сообщили о своем опыте использования этой техники при лечении варикоцеле.[28–33] Как и в случае ретроградной процедуры, антероградная окклюзия может выполняться под местной анестезией. Кроме того, антероградная методика связана с меньшим временем операции (10–15 мин) и меньшей частотой невыполнения и общей персистенции / рецидивов (5–9%) [27,28]. Хотя частота осложнений в большинстве серий ниже 8%. атрофия яичек после лечения, предположительно вторичная по отношению к неидентифицированному повреждению артерии, была зарегистрирована в 1% случаев [28]. Основным недостатком антероградного подхода является необходимость разреза, чаще всего на над мошонке вблизи основания полового члена [35], но также описано использование субингвинального разреза [36,37] для получения доступа. к семенным венам.Кроме того, при большом варикоцеле частота повторения / сохранения антеградной окклюзии достигает 25%. Хотя радиационное облучение во время эмболизации является потенциальной проблемой, как и при ретроградной технике, некоторые исследователи сообщили о своем опыте антероградной окклюзии варикоцеле без использования рентгеноскопии. [36]
Хирургическое лечение варикоцеле
Хирургическое лечение остается наиболее популярной формой лечения варикоцеле и может быть достигнуто с помощью традиционной открытой варикоцелэктомии (высокая забрюшинная перевязка, паховая и субпаховая перевязка), лапароскопической / роботизированной варикоцелэктомии и микрохирургической варикоцелэктомии .
Открытая варикоцелэктомия
Обычная открытая варикоцелэктомия может выполняться с использованием различных разрезов для обнажения семенных сосудов на разных уровнях. Перевязка высокого забрюшинного пространства при варикоцеле, также известная как метод Паломо, выполняется через горизонтальный разрез медиальнее и ниже ипсилатеральной передней верхней подвздошной ости и распространяется медиально. Наружную косую фасцию рассекают в направлении волокон, а внутреннюю косую мышцу отводят краниально, чтобы обнажить внутренние семенные вены проксимальнее внутреннего пахового кольца.
При паховом доступе разрез делается в паху выше и латеральнее ипсилатерального лонного бугорка и продолжается латерально по кожным линиям нижней брюшной стенки. Наружная косая фасция остро надрезается, чтобы обнажить семенной канатик, покрытый кремообразными волокнами, которые вместе с внешней фасцией семенного канатика разрезаются для обеспечения доступа к сосудистым структурам внутри. Как правило, семявыносящий проток вместе с его артерией, веной и лимфатическими сосудами следует идентифицировать и сохранять.Венозные структуры, включая внутренние семенные вены, кремастерные вены, наружные семенные вены, губернские и периартериальные вены (venae comitantes), были описаны как часть тела варикоцеле и должны быть идентифицированы и вскрыты для перевязки. Любые артерии и лимфатические сосуды должны быть четко идентифицированы и сохранены, чтобы избежать осложнений.
Разрез открытой субингвинальной варикоцелэктомии выполняется на уровне внешнего пахового кольца, чтобы обеспечить доставку семенного канатика без разделения мышц или фасций брюшной стенки.Хотя этот подход менее болезнен и менее болезнен, чем два других метода открытой варикоцелэктомии, описанных выше, все сосуды разветвляются на этом низком уровне, что приводит к рассечению большего количества сосудов, каждый меньшего диаметра. Таким образом, при выполнении субингвинальной варикоцелэктомии настоятельно рекомендуется оптическое увеличение (см. Микрохирургическую варикоцелэктомию ниже).
Хотя открытая варикоцелэктомия обычно выполняется под общей или спинальной анестезией в амбулаторных условиях, у отдельных пациентов она может выполняться при местной / региональной блокаде с внутривенной седацией или без нее.[38,39] Традиционная открытая варикоцелэктомия связана с широким диапазоном вариаций хирургических результатов. Осложнения, встречающиеся в 5–30% случаев, включают гидроцеле, непреднамеренное перевязку артерий, атрофию яичек, повреждение семявыносящего протока, эпидидимит, гематому и раневую инфекцию [40]. Частота рецидивов / персистенции, составляющая 10–45%, также значительно выше, чем при других вариантах лечения.
Лапароскопическая варикоцелэктомия
Преимущество лапароскопической варикоцелэктомии заключается в том, что внутренние семенные вены изолированы проксимально, рядом с точкой дренажа в левую почечную вену.На этом уровне присутствуют только одна или две крупные вены, и, следовательно, необходимо лигировать меньшее количество вен. Кроме того, яичковая артерия еще не разветвлена и часто отчетливо отделена от внутренних семенных вен. Лапароскопическая варикоцелэктомия обычно выполняется чресперитонеально, но также описаны экстра- или ретроперитонеальные доступы [41,42]. Частота сохранения / рецидива лапароскопической варикоцелэктомии находится в диапазоне 6-15%. [21,43-52]
Отказ обычно происходит из-за сохранения периартериального сплетения тонких вен (venae comitantes) вместе с артерией.В различных исследованиях сообщалось, что сохранение артерий во время лапароскопической варикоцелэктомии приводит к более высокому уровню рецидивов / персистенции (3,5–20%), чем при перевязке семенных сосудов [51, 53–56]. Было показано, что эти комитантные вены сообщаются с более крупными внутренними семенными венами. . Если их оставить нетронутыми, они могут со временем расшириться и вызвать рецидив. Таким образом, в большинстве случаев лапароскопической варикоцелэктомии артерию намеренно лигируют, чтобы минимизировать частоту рецидивов / персистирования. Хотя об атрофии яичек редко сообщается [57], перевязка тестикулярной артерии может потенциально нарушить способность яичек максимизировать свою функцию в долгосрочной перспективе, особенно у взрослых.[58,59]
Реже неудача лапароскопической варикоцелэктомии связана с наличием параллельных паховых или забрюшинных коллатералей, которые могут выходить из яичка и обходить перевязанные забрюшинные вены, соединяющиеся с внутренней семенной веной проксимальнее места перевязки. [58,59] 45,60]. Аналогичным образом, расширенные кремастерные вены, еще одна причина рецидива варикоцеле [45], не может быть идентифицирована ретроперитонеально при лапароскопическом доступе.
Осложнения лапароскопической варикоцелэктомии, встречающиеся с общей частотой 8–12% [21,44,45–52], включают воздушную эмболию, непреднамеренное разделение артерии, повреждение генитоферморального нерва, гидроцеле, повреждение кишечника и перитонит.Гидроцеле, вторичное по отношению к лимфатическому застою после случайной перевязки лимфатических сосудов, является наиболее часто встречающимся послеоперационным осложнением. Когда лимфатические сосуды намеренно не идентифицируются и не сохраняются, частота послеоперационного гидроцеле может достигать 40%. [61,62] Технически, с оптической способностью лапароскопов на близком расстоянии от тканей, увеличение в 10-20 раз может быть достижимым, что позволяет опытным лапароскопическим хирургам визуализировать и щадить лимфатические сосуды, используя те же микрохирургические принципы и методы, что и при микрохирургической варикоцелэктомии.[63] Чтобы еще больше облегчить идентификацию лимфатических сосудов, различные авторы описали методы вливания в мошонку синих красителей (патентованный синий V, изосульфановый синий или метиленовый синий), которые могут привести к значительному уменьшению послеоперационного гидроцеле [62–67]. ]
Лапароскопическая варикоцелэктомия должна выполняться только опытными лапароскопическими урологами. К другим недостаткам процедуры можно отнести высокую стоимость, необходимость во всех случаях общей анестезии и пребывание в больнице более 1 дня.Хотя описаны подходы с двумя троакарами [68,69] и одним троакаром [70], для лапароскопической варикоцелэктомии обычно требуются три троакара, что делает его более экономичным для лечения двустороннего, чем одностороннего варикоцеле. Время работы от 20 до 80 минут на каждую сторону. Чтобы дополнительно минимизировать затраты и время операции, были предложены различные модификации, включая использование Harmonic Scaplel ® [71] и биполярную коагуляцию [72] для пересечения и закрытия варикоцеле вместо использования зажимов.
Роботизированная варикокэктомия
С увеличением доступности хирургических роботов логично ожидать, что их хирургическое применение будет распространено на варикоцелэктомию. Несколько групп исследователей сообщили о своем первоначальном опыте применения роботизированной варикоцелэктомии. [73–75] Хотя стоимость хирургического робота, безусловно, является значительным ограничивающим фактором для широкого использования роботизированной варикоцелэктомии, очевидные преимущества очевидны. этого подхода по сравнению с традиционной лапароскопической варикоцелэктомией.Преимущества роботизированного подхода включают (1) трехмерную оптику для повышения точности диссекции, (2) повышенную стабильность и эргономичность обращения с инструментами для хирургов, позволяющую преодолеть ограниченную мобильность, обусловленную использованием прямых лапароскопических инструментов, и (3) увеличенный степень свободы в диапазоне и степени манипулирования инструментом. Несомненно, со временем, по мере того, как хирургические роботы становятся более доступными и хирурги продолжают приобретать опыт проведения роботизированных операций, роботизированная варикоцелэктомия найдет свое место в списке вариантов лечения варикоцеле.
Микрохирургическая субингвинальная варикоцелэктомия
Внедрение микрохирургических методов варикоцелэктомии значительно снизило частоту сохранения / рецидива (0–2%) и частоту осложнений (1–5%) [38,45,50,76,77]. амбулаторная процедура может проводиться под местной, региональной или общей анестезией, время операции на каждую сторону составляет 25-60 мин. Специалисты по мужскому бесплодию в большинстве академических центров приняли микрохирургическую субингвинальную варикоцелэктомию в качестве стандартного лечения.Эта общая тенденция к увеличению популярности микрохирургической варикоцелэктомии во многом связана с соответствующими благоприятными исходами. Даже в случаях стойкого или рецидивирующего варикоцеле после начальной терапии варикоцеле микрохирургическая субингвинальная варикоцелэктомия может дополнительно улучшить параметры спермы, уровень тестостерона в сыворотке и объем яичек по сравнению с дооперационными уровнями с минимальным риском осложнений. [78]
В частности, микрохирургическая субингвинальная варикоцелэктомия обеспечивает четыре важных преимущества: (1) субингвинальный разрез позволяет обнажить семенной канатик без расщепления брюшных мышц или фасций, как при паховой или забрюшинной варикоцелэктомии, что приводит к уменьшению послеоперационной боли и более раннему восстановлению функций статус для пациентов, (2) четкая идентификация варикоцеле и мелких венозных коллатералей для минимизации стойкого / рецидива варикоцеле, (3) четкая идентификация артерий, чтобы избежать их случайного лигирования, и (4) четкая идентификация лимфатических сосудов, чтобы избежать их случайного лигирования что может привести к развитию ипсилатерального гидроцеле как послеоперационного осложнения.На субингвинальном уровне, помимо внутренних семенных вен, существуют другие мелкие венозные коллатерали, включая кремастерные вены, периартериальное венозное сплетение, внесперматические и губернакулярные коллатерали []. Эти небольшие венозные коллатерали, если их не заметить, со временем будут расширяться после операции, что приведет к рецидиву варикоцеле. Hopps и др. ., [79] выступают за окклюзию всех вен размером> 2,0 мм, включая губернакулярные вены, идентифицируемые при доставке яичка над раной для обнажения губ.
Различные пути венозного оттока яичек
Яичковые артерии четко идентифицируются при 10–25-кратном увеличении и сохраняются. Операционный микроскоп особенно полезен, когда артерии находятся в спазме из-за манипуляций или когда во время рассечения обнаруживаются несколько мелких ветвей артерий, которые легко пропустить без оптического увеличения. Использование интраоперационной микроваскулярной допплерографии и ирригации папаверином для расширения артерий при спазме — это подходы, которые могут облегчить идентификацию артерии.Более низкий уровень увеличения, достижимый с помощью лупы, не дает сопоставимых преимуществ по сравнению с операционным микроскопом. [80–82] Gontero и др. . [81] пришли к выводу, что если вместо операционного микроскопа используются лупы, то это паховый доступ, при котором сперматозоиды сосуды больше по размеру, чем субингвинальный доступ, это позволяет лучше сохранить семенную артерию и снизить частоту стойкого патологического венозного рефлюкса.
Хотя яичко получает дополнительное кровоснабжение из сосудистой (семенной) и кремастерической артерий, яичковая артерия является основным артериальным кровоснабжением яичка и, таким образом, должна быть сохранена.Ранее мы сообщали, что случайная перевязка яичковой артерии при микрохирургической варикоцелэктомии происходит в 19 из более чем 2100 случаев, что составляет примерно 1% [59]. Во всех случаях была идентифицирована по крайней мере одна альтернативная артерия в дополнение к сосудистой артерии. Это может частично объяснить низкий уровень атрофии яичек, составляющий 5% среди пациентов со случайной перевязкой артерий во время микрохирургической варикоцелэктомии. Несмотря на низкую частоту атрофии яичек, частота естественной беременности в этой небольшой группе мужчин со случайной перевязкой артерий была значительно ниже (14% vs.46%), чем у мужчин без повреждения артерии во время процедуры. Наконец, микрохирургическая варикоцелэктомия позволяет идентифицировать и сохранить лимфатические сосуды, практически исключая послеоперационное образование гидроцеле, которое является наиболее частым осложнением немикрохирургической варикоцелэктомии.
При использовании микрохирургических методов сохранения артерий и лимфатических сосудов частота рецидивов снижается до 1%, а послеоперационное гидроцеле и атрофия яичек практически исключаются.Лечение обширного варикоцеле приводит к увеличению подвижных сперматозоидов в эякуляте на 143% и частоте наступления беременности на 47% через 1 год. [38,83] Даже мужчины с необструктивной азооспермией могут ответить на варикоцелэктомию возвращением сперматозоидов в эякулят. в 21–55% случаев [76,77,84–86] устраняет необходимость в заборе сперматозоидов из яичек для внутрицитоплазматической инъекции сперматозоидов.
Варианты лечения варикоцеле
Варикоцелэктомия на сегодняшний день является наиболее часто выполняемой операцией при лечении мужского бесплодия.Показания к варикоцелэктомии при клинически значимом варикоцеле включают (1) бесплодие, особенно с нарушением параметров спермы или качества спермы, (2) гипогонадизм, (3) боль в мошонке, (4) гипотрофию яичек, особенно в педиатрической популяции, и (5) эстетический проблемы с большим варикоцеле. Варианты лечения варикоцеле можно разделить на две основные категории [8]: (1) чрескожная окклюзия путем внутривенной инъекции различных материалов для закрытия варикоцеле и (2) хирургическая перевязка или клипирование варикоцеле для предотвращения венозного рефлюкса.Обобщены плюсы и минусы различных методов лечения варикоцеле. {Таблица 1}
Чрескожная окклюзия варикоцеле
Чрескожная эмболизация гонадной вены была впервые описана более трех десятилетий назад. [9,10] В настоящее время процедуры чрескожной эмболизации варикоцеле включают традиционная ретроградная окклюзия и недавно описанная антероградная техника. При ретроградном методе пункции правой бедренной вены вводят ангиокатетер, чтобы получить доступ к внутренней семенной вене через нижнюю полую вену и левую почечную вену.После подтверждения анатомии и наличия рефлюкса в яичковой вене, ее ретроградно закупоривают (то есть против естественного направления возврата внутренней семенной вены). Чрескожная окклюзия — подходящий вариант лечения стойкого / рецидивирующего варикоцеле после хирургического вмешательства [11]. Использование методов визуализации для определения причины рецидива варикоцеле позволяет точно выполнить венозную окклюзию, устраняя необходимость в сложном рассечении фиброзных спаек после предыдущей операции.Недорогие склерозирующие агенты обычно используются для ретроградной окклюзии. Одним из значительных преимуществ ретроградной чрескожной эмболизации является то, что после процедуры возврат к нормальной деятельности происходит быстрее по сравнению с другими видами лечения варикоцеле, поскольку при этом не происходит разреза и расщепления задействованных мышц живота. Новые методы эмболизации с использованием склерозирующей пены, преимущество которой заключается в увеличении контакта между склерозирующим агентом и стенкой сосуда и уменьшении степени разбавления склерозирующего агента кровью внутри сосуда [12], или с использованием более дорогих материалов, таких как были описаны съемные катушки [13,14] и окклюзионные баллоны [15].
Осложнения, включая контрастную реакцию, боль в боку, миграцию эмболизирующих материалов, инфекцию, тромбофлебит, артериальную пункцию и гидроцеле, в значительной степени возникают при эмболизации (9–30%). [13–22] Облучение во время рентгеноскопии — это серьезная проблема. потенциальная проблема, учитывая, что процедура может быть выполнена на здоровых молодых мужчинах с нормальной продолжительностью жизни и желанием фертильности. [23] Другой серьезной критикой ретроградной окклюзионной процедуры является ее высокая частота неэффективности (8-30%) [13–22,24,25], особенно при правостороннем варикоцеле, из-за венозных анатомических вариаций, приводящих к трудностям в получении надлежащего венозного доступа. .Альтернативный венозный доступ, включая правый трансбрахиальный и внутренний яремный доступы, были успешно описаны для достижения правой и левой внутренних семенных вен для эмболизации варикоцеле. [22,26]
Чрескожная антероградная окклюзия варикоцеле путем инъекции склерозирующих агентов в изолированное пространство. вена из лозовидного сплетения в мошонке после подтверждения ее оттока флюороскопически, была введена в 1988 г. [27] С тех пор несколько групп сообщили о своем опыте использования этой техники при лечении варикоцеле.[28–33] Как и в случае ретроградной процедуры, антероградная окклюзия может выполняться под местной анестезией. Кроме того, антероградная методика связана с меньшим временем операции (10–15 мин) и меньшей частотой невыполнения и общей персистенции / рецидивов (5–9%) [27,28]. Хотя частота осложнений в большинстве серий ниже 8%. атрофия яичек после лечения, предположительно вторичная по отношению к неидентифицированному повреждению артерии, была зарегистрирована в 1% случаев [28]. Основным недостатком антероградного подхода является необходимость разреза, чаще всего на над мошонке вблизи основания полового члена [35], но также описано использование субингвинального разреза [36,37] для получения доступа. к семенным венам.Кроме того, при большом варикоцеле частота повторения / сохранения антеградной окклюзии достигает 25%. Хотя радиационное облучение во время эмболизации является потенциальной проблемой, как и при ретроградной технике, некоторые исследователи сообщили о своем опыте антероградной окклюзии варикоцеле без использования рентгеноскопии. [36]
Хирургическое лечение варикоцеле
Хирургическое лечение остается наиболее популярной формой лечения варикоцеле и может быть достигнуто с помощью традиционной открытой варикоцелэктомии (высокая забрюшинная перевязка, паховая и субпаховая перевязка), лапароскопической / роботизированной варикоцелэктомии и микрохирургической варикоцелэктомии .
Открытая варикоцелэктомия
Обычная открытая варикоцелэктомия может выполняться с использованием различных разрезов для обнажения семенных сосудов на разных уровнях. Перевязка высокого забрюшинного пространства при варикоцеле, также известная как метод Паломо, выполняется через горизонтальный разрез медиальнее и ниже ипсилатеральной передней верхней подвздошной ости и распространяется медиально. Наружную косую фасцию рассекают в направлении волокон, а внутреннюю косую мышцу отводят краниально, чтобы обнажить внутренние семенные вены проксимальнее внутреннего пахового кольца.
При паховом доступе разрез делается в паху выше и латеральнее ипсилатерального лонного бугорка и продолжается латерально по кожным линиям нижней брюшной стенки. Наружная косая фасция остро надрезается, чтобы обнажить семенной канатик, покрытый кремообразными волокнами, которые вместе с внешней фасцией семенного канатика разрезаются для обеспечения доступа к сосудистым структурам внутри. Как правило, семявыносящий проток вместе с его артерией, веной и лимфатическими сосудами следует идентифицировать и сохранять.Венозные структуры, включая внутренние семенные вены, кремастерные вены, наружные семенные вены, губернские и периартериальные вены (venae comitantes), были описаны как часть тела варикоцеле и должны быть идентифицированы и вскрыты для перевязки. Любые артерии и лимфатические сосуды должны быть четко идентифицированы и сохранены, чтобы избежать осложнений.
Разрез открытой субингвинальной варикоцелэктомии выполняется на уровне внешнего пахового кольца, чтобы обеспечить доставку семенного канатика без разделения мышц или фасций брюшной стенки.Хотя этот подход менее болезнен и менее болезнен, чем два других метода открытой варикоцелэктомии, описанных выше, все сосуды разветвляются на этом низком уровне, что приводит к рассечению большего количества сосудов, каждый меньшего диаметра. Таким образом, при выполнении субингвинальной варикоцелэктомии настоятельно рекомендуется оптическое увеличение (см. Микрохирургическую варикоцелэктомию ниже).
Хотя открытая варикоцелэктомия обычно выполняется под общей или спинальной анестезией в амбулаторных условиях, у отдельных пациентов она может выполняться при местной / региональной блокаде с внутривенной седацией или без нее.[38,39] Традиционная открытая варикоцелэктомия связана с широким диапазоном вариаций хирургических результатов. Осложнения, встречающиеся в 5–30% случаев, включают гидроцеле, непреднамеренное перевязку артерий, атрофию яичек, повреждение семявыносящего протока, эпидидимит, гематому и раневую инфекцию [40]. Частота рецидивов / персистенции, составляющая 10–45%, также значительно выше, чем при других вариантах лечения.
Лапароскопическая варикоцелэктомия
Преимущество лапароскопической варикоцелэктомии заключается в том, что внутренние семенные вены изолированы проксимально, рядом с точкой дренажа в левую почечную вену.На этом уровне присутствуют только одна или две крупные вены, и, следовательно, необходимо лигировать меньшее количество вен. Кроме того, яичковая артерия еще не разветвлена и часто отчетливо отделена от внутренних семенных вен. Лапароскопическая варикоцелэктомия обычно выполняется чресперитонеально, но также описаны экстра- или ретроперитонеальные доступы [41,42]. Частота сохранения / рецидива лапароскопической варикоцелэктомии находится в диапазоне 6-15%. [21,43-52]
Отказ обычно происходит из-за сохранения периартериального сплетения тонких вен (venae comitantes) вместе с артерией.В различных исследованиях сообщалось, что сохранение артерий во время лапароскопической варикоцелэктомии приводит к более высокому уровню рецидивов / персистенции (3,5–20%), чем при перевязке семенных сосудов [51, 53–56]. Было показано, что эти комитантные вены сообщаются с более крупными внутренними семенными венами. . Если их оставить нетронутыми, они могут со временем расшириться и вызвать рецидив. Таким образом, в большинстве случаев лапароскопической варикоцелэктомии артерию намеренно лигируют, чтобы минимизировать частоту рецидивов / персистирования. Хотя об атрофии яичек редко сообщается [57], перевязка тестикулярной артерии может потенциально нарушить способность яичек максимизировать свою функцию в долгосрочной перспективе, особенно у взрослых.[58,59]
Реже неудача лапароскопической варикоцелэктомии связана с наличием параллельных паховых или забрюшинных коллатералей, которые могут выходить из яичка и обходить перевязанные забрюшинные вены, соединяющиеся с внутренней семенной веной проксимальнее места перевязки. [58,59] 45,60]. Аналогичным образом, расширенные кремастерные вены, еще одна причина рецидива варикоцеле [45], не может быть идентифицирована ретроперитонеально при лапароскопическом доступе.
Осложнения лапароскопической варикоцелэктомии, встречающиеся с общей частотой 8–12% [21,44,45–52], включают воздушную эмболию, непреднамеренное разделение артерии, повреждение генитоферморального нерва, гидроцеле, повреждение кишечника и перитонит.Гидроцеле, вторичное по отношению к лимфатическому застою после случайной перевязки лимфатических сосудов, является наиболее часто встречающимся послеоперационным осложнением. Когда лимфатические сосуды намеренно не идентифицируются и не сохраняются, частота послеоперационного гидроцеле может достигать 40%. [61,62] Технически, с оптической способностью лапароскопов на близком расстоянии от тканей, увеличение в 10-20 раз может быть достижимым, что позволяет опытным лапароскопическим хирургам визуализировать и щадить лимфатические сосуды, используя те же микрохирургические принципы и методы, что и при микрохирургической варикоцелэктомии.[63] Чтобы еще больше облегчить идентификацию лимфатических сосудов, различные авторы описали методы вливания в мошонку синих красителей (патентованный синий V, изосульфановый синий или метиленовый синий), которые могут привести к значительному уменьшению послеоперационного гидроцеле [62–67]. ]
Лапароскопическая варикоцелэктомия должна выполняться только опытными лапароскопическими урологами. К другим недостаткам процедуры можно отнести высокую стоимость, необходимость во всех случаях общей анестезии и пребывание в больнице более 1 дня.Хотя описаны подходы с двумя троакарами [68,69] и одним троакаром [70], для лапароскопической варикоцелэктомии обычно требуются три троакара, что делает его более экономичным для лечения двустороннего, чем одностороннего варикоцеле. Время работы от 20 до 80 минут на каждую сторону. Чтобы дополнительно минимизировать затраты и время операции, были предложены различные модификации, включая использование Harmonic Scaplel ® [71] и биполярную коагуляцию [72] для пересечения и закрытия варикоцеле вместо использования зажимов.
Роботизированная варикокэктомия
С увеличением доступности хирургических роботов логично ожидать, что их хирургическое применение будет распространено на варикоцелэктомию. Несколько групп исследователей сообщили о своем первоначальном опыте применения роботизированной варикоцелэктомии. [73–75] Хотя стоимость хирургического робота, безусловно, является значительным ограничивающим фактором для широкого использования роботизированной варикоцелэктомии, очевидные преимущества очевидны. этого подхода по сравнению с традиционной лапароскопической варикоцелэктомией.Преимущества роботизированного подхода включают (1) трехмерную оптику для повышения точности диссекции, (2) повышенную стабильность и эргономичность обращения с инструментами для хирургов, позволяющую преодолеть ограниченную мобильность, обусловленную использованием прямых лапароскопических инструментов, и (3) увеличенный степень свободы в диапазоне и степени манипулирования инструментом. Несомненно, со временем, по мере того, как хирургические роботы становятся более доступными и хирурги продолжают приобретать опыт проведения роботизированных операций, роботизированная варикоцелэктомия найдет свое место в списке вариантов лечения варикоцеле.
Микрохирургическая субингвинальная варикоцелэктомия
Внедрение микрохирургических методов варикоцелэктомии значительно снизило частоту сохранения / рецидива (0–2%) и частоту осложнений (1–5%) [38,45,50,76,77]. амбулаторная процедура может проводиться под местной, региональной или общей анестезией, время операции на каждую сторону составляет 25-60 мин. Специалисты по мужскому бесплодию в большинстве академических центров приняли микрохирургическую субингвинальную варикоцелэктомию в качестве стандартного лечения.Эта общая тенденция к увеличению популярности микрохирургической варикоцелэктомии во многом связана с соответствующими благоприятными исходами. Даже в случаях стойкого или рецидивирующего варикоцеле после начальной терапии варикоцеле микрохирургическая субингвинальная варикоцелэктомия может дополнительно улучшить параметры спермы, уровень тестостерона в сыворотке и объем яичек по сравнению с дооперационными уровнями с минимальным риском осложнений. [78]
В частности, микрохирургическая субингвинальная варикоцелэктомия обеспечивает четыре важных преимущества: (1) субингвинальный разрез позволяет обнажить семенной канатик без расщепления брюшных мышц или фасций, как при паховой или забрюшинной варикоцелэктомии, что приводит к уменьшению послеоперационной боли и более раннему восстановлению функций статус для пациентов, (2) четкая идентификация варикоцеле и мелких венозных коллатералей для минимизации стойкого / рецидива варикоцеле, (3) четкая идентификация артерий, чтобы избежать их случайного лигирования, и (4) четкая идентификация лимфатических сосудов, чтобы избежать их случайного лигирования что может привести к развитию ипсилатерального гидроцеле как послеоперационного осложнения.На субингвинальном уровне, помимо внутренних семенных вен, существуют другие мелкие венозные коллатерали, включая кремастерные вены, периартериальное венозное сплетение, внесперматические и губернакулярные коллатерали []. Эти небольшие венозные коллатерали, если их не заметить, со временем будут расширяться после операции, что приведет к рецидиву варикоцеле. Hopps и др. ., [79] выступают за окклюзию всех вен размером> 2,0 мм, включая губернакулярные вены, идентифицируемые при доставке яичка над раной для обнажения губ.
Различные пути венозного оттока яичек
Яичковые артерии четко идентифицируются при 10–25-кратном увеличении и сохраняются. Операционный микроскоп особенно полезен, когда артерии находятся в спазме из-за манипуляций или когда во время рассечения обнаруживаются несколько мелких ветвей артерий, которые легко пропустить без оптического увеличения. Использование интраоперационной микроваскулярной допплерографии и ирригации папаверином для расширения артерий при спазме — это подходы, которые могут облегчить идентификацию артерии.Более низкий уровень увеличения, достижимый с помощью лупы, не дает сопоставимых преимуществ по сравнению с операционным микроскопом. [80–82] Gontero и др. . [81] пришли к выводу, что если вместо операционного микроскопа используются лупы, то это паховый доступ, при котором сперматозоиды сосуды больше по размеру, чем субингвинальный доступ, это позволяет лучше сохранить семенную артерию и снизить частоту стойкого патологического венозного рефлюкса.
Хотя яичко получает дополнительное кровоснабжение из сосудистой (семенной) и кремастерической артерий, яичковая артерия является основным артериальным кровоснабжением яичка и, таким образом, должна быть сохранена.Ранее мы сообщали, что случайная перевязка яичковой артерии при микрохирургической варикоцелэктомии происходит в 19 из более чем 2100 случаев, что составляет примерно 1% [59]. Во всех случаях была идентифицирована по крайней мере одна альтернативная артерия в дополнение к сосудистой артерии. Это может частично объяснить низкий уровень атрофии яичек, составляющий 5% среди пациентов со случайной перевязкой артерий во время микрохирургической варикоцелэктомии. Несмотря на низкую частоту атрофии яичек, частота естественной беременности в этой небольшой группе мужчин со случайной перевязкой артерий была значительно ниже (14% vs.46%), чем у мужчин без повреждения артерии во время процедуры. Наконец, микрохирургическая варикоцелэктомия позволяет идентифицировать и сохранить лимфатические сосуды, практически исключая послеоперационное образование гидроцеле, которое является наиболее частым осложнением немикрохирургической варикоцелэктомии.
При использовании микрохирургических методов сохранения артерий и лимфатических сосудов частота рецидивов снижается до 1%, а послеоперационное гидроцеле и атрофия яичек практически исключаются.Лечение обширного варикоцеле приводит к увеличению подвижных сперматозоидов в эякуляте на 143% и частоте наступления беременности на 47% через 1 год. [38,83] Даже мужчины с необструктивной азооспермией могут ответить на варикоцелэктомию возвращением сперматозоидов в эякулят. в 21–55% случаев [76,77,84–86] устраняет необходимость в заборе сперматозоидов из яичек для внутрицитоплазматической инъекции сперматозоидов.
Варианты лечения варикоцеле
Варикоцелэктомия на сегодняшний день является наиболее часто выполняемой операцией при лечении мужского бесплодия.Показания к варикоцелэктомии при клинически значимом варикоцеле включают (1) бесплодие, особенно с нарушением параметров спермы или качества спермы, (2) гипогонадизм, (3) боль в мошонке, (4) гипотрофию яичек, особенно в педиатрической популяции, и (5) эстетический проблемы с большим варикоцеле. Варианты лечения варикоцеле можно разделить на две основные категории [8]: (1) чрескожная окклюзия путем внутривенной инъекции различных материалов для закрытия варикоцеле и (2) хирургическая перевязка или клипирование варикоцеле для предотвращения венозного рефлюкса.Обобщены плюсы и минусы различных методов лечения варикоцеле. {Таблица 1}
Чрескожная окклюзия варикоцеле
Чрескожная эмболизация гонадной вены была впервые описана более трех десятилетий назад. [9,10] В настоящее время процедуры чрескожной эмболизации варикоцеле включают традиционная ретроградная окклюзия и недавно описанная антероградная техника. При ретроградном методе пункции правой бедренной вены вводят ангиокатетер, чтобы получить доступ к внутренней семенной вене через нижнюю полую вену и левую почечную вену.После подтверждения анатомии и наличия рефлюкса в яичковой вене, ее ретроградно закупоривают (то есть против естественного направления возврата внутренней семенной вены). Чрескожная окклюзия — подходящий вариант лечения стойкого / рецидивирующего варикоцеле после хирургического вмешательства [11]. Использование методов визуализации для определения причины рецидива варикоцеле позволяет точно выполнить венозную окклюзию, устраняя необходимость в сложном рассечении фиброзных спаек после предыдущей операции.Недорогие склерозирующие агенты обычно используются для ретроградной окклюзии. Одним из значительных преимуществ ретроградной чрескожной эмболизации является то, что после процедуры возврат к нормальной деятельности происходит быстрее по сравнению с другими видами лечения варикоцеле, поскольку при этом не происходит разреза и расщепления задействованных мышц живота. Новые методы эмболизации с использованием склерозирующей пены, преимущество которой заключается в увеличении контакта между склерозирующим агентом и стенкой сосуда и уменьшении степени разбавления склерозирующего агента кровью внутри сосуда [12], или с использованием более дорогих материалов, таких как были описаны съемные катушки [13,14] и окклюзионные баллоны [15].
Осложнения, включая контрастную реакцию, боль в боку, миграцию эмболизирующих материалов, инфекцию, тромбофлебит, артериальную пункцию и гидроцеле, в значительной степени возникают при эмболизации (9–30%). [13–22] Облучение во время рентгеноскопии — это серьезная проблема. потенциальная проблема, учитывая, что процедура может быть выполнена на здоровых молодых мужчинах с нормальной продолжительностью жизни и желанием фертильности. [23] Другой серьезной критикой ретроградной окклюзионной процедуры является ее высокая частота неэффективности (8-30%) [13–22,24,25], особенно при правостороннем варикоцеле, из-за венозных анатомических вариаций, приводящих к трудностям в получении надлежащего венозного доступа. .Альтернативный венозный доступ, включая правый трансбрахиальный и внутренний яремный доступы, были успешно описаны для достижения правой и левой внутренних семенных вен для эмболизации варикоцеле. [22,26]
Чрескожная антероградная окклюзия варикоцеле путем инъекции склерозирующих агентов в изолированное пространство. вена из лозовидного сплетения в мошонке после подтверждения ее оттока флюороскопически, была введена в 1988 г. [27] С тех пор несколько групп сообщили о своем опыте использования этой техники при лечении варикоцеле.[28–33] Как и в случае ретроградной процедуры, антероградная окклюзия может выполняться под местной анестезией. Кроме того, антероградная методика связана с меньшим временем операции (10–15 мин) и меньшей частотой невыполнения и общей персистенции / рецидивов (5–9%) [27,28]. Хотя частота осложнений в большинстве серий ниже 8%. атрофия яичек после лечения, предположительно вторичная по отношению к неидентифицированному повреждению артерии, была зарегистрирована в 1% случаев [28]. Основным недостатком антероградного подхода является необходимость разреза, чаще всего на над мошонке вблизи основания полового члена [35], но также описано использование субингвинального разреза [36,37] для получения доступа. к семенным венам.Кроме того, при большом варикоцеле частота повторения / сохранения антеградной окклюзии достигает 25%. Хотя радиационное облучение во время эмболизации является потенциальной проблемой, как и при ретроградной технике, некоторые исследователи сообщили о своем опыте антероградной окклюзии варикоцеле без использования рентгеноскопии. [36]
Хирургическое лечение варикоцеле
Хирургическое лечение остается наиболее популярной формой лечения варикоцеле и может быть достигнуто с помощью традиционной открытой варикоцелэктомии (высокая забрюшинная перевязка, паховая и субпаховая перевязка), лапароскопической / роботизированной варикоцелэктомии и микрохирургической варикоцелэктомии .
Открытая варикоцелэктомия
Обычная открытая варикоцелэктомия может выполняться с использованием различных разрезов для обнажения семенных сосудов на разных уровнях. Перевязка высокого забрюшинного пространства при варикоцеле, также известная как метод Паломо, выполняется через горизонтальный разрез медиальнее и ниже ипсилатеральной передней верхней подвздошной ости и распространяется медиально. Наружную косую фасцию рассекают в направлении волокон, а внутреннюю косую мышцу отводят краниально, чтобы обнажить внутренние семенные вены проксимальнее внутреннего пахового кольца.
При паховом доступе разрез делается в паху выше и латеральнее ипсилатерального лонного бугорка и продолжается латерально по кожным линиям нижней брюшной стенки. Наружная косая фасция остро надрезается, чтобы обнажить семенной канатик, покрытый кремообразными волокнами, которые вместе с внешней фасцией семенного канатика разрезаются для обеспечения доступа к сосудистым структурам внутри. Как правило, семявыносящий проток вместе с его артерией, веной и лимфатическими сосудами следует идентифицировать и сохранять.Венозные структуры, включая внутренние семенные вены, кремастерные вены, наружные семенные вены, губернские и периартериальные вены (venae comitantes), были описаны как часть тела варикоцеле и должны быть идентифицированы и вскрыты для перевязки. Любые артерии и лимфатические сосуды должны быть четко идентифицированы и сохранены, чтобы избежать осложнений.
Разрез открытой субингвинальной варикоцелэктомии выполняется на уровне внешнего пахового кольца, чтобы обеспечить доставку семенного канатика без разделения мышц или фасций брюшной стенки.Хотя этот подход менее болезнен и менее болезнен, чем два других метода открытой варикоцелэктомии, описанных выше, все сосуды разветвляются на этом низком уровне, что приводит к рассечению большего количества сосудов, каждый меньшего диаметра. Таким образом, при выполнении субингвинальной варикоцелэктомии настоятельно рекомендуется оптическое увеличение (см. Микрохирургическую варикоцелэктомию ниже).
Хотя открытая варикоцелэктомия обычно выполняется под общей или спинальной анестезией в амбулаторных условиях, у отдельных пациентов она может выполняться при местной / региональной блокаде с внутривенной седацией или без нее.[38,39] Традиционная открытая варикоцелэктомия связана с широким диапазоном вариаций хирургических результатов. Осложнения, встречающиеся в 5–30% случаев, включают гидроцеле, непреднамеренное перевязку артерий, атрофию яичек, повреждение семявыносящего протока, эпидидимит, гематому и раневую инфекцию [40]. Частота рецидивов / персистенции, составляющая 10–45%, также значительно выше, чем при других вариантах лечения.
Лапароскопическая варикоцелэктомия
Преимущество лапароскопической варикоцелэктомии заключается в том, что внутренние семенные вены изолированы проксимально, рядом с точкой дренажа в левую почечную вену.На этом уровне присутствуют только одна или две крупные вены, и, следовательно, необходимо лигировать меньшее количество вен. Кроме того, яичковая артерия еще не разветвлена и часто отчетливо отделена от внутренних семенных вен. Лапароскопическая варикоцелэктомия обычно выполняется чресперитонеально, но также описаны экстра- или ретроперитонеальные доступы [41,42]. Частота сохранения / рецидива лапароскопической варикоцелэктомии находится в диапазоне 6-15%. [21,43-52]
Отказ обычно происходит из-за сохранения периартериального сплетения тонких вен (venae comitantes) вместе с артерией.В различных исследованиях сообщалось, что сохранение артерий во время лапароскопической варикоцелэктомии приводит к более высокому уровню рецидивов / персистенции (3,5–20%), чем при перевязке семенных сосудов [51, 53–56]. Было показано, что эти комитантные вены сообщаются с более крупными внутренними семенными венами. . Если их оставить нетронутыми, они могут со временем расшириться и вызвать рецидив. Таким образом, в большинстве случаев лапароскопической варикоцелэктомии артерию намеренно лигируют, чтобы минимизировать частоту рецидивов / персистирования. Хотя об атрофии яичек редко сообщается [57], перевязка тестикулярной артерии может потенциально нарушить способность яичек максимизировать свою функцию в долгосрочной перспективе, особенно у взрослых.[58,59]
Реже неудача лапароскопической варикоцелэктомии связана с наличием параллельных паховых или забрюшинных коллатералей, которые могут выходить из яичка и обходить перевязанные забрюшинные вены, соединяющиеся с внутренней семенной веной проксимальнее места перевязки. [58,59] 45,60]. Аналогичным образом, расширенные кремастерные вены, еще одна причина рецидива варикоцеле [45], не может быть идентифицирована ретроперитонеально при лапароскопическом доступе.
Осложнения лапароскопической варикоцелэктомии, встречающиеся с общей частотой 8–12% [21,44,45–52], включают воздушную эмболию, непреднамеренное разделение артерии, повреждение генитоферморального нерва, гидроцеле, повреждение кишечника и перитонит.Гидроцеле, вторичное по отношению к лимфатическому застою после случайной перевязки лимфатических сосудов, является наиболее часто встречающимся послеоперационным осложнением. Когда лимфатические сосуды намеренно не идентифицируются и не сохраняются, частота послеоперационного гидроцеле может достигать 40%. [61,62] Технически, с оптической способностью лапароскопов на близком расстоянии от тканей, увеличение в 10-20 раз может быть достижимым, что позволяет опытным лапароскопическим хирургам визуализировать и щадить лимфатические сосуды, используя те же микрохирургические принципы и методы, что и при микрохирургической варикоцелэктомии.[63] Чтобы еще больше облегчить идентификацию лимфатических сосудов, различные авторы описали методы вливания в мошонку синих красителей (патентованный синий V, изосульфановый синий или метиленовый синий), которые могут привести к значительному уменьшению послеоперационного гидроцеле [62–67]. ]
Лапароскопическая варикоцелэктомия должна выполняться только опытными лапароскопическими урологами. К другим недостаткам процедуры можно отнести высокую стоимость, необходимость во всех случаях общей анестезии и пребывание в больнице более 1 дня.Хотя описаны подходы с двумя троакарами [68,69] и одним троакаром [70], для лапароскопической варикоцелэктомии обычно требуются три троакара, что делает его более экономичным для лечения двустороннего, чем одностороннего варикоцеле. Время работы от 20 до 80 минут на каждую сторону. Чтобы дополнительно минимизировать затраты и время операции, были предложены различные модификации, включая использование Harmonic Scaplel ® [71] и биполярную коагуляцию [72] для пересечения и закрытия варикоцеле вместо использования зажимов.
Роботизированная варикокэктомия
С увеличением доступности хирургических роботов логично ожидать, что их хирургическое применение будет распространено на варикоцелэктомию. Несколько групп исследователей сообщили о своем первоначальном опыте применения роботизированной варикоцелэктомии. [73–75] Хотя стоимость хирургического робота, безусловно, является значительным ограничивающим фактором для широкого использования роботизированной варикоцелэктомии, очевидные преимущества очевидны. этого подхода по сравнению с традиционной лапароскопической варикоцелэктомией.Преимущества роботизированного подхода включают (1) трехмерную оптику для повышения точности диссекции, (2) повышенную стабильность и эргономичность обращения с инструментами для хирургов, позволяющую преодолеть ограниченную мобильность, обусловленную использованием прямых лапароскопических инструментов, и (3) увеличенный степень свободы в диапазоне и степени манипулирования инструментом. Несомненно, со временем, по мере того, как хирургические роботы становятся более доступными и хирурги продолжают приобретать опыт проведения роботизированных операций, роботизированная варикоцелэктомия найдет свое место в списке вариантов лечения варикоцеле.
Микрохирургическая субингвинальная варикоцелэктомия
Внедрение микрохирургических методов варикоцелэктомии значительно снизило частоту сохранения / рецидива (0–2%) и частоту осложнений (1–5%) [38,45,50,76,77]. амбулаторная процедура может проводиться под местной, региональной или общей анестезией, время операции на каждую сторону составляет 25-60 мин. Специалисты по мужскому бесплодию в большинстве академических центров приняли микрохирургическую субингвинальную варикоцелэктомию в качестве стандартного лечения.Эта общая тенденция к увеличению популярности микрохирургической варикоцелэктомии во многом связана с соответствующими благоприятными исходами. Даже в случаях стойкого или рецидивирующего варикоцеле после начальной терапии варикоцеле микрохирургическая субингвинальная варикоцелэктомия может дополнительно улучшить параметры спермы, уровень тестостерона в сыворотке и объем яичек по сравнению с дооперационными уровнями с минимальным риском осложнений. [78]
В частности, микрохирургическая субингвинальная варикоцелэктомия обеспечивает четыре важных преимущества: (1) субингвинальный разрез позволяет обнажить семенной канатик без расщепления брюшных мышц или фасций, как при паховой или забрюшинной варикоцелэктомии, что приводит к уменьшению послеоперационной боли и более раннему восстановлению функций статус для пациентов, (2) четкая идентификация варикоцеле и мелких венозных коллатералей для минимизации стойкого / рецидива варикоцеле, (3) четкая идентификация артерий, чтобы избежать их случайного лигирования, и (4) четкая идентификация лимфатических сосудов, чтобы избежать их случайного лигирования что может привести к развитию ипсилатерального гидроцеле как послеоперационного осложнения.На субингвинальном уровне, помимо внутренних семенных вен, существуют другие мелкие венозные коллатерали, включая кремастерные вены, периартериальное венозное сплетение, внесперматические и губернакулярные коллатерали []. Эти небольшие венозные коллатерали, если их не заметить, со временем будут расширяться после операции, что приведет к рецидиву варикоцеле. Hopps и др. ., [79] выступают за окклюзию всех вен размером> 2,0 мм, включая губернакулярные вены, идентифицируемые при доставке яичка над раной для обнажения губ.
Различные пути венозного оттока яичек
Яичковые артерии четко идентифицируются при 10–25-кратном увеличении и сохраняются. Операционный микроскоп особенно полезен, когда артерии находятся в спазме из-за манипуляций или когда во время рассечения обнаруживаются несколько мелких ветвей артерий, которые легко пропустить без оптического увеличения. Использование интраоперационной микроваскулярной допплерографии и ирригации папаверином для расширения артерий при спазме — это подходы, которые могут облегчить идентификацию артерии.Более низкий уровень увеличения, достижимый с помощью лупы, не дает сопоставимых преимуществ по сравнению с операционным микроскопом. [80–82] Gontero и др. . [81] пришли к выводу, что если вместо операционного микроскопа используются лупы, то это паховый доступ, при котором сперматозоиды сосуды больше по размеру, чем субингвинальный доступ, это позволяет лучше сохранить семенную артерию и снизить частоту стойкого патологического венозного рефлюкса.
Хотя яичко получает дополнительное кровоснабжение из сосудистой (семенной) и кремастерической артерий, яичковая артерия является основным артериальным кровоснабжением яичка и, таким образом, должна быть сохранена.Ранее мы сообщали, что случайная перевязка яичковой артерии при микрохирургической варикоцелэктомии происходит в 19 из более чем 2100 случаев, что составляет примерно 1% [59]. Во всех случаях была идентифицирована по крайней мере одна альтернативная артерия в дополнение к сосудистой артерии. Это может частично объяснить низкий уровень атрофии яичек, составляющий 5% среди пациентов со случайной перевязкой артерий во время микрохирургической варикоцелэктомии. Несмотря на низкую частоту атрофии яичек, частота естественной беременности в этой небольшой группе мужчин со случайной перевязкой артерий была значительно ниже (14% vs.46%), чем у мужчин без повреждения артерии во время процедуры. Наконец, микрохирургическая варикоцелэктомия позволяет идентифицировать и сохранить лимфатические сосуды, практически исключая послеоперационное образование гидроцеле, которое является наиболее частым осложнением немикрохирургической варикоцелэктомии.
При использовании микрохирургических методов сохранения артерий и лимфатических сосудов частота рецидивов снижается до 1%, а послеоперационное гидроцеле и атрофия яичек практически исключаются.Лечение обширного варикоцеле приводит к увеличению подвижных сперматозоидов в эякуляте на 143% и частоте наступления беременности на 47% через 1 год. [38,83] Даже мужчины с необструктивной азооспермией могут ответить на варикоцелэктомию возвращением сперматозоидов в эякулят. в 21–55% случаев [76,77,84–86] устраняет необходимость в заборе сперматозоидов из яичек для внутрицитоплазматической инъекции сперматозоидов.
Лечение варикоцеле: изучите свои возможности
Если вам поставили диагноз или вы страдаете от боли или бесплодия, вызванных варикоцеле, обращение за лечением — лучший выбор для облегчения симптомов.Конечная цель лечения варикоцеле — исправить обратный ток крови от мошонки к сердцу и минимизировать дискомфорт.
Преимущества лечения- Уменьшение боли и дискомфорта
- Может восстановить нормальный размер яичка, если размер был нарушен
- Повышение количества и качества сперматозоидов
- Потенциально улучшенные показатели беременности
4
Хирургия варикоцелеСуществует несколько хирургических подходов, используемых для закрытия или лигирования варикозного расширения вены и восстановления варикоцеле, включая открытую операцию (с относительно высокой частотой рецидивов), микрохирургию (более низкая частота рецидивов, но технически сложная), или лапароскопия (требуется общая анестезия с более высокой частотой осложнений).Эти процедуры обычно выполняет уролог в больнице. Хотя большинство пациентов покидают больницу в тот же день, 24 процента пациентов, перенесших хирургическую перевязку, должны оставаться в больнице на ночь. 1 Пациенты, перенесшие хирургическую перевязку варикоцеле, могут рассчитывать на период восстановления от двух до трех недель.
Раньше хирургическое вмешательство было единственным методом лечения варикоцеле, но сегодня у мужчин есть другой вариант.
СВЯЗАННЫЕ С: Узнайте больше об хирургии варикоцеле
Эмболизация варикоцелеЭмболизация варикоцеле — это малоинвазивная амбулаторная процедура, которая не требует разреза или наложения швов и позволяет выздороветь намного быстрее, чем хирургическое вмешательство.
Эта минимально инвазивная процедура, выполняемая интервенционным радиологом, перекрывает кровоток к пораженной вене без хирургического вмешательства. Эмболизация варикоцеле, также известная как катетерная эмболизация или чрескожная эмболизация, является высокоэффективным и широко доступным методом лечения варикоцеле.
Эта амбулаторная процедура использует технологию визуализации для введения тонкого катетера в вену в паху или шее после введения седативного препарата.
Сосудистые спирали, которые можно использовать со склерозирующим агентом, вводятся через катетер, чтобы заблокировать аномальные вены, что снижает давление на варикоцеле.При эмболизации вены кровоток перенаправляется по другим путям. Поток крови к некомпетентной вене перекрывается, что делает то же самое, что и хирург, без необходимости более инвазивной хирургии.
Во время лечения пациент расслаблен и не испытывает боли. Процедура занимает 1-2 часа от начала до конца.
Если вы планируете операцию по лечению варикоцеле и хотите изучить эмболизацию, запланируйте консультацию интервенционного радиолога, чтобы дать полную ясность об этой минимально инвазивной процедуре.Полностью изучите все варианты лечения варикоцеле и примите лучшее решение за вас.
Источники:
i http://www.scvir.org/patients/varicoceles/. Дата обращения 30.05.2017.
Нехирургические варианты лечения варикоцеле яичек
Если вы страдаете текущим или рецидивирующим варикоцеле, вы, вероятно, столкнетесь с необходимостью принятия решения о том, каким следующим шагом будет лечение вашего заболевания. Это может показаться сложным, но с правильной информацией выбор лучшего способа лечения варикоцеле не должен быть таким напряженным.Операция часто кажется слишком инвазивной, а увеличенное время восстановления до 2 недель, когда мужчины ждут до 4 недель, чтобы возобновить половую жизнь, просто не идеален для многих мужчин. Но есть и хорошие новости.
Если вы ищете метод лечения варикоцеле, который позволяет избежать хирургического вмешательства, у вас есть альтернатива. Эмболизация варикоцеле — это нехирургическое, малоинвазивное лечение, которое имеет много преимуществ перед хирургическим вмешательством.
Что такое эмболизация варикоцеле?
Эмболизация варикоцеле по существу закрывает дисфункциональные вены мошонки, чтобы нормальные вены могли взять на себя кровоток. [i] У процедуры есть несколько положительных качеств по удобству, в том числе:
- Это занимает около часа.
- Выполняется в амбулаторных условиях интервенционным радиологом.
- Это касается только небольшого укола, поэтому не остается ни разреза, ни рубца, а также снижается риск послеоперационных осложнений.
- Время восстановления обычно составляет 2 дня, при этом пациенты, как правило, могут возобновить половые отношения всего за 1-2 недели.
- Боль при варикоцеле часто проходит немедленно.
Как проводится эмболизация варикоцеле?
Эмболизация варикоцеле начинается, когда интервенционный радиолог надрезает кожу и вводит небольшой катетер в вену. Обычно это делается либо в паху, либо в шее. Далее через катетер вводятся металлические спирали и / или специальный раствор. Раствор уменьшает расширение вены. Металлические спирали, которые вставляются в пораженную вену, блокируют ток крови по ним. Как только неисправная вена перекрывается от кровотока, здоровые вены вступают во владение и восстанавливают нормальный кровоток.Сравнение эмболизации с хирургией варикоцеле
Многие врачи рекомендуют хирургическое вмешательство в качестве основного варианта, однако новые исследования показывают, что эмболизация дает долгосрочные результаты, что делает ее жизнеспособным вариантом.
Вот некоторые статистические данные:
- У каждого десятого мужчины, перенесшего операцию по удалению варикоцеле, будет рецидив. [ii]
- Эмболизация часто бывает успешной у мужчин, страдающих послеоперационным рецидивом варикоцеле. [iii]
- Операция обычно занимает около четырех часов, а процедура эмболизации — около одного часа. [iv]
- Операция требует местного или иногда общего наркоза. Для эмболизации требуется только местная анестезия. [i]
СВЯЗАННЫЕ: Эмболизация варикоцеле и хирургия варикоцеле
Сравнение рисков эмболизации варикоцеле и хирургии варикоцеле
Хирургические риски включают:
- Инфекция в месте разреза.
- Повреждение артерии.
- Скопление жидкости в яичках. [v]
Осложнения эмболизации могут включать:
- Временную боль в бедре.
- Возможна аллергическая реакция на контрастный раствор. [vi]
Есть два серьезных осложнения, которые могут возникнуть в результате эмболизации, хотя статистика Общества интервенционных радиологов показывает, что они возникают нечасто. Это могут быть:
- Прокол артерии.
- Миграция материалов для эмболизации. [vii]
Эмболизация варикоцеле менее инвазивна, поэтому риски естественным образом снижаются по сравнению с хирургическим вмешательством.Ночлег в больнице не требуется, и мужчины обычно возвращаются к работе быстрее, чем после операции. [i] Эмболизация варикоцеле считается рентабельной по сравнению с хирургическим вмешательством. Право на страхование при использовании эмболизации для лечения бесплодия варьируется, поэтому вам всегда следует уточнять у своей страховой компании. [vii]
Многие мужчины при изучении вариантов лечения варикоцеле яичек обращают внимание на удобство, эффективность и скорость восстановления.Если вы надеетесь найти вариант лечения варикоцеле, который будет менее инвазивным и будет быстрее восстанавливаться, чем хирургическое вмешательство, поговорите со своим врачом о возможности эмболизации варикоцеле. Возможно, это курс лечения, который вы надеялись найти.
Источники:
i http://www.sirweb.org/patients/varicoceles/
ii http://www.mayoclinic.org/diseases-conditions/varicocele/basics/treatment / con-20024164
iii http: // infertility.about.com/od/causesofinfertility/a/Varicocele-And-Infertility.htm
iv http://www.ncbi.nlm.nih.gov/pubmed/18375298
vi http: //www.urologyhealth. org / urologic-conditions / varicoceles / treatment
vi http://my.clevelandclinic.org/health/diseases_conditions/hic-varicocele
vii http://www.ncbi.nlm.nih.gov/pmc/ статьи / PMC3114590 /
viii http://www.sirweb.org/patients/insurance.shtml
Лечебная терапия, хирургическая терапия, предоперационные подробности
Автор
Уэсли М. Уайт, доктор медицины Председатель, доцент, директор отделения лапароскопической и роботизированной урологической хирургии, отделение урологии, Высшая школа медицины Университета Теннесси
Уэсли М. Уайт, доктор медицины, является членом следующих медицинских обществ: Американских урологических Ассоциация, Эндоурологическое общество, Общество академических урологов, Общество урологической онкологии, Юго-восточная секция Американской урологической ассоциации (AUA), Медицинская ассоциация Теннесси, Урологическая ассоциация Теннесси
Раскрытие информации: раскрывать нечего.
Соавтор (ы)
Эдвард Дэвид Ким, доктор медицины, FACS Профессор хирургии, отделение урологии, Высшая школа медицины Университета Теннесси; Консультанты, Медицинский центр Университета Теннесси
Эдвард Дэвид Ким, доктор медицины, FACS является членом следующих медицинских обществ: Американского общества репродуктивной медицины, Американской ассоциации урологов, Общества сексуальной медицины Северной Америки, Медицинской ассоциации Теннесси, Общества мужчин Репродукция и урология, Общество изучения мужской репродукции
Раскрытие информации: выступать (d) в качестве докладчика или члена бюро докладчиков для: Endo.
Joe D Mobley, III, MD, MPH Уролог, Клиника урологии Kentucky Lake
Joe D Mobley, III, MD, MPH является членом следующих медицинских обществ: Американского колледжа хирургов, Американской медицинской ассоциации, Американской ассоциации урологов , Общество эндоурологов, Медицинская ассоциация Теннесси
Раскрытие информации: Ничего не раскрывать.
Специальная редакционная коллегия
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Получил зарплату от Medscape за работу.для: Medscape.
Марк Джеффри Ноубл, доктор медицины Консультант, Урологический институт, Фонд клиники Кливленда
Марк Джеффри Нобл, доктор медицины, является членом следующих медицинских обществ: Американского колледжа хирургов, Американской медицинской ассоциации, Американской ассоциации урологов, Медицинского общества Канзаса, Сигма Си, Общество почетных научных исследований, Общество университетских урологов, SWOG
. Раскрытие: нечего раскрывать.
Главный редактор
Брэдли Филдс Шварц, DO, FACS Профессор урологии, директор Центра лапароскопии и эндоурологии, Департамент хирургии, Медицинский факультет Университета Южного Иллинойса
Брэдли Филдс Шварц, DO, FACS является членом следующих медицинских обществ: Американский колледж хирургов, Американская урологическая ассоциация, Ассоциация военных остеопатических врачей и хирургов, Эндоурологическое общество, Общество лапароэндоскопических хирургов, Общество университетских урологов
Раскрытие информации: Служить (d) в качестве директора, офицера, партнера, сотрудника, советника, консультанта или попечитель: Совет директоров Общества эндоурологов; Избранный президент Северо-Центральная секция Американской ассоциации урологов
Служить (d) в качестве докладчика или члена бюро докладчиков для: Cook Medical.


