Зелёные сопли у взрослого — Аллергия
Обычно иммунитет человека в холодное время года становится более уязвимым, поэтому люди часто болеют на простудные заболевания дыхательных путей, которые проявляются заложенностью носа и появлением слизистого секрета. Если выделения прозрачного цвета — это является нормой и защищает слизистую оболочку от пересыхания. А появление у взрослого слизистых выделений зелёного цвета является тревожным сигналом, свидетельствующем о воспалительном процессе.
Содержание:
Что означают зелёные сопли.
Как первое звено в цепочке дыхательной системы, нос извне берёт на себя основное количество патогенных микроорганизмов. В следствии этого у взрослого появляются выделения секрета зелёного оттенка.
Густая зелёная слизь является показателем бактериальной инфекции патологического процесса и проявляется при определённых условиях. По обыкновению бактериальный процесс развивается после перенесённого вирусного ринита на фоне ослабленной защиты иммунной системы.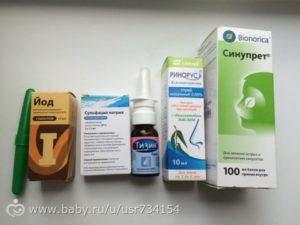 Клиническая картина вирусного заболевания, возбудителем которого являются риновирусы – выделение из носа прозрачной жидкости, затруднённое назальное дыхание, чиханье, также наблюдается жжение и чувство сухости в носовой полости, отёк слизистой. Позднее повышается температура тела, усиливается начальная симптоматика. Появление выделений зелёного оттенка означает, что организм активно борется с болезнетворными бактериями. Именно погибшие лейкоциты и клетки бактериальной инфекции окрашивают выделения из носа в зеленоватый оттенок различной интенсивности.
Клиническая картина вирусного заболевания, возбудителем которого являются риновирусы – выделение из носа прозрачной жидкости, затруднённое назальное дыхание, чиханье, также наблюдается жжение и чувство сухости в носовой полости, отёк слизистой. Позднее повышается температура тела, усиливается начальная симптоматика. Появление выделений зелёного оттенка означает, что организм активно борется с болезнетворными бактериями. Именно погибшие лейкоциты и клетки бактериальной инфекции окрашивают выделения из носа в зеленоватый оттенок различной интенсивности.
Важно помнить, что ни при вирусных недугах, ни при аллергических реакциях слизистых выделений зелёного цвета не бывает.
Основные причины зелёных соплей у взрослых
Хоть бактериальная микрофлора в полости носа активно развивается на фоне вирусной инфекции, однако основными факторами размножения условно-патогенных микроорганизмов являются:
- Низкая температура и переохлаждение организма.
- Сильные стрессовые состояния.

- Изнуряющие физические нагрузки.
- Сбои в работе иммунной системы.
- Хронические заболевания уха, горла, носа на стадии обострения.
Причём у взрослых активная продукция зелёной слизи нередко наблюдаются при таких болезнях:
- Гайморит.
- Острый и хронический синусит (воспаление околоносовых пазух).
- Бактериальный ринит.
- Аденоидит (воспаление глоточных миндалин очень редко встречается у взрослых людей), а также при некоторых респираторных заболеваниях, включая бронхит, пневмонию, трахеит, фарингит.
Симптомы зелёных соплей у взрослого
Нередко пациенты могут жаловаться на:
- Сильную заложенность носа. Появление храпа или похрюкивания во сне.
- Выделение насыщенно-зелёной или зелёно-коричневой слизи из одной или обоих ноздрей.
- Головные боли.
- Повышенную температуру тела.
- Ухудшение общего состояния.
- Сильную слабость.

Заметив такие симптомы, не нужно раздумывать, что это означает. Необходимо в кратчайшие сроки обратится за помощью к ЛОРу и немедленно приступить к лечению.
Как лечить зелёные выделения
Сопли в носу, в горле – достаточно неприятное состояние. Качественное и своевременно начатое лечение ринита поможет избежать побочных осложнений и встать на ноги всего за несколько дней.
Универсальной методики лечения зелёных сопли не существует, всё зависит от конкретной причины, из-за которой выделения приобрели зеленоватый оттенок. Поэтому, в каждом случае и разным будет набор лечебных действий, к которым можно приступать после прохождения диагностики и установления точного диагноза. В качестве общих рекомендаций нужно выполнять следующее:
- Поддерживать в жилом помещении оптимальную температуру (18–22°С) и влажность воздуха (50–60%).
- Регулярно делать влажную уборку и проветривать комнату.
Медикаментозное лечение
В процессе лечения неприятной патологии ЛОР может назначить:
- Антигистаминные средства, которые помогают снять отёк слизистой оболочки.
 В итоге сужаются кровеносные сосуды и уменьшается выделение слизистого секрета. Как правило назначают в составе комплексного лечения.
В итоге сужаются кровеносные сосуды и уменьшается выделение слизистого секрета. Как правило назначают в составе комплексного лечения. - Антибактериальные средства широкого спектра действия. Обычно назначаются в случае, если причиной зелёных соплей — бактериальный гайморит. Если ринорея развилась на фоне ОРВЗ, тогда проведение антибиотикотерапии не имеет никакого смысла.
- Противовирусные средства. Препараты из этой группы обычно назначают при первых проявлениях гриппа или ОРВИ. Действующее вещество препаратов воздействует угнетающе на вирусные клетки и препятствует их активному размножению, устраняет в кратчайшие сроки симптомы простуды. Лекарственное средство стимулирует работу иммунной системы.
Избавиться от зелёных соплей также можно с помощью использования интраназальных капель и гелей:
- Комбинированные препараты, в составе которых гормональные и антигистаминные вещества, а также присутствует антибиотик.
 Благодаря взаимодействию таких активных компонентов снимается отёк, уничтожается бактериальная инфекция, сужаются капилляры, уменьшаются выделениея из носа слизистого секрета.
Благодаря взаимодействию таких активных компонентов снимается отёк, уничтожается бактериальная инфекция, сужаются капилляры, уменьшаются выделениея из носа слизистого секрета. - Сосудосуживающие средства. Обычно препараты назначают в комплексе с антибактериальными каплями в нос. Они снимают отёчность, облегчают дыхание, однако не лечат от болезни. Их применяют четыре — шесть раз/сутки и не больше пяти дней подряд.
- Антибактериальные и противовоспалительные препараты, на основе эфирных масел — эвкалипта, камфары. Эффективно разрушают патогенную микрофлору, снимают отёк слизистой, борются с возбудителями патологического процесса.
- Препарат на основе серебра, обладает противомикробным и вяжущим воздействием. Принимать препарат нужно под строгим наблюдением врача, т. к. избыточное накопление солей серебра может навредить организму. Механизм действия препарата основывается на образовании защитной плёнки, что приводит к уменьшению чувствительности раздражённой слизистой оболочки, сужению кровеносных сосудов, активизируется торможение воспалительного процесса.

Народная медицина как средство лечения
Воспользовавшись на начальной стадии болезни рецептами нетрадиционной медицины в качестве дополняющей терапии к основному медикаментозному можно найти множество эффективных способов и устранить сопли зелёного цвета. Однако пользоваться народными методами следует с осторожностью, и если народное средство не приносит облегчения необходимо обратиться к специалисту за помощью.
Действенные рецепты:
- Промывать носовые проходы. Для этого применяют специальные физрастворы, которые можно приобрести в аптеке или самостоятельно приготовить из морской или поваренной соли, соды (ч. л.вещества растворить в стакане тёплой воды), физрастворы, отвары из экстрактов целебных растений (цветков ромашки аптечной, череды, тысячелистника, листья эвкалипта, цветки календулы). Идеальный раствор для промывания — настойка прополиса в соотношении — 15 капель настойки на литр тёплой воды. Процедура помогает из заложенного носа устранить позеленевшую слизь.
 Манипуляцию можно делать до восьми раз в день.
Манипуляцию можно делать до восьми раз в день. - Закапывание носа. Для закапывания носовых ходов используют сок корня петрушки, а также мёд, соки свеклы, моркови, алоэ, лука, листьев герани, каланхоэ, предварительно разбавив ингредиенты водой в соотношении один к трём. Метод в течении нескольких часов помогает снять воспаление слизистой носа.
- Ингаляции. Полезно подышать паром сваренной кожуры картофеля, отвара ромашки аптечной, душицы, календулы, листьев эвкалипта, травы череды или эфирных масел — чайного дерева. Ингаляцию делают три раза в день, процедуру следует проводить с осторожностью, чтобы не обжечь дыхательные пути.
- Парить ноги. В начале заболевания, при нормальной температуре тела очень эффективно делать ванночки с горчицей. Для этого ноги опускают в таз с горячей водой так, чтобы вода покрывала голени, после процедуры надеть тёплые носки, предварительно насыпав в них сухую горчицу. Метод лечения на начальном этапе может остановить развитие болезни.

- Прогревание. Нередко при лечении ЛОР-органов врач назначает прогревание носа прокалённой солью, речным песком или крупами (гречка, рис), которыми заполняют полотняные мешочки. Процедуру проводят от десяти до тридцати минут, расположив тканевые мешочки в области гайморовых пазух. Очень эффективно наносить в области крыльев носа, спинки носа, гайморов ормируют лепёшки и прикрепляют их в области спинки носа и гайморовых пазух. Прогревание носа нельзя делать при хроническом гайморите, особенно гнойном, поскольку имеется высокий риск распространения инфекции на близлежащие органы и развитие осложнений.
Особенности лечения зелёных выделений у беременных женщин
Насморк – распространённое явление при беременности. В период вынашивания ребёнка иммунитет женщины ослаблен и уязвим к разным заболеваниям из-за естественных изменений в организме.
Появление зелёных выделения из носа при беременности, заложенность носа доставляют огромный дискомфорт женщине, а длительное нарушение носового дыхания может спровоцировать кислородное голодание и стать причиной гипоксии плода, что влечёт за собой нарушения развития ребёнка.
Будущим мамочкам не стоит заниматься самолечением.
В период беременности приём многих препаратов противопоказан, поэтому необходимо консультироваться только с врачом.
- При появлении у женщины во время вынашивания ребёнка густого насморка с зелёными соплями, необходимо воздерживаться от приёма сосудосуживающих капель, из-за того, что они провоцируют нарушение кровотока плаценты.
- Безопасным для новорожденного и окажет эффективное действие для будущей мамы приём местных антибиотических капель, поскольку они не попадают в системный кровоток, однако использовать их нужно строго по показаниям и осторожно, поскольку отсутствуют данные о влиянии на организм беременной.
- Также не следует забывать промывать полость носоглотки, Для этого можно использовать физраствор, готовые щадящие препараты на основе морской воды и электролитов.
- Использование настоев лекарственных трав и эфирных масел допускается при отсутствии на них аллергической реакции.

Осложнения
Если очень долго игнорировать проблему и своевременно не начать лечение, она может перерасти в нечто большее. Невинный, казалось бы на первый взгляд, насморк может стать причиной не только неприятных, а и очень опасных для жизни человека состояний.
Распространившись на другие органы, в том числе и мозг, инфекция повлечь за собой развитие опасных осложнений:
- Абсцесс разных тканей и структур.
- Менингит.
- Сепсис.
- Флегмона.
- Энцефалит.
Профилактика
Для предотвращения недуга не стоит пренебрегать профилактическими мероприятиями:
- Правильно и хорошо питаться. Чтобы организм успешно боролся с болезнью и для повышения иммунитета, в пищу употреблять больше фруктов, продуктов, обогащённых витаминами и минералами. В сезоны вирусных заболеваний и гриппа можно пропивать курсы поливитаминов.
- Обильное питьё жидкости в тёплом виде для быстрого выведения токсинов из организма. Отлично пить морсы, витаминные чаи, чай с лимоном, чёрной смородиной, отвары шиповника.

- Не переохлаждаться.
- Ежедневно совершать прогулки на свежем воздухе.
- Соблюдать режим здорового сна, не меньше восьми часов в сутки.
- Грамотно и постепенно проводить закаливание организма.
- Регулярные умеренные физические нагрузки.
- Часто проветривать жилое помещение.
Капли в нос от насморка с зелеными соплями
Выделение из носа прозрачных соплей считается нормальным явлением. Слизь позволяет защищать ЛОР-органы от обезвоживания, препятствуя проникновению различных загрязнений.
Смена привычных выделений на густые зеленые свидетельствует о бактериальном или вирусном рините. Грамотная терапия данного состояния заключается не только в симптоматическом лечении. Важно устранить первопричину недуга. Обратите внимание: заниматься самолечением запрещено.
Какие назальные лекарства могут быть назначены?
От зеленых соплей способны помочь не только капли в нос. После определения диагноза врач назначает ряд препаратов. Вот они:
Вот они:
- капли и мази, смягчающие слизистую оболочку носа. Они купируют зуд, раздражение, сухость, облегчают выведение соплей. Как основное вещество в подобных препаратах обычно выступают ментол или эфирные масла.
- Гомеопатия, актуальная при вирусной природе ринита. Позволяет уменьшить отек, облегчить дыхание через нос.
- Препараты для укрепления иммунитета (иммуномодуляторы). Применимы противовирусные, основа которых – интерферон.
- Сосудосуживающие. Редко назначают при вирусном насморке. Рекомендованы средства, обладающие также антигистаминными свойствами.
Применение любого из указанных препаратов допустимо только с назначения врача и в строго установленной дозировке.
Антисептические капли
Отлично подходят для лечения слизи зеленого цвета. Помогают купировать инфекцию, воздействуя на ее возбудителей (бактерии), препятствуя их росту и размножению.
Достичь наилучшего эффекта удастся, если антисептические назальные средства применяются комплексно с иными медикаментами. Препарат и его дозировку должен подбирать врач.
Препарат и его дозировку должен подбирать врач.
Сосудосуживающие капли
Их применение обусловлено симптоматическим воздействием. Такие средства только устранят зеленые сопли у взрослого и ребенка, существенно облегчая носовое дыхание. Однако от причины болезни они не избавят.
Если пациент – ребенок грудного возраста, следует использовать препарат незадолго до кормления. Это позволит ему дышать носом во время сосания груди (или бутылочки), предотвратит попадание воздуха в пищевод.
Обратите внимание: длительность применения указанных капель – не более 5-ти дней. Это объясняется тем, что они чрезмерно иссушают слизистую носа. Кроме того, при продолжительном приеме данные назальные средства вызывают серьезное привыкание.
Антибактериальные капли
Наличие антибиотика местного действия в их составе позволяет использовать медикамент как средство против патогенной микрофлоры.
Препараты применимы только, если имеет место бактериальный ринит.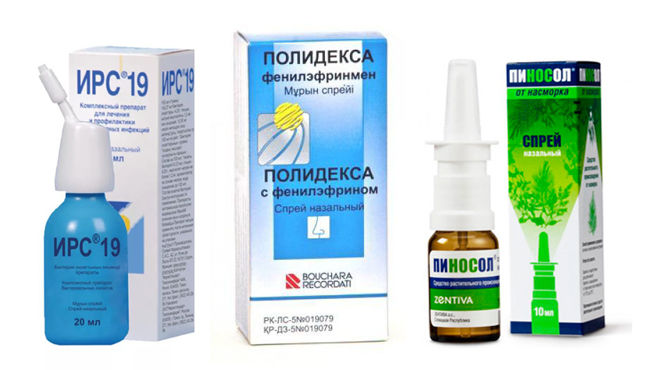
Другие виды капель
Кроме указанных, для облегчения у взрослых носового дыхания могут быть назначены антигистаминные препараты. Обычно их применяют для купирования приступа, когда первопричина соплей – аллергическая реакция.
Очистить носовые ходы можно посредством противозастойных капель. Они разжижают скопившиеся в полости носа сопли, тем самым способствуя их выведению естественным путем.
Видео
Зелёные сопли
Как лечить зеленые сопли у ребенка?
Наличие муконазального секрета зеленых оттенков предполагает проведение определенных процедур. Для детей с ринитом бактериальной и вирусной природы специалист назначит следующие мероприятия:
- Промывание носовых ходов.
Манипуляции разжижают слизь, облегчая ее выведение из полости носа.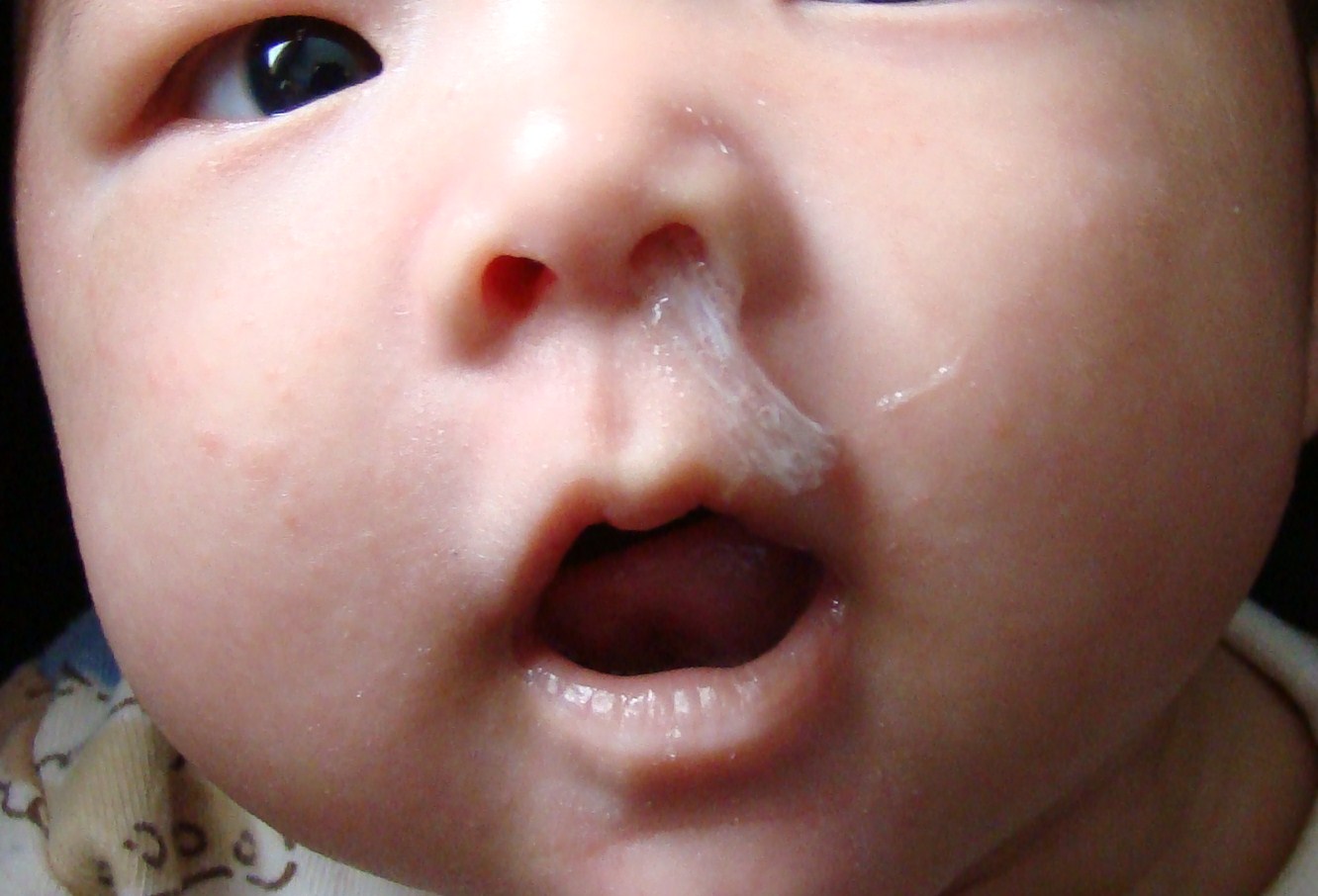 Кроме этого, промывание увлажняет слизистую оболочку, предупреждает заражение других органов инфекцией. Во время процедуры необходимо тщательно высмаркивать нос.
Кроме этого, промывание увлажняет слизистую оболочку, предупреждает заражение других органов инфекцией. Во время процедуры необходимо тщательно высмаркивать нос.
В качестве лекарственного средства можно использовать не только антисептики или солевые растворы. Хорошей эффективностью обладают лекарственные отвары (шалфей, дубовая кора, календула и пр.). Важно: средства народной медицины могут спровоцировать аллергические реакции.
- Использование антисептиков.
Терапия не ограничивается только промыванием и очищением полости от слизи. После этих процедур необходимо обработать носовые ходы антисептиком. Последний может быть в форме капель или спрея.
Эффективным считается раствор серебра, способный предотвратить развитие воспалительного процесса и устранить патогенные микроорганизмы.
Предотвратить появление у ребенка в период болезни зеленого муконазального секрета вполне реально. Для этого необходимо регулярно проветривать помещение, увлажнять воздух, отпаивать больного теплым питьем.
Для этого необходимо регулярно проветривать помещение, увлажнять воздух, отпаивать больного теплым питьем.
Особенности лечения беременных женщин
В период беременности возникновение соплей и заложенности носа – распространенное явление. Обычно оно связано с гормональной перестройкой организма и проходит самостоятельно спустя некоторое время.
Если привычные выделения сменились зелеными, необходимо как можно раньше установить первопричину патологии. Наличие в организме беременной бактериальной инфекции может негативно сказаться на нормальном развитии плода. Наиболее велик риск в первом и третьем триместре гестационного периода.
Как и в иных случаях, при зеленых соплях нельзя заниматься самолечением. Важно: многие привычные медикаменты противопоказаны беременным женщинам.
Сосудосуживающие препараты негативно влияют на кровообращение в плаценте, ухудшая таким образом питание плода. Их назначают только в крайнем случае, когда носовое дыхание полностью отсутствует и велика вероятность развития гипоксии у ребенка.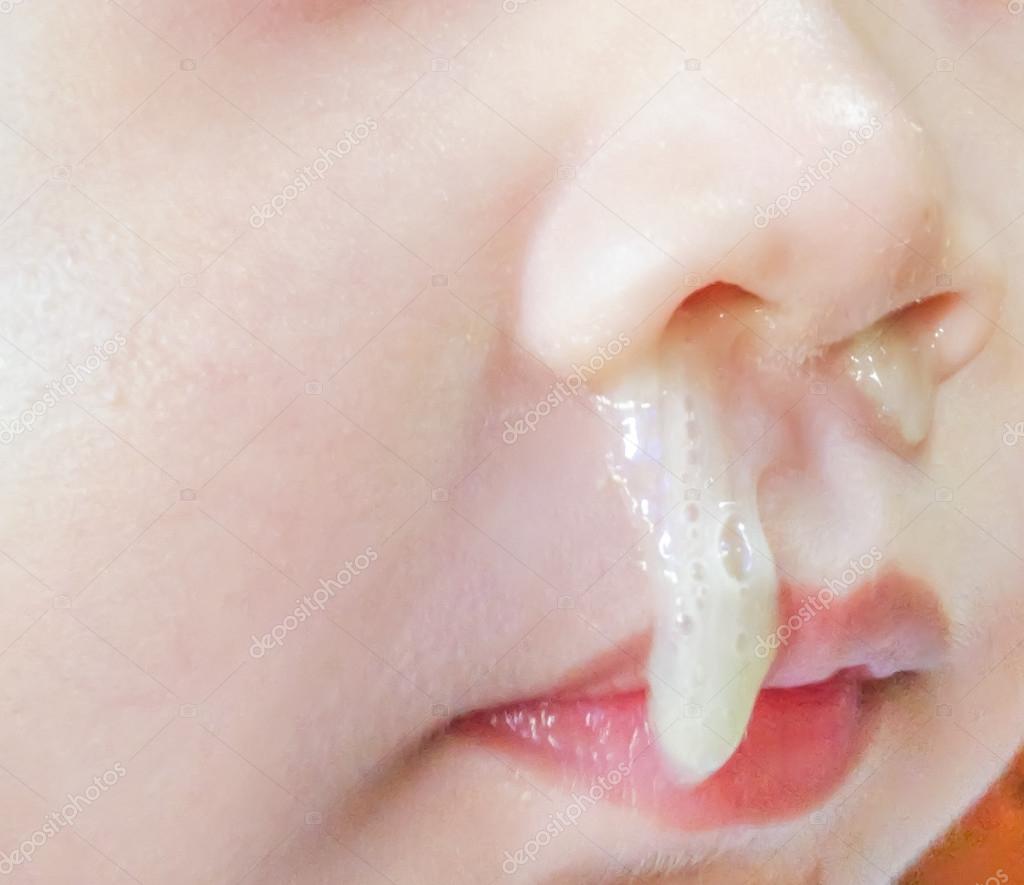
Лечить сопли допускается антибактериальными средствами, поскольку они относительно безопасны для плода. Тем не менее, обязательно наблюдение врача.
Для промывания рекомендовано использовать препараты с морской водой. Если состав содержит йод, от данного медикамента лучше отказаться.
Народные средства
Если позволяет полная клиническая картина болезни, можно дополнить лечение народными средствами. Ускорить процесс выздоровления помогут домашние растворы и ингаляции.
Вот некоторые рецепты народной медицины:
- смешать соль (1 ч. л.) и стакан теплой воды. Полученным раствором промывать носовые ходы трижды за сутки.
- Смешать 10 капель спиртовой настойки прополиса, чайную ложку соли и 250 мл теплой воды. Промывать пазухи 3-4 раза за сутки.
Для приготовления антисептических капель потребуется смешать сок петрушки, алоэ и каланхоэ в равных пропорциях. Закапывать получившиеся капли 4 раза за сутки (по 3 в каждую ноздрю).
Усилить эффект от капель поможет отвар шалфея. Необходимо смочить в нем ватные тампоны и ввести их в ноздрю на 10-20 мин.
Для устранения насморка с выделениями зеленого цвета допускается использовать ингаляции. Потребуется смешать цветки ромашки и листья эвкалипта в равном соотношении. Залить массу кипятком и дать настояться полчаса.
Для ингаляции следует дышать над емкостью с отваром, предварительно накрыв голову полотенцем. Чтобы предотвратить ожоги, необходимо заранее остудить отвар до 70-80 градусов. Длительность процедуры – не более 20 минут.
Важно: указанный метод актуален только при нормальной температуре тела.
Профилактика
Поскольку лечение ринита может затянуться, лучше постараться предупредить этот недуг. В качестве профилактики стоит прибегнуть к ряду определенных мер. Вот они:
- Регулярные проветривания.
- Ежедневные длительные пешие прогулки.
- Сбалансированное питание.

- Своевременное лечение возникших заболеваний.
- Занятия спортом, ведение активного образа жизни.
В период обострения различных инфекций рекомендован прием витаминов. Необходимо предварительно согласовать названия препаратов и их дозировку со специалистом.
Простите, а какого цвета ваши сопли?
ЖЕЛТЫЕ СОПЛИ
В состав назальной слизи входят белки, антитела, различные соли и микроэлементы. Слизь способствует увлажнению слизистой оболочки носа, препятствует ее дегидратации, а также выводит частички пыли, дыма, микробов и других загрязнений, попадающих в нос с воздухом. В норме слизь бесцветная и прозрачная. Если выделения из носа становятся желтого или желто-зеленого цвета, это говорит о присоединении бактериальной инфекции.
Когда в наш организм проникают бактерии на помощь спешат белые кровяные клетки или лейкоциты, которые уничтожают патогены. После того, как лейкоциты выполнили свою функцию они погибают, а их остатки окрашивают слизь в желтый или желто-зеленый цвет.
К заболеваниям, при которых часто наблюдаются выделения из носа желтого цвета относят:
Киста околоносовых пазух носа. Кистой называется ограниченное стенками образование, в котором может скапливаться жидкость, гной, слизь. Стенки кисты могут регулярно воспаляться и выделять большое количество гнойной слизи желтого цвета, которая выделяется через нос;
Хронический синусит (гайморит, фронтит) – хронические воспалительные процессы в пазухах носа, могут регулярно обостряться при воздействии холода, при простуде, снижении общего иммунитета. Обострение часто сопровождается повышением температуры, ознобом. Наиболее характерными симптомами синусита, кроме желтых соплей, являются головная боль, ощущение распирания по краям носа, ниже глаза;
Курение. Во время курения частички табачного дыма оседают на слизистой оболочке носа и носоглотки, вызывая раздражение. Такое раздражение часто ведет к воспалению и повышенной выработке слизи в виде соплей желтого цвета;
Во время курения частички табачного дыма оседают на слизистой оболочке носа и носоглотки, вызывая раздражение. Такое раздражение часто ведет к воспалению и повышенной выработке слизи в виде соплей желтого цвета;
Аденоидит. Аденоиды – это миндалины, расположенные на заднем своде носоглотки. При их воспалении (чаще у детей) также наблюдаются слизистые выделения желтого цвета;
Применение некоторых цветных капель, например, протаргола, также может окрашивать выделения из носа в желтый цвет. При этом обычно других проявлений какого-либо заболевания не наблюдается.
Озена или зловонный ринит. Для этого заболевания характерна атрофия слизистой оболочки носа с выделениями желто-зеленого цвета со зловонным запахом.
ЗЕЛЕНЫЕ СОПЛИ
С приходом холодного времени года многие из нас подхватывают простуду, насморк, кашель со всеми вытекающими последствиями. Некоторые из заболевших сталкиваются с выделениями из носа (соплями) зеленого цвета
Наиболее частыми симптомами этих заболеваний являются повышение температуры, озноб, головная боль, общая слабость.
Часто гнойные выделения из носа сопровождают другие заболевания дыхательной системы, такие как бронхит, трахеит, фарингит. При этом, кроме жалоб на желтые сопли у больных наблюдаются кашель, мокрота, повышенная температура, озноб.
БЕЛЫЕ СОПЛИ
Возникновению белых обильных соплей часто сопутствуют и другие симптомы, такие как озноб, повышенная температура, головная боль и другие. “Комсомолка” рассказывает как быть, если из носа появились выделения
Насморк и выделение назальной слизи или соплей является естественной реакцией организма на раздражение слизистой оболочки носа, попадания на нее частиц из загрязненного воздуха. В норме слизь из носа не имеет окраски и должна быть прозрачной или бесцветной. Слизь препятствует дегидратации слизистой оболочки носа и способствует выведению частиц, попавших из внешней среды. Когда слизь приобретает цвет, становится белой или желтой, то это повод обратиться к врачу.
Возникновению белых обильных соплей часто сопутствуют и другие симптомы, такие как озноб, повышенная температура, головная боль и другие. Эти признаки свидетельствуют о патологическом процессе в организме человека и являются поводом для посещения оториноларинголога, который сможет поставить точный диагноз.
Эти признаки свидетельствуют о патологическом процессе в организме человека и являются поводом для посещения оториноларинголога, который сможет поставить точный диагноз.
Причиной обильных выделений из носа могут быть физиологические реакции, например, при снижении влажности воздуха, обезвоживании организма. При этом слизистые оболочки выделяют меньше воды, а продукция муцина (компонент слизи) и солей остается на том же уровне. Таким образом, назальный секрет сгущается и приобретает белый цвет.
В некоторых случаях возникновение белых соплей связано с развитием аллергии, что связано с попаданием в носовую полость и околоносовые пазухи аллергенов в виде шерсти животных, пыльцы растений, домашней пыли. В этом случае об аллергической природе насморка свидетельствует сезонный характер насморка, например, в весенне-летний период цветения пыльцы или контакт с животными.
Причиной белых соплей могут быть также такие воспалительные заболевания как:
Синусит или воспаление околоносовых пазух.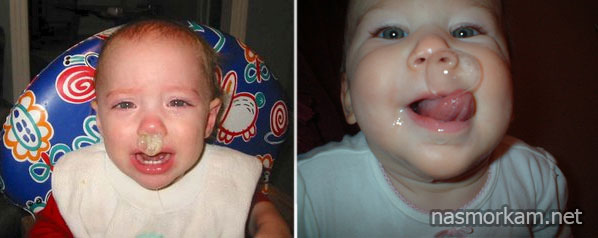 Эти заболевания протекают обычно с повышением температуры, ознобом, заложенностью носа. При этом характерными являются головные боли, чувство распирания в области около носа и ниже глазницы. Заболевание сопровождается выделениями белого или желтого цвета.
Эти заболевания протекают обычно с повышением температуры, ознобом, заложенностью носа. При этом характерными являются головные боли, чувство распирания в области около носа и ниже глазницы. Заболевание сопровождается выделениями белого или желтого цвета.
Аденоидит – воспаление носоглоточной миндалины, чаще протекает у детей, но может встречаться и у взрослых. Для этого характерно выделение слизи, которую трудно высморкать. Больные часто жалуются на затрудненное дыхание, заложенность носа, храп во время сна.
Полипы носа – образования в носу из гипертрофированной слизистой оболочки. Их появление может быть связано с наличием других заболеваний, таких как аллергический ринит, хронический синусит и др. Симптомами полипов являются заложенность носа, затрудненное дыхание, присоединение вторичной инфекции, головные боли. Лечение полипов носа в основном хирургическое, однако после их удаления рецидив наблюдается в 70% случаев.
КОРИЧНЕВЫЕ СОПЛИ
Коричневые сопли из носа у взрослого могут появиться по разным причинам. Описанный симптом обычно служит дополнением к развивающемуся насморку или гаймориту. Если проводится длительное лечение сосудосуживающими препаратами, то возможна атрофия слизистой. В этом случае выделения станут характерного ржавого цвета с гнилостным запахом. Воспаление придаточных пазух носа также сопровождается появлением коричневых соплей. Если полость заблокирована специфической пробкой, то затруднений дыхания может не быть, но в области носа появляются тянущие боли, ощущается чувство тяжести.
Описанный симптом обычно служит дополнением к развивающемуся насморку или гаймориту. Если проводится длительное лечение сосудосуживающими препаратами, то возможна атрофия слизистой. В этом случае выделения станут характерного ржавого цвета с гнилостным запахом. Воспаление придаточных пазух носа также сопровождается появлением коричневых соплей. Если полость заблокирована специфической пробкой, то затруднений дыхания может не быть, но в области носа появляются тянущие боли, ощущается чувство тяжести.
Коричневые сопли сами по себе не всегда являются причиной немедленного обращения к врачу. Обычны они, например, для заядлых курильщиков. Однако есть некоторые симптомы, на которые следует обратить особое внимание и при появлении их у себя обязательно посетить специалиста. К таким симптомам относится: затруднение носового дыхания, если до этого не были диагностированы аллергии или инфекционные заболевания; язвы или кровоизлияния на стенках полости; регулярно обостряющиеся воспаления носовых пазух; кровотечения неизвестного генеза, не вызванные механическими травмами; выделения различных цветов неизвестной причины. Помните, что провоцировать появление коричневых соплей могут самые разнообразные патологические процессы, и иногда своевременное обращение за помощью может стоить вам не только здоровья, но и жизни, ведь могут указывать и на злокачественные новообразования коричневые сопли у взрослого.
Помните, что провоцировать появление коричневых соплей могут самые разнообразные патологические процессы, и иногда своевременное обращение за помощью может стоить вам не только здоровья, но и жизни, ведь могут указывать и на злокачественные новообразования коричневые сопли у взрослого.
чем и как лечить у взрослого
Считается, что самое распространенное воспаление – это ринит. Несмотря на массовое распространение в сезон активизации респираторных заболеваний, насморк может проявиться и как самостоятельное воспаление. Но вне зависимости от формы или характеры недуга, вылечить острый и густой насморк можно довольно быстро. Для этого пациенту необходимо вовремя диагностировать воспаление и обратиться за медицинской помощью.
Очень густые сопли требуют особого подхода, так как у пациента образуется более сложное воспаление, чем просто отек слизистой оболочки. Если такой недуг оставить без внимания, то у пациента спустя одну неделю после начала воспаления может образоваться отит или гайморит. Поэтому важно знать чем и как лечить густые сопли у взрослого.
Поэтому важно знать чем и как лечить густые сопли у взрослого.
Содержание статьи
Что такое ринит
Насморк характеризуется как воспаление в слизистой части носа. Он сопровождается обилием слизистых выделений, повышением температуры тела, заложенностью носа и ухудшением самочувствия.
Само по себе воспаление неопасно для пациента, но если насморк не лечить, то у пациента могут образоваться весьма пагубные последствия.
Слизистые выделения накапливаются и при отсутствии санации переходят в полость гайморовых пазух или евстахиеву трубку. Т
акой процесс неизменно вызывает гайморит или острый отит в среднем ухе.
Кроме того, последствия насморк весьма опасны в младенчестве. Распространены случаи когда обычный насморк вызывал тугоухость и менингит.
Перед началом лечения ринита врач должен установить причину его появления. Чаще других насморк появляется из-за проникновения вирусной инфекции. Распространяясь по слизистой части носа, болезнетворные бактерии быстро размножаются и вызывают образование очень густых соплей.
Распространяясь по слизистой части носа, болезнетворные бактерии быстро размножаются и вызывают образование очень густых соплей.
В случае бактериальной формы поражения пациенту необходимы антибиотики. Но если причиной стало проникновение вирусов или инфекций достаточно противовоспалительных препаратов.
К другим причинам, требующих принципиально другого лечения, относят:
- травматизация;
- обморожение;
- попадание инородных частиц;
- аллергические реакции;
- активизация хронического воспаления;
- анатомические особенности;
- искривление носовой перегородки;
- воздействие химических или бытовых веществ.
Кроме этого, весьма распространенной причиной образования прозрачных соплей считается очень сухой воздух в жилом помещении.
В каждом случае требуется индивидуальный подход к лечению.
Стандартное лечение
Курс лечения ринита начинается с установления причин и сопутствующих факторов. Без понимания клинической картины специалист не сможет составить адекватную терапию, поэтому если врач прописал вам лечение без осмотра необходимо насторожиться и направиться к другому отоларингологу.
Без понимания клинической картины специалист не сможет составить адекватную терапию, поэтому если врач прописал вам лечение без осмотра необходимо насторожиться и направиться к другому отоларингологу.
В некоторых случаях больному могут назначить антибиотики. Это происходит при бактериальной форме воспаления.
Если же недуг имеет вирусное происхождение, назначается более простое лечение.
- В обоих случаях терапии пациенту необходимо следить не только за своим самочувствием, но и за комнатой проживания.
- Необходимо ежедневно проводить влажную уборку.
- Если в квартире живут домашние животные, уборку необходимо повторять два раза в сутки.
- Не забывайте проветривать комнату и увлажнять до необходимого баланса.
- Если у вас нет специального увлажнителя, кладите мокрые полотенца на батареи.
Придерживаясь этих простых правил можно значительно облегчить свое состояние.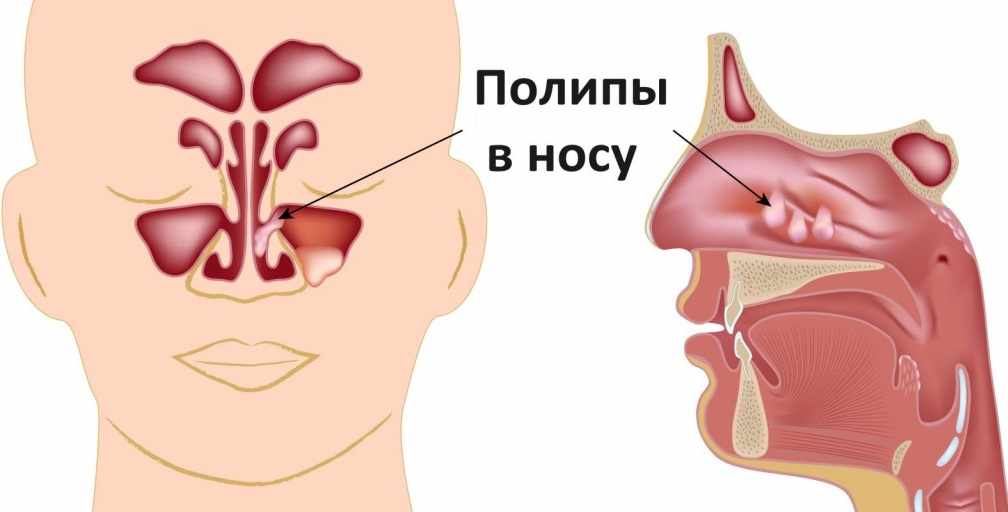 Но они не заменят комплексного лечения. В курс лечения входит не только медикаментозная терапия, но и несколько дополнительных процедур:
Но они не заменят комплексного лечения. В курс лечения входит не только медикаментозная терапия, но и несколько дополнительных процедур:
- Если густые сопли не высмаркиваются необходимо ежедневное промывание носа физратворами из морской воды — Аквамарис, Аквалор, Салин, Квикс, Долфин.
- При аллергических реакциях на компоненты растворов, их можно заменить на отвары или подсоленную воду.
- Помимо этого, пациенту назначаются ингаляции. Их можно проводить с помощью небулайзера или специального ингалятора.
- В качестве ингредиента для вдыхания используйте отвары из ромашки и шалфея. Кроме этого, лекарственными свойствами обладает мята, эвкалипт, шалфей, лавровый лист.
Перед применением данного курса лечения необходима консультация со специалистом. Важно убедиться в отсутствии аллергических реакций на компоненты.
Медикаментозная терапия
Терапия медикаментами является главным способом избавления от густых соплей.Если промывание и ингаляции только снижают остроту симптомов, то лекарственные препараты уничтожают очаг воспаления изнутри.
Первым делом пациенту прописывают сосудосуживающие капли – Ксилен, Тизин, Назол, Ринза и другие.
При беременности или аллергических реакциях данные препараты обычно заменяют на детские капли — Назол беби и Виброцил.
Применять назальные спреи рекомендовано не более пяти дней. После этого дня капли провоцируют привыкание. Если врач назначил препараты на основе нафазолина, то курс лечения сокращается до трех дней. Это связано с большим риском образования привыкания и передозировки. Кроме того, медикамент такой формы часто вызывает нарушение работы сердца и центральной нервной системы.
Вторым шагом на пути к излечению станет прием различных фитопрепаратов и иммуномодулирующих средств. Из природных средств чаще всего прописывают Пинасол или Эвкасепт.
Они оказывают положительное влияние на иммунную систему и нормализуют общее состояние пациента. При правильном применении формируется защитная функция слизистой полости носа и укрепляется весь иммунитет. Поэтому курс лечения такого рода медикаментами должен быть не менее двух недель.
Поэтому курс лечения такого рода медикаментами должен быть не менее двух недель.
Еще одной формой лечения становится применение растворов интерферона. Активный компонент позволяет снизить количество густых выделений и обеспечит защиту организма от вирусов.
В курс лечения ринита включен прием антигистаминных лекарственных препаратов. Лучше всего использовать Цетрин или Зиртек.
Если пациенту не помогло описанное лечение, врач пропишет прием антибиотиков. Самым эффективными средствами считаются препараты на основе солей серебра. К таким медикаментам относят назальные спреи – Изофра, Полидекса, Биопарокс.В некоторых случаях врачи могут назначить мази Тетрациклин или Левомицетин. Но к таким методам прибегают достаточно редко, так как спреи с антибиотиками способны снять воспаление уже на второй день применения.
Если врач назначает медикаменты для приема внутрь, то лучше всего приобретать Аугментин, Амоксиклав, Суммамед, Азитрокс и другие. Они эффективно снижают количество густых желтых выделений за короткие сроки.
Они эффективно снижают количество густых желтых выделений за короткие сроки.
Заключение
Избавиться от густых соплей можно за семь дней качественного лечения. Если на пятый день вы не чувствуете никаких изменений, важно срочно обратиться к квалифицированному врачу. Возможно, вам изменять дозирование или непосредственно сами препараты.
В целом лечение такого вида насморка сводится к укреплению иммунной системы. Для этого необходимо заниматься спортом, принимать контрастные ванны, закаливать организм и следить за питанием.
Когда и как пить антибиотики? Самые распространенные заблуждения
Кандидат медицинских наук и врач отделения анестезиологии-реанимации РНЦП «Мать и дитя» Андрей Витушко — о самых распространенных мифах, которые касаются приема антибиотиков.
— Количество микробов, живущих рядом с человеком, равно количеству клеток в нашем организме, — рассказал врач на встрече с родителями в рамках социального проекта «Рождественские встречи «Ты не одна». — Более того, если взять все микробы, которые у нас есть, они будут весить около двух килограммов. Это больше, чем весит печень взрослого человека. Микробы вокруг нас выполняют очень важные функции — они синтезируют витамины, помогают в обмене веществ, перерабатывают билирубин. Важную роль выполняют в иммунной функции организма: доказано, что у людей с аллергиями намного менее разнообразный пейзаж микробов, чем у людей без аллергии.
— Более того, если взять все микробы, которые у нас есть, они будут весить около двух килограммов. Это больше, чем весит печень взрослого человека. Микробы вокруг нас выполняют очень важные функции — они синтезируют витамины, помогают в обмене веществ, перерабатывают билирубин. Важную роль выполняют в иммунной функции организма: доказано, что у людей с аллергиями намного менее разнообразный пейзаж микробов, чем у людей без аллергии.
Антибиотик, вирусы и бактерии
Андрей продемонстрировал на экране, что разница между вирусами и бактериями визуально колоссальная. Кишечная палочка приблизительно в 10 раз меньше, чем эритроцит. Вирусы в сотни раз меньше бактерий.
— Большинство респираторных заболеваний у детей, то, что называется ОРВИ — это вирусы. А антибиотики на вирусы не действуют.
Антибиотик — это лекарственный препарат, который воздействует на бактерии.
Антибиотики помогли увеличить продолжительность жизни людей минимум на 20 лет.
 Это огромное достижение медицины 20 века, а может быть, главное за всю историю ее развития.
Это огромное достижение медицины 20 века, а может быть, главное за всю историю ее развития.
Вирусные инфекции иногда осложняются бактериальными. Как правило, это выглядит так: у ребенка была температура и насморк 3-5 дней, температура снизилась. Кажется, ребенок пошел на поправку, а потом снова появляется температура, может быть не такая большая, как была, появляется кашель или боль в ушах, начинает развиваться пневмония или отит.
Такая ситуация особенно актуальна для некоторых вирусов, например, для вируса гриппа. После перенесенного гриппа у 30% невакцинированных детей проявляются бактериальные осложнения — пневмония, бактериальный бронхит или отит. Это специфика вируса и специфика реакции организма на этот вирус.
При этом, если брать другие вирусы, риск развития бактериальной инфекции обычно намного меньше — 5-10%. То есть если мы возьмем 10 детей с соплями, то приблизительно у одного из этих 10 детей разовьется отит, и его придется лечить антибиотиками.
Невозможно сказать, у кого конкретно из этих 10 детей будет болеть ухо, нет способов это выяснить. Можно было бы предположить, что с первого дня вирусной инфекции всем детям давать антибактериальный препарат в профилактических целях, мы остановим развитие бактериальной инфекции. И ни у кого из этих детей не будет болеть ушко. Но, к сожалению, это не работает.
Профилактическое принятие антибиотиков с первого дня вирусной инфекции никак не влияет на процент развития бактериальных осложнений. Применение антибиотиков при вирусной инфекции не имеет никакого смысла.
Самые распространенные заблуждения об антибиотиках
1. Температура три дня – сразу антибиотик.
Действительно, при вирусной респираторной инфекции после 3 дней ситуация начинает улучшаться и температура должна снижаться, но так бывает не всегда. Температура может длиться и 5, и 6 дней, при этом антибиотики в этой ситуации не показаны. Если у ребенка температура держится три дня — обратитесь повторно к врачу.
Если у ребенка температура держится три дня — обратитесь повторно к врачу.
2. Боль в ушах – это отит и лечиться нужно антибиотиками.
Это неправда. Большинство отитов являются вирусными, но есть и бактериальные отиты, которые требуют антибактериального лечения, но это далеко не 100%.
3. Боль в горле – это ангина и показан антибиотик.
В большинстве ситуаций, когда болит горло — это вирусная инфекция. Если болит горло и нет насморка, боль в горле настолько сильная, что ребенок не может есть, лимфоузлы увеличены, то это действительно может развиваться ангина, но такое бывает не так часто.
4. Хрипы в легких – это бронхит (в том числе обструктивный) и всегда нужно пить антибиотики.
Это тоже миф. Такое бывает на фоне вирусной инфекции или на фоне аллергии. Аллергия может быть без вирусной инфекции на разные другие факторы, не связанные с инфекцией. Если эта ситуация повторяется постоянно, потом ребенку могут диагностировать бронхиальную астму. И с применением антибиотиков это никак не коррелирует.
И с применением антибиотиков это никак не коррелирует.
5. Желто-зеленые сопли – это синусит и показан антибиотик.
Есть такое высказывание: насморк лечится за неделю, а если не лечить – проходит за 7 дней. Это про взрослых, не про детей. У детей насморк до 14 дней не считается проблемой. На 4-5 день выделения из носа становятся желто-зелеными, это не всегда значит, что начинает развиваться какая-то условно патогенная флора, которая стремится нам навредить и убить наш организм. Это проявление деятельности лейкоцитов.
Многие из вас видели детей, которые ходят в детский сад с зелеными соплями, это не значит, что у них хронический синусит. У них просто не прошел еще насморк, а они пошли в сад. Потом организм подцепил новую вирусную инфекцию, и зеленые сопли идут и идут. Поэтому желто-зеленые выделения из носа — это не всегда синусит и не всегда нужно лечение антибиотиком. За 10 дней сопли уже должны поменяться. Если так не происходит, можно предположить, что что-то пошло не так, и повторно обратиться к врачу.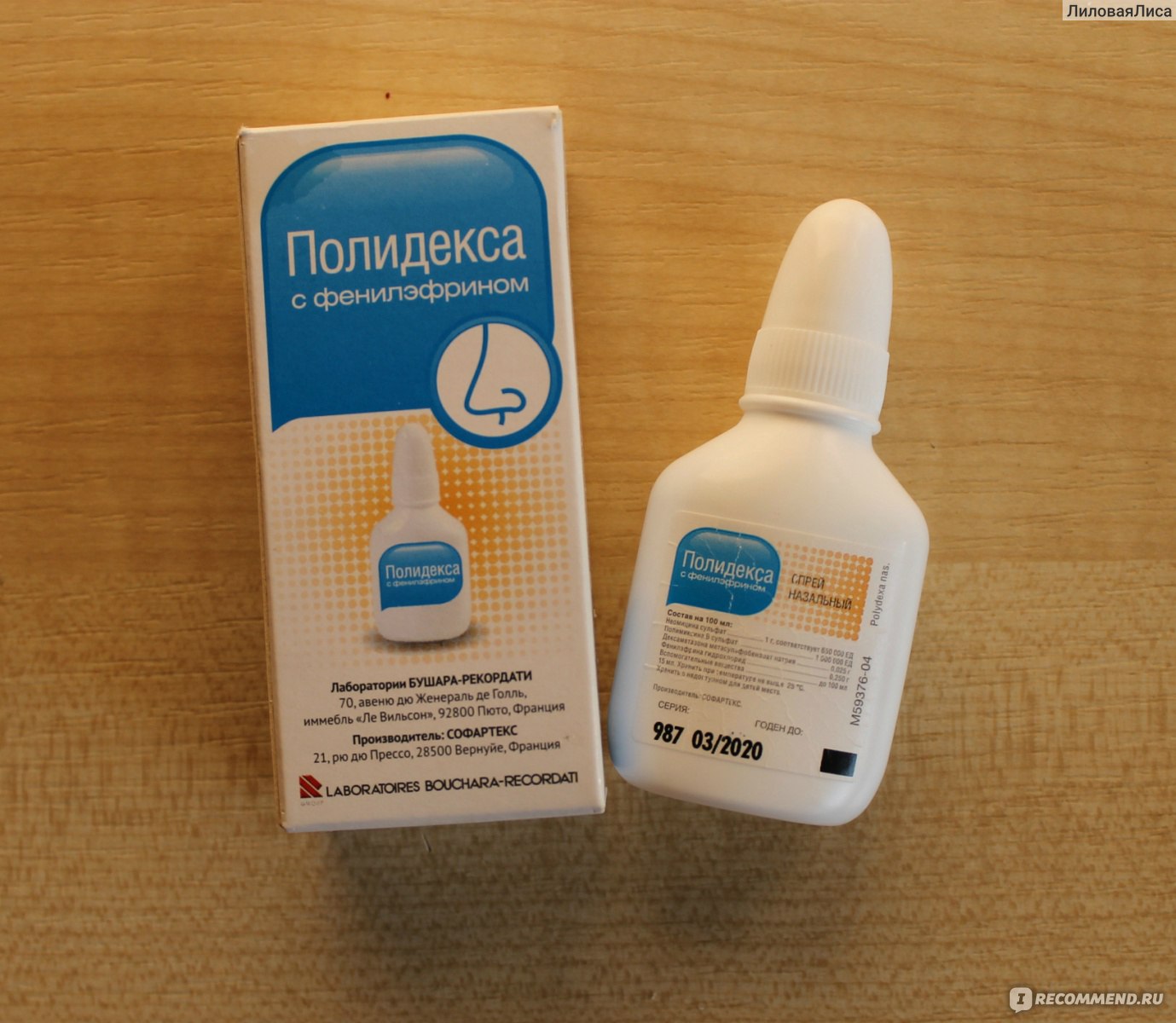
Антибиотики всем для профилактики?
В амбулаторной практике профилактически антибиотики применяются очень редко. Если применять антибиотики направо и налево, бактерии очень быстро адаптируются к этим антибактериальным препаратам, и препараты перестают работать.
Первые устойчивые бактерии к пенициллину появились уже через год после того, как стали применять пенициллин. Сразу была такая эйфория: люди считали, что победили все инфекции на свете. Эффект был невероятный: тяжелым пациентам, которые умирали, давали пенициллин, и они поправлялись. Через год эйфория прошла, потому что появились бактерии, на которые пенициллин не действовал.
Когда мы бесконтрольно применяем антибиотики, то растет количество бактерий, устойчивых ко многим антибактериальным препаратам, и возникает проблема антибиотикорезистентности. Растет количество бактерий, которые вызывают инфекции, и которые лечатся все более и более сильными препаратами. Это глобальная проблема.
Это глобальная проблема.
Кроме того, на фоне бесконтрольного применения антибиотиков возникают грибковые инфекции. Бывает такое, что после применения антибиотиков развивается молочница. Это происходит из-за того, что антибиотики уничтожают не только вредные бактерии, которые могут нанести вред нашему организму, но и полезные. А на грибы они не действуют. И грибы начинают размножаться.
Когда антибиотики нужны?
При бактериальной ангине (особенно стрептококковой).
При мочевых инфекциях.
При бактериальной пневмонии.
В некоторых других случаях (а в каких — решает врач).
Врач назначает антибиотики в каждом случае индивидуально. Не надо просить врача, чтобы он назначал антибиотики или чтобы выписал более сильные препараты. Врач лучше знает, какой препарат в этой ситуации показан и почему правильнее назначать препарат более узкого спектра воздействия. Если мы будем применять его правильно, не будет развиваться устойчивость.
Если мы будем применять его правильно, не будет развиваться устойчивость.
Антибиотики, которые помогли соседке/подружке, необязательно помогут вашему ребенку.
Антибиотики, которые помогли в прошлый раз, необязательно помогут в этот раз, и вообще необязательно нужны сейчас.
Большая проблема Беларуси в том, что антибиотики продаются без рецепта. Таким образом мы провоцируем людей на бесконтрольное применение антибиотиков. В Японии есть люди, которым по 40-50 лет, и они ни разу в жизни не употребляли антибиотики. Таких людей очень много. В этой стране с 50-х годов введены ограничения на применение антибиотиков, и японцы не вымерли.
Как правильно принимать антибиотики?
Так, как вам рекомендовали!
Три раза в сутки, а не три раза в день! Антибиотики должны дозироваться не три раза в день, а через равные интервалы времени в сутки, чтобы концентрация антибиотика в крови была одинаковая. В нашем отделении вводят антибиотики в 6, 14 и 22 часа. И очень важно не отступать от графика, иначе концентрация антибиотика в крови будет снижаться, и действие препарата ухудшается.
В нашем отделении вводят антибиотики в 6, 14 и 22 часа. И очень важно не отступать от графика, иначе концентрация антибиотика в крови будет снижаться, и действие препарата ухудшается.
Если препарат нужно давать 3 раза в сутки, мы сталкиваемся с проблемой, что в 6 часов ребенок еще спит, а в 22 уже спит. Тогда нужно спросить у доктора, есть ли подходящие препараты с меньшей кратностью применения, например, 2 раза в сутки, чтобы давать в 9 утра и 9 вечера, например.
Так долго, как рекомендовал врач! На фоне приема препарата на 2-3 сутки пациенту должно стать легче. Если лучше не стало, пациент вялый, появляются новые симптомы, значит, можно подумать, что антибиотик не работает. Надо снова показаться врачу.
Бывают такие ситуации, когда пациенту стало лучше, и антибиотик бросили пить. Это неправильно. Так мы тренируем бактерии, и в следующий раз антибиотик может не подействовать на эту инфекцию, придется применять более серьезный препарат.
Нет таких ситуаций, когда показан антибиотик внутримышечно. Это форма насилия. Когда ребенок может пить, может есть, применяются эффективные оральные препараты — суспензии и таблетки.
Если человек не может пить и есть, ему надо ехать в больницу. Дети могут легко обезвоживаться, это очень серьезно. В больнице можно поставить катетер и вводить антибиотики внутривенно. Внутримышечно же вводятся сразу несколько препаратов – антибиотик и препарат для обезболивания. Это два препарата с высокой аллергенностью. Нет причин для ввода антибиотика внутримышечно.
Побочные эффекты антибактериальной терапии
Когда врач принимает решение лечить антибиотиком, есть вероятность развития побочных эффектов. Они встречаются часто – у 10% пациентов.
Аллергические реакции (антибиотики — чемпионы по аллергенности среди всех медикаментов).
Сыпь.
Тошнота, рвота, диарея.
Развитие грибковой инфекции.
Боль в животе и др.
Вопросы из зала
Несмотря на подробный рассказ, после окончания лекции молодые мамы задали наболевшие вопросы Андрею Витушко.
— Когда показан антибиотик?
— Я не могу в короткой форме рассказать, когда назначаются антибиотики, этому учатся годами.
— Почему врачи часто назначают антибиотик?
— Это пережиток советской педиатрии, когда за здоровье пациента отвечал врач. Считается, что врач виноват в том, что у одного из 10 детей с соплями развилась бактериальная инфекция — это доктор не досмотрел. Поэтому врачу проще назначить антибиотик сразу.
На основании того, что у врача 1,5 участка детей, и он не может гарантировать, что этот человек снова придет на прием и врач повторно сможет оценить ситуацию. На основании того, что он не может гарантировать, что эта мама, выписавшись из больницы, не пойдет и не напишет на него жалобу. Эта проблема не в плоскости педиатрии, а проблема системы. В такой ситуации я советую искать более адекватных педиатров, кто более спокойно относятся к ситуации.
Эта проблема не в плоскости педиатрии, а проблема системы. В такой ситуации я советую искать более адекватных педиатров, кто более спокойно относятся к ситуации.
— Может ли анализ крови дать ответ, нужен ли антибиотик?
— Анализ крови — это хорошая вещь, но не в первый день. Бывает явная ангина или пневмония, тогда однозначно показан антибиотик и не нужен анализ крови. Если ситуация больше похожа на вирусную инфекцию, кровь сдают на 3-5 сутки.
— Когда нужно пить полезные бактерии? Одни врачи рекомендуют принимать их вместе с антибиотиками, другие — после курса антибиотиков, а кто-то говорит, что вообще не нужно их пить.
— Вашему организму в принципе они не нужны. Если после окончания курса терапии антибиотиками имеются проблемы со стулом, тогда можно подумать. Но с научной базой, что это действительно необходимо, пока слабовато.
Желтые сопли у ребенка и взрослого: причины и лечение
Довольно часто люди не берут во внимание развитие насморка и думают, что такое состояние пройдет самостоятельно. И только когда отмечается появление желтых соплей, тревожат головные боли, возникает другая симптоматика, начинают принимать меры и обращаться к врачу.
И только когда отмечается появление желтых соплей, тревожат головные боли, возникает другая симптоматика, начинают принимать меры и обращаться к врачу.
Причины носовых выделений у взрослых
Почему сопли желтые? Данный признак часто встречается среди детей, взрослых и свидетельствует о развитии патологических процессов, либо их завершении, когда носовая полость очищается от слизи.
Часто желтые сопли у взрослого выражаются осложненным ринитом, который имеет несколько стадий течения:
- начальный,
- острый,
- хронический.
Начальный этап характеризуется отсутствием выделений. Наблюдается сухость, зуд носовой полости.
После проникновения возбудителей патологии в организм, он начинает интенсивно с ними бороться. Это определяется нарушением сосудов и выделением прозрачных соплей. Затем заболевание протекает с появлением желто-зеленых соплей. После чего происходит период ремиссии, затем опять развивается насморк, если лечение отсутствует.
Другие причины выделений желтого цвета
Кроме ринита, причинами желтых соплей у взрослого могут быть:
- Аллергическая реакция,
- Курение,
- Патологические процессы,
- Гнойные процессы,
- Сухость воздуха.
Аллергическая реакция может стать основанием развития определенной симптоматики. Часто болезнь появляется весной и осенью, ее провоцируют цветения растений или другие аллергены.
Продолжительное курение негативно сказывается на здоровье, определяется скоплением вредных веществ в полости носа, из-за которых могут образоваться желто-зеленые выделения.
Патологические процессы носовой полости – это могут быть:
- синусит,
- фронтит,
- гайморит,
- развитие кисты или злокачественной опухоли.
Такие заболевания могут вызвать желтые выделения из носа, а также дополнительную симптоматику.
Образование процессов гнойного характера – желтых соплей у взрослого могут быть следствием отита, гайморита и других заболеваний.
Недостаточное увлажнение воздуха – вследствие этого возможны желтые густые сопли, сухость носовой полости.
Если подвергаться выше описанным факторам, могут развиться патологические процессы, следствием которых являются желтые сопли.
Причины соплей у детей
Желтые сопли у ребенка тоже являются распространенным явлением и возникают по причине следующих заболеваний:
- Инфекция вирусного характера,
- Бактериальная инфекция,
- Заболевания носовой полости.
Инфекция вирусного характера. Определяется гриппом, парагриппом, риновирусом. Протекает при участии явно выраженных симптомов.
Определяется гриппом, парагриппом, риновирусом. Протекает при участии явно выраженных симптомов.
Бактериальная инфекция. Характеризуется отитом, коклюшем, гайморитом. Развивается вследствие заражения организма стрептококком, стафилококком. Густые желтые сопли у ребенка считаются одним из признаков данной инфекции.
Заболевания носовой полости:
- фронтит,
- синусит,
- ринит,
- гайморит,
- образование кисты.
Эти заболевания могут спровоцировать зеленые сопли у ребенка, появление дополнительных признаков в виде температуры, озноба, головной боли.
Почему сопли желтого цвета появляются у детей? Такое состояние характеризуется гибелью клеток-лейкоцитов, которые подавляют действие болезнетворных микробов. Если вследствие болезни сопли становятся ярче и гуще, это свидетельствует об интенсивном развитии патологии. В данном случае необходимо немедленно показать малыша медицинскому специалисту, чтобы исключить осложнения.
Лечение взрослых
Сопли желтого цвета у взрослого не являются нормальным явлением, поэтому должны своевременно поддаваться терапии. Чтобы грамотно определиться с методом лечения, нужно знать факторы, способствующие возникновению патологии. Так как причины и лечение считаются взаимосвязанными, благодаря им врач определяет дальнейшие действия.
Эффективными методами терапии являются:
- лекарственные препараты,
- народные методы,
- промывание полости носа.
Прием лекарственных препаратов
Это основной этап лечения. Чем желтые сопли лечить решает врач, в зависимости от возбудителя патологии. Широкое распространение получили:
- антибиотики,
- антигистаминные средства,
- противовирусные,
- противовоспалительные.
Также применяются сосудосуживающие капли, помогающие снять отечность и улучшить дыхание.
Для повышения иммунного статуса, чтобы организм быстро боролся с патологией, назначают витаминные комплексы.
При наличии болевых ощущений, возможно применение обезболивающих препаратов.
Народные методы
Эффективно помогают лечить ярко-желтые сопли у взрослого. Они основаны на полезных компонентах. В качестве терапии используют мази, капли, приготовленные в домашних условиях. Особенно хорошо воздействует на возбудителей, способствуя быстрому выздоровлению сок:
- чеснока,
- алоэ,
- каланхоэ,
- свеклы,
- моркови.
Для укрепления защитных сил пьют растительные чаи отвары из:
- ромашки,
- смородины,
- шиповника,
- зверобоя,
- свежевыжатые соки.
Промывание полости носа
Необходимая лечебная процедура, позволяет эффективно бороться с заболеваниями, снижает выраженность симптомов, помогает устранять заложенность, облегчает дыхание.
Для промывания пользуются лекарственными растворами, хороший результат имеет также обычный физиологический раствор, отвары целебных трав.
Методы терапии у детей
Густые сопли у ребенка желтого цвета необходимо лечить своевременно. Желательно обращаться к медицинскому специалисту, так как маленькие дети являются очень чувствительными к внешним воздействиям, лекарственным препаратам, которые характеризуются противопоказаниями, побочными явлениями.
Первое, что следует сделать – определить точную причину симптомов. Потому что в некоторых случаях появление ярко-желтых соплей из одной ноздри характерно для фронтита, гайморита и других патологий.
Поэтому важно, чтобы курс терапии был составлен лечащим врачом, самостоятельно принимать меры противопоказано.
Для лечения чаще назначаются:
- Медикаменты – антибактериальные, противовоспалительные, сосудосуживающие, антибиотики, противоаллергические, противовирусные.
- Промывание.
- Капли и мази, способные снимать отек, воспаление и заложенность носа.
Если сопли ярко-желтого оттенка, патология характеризуется прогрессированием, симптомы могут быть сильно выраженными. Для лечения зачастую назначают антибактериальные средства, витамины, правильное питание, рекомендуют профилактические мероприятия.
Для лечения зачастую назначают антибактериальные средства, витамины, правильное питание, рекомендуют профилактические мероприятия.
Возникновение слизи нужно лечить вовремя, чтобы не спровоцировать тяжелые последствия, под наблюдением врача.
Видео: С чем связаны сопли у детей и взрослых
Густые и вязкие сопли у взрослого
Носовая слизь является секретом, вырабатываемым железами эпителия полости наружного органа дыхания. Она служит для того, чтобы очищать и увлажнять вдыхаемый воздух. Когда человек простывает, переохлаждается, у него развивается аллергия или заболевание дыхательных путей, выделений из носа становится больше. Более того, они могут менять свою консистенцию, и даже оттенок. Именно по цвету и консистенции можно в кратчайшие сроки оценить состояние больного, поставить диагноз и назначить лечение, не проводя никаких дополнительных исследований.
Более того, они могут менять свою консистенцию, и даже оттенок. Именно по цвету и консистенции можно в кратчайшие сроки оценить состояние больного, поставить диагноз и назначить лечение, не проводя никаких дополнительных исследований.
Причины изменения консистенции и цвета соплей
Чтобы точно понять, почему появились густые сопли, т.е. чем они вызваны, необходимо сделать мазок из носа, что позволит узнать, какие клетки преобладают в составе выделений. Если изменение консистенции слизи сопровождается изменением ее цвета, то это означает, что какие-то клетки были разрушены, в результате чего выделилось специфическое вещество.
Густые сопли всегда приносят большой дискомфорт. Организмом вырабатывается плотная по консистенции слизь, когда он чувствует необходимость защититься от пыли, обезвоживания и попадания внутрь болезнетворных вирусов, бактерий. К самым распространенным причинам их образования относится:
- переохлаждение;
- аллергическая реакция.

О чем говорит цвет?
Густые сопли в носоглотке в зависимости от того, какие процессы развиваются в организме, могут иметь разные оттенки. Вот, например, если физиологическая слизь вдруг загустевает и становится белого цвета или пенистой, то это свидетельствует об инфекционном или воспалительном процессе. Такое явление можно наблюдать в самом начале развития патологического процесса или же при его завершении.
Еще загустевшими выделения из носоглотки могут быть у людей, постоянно дышащих сухим воздухом или тех, кто употребляет мало жидкости. Это означает, что лечение насморка организованно неправильно. Именно присутствие гноя в слизи у взрослого дает ей беловатый окрас. Что касается детей, то это может быть признаком аллергии или прорезывания зубов.
Густые сопли зеленого цвета – один из симптомов хронического заболевания, это может быть пневмония или бронхит. Они имеют место быть в том случае, когда организм ведет активную борьбу с инфекцией, ставшей источником заболевания. Вязкие и зеленые выделения бывают и при запущенном насморке, но в тоже время они могут свидетельствовать о том, что организм все-таки справился с вирусом. Дело в том, что когда по вине болезнетворных вирусов погибают лейкоциты, патогенным микроорганизмам тоже не удается выжить.
Вязкие и зеленые выделения бывают и при запущенном насморке, но в тоже время они могут свидетельствовать о том, что организм все-таки справился с вирусом. Дело в том, что когда по вине болезнетворных вирусов погибают лейкоциты, патогенным микроорганизмам тоже не удается выжить.
Иногда у взрослых появляются выделения из носоглотки желтого цвета, а порой даже коричневого. Специалисты отмечают, что чаще всего с этим сталкиваются курильщики, потому что никотин, попадая на слизистые оболочки дыхательных путей, окрашивают слизь в необычный для нее цвет.
Если желтые выделения из носоглотки отмечаются у не курящего человека, то это нельзя игнорировать, они могут сигнализировать о более серьезном заболевании, чем простуда. Только врач сможет поставить правильный диагноз и назначить необходимое лечение.
Особого внимания к себе требуют густые сопли с кровью (про насморк с кровью здесь). Это значит, что патологический процесс перешел в тяжелую стадию своего развития или же имеют место механические повреждения слизистой оболочки в носоглотке. Возможной причиной может быть повышенное кровяное давление, что требует неотложного лечения.
Возможной причиной может быть повышенное кровяное давление, что требует неотложного лечения.
Когда у взрослого застаивается жидкость в носу, он старается ее высморкать, в условиях такой мощной нагрузки на капилляры они могут лопнуть, из-за чего появляется кровь в выделениях.
Схожее название, но совсем другое состояние
В природе существует заболевание с названием «гусарский насморк». Некоторые люди, в силу того, что не знают о том, что это за состояние, его причины и симптомы, путают его с неприятным состоянием носоглотки. На самом деле гусарский насморк относится к венерическим заболеваниям, которое имело широкое распространение во времена Карла второго. Гусары были очень любвеобильны и часто меняли половых партнеров, а о предохранении в те времена еще не было известно. По этой причине, каждый второй мужчина имел «гусарский насморк» и являлся источником заражения других.
Заболевание венерического характера поражало именно половые органы мужчины. Передавалось чаще всего половым путем, но бывали случаи бытового заражения, т. е. через белье, полотенца и мочалки. Медики называют болезненное состояние «гусарский насморк», потому что отношение к таким последствиям любви без обязательств было почти лояльное.
е. через белье, полотенца и мочалки. Медики называют болезненное состояние «гусарский насморк», потому что отношение к таким последствиям любви без обязательств было почти лояльное.
Способы воздействия
Если в носоглотке у взрослого загустевает жидкость, однозначно с этим нужно бороться, только если отсутствуют серьезные заболевания и противопоказания. Самое первое, что нужно сделать, это обеспечить обильное питье и влажный воздух. Это способствуют разжижению вырабатываемой в больших количествах тянущейся жидкости. Нужно ежедневно делать влажную уборку и проветривать помещение. Могут помочь также ингаляции. Нужно стараться больше сморкаться и промывать нос.
Врачом могут быть назначены антигистаминные препараты или противопростудные лекарства. Некоторые пользуются рецептами народной медицины, но это лучше делать под контролем доктора.
Отхаркивает слизь? Расшифруйте свои симптомы
Вам не нужен доктор, чтобы сказать вам, что откашливать слизь — это не весело, но знаете ли вы, что цвет вашей слизи может дать некоторое представление о вашем здоровье? Хотя это не совсем так — вы не должны использовать только цвет слизи в качестве диагностического инструмента — цвет вашей слизи может указывать на то, что происходит в ваших дыхательных путях, поэтому вы можете выбрать лучшее лечение. Избыток слизи сам по себе обычно сигнализирует о том, что у вас есть какая-то инфекция или раздражение в дыхательных путях.Слизь обычно является защитным слоем, чтобы не допустить попадания вредных микробов, а также раздражителей окружающей среды, таких как частицы дыма, в нежные ткани, выстилающие дыхательные пути. В результате инфекции и раздражение могут вызвать увеличение выработки слизи в качестве защитной стратегии от инородных частиц.
Избыток слизи сам по себе обычно сигнализирует о том, что у вас есть какая-то инфекция или раздражение в дыхательных путях.Слизь обычно является защитным слоем, чтобы не допустить попадания вредных микробов, а также раздражителей окружающей среды, таких как частицы дыма, в нежные ткани, выстилающие дыхательные пути. В результате инфекции и раздражение могут вызвать увеличение выработки слизи в качестве защитной стратегии от инородных частиц.
Откашливание прозрачной или светлой слизи может указывать на то, что вы имеете дело с аллергией. У вас также может быть легкая инфекция дыхательных путей, например, легкая простуда. Для облегчения попробуйте Max Strength Mucinex ® D.Он содержит псевдоэфедрин HCl и гвайфенезин, которые могут помочь вам избавиться от лишней слизи и заложенности носа (а также от образовавшихся в результате постназальных капель).
Откашливание цветной слизи — от темно-желтой до болезненно-зеленой — может сигнализировать о том, что вы боретесь с респираторной инфекцией. Цвет получается за счет защитных ферментов, выделяемых вашей иммунной системой. Эти ферменты содержат железо, которое придает зеленоватый оттенок. И хотя болезненная зеленая слизь может выглядеть пугающей, это не обязательно означает, что у вас серьезная бактериальная инфекция.Согласно исследованию, опубликованному в European Respiratory Journal, более 40 процентов проб зеленой слизи и около 55 процентов желтой слизи не содержали вредных бактерий.
Цвет получается за счет защитных ферментов, выделяемых вашей иммунной системой. Эти ферменты содержат железо, которое придает зеленоватый оттенок. И хотя болезненная зеленая слизь может выглядеть пугающей, это не обязательно означает, что у вас серьезная бактериальная инфекция.Согласно исследованию, опубликованному в European Respiratory Journal, более 40 процентов проб зеленой слизи и около 55 процентов желтой слизи не содержали вредных бактерий.
Прием Mucinex ® DM разжижает и разжижает слизь и может помочь очистить желтую или зеленую слизь. Если вы испытываете другие симптомы, такие как лихорадка и ломота в теле, попробуйте Максимальную силу * Mucinex ® Fast-Max ® . Дневной сильный холод и ночной холод и грипп для облегчения. Если ваши симптомы продолжаются более семи дней или ухудшаются, обратитесь к врачу, возможно, у вас бактериальная инфекция, требующая антибиотиков.
Если вы кашляете густой твердой белой слизью, похожей на гной, обратитесь к врачу. Согласно Гарвардской медицинской школе, этот тип слизи может сигнализировать о бактериальной инфекции в дыхательных путях, которая может потребовать антибиотиков.
Согласно Гарвардской медицинской школе, этот тип слизи может сигнализировать о бактериальной инфекции в дыхательных путях, которая может потребовать антибиотиков.
Mucinex ® могут помочь вам очистить надоедливую слизь и (наконец) немного отдохнуть, но могут помочь и эти советы:
- Пейте много жидкости: обезвоживание может привести к сгущению слизи, что может усилить кашель.Пейте много воды.
- Отдохните: расслабление сбережет нашу энергию, чтобы вы могли бороться с инфекцией, которая может вызывать слизь.
- Обратитесь к врачу: если ваши симптомы ухудшаются или вы все еще испытываете симптомы через 10 дней, обратитесь к врачу.
Как помочь остановить кашель по его следам Как мое тело обычно избавляется от слизи?
Острый бронхит — Американский семейный врач
2. Вудхед М.,
Блази Ф,
Эвиг С,
и другие.;
Совместная рабочая группа Европейского респираторного общества и Европейского общества клинической микробиологии и инфекционных заболеваний. Руководство по лечению инфекций нижних дыхательных путей у взрослых — полная версия. Clin Microbiol Инфекция .
2011; 17 (приложение 6): E1 – E59.
Руководство по лечению инфекций нижних дыхательных путей у взрослых — полная версия. Clin Microbiol Инфекция .
2011; 17 (приложение 6): E1 – E59.
3. Кларк Т.В., Медина MJ, Батам С, Курран MD, Пармар С, Николсон К.Г. Взрослые, госпитализированные с острым респираторным заболеванием, редко имеют обнаруживаемые бактерии при отсутствии ХОБЛ или пневмонии; вирусная инфекция преобладает в большой выборке из Великобритании. J Заразить . 2014. 69 (5): 507–515.
4. Генчай М, Рот М, Христос-Крейн М, Мюллер Б, Тамм М, Штольц Д. Единичные и множественные вирусные инфекции при инфекциях нижних дыхательных путей. Дыхание . 2010. 80 (6): 560–567.
5. Macfarlane J,
Холмс В,
Гард П.,
и другие.
Проспективное исследование заболеваемости, этиологии и исходов заболеваний нижних дыхательных путей у взрослых в сообществе. Грудь .
2001. 56 (2): 109–114.
Грудь .
2001. 56 (2): 109–114.
6. Вадовский Р.М., Кастилия EA, Лаус С, и другие. Оценка Chlamydia pneumoniae и Mycoplasma pneumoniae как этиологических агентов стойкого кашля у подростков и взрослых. Дж. Клин Микробиол . 2002. 40 (2): 637–640.
7. Philipson K, Гудиер-Смит Ф, Грант СС, Чонг А, Тернер Н, Стюарт Дж. Когда возникает острый непрекращающийся кашель у детей школьного возраста и у взрослых при коклюше? Br J Gen Pract .2013; 63 (613): e573 – e579.
8. Риффельманн М., Литтманн М, Hülsse C, О’Брайен Дж., Wirsing von König CH. Коклюш [на немецком языке]. Dtsch Med Wochenschr . 2006. 131 (50): 2829–2834.
9. Корниа ПБ,
Херш А.Л.,
Липский,
и другие.
У этого кашляющего подростка или взрослого пациента коклюш? ЯМА .
2010. 304 (8): 890–896.
304 (8): 890–896.
10. Алтунайджи S, Кукурузович Р, Кертис Н, Мэсси Дж.Антибиотики при коклюше. Кокрановская база данных Syst Rev . 2007; (3): CD004404.
11. Верхей Т, Германс Дж., Капштейн А, Малдер Дж. Острый бронхит: течение симптомов и ограничения в повседневной деятельности пациентов. Scand J Prim Health Care . 1995. 13 (1): 8–12.
12. van Vugt SF, Верхей Т.Дж., де Йонг, штат Пенсильвания, и другие.; Проектная группа GRACE. Диагностика пневмонии у пациентов с острым кашлем: клиническая оценка по сравнению с рентгенографией грудной клетки. Евро Респир J . 2013. 42 (4): 1076–1082.
13. Алтынер А,
Вильм С,
Дойбенер В,
и другие.
Цвет мокроты для диагностики бактериальной инфекции у пациентов с острым кашлем. Scand J Prim Health Care .
2009. 27 (2): 70–73.
27 (2): 70–73.
14. Steurer J, Held U, Спаар А, и другие. Помощь в принятии решения, позволяющая исключить пневмонию и сократить ненужные назначения антибиотиков пациентам первичной медико-санитарной помощи с кашлем и лихорадкой. BMC Med . 2011; 9: 56.
15. Эбелл М.Х., Лундгрен Дж. Янгпайрой С. Как долго длится кашель? Сравнение ожиданий пациентов с данными систематического обзора литературы. Энн Фам Мед . 2013; 11 (1): 5–13.
16. Ward JI, Черри JD, Чанг SJ, и другие.; Исследовательская группа APERT. Эффективность бесклеточной коклюшной вакцины среди подростков и взрослых. N Engl J Med .2005. 353 (15): 1555–1563.
17. Эбелл MH. Прогнозирование пневмонии у взрослых с респираторными заболеваниями. Ам Фам Врач . 2007. 76 (4): 560–562.
18. Вуттон Д.Г.,
Фельдман К. Для диагностики пневмонии требуется рентгенограмма грудной клетки (рентген) — да, нет или иногда? Пневмония .
2014; 5: 1–7.
Для диагностики пневмонии требуется рентгенограмма грудной клетки (рентген) — да, нет или иногда? Пневмония .
2014; 5: 1–7.
19. Metlay JP, Шульц Р., Ли ЙХ, и другие. Влияние возраста на симптомы у пациентов с внебольничной пневмонией. Арк Интерн Мед. . 1997. 157 (13): 1453–1459.
20. Эвертсен Дж., Баумгарднер DJ, Регнери А, Банерджи И. Диагностика и лечение пневмонии и бронхита в амбулаторных условиях первичной медико-санитарной помощи. Prim Care Respir J . 2010. 19 (3): 237–241.
21. Холм А, Nexoe J, Биструп Л.А., и другие. Этиология и прогноз пневмонии при инфекциях нижних дыхательных путей в первичной медико-санитарной помощи. Br J Gen Pract . 2007. 57 (540): 547–554.
22. Браман СС.
Хронический кашель вследствие острого бронхита: клинические рекомендации ACCP, основанные на фактических данных. Сундук .
2006; 129 (1 доп.): 95С – 103С.
Сундук .
2006; 129 (1 доп.): 95С – 103С.
23. Aabenhus R, Дженсен Ю, Йоргенсен К.Дж., Hróbjartsson A, Бьеррум Л. Биомаркеры в качестве тестов в месте оказания медицинской помощи для определения назначения антибиотиков пациентам с острыми респираторными инфекциями в системе первичной медико-санитарной помощи. Кокрановская база данных Syst Rev .2014; (11): CD010130.
24. van Vugt SF, Broekhuizen BD, Ламменс С, и другие.; Консорциум GRACE. Использование сывороточных концентраций C-реактивного белка и прокальцитонина в дополнение к симптомам и признакам для прогнозирования пневмонии у пациентов, обращающихся в первичную медико-санитарную помощь с острым кашлем: диагностическое исследование. BMJ . 2013; 346: f2450.
25. Held U,
Штюрер-Стей С.,
Хубер Ф,
Даллафиор С,
Стеурер Дж.Диагностическая помощь для исключения пневмонии у взрослых при кашле и повышении температуры тела. Проверочное исследование в учреждении первичной медико-санитарной помощи. BMC Инфекция Дис .
2012; 12: 355.
Проверочное исследование в учреждении первичной медико-санитарной помощи. BMC Инфекция Дис .
2012; 12: 355.
26. Альбрих WC, Дюсемунд Ф, Бухер Б, и другие.; Исследовательская группа ProREAL. Эффективность и безопасность антибактериальной терапии на основе прокальцитонина при инфекциях нижних дыхательных путей в «реальной жизни»: международное многоцентровое исследование после исследования (ProREAL) [опубликованная поправка опубликована в Arch Intern Med.2014; 174 (6): 1011]. Арк Интерн Мед. . 2012. 172 (9): 715–722.
27. Национальный комитет по обеспечению качества. Набор данных и информации об эффективности здравоохранения за 2015 год. http://www.ncqa.org/Portals/0/HEDISQM/Hedis2015/List_of_HEDIS_2015_Measures.pdf. По состоянию на 10 марта 2015 г.
28. Американская академия педиатрии. Пять вещей, которые должны задать врачам и пациентам. http://www.choosingwisely.org/wp-content/uploads/2015/02/AAP-Choosing-Wisely-List. pdf. По состоянию на 15 сентября 2015 г.
pdf. По состоянию на 15 сентября 2015 г.
29. Барнетт М.Л., Linder JA. Назначение антибиотиков взрослым с острым бронхитом в США, 1996–2010 гг. ЯМА . 2014; 311 (19): 2020–2022.
30. Смит С.М., Шредер К, Фэи Т. Безрецептурные препараты от острого кашля у детей и взрослых в общественных местах. Кокрановская база данных Syst Rev . 2014; (11): CD001831.
31. Llor C, Морагас А, Байона C, и другие.Эффективность противовоспалительного лечения или лечения антибиотиками у пациентов с неосложненным острым бронхитом и обесцвеченной мокротой: рандомизированное плацебо-контролируемое исследование. BMJ . 2013; 347: f5762.
32. Литл П,
Мур М,
Келли Дж,
и другие.;
Следователи PIPS.
Ибупрофен, парацетамол и пар для пациентов с инфекциями дыхательных путей в первичной медико-санитарной помощи. BMJ . 2013; 347: f6041.
2013; 347: f6041.
33.Briars LA. Последняя информация о безрецептурных средствах от кашля и простуды у детей. J Педиатр Pharmacol Ther . 2009. 14 (3): 127–131.
34. Дикпинигайтис П.В., Гейл Ю.Е., Соломон Г, Гилберт РД. Подавление кашлевой чувствительности бензонататом и гвайфенезином при остром вирусном кашле. Респир Мед . 2009. 103 (6): 902–906.
35. Беккер Л.А., Hom J, Вилласис-Кивер М, van der Wouden JC.Бета2агонисты при остром кашле или клиническом диагнозе острого бронхита. Кокрановская база данных Syst Rev . 2015; (9): CD001726.
36. Тиммер А, Гюнтер Дж., Мотшалл Э, Рюккер Г, Antes G, Kern WV. Экстракт Pelargonium sidoides для лечения острых респираторных инфекций. Кокрановская база данных Syst Rev . 2013; (10): CD006323.
37. Цзян Л.,
Ли К,
Ву Т.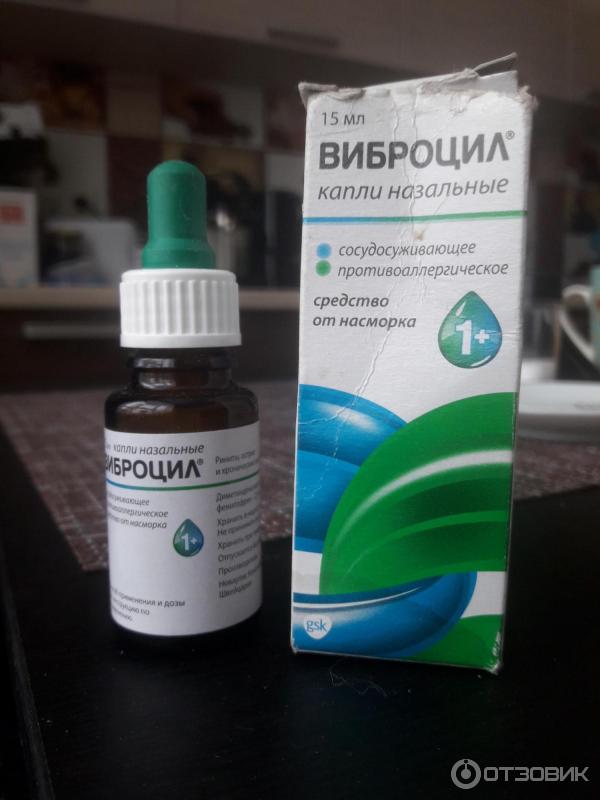 Китайские лекарственные травы при остром бронхите. Кокрановская база данных Syst Rev .
2012; (2): CD004560.
Китайские лекарственные травы при остром бронхите. Кокрановская база данных Syst Rev .
2012; (2): CD004560.
38. Одуволе О, Меремикву М.М., Ойо-Ита А, Udoh EE. Мед от острого кашля у детей. Кокрановская база данных Syst Rev . 2014; (12): CD007094.
39. Батлер СС, Келли MJ, Вытяжка К, и другие. Назначение антибиотиков при обесцвечивании мокроты при остром кашле / инфекции нижних дыхательных путей. Евро Респир J . 2011. 38 (1): 119–125.
40. Oeffinger KC, Снелл Л.М., Фостер Б.М., Панико КГ, Лучник РК. Лечение острого бронхита у взрослых. Дж Фам Практик . 1998. 46 (6): 469–475.
41. Смит С.М., Фэйи Т, Смукны Дж, Беккер Л.А. Антибиотики при остром бронхите. Кокрановская база данных Syst Rev . 2014; (3): CD000245.
42. Литл П,
Мур М,
Келли Дж,
и другие. Отсроченные стратегии назначения антибиотиков при инфекциях дыхательных путей в первичной медико-санитарной помощи. BMJ .
2014; 348: g1606.
Отсроченные стратегии назначения антибиотиков при инфекциях дыхательных путей в первичной медико-санитарной помощи. BMJ .
2014; 348: g1606.
43. Спурлинг ГК, Дель Мар CB, Дули Л., и другие. Отсроченные антибиотики при респираторных инфекциях. Кокрановская база данных Syst Rev . 2013; (4): CD004417.
44. Филипс Т.Г., Хикнер Дж. Вызов острого бронхита простудой в груди может улучшить удовлетворенность пациента приемом соответствующих антибиотиков. J Am Board Fam Pract . 2005. 18 (6): 459–463.
45.Hirschmann JV. Антибиотики при распространенных инфекциях дыхательных путей у взрослых. Арк Интерн Мед. . 2002. 162 (3): 256–264.
46. Альберт Р.Х. Диагностика и лечение острого бронхита. Ам Фам Врач . 2010. 82 (11): 1345–1350.
47. Knutson D,
Браун К.
Диагностика и лечение острого бронхита. Ам Фам Врач .
2002. 65 (10): 2039–2044.
Ам Фам Врач .
2002. 65 (10): 2039–2044.
48. Hueston WJ, Mainous AG 3-й.Острый бронхит. Ам Фам Врач . 1998. 57 (6): 1270–1276.
Мокрота — обзор | ScienceDirect Topics
Sputum
Индукция мокроты широко использовалась при изучении воспаления дыхательных путей при астме и ХОБЛ, поскольку это безопасный, воспроизводимый и неинвазивный метод, который можно использовать повторно даже во время обострений [186–188]. Находки мокроты в основном представляют собой бронхиальный отсек. Индуцированная мокрота от пациентов с астмой в стабильных условиях обычно характеризуется более высоким процентным содержанием эозинофилов и метахроматических клеток, чем в образцах, обнаруженных в образцах от здоровых людей [189, 190].Нейтрофилия мокроты также может присутствовать в зависимости от степени тяжести заболевания; его идентификация важна, поскольку связана с плохой реакцией на глюкокортикостероиды [191–193].
В стабильных условиях для бывших или нынешних курильщиков с ХОБЛ характерно повышенное общее количество клеток в спонтанной или индуцированной мокроте, с преобладанием нейтрофилов и небольшим процентом эозинофилов у некоторых субъектов [133, 194, 195]. У некоторых курильщиков с хроническим бронхитом, с хроническим ограничением воздушного потока или без него, также может наблюдаться повышенная доля эозинофилов (> 3%) в секретах нижних дыхательных путей (так называемый «эозинофильный бронхит») [100, 186, 187].Недавнее исследование элегантно показало, что у пациентов с ХОБЛ основными клетками мокроты являются нейтрофилы и макрофаги с большим количеством макрофагов и эозинофилов, чем в субфенотипе пациентов с хроническим бронхитом [196].
У некоторых курильщиков с хроническим бронхитом, с хроническим ограничением воздушного потока или без него, также может наблюдаться повышенная доля эозинофилов (> 3%) в секретах нижних дыхательных путей (так называемый «эозинофильный бронхит») [100, 186, 187].Недавнее исследование элегантно показало, что у пациентов с ХОБЛ основными клетками мокроты являются нейтрофилы и макрофаги с большим количеством макрофагов и эозинофилов, чем в субфенотипе пациентов с хроническим бронхитом [196].
Анализ мокроты пациентов с обострениями астмы или ХОБЛ дал новую интересную информацию. Легкие обострения астмы, вызванные снижением дозы ингаляционных стероидов, связаны с эозинофилией мокроты [197, 198]. Напротив, легкие спонтанные обострения связаны с эозинофилией примерно у 50% пациентов, но у других 50% эозинофилия мокроты отсутствует [199].У детей эозинофильное воспаление дыхательных путей связано с ухудшением состояния астмы с течением времени. Это согласуется с гипотезой о том, что воспаление дыхательных путей отрицательно влияет на прогноз астмы у детей, и предполагает роль мониторинга воспаления в лечении астмы [200]. Тяжелые обострения астмы связаны с более выраженной нейтрофилией мокроты [201]. Бронхиальная нейтрофилия также наблюдалась в жидкости бронхиального лаважа у астматиков во время астматического статуса [202].
Тяжелые обострения астмы связаны с более выраженной нейтрофилией мокроты [201]. Бронхиальная нейтрофилия также наблюдалась в жидкости бронхиального лаважа у астматиков во время астматического статуса [202].
Интересно, что обострения хронического бронхита или ХОБЛ связаны с очень похожими изменениями в количестве клеток мокроты. Легкие обострения хронического бронхита или ХОБЛ связаны с эозинофилией в мокроте и в биоптатах [203, 204], тогда как тяжелые обострения ХОБЛ связаны с нейтрофилией мокроты [205].
Таким образом, по крайней мере в мокроте изменения воспалительных клеток во время обострений могут не отличаться при астме и ХОБЛ. Еще раз, эти данные подчеркивают сходство между двумя заболеваниями и сложность дифференциальной диагностики в тех немногих случаях, когда клинические результаты не являются окончательными.
Несколько биохимических маркеров были изучены в индуцированной мокроте как у пациентов с астмой, так и у пациентов с ХОБЛ [206–210] (Таблица 41. 4). Хотя некоторые маркеры при астме и ХОБЛ заметно различаются, и изучение этих маркеров может предоставить полезную информацию для протоколов исследований, их использование в клинической практике не было показано лучше, чем простой подсчет клеток.
4). Хотя некоторые маркеры при астме и ХОБЛ заметно различаются, и изучение этих маркеров может предоставить полезную информацию для протоколов исследований, их использование в клинической практике не было показано лучше, чем простой подсчет клеток.
Таблица 41.4. Анамнез, симптомы и результаты тестов функции легких в дифференциальной диагностике астмы и ХОБЛ.
| Астма | ХОБЛ | |||||
|---|---|---|---|---|---|---|
| Начало | В основном в детстве | В среднем и позднем возрасте | ||||
| Курящие | ||||||
| Курильщики | Обычно | Обычно | не курят Хронический кашель и мокрота | Отсутствует | Часто (хронический бронхит) | |
| Одышка при усилии | Вариабельна и обратима при лечении | Постоянно, плохо обратимо и прогрессирующе | ||||
| 50 Нездоровая | ||||||
| Ограничение воздушного потока | Повышенная суточная вариабельность | Нормальная суточная вариабельность | ||||
| Реакция на бронходилататор | Хорошая | Плохая | ||||
| С гиперреактивностью дыхательных путей | или без гиперреактивности дыхательных путей | 251 | У большинства пациентов с ограничением воздушного потока |
Кистозный фиброз Симптомы и лечение
Что такое муковисцидоз?
Муковисцидоз (МВ) — это наследственное (генетическое) заболевание, обнаруживаемое у детей, которое влияет на то, как соль и вода проникают в клетки и выводятся из них. Это, в свою очередь, влияет на железы, вырабатывающие слизь, слезы, пот, слюну и пищеварительные соки. Обычно секреты, производимые этими железами, тонкие и скользкие и помогают защитить ткани организма. У людей с муковисцидозом выделения необычно густые и липкие, поэтому они не так легко перемещаются. Вместо того, чтобы действовать как смазка, эти более густые выделения могут забивать трубки, протоки и проходы по всему телу. Муковисцидоз также вызывает повышенное содержание соли в поте на коже.
Это, в свою очередь, влияет на железы, вырабатывающие слизь, слезы, пот, слюну и пищеварительные соки. Обычно секреты, производимые этими железами, тонкие и скользкие и помогают защитить ткани организма. У людей с муковисцидозом выделения необычно густые и липкие, поэтому они не так легко перемещаются. Вместо того, чтобы действовать как смазка, эти более густые выделения могут забивать трубки, протоки и проходы по всему телу. Муковисцидоз также вызывает повышенное содержание соли в поте на коже.
Кто подвержен риску кистозного фиброза?
Муковисцидоз поражает как мужчин, так и женщин; приблизительно 30 000 человек в Соединенных Штатах были диагностированы с этим заболеванием.Наибольший фактор риска муковисцидоза — это семейный анамнез заболевания, особенно если один из родителей является известным носителем. Ген, вызывающий муковисцидоз, рецессивен. Это означает, что для того, чтобы иметь муковисцидоз, дети должны унаследовать две копии гена, по одной от каждого родителя. Если ребенок унаследует только одну копию, у него не разовьется муковисцидоз. Однако этот ребенок по-прежнему будет носителем и может передать ген своим детям.
Если ребенок унаследует только одну копию, у него не разовьется муковисцидоз. Однако этот ребенок по-прежнему будет носителем и может передать ген своим детям.
Родители, являющиеся носителями гена муковисцидоза, часто здоровы и не имеют симптомов заболевания, но все же могут передать его своим детям.Фактически, по оценкам, до 10 миллионов человек могут быть носителями гена кистозного фиброза и не знать об этом. Если оба родителя несут дефектный ген кистозного фиброза, каждая беременность имеет 25-процентную вероятность рождения ребенка с муковисцидозом.
Ген муковисцидоза чаще всего встречается у кавказцев североевропейского происхождения. Заболевание чаще всего встречается у этих людей, но может возникнуть у любой этнической группы.
Родители могут пройти обследование, чтобы узнать, являются ли они носителями; однако невозможно идентифицировать каждого человека, у которого есть ген муковисцидоза.Поскольку существуют сотни специфических мутаций гена муковисцидоза (не все из которых известны), генетическое тестирование на муковисцидоз не является 100-процентным. Врачи также могут провести тесты во время беременности, чтобы родители могли выяснить, есть ли у их ребенка муковисцидоз. Однако и эти тесты не обладают 100-процентной чувствительностью. Исследователи продолжают работать над разработкой теста для всех носителей.
Врачи также могут провести тесты во время беременности, чтобы родители могли выяснить, есть ли у их ребенка муковисцидоз. Однако и эти тесты не обладают 100-процентной чувствительностью. Исследователи продолжают работать над разработкой теста для всех носителей.
Хотя родители часто винят себя в том, что ребенок рождается с муковисцидозом, важно помнить, что никакие действия родителей не вызывают это заболевание.
Воздействие муковисцидоза на организм
Муковисцидоз чаще всего поражается легкими и поджелудочной железой, что может привести к проблемам с дыханием и пищеварением. У человека с муковисцидозом слизь может задерживать бактерии, но у нее возникают проблемы с выходом из легких. В результате бактерии остаются в легких и могут вызывать серьезные инфекции.
Поджелудочная железа — это орган, вырабатывающий белки, называемые ферментами, которые помогают процессу пищеварения.У человека с муковисцидозом густая липкая слизь блокирует протоки (или пути) между поджелудочной железой и кишечником. Он предотвращает попадание ферментов, переваривающих жиры и белки, в кишечник. В результате у людей с муковисцидозом возникают проблемы с перевариванием пищи и получением из нее необходимых витаминов и питательных веществ. Поскольку поджелудочная железа контролирует уровень сахара в крови, у небольшого процента людей с муковисцидозом также может развиться диабет первого типа (ранее называвшийся ювенильным или инсулинозависимым диабетом).
Он предотвращает попадание ферментов, переваривающих жиры и белки, в кишечник. В результате у людей с муковисцидозом возникают проблемы с перевариванием пищи и получением из нее необходимых витаминов и питательных веществ. Поскольку поджелудочная железа контролирует уровень сахара в крови, у небольшого процента людей с муковисцидозом также может развиться диабет первого типа (ранее называвшийся ювенильным или инсулинозависимым диабетом).
У некоторых людей с муковисцидозом также поражаются кишечник, печень, потовые железы и репродуктивные органы.
Трубка, соединяющая яички и предстательную железу, может быть заблокирована, в результате чего многие мужчины с муковисцидозом остаются бесплодными. Однако определенные методы фертильности и хирургические процедуры иногда позволяют этим мужчинам стать отцами. Хотя женщины с муковисцидозом могут быть менее фертильными, чем другие женщины, многие из них способны зачать ребенка и иметь успешную беременность.
Желчные протоки, по которым желчь от печени и желчного пузыря попадает в тонкий кишечник, также могут блокироваться и воспаляться. Это может вызвать проблемы с печенью, такие как цирроз и портальная гипертензия. Однако только у небольшого процента людей с муковисцидозом возникают проблемы такого типа.
Это может вызвать проблемы с печенью, такие как цирроз и портальная гипертензия. Однако только у небольшого процента людей с муковисцидозом возникают проблемы такого типа.
Симптомы кистозного фиброза у детей
Симптомы муковисцидоза могут варьироваться от человека к человеку, в зависимости от тяжести заболевания. Например, у одного ребенка с муковисцидозом могут быть проблемы с дыханием, но не проблемы с пищеварением, а у другого ребенка могут быть и те и другие.Кроме того, признаки и симптомы муковисцидоза могут изменяться с возрастом.
У некоторых новорожденных первым признаком муковисцидоза может быть затрудненное опорожнение кишечника (меконий). Это происходит, когда меконий становится настолько густым, что не может перемещаться по кишечнику, что иногда вызывает закупорку. Позже родители могут заметить, что их ребенок не набирает вес и не растет нормально. Стул ребенка может быть особенно объемным, иметь неприятный запах и жирный из-за плохого усвоения жиров.
Другие признаки у новорожденных могут включать:
- Частые легочные (респираторные) инфекции
- Кашель и хрипы
- Пот с соленым привкусом
У людей с муковисцидозом, как правило, в поте содержится в два-пять раз больше соли (хлорида натрия). Родители иногда первыми замечают этот симптом муковисцидоза, потому что они ощущают вкус соли, целуя своего ребенка.
Детский муковисцидоз также может иметь многие из этих симптомов.Задержка роста часто продолжается, и дети с кистозным фиброзом, как правило, значительно меньше других их возраста. Они могут испытывать одышку и испытывать трудности с упражнениями. Постоянный кашель или хрипы — еще один возможный симптом, особенно когда они сопровождаются частыми инфекциями грудной клетки и носовых пазух с рецидивирующей пневмонией или бронхитом. У ребенка может быть очень густая мокрота (мокрота). Однако младенцы и маленькие дети часто глотают то, что они кашляют, поэтому родители могут не знать об этом.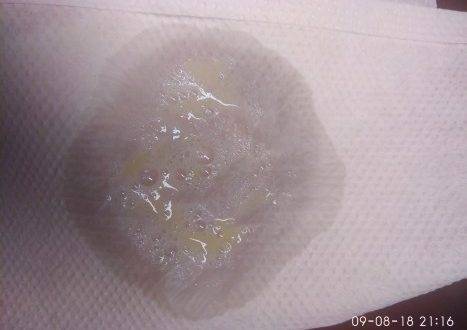
У некоторых людей с муковисцидозом в носовых ходах появляются разрастания (полипы). У них может быть тяжелый или хронический синусит, то есть воспаление носовых пазух. Их поджелудочная железа тоже может воспалиться; это состояние известно как панкреатит. У большинства людей с муковисцидозом в конечном итоге также возникает клубнирование (увеличение или округление) кончиков пальцев рук и ног. Тем не менее, клуб также встречается у некоторых людей, рожденных с сердечными и другими заболеваниями легких.
У детей (обычно старше четырех лет) иногда бывает инвагинация.Когда это происходит, одна часть кишечника перемещается в другую часть кишечника. Кишечник выдвигается внутрь себя, как телевизионная антенна, которую толкают вниз.
Частый кашель или затрудненный стул могут иногда вызывать выпадение прямой кишки. Это означает, что часть прямой кишки выступает или выступает через задний проход. Это испытывают около 20% детей с муковисцидозом. В некоторых случаях выпадение прямой кишки является первым заметным признаком муковисцидоза. Это не очень часто встречается у детей без кистозного фиброза, но все же возникает.
Это не очень часто встречается у детей без кистозного фиброза, но все же возникает.
Диагностика кистозного фиброза
Когда симптомы начинают проявляться, кистозный фиброз может быть не первым диагнозом врача. Как вы видели, существует множество симптомов кистозного фиброза, и не у каждого человека с кистозным фиброзом проявляются все они. Другой фактор заключается в том, что болезнь может варьироваться от легкой до тяжелой у разных людей. Возраст, в котором впервые появляются симптомы, также варьируется. Некоторым людям диагноз муковисцидоза был поставлен в младенчестве, тогда как другим не ставят диагноз, пока они не станут старше.Если болезнь сначала протекает в легкой форме, человек с муковисцидозом может не испытывать проблем до достижения подросткового возраста — или даже взрослого возраста.
Младенцев обычно проверяют на муковисцидоз, если они рождаются с упомянутой ранее кишечной непроходимостью, называемой мекониевой непроходимостью. В некоторых штатах США врачи могут проверять всех новорожденных на муковисцидоз с помощью анализа крови. Однако анализ крови не такой чувствительный, как анализ пота.
Однако анализ крови не такой чувствительный, как анализ пота.
Этот тест, также называемый «тестом на содержание хлоридов в поте», анализирует пот человека на предмет содержания в нем соли.Чтобы выполнить тест, врач или технический специалист стимулирует потоотделение на теле человека — обычно в небольшой области предплечья. Врач или техник делает это, нанося на эту область химическое вещество без запаха, выделяющее пот, а затем пропускает очень слабый электрический ток через прикрепленный к нему электрод. Слабый ток стимулирует потоотделение и вызывает ощущение теплого покалывания, но совсем не больно. Через несколько минут пот собирают из стимулированной области и отправляют в лабораторию для анализа.
Потовая проба проводится дважды; неизменно высокий уровень соли указывает на муковисцидоз. Однако этот тест не показывает, есть ли у кого-то легкий или тяжелый случай заболевания, и не может предсказать, насколько хорошо себя чувствует человек с кистозным фиброзом. Потовый тест является стандартным диагностическим тестом при муковисцидозе, но он не всегда может быть полезен для новорожденных. Это потому, что младенцы могут не выделять достаточно пота для надежного диагноза в первый месяц жизни. По этой причине врачи обычно не проводят анализ пота до тех пор, пока младенцу не исполнится несколько месяцев.
Это потому, что младенцы могут не выделять достаточно пота для надежного диагноза в первый месяц жизни. По этой причине врачи обычно не проводят анализ пота до тех пор, пока младенцу не исполнится несколько месяцев.
В некоторых случаях врач может выполнить генетический анализ образца крови, чтобы подтвердить диагноз муковисцидоза. Около 90 процентов людей с муковисцидозом можно обнаружить с помощью генетического анализа или тестирования ДНК.
Один тест, который особенно полезен, когда потовый тест и / или генетические тесты не дают результатов, называется измерением назальной разности потенциалов. Этот тест фокусируется на движении соли. Соль также называют «хлоридом натрия», потому что она состоит из двух элементов: натрия и хлора.Когда крошечные группы этих атомов перемещаются через мембраны клеток, выстилающих дыхательные пути человека, они генерируют так называемую разность электрических потенциалов (количество энергии, необходимое для перемещения электрического заряда из одной точки в другую).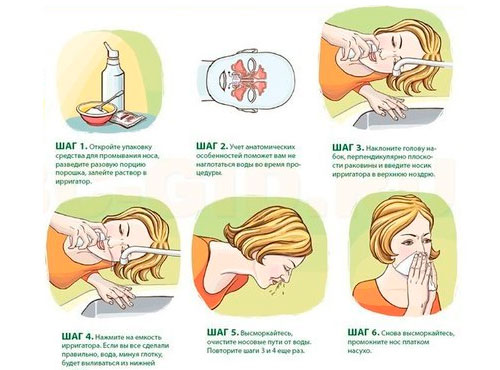 В носовых ходах эта разность электрических потенциалов известна как назальная разность потенциалов (NPD), и ее можно легко измерить с помощью поверхностного электрода. Поскольку транспорт Na + и Cl- ненормален у пациентов с муковисцидозом, измерения NPD у пациентов с муковисцидозом сильно отличаются от показателей у людей, не страдающих муковисцидозом.
В носовых ходах эта разность электрических потенциалов известна как назальная разность потенциалов (NPD), и ее можно легко измерить с помощью поверхностного электрода. Поскольку транспорт Na + и Cl- ненормален у пациентов с муковисцидозом, измерения NPD у пациентов с муковисцидозом сильно отличаются от показателей у людей, не страдающих муковисцидозом.
Другие тесты измеряют, насколько хорошо работают легкие, поджелудочная железа и печень, чтобы помочь определить степень и тяжесть муковисцидоза после его диагностики. Эти тесты включают:
- Рентген грудной клетки
- Функциональные пробы легких (легких)
- Тесты функции поджелудочной железы
Поскольку муковисцидоз является наследственным заболеванием, врач может предложить обследовать братьев и сестер человека с муковисцидозом, даже если они не проявляют никаких симптомов.Другие члены семьи, особенно двоюродные братья и сестры, также могут захотеть пройти тестирование. В большинстве случаев члены семьи могут пройти обследование с помощью теста на пот, хотя в некоторых случаях может потребоваться генетическое тестирование.
Лечение кистозного фиброза
В настоящее время не существует лечения, которое могло бы вылечить муковисцидоз. Однако существует множество способов лечения симптомов и осложнений этого заболевания. Основными целями лечения муковисцидоза являются профилактика и лечение инфекций, поддержание чистоты дыхательных путей и легких, а также поддержание необходимого количества калорий и питания.
Для достижения этих целей лечение муковисцидоза у детей может включать:
- Детские прививки. Муковисцидоз не влияет на саму иммунную систему, но у детей с муковисцидозом более вероятно развитие осложнений при заболевании. Врачи особенно заботятся о том, чтобы дети с муковисцидозом получали пневмококковую вакцину и вакцину от гриппа.
- Антибиотики. Новые антибиотики могут более эффективно бороться с бактериями, вызывающими инфекции легких у людей с муковисцидозом.Пероральные и внутривенные антибиотики сделали антибактериальную терапию доступной в амбулаторных условиях.
 Антибиотики в аэрозольной форме, которые можно вдыхать, например тобрамицин (Tobi), позволяют лекарствам попадать непосредственно в дыхательные пути человека. К недостаткам длительной антибиотикотерапии можно отнести развитие бактерий, устойчивых к антибиотикам.
Антибиотики в аэрозольной форме, которые можно вдыхать, например тобрамицин (Tobi), позволяют лекарствам попадать непосредственно в дыхательные пути человека. К недостаткам длительной антибиотикотерапии можно отнести развитие бактерий, устойчивых к антибиотикам. - Прочие лекарства. Их основная цель — очистить дыхательные пути. Некоторые лекарства, которые могут быть назначены, включают:
- Теофиллин
- Ингаляторы стероидные
- Нестероидные противовоспалительные средства
- Разжижающие слизь препараты, облегчающие откашливание слизи
- Бронходилататоры, такие как альбутерол (Провентил, Вентолин)
- Дренаж бронхиальных дыхательных путей.Другие способы разжижения слизи включают регулярные упражнения и питье большого количества жидкости. Физиотерапия грудной клетки также является важной частью процедуры лечения. Людям с муковисцидозом необходим способ физического удаления густой слизи из легких.
 Лежа в положении, которое помогает слить слизь из легких, человек может попросить помощника, например, родителя или опекуна, мягко хлопнуть или хлопнуть его по груди или спине, чтобы освободить слизь. Другие люди используют электрическую хлопушку, также известную как механический перкуссор.Некоторые люди могут использовать надувной жилет с прикрепленной машиной, которая вибрирует с высокой частотой, чтобы помочь отхаркивать выделения. И взрослым, и детям с муковисцидозом необходимо дренировать дыхательные пути бронхов не реже двух раз в день в течение 20–30 минут. Дети старшего возраста и взрослые могут научиться этому самостоятельно, особенно если они используют вспомогательные механические средства, такие как жилетки и ударные инструменты.
Лежа в положении, которое помогает слить слизь из легких, человек может попросить помощника, например, родителя или опекуна, мягко хлопнуть или хлопнуть его по груди или спине, чтобы освободить слизь. Другие люди используют электрическую хлопушку, также известную как механический перкуссор.Некоторые люди могут использовать надувной жилет с прикрепленной машиной, которая вибрирует с высокой частотой, чтобы помочь отхаркивать выделения. И взрослым, и детям с муковисцидозом необходимо дренировать дыхательные пути бронхов не реже двух раз в день в течение 20–30 минут. Дети старшего возраста и взрослые могут научиться этому самостоятельно, особенно если они используют вспомогательные механические средства, такие как жилетки и ударные инструменты. - Ферменты. При проблемах с пищеварением люди с муковисцидозом могут принимать ферменты внутрь во время еды, чтобы помочь переваривать пищу и получать необходимые питательные вещества.Также врач может назначить витаминные добавки и высококалорийную диету.

- Инсулиновые инъекции. Они необходимы только в том случае, если поджелудочная железа перестает вырабатывать собственный инсулин.
- Кислородная терапия. Это лечение может потребоваться по мере прогрессирования заболевания.
- Пересадка легких и / или печени. В некоторых случаях трансплантация легких продлила жизнь людям с муковисцидозом. Хотя людям с муковисцидозом требуется пересадка печени, процедура также может быть полезной.
Хотя от муковисцидоза нет лекарства, надежда есть. За последние пару десятилетий лечение прошло удивительно долгий путь. Один из крупнейших прорывов в исследованиях кистозного фиброза произошел в 1989 году, когда исследователи определили ген, дефектный и вызывающий заболевание. В настоящее время исследователи изучают генную терапию, чтобы замедлить прогрессирование кистозного фиброза или даже вылечить его.
Пятнадцать лет назад большинство детей с кистозным фиброзом умирали, не дожив до подросткового возраста.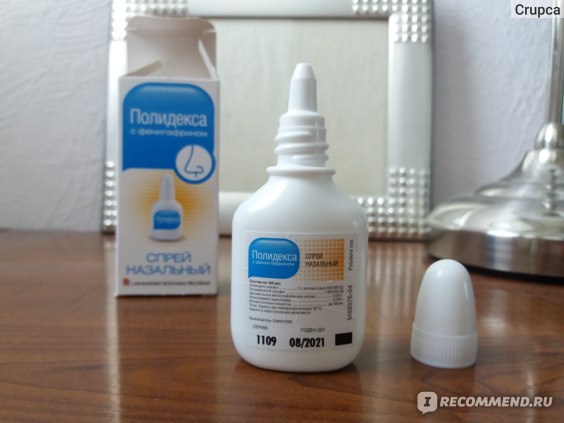 Теперь, когда доступны новые методы лечения, более половины из них доживают до 30 лет и живут более полной и комфортной жизнью.
Теперь, когда доступны новые методы лечения, более половины из них доживают до 30 лет и живут более полной и комфортной жизнью.
Сегодня большинство детей с муковисцидозом ходят в школу, занимаются спортом и ведут активную социальную жизнь. Со временем они могут закончить колледж и начать карьеру, а многие женятся и создают собственные семьи.
Узнайте о других заболеваниях печени.
Острый бронхит | Johns Hopkins Medicine
Что такое острый бронхит?
Бронхит — это воспаление дыхательных путей.Эти дыхательные пути называются бронхами. Это воспаление вызывает повышенное производство слизи и другие изменения. Хотя существует несколько различных типов бронхита, наиболее распространенными являются острый и хронический. Острый бронхит также называют насморком.
Большинство симптомов острого бронхита длятся до 2 недель. У некоторых людей кашель может длиться до 8 недель. Хронический бронхит длится долго. Чаще встречается у курильщиков.
Что вызывает острый бронхит?
Острый бронхит обычно вызывается вирусной инфекцией.Чаще всего это те же вирусы, которые вызывают простуду и грипп. Это также может быть вызвано бактериальной инфекцией или вдыхаемыми физическими или химическими агентами. Они могут включать пыль, аллергены и сильные пары, в том числе пары химических чистящих средств или табачного дыма.
Острый бронхит может развиться после простуды или других вирусных инфекций верхних дыхательных путей. Это может также произойти у людей с хроническим синуситом, аллергией или у людей с увеличенными миндалинами и аденоидами.Это может быть серьезным заболеванием у людей с заболеваниями легких или сердца. Пневмония — это осложнение, которое может следовать за бронхитом.
Какие симптомы острого бронхита?
Ниже приведены наиболее частые симптомы острого бронхита. Однако каждый человек может испытывать симптомы по-разному. Симптомы могут включать:
- Боль в спине и мышцах
- Кашель, сначала сухой (непродуктивный), позже выделяется много слизи
- Болезненность груди
- Озноб
- Чувство усталости и слабости
- Головная боль
- Насморк
- Легкая лихорадка
- Одышка
- Боль в горле
- Слезотечение
- Свистящее дыхание
Симптомы острого бронхита могут быть похожи на другие состояния или проблемы со здоровьем. Поговорите с врачом для постановки диагноза.
Поговорите с врачом для постановки диагноза.
Как диагностируется острый бронхит?
Медицинские работники часто могут диагностировать острый бронхит, изучив историю болезни и проведя физический осмотр. Могут быть проведены анализы, чтобы исключить другие заболевания, такие как пневмония или астма. Для подтверждения диагноза можно использовать любой из этих тестов:
- Рентген грудной клетки. Тест, в котором используются невидимые лучи излучения для получения изображений внутренних тканей, костей и органов, включая легкие.
- Газы артериальной крови . Этот анализ крови используется для определения количества углекислого газа и кислорода в крови.
- Пульсоксиметрия. Оксиметр — это небольшой прибор, который измеряет количество кислорода в крови. Чтобы получить это измерение, небольшой датчик прикрепляется лентой или зажимается на пальце руки или ноги. Когда машина включена, на датчике виден небольшой красный свет.
 Сенсор безболезненный и красный свет не нагревается.
Сенсор безболезненный и красный свет не нагревается. - Посев выделений из носа и мокроты. Анализ мокроты, которую вы откашливаете, или мазок из носа может быть использован для обнаружения и идентификации микроорганизма, вызывающего инфекцию.
- Легочные функциональные пробы. Это тесты, которые помогают измерить способность легких перемещать воздух в легкие и из них. Тесты обычно проводятся с помощью специальных аппаратов, в которых вы дышите.
Как лечится острый бронхит?
Острый бронхит обычно протекает в легкой форме и не вызывает осложнений. Симптомы часто проходят сами по себе, и функция легких возвращается в норму.
В большинстве случаев антибиотики не нужны для лечения острого бронхита. Это потому, что большинство инфекций вызывается вирусами. Антибиотики не эффективны против вирусов. Если болезнь прогрессировала до пневмонии, могут потребоваться антибиотики.
Лечение направлено на устранение симптомов и может включать:
- Избегать пассивного курения
- Лекарство от кашля
- Увлажнение воздуха
- Повышенное потребление жидкости
- Обезболивающие и жаропонижающие, такие как ацетаминофен (тайленол)
- Бросить курить
Избегайте приема антигистаминных препаратов, поскольку они высушивают выделения и могут усугубить кашель.
Каковы осложнения острого бронхита?
Острый бронхит может ухудшиться и перейти в хронический бронхит или пневмонию. В этом случае может потребоваться другое лечение.
Можно ли предотвратить бронхит?
Острый бронхит не всегда можно предотвратить. Однако есть уколы, которые помогут предотвратить его осложнения, например пневмонию.
Проконсультируйтесь с лечащим врачом относительно прививок от гриппа и пневмококка. Ежегодная прививка от гриппа может помочь предотвратить как грипп, так и пневмонию.Прививка от пневмококка может защитить вас от обычной формы бактериальной пневмонии.
Заболеть пневмококком может любой человек. Однако наибольшему риску подвержены дети младше 2 лет, взрослые в возрасте 65 лет и старше, люди с определенными заболеваниями и курильщики.Когда мне следует позвонить своему врачу?
Чаще всего бронхит проходит самостоятельно. Если ваши симптомы ухудшаются или не проходят со временем, позвоните своему врачу.
Ключевые моменты
- Бронхит — это воспаление дыхательных путей.Эти дыхательные пути называются бронхами. Есть несколько различных типов бронхита. Два наиболее распространенных — острый и хронический.
- Острый бронхит обычно вызывается теми же вирусами, которые вызывают простуду и грипп. Это также может быть вызвано бактериальной инфекцией или физическими или химическими агентами, которые вдыхаются в легкие.
- Наиболее частые симптомы острого бронхита включают кашель, болезненность в груди, насморк, чувство усталости и боли, головную боль, озноб, небольшую температуру и боль в горле.
- Медицинские работники часто могут диагностировать острый бронхит, изучив историю болезни и проведя физический осмотр. Также могут использоваться анализы крови, дыхательные тесты и визуализационные тесты.
- В большинстве случаев антибиотики не нужны для лечения острого бронхита. Если болезнь прогрессирует до пневмонии, могут потребоваться антибиотики.
 Лечение направлено на устранение симптомов.
Лечение направлено на устранение симптомов.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит врач.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам врач.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знайте, какие бывают побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.

- Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
- Узнайте, как вы можете связаться со своим врачом, если у вас возникнут вопросы.
причины, симптомы, лечение и профилактика
Катар — это медицинский термин, обозначающий скопление слизи в задней части носа, горле или носовых пазухах.Врачи часто называют это «постназальным капельницей». Если ваши симптомы включают скопление слизи и постоянный заложенный нос, возможно, вы страдаете катаром.
Катар — это воспаление слизистых оболочек дыхательных путей, обычно поражающее заднюю часть носа, горло или носовые пазухи. Катар может быть очень неприятным, и от него трудно избавиться, но хорошая новость заключается в том, что он не считается серьезным и существует несколько вариантов лечения.
GP Доктор Роджер Хендерсон изучает причины, симптомы и лучшие варианты лечения катара:
Что такое катар?
Врачи обычно определяют катар как избыток густой мокроты или слизи в одном из дыхательных путей или полостях тела.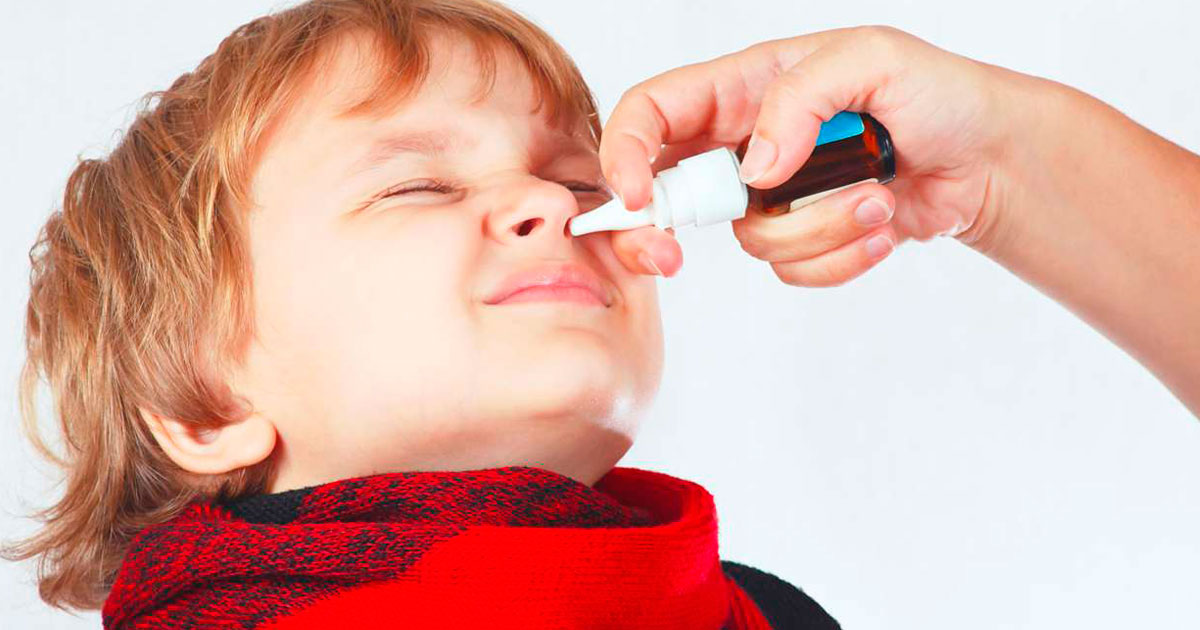
Чаще всего это происходит в носовых пазухах передней части лица по обе стороны от носа, но может также возникать в горле, ушах или груди.
Хотя катар сам по себе не является заболеванием, он часто является симптомом других состояний, таких как простуда, сенная лихорадка или другие типы аллергических проблем, или носовые полипы (мясистые вздутия внутри носа).
Катар вызывает
Катар вызывается естественной защитой организма — иммунной системой, которая реагирует на инфекцию или раздражение. Когда это происходит, белые кровяные тельца направляются к источнику инфекции или раздражения, а затем высвобождаются молекулы, вызывающие набухание слизистых оболочек и образование слизи.
Припухлость также сужает полость, что приводит к дальнейшему застою, и этот катар может быть прозрачным и жидким или густым и окрашенным.
Катар вызывается естественной защитой организма — иммунной системой — при реакции на инфекцию или раздражение.
По неизвестным причинам у некоторых людей есть аномально чувствительные кровеносные сосуды, которые реагируют на триггеры окружающей среды, такие как сигаретный дым и загрязнение окружающей среды. Это вызывает набухание пораженных кровеносных сосудов аналогично инфекции или аллергической реакции, и именно это набухание приводит к застою и катарам — это известно как вазомоторный ринит или неаллергический ринит. Сигаретный дым и загрязнение окружающей среды являются обычными причинами этого, в том числе духами, алкоголем, острой пищей, изменениями погоды и стрессом.
PeopleImagesGetty Images
Симптомы катара
Для большинства людей симптомы катара включают следующее:
- Заложенный или заложенный нос
- Насморк
- Слизь, стекающая по задней стенке горла
- Раздражающий кашель
- Головная боль
- Потеря обоняния или вкуса
- Боль в лице
- Усталость
- Легкая потеря слуха или ощущение потрескивания в среднем ухе
Лечение катара
Большинство случаев катара не требуют специального лечения. Но если это не проходит само по себе, лечение зависит от основной причины. Попробуйте следующее:
Но если это не проходит само по себе, лечение зависит от основной причины. Попробуйте следующее:
Противоотечные лекарства
Они могут помочь облегчить заложенность носа, уменьшив отек кровеносных сосудов в носу. Их можно приобрести в аптеках без рецепта, но не следует использовать дольше нескольких дней, прежде чем обратиться за советом, поскольку они могут иногда усугубить заложенность носа, если использовать их слишком долго.
Противозастойные средства обычно не вызывают побочных эффектов, а если и имеют, то они, скорее всего, будут слабыми, но могут включать раздражение слизистой оболочки носа, тошноту и головные боли.
Паровые ингаляции
Паровые ингаляции также могут помочь. Это включает вдыхание пара из миски с горячей (но не кипящей) водой и может помочь смягчить и разжижить слизь в носовых полостях.
Некоторые люди считают, что добавление в воду кристаллов ментола или эвкалиптового масла также помогает. Вдыхание паром не рекомендуется в качестве подходящего лечения для детей из-за риска получения ожогов.
Когда обращаться к врачу
В большинстве случаев катар не требует медицинской помощи, поскольку обычно проходит в течение нескольких дней после того, как организм борется с основной инфекцией.
Однако, если катар сохраняется в течение нескольких недель, запишитесь на прием к терапевту, так как в этом случае он может исключить другие заболевания, такие как носовые полипы, или выяснить, вызван ли катар аллергией.
Что может сделать мой врач?
Ваш терапевт может осмотреть ваш нос, чтобы убедиться в отсутствии полипов в носу, а также может захотеть проверить, не является ли катар не результатом аллергии.
Они могут спросить, усиливаются ли ваши симптомы в определенных условиях, в определенное время дня или года.Это поможет им определить возможный аллерген, например пыльцу.
Если у вас есть небольшие носовые полипы (мясистые разрастания в носу), их можно уменьшить с помощью назального спрея, содержащего стероиды, но более крупные полипы, возможно, придется удалить хирургическим путем.
Последнее обновление: 14-08-2020
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты.Вы можете найти дополнительную информацию об этом и подобном контенте на сайте piano.io.
5 типов острого кашля и способы их лечения
Пациенты, поступающие в розничную клинику с острым кашлем, могут иметь одно из нескольких состояний.
Поскольку большинство посещений розничных клиник связано с кашлем, простудой и гриппом, передовые клиницисты должны быть готовы точно определить тип кашля, чтобы обеспечить наилучшее лечение.
Вот 5 типов острого кашля, с которыми может столкнуться врач розничной торговли:
1.Грудной кашель
Кашель, исходящий из груди, часто вызывается чрезмерным выделением слизи. Этот тип кашля иногда называют «продуктивным кашлем», потому что кашель помогает избавиться от слизи в груди.
Если пациент сообщает о раздражении при кашле, врачи могут порекомендовать отхаркивающее лекарство от кашля, содержащее гвайфенезин, чтобы помочь разжижить слизь и облегчить кашель.
2. Сухой щекочущий кашель
Этот тип кашля возникает, когда горло не производит достаточного количества слизи, что приводит к раздражению горла.
Клиницисты могут порекомендовать успокаивающее средство для покрытия горла и снятия раздражения в верхних дыхательных путях. Допустимые успокаивающие средства включают воду, леденцы, лимон, мед, ментол или простой сироп.
3. Бронхит
Этот тип кашля дает желто-серую мокроту и обычно сопровождается простудными симптомами, такими как заложенность носа, головная боль и усталость.
В конечном счете, лучшее лечение бронхита — это покой и жидкости, которые могут предотвратить обезвоживание, а также разжижить мокроту.Клиницисты должны избегать назначения антибиотиков большинству пациентов с бронхитом, потому что это состояние обычно вызывается вирусом, а не бактериальной инфекцией.
4. Поствирусный кашель
Поствирусный кашель — распространенный симптом после инфекции верхних дыхательных путей, вызванной воспалением горла.
Клиницисты должны избегать назначения антибиотиков большинству пациентов, поскольку поствирусный кашель редко бывает бактериальным. Вместо этого врачи могут порекомендовать безрецептурный сироп от кашля, содержащий декстрометорфан или ментол, чтобы уменьшить дискомфорт.
5. Коклюш
Коклюш, который часто называют инфекцией прошлого, возвращается. По данным Всемирной организации здравоохранения, в период с 2010 по 2014 год в Соединенных Штатах было зарегистрировано от 30 000 до 40 000 смертей от коклюша.
Первоначально коклюш проявлялся легкими, простудными симптомами, которые переходили снежным комом в приступы сильного кашля в течение несколько недель. В фазе сильного кашля также образуется густая мокрота, и это состояние очень заразно.
Для пациентов лучший способ защитить себя — это сделать вакцинацию от коклюша и обеспечить вакцинацию их детей, поскольку коклюш особенно опасен для маленьких детей.



 В итоге сужаются кровеносные сосуды и уменьшается выделение слизистого секрета. Как правило назначают в составе комплексного лечения.
В итоге сужаются кровеносные сосуды и уменьшается выделение слизистого секрета. Как правило назначают в составе комплексного лечения. Благодаря взаимодействию таких активных компонентов снимается отёк, уничтожается бактериальная инфекция, сужаются капилляры, уменьшаются выделениея из носа слизистого секрета.
Благодаря взаимодействию таких активных компонентов снимается отёк, уничтожается бактериальная инфекция, сужаются капилляры, уменьшаются выделениея из носа слизистого секрета.

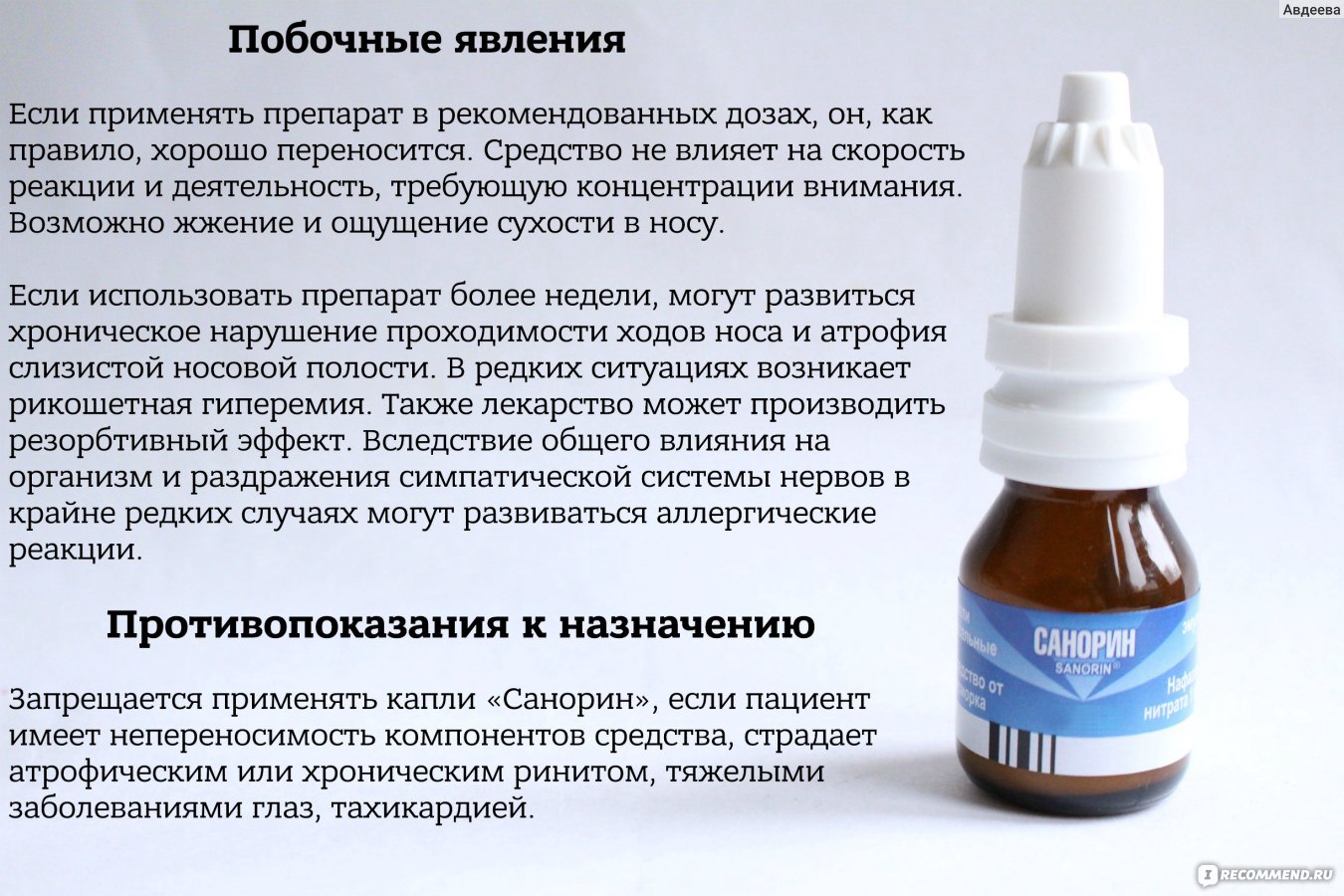



 При наличии болевых ощущений, возможно применение обезболивающих препаратов.
При наличии болевых ощущений, возможно применение обезболивающих препаратов.
 Антибиотики в аэрозольной форме, которые можно вдыхать, например тобрамицин (Tobi), позволяют лекарствам попадать непосредственно в дыхательные пути человека. К недостаткам длительной антибиотикотерапии можно отнести развитие бактерий, устойчивых к антибиотикам.
Антибиотики в аэрозольной форме, которые можно вдыхать, например тобрамицин (Tobi), позволяют лекарствам попадать непосредственно в дыхательные пути человека. К недостаткам длительной антибиотикотерапии можно отнести развитие бактерий, устойчивых к антибиотикам. Лежа в положении, которое помогает слить слизь из легких, человек может попросить помощника, например, родителя или опекуна, мягко хлопнуть или хлопнуть его по груди или спине, чтобы освободить слизь. Другие люди используют электрическую хлопушку, также известную как механический перкуссор.Некоторые люди могут использовать надувной жилет с прикрепленной машиной, которая вибрирует с высокой частотой, чтобы помочь отхаркивать выделения. И взрослым, и детям с муковисцидозом необходимо дренировать дыхательные пути бронхов не реже двух раз в день в течение 20–30 минут. Дети старшего возраста и взрослые могут научиться этому самостоятельно, особенно если они используют вспомогательные механические средства, такие как жилетки и ударные инструменты.
Лежа в положении, которое помогает слить слизь из легких, человек может попросить помощника, например, родителя или опекуна, мягко хлопнуть или хлопнуть его по груди или спине, чтобы освободить слизь. Другие люди используют электрическую хлопушку, также известную как механический перкуссор.Некоторые люди могут использовать надувной жилет с прикрепленной машиной, которая вибрирует с высокой частотой, чтобы помочь отхаркивать выделения. И взрослым, и детям с муковисцидозом необходимо дренировать дыхательные пути бронхов не реже двух раз в день в течение 20–30 минут. Дети старшего возраста и взрослые могут научиться этому самостоятельно, особенно если они используют вспомогательные механические средства, такие как жилетки и ударные инструменты.
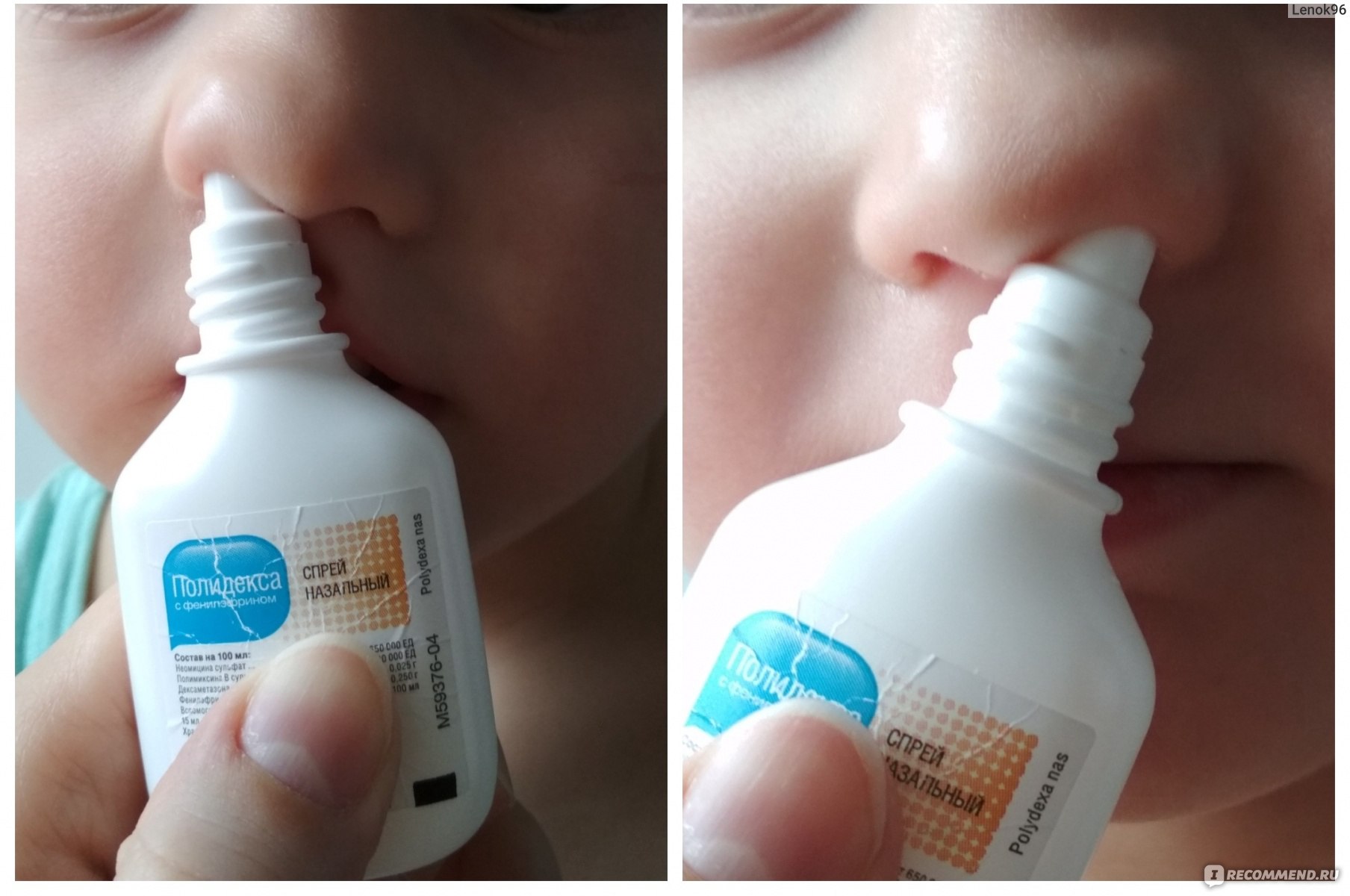 Сенсор безболезненный и красный свет не нагревается.
Сенсор безболезненный и красный свет не нагревается. Лечение направлено на устранение симптомов.
Лечение направлено на устранение симптомов.