Одонтогенный гайморит: симптомы и лечение, народные средства, видео
Гайморит, или воспаление верхнечелюстных пазух, вызывается вирусной инфекцией или переохлаждением. У людей с больными зубами может развиваться заболевание с подобными симптомами, имеющее некоторые черты различия — одонтогенный гайморит.
Главное отличие обычного гайморита от одонтогенного заключается в том, что он появляется при инфекционных процессах в ротовой полости или травмах околоносовых пазух при лечении зубов. Определенную роль при развитии заболевания играют особенности строения ротовой полости, месторасположение корней зубов относительно дна гайморова синуса.
Особенности заболевания
Гайморит одонтогенный – это воспалительный процесс на слизистой оболочке. Возбудители болезни – микробы, населяющие полость рта. Чаще всего одонтогенный гайморит вызван заболеваниями коренных зубов верхней челюсти. Верхние моляры и премоляры почти вплотную касаются гайморовых пазух. Наличие больного зуба может привести к заражению околоносовых синусов.
Не все, кто имеет больные зубы, подвержен одонтогенному гаймориту. Соматические заболевания способствуют возникновению болезни. Одонтогенный гайморит, как правило, возникает только в одной носовой пазухе – со стороны пораженных зубов.
В дальнейшем может произойти инфицирование здоровой пазухи, что приведет к развитию двухстороннего синусита. При слабом иммунитете инфекция может попасть в другие синусы.
По виду течения болезни различают:
- острый,
- подострый,
- хронический,
- хронический с обострениями.
Возможные причины
Возможные причины инфицирования гайморовых пазух и развития одонтогенного гайморита:
- пульпит,
- пародонтоз,
- нагноение зубной кисты,
- остеомиелит,
- периодонтит,
- некачественная постановка имплантантов,
- попадание пломбировочного материала в полость,
- повреждение пазухи при удалении зуба,
- смещение верхней части корня в пазуху при лечении пульпита,
- повреждение стенки пазухи любой опухолью.

Симптомы патологии
Основные симптомы одонтогенного гайморита:
- невозможность или нарушение носового дыхания,
- головная боль,
- отечность в зоне пазухи, опухлость щеки,
- повышенная температура,
- ухудшения самочувствия, отсутствие аппетита, разбитость,
- обильное выделение густой гнойной слизи из носа,
- гнилостный запах изо рта и носа,
- боль при прикосновении десны в области больного зуба,
- боли при пережевывании пищи на воспаленной стороне,
- обильное выделение слез,
- признаки интоксикации организма.
Одонтогенный гайморит может возникнуть в период от нескольких дней до шести месяцев после проведения неправильного лечения у стоматолога: постановки имплантанта, после удаления зуба.
Диагностика и методы лечения
Обследование проводит отоларинголог. Выполняются рентгенография всей верхней челюсти и зубов, включая гайморовы полости, общий анализ крови, диагностическая пункция. Хирург-отоларинголог эндоскопом обследует состояние слизистой оболочки синуса.
Хирург-отоларинголог эндоскопом обследует состояние слизистой оболочки синуса.
Сложнее диагностировать одонтогенный гайморит у детей – корни зубов ребенка небольших размеров и не достают до стенки околоносовых пазух.
Лечение одонтогенного гайморита включает медикаментозное назначение для устранения инфекции из верхнечелюстной пазухи. Важно вылечить зуб, ставший причиной заболевания. Лечить одонтогенный гайморит приступают после санации ротовой полости.
Как лечить одонтогенный гайморит, используя медикаментозные и физиотерапевтические методы:
- прием антибиотиков,
- прием антигистаминных препаратов,
- промывание носа синус-катетером,
- закапывание сосудосуживающих средств,
- после снижения воспалительных процессов назначают физиотерапевтическое лечение курсом из 7-10 процедур.
Хронический одонтогенный гайморит часто требует проведения операции на самой пазухе. Хирургическая операция на гайморовой полости проводится при неэффективности консервативных мер лечения.
Осложнения
Возможно проникновение инфекции в ткани с развитием:
- абсцесса десны,
- флегмоны орбиты,
- гнойников мягких тканей,
- внутричерепных осложнений,
- сепсиса.
Хроническая форма болезни в состоянии спровоцировать появление онкологических болезней этой области организма.
Лечение народными средствами
- Промывание носовых пазух раствором поваренной соли или морской водой перед закапыванием любого состава.
- Ингаляция с прополисом. Вскипятить литр воды, добавить чайную ложку спиртовой настойки прополиса. Дышать паром, склонившись над кастрюлей и укутавшись полотенцем.
- Капли на основе меда. Измельчить чайную ложку чистотела. Добавить равное количество меда и сока алоэ. Закапывать несколько раз в сутки по 2 капли в обе ноздри.
- Масло шиповника или облепихи. закапывают до 5 раз ежедневно. Масло смягчает и заживляет. Помогает при остром и при хроническом заболевании. Маленьким детям не рекомендуется.

- Компресс из лаврового листа. Довести до кипения листья, залитые водой. После остывания до комфортной температуры намочить льняную салфетку и держать ее час на области пазух. Для более медленного остывания лицо накрыть полотенцем.
- Компресс из глины. 50 г глины развести теплой водой до состояния пластилина. Два лоскута марли, смоченных теплым растительным маслом, поместить на гайморовы пазухи. На марлю положить кусочки теплой глины на один час.
- Медовая мазь. Натереть на терке 50 г детского мыла. Взять в равном количестве растительное масло, мед, молоко. Смешать компоненты, нагреть на водяной бане до полного растворения. Добавить ложку спирта, остудить. Ватной палочкой нанести мазь в каждую ноздрю на 15 минут. Курс лечения – 3 недели.
Профилактика заболевания
Соблюдение правильной гигиены полости рта, регулярное посещение стоматолога, поддержка здорового состояния зубов и десен, во время эпидемий гриппа избегать мест большого скопления людей, употреблять в пищу фрукты, овощи богатые витаминами.
Своевременно поставленный диагноз одонтогенного гайморита, после обнаружения его симптомов и своевременное лечение, приведет к быстрому выздоровлению.
Загрузка…Острый и хронический одонтогенный гайморит: симптомы и лечение
Одонтогенный гайморит – это воспаление слизистой оболочки на верхней челюсти полости рта между 4,5,6 зубами. Эти зубы находятся в непосредственной близости к гайморовым пазухам, из-за этого инфекция легко может проникнуть изо рта в нос.
Симптомы одонтогенного гайморита
Одонтогенный гайморит, симптомы заболевания сходны с проявлениями обычного гайморита, так как очаг воспаления находится в том же месте – в полости носа.
Следующие жалобы больных при обращении к врачу свидетельствуют о воспалительном процессе:
- Отсутствие обоняния.
- Заложенность носа в воспаленной области.
- Обильные выделения из больной части носа в виде гнойных сгустков.
- Головные боли.

- Недомогание.
- Появление озноба, повышение температуры тела до критической.
- Болевые ощущения в области зуба, который является источником инфекции.
- Неприятные ощущения в районе гайморовых пазух, боли при ощупывании.
Одонтогенный гайморит может начаться даже по прошествии времени после лечения или удаления зуба или при здоровом запломбированном зубе. Если заболевание приобрело хроническую форму, то при его обострении температура слегка повышается, общее состояние можно назвать удовлетворительным.
Ощущаются болевые ощущения в области гайморовой пазухи, гнойные выделения также присутствуют. Во рту могут образовываться полипы. Может быть неприятный запах во рту. Проявления хронического одонтогенного гайморита не имеет столь остро выраженных симптомов, но он не менее опасен для здоровья.
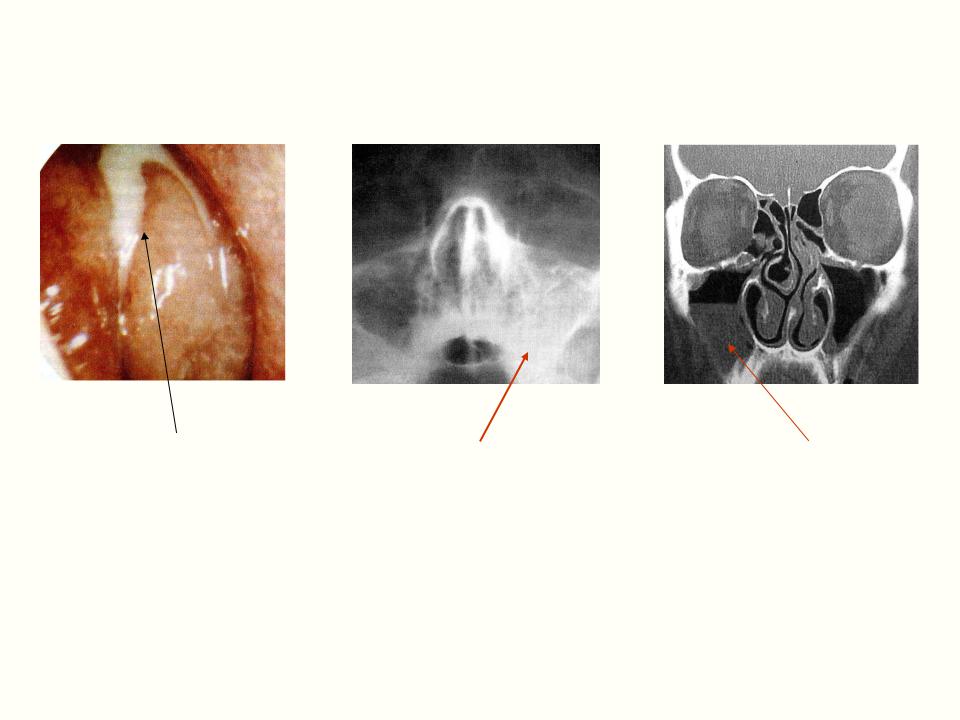
В случае появления данных симптомов независимо от формы протекания заболевания, необходимо обращение к врачу в срочном порядке, прохождение рентгенографии, чтобы подтвердить или опровергнуть диагноз.
Причины развития заболевания
Основными возбудителями одонтогенного гайморита считается стафилококк, стрептококк, диплококк, энтерококк, которые не появляются как результат простудного заболевания. В этом его основное отличие от традиционного гайморита.
Медики различают две стадии развития заболевания: серозную и гнойную. Острый одонтогенный гайморит начинается с серозной стадии. Для нее характерна отечность тканей, которая появляется как результат расширения кровеносных сосудов и заполнения клеток жидкостью.
Если проигнорировать эти симптомы, то отягощенная слизистая оболочка закроет выход для жидкости, в результате чего начинается ее гниение, то есть, переход в гнойную стадию заболевания, самую тяжелую, требующую длительного лечения. Эта стадия чревата серьезными осложнениями.
Причиной воспаления может стать невнимательное отношение человека к собственному здоровью:
- Нерегулярная чистка зубов.
- Нерегулярное посещение стоматолога.

- Пренебрежение привычкой полоскать рот после приема пищи.
- Инфекция может также проникнуть во время лечения зубов у стоматолога. После того как удален зуб, происходит разрушение преграды, которая отделяет гайморовы пазухи от челюсти. Это позволяет инфекции беспрепятственно проникнуть в полость носа.
- Непрофессиональные действия стоматолога. Кусочки сломанного зуба могут попасть в район расположения пазух.
- Небрежное пломбирование зубов.
Возможные осложнения
При отсутствии должного лечения заболевания возможны осложнения, которые поражают важные системы жизнедеятельности организма:
Лор-система — инфекция проникает в миндалины, вызывает ангину, тонзиллит, провоцируется рост аденоидов. Переход воспаления на весь нос вызывает различные виды синуситов. Поражается слуховой аппарат, зарождается отит, который сопровождается заложенностью ушей, снижением слуха, гнойными выделениями.
Дыхательные органы — они соединены напрямую с каналами полости носа, поэтому последствия инфицирования коснутся глотки, трахеи, бронхов, легких.
Органы зрения страдают значительно — отекает сетчатка глаза, воспаляются ткани глазницы, появляются обильные гнойные выделения, есть опасность возникновения венозного тромбоза глаз. Первые симптомы — покраснение и отек век, боли при надавливании на глаза, отсутствие четкости зрения, рези в глазах.
Поражение близлежащих органов:
- Неврит тройничного нерва — воспаление нервных окончаний мозжечковой зоны. Симптомы: часто появляющиеся конъюнктивиты, отечность под глазами и в районе щек.
- Поражение сердечной мышцы, почек, суставов, которые происходят как результат транспортировки гнойных масс в эти органы кровью.
- Менингит — самое опасное осложнение при одонтогенном гайморите, так как инфицированная кровь вызывает воспаление оболочки мозга. Симптомы: головные боли, рвота, высокая температура, помутнение и потеря сознания.
Диагностика и лечение
При первых проявлениях симптомов, свидетельствующих о заболевании одонтогенным гайморитом необходимо убедиться в этом, обратившись к врачу, для того чтобы избежать возможных тяжелых осложнений.
Диагностические процедуры должны выявить зуб, который явился причиной возникновения инфекции, и изучить состояние гайморовых пазух. Это позволит узнать, насколько широко инфекция распространилась в носовой полости.
Современные технологии позволяют провести диагностику быстро посредством компьютерной томографии. При невозможности установить полный объем распространения инфекции применяется также эндоскопия.
После того как установлен точный диагноз, необходимо срочно приступить к лечению гайморита.
Одонтогенный гайморит — сложное заболевание, лечение его с помощью народных средств невозможно, в лучшем случае, это замедлит распространение болезни.
В первую очередь необходимо удаление источника распространения инфекции – больного зуба и гнойных образований вокруг него. Процедура проводится стоматологом в амбулатории с введением обезболивающих средств, так как очаг необходимо удалить наверняка и прочистить все близлежащие каналы.
После удаления инфицированного зуба пациенту назначаются лекарственные препараты, которые способствуют сужению сосудов. В течение нескольких дней слизистая оболочка восстанавливается до нормального состояния.
Параллельно пациенту назначается ряд физиотерапевтических процедур и промывание полости носа специальными растворами. Назначение антибиотиков необходимо в случае, если у больного наблюдались гнойные выделения.
Если заболевание запущено, то консервативное лечение может не принести результатов, понадобится хирургическое вмешательство, в результате которого происходит отсечение инфицированных тканей в условиях стационара. Отсасывание слизи и гноя происходит через катетер, который вводится через прокол в верхней челюсти.
Процедура требует повторения до тех пор, пока пазухи не станут чистыми, поэтому катетер вынимается только после полного излечения. После заживления ран больному назначают промывание полости носа лекарственными растворами и физиопроцедуры.
Профилактика
Как любое заболевание, одонтогенный гайморит легче предупредить, чем подвергать себя впоследствии мучительным болям и долговременному лечению. Нужно постоянно помнить, что инфекция возникает в непосредственной близости с головным мозгом, поэтому он подвергается опасности в первую очередь.
Профилактические меры: регулярное посещение стоматолога, ополаскивание рта после еды, чистка зубов дважды в сутки, утром и перед сном. Необходимо обратиться за помощью к стоматологу при первых, даже неярко выраженных симптомах.
Отсутствие информации о любом заболевании может привести к негативным последствиям. В случае заболевания одонтогенным гайморитом, о симптомах и лечении необходимо знать каждому, так как простая зубная боль может стать признаком серьезного заболевания.
Автор: Плешакова Нина, терапевт,
специально для Moylor.ru
Полезное видео на тему: как проходит эндоскопическая гайморотомия у пациента с одонтогенным гайморитом
Одонтогенный гайморит — причины, симптомы и лечение
Одонтогенный гайморит – воспаление слизистой оболочки гайморовой пазухи, развившееся в результате проникновения инфекции из ротовой полости. По статистике некоторых ученых, до 50% всех случаев развития острого, а особенно хронического, гайморита связано с распространением патогенных и условно-патогенных микроорганизмов, проникающих в толщу верхней челюсти из очагов воспаления в полости рта.
Распространенность этого заболевания объясняется анатомической особенностью строения верхнечелюстной (гайморовой) пазухи: она расположена очень близко к корням верхних коренных зубов и при их перфорации в результате стоматологических операций или при массивном инфекционном процессе, микробы легко проникают вглубь гайморовой пазухи, провоцируя развитие болезни.
Причины появления и распространения инфекции
Большинство микроорганизмов, обитающих в ротовой полости человека, являются условно-патогенными, иммунная система здорового организма успешно подавляет их рост и развитие и не дает возможности оказывать негативное воздействие на организм, но при попадании во внутреннюю среду – на слизистую оболочку околоносовой пазухи, они становятся причиной развития бактериального воспаления.
Чаще всего одонтогенный гайморит вызывают:
- Золотистый и простой стафилококк;
- стрептококк;
- энтерококки;
- диплококки и их ассоциации.
Реже причиной инфекции становятся анаэробные микроорганизмы или патогенные грибы.
Патогенез
Также частота появления одонтогенного гайморита связана с распространенностью стоматологических заболеваний, так как очень мало людей уделяет должное внимание здоровью ротовой полости, регулярно посещает стоматолога и не имеет очагов хронической инфекции.
При постоянном источнике воспаления в корневых каналах или в тканях десны возникает постепенная сенсибилизация слизистой оболочки верхнечелюстной пазухи к очагу одонтогенной инфекции, костная перегородка истончается и инфекция распространяется вглубь верхней челюсти. Лечение такого гайморита сопряжено с рядом трудностей и в особо запущенных случаях может потребоваться операция.
Одонтогенный гайморит может развиться как осложнение следующих стоматологических заболеваний:
- Острый и хронический периодонтит зубов верхней челюсти;
- нагноение кисты верхней челюсти;
- ретенированные зубы;
- остеомиелит верхней челюсти;
- травматичное удаление корней зубов верхней челюсти.
Признаки
Заподозрить острый или хронический одонтогенный гайморит бывает непросто, заболевание чаще всего протекает в стертой форме, без выраженных клинических признаков и не слишком сильно мешает больному вести обычный образ жизни.
Основные симптомы
- Хроническая заложенность носа – она может быть односторонней или двухсторонней, но всегда с преобладанием симптомов с одной стороны;
- болевые ощущения в ротовой полости – у больного периодически возникает боль в области верхней челюсти. Также необходимо учитывать, что одонтогенный гайморит может клинически проявиться через несколько месяцев после удаления зуба – до полугода после экстракции или резекции корневого отростка;
- чувство тяжести, «распирания» в области пораженной гайморовой пазухи;
- неприятный запах из носа – необязательный симптом, его появление связано со спецификой бактериальной флоры ротовой полости, которая стала причиной инфекции.
Чаще всего симптомы заболевания слабо выражены и оно быстро переходит в хроническую форму. В период ремиссии больной также не ощущает себя здоровым, хронический одонтогенный гайморит становится причиной постоянных головных болей, чувства усталости, заложенности носа и общего недомогания.
Основными отличительными симптомами одонтогенного гайморита считают сочетание следующих признаков:
- Связь появления клинических симптомов болезни с заболеваниями ротовой полости;
- односторонность клинических симптомов;
- заболевание характерно только для людей старшего возраста – у детей, из-за недоразвития альвеолярного отростка, корни зубов не выступают в верхнюю челюсть и одонтогенный гайморит практически не встречается;
- слабую выраженность клинических симптомов – болевой симптом и заложенность носа при этой форме гайморита выражены гораздо слабее;
- неприятный запах из носовой полости – скопление гноя с неприятным запахом характерно для одонтогенной инфекции.
Лечение
Лечение заболевания включает в себя общую и местную терапию и хирургическое лечение.
Терапевтическое лечение включает в себя:
- Санацию ротовой полости – только после выявления и устранения причины заболевания можно рассчитывать на полное избавление от инфекции;
- антибактериальную терапию – проводится общее лечение антибиотиками широкого спектра действия, а при возможности, с учетом чувствительности микроорганизмов, вызвавших воспаление;
- симптоматическая терапия – включает в себя сосудосуживающие препараты, физиолечение, санацию носовой полости и так далее.
Также лечение одонтогенного гайморита обязательно включает в себя пункцию гайморовой пазухи, это необходимо и в диагностических и в лечебных целях. Пункция позволяет наиболее эффективно очистить и промыть верхнечелюстную пазуху, заполнить ее растворами антибиотиков и антисептиков.
Также необходимо общее лечение больного: соблюдение щадящего режима, десенсибилизирующая терапия, общеукрепляющие средства, витамины и так далее.
При неэффективности консервативного лечения проводится хирургическая операция — гайморотомия, с удалением части измененной слизистой оболочки и расширением соустья между носовым ходом и гайморовой пазухой.
Одонтогенный гайморит – неприятная и требующая длительного лечения болезнь, вылечить хроническую форму заболевания без хирургического вмешательства достаточно сложно, а вот предотвратить развитие инфекции гораздо проще. Своевременная санация ротовой полости, регулярные визиты к стоматологу и бережное отношение к своему здоровью помогают избежать развития множества заболеваний, в том числе и одонтогенного гайморита.
Отоларингология | В лор-практике бывают случаи, когда пациент приходит к оториноларингологу с жалобами на сильную заложенность в носу и гноетечение из полости носа. При этом у пациента повышенная температура тела и головные боли. Но лор-врач, осмотрев больного, отправляет его на приём к стоматологу. «Почему?», — удивитесь вы. Потому что в этом случае мы имеем дело с одонтогенным гайморитом. Гайморит — это разновидность синусита. Развитие гайморита одонтогенной природы не связано с простудными заболеваниями или ОРВИ. Основная причина недуга — больные зубы. Сначала имеет место развитие воспалительного заболевания зуба, после воспалительный процесс с верхней челюсти выходит за пределы ротовой полости и локализуется в гайморовой пазухе. К подобному состоянию нельзя относиться попустительски. Вовремя обнаруженные симптомы и диагностика, проведённая грамотным лор-врачом, позволят своевременно диагностировать зубной гайморит и избежать серьёзных осложнений. Что такое гайморовы пазухиГайморовы пазухи (их также называют верхнечелюстными) — это особые полости по обеим сторонам носа, заполненные воздухом. Каждая полость соединена с носовым проходом маленькими отверстиями — соустьями. Полости покрыты слизистой оболочкой. Функция слизи — задерживать в ней бактерии и вредные частицы, а затем выводить их из организма посредством тех самых соустий. При возникновении отёка выводное отверстие сильно сужается, в результате чего слизь вместе с вредными частицами и бактериями не может выйти наружу и застаивается. В это время больной начинает испытывать распирающие боли в области щек — так начинается воспаление верхнечелюстной пазухи. Лечением верхнечелюстной пазухи нельзя пренебрегать, поскольку бездействие может спровоцировать тяжёлые последствия вплоть до сепсиса и менингита. Классический гайморит может быть двусторонним, когда поражаются обе пазухи. При одонтогенной форме воспалительный процесс запускается в той пазухе, с какой стороны расположен больной зуб. Виды одонтогенного воспаленияБолезнь начинается с серозной формы. Для неё характерны отёчность слизистой оболочки, заложенность носа, расширение капилляров, усиленная выработка секрета. Отёчность тканей приводит к сужению соустий, слизистые массы не находят выхода наружу и слизь с патогенным содержимым скапливается в пазухе. Так серозное воспаление переходит в гнойное. Также выделяют острую форму протекания заболевания и хроническую. Хронический одонтогенный гайморит возникает из-за неправильного лечения острого. Хронический одонтогенный гайморит протекает годами, обостряясь во время снижения иммунитета или при попадании инфекции.
Причины возникновения одонтогенного гайморитаПонять, почему возникает острый одонтогенный гайморит очень легко — достаточно обратиться к анатомии. Если посмотреть на строение черепа, то можно увидеть: 5, 6 и 7 зубы верхней челюсти расположены очень близко к гайморовой пазухе. Бывают случаи, что эти зубы даже заходят в её полость. Инфекция, находящаяся в зубе, легко истончает и без того небольшое расстояние между зубом и стенкой пазухи и беспрепятственно проникает внутрь, таким образом запуская воспалительный процесс. Развитие в острой форме происходит в силу следующих причин:• Неправильная гигиена полости рта. Самая частая причина заболевания — это пренебрежение элементарными правилами ухода за ротовой полостью: неправильная и нерегулярная чистка зубов, затягивание визита к стоматологу, когда есть проблемы с зубами. В особой группе риска те пациенты, у кого диагностирована запущенная форма кариеса с развивающимся некрозом зубного нерва. • После удаления зуба. Попадание инфекции после удаления зуба связано с образованием свища — небольшого канала, через который инфекция попадает в гайморову пазуху. Это происходит в случае, когда корни больного зуба входили в гайморову полость. • Неправильно установленная пломба. К сожалению, бывают случаи, когда развитию воспаления способствуют неумелые действия недостаточно квалифицированных стоматологов. Часть пломбы может попасть в пазуху, и она тут же будет воспринята организмом, как инородная частица, и запустится воспалительный процесс. Если после посещения зубного врача у вас начался насморк, нужно проконсультироваться с оториноларингологом. • Заболевания ротовой полости. Кариес, болезни дёсен, пародонтоз, наличие кист — все те болезни, при которых на слизистой оболочке полости рта находится очаг инфекции. • Сниженный иммунитет. Снижение иммунитета приводит к активности бактерий, которые постоянно находятся в ротовой полости. Симптомы заболеванияСимптоматика болезни схожа с классическим воспалением гайморовых пазух. Только высококвалифицированный оториноларинголог сможет отличить одонтогенный синусит от обычного. Признаками одонтогенного гайморита являются:• постоянная заложенность носа; • гнойные выделения из носа с характерным запахом; • возникновение запаха из ротовой полости больного; • болевые ощущения в области щёк под глазами; • острая зубная боль в верхней челюсти; • повышенная температура тела. Также к симптомам относится общее ухудшение самочувствия, не проходящее чувство усталости, проблемы со сном. Хронический одонтогенный синусит проявляется дискомфортом в области поражённой пазухи. В целом больной чувствует себя удовлетворительно, пока не наступает период обострения. Диагностика и лечениеЛечение воспалённой верхнечелюстной пазухи, как и любого другого заболевания, начинается с диагностики и определения причин, приведших к воспалительному процессу. Одонтогенный гайморит — коварное заболевание, которое необходимо лечить под контролем врача — оториноларинголога. Он выявит точную причину болезни и расскажет, как лечить недуг. Диагностика начинается с осмотра пазух. Для выявления и лечения больного зуба, вызвавшего воспаление, пациента направляют на рентгенологическое исследование, а в особо тяжёлых случаях на компьютерную томографию. Если мы имеем дело с перфорацией гайморовой пазухи и проникновением в неё, например, части материала для пломбирования зуба — в этом случае показано хирургическое лечение. Операция проводится с целью удаления из пазухи инородного тела и последующим устранением места дефекта. Если гайморит без перфорации, чтобы высвободить из пазухи гнойный массы, проводится пункция (прокол) верхнечелюстной пазухи. Устрание симптомов заключается в приёме антибактериальных препаратов, промываниях носовой полости, использовании сосудосуживающих капель, а также проведении физиопроцедур. Высококвалифицированный лор-врач, современное оборудование и гибкая ценовая политика — вот три составляющих успеха нашей клиники. Если вы столкнулись с проблемой гайморита, не затягивайте с визитом к врачу! Будьте здоровы! |
причин, симптомы, лечение хронического и острого одонтогенного синусита
Проблема не связана с простудой или общей респираторной вирусной инфекцией. В качестве основной причины проявления выступает заболевание верхних коренных зубов, при котором воспаление переходит в верхнечелюстные пазухи. Не позволяйте всему идти само по себе, ведь последствия могут быть серьезными.
Одонтогенный синусит опасен своими осложнениями:
- возможны отеки;
- Воспаление орбиты;
- — нарушение мозгового кровообращения.
Верхнечелюстные пазухи
Это особые полости, которые образуют полости около носа, соединенные с основным носовым ходом. Отличительной особенностью является наличие незначительной толщины у выходного отверстия, называемой анксией. Если говорить о внутренней части, то есть специфическая слизь, выполняющая роль защитника от микробов. Кроме того, он поглощает твердые частицы. Специфика работы здесь в том, что происходит постоянное вычитание всего, что есть снаружи.Если есть припухлость, отверстие будет слишком узким, чтобы выполнять свою функцию, и произойдет застой слизи.
Причины возникновения
Заболевание будет спровоцировано инфекцией, поражающей полость рта, или причиной является проблема с коренными зубами.
- Неправильный уход или отсутствие ухода за полостью рта. Подобная проблема — одна из самых распространенных, потому что мало кто следует инструкциям стоматолога по чистке зубов и уходу за полостью рта.Сюда входит и несвоевременное обращение к стоматологу. Не бойтесь посещения этого врача, ведь ранний приход поможет быстро справиться с проблемой, и тогда вам придется столкнуться с неприятными последствиями. Чаще всего у тех, у кого начался кариес и уже начинается некроз нерва зуба. Аналогичная ситуация связана с воспалением тканей, которые находятся рядом с нервом, и переходом инфекции в гайморовую пазуху.
- Неправильная установка и выбор уплотнения. Бывает, что недостаточно следить за своим здоровьем, ведь трудности могут появиться по независимым причинам. В некоторых случаях по этой причине не очень хорошо разбирающиеся в своей работе стоматологи. Так устроено, что на верхних задних зубах корни находятся на небольшом расстоянии от пазух. Может потребоваться пломбирование и очистка канала, в котором стоматолог, если у него нет опыта, введет часть пломбы в верхнечелюстную пазуху после ее проведения через зубной канал.Уплотнение, выходящее за пределы зуба, будет определено телом как инородное тело, и начнется соответствующая реакция.
- Удаленный зуб. В некоторых случаях корень зуба обнаруживается в ранее описанной пазухе. В случае здорового зуба он находится на том месте, которое ему выделили и никаких сложностей не возникает. После удаления образуется так называемый свищ, по которому инфекция переходит в гайморовую пазуху.
Симптомы одонтогенного гайморита
Обратиться к специалисту стоит сразу при появлении первых признаков заболевания.В этом случае можно избежать длительного лечения и нежелательных последствий. Одонтогенный синусит может иметь следующие симптомы:
- проблемы с запахом;
- общая слабость;
- головные боли;
- Пациент может замерзнуть или подняться температура;
- проблемы со сном;
- в области гайморовой пазухи может быть болезненным.
При гнойной форме заболевания все симптомы становятся ощутимыми.Могут быть и другие признаки этой проблемы. Например, легкое давление на кожу лица или легкое постукивание по зубу вызывает боль.
Если есть перфорированный синусит, то будет сообщение о ротовой полости, пазухе и носу. Кроме того, часть жидкой пищи может оказаться в полости носа, но только тогда, когда голова находится в вертикальном положении. В случае отклонения назад поток жидкости прекращается.
Диагностика
В случае острой разновидности этого заболевания наблюдается припухлость щеки.При пальпации в области проблемной гайморовой пазухи возникает резкая болезненность. При проведении передней риноскопии пациент с подозрением на
9. Одонтогенные инфекции
апикальных тканей. Клинически он характеризуется симптомами, которые подразделяются на местные и системные.
9.1.2.1
Местные симптомы
Боль. Сила боли зависит от стадии развития воспаления. В начальной фазе боль тупая и постоянная и усиливается при перкуссии ответственного зуба или при контакте с зубами-антагонистами.Если боль очень сильная и пульсирующая, это означает, что скопление гноя все еще происходит в кости или под надкостницей. Обезболивание начинается, как только гной прободит надкостницу и выходит в мягкие ткани.
Отек. Отек появляется внутри ротовой полости или вне рта и обычно имеет буккальную локализацию, реже — небную или лингвальную. В начальной фазе наблюдается мягкий отек мягких тканей пораженной стороны из-за рефлекторной нейрорегулирующей реакции тканей, особенно надкостницы.Этот отек возникает перед нагноением, особенно в областях с рыхлой тканью, таких как подъязычная область, губы или веки.
Обычно отек мягкий с покраснением кожи.
На завершающих стадиях опухоль колеблется, особенно на слизистой оболочке ротовой полости. Этот этап считается наиболее подходящим для разреза и дренирования абсцесса.
Другие симптомы. Ощущается удлинение ответственного зуба и небольшая подвижность; зуб кажется чрезвычайно чувствительным к прикосновению, также наблюдается затруднение глотания.
9.1.2.2
Системные симптомы
Обычно наблюдаемые системные симптомы: лихорадка, которая может подниматься до 39–40 ° C, озноб, недомогание с болями в мышцах и суставах, анорексия, бессонница, тошнота и рвота. Лабораторные тесты показывают лейкоцитоз или, в редких случаях, лейкопению, повышенную скорость оседания эритроцитов и повышенный уровень С-реактивного белка (СРБ).
9.1.2.3 Осложнения
Если воспаление не лечить вовремя, могут возникнуть следующие осложнения: тризм, лимфаденит соответствующих лимфатических узлов, остеомиелит, бактериемия и сепсис.
9.1.2.4 Диагностика
Диагноз обычно ставится на основании клинического обследования и истории болезни пациента. Главное, особенно на начальных этапах, — это локализация ответственного зуба. В начальной фазе воспаления наблюдается мягкий отек мягких тканей. Зуб также чувствителен при пальпации апикальной области и при перкуссии инструментом, при этом зуб гипермобильный и возникает ощущение удлинения. На более поздних стадиях боль становится исключительно сильной даже после малейшего контакта с поверхностью зуба.
Реакция зуба при пробе электрическим витометром отрицательная; однако иногда он кажется положительным, что связано с проводимостью жидкости внутри корневого канала.
Рентгенологически в острой фазе на кости не наблюдается никаких признаков (что может наблюдаться через 8–10 дней), за исключением рецидива хронического абсцесса, после чего наблюдается остеолиз. Рентгенологическая проверка глубоко кариозного зуба или реставрации в непосредственной близости от пульпы, а также утолщение периодонтальной связки — это данные, указывающие на причинный зуб.
Дифференциальный диагноз острого зубочелюстного абсцесса включает периодонтальный абсцесс, и стоматолог должен быть уверен в своем диагнозе, поскольку лечение этих двух заболеваний различается.
9.1.2.5
Распространение гноя внутри тканей
От места первоначального поражения воспаление может распространяться тремя путями:
1. Путем непрерывности через тканевые пространства и плоскости.
2. По лимфатической системе.
3. По способу кровообращения.
Наиболее распространенный путь распространения воспаления — это непрерывность через тканевые пространства и плоскости и обычно происходит, как описано ниже. Прежде всего, гной образуется в губчатом веществе кости и распространяется в различных направлениях через ткани, оказывающие наименьшее сопротивление. Распространение гноя на щечную, небную или лингвальную стороны зависит в основном от положения зуба в зубной дуге, толщины кости и расстояния, на которое он должен пройти.
Гнойное воспаление, связанное с верхушками около щечной или губной альвеолярной кости, обычно распространяется буккально, тогда как воспаление, связанное с верхушками около небной или язычной альвеолярной кости, распространяется на небную или лингвальную стороны соответственно (рис.9.3, 9.4 а). Например, небные корни задних зубов и
ПАТОЛОГИЯ № 13 — Карточки одонтогенных и неодонтогенных кист
Нам не удалось определить язык звукового сопровождения на ваших карточках. Пожалуйста, выберите правильный язык ниже.
Фронт Китайский, PinyinChinese, SimplifiedChinese, TraditionalEnglishFrenchGermanItalianJapaneseJapanese, RomajiKoreanMath / SymbolsRussianSpanishAfrikaansAkanAkkadianAlbanianAmharicArabicArmenianAzerbaijaniBasqueBelarusianBengaliBihariBretonBulgarianBurmeseCatalanCebuanoChamorroChemistryCherokeeChinese, PinyinChinese, SimplifiedChinese, TraditionalChoctawCopticCorsicanCroatianCzechDanishDeneDhivehiDutchEnglishEsperantoEstonianFaroeseFilipinoFinnishFrenchFulaGaelicGalicianGeorgianGermanGreekGuaraniGujaratiHaidaHaitianHausaHawaiianHebrewHindiHungarianIcelandicIgboIndonesianInuktitutIrishItalianJapaneseJapanese, RomajiJavaneseKannadaKazakhKhmerKoreanKurdishKyrgyzLakotaLaoLatinLatvianLingalaLithuanianLuba-KasaiLuxembourgishMacedonianMalayMalayalamMalteseMaoriMarathiMarshalleseMath / SymbolsMongolianNepaliNorwegianOccitanOjibweOriyaOromoOther / UnknownPashtoPersianPolishPortuguesePunjabiPāliQuechuaRomanianRomanshRussianSanskritSerbianSindhiSinhaleseSlovakSlovenianSpanishSundaneseSwahiliSwedishTaga logТаджикскийТамильскийТатарскийТелугуТайскийТибетскийТигриньяTohono O’odhamТонгаТурецкийУйгурскийУкраинскийУрдуУзбекскийВьетнамский Валлийский Западно-фризскийИдишЙорубааудио еще не доступно для этого языка
Назад Китайский, PinyinChinese, SimplifiedChinese, TraditionalEnglishFrenchGermanItalianJapaneseJapanese, RomajiKoreanMath / SymbolsRussianSpanishAfrikaansAkanAkkadianAlbanianAmharicArabicArmenianAzerbaijaniBasqueBelarusianBengaliBihariBretonBulgarianBurmeseCatalanCebuanoChamorroChemistryCherokeeChinese, PinyinChinese, SimplifiedChinese, TraditionalChoctawCopticCorsicanCroatianCzechDanishDeneDhivehiDutchEnglishEsperantoEstonianFaroeseFilipinoFinnishFrenchFulaGaelicGalicianGeorgianGermanGreekGuaraniGujaratiHaidaHaitianHausaHawaiianHebrewHindiHungarianIcelandicIgboIndonesianInuktitutIrishItalianJapaneseJapanese, RomajiJavaneseKannadaKazakhKhmerKoreanKurdishKyrgyzLakotaLaoLatinLatvianLingalaLithuanianLuba-KasaiLuxembourgishMacedonianMalayMalayalamMalteseMaoriMarathiMarshalleseMath / SymbolsMongolianNepaliNorwegianOccitanOjibweOriyaOromoOther / UnknownPashtoPersianPolishPortuguesePunjabiPāliQuechuaRomanianRomanshRussianSanskritSerbianSindhiSinhaleseSlovakSlovenianSpanishSundaneseSwahiliSwedishTaga logTajikTamilTatarTeluguThaiTibetanTigrinyaTohono O’odhamTongaTurkishUighurUkrainianUrduUz
Системных и Одонтогенный Этиология в хроническом риносинусите
Системной этиология хронического риносинусита
муковисцидоза
CF является относительно распространенного аутосомно-рецессивного генетическое расстройства, включая психоз в гене, кодирующий трансмембранный регулятор проводимости CF ( CFTR ).Наиболее распространенной мутацией является ΔF508 или делеция кодона фенилаланина в положении 508, носителями которого являются 1 из 25–30 европеоидов. Эта мутация приводит к ограниченному оттоку анионов, таких как хлорид и бикарбонат, что приводит к густым, обструктивным, густым синобронхолегочным секретам, что еще больше способствует воспалению слизистой оболочки и суперинфекциям. Также страдают поджелудочная железа и репродуктивная система, что часто приводит к экзокринной недостаточности и мужскому бесплодию соответственно.Более поздние исследования классифицировали пациентов с МВ как высокого или низкого риска на основании генотипа CFTR с очевидным влиянием на прогноз. В частности, пациенты с МВ с высоким риском имеют более ранний возраст постановки диагноза, худшее состояние легких (то есть более низкий объем форсированного выдоха за 1 секунду), повышенную колонизацию Pseudomonas aeruginosa , повышенный уровень хлорида пота и худшую общую выживаемость.
Пациенты обычно обращаются с клиническими проявлениями МВ в молодом возрасте.Наличие в анамнезе рецидивирующих синоназальных и бронхолегочных инфекций у ребенка должно побудить к рассмотрению возможности обследования на МВ. Точно так же обнаружение полипоза носа у ребенка наводит на мысль о нераспознанном МВ, встречающемся у от одной трети до половины пациентов. На компьютерной томографии (КТ) пазух у пациентов с МВ наблюдается гипоплазия всех пазух (рис. 1). В исследовании, проведенном Феррилом и его коллегами, сравнение пациентов с МВ с высоким и низким риском дополнительно показало, что у пациентов с высоким риском гипоплазия носовых пазух даже выше.У пациентов с МВ также развивается мукоцеле. На протяжении всей жизни пациенты с МВ нуждаются в тщательном уходе со стороны пульмонологов, гастроэнтерологов, генетиков, отоларингологов, респираторных терапевтов и диетологов для оптимизации их состояния здоровья и сохранения функционального статуса.
Рис. 1
Изображение компьютерной томографии придаточных пазух носа у пациента с муковисцидозом, показывающее гипоплазию верхнечелюстной ( слева, ), клиновидной ( центр, ) и лобной ( справа, ) пазух.Также обратите внимание на значительное утолщение костей и остеитические изменения, окружающие границы каждой пазухи, что указывает на хроническое воспаление.
Скрининг новорожденных на МВ с использованием иммунореактивного трипсиногена в сыворотке крови и генетическое тестирование на мутации CFTR в настоящее время практически универсален в Соединенных Штатах. Диагноз CF может быть поставлен на основании (1) клинических признаков и симптомов, указывающих на диагноз, и (2) одного из следующих: (a) аномальный тест на хлорид пота в двух разных случаях, (b) наличие 2 болезнетворных мутаций в CFTR , или (c) аномальная назальная разность потенциалов (используется реже).Наиболее часто используемым диагностическим инструментом является тест на хлорид пота, который считается отклонением от нормы при 60 ммоль / л или более и пограничным в диапазоне от 40 (30 для возраста <6 месяцев) до 59 ммоль / л. Хотя тест в целом надежен, он, тем не менее, может пропускать диагнозы CF в возрасте до 3 лет.
Принципы ведения СВК, связанного с МВ, в некоторой степени аналогичны принципам ведения пациентов с СВК, не страдающих МВ, хотя важна координация с другими дисциплинами. Медикаментозная терапия часто включает орошение носа и дорназу альфа (рекомбинантную дезоксирибонуклеазу) для удаления густых выделений, местные и пероральные кортикостероиды для уменьшения воспаления слизистой оболочки и антибиотики при острых инфекциях.Лян и его коллеги в систематическом обзоре обнаружили, что из этих методов лечения дорназа альфа и местные кортикостероиды были связаны со значительным клиническим улучшением СВК, связанного с МВ.
Хирургическое лечение пациентов с МВ индивидуализировано и может быть показано пациентам, у которых после медикаментозного лечения сохраняются симптомы, есть обструктивные полипы носа и мукоцеле, развиваются хронические или рецидивирующие бронхолегочные инфекции, вызванные риногенной флорой, а также в профилактических целях перед трансплантацией легких.В отличие от восстановления мукоцилиарного клиренса у пациентов, не страдающих МВ, роль хирургического вмешательства состоит в том, чтобы способствовать гравитационному дренажу секрета. Часто этот план включает расширенные процедуры, такие как мегаантростомия вместо стандартной верхней антростомии. Несколько исследований выявили значительное улучшение качества жизни после эндоскопической хирургии носовых пазух (ESS). Этот вывод подтверждается другим систематическим обзором, проведенным Liang и его коллегами, в котором было обнаружено, что ESS, похоже, улучшает симптомы и показатели эндоскопии, хотя влияние на заболевание нижних дыхательных путей неизвестно.По опыту старшего автора, ESS для пациентов с CF, кажется, дает клиническое улучшение при легочных заболеваниях, и поэтому рекомендуется для подходящих с медицинской точки зрения кандидатов. Большинство пациентов с МВ переносят ESS в амбулаторных условиях. Судри и его коллеги обнаружили в когорте из 33 пациентов с МВ, что послеоперационная боль, но не предоперационное медицинское состояние (например, легочная функция), была связана с госпитализацией после ESS по поводу связанного с CF CRS, подчеркнув важность тщательного послеоперационного мониторинга.
Еще одним соображением является влияние профилактического ESS у пациентов с МВ перед трансплантацией легких. Некоторые эксперты обнаружили, что ESS не только снижает колонизацию Pseudomonas и последующих бронхолегочных инфекций, но также снижает риск облитерирующего бронхиолита и улучшает выживаемость после трансплантации. Напротив, Леунг и его коллеги обнаружили в ретроспективном обзоре 87 пациентов с трансплантацией легких с МВ, перенесших ЭСС перед трансплантацией, что бактериальная реколонизация произошла в 87% случаев в течение нескольких недель после операции без изменения выживаемости по сравнению с теми, кто этого не сделал. пройти ESS.Требуются проспективные исследования, чтобы определить клиническое влияние ESS у пациентов с CF, перенесших трансплантацию легких.
Как в области ринологии, так и за ее пределами, новые терапевтические стратегии при МВ остаются активной областью исследований. Одна из предлагаемых стратегий для облегчения воспалительных последствий СВК, связанного с МВ, заключается в восстановлении мукоцилиарного клиренса путем введения «стимуляторов секреции», которые способствуют трансэпителиальному переносу ионов. В последнее время появились фармакологические агенты, особенно те, которые встречаются в естественных условиях или в составе лекарственных растений, таких как гесперидин, хлорогеновая кислота, Синупрет (Bionorica, Neumarkt, Германия), кверцетин и ресвератрол, или модуляторы CFTR , такие как генистеин, VRT-532 и UCCF. -152, обладают такими свойствами на основе моделей как in vitro (человек), так и in vivo (мыши и / или свиньи).Используя те же экспериментальные модели, было обнаружено, что табачный дым и гипоксия подавляют трансэпителиальный транспорт ионов, ухудшая мукоцилиарный клиренс. Ресвератрол, в частности, был тщательно изучен, и было показано, что он восстанавливает мукоцилиарный транспорт на модели приобретенного дефицита CFTR (имитирующего CF). Такие методы лечения чрезвычайно перспективны для расширения арсенала медицинского лечения СВК, связанного с МВ.
Саркоидоз
Саркоидоз — системное гранулематозное заболевание, которое в первую очередь проявляется в дыхательных путях, особенно в легких, в форме двустороннего диффузного интерстициального заболевания легких.Другие органы, которые могут быть поражены, включают кожу, глаза, сердце, эндокринную систему и желудочно-кишечный тракт. Хотя саркоидоз может поражать все расы, саркоидоз в 3-4 раза чаще встречается у чернокожих и имеет тенденцию быть более серьезным в этой популяции. Патофизиология неясна, но включает генетическую предрасположенность и модификацию под воздействием факторов окружающей среды, что в конечном итоге приводит к иммунной дисфункции. Гистопатологически признаком диагноза является наличие неказеозных гранулем. Стандартное обследование должно включать рентгенографию грудной клетки (двусторонняя внутригрудная лимфаденопатия) и лабораторные исследования (сывороточный ангиотензинпревращающий фермент) с биопсией для более доступных участков (например, кожи, носовой полости), а диагноз ставится с помощью клинических, рентгенографических и гистопатологических исследований. данные.
Саркоидоз, поражающий придаточные пазухи носа, довольно редок, включая только около 1% случаев саркоидоза. CRS, вероятно, возникает в результате гранулематозного разрушения слизистой оболочки носа и окружающих структур (например, ресничек, обонятельных волокон, сосудистой сети), вызывая эффект сушки и локальное разрушение тканей (изъязвление и перфорацию). Поскольку синоназальные признаки и симптомы довольно неспецифичны (заложенность носа, образование корок, носовое кровотечение), ринологические проявления саркоидоза, особенно при первоначальном проявлении, могут быть легко пропущены.В 1999 году deShazo и др. Предложили диагностические критерии для помощи в диагностике саркоидоза придаточных пазух носа: (1) рентгенологические признаки синусита, (2) гистопатологическое подтверждение неказеозной гранулемы в ткани носовых пазух, подтвержденное отрицательными окрашиванием на грибок и кислотоустойчивые бациллы, (3) отрицательные результаты серологических тестов на сифилис и антинейтрофильные цитоплазматические антитела (ANCA) и (4) отсутствие клинических доказательств других болезненных процессов, связанных с гранулематозным воспалением носа и пазух. Авторы вернулись к этой теме в 2010 году и, рассматривая наиболее распространенные ринологические проявления у 36 пациентов с саркоидозом, обнаружили, что наличие двух признаков корки в носу, аносмии и носового кровотечения у пациента с СВК было очень специфичным для саркоидоза придаточных пазух носа.В других сообщениях комментируется наличие узловатой формы слизистой оболочки носа, покрывающей перегородку и носовые раковины, что можно легко увидеть при эндоскопии.
Основа лечения саркоидоза — медицинская, пациенты с симптомами обычно лечатся системными кортикостероидами. Пациентам со стойким заболеванием, резистентным к кортикостероидам, можно попробовать иммунодепрессанты (метотрексат, азатиоприн, инфликсимаб). В исследовании случай-контроль Обарт и его коллеги обнаружили, что пациенты с саркоидозом с поражением придаточных пазух носа, как правило, труднее поддаются медикаментозному лечению, требуя более частой и более продолжительной терапии.Это наблюдение было подтверждено Long и его коллегами в другом ретроспективном исследовании с участием 6 пациентов с саркоидозом придаточных пазух носа. Хотя никаких специальных исследований не изучали это явление, местное лечение полости носа и пазух может включать орошение носа, кортикостероиды (местные, внутриочаговые, системные) и антибактериальную терапию (местную и системную), хотя эти методы лечения являются вторичными по сравнению с первичным системным лечением. .
Роль хирургического вмешательства по поводу связанного с саркоидозом СВК ограничена и должна быть зарезервирована для пациентов с тяжелыми симптомами, связанными с анатомическими факторами (например, отклонением перегородки, полипозом, обструкцией остиомеатального комплекса, рубцами, мукоцеле) или рецидивирующими инфекциями (рис.2). Единственное исследование, рассматривавшее ESS для пациентов с саркоидозом, включало 6 пациентов с улучшением симптомов и снижением использования стероидов во всех случаях. В редких случаях пациенты с нераспознанным саркоидозом (бессимптомным или с минимальными симптомами) могут иметь первичные жалобы на носовые пазухи, и диагноз может быть поставлен после ESS. По опыту старшего автора, пациенты с СВК, связанным с саркоидозом, имеют тенденцию к более высокому уровню образования синехий, и поэтому решение о хирургическом вмешательстве следует взвешивать с потенциальной потребностью в бдительном послеоперационном уходе и потенциалом исхода, который может быть скомпрометирован. основная воспалительная реакция пациента.Этих пациентов следует направить к пульмонологу для дальнейшего обследования и рассмотрения возможности лечения, если показано.
Рис. 2
Пациент с хроническим риносинуситом, связанным с саркоидозом. Обратите внимание на утолщение костей в лицевом скелете в результате хронического воспаления. Имеются двусторонние мукоцеле решетчатой кости, при этом правостороннее мукоцеле вызывает сжатие и эрозию медиальной стенки орбиты.
Эозинофильный гранулематоз с полиангиитом (синдром Чарджа-Стросса)
Эозинофильный гранулематоз с полиангиитом (ЭГПА), ранее известный как синдром Чарджа-Стросса или аллергический гранулематоз и ангиит, представляет собой аутоиммунное заболевание, сопровождающееся малым и средним васкулитом.Чаще всего EGPA поражает верхние и нижние дыхательные пути в форме аллергического ринита, СВК и астмы, но может дополнительно поражать ухо (средний отит, выпот в среднем ухе), периферическую нервную систему (невропатия), сердце (кардиомиопатия, перикардит. , аритмия), почек (острая почечная недостаточность) и желудочно-кишечного тракта (эозинофильный гастроэнтерит). Фактически, поражение придаточных пазух носа встречается часто (≤70% случаев) и может проявляться полипозом носа (60–70%), корками, ринореей, аносмией, чиханием, слизисто-гнойными выделениями, носовыми кровотечениями и перфорацией перегородки.Болезнь прогрессирует по отчетливой клинической картине, хотя иногда стадии могут перекрываться или не возникать вовсе:
- 1.
Продромальная фаза (аллергический ринит, астма)
- 2.
Эозинофильная фаза (сывороточная эозинофилия, прогрессирующая поражение легких)
- 3.
Фаза васкулита (гранулематоз, конституциональные симптомы)
Одним из отличительных признаков EGPA является эозинофилия сыворотки и тканей.Кроме того, примерно у 50% пациентов будет положительный результат теста на ANCA (p-ANCA или антитела к антимиелопероксидазе в 70% случаев). Хотя биопсия легких является золотым стандартом диагностики тканей, биопсия кожи или нервов менее инвазивна и поэтому предпочтительна. Основываясь на рекомендациях Американского колледжа ревматологов, диагноз EGPA настоятельно рекомендуется (чувствительность 85%, специфичность 99,7%) по 4 или более из следующих критериев: (1) астма (наличие в анамнезе и / или активное свистящее дыхание), (2 ) более 10% эозинофилов по дифференциальному количеству лейкоцитов, (3) периферическая невропатия, (4) мигрирующие или преходящие легочные помутнения на рентгенологических изображениях, (5) риносинусит и (6) биопсия, содержащая кровеносный сосуд, показывающий накопление эозинофилов во внесосудистых областях.Рекомендуется консультация ревматолога.
Подобно саркоидозу, лечение в основном медицинское, при этом ключевую роль играют системные кортикостероиды. Для пациентов с полиорганными поражениями или тяжелым заболеванием к кортикостероидам добавляют циклофосфамид. После достижения ремиссии пациентов можно переключить на поддерживающую терапию менее токсичными иммунодепрессантами, такими как метотрексат или азатиоприн. Пациенты, как правило, хорошо реагируют на лечение, с выживаемостью более 90% через 5 лет по данным 1 исследования 118 пациентов.При поражении придаточных пазух носа для облегчения симптомов могут быть показаны орошения носа, местные кортикостероиды и антибиотики.
Поскольку EGPA — редкое состояние, проспективный или ретроспективный анализ воздействия хирургической терапии не проводился. Если в анамнезе есть подозрения и планируется операция, хирургически удаленное содержимое придаточных пазух носа следует отправить на гистопатологический анализ для установления возможного диагноза. Подходящей стратегией ведения пациентов с пациентами является агрессивное, своевременное первичное лечение системного заболевания, при этом ESS зарезервирован для анатомической обструкции или рецидивирующих инфекций.
Гранулематоз с полиангиитом (гранулематоз Вегенера)
Гранулематоз с полиангиитом (ГПА), ранее известный как гранулематоз Вегенера, представляет собой васкулит сосудов малых и средних размеров, поражающий в основном верхние и нижние дыхательные пути, а также почечную систему. Критерии GPA Американского колледжа ревматологии включают: (1) воспаление носа или полости рта (язвы в полости рта, выделения из носа), (2) аномальная рентгенограмма грудной клетки, показывающая узелки, инфильтраты или кавитации, (3) аномальный мочевой осадок (микроскопическая гематурия с или без цилиндры эритроцитов) и (4) гранулематозное воспаление при биопсии кровеносного сосуда или периваскулярной области.Наличие 2 из этих 4 критериев дает 88% чувствительность и 92% специфичность для диагностики GPA.
Лабораторные исследования должны включать сывороточный PR3-ANCA (c [цитоплазматический] -ANCA), который является положительным почти во всех случаях активного, тяжелого заболевания, но менее показателен в случаях локализованного заболевания. Недавнее исследование Janisiewicz и его коллег показало, что более высокие титры c-ANCA также связаны с увеличением количества посещений ревматологов и отоларингологов, что свидетельствует о более тяжелом течении болезни. Хотя совокупность симптомов и лабораторных результатов может указывать на диагноз, предпочтительнее биопсия ткани, обычно кожи, почек или легких, демонстрирующая гранулематозное воспаление.Биопсия слизистой оболочки носа — еще один потенциальный вариант, хотя диагностическая ценность ниже, чем биопсия из других мест.
Поражение носовых пазух при GPA практически универсально (> 90%) и обычно проявляется в виде корок в носу, заложенности носа, носового кровотечения и перфорации перегородки. Прогрессирование заболевания приводит к дальнейшему воспалению гранулематозной ткани, возможно разрушение хряща, что приводит к седловидной деформации носа (20%). Компьютерная томография придаточных пазух носа может продемонстрировать утолщение слизистой оболочки, разрушение перегородки, остит, образование мукоцеле, неоостеогенез и деструкцию костей (рис.3).
Рис. 3
Пациент с хроническим риносинуситом, связанным с гранулематозом с полиангиитом (гранулематоз Вегенера). Обратите внимание на обширное ремоделирование остеита двусторонних верхнечелюстных пазух и массивное левое решетчатое мукоцеле, которое эродировалось через нижнюю папирусовую пластинку, а затем распространяется через перегородку в правую носовую полость.
Пациентам с ГПД сначала назначают комбинацию кортикостероидов и метотрексата (легкое заболевание, ограниченное поражение почек) или циклофосфамид (заболевание от умеренного до тяжелого).Прогноз обычно связан со степенью поражения почек, при этом выживаемость улучшилась за последние несколько десятилетий, вероятно, благодаря более эффективным медицинским методам лечения. При синоназальных проявлениях используются местные методы лечения, такие как орошение носа, местные кортикостероиды и антибиотики от инфекций. Еще раз, хирургическое вмешательство может быть рассмотрено для пациентов с тяжелыми симптомами, особенно вызванными анатомическими или инфекционными факторами.
Первичная цилиарная дискинезия
PCD — это класс наследственных заболеваний, включающих нарушение моторики (а иногда и неподвижность) ресничек.Подвижные реснички представляют собой волосовидные органеллы, выступающие из поверхности клетки, которые играют роль в транспортировке слизи и жидкостей по эпителиальной поверхности посредством «биения». Наиболее распространенный тип наследования PCD — аутосомно-рецессивный, хотя может быть затронуто множество генов. Из них наиболее распространенной генетической мутацией, обнаруживаемой у пациентов с PCD, является мутация, кодирующая моторный белок динеин. Синдром Картагенера — это подтип PCD, характеризующийся триадой CRS, бронхоэктазами и обратным положением.
Прямым ринологическим воздействием плохого движения ресничек является нарушение мукоцилиарного клиренса, что предрасполагает пациентов к образованию густых густых выделений из носовых пазух, которые не могут быть должным образом выведены из носовых пазух. Кроме того, пациенты могут иметь в анамнезе рецидивирующие бронхолегочные и ушные инфекции. В ретроспективном обзоре 84 детей с диагнозом PCD наиболее частыми признаками и симптомами были хронический гнойный кашель (81%), CRS (71%), респираторный дистресс у новорожденных (57%) и рецидивирующий средний отит (49%).После постановки диагноза PCD необходимо проконсультироваться со специалистами по генетике и пульмонологии, чтобы начать соответствующее консультирование и обеспечить долгосрочное наблюдение для мониторинга функции легких, соответственно. Поскольку многие пациенты с PCD диагностируются в детстве, тесное сотрудничество с педиатрами общего профиля и специалистами в равной степени имеет решающее значение при лечении пациентов с PCD.
Традиционно скрининг PCD проводился с использованием сахаринового теста, который оценивает мукоцилиарный клиренс; однако тест неточен и поэтому больше не рекомендуется в качестве диагностического инструмента.Совсем недавно появились доказательства того, что уровни оксида азота в носу снижены у пациентов с PCD, и, таким образом, измерение уровней оксида азота посредством отбора пробы назального воздуха вытеснило тест на сахарин для скрининга PCD. Для подтверждения диагноза необходимо выполнить электронную микроскопию биопсии носовой щетки для оценки структуры ресничек. Частота и характер биений ресничек могут быть дополнительно исследованы для оценки подвижности. КТ обычно выявляет пансинусит даже после лечения (рис. 4).
Рис. 4
Пациент с первичной цилиарной дискинезией после эндоскопической операции на синусе. Несмотря на удаление практически всех перегородок, сохраняется стойкое тяжелое воспаление слизистой оболочки, вызывающее пансинусит.
Из-за редкости заболевания не существует единого мнения о лечении синоназальных заболеваний у пациентов с PCD, хотя стратегии лечения аналогичны стратегиям лечения синоназальных заболеваний, связанных с CF (т. Е. Содействие гравитационному дренажу).Систематический обзор Mener et al. Показал, что лечение синоназальной патологии у детей с PCD было очень вариабельным и без адекватной оценки результатов. Медицинские методы лечения, включая орошение носа, местную терапию кортикостероидами и системные антибиотики при острых инфекциях, помогают контролировать воспаление слизистой оболочки и способствовать мукоцилиарному клиренсу. ESS рекомендуется пациентам, которым не удается вылечить от медикаментозного лечения, или когда у пациентов развиваются рецидивирующие легочные инфекции из ринологического источника.Тимпаностомия с установкой трубок для выравнивания давления показана при рецидивирующих инфекциях среднего уха.
Испанский: синусит | Симптомы инфекции носовых пазух, диагностика, лечение и ведение
Синусит — Результат
Si usted tiene congestión nasal, воспаление носа, ts y secreción nasal espesa, puede ser que tenga rinosinusitis, comúnmente llamada, «синусит».
Los senos son cavidades huecas dentro de los huesos de la cara, alrededor de los ojos y detrás de la nariz.Contienen mucosidad que ayuda a calentar, humedecer y filtrar el aire que respira. Cuando algo impide que la mucosidad drene con normalidad, puede producirse unafección.
Синусит агуда
La sinusitis aguda se refiere a síntomas de sinusitis que duran menos de cuatro semanas. La mayoría de los casos comienzan como un resfrío común. Los síntomas a menudo desaparecen entre una semana y diez días, pero en algunas personas se desarrolla una infacteriana.
Crónica синусит
La sinusitis crónica, también llamada rinosinusitis crónica, меню диагностики cuando los síntomas duraron más de 12 semanas, pesar del tratamiento medico.
Quienes padecen de rinitis alérgica o asma tienen más probabilidad de padecer de sinusitis crónica. Ello se debe a que las vías respratorias tienen más probabilidad de excalse cuando hay rinitis alérgica o asma. La sinusitis también puede ser causada por una influencción, un hongo, una desviación del tabique nasal, pólipos nasales o -en raras ocasiones-, por una dupliciencia del sistema inmunológico.
El Allergista / inmunólogo tiene la Capitación especializada y la Experiencia para Diagnosticar con specificitud su afección y aliviar sus síntomas. El servicio «Encuentre un Alergista / Inmunólogo» де ла AAAAI es un recurso de confianza para ayudarlo a encontrar un especialista cerca de su hogar.
Cuestionario sobre sinusitis (Тест на синусит)
Синусит — Síntomas y Diagnósticos
Синтомас
Los síntomas de sinusitis, море aguda o crónica, de manera frecuente se desarrollan después de un resfrío o en tiempos de síntomas de rinitis alérgica Severa o континуум.El signo más notorio de la sinusitis es una presión dolorosa en el pecho, en las mejillas y en la frente. Estos son otros síntomas:
- Secreción nasal espesa de color amarillo-verdoso
- Goteo posnasal, a menudo de mal sabor
- ТОС
- Congestión
- Dolor en la dentadura
En casos de sinusitis aguda, también puede aparecer fiebre.
Диагностика
Las pruebas dealergia realizadas por un alertgista / inmunólogo pueden Identificar qué alérgenos desencadenantes podrían estar causando la infcción de senos, crónica o reincidente.
En casos crónicos o graves, el médico quizás también исследуйте Sus Concordos nasales utilizando una tecnica llamada rinoscopía, o endoscopía nasal. En este procedure, se inserta un instrument delgado y flexible por la fosa nasal para ver los pasajes sinusales y detectar obstrucciones.
El médico puede solicitar una IRM (изображение для магнитного резонанса) или TAC церебральных аномалий для обнаружения аномалий в лос-сеносе, виас-де-дренахе ангостас, полипосе или табике десвиадо.
Pida una cita con su médico de inmediato si tiene fiebre, dolor o influenación en el rostro u ojos, enrojecimiento en las mejillas o alrededor de los ojos, fuertes dolores de cabeza, estados de confusión o torilcolis.
Синусит -Tratamiento y administración
El tratamiento de la sinusitis depende de la causa, gravedad y duración de los síntomas.
Синусит агуда
Hasta el 70% de las personas que padecen de sinusitis aguda se recuperan sin prescripción de medicamentos. Si la causa es una influencción bacteriana, los antibióticos podrán acortar la duración de la sinusitis aguda y reducir la gravedad de los síntomas. Estas son otras opciones de tratamiento:
- Los descongestivos o atomizadores nasales podrán ayudar a aliviar los síntomas y beneficar el drenado de la infcción.
- Descanse bien y mantenga hidratado su cuerpo bebiendo varios vasos de agua por día.
- Algunos analgésicos de venta libre como la aspirina, эль-ацетаминофено (тайленол и др.) Или ибупрофено (адвил, мотрин и др.) Pueden ser de ayuda. NO dé aspirinas a menores de 18 nños
- Además de los medicamentos, algunas personas con sinusitis se sienten mejor respirando aire caliente y húmedo, usando parches térmicos o lavando las cavidades nasales con soluciones salinas.
Crónica синусит
La sinusitis crónica generalmente no es causada por una influencción bacteriana, por lo que el uso de antibióticos no suele resultar de ayuda. Evite actividades y lugares que puedan agravar sus síntomas, en especial si los síntomas se relacionan con unaalergia.
Los atomizadores nasales con corticoesteroides pueden ser adecuados para la sinusitis recurrente, pero solo bajo el control de su medico. Si el Diagnóstico invucra un hongo, el médico Procablementegotiative medicamentos antimicóticos.
Si elalergista / inmunólogo le ha диагностика аллергии, puede ayudar a evitar la recurrencia de la sinusitis el tratamiento de laalergia evitando los desencadenantes o mediante el uso de medicamentos o vacunas contra la allergia. Para las personas con rinitis desencadenada por alérgenos de interior, como los ácaros de polvo, el moho o la caspa animal, so muy importantes las medidas de control ambiental, por ejemplo, evitar los alérgenos. Esta estrategia de tratamiento puede previr la necesidad de cirugía o evitar la recurrencia de la enfermedad luego de la cirugía.
Cuando fracasan los tratamientos o medicamentos, la cirugía endoscópica de los senos puede ser una opción. Si está considerando la posibilidad de una cirugía, asegúrese de sopesar los muchos factores de su afección. Esta es una decisión compleja y debería consultarla con elalergista / inmunólogo.
En el caso de los niños, la cirugía siempre debe considerarse el último recurso. Antes de aceptar la intervención quirúrgica en el caso de los niños, рассмотрение la posibilidad de una segunda opinión de unalergista / inmunólogo especializado en sinusitis pediátrica.
La cirugía nasal no es una solución inmediata. La mayoría de los pacientes que son sometidos a cirugía nasal continúan necesitando tratamiento médico para evitar que regrese la sinusitis crónica.
Одонтогенный синусит: симптомы, лечение и диагностика
Одонтогенный синусит — атипичное воспаление слизистой оболочки, расположенной в гайморовой пазухе.
Как известно, нормальный гайморит возникает вследствие осложнений острого ринита или ОРЗ, при снижении иммунитета.Развитие одонтогенной формы никоим образом не связано с этими факторами.
Не стоит откладывать лечение в длинном боксе, так как осложнения имеют очень неприятные последствия.
Причины
Одонтогенный гайморит возникает из-за очагов инфекции, расположенных в полости рта, как правило, это различные заболевания корневых зубов. Когда болезнетворные микроорганизмы из ротовой полости проникают в пазуху, это вызывает ее воспаление.
Рассмотрим основные причины, способствующие этому:
Этапы разработки
С помощью этого гироскопа можно выделить два этапа. Все начинается с серозной формы, которая характеризует начавшийся в пазухе героя острый воспалительный процесс.Он способствует образованию отеков, жидкостному наполнению клеток, а также расширению сосудов.
Если вовремя не начать лечение, процесс перейдет в гнойную стадию. Поскольку возникает обильный отек слизистой оболочки, в результате чего пространство запора перекрывается, что затрудняет отток слизи.
Гнойный синусит проявляется обильными симптомами — повышается температура, залегает нос, появляется слабость и неприятный запах изо рта. Каждая из стадий может быть как острой, так и хронической.Более того, в результате снижения иммунитета хронический синусит может снова перейти в острую фазу с проявлением соответствующих симптомов интоксикации.
Симптомы одонтогенного синусита
Одонтогенный синусит и его симптомы острой стадии не отличаются от обычных проявлений синусита, так как воспаление находится в одном и том же месте.
В основном при приеме к врачу взрослые жалуются на такие симптомы, как: