симптомы и лечение народными средствами
Воспаление носовых придаточных пазух именуется синуситом. Синусит делится на несколько типов. Одним из них является гайморит – воспалительный процесс гайморовых придатков. Причин заболевания много, но не все знают, что привести к заболеванию может и стоматологическая патология, и в результате развивается одонтогенный гайморит. Патология стоматологической этиологии развивается не часто, но характеризуется неприятными симптомами и трудностью в диагностических мероприятиях.
Одонтогенный гайморит – что это такое?
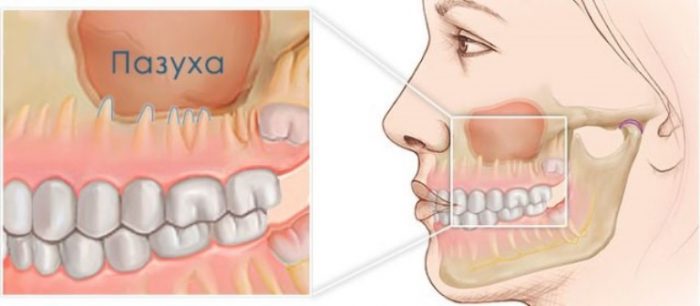
Заболевание представляет собой воспаление в гайморовых полостях о причине воспалительного или инфекционного процесса в верхней челюсти, а точнее в зубных корнях. Корневая система задних моляров развита и характеризуется глубоким проникновением в десну. У некоторых людей корни зубов располагаются близко к нижнему сегменту гайморовой пазухи, или даже врастает в нее часть корня.

Такое явление не считается нормой и отягощает заболевание: при стоматологической проблеме вовлекается слизистая оболочка пазухи, при гайморите в патологическом процессе замешана корневая система зубов. Одонтогенный синусит может быть левосторонним, правосторонним и двусторонним. Заболевание неприятное и при несвоевременном лечении приводит к тяжелым последствиям.
Несмотря на «стоматологическую» этиологию болезни, лечением занимается отоларинголог.
Осложнения зубного синусита вариабельны, порой формируется синодальный свищ в результате скопления гнойных масс и выброса ее в ротовую полость.
Причины возникновения
Гайморит одонтогенной этиологии отличается от других видов синусита первопричиной развития воспалительного процесса. Для развития болезни инфекция должна проникнуть от больного зуба в слизистую оболочку пазухи. Провокационными факторами являются:
 стоматологическая патология, оставшаяся без внимания врача-пародонтолога;
стоматологическая патология, оставшаяся без внимания врача-пародонтолога;- кистозные образования в ротовой полости, особенно на деснах верхней челюсти;
- отсутствие ухода за полостью рта или неправильная гигиена зубов;
- операции по удалению зубов или корневого основания;
- удаление коренных зубов;
- поражение зубной эмали кариесом и полное или частичное разрушение зуба;
- пломба, установленная не квалифицированным специалистом;
- хронические заболевания десен и зубной ткани.
Не исключена причина патологии при снижении иммунитета и после операции челюстно-лицевого типа. Зубные боли беспокоят большое количество людей, но не все жалуются на развитие одонтогенного гайморита.
Патогенез
Инфекционный процесс ткани зуба или десны попадает в полость гайморовых пазух при помощи лимфатической системы. Лимфа несет с собой возбудителей инфекционного процесса. Чаще всего ими являются стрептококки, пневмококки и стафилококки. Иного пути одонтогенного типа болезни не существует.
Поврежденный корень зуба – источник бактериальной флоры. Для попадания в полость носовых придатков необходимо прободение перегородки, отделяющей верхнюю челюсть от гайморовых пазух. Кисты, гангренозные поражения и запущенная форма кариеса при попадании в верхнечелюстную пазуху сопровождается местной реакцией в виде воспалительного процесса. Отягощающим фактором становится анаэробная среда, позволяющая разрастаться бактериям с удвоенной скоростью.
Классификация
Разновидность зубного гайморита зависит от нескольких факторов. Классификация, созданная всемирной организацией здравоохранения, четко разграничила формы болезни.
- Различают одонтогенный гайморит характер течения: острый, подострый и хронический.
- Открытый – с прободением, и закрытый, то есть без перфорации.
- По морфологическим особенностям:
- серозный – в результате острого воспаления;
- гнойный – для него характерны выраженный болевой синдром и яркая клиническая картина болезни;
- катаральный – вовлечена слизистая оболочка носовых путей.
Особое место занимают острый и хронический типы патологий. Они различны между собой характером течения заболевания и методами лечения.
Острый одонтогенный гайморит
Острое течение заболевание наблюдается на протяжении трех недель. Минимальный срок патологии занимает 2-3 дня. Причиной гайморита становится проникновение инфекции через открытое или закрытое пространство. В большинстве случаев источником служит поврежденный зубной корень. Воспалительный процесс касается серозной оболочки пазухи и распространяется выше. Чем позже произведена диагностика, тем выраженней клиническая картина.
Боль скапливается в области предположительной перегородки и распространяется почти на всю половину лица. Клиническая картина выраженная, нередко больные жалуются на затрудненность носового дыхания и не проходящие головные боли. Острый одонтогенный гайморит может быть осложнением стоматологической проблемы, а может являться осложнением острого гайморова синусита.
Хронический одонтогенный гайморит
Хроническая форма заболевания может быть первичной или вторичной:
- первичный тип является предпосылкой для острого проявления болезни, то есть воспалительный и инфекционный процессы накапливаются, сопровождаются умеренными или незаметными болями.
- вторичный тип развивается после перенесенного зубного синусита при отсутствии лечения или несвоевременной диагностикой.
Хронический гайморит зубного патогенеза отличается клинической картиной и интенсивностью болевого синдрома от острой формы болезни. Пациенты жалуются на изменение консистенции выделяемой слизи из носовых путей.
Симптомы
Признаки зубного синусита не имеет большой разницы от обычной формы гайморита. Клиническая картина зависит от формы и характера течения болезни. Общими симптомами являются:
 повышение температуры тела;
повышение температуры тела;- озноб;
- интенсивные головные боли;
- отечность лица;
- заложенность носа;
- увеличение слизистых выделений;
- болезненность при пальпации области щек с предположительным воспалением;
- болезненность зубов и повышение их чувствительности ко внешним факторам.
Симптоматика острого и хронического процесса различна. Жалобы пациентов и клиническая картина имеет небольшое сходство:
- при остром периоде присущи следующие жалобы:
- недомогание и слабость;
- пульпит и внутреннее давление на верхнюю десну;
- отсутствие носового дыхания и светочувствительность;
- отечность лица и изменение его формы.
- хронический тип недуга:
- насморк и выделения из носа с неприятным запахом;
- интенсивность боли приходится на первую половину суток;
- хроническая мигрень и головокружение;
- ухудшение работоспособности и сна.
При объективном исследовании установить диагноз не составит особого труда. Не последнюю роль играет риноскопия, с помощью которой можно выявить источник инфекционного процесса.
Диагностика
Диагностические мероприятия проводятся отоларингологом.
ЛОР врач диагностирует и занимается лечение одонтогенного гайморита. Для лечения зубной патологии необходимо обратиться за помощью к пародонтологу.
Для установления причины синусита необходимо:
 провести рентгенографию верхней челюсти;
провести рентгенографию верхней челюсти;- просканировать верхнечелюстные пазухи рентгеновскими лучами;
- провести компьютерную томографию на выявление инородного предмета (например, корня зуба) в полости носовой пазухи.
Дополнительными диагностическими процедурами являются риноскопия и пункция пазухи. Нередко отоларингологи проводят диафаноскопию. Все диагностические мероприятия направлены на выявление состояния слизистой оболочки для проведения противогайморитной терапии.
Осложнения
Поздняя диагностика или отсутствие лечения может привести к серьезным осложнениям. Наименьшую опасность представляет нагноение синодального свища. В иных ситуациях осложнения более плачевные:
 высока вероятность нарушения мозгового кровообращения;
высока вероятность нарушения мозгового кровообращения;- увеличивается риск попадания инфекции в кровяное русло, что ведет к сепсису;
- нагноение глазницы;
- разрыв мягких тканей;
- поражение верхней челюсти в ротовой полости.
Невралгия тройничного нерва и увеличение лимфоузлов частые спутники зубного синусита. а при развитии осложнений усугубляют восстановительный процесс.
Лечение
Лечение одонтогенного синусита зависит от характера течения (острый или подострый процесс). Терапия заключается в приеме лекарственных средств с антибактериальным, сосудосуживающим и иммуномодулирующим действием.
Обратите внимание! Консервативная терапия проводится после удаления источника воспаления.
Совместные действия отоларинголога и стоматолога позволяют излечить проблему.
Медикаментозный способ
Основные лекарственные препараты, принимаемые для лечения «зубного» гайморита.
| Фарм.группа | Название препарата | Рекомендации |
|---|---|---|
| НПВС для снижения болевого синдрома. | Ибупрофен, Анальгин, Парацетамол. | Трижды в день после еды. |
| Спазмолитики с антигистаминным действием – для уменьшения отека. | Спрей Кромогексал; Таблетки Лоратадин, Супрастин. | Прием осуществляется однократно в сутки, дозировка устанавливается с учетом возраста пациента. |
| Сосудосуживающие спреи. | Назол, Називин, Риностоп. | Перед применением спреев для сужения сосудов носовую полость необходимо санировать солевым раствором или хлоридом натрия, просморкаться и только после этого закапать основной препарат. |
| Антибиотики местного и общего действия. | Местные антибиотики Изофра, Полидекса, Биопарокс. Общие антибиотики – Амоксиклав, Азитромицин, Флемоклав, Аугментин. | Внимательно изучить инструкцию по применению, так как прием медикаментов осуществляется 1 или 3 раза в сутки (зависит от фарм.группы). Антибактериальные препараты назначаются при установлении возбудителя гайморита. |
Лечение назначается только врачом по индивидуальной схеме. Самолечение может привести к усугублению процесса и осложненному течению недуга.
Хирургический метод
Нередко зубной синусит требует оперативного вмешательства. Существует два хирургических способа.
| Хирургический метод | Ход операции |
|---|---|
| Прокол с помощью бормашины. | Выполняется под местным наркозом в присутствии стоматолога-хирурга и ЛОРа. Длительность операции зависит от тяжести инфекционного процесса. Гайморову пазуху «пробивают» и откачивают скопившийся гной. Зуб с корневой системой удаляют. |
| Эндоскопия. | В носовую пазуху вводится эндоскоп. Восстановительный этап сопровождается частым промыванием полости. |
Основное показание для хирургического вмешательства – перфорация или образование свища.
Физиопроцедуры
Физиотерапия позволяет ускорить процесс восстановления слизистой носовых придатков. В домашних условиях по согласованию с врачом можно использовать ингаляционный метод. Физиологический раствор можно смешать с антибактериальными препаратами. Наиболее эффективными физиопроцедурами являются:
 ультравысокочастотная терапия;
ультравысокочастотная терапия;- применение магнита;
- электрофорез;
- антибактериальные компрессы.
Физиотерапия применяется и в остром и хроническом течении болезни, а также как средством профилактики при склонности к воспалению в синусных полостях.
Народная медицина
Нетрадиционные способы устранения болезни не приемлемы в качестве основного лечения. Терапия народными методами усугубляет процесс, потому как распространение бактериальной инфекции невозможно предотвратить отварами из целебных трав.
Народными методами можно дополнять лечение, но в процессе восстановления, когда источник инфекции удален. В стадии хронизации процесса нетрадиционные способы применяют для усиления защитных сил организма.
Допустимые эффективные рецепты народной медицины:
 свежевыжатый сок алоэ для улучшения отхождения слизи;
свежевыжатый сок алоэ для улучшения отхождения слизи;- ингаляции с прополисом и эвкалиптом;
- травяные отвары из ромашки аптечной, плодов шиповника и меда, для поднятия иммунитета;
- для предотвращения образования корочек в носовых путях капают персиковое масло.
Эффективным способом борьбы для предотвращения обострения процесса является промывание полости носа солевым раствором с парой капель 5 % йода.
Последствия несвоевременного лечения
Поздняя диагностика предполагает отсутствие лечения или применение неприемлемой терапии. Все это усложняет устранение проблемы и отягощает лечение одонтогенного гайморита. При запущенной форме болезни происходит размножение бактерий, которые проникают в кровь. Формируются кисты с гнойным содержимым, появляются свищи ввиду разрушенной ткани. Зона поражения распространяется на области глазницы, что не исключает развитие слепоты. Бактериемия может привести к летальному исходу.
Профилактика
Профилактика заключается в нескольких правилах:
 Посещать стоматолога для профилактического осмотра, а при появлении болезненности зуба – проводить его лечение.
Посещать стоматолога для профилактического осмотра, а при появлении болезненности зуба – проводить его лечение.- Следить за состоянием здоровья, принимать витамины и ИСЗ в эпидсезон.
- При появлении первых признаков гайморита обращаться за квалифицированной помощью, а не использовать «бабушкины» рецепты.
- Соблюдать гигиену полости рта, что снижает риск стоматологических проблем.
- В стадии хронизации исполнять все врачебные назначения.
Одонтогенный гайморит – тот вид патологии, который можно предупредить.
Гайморит зубной этиологии – опасное заболевание. Его опасность состоит в высокой вероятности развития осложнений, опасных для здоровья пациента. Своевременное лечение патологии исключает неблагоприятные последствия. Примечательно, что восстановительный этап при одонтогенном синусите короткий и не характеризуется специфическим лечением.
Видео по теме:
Лечение одонтогенного гайморита и верхнечелюстного синусита 2020
Одонтогенный гайморит – это одна из самых нетипичных форм верхнечелюстного синусита. Ее особенностью является то, что она не имеет отношения к респираторному и вообще простудному пути проникновения возбудителя. Инфекция проникает в пазуху не через соустье, а сквозь тонкую перемычку между придаточной камерой и ротовой полостью. Лечение одонтогенного гайморита производится совместно отоларингологом и стоматологом.
Содержание статьи
Причины развития заболевания и его виды
Одонтогенный синусит – это воспалительный процесс слизистых оболочек придаточных камер носа, развивающийся вследствие перехода инфекции от больного зуба верхней челюсти. Причин может быть несколько:
- Ошибка стоматолога при установке пломбы. Корни жевательных зубов верхней челюсти часто расположены близко от гайморовой пазухи, иногда даже выступая в нее. Иногда неопытный врач, чистя и пломбируя зубной канал, может через него занести в воздухоносный карман часть пломбировочного материала. Пломба, оказавшаяся вне зуба, идентифицируется организмом в качестве инородного тела, и запускается защитный механизм, который провоцирует воспалительный процесс.
- Неудачное удаление больного зуба. Во время удаления зуба часть корня может отколоться и проникнуть в придаточный карман. Если же корень выступает в пазуху, то после удаления образуется свищ, который становится воротами для распространения патогенов из ротовой полости. Тем же может закончиться и некачественная установка имплантата.
- Недостаточный уход за ротовой полостью. Большинство людей не уделяют уходу за зубами достаточно внимания, ограничиваясь лишь их ежедневной чисткой. Из-за этого развиваются болезни зубов, которые могут обостриться в любой момент. Желание при появлении неприятных симптомов оттянуть поход к стоматологу до последнего может закончиться синуситом, особенно если поражен нерв.
Болезнями зубов, которые могут стать причиной одонтогенного синусита:
- глубокий запущенный кариес или пульпит верхних премоляров и моляров;
- нагноение зубной кисты;
- периодонтит;
- пародонтоз;
- остеомиелит;
- опухоль, разрушающая стенку синуса.
Возбудителем в основном является смешанная микрофлора полости рта (стрептококки, энтерококки, стафилококки, диплококки, различные палочки). Недуг может носить острый, подострый и хронический характер. Также разделяют стоматологические синуситы с перфорацией стенки синуса или без нее.
Болезнь может развиваться не сразу после неудачного вмешательства стоматолога, процесс способен запуститься как через несколько дней, так и через полгода после удаления зуба или установки имплантата.
Стадии развития и основные симптомы болезни
Стоматологическим гайморитом болеют взрослые люди, поскольку зубные корни у детей невелики и не достают до нижней стенки синуса. Чаще всего этот вид синусита носит односторонний характер, поражается лишь полость, соприкасающаяся с больным зубом. Перед началом болезни человек часто ощущает боль или воспаление в районе альвеолярного отростка, что может свидетельствовать о распространении болезнетворных бактерий.
Эта разновидность верхнечелюстного синусита проходит через две стадии развития:
- серозную, при которой идет острое воспаление, расширение сосудов, отек тканей и наполнение жидкостью клеток;
- гнойную, когда слизь накапливается, появляется гной и интоксикация организма.
Недуг в острой форме отличается такими характерными симптомами:
- Заложенность (чаще односторонняя) и усложненное носовое дыхание.
- Выделения из носа сначала водянистые и прозрачные, позже – с примесью гноя, имеют неприятный запах.
- Боль может охватывать как всю голову, так и отдельные ее части (десну, глаз, зуб, щеку), носит ноющий тупой характер.
- Лихорадка, высокая температура (до 39 градусов), иногда светобоязнь, слезотечение.
- Общая слабость, нарушения сна, отсутствие аппетита.
- Болезненность зубов при пережевывании пищи.
- Воспаление десен, наличие на них небольших язвочек.
- Гнилостный запах из ротовой полости.
- Воспаленные лимфатические узлы.
- Нарушение обоняния.
- Припухлость щеки в районе пораженной камеры.
В случае, когда лечение было недостаточно квалифицированным, а источник инфекции (пораженный зуб, пломбировочный материал) не был удален, то развивается хроническая форма синусита. Она характеризуется частой болью в инфицированном зубе, повышенной утомляемостью, снижением работоспособности. Иногда проявляются головные боли, гнойные выделения из назальных ходов, ухудшение обоняния, чувство заложенности. Этот вид болезни может рецидивировать от переохлаждения, респираторных заболеваний, других патологий. Часто хроническая форма стоматологического гайморита протекает практически бессимптомно.
Диагностика стоматологического синусита
Выявить признаки синусита, являющегося следствием проблем в ротовой полости, может как отоларинголог, так и стоматолог, который обнаруживает признаки периодонтита, кисту корня зуба или наличие воспаленной ткани около имплантата.
После опроса пациента и сбора анамнеза ЛОР осуществляет ряд действий для установления точного диагноза. При этом он выбирает процедуры, исходя из показаний и наличия необходимого оборудования в больнице.
- Пальпация щеки в районе пораженной пазухи вызывает резкую боль.
- Риноскопия показывает опухлость нижней и средней части назальной полости со стороны пораженного придаточного кармана, иногда замечается гной вперемешку со слизью.
- Рентгенография (прицельная или панорамная) показывает затемнение в пораженной камере и больной зуб.
- Компьютерная томография позволяет разглядеть наличие в пазухе инородных предметов.
- Эндоскопия применяется в случаях, когда компьютерные способы не позволяют распознать истинную картину заболевания. Тонкий эндоскоп вводится через соустье или перфорированное дно синуса и дает детальную информацию о протекающем процессе.
- Пункция (лечебно-диагностическая или диагностическая) с последующим направлением содержимого камеры на бактериологический анализ.
- Анализ крови (общий) свидетельствует о повышенном СОЭ и нейтрофильном лейкоцитозе.
Санация ротовой полости как первый этап лечения
Лечение одонтогенного синусита состоит из двух основных обязательных этапов: устранение первичного источника инфекции и последующее лечение воспалительных явлений в воздухоносном кармане. При этом требуется постоянное сотрудничество специалистов отоларингологического и стоматологического отделений больницы. Если же такового сотрудничества нет, то может случиться, что не все необходимые мероприятия будут выполнены, и останется угроза повторного развития недуга.
Сначала производится санация ротовой полости, которая может включать в себя:
- Иссечение кисты или гранулемы с зубного корня.
- Извлечение имплантата.
- Удаление или лечение больного зуба. Чаще всего, несмотря на желание пациента сохранить зуб, он удаляется, поскольку даже самое современное лечение не может гарантировать полного уничтожения болезнетворных микроорганизмов в корневых каналах, нервах и окружающих тканях. Неудачное лечение будет вызывать новые вспышки инфекции и длительное перелечивание.
- Вскрытие абсцесса и обеспечение необходимого дренажа при остеомиелите или периостите.
В случае наличия перфорации после удаления зуба или имплантата, ее необходимо перекрыть во избежание перехода бактерий между пустотами. Как правило, такие свищи закрываются слизистыми покровами из ротовой полости.
Консервативная терапия стоматологического синусита
После завершения процесса санации полости рта дальнейшее лечение проводит отоларинголог. Если воспалительный процесс в придаточном кармане ограничивается отеком слизистых покровов, то при таком одонтогенном гайморите лечение проводится при помощи антибиотиков, впрыскивания лекарств и регулярных промываний.
- Антибиотикотерапия. Антибиотики подбираются лечащим врачом на основании данных бактериологического посева или же эмпирическим путем с учетом данных об основных возбудителях, отмеченных в регионе. Чаще всего выбор сводится к респираторным фторхинолонам или защищенным пенициллинам. Назначаются такие препараты общего действия, как Амоксициллин, Аугментин, Сумамед, Цефтриаксон. Местные антибиотики вводятся обычно при проведении пункции.
- Деконгестанты. При заложенности носа прописываются местные сосудосуживающие средства в виде капель и спреев (Галазолин, Нафтизин, Риназолин, Тизин, Оксиметазолин). Они вводятся только в тот назальный ход, который заложен.
- Антигистаминные препараты. Применяются при системной терапии для уменьшения отечности слизистой оболочки (Лоратадин, Супрастин, Диазолин).
- Антисептические и антибактериальные средства в виде капель и орошений носовых ходов (Мирамистин, Биопарокс, Изофра, Полидекса).
- Промывания назальной полости и воздухоносных карманов с применением метода перемежающегося давления (ЯМИК-катетирование) или перемещения жидкостей («кукушка»). Эти процедуры проводятся в медицинских учреждениях под контролем специалистов. Исключение составляет лишь наличие в пазухе постороннего предмета. Обычные домашние полоскания не приносят должного эффекта.
- Физиотерапевтические процедуры способствуют ускоренному и более эффективному восстановлению эпителиальных тканей. Применяются УВЧ-терапия, электрофорез, солевая и фототерапия.
Хирургические способы лечения одонтогенного синусита
Часто консервативная терапия при зубном синусите не дает должного эффекта. Именно для этой формы гайморита свойственно оперативное вмешательство для очищения слизистых оболочек и удаления посторонних предметов.
Прокол гайморовой пазухи при стоматологическом синусите нужен в большинстве случаев. Пункция обеспечивает отвод накопившегося гнойного экссудата и доставку необходимого лечебного раствора из антибиотика, антисептика и ферментов непосредственно по адресу. Несмотря на дурную славу, прокол с использованием иглы Куликовского под местной анестезией практически безболезнен. Пациент чувствует лишь кратковременное неприятное ощущение распирания изнутри камеры во время нагнетания в нее жидкости. Жидкость со слизистыми накоплениями удаляется через рот.
В большинстве случаев нескольких пункций в сочетании с медикаментозной терапией достаточно для того, чтобы победить болезнь. Однако прокол имеет и свои слабые стороны, поэтому ряд специалистов относится скептически к его возможностям. При нем невозможно удалить из синуса измененные ткани (кисты, полипы), грибковые массы или инородные тела (отколовшиеся части корня, пломбировочный материал). Пункция с последующим промыванием помогает, только если механизмы естественного очищения пазухи сохранены, в противном случае приходится делать более серьезную операцию.
Радикальное хирургическое вмешательство. Удаление патологических тканей и посторонних предметов производится при помощи операции со стороны ротовой полости. Такой метод в различных вариациях используется уже больше века, однако он очень травматичен и имеет много осложнений. Пациент при этом надолго выпадает из обычного ритма жизни.
Под верхней губой делается разрез от второго моляра до латерального резца. После раскрытия слизистых оболочек удаляется часть стенки синуса. Через образовавшееся отверстие производится изъятие инородного тела, и специальными хирургическими инструментами выскабливается патологически измененная слизистая оболочка. Через нос в передней стенке камеры пробивается отверстие для отвода содержимого, в него вставляется марлевая турунда, смоченная в антисептике. После завершения всех манипуляций доктор накладывает швы.
Эндоскопическая операция имеет ряд преимуществ перед радикальным методом. Она осуществляется через естественный соединительный канал (соустье) или через отверстие, образовавшееся при удалении пораженного зуба. Может использоваться как местная анестезия, так и общий наркоз. Тонкие эндоскопы и специальные инструменты дают возможность очистить пазуху, практически не повреждая здоровые ткани, через крохотные доступы. Благодаря этому они безопаснее открытых операций и гораздо легче переносятся пациентами. Госпитализация при эндоскопической операции длится один день, после чего больной только регулярно наблюдается у врача.
Отказ от оперативного вмешательства при одонтогенном гайморите может грозить тяжелыми осложнениями, такими как:
- воспаление лобной и клиновидной пазухи;
- абсцесс десны;
- появление в мягких тканях гнойников;
- флегмона орбиты глаза;
- разрастание тканей (полипов и кист) в придаточном кармане с возможным перерождением их в злокачественные новообразования;
- менингит;
- гнойное поражение мозга.
Источники: medscape.com, health.harvard.edu, medicalnewstoday.com.
Одонтогенный гайморит: симптомы и лечение
В медицине случаются ситуации, когда пациенты обращаются за помощью к ЛОРу с наличием жалоб на сильно заложенный нос, выделения гноя и высокую температуру. При этом отмечается боль в скулах.
Однако врач отправляет больного к стоматологу. Это обусловлено наличием одонтогенного гайморита. Иными словами, это воспаление пазух верхней челюсти, которое спровоцировано болезнями зубов.

Причины болезни
Установить, по какой причине возникает внезапно острый синусит одонтогенного вида элементарно. Нужно разбираться в характерных чертах структуры черепа лица. Корни 2-ой премоляров в верхней челюсти размещены около верхнечелюстных пазух, по этой причине они имеют все шансы входить в них.
Если в организм поступает заражение, то слой костей между верхними элементами корней зубов и пазухами верхней челюсти становится весьма узким. В некоторых случаях он целиком рушится. Это предоставляет возможность попадания заразы в область пазух, что приводит к формированию воспалительного процесса.
Причины возникновения одонтогенного гайморита:
- Периодонтит. Ткань на деснах страдает от воспаления. Патология переходит в пазушную область.
- Остеомиелит. Некроз поражает верхнечелюстную полость. Он может переходить в пазухи.
- После мероприятия по удалению зуба может начаться перфорация пазух. Чаще всего это происходит при удалении шестого зуба. Когда зубной корень попадает в полость верхней челюсти, то после его устранения может остаться свищ. Иными словами, это проход для инфекции. Во время этого осложнения стоит обратиться к челюстному хирургу, который может избавиться от проблемы.
- В пазухи может попасть материал для пломбирования зубов. Это случается, когда врач имеет мало опыта и берется за пломбирование каналов второго премоляра сверху. Инородное тело начинает отторгаться и случается воспаление. Причиной болезни может стать некачественно установленная пломба.
- Иногда заболевание проявляется из-за неправильного строения челюсти, которое может быть врожденным или наследственным.
- Самая частая первопричина возникновения такого гайморита – последствие запущенного кариеса, который приводит к распаду зубного нерва. Начинается некроз, продукция которого приводит к воспалению. Это воспаление перетекает на пазухи.

Этапы воспаления
Сильный островоспалительный процесс синусов стартует с воспаления серозного типа изнутри пазушной выстилки. Она складывается с 2-ух слоев: слизистая и подслизистая. Капилляры 2 покрова становятся крупнее в объемах, они заполнены кровью. Это приводит к отечности слизистого слоя, а выделение становится активнее.
Отечность перекрывает вывод содержимого с пазух, приводит к явлению застоя. Возникает отличная сфера для формирования болезнетворной микрофлоры, примыкает инфекция энтеробактериального вида.
Жизнедеятельность микробиоты способна послужить причиной к трансформации одонтогенного гайморита в гноистый хронический одонтогенный гайморит.
Если не приступить к терапии резкой формы болезни, то она способна видоизмениться в хронический одонтогенный синусит.
Болезнь протекает годами и дает о себе знать в период снижения иммунитета организма.
Симптоматика
Симптомы данной разновидности болезни лишь в немногом отличаются от признаков простого гайморита, который не спровоцирован стоматологическими проблемами.
Наблюдаются такие признаки, присущие всем формам воспаления верхнечелюстных пазух:
- Проблема может вызывать боль в голове.
- Боль в районе проекции верхней челюсти.
- Заложенный нос.
- Сложности дыхания.
- Выделения с гноем.
- Плохое самочувствие.
- Интоксикация.
Во время гнойной формы заболевания повышается температура, признаки интоксикации организма становятся ярче. Появляется слабость. Больной понимает, что из его рта неприятно пахнет. Дыхание осуществляется через рот.
К дополнительным симптомам, характерным для данного типа болезни можно причислить боль в зубах, которая распознается, как стоматологическая. Чаще всего боль затрагивает пятые и шестые зубы, а также зубы мудрости.

Зубная боль может появляться и при катаральном типе гайморита. В данной ситуации болят четвертые и пятые зубы.
Иногда боль такого типа приводит к тому, что врач ставит неверный диагноз. Ставится пломба, удаляется зуб. Это случается довольно часто.
Диагностика
К какому врачу стоит обратиться? Лечение проводится сразу у двух врачей: ЛОРа и стоматолога.
В первую очередь, необходимо точно установить заболевание. Это нельзя сделать самостоятельно без визита к доктору.
Порядок диагностических действий врача:
- Тщательный осмотр пациента.
- Опрос на наличие жалоб.
- Дополнительные инструментальные обследования.
Среди инструментальных способов диагностики выделяют:
- Рентгенография. Дает возможность найти очаг воспаления и определить его уровень.
- Эндоскопия. Определяет характер процесса воспаления.
- Томография компьютерная. Наиболее информативный метод обследования. Дает возможность определить форму болезни и стадию ее развития.
Всю диагностику должен выполнять квалифицированный специалист. Важно поставить четкий и правильный диагноз. Исходя из клинической картины, назначается полноценное лечение.

Рентгенография
Рентген-аппарат дает возможность сделать различные снимки, которые покажут уровень развития гайморита:
- Панорамный снимок верхней челюсти.
- Точный снимок конкретного зуба.
- Томограмма конусно-лучевого типа.
Происходит обследование пазух, определяется их состояние. Применение томограммы нужно для того, чтобы понять плотность конкретной ткани. Вместе с этим есть риск совершения ошибки.
Эндоскопия
Данная диагностика более надежна, нежели рентгенография. Ее использование дает возможность:
- Расширить соустья.
- Провести через данный просвет небольшой эндоскоп. Его диаметр не более трех миллиметров.
В тех ситуациях, когда воспалительный процесс начинается после того, как зуб был удален. Помещение устройства происходит через отверстие, оставшееся после зуба.
Эндоскоп может увеличить изображение, что поможет врачу детально рассмотреть состояние пазухи, распознать полип. Врачи предпочитают отдавать предпочтение этому методу диагностики.

Лечение
Вылечить гайморит от зуба непросто. Прогноз лечения остается благоприятным.
Терапия должна быть комплексной. Она состоит из следующих этапов:
- Сначала важно начать борьбу с причиной попадания инфекции в пазуху. Если это кариозный зуб, то его удаляют. Если имеется киста, то удаление происходит вместе с верхней частью корня зуба. При перфорации происходит ревизия пазухи, удаляются пораженные участки оболочки. При попадании инородного тела осуществляется процедура экстракции.
- При наличии крупной перфорации следует провести хирургическую операцию. Сначала пазухи освобождаются от скоплений гноя и слизи. Затем проводится пункция через верхнюю челюсть. Когда все содержимое будет откачано, проводится промывание. Для этого используют антибактериальные и антисептические растворы. Иногда процедура повторяется неоднократно. Чтобы не делать несколько проколов, используют катетеры.
- Лечение данной формы гайморита без присутствия перфорации проводится так же, как и терапия риногенных форм. Прокалывать будут носовую полость.
- Вместе с лечением хирургического типа назначают антибиотики (запрещены при беременности, назначают только для лечения взрослых).
- Если болеет беременная женщина или ребенок, то методы лечения обговариваются индивидуально.
- Используют методики стандартного лечения гайморита: промывание носа, капли, физиотерапия.
Чтобы избежать проблему необходимо вовремя очищать полость рта, и качественно лечить зубы у проверенных специалистов.

Народные методы
Стоит уделить особое внимание лечению одонтогенного гайморита в домашних условиях. Эти народные способы не помогут привести к выздоровлению самостоятельно. Их необходимо сочетать с комплексной терапией, которую вам назначит врач.
После того, как будут устранены все проблемы стоматологии, промывку пазух можно осуществлять без использования аптечных препаратов. Им на замену могут прийти отвары из трав или соляные растворы, которые вы приготовите сами.
Очень хорошо борется с воспалениями ромашка и алоэ. Можно использовать соду и поваренную соль — это отличное лекарство.
Многие отмечают отличный эффект от использования ингаляции. Популярный рецепт:
- Возьмите два литра воды и вскипятите ее.
- В кастрюлю с кипящей водой добавьте две столовых ложки прополиса.
- Дышите над отваром двадцать пять минут. Дыхание проходит через нос. Накройтесь полотенцем. Процедура противопоказана людям, которые страдают от аллергии на мед.

Вероятные осложнения
Из вероятных осложнений от одонтогенного гайморита можно выделить:
- Поражения верхней челюсти.
- Поражения глаз.
- Сепсис.
- Киста.
- Менингит.
- Воспаления зубных лунок.
- Остеомиелит.
При отсутствии качественно лечения риск осложнений возрастает.

Меры профилактики
Для того чтобы избежать проявления острого одонтогенного гайморита, необходимо следовать ряду правил профилактики:
- Необходимо незамедлительно обращаться за врачебной помощью, если имеются признаки воспалительного процесса.
- Регулярно проходить осмотры у дантиста. Вовремя залечивать кариес, как только зуб начал болеть.
- Заниматься укреплением защитных функций организма, правильно питаться.
- Использовать антисептические средства для полоскания полости рта.
Распространению одонтогенного гайморита всегда способствует слабый иммунитет. Защитные функции организма имеют тесную взаимосвязь с состоянием зубов. Поэтому любое лечение одонтогенного гайморита должно начинаться с похода к стоматологу. Риск развития данной болезни можно запросто оценить при помощи диагностических инструментов.
симптомы и лечение зубного гайморита
Одонтогенный гайморит — воспаление гайморовых пазух, обусловленное инфицированием зубов верхнего ряда — моляров либо премоляров. Их корни либо примыкают вплотную, либо — в более редких случаях — выходят непосредственно в гайморовы пазухи, потому их заболевания могут являться причиной развития особого типа гайморита.

Зачастую это одностороннее воспаление, которое развивается непосредственно над пораженным зубом либо участком десны. Если данное заболевание не вылечить сразу, вскоре оно может распространиться и на вторую пазуху.
Классификация и стадии патологии
Зубной гайморит может иметь две формы:
- закрытый — прямое соединение воспаленного зуба и пазухи отсутствует, причиной такого заболевания являются нагноение кист и хронические периодонтиты;
- открытый — корни воспаленного зуба выходят в пазуху либо же формируется иной открытый канал для беспрепятственного проникновения вредоносной микрофлоры.
По изменению слизистой пазух для одонтогенного гайморита разработана следующая классификация:
- серозный (катаральный) — слизистые отекают, продуцируется бесцветный секрет;
- гнойный — слизистые пазух воспаляются, происходит обильное формирование гнойных масс;
- полипозный — на поверхности стенок появляются уплотнения, которые позже вырастают в полипы;
- гнойно-полипозный — самая тяжелая форма одонтогенного гайморита, сочетает в себе симптомы гнойного и полипозного.
Важно! При отсутствии эффективого лечения серозный гайморит стремительно переходит в гнойный.
Что касается стадий заболевания, выделяют три:
- Острая — заболевание интенсивно развивается, от его начала прошло менее 21 дня.
- Подострая — продолжительность заболевания составляет 21-42 дня.
- Хроническая — заболевание длится более 42 дней (6 недель), симптоматика менее выражена, но сохраняется, а тенденция к выздоровлению не наблюдается.
И серозный, и катаральный гайморит начинаются с острой стадии, но могут перейти в хронический. Это ослабляет иммунитет, а при присоединении новой инфекции хронический гайморит может вновь обрести острую форму.
При хроническом заболевании происходит постоянная интоксикация организма, человек быстро устает, изо рта появляется неприятный запах.
Причины появления зубного гайморита
Наиболее популярными возбудителяи одонтогенного гайморита:
- вредоносные бактерии диплококки, энтерококки, стрептококки, стафилококки — в результате прогрессирования пародонтоза дальних зубов верхней челюсти костная перегородка постепенно истончается, микроорганизмы получают возможность свободно мигрировать между ротовой полостью и гайморовыми пазухами;
- удаление моляров и премоляров — после удаления зубов от крупных корней могут остаться просторные каналы, идеальные для проникновения инфекции из ротовой полости в пазухи;
- неправильный рост задних зубов — моляров, премоляров и зубов мудрости: если им мешает верхнечелюстная кость либо десна, возможно воспаление пародонта и, как следствие, гайморит;
- травма, повлекшая вхождение зуба верхней челюсти вглубь — это также способно нарушить перегородку между верхней челюстью и пазухой.
Значительно реже, но бывает, что при лечении зубов кусочек эмали либо пломбы попадает в носоглотку, а из нее в саму гайморову пазуху — это инородное тело вполне может стать причиной возникновения одонтогенного гайморита серозной либо гнойной формы.
Симптомы одонтогенного гайморита
Первичным признаком развития данного заболевания является боль чуть выше зубов, отдающая дискомфортом в висок, лобную долю и область под глазами. Одновременно с этим либо чуть позже появляются прозрачные жидкие выделения из носовых ходов, вероятно ухудшение обоняния. Постепенно отечность слизистой, покрывающей гайморовы пазухи, увеличивается, вследствие чего затрудняется носовое дыхание, ухудшается отток слизи. Если своевременно не среагировать, из одонтогенного гайморита может развиться хронический гнойный.
При гнойном гайморите соблюдается идентичная симптоматика, но к перечисленным ранее симптомам прибавляются общая слабость, повышение температуры до 40оС и озноб. Воспаление пазух и наполнение их более густым секретом — гноем — приводит к увеличению щек (если гайморит односторонний, увеличивается только одна щека). Прикосновение к носогубной части лица вызывает боль. Из-за осложнения дыхания появляются проблемы со сном, а также развивается боязнь света. Возможна продолжительная головная боль.
Также появляется дискомфорт (иногда — боль) при пережевывании твердой пищи, воспаляются лимфоузлы.
Если гайморит переходит в хроническую форму, на осмотре ротовой полости в верхнем ряду можно обнаружить зубы, пораженные кариесом, периодонтитом, а также воспалением десен вокруг них. Крайне редко хронический гайморит может протекать бессимптомно — только с выделением серозно-гнойного содержимого при гигиенических процедурах.
В стадии ремиссии симптоматика может быть выражена недостаточно ярко. Например, в течение дня появляются периодические дискомфортные ощущения в области гайморовых пазух. По утрам, после ночного отдыха, обильно выделяется слизь вперемешку с гноем. Возможен кашель с мокротой (серозным либо серозно-гнойным содержимым).
Диагностика
Существует несколько методов диагностики данного заболевания, и только комплексное обследование может дать точный результат.
В первую очередь это — рентген-диагностика, целью которой является выявление проблемного места в ротовой полости: производится панорамный снимок всей челюсти либо точечный снимок конкретного проблемного зуба. Также возможно назначение конусно-лучевой томограммы для исследования состояния верхней десны и верхней челюсти (наличие воспалений, кист, полипов).
Компьютерная томография позволяет исследовать состояние гайморовых пазух и определить, имеется ли в них секрет, гной либо полипы.
Эндоскопия — следующий метод, что применяется в комплексном обследовании. Медицинский прибор эндоскоп диаметром 3-4 мм вводят в предварительно расширенное соустье. Если причиной гайморита могло стать недавнее удаление зуба, вместо соустья для исследования используют корневой канал. С помощью эндоскопа удается получить снимки состояния организма изнутри, и при их увеличении можно определить точный диагноз.
При подозрении на хронический гайморит следует сдать общий анализ крови — показатели СОЭ и лейкоциты будут значительно превышать норму.
Лечение одонтогенного гайморита
Лечение данного заболевания будет эффективным только в том случае, если начать его с устранения причины инфицирования гайморовых пазух, а затем приступить к их очищению от гнойного содержимого. В случае, когда причиной заболевания является пораженный инфекцией зуб, его удаляют. Если причина кроется в состоянии тканей, их вскрывают и удаляют очаги инфицирования либо же проводят иную эффективную терапию.
Часто для срочного оттока серозной жидкости из тканей гайморовых пазух необходимо выполнить надрез десны и при помощи шприца извлечь ее. Такая мера позволяет вывести почти в полном объеме накопившуюся серозность и гной напрямую из организма, минуя носовые ходы. Но также необходимо предпринять дополнительные меры, чтобы препятствовать образованию нового гноя.
Народные способы лечения
При одонтогенном гайморите рецепты народной медицины весьма ограничены. К тому же, они направлены на подавление симптомов, а не устранение основной причины заболевания. Но облегчить состояние больного народными методами все же можно.
Для лечения одонтогенного гайморита применяют:
- полоскание ротовой полости настоями либо отварами лекарственных растений (ромашка, календула, зверобой, липа) — они имеют противовоспалительное и обеззараживающее свойства;
- промывание носовых ходов солевым раствором (1 ч. л. на 1 стакан воды) либо отварами шалфея, зверобоя, эвкалипта — уменьшают отечность, улучшают дыхание.
Именно при таком заболевании как одонтогенный (зубной) гайморит рецепты народной медицины могут быть вспомогательными, но основной акцент следует делать все же на консервативное лечение — в данной ситуации оно будет более эффективным.
Медикаментозная терапия
Гайморовы пазухи промывают антисептиками («Мирамистин», «Фурацилин», «Диоксидин») и растворами антибиотика («Суммамед», «Цефтриаксон»), чтобы очистить их от остатков вредоносных микроорганизмов. В носовые ходы закапывают сосудосуживающие препараты («Називин», «Отривин», «Санорин») — они снимают воспаление слизистой, уменьшают отечность и облегчают дыхание.
Также практически всегда помимо местной антибиотикотерапии назначают и общую, чтобы полностью подавить инфицирующие бактерии в организме. После выздоровления необходимо пропить курс лактобактерий для нормализации микрофлоры.
Для поднятия иммунитета врач может назначить витаминные комплексы, а для подавления болезненных ощущений — болеутоляющие препараты.
Операция
Оперативное вмешательство требуется не часто, но иногда без него выздоровления не будет. Для этого есть две причины:
- нарушение целостности перегородки — в таком случае она восстанавливается хирургическим образом, после чего заболевания ротовой полости не будут распространяться на гайморовы пазухи;
- слишком сильное поражение зубов, наличие кист либо полипов в верхней челюсти — в этом случае образование удаляется полностью и проводится терапия, направленная на скорейшее заживление.
Операцию назначают только в том случае, если без нее выздоровление невозможно.
Прогнозы и последствия
Лечение данного типа гайморита не терпит промедления, поскольку при перетекании в хроническую форму либо при дополнительном инфицировании организма возможны такие последствия как:
- воспаление глазных тканей;
- отечность лица;
- инфицирование мозговых клеток;
- заражение лимфатической жидкости;
- нарушение кровообращения в головном мозге.
Кроме того, продолжительный хронический гайморит может спровоцировать развитие в гайморовых пазухах рака слизистой.
Как видно, возможные осложнения действительно серьезные, потому при подозрении на данную форму гайморита необходимо как можно скорее пройти диагностику и подтвердить либо опровергнуть наличие заболевания.
Профилактика
Базовой причиной развития одонтогенного гайморита специалисты единогласно называют неудовлетворительную гигиену ротовой полости. Следует регулярно — раз в полгода — проходить профилактический осмотр у стоматолога и решать «зубные» проблемы сразу после их обнаружения. В этом случае вероятность заболевания гайморитом от больного зуба минимальна.
Также необходимо поддерживать иммунные силы организма, особенно в период вирусных инфекционных заболеваний. После лечения следует на протяжении месяца регулярно ополаскивать носовые ходы солевым раствором в качестве профилактики, поскольку организм еще ослаблен недавно перенесенным заболеванием, потому весьма уязвим для новых инфекций.
Одонтогенный гайморит: причины, симптомы и лечение
Одонтогенный гайморит – воспалительный процесс нетипичного характера. Его прогрессирование обусловлено развитием не гриппа или ОРВИ, а различных заболеваний верхнего зубного ряда. Связано это с непосредственной анатомической близостью корней зубов с верхнечелюстной пазухой. Вызвать такое расстройство может поражение таких зубов, как первый и второй моляр, а также второй премоляр. Заболевание имеет как острый, так и хронический характер протекания.
Основными симптомами одонтогенного гайморита выступают – несильная болезненность с той стороны лица, с которой расположен зуб (нередко боль локализуется только в щеке или под глазом). Кроме этого, возникает тяжесть и заложенность носа на одной стороне — со временем может выделяться гнойная жидкость. При хронической форме такие признаки выражаются не все время, а лишь периодически.
Главное во время диагностики — это отличить одонтогенный тип болезни от риногенного синусита. Для этого проводится рентгенография и КТ, и если после этого диагноз не подтверждается, осуществляют эндоскопию. Поскольку такое расстройство является опасным заболеванием, то лечение одонтогенного гайморита должно происходить в условиях медицинского учреждения, под присмотром опытных специалистов. Во время терапии выполняется операция по удалению основной причины прогрессирования недуга — это может быть как сам зуб, так и пломба или посторонний предмет. Кроме этого, осуществляется промывка пазух.
Основная первопричина возникновения одонтогенного гайморита – это несвоевременное обращение за помощью к стоматологу, потому что очаг инфекционного процесса находится в ротовой полости. Также предрасполагающими факторами к развитию такого расстройства могут стать:
- неправильное пломбирование верхних зубов. Поскольку зубной ряд слишком близко расположен к верхнечелюстной пазухе, то во время чистки или пломбировки существует возможность, что используемый материал попадёт в гайморовы пазухи. Человеческий организм расценивает это как посторонний объект и начинает с ним бороться. Именно защитная реакция вызывает такие симптомы, как насморк и боль;
- несоблюдение гигиены ротовой полости;
- глубокий кариес;
- неудачное удаление зуба;
- флюс и пульпит;
- периодонтит и кисты;
- установка зубного имплантата.
Существует несколько разновидностей протекания заболевания, в зависимости от степени проявления симптомов. Острый гайморит характеризуется ярким проявлением таких признаков, как боль в лице со стороны локализации воспаления пазухи, заложенность и выделение гноя, болезненность во время пережёвывания пищи, нарушение обоняния, а также общая слабость организма. Форма лица при этом не меняется, лишь у некоторых пациентов может наблюдаться небольшая отёчность. Во время пальпации чувствуется боль, а в полости рта происходит воспаление слизистой оболочки. Во время диагностики при осмотре полости носа отмечается отёчность слизистой и наличия гнойного воспалительного процесса. Также отмечается воспаление региональных лимфатических узлов.
Вторая форма протекания – хронический одонтогенный гайморит. Отличается от острой формы тем, что практически все симптомы имеют периодическое выражение. Общее состояние человека не ухудшается. Зачастую такая форма имеет бессимптомное течение. Из признаков может проявляться только выделение гнойного содержимого. При осмотре обнаруживаются корки или полипозные разрастания. Зачастую хроническое течение обуславливается неэффективным или полным отсутствием лечения острого гайморита.
Кроме этого, существует несколько стадий, которые проходит одонтогенный гайморит:
- серозная – такая форма характеризует возникновение острого воспаления в пазухе;
- гнойная – симптомы выражены очень ярко. Кроме этого, наблюдается сильное набухание слизистой, тем самым затрудняется отток слизи.
Одонтогенный гайморит
Такое заболевание и его симптомы практически ничем не отличается от проявления обычного гайморита. Таким образом, признаками одонтогенного гайморита при острой форме являются:
- общая слабость организма;
- возрастание показателей температуры тела;
- снижение или полное отсутствие обоняния;
- головные боли различной интенсивности;
- болезненность и отёчность лица со стороны поражённых пазух;
- возникновение неприятного запаха из ротовой полости;
- заложенность носа и выделение гноя со стороны поражённой пазухи;
- сильная боль при надавливании на зуб, ставший первопричиной недуга;
- неприятные ощущения во время пережёвывания пищи;
- нарушение сна;
- снижение аппетита;
- озноб.
Хроническая форма заболевания может протекать без выражения каких-либо симптомов. Могут проявляться лишь периодические болезненные ощущения, распирание и тяжесть в области гайморовых пазух. Температура тела и состояние человека остаются в норме. Характерным признаком хронического течения является выделение гноя только из одной ноздри или же образование в ней корок. Кроме этого, в ротовой полости возможно формирование полипов или воспалительного процесса слизистой оболочки.
При несвоевременном обращении за помощью к специалисту и проведении операции по удалению источника заболевания, высока вероятность возникновения нескольких осложнений. Например:
- нагноение верхней челюсти;
- аналогичный процесс глазницы;
- нарушение процесса кровообращения головного мозга;
- заражение крови.
Нередко проявление таких последствий происходит на фоне самостоятельного лечения такого недуга народными средствами медицины.
Поскольку одонтогенный гайморит характеризуется односторонним поражением, то цель диагностических мероприятий заключается в выявлении зуба, который стал причиной развития болезни. Но перед тем как проводить инструментальные обследования пациента, специалист должен выяснить, как давно и с какой интенсивностью проявляются те или иные симптомы. Это необходимо для того, чтобы выяснить форму протекания расстройства. После этого врач проводит осмотр пациента на наличие отёчности лица, гнойной жидкости в полости носа и воспалительного процесса во рту. Кроме этого, выполняется пальпация региональных лимфоузлов и верхнего зубного ряда.
К аппаратным обследованиям относят:
- рентгенографию – это наиболее информативная методика диагностики при данном заболевании. Может осуществляться несколькими вариантами – панорамным или прицельным снимком;
- КТ – позволяет определить наличие в поражённой пазухе постороннего предмета. В некоторых случаях необходима конусно-лучевая томограмма, которая может обнаружить различие плотности тканей.
В крайних случаях с диагностической целью используется эндоскопия гайморовых пазух. Благодаря небольшим размерам инструмента с его помощью можно детально рассмотреть полость.
Терапия такого заболевания направлена на удаление очага воспалительного процесса. Таким образом, лечение одонтогенного гайморита острой формы состоит из проведения нескольких операций:
- устранение стоматологом зуба, инородного предмета или пломбы. Затем осуществляется санация полости рта;
- промывание гайморовых пазух, которое проводит ЛОР-врач. Этот процесс происходит путём прокола и ввода в область пазухи лекарственных препаратов, таких как антисептики и антибиотики.
Обычно операции проводятся под местным наркозом, но иногда необходимо общее обезболивающее и помещение пациента в стационар. После завершения всех манипуляций больному назначают капли с сосудосуживающим эффектом. При присоединении осложнений необходим приём антибиотиков. Ни в коем случае нельзя самостоятельно пытаться устранить одонтогенный гайморит в домашних условиях.
Гайморит хронического течения без наличия осложнений лечится аналогичными способами. Но иногда проводится хирургическое вмешательство, направленное на удаление разросшейся ткани гайморовых пазух. Для этого делают разрез во рту, через который выполняют дальнейшие процедуры. Стенка пазухи пробивается бормашиной, после чего иссекают все новообразования. Через несколько дней проводится промывание пазух. Швы окончательно снимают примерно через неделю.
Специфических профилактических мероприятий от одонтогенного гайморита не существует. Необходимо лишь тщательно выполнять правила по уходу за ротовой полостью, а также регулярно посещать стоматолога.
Поделиться статьей:
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знанияОдонтогенный гайморит: симптомы и лечение, терапия и профилактика
Многие из пациентов связывают возникновение у них гайморита с вирусной патологией и общим переохлаждением. Мнение не совсем верное и объективное. И те, кто имеет проблемы с зубами, могут столкнуться с недугом, похожим на него. Такой патологии дано определение одонтогенный гайморит. Эти две болезни имеют общие симптомы, но различаются определенными признаками.
- Разновидности и стадии болезни
- Симптомы и методы диагностики недуга
Причины возникновения и формирования недуга
Одонтогенный гайморит характеризуется наличием воспалительного течения в верхнечелюстной пазухе. В случае дефектов верхних зубов, сопровождающихся нагноением, заражение начинается на слизистой и подслизистой ткани в гайморовых пазухах. Чаще всего, именно из-за патологии задних верхних зубов и происходит развитие болезни, к которому и располагает особенное анатомическое строение этого участка верхней челюсти, то есть непосредственное соседство корней зубов с пазухой.
Для предотвращения дальнейшее развитие воспалительного процесса, необходимо безотлагательное посещение стоматолога. Профессионалы частной стоматологической клиники всегда готовы оказать квалифицированную помощь и сделать все , чтобы в дальнейшем подобная ситуация не повторилась.
Одонтогенный гайморит
На начальном этапе развития недуга в гайморовых пазухах, полости которых выстланы слизью, происходит застой из-за отека, постоянного спутника гайморита. Слой слизи перестает выводиться вместе с микробами через соустья – выводные отверстия.
Доступ кислорода в пазухи ограничивается из-за не отошедшей слизи, слизистая ткань перестает функционировать, отек еще больше увеличивается. Застой слизи способствует еще большему нагноению, появляются болевые ощущения, соустья сужаются сильнее.
Когда гайморит одонтогенный, воспалительный процесс наблюдается чаще на одной стороне – там, где имеется пораженный зуб, в сравнении с «классическим», в случае которого затрагиваются две гайморовых пазухи.
 Возбудителями являются всевозможные микробы: энтерококки, диплококки, стрептококки, стафилококки и огромное количество других, присутствующих во рту, зубах и корнях. Образующиеся во рту инфекционные очаги способствуют заражению непосредственно гайморовых пазух. Закономерен вопрос, возникающий у заболевших, почему гайморит возникает не у каждого, имеющего проблемы с зубами.
Возбудителями являются всевозможные микробы: энтерококки, диплококки, стрептококки, стафилококки и огромное количество других, присутствующих во рту, зубах и корнях. Образующиеся во рту инфекционные очаги способствуют заражению непосредственно гайморовых пазух. Закономерен вопрос, возникающий у заболевших, почему гайморит возникает не у каждого, имеющего проблемы с зубами.
Ответ заключается в повышенной чувствительности верхней прослойки верхнечелюстного синуса. Он оказывается склонным к проникновению возбудителей. Развитие болезни часто происходит на фоне общего снижения иммунитета и с уменьшением локальных защитных функций носа и пазух.
Условия, влияющие на прогрессирование инфекции в гайморовых пазухах и возникновению одонтогенного гайморита следующие:
- Пренебрежение уходом за полостью рта. Одна из часто встречающихся источников болезни. Затянувшийся визит к стоматологу для устранения дефекта зубов способствует ее прогрессированию. Особенно рискуют те пациенты, у которых отмечается нелеченный кариес на фоне омертвения зубного нерва. Дальнейшее воспаление в корневых тканях способствует распространению заражения в пазухе,
 Проникновение пломбировочного состава в пазуху. Так как из-за специфических особенностей расположения задних зубов верхней челюсти их корни находятся на близком расстоянии от гайморовой пазухи. В терапии запущенного состояния с последовательной очисткой и пломбированием каналов, встречаются случаи занесения материала для пломбы в канал и непосредственно в пазуху. Организм человека расценивает ее в качестве чужеродного тела, а проявленная реакция выражается нагноением с болевыми ощущениями,
Проникновение пломбировочного состава в пазуху. Так как из-за специфических особенностей расположения задних зубов верхней челюсти их корни находятся на близком расстоянии от гайморовой пазухи. В терапии запущенного состояния с последовательной очисткой и пломбированием каналов, встречаются случаи занесения материала для пломбы в канал и непосредственно в пазуху. Организм человека расценивает ее в качестве чужеродного тела, а проявленная реакция выражается нагноением с болевыми ощущениями,- Удаление зуба. В этой процедуре возможно прободение гайморовой пазухи. Корень, входящий в нее, а затем удаленный оставляет на этом месте свищ, служащий некими «воротами» для попадания инфекции, которая, в свою очередь, вызывает воспаление, болевые ощущения,
- Корневая киста зуба. Образовавшись на верхушке корня по причине инфекции, постепенно увеличивается в размерах, прорезает ткани и вызывает воспаление,
- Периодонтит. Воспалительные процессы периодонта с нарушением связок, поддерживающих зубы и костных пластинок, находящихся вокруг зуба.
Таким образом, разница между обычным и одонтогенным гайморитом заключается в причинах появления недуга.
«Зубной» гайморит возникает вследствие патологических изменений во рту, зубах.
Разновидности и стадии болезни
В зависимости от фазы прогрессирования одонтогенный гайморит можно разделить на:
 гнойный,
гнойный,- серозный.
Серозная фаза свойственна первоначальному протеканию болезни. Также заметно поражение слизистой в пазухах. Наблюдаются отеки, наполнение клеток серозным содержимым, кровеносные капилляры расширяются.
В гнойной стадии недугу присуща сильная слабость всего организма, астения, нехороший запах во рту. Затруднена респирация носом, увеличение температуры тела.
В зависимости от степени воспаления клиническая картина недуга протекает в двух фазах:
- острая,
- хроническая.
В острой фазе одонтогенный гайморит определяется проявлением следующих особенностей:
 боль на лице, на стороне воспаленной пазухи,
боль на лице, на стороне воспаленной пазухи,- заложенность носа и появление гноя,
- жевательные движения болезненны,
- пропадание обоняния,
- общая вялость и упадок сил.
При этой фазе форма лица практически не изменяется, иногда, у немногих больных появляется небольшой отек. При надавливании ощущается умеренная боль, воспаляется слизистая ткань во рту. В углублении носа заметен отек и нагноения. Дополнительно присоединяется подчелюстной лимфаденит.
Хронической фазе свойственно бессимптомное течение болезни. Не выявляется дискомфорт ни в носовых углублениях, ни со стороны зубов. Общее состояние больного удовлетворительное. Иногда появляются отделения с гноем, разрастание полипозного свойства.
Симптомы и методы диагностики недуга
Для патологии характерно:
- зубная боль с возникновением отека,
- болезненность десны,
- отделение слизи гнойного характера,
- температура тела 38-40°C,
- боль на одной стороне лица,
- недомогание.
Помимо этого, болезнь имеет специфические особенности: гайморит чаще всего встречается у взрослых, нагноение пазухи преимущественно с одной стороны. Гнойные выделения обладают нехорошим запахом, поскольку воспалению сопутствует омертвение костной ткани.
 Одонтогенный гайморит, симптомы которого указывают на его присутствие, требует скорейшей диагностики и незамедлительного лечения.
Одонтогенный гайморит, симптомы которого указывают на его присутствие, требует скорейшей диагностики и незамедлительного лечения.
При проведении диагностики анализируется анамнез (наличие проведенной терапии, удаление зуба, прободение, присутствие пародонтита). Выносится предположение характера заболевания. Затем осуществляется осмотр пациента. Проводят пальпацию, перкуссию пазухи, определение в носовых углублениях гнойной слизи. Окончательная диагностика проводится следующими методами:
- рентгенография – снимок челюсти, зубов и пазухи,
- забор крови – на выявление СОЭ, лейкоцитоз,
- диагностическая пункция – исследуется слизь с гноем с целью определения вида бактерий.
Окончательный диагноз без использования прокола пазухи достигается применением видеоэндоскопического обследования, выполняемого сквозь соустье. Дифференциальное исследование проводится при остром пульпите и периодонтите. В хроническом протекании недуга важно исключить новообразование любого характера.
Способы терапии и профилактики
Процесс лечения строится не только на терапевтическом методе для устранения заражения из пазухи, но и санации полости рта. Если игнорировать эту процедуру, то микроорганизмы снова заражают околоносовый синус, а это вызовет обострение болезни. Поэтому важно нейтрализовать зуб, служащий провоцирующим фактором (его удаление, устранение имплантата, вскрытие абсцесса).
Если одонтогенный гайморит находится на стадии с явными симптомами, то проводится прокол гайморовой пазухи.
Гнойную слизь откачивают, а пазуху промывают антисептическим раствором. Курс от трех до семи дней. Затем проводится дальнейшее медикаментозное лечение и курс физиотерапии:
 назначение антибиотиков после проведения исследования мазка из носовых пазух (Макропен, Аугментин, Супракс),
назначение антибиотиков после проведения исследования мазка из носовых пазух (Макропен, Аугментин, Супракс),- антигистаминные лекарства (Лоратадин),
- промывание носа с применением метода «Кукушки»,
- использование капель для носа с сосудосжимающим эффектом,
- закапывание, орошение антисептиком (Биопарокс)
- по истечении интенсивности воспаления назначают курс физиотерапии до 10 сеансов (магнитотерапия, лазер, УВЧ).
При лечении хронической формы может потребоваться операция на гайморовой пазухе – устранение свищей и перфорации, смена соустья, избавление от гнойников, полипэктомия.
При возникновении полипов проводится хирургическое вмешательство на пазухе – гайморотомия. Размер хирургического вмешательства зависит от количества полипов в пазухе. В случае небольшого объема делают щадящий вариант. Усиленное поражение устраняется радикальной операцией.
Тяжесть недуга кроется в различных ухудшениях, которые заключаются в следующих признаках:
 повреждение слизистой в носовой полости – трещины, припухлости,
повреждение слизистой в носовой полости – трещины, припухлости,- возникновение конъюнктивита и кератита,
- воспаление лобной пазухи,
- попадание инфекции в мозг – развитие менингита, в сложных ситуациях – абсцесс мозга.
Поэтому не стоит лечить болезнь самостоятельно, тем более применять согревающие компрессы и прогревание.
С целью уменьшить риск появления гайморита стоит проводить следующие мероприятия:
- делать визит к дантисту два раза за год,
- проводить оперативное устранение дефектов зубов,
- проводить гигиенические процедуры,
- укреплять защитные функции организма,
- начинать лечение при начальных признаках.
Следует помнить! В домашних условиях вылечить болезнь невозможно, но соблюдение профилактических мер смогут предостеречь от этой патологии.
 Загрузка…
Загрузка…ОДОНТОГЕННЫЙ ГАЙМОРИТ — Государственное бюджетное учреждение здравоохранения «Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского» Департамента здравоохранения города Москвы
Этиологически и патогенетически возникновение хронического одонтогенного гайморита обусловлено распространением возбудителей со стороны инфицированных зубов, чему способствуют анатомические особенности дна верхнечелюстной пазухи и корней 2-го малого и 1-го и 2-го больших коренных зубов. Особенно наглядно выступает роль одонтогенной инфекции в случаях, когда гранулирующее воспаление верхушки корня зуба, разрушив костную перегородку между дном верхнечелюстной пазухи и периапикальным пространством, вовлекает в воспалительный процесс прилегающие участки слизистой оболочки пазухи. В случае присоединения к этому риногенной инфекции или при наличии недостаточно активной функции дренажного отверстия верхнечелюстной пазухи процесс распространяется на всю слизистую оболочку пазухи, принимает хроническое течение ввиду наличия постоянного источника инфекции в виде одонтогенной инфекции. При наличии околокорневой кисты, особенно если верхушка корня находится в просвете пазухи, корневая киста ввиду наличия свободного пространства быстро увеличивается, заполняя большую часть верхнечелюстной пазухи).
Распространение инфекции возможно и через систему венозного сплетения между тканями альвеолярного отростка и слизистой оболочки верхнечелюстной пазухи. Одонтогенный гайморит может возникнуть в результате нагноившейся околокорневой кисты, а также остеомиелита альвеолярного отростка челюсти.
Указанные выше топографоанатомические данные объясняют случаи возникновения свищей верхнечелюстной пазухи, сообщающихся с полостью рта через лунку удаленного зуба. Длительное незаживление лунки после экстракции 2-го малого и 1-го и 2-го больших коренных зубов, а при больших размерах верхнечелюстной пазухи – 3-го моляра свидетельствует о наличии хронического гнойного одонтогенного гайморита. Появление одонталгий объясняется общностью иннервации части слизистой оболочки верхнечелюстной пазухи и зубов веточками, идущими от верхнего зубного сплетения, образуемого в толще альвеолярного отростка верхней челюсти передними или средними и задними альвеолярными ветвями верхнечелюстного нерва.
Одонтогенный гайморит по симптомам очень схож с другими видами синуситов. Существенное различие имеется лишь в природе возникновения болезни.
Инфекция верхнего моляра может провоцировать развитие верхнечелюстного синусита
Одонтогенный гайморит может быть как односторонним, так и двусторонним
По типу течения заболевание может быть острым и хроническим (с периодическими обострениями). Кроме того, одонтогенный гайморит развивается либо с перфорацией дна пазухи, либо без неё. В первом случае выделяют:
- перфорации после удаления зубов верхней челюсти, резекции верхушек корней, операций по поводу кист челюстей;
- перфорации при специфических поражениях верхней челюсти;
- разрушение дна пазухи растущей опухолью;
- травматические перфорации.
Синуситы с травматической перфорацией также могут развиваться с присутствием инородного тела. Это могут быть корни больного моляра, пломбировочный материал. или элементы внутричелюстного импланта.
К провоцирующим факторам развития инфекции слизистой носа можно отнести:
- нагноение корневой кисты ;
- пародонтит;
периодонтит;
- перфорация стенки пазухи при удалении верхнего моляра;
- неправильная установка имплантов;
Симптомы и признаки
Симптомы одонтогенного гайморита зависят от стадии заболевания. Для острой формы характерны следующие проявления:
- умеренные болевые ощущения в подглазничной области с той стороны, где развивается инфекция;
- чувство тяжести в области переносицы;
- боль при надавливании на область гайморовой пазухи;
- боль при надкусывании на верхние зубы со стороны поражения;
- отёк слизистой носа;
- жжение дёсен;
- гнойные выделения в полости рта и полости носа;
Характерным для острой формы одонтогенного гайморита является стремительное ухудшение самочувствия. Больной жалуется на озноб, появляется сонливость, температура тела повышается до 40°C.
Хроническая стадия характеризуется периодически возникающими болевыми ощущениями в области воспалённой гайморовой пазухи. При этом общее состояние пациента может оставаться нормальным. Он продолжает вести привычный образ жизни, но периодически жалуется на появление выделений из носа с неприятным запахом. Отёк мягких тканей щеки, как правило, отсутствует. Накусывание причинного зуба может вызывать лёгкую болезненность.
Обострение хронического одонтогенного гайморита имеет схожую клиническую картину с острой формой заболевания. Часто ухудшение состояние пациента наблюдается после переохлаждения, гриппа или ОРВИ.
Диагностика
При появлении болевых ощущений и выделений из носовых пазух важно отличить одонтогенный гайморит от риногенного. Сделать это можно только путём дифференциальной диагностики, включающей следующие методы:
Рентгенологическое исследование. Для одонтогенного гайморита характерным является одностороннее снижение прозрачности пазухи. Кроме того, удаётся выявить очаг инфекции в ротовой полости.
Рентгенологическое исследование — один из наиболее точных методов диагностики гайморита
- Осмотр носовых пазух. О присутствии инфекции может свидетельствовать отёк слизистой, гнойные выделения.
- Опрос пациента.
Квалифицированный специалист должен знать, как отличить острый однотогенный синусит от периодонтита, пульпита или невралгии тройничного нерва. Исследование характера симптомов, а также рентгеновских снимков носовых пазух позволяет точно поставить диагноз.
Лечение
Терапия заболевания требует комплексного подхода. Лечение проводится двумя специалистами — челюстно-лицевым хирургом и ЛОР-врачом. Изначально необходимо устранить причину развития инфекции.
Правильный выбор санации зубов верхней челюсти — половина пути к успеху.
Стоматолог удаляет причинный зуб, проводит резекцию или ампутацию корня, устранение гранулёмы или кисты, выполняет лечение пульпита.
Ускорить процесс восстановления после болезни помогут физиотерапевтические процедуры
Возможные осложнения и последствия
Основная опасность гайморита заключается в том, что имеющаяся инфекция может проникнуть в ближайшие ткани. При несвоевременном лечении возрастает риск развития следующих патологий:
- гнойные поражения мягких тканей;
- менингит;
Раковые заболевания носовых пазух нередко являются следствием хронического одонтогенного гайморита. Единственный способ уберечься от серьёзных последствий — своевременно обратиться за медицинской помощью.
Одонтогенный синусит: причины, симптомы и лечение
Одонтогенный синусит (второе название синусит) — воспаление слизистой оболочки гайморовой пазухи, возникающее в результате очага инфекции во рту.
Причины одонтогенного синусита
Основные причины, вызывающие воспаление гайморовой пазухи, — это следующие патологические процессы:
- Острое обострение хронического пародонтита или пародонтоза.
- Остеомиелит верхней челюсти.
- Воспаление вокруг зубов (премоляры и клыки).
- Нагноение корешковой кисты.
Симптомы одонтогенного синусита
Заболевание может иметь острую или хроническую форму.
Для острой стадии заболевания характерны следующие Симптомы:
- Боль, носящая умеренная, в щеке или под глазом. В некоторых случаях боль может возникать по всей половине лица.
- Заложен нос с одной стороны, ощущение тяжести или дискомфорта.
- Гнойное отделяемое из одной ноздри (там, где есть воспаление).
- Болезненность зубов при прикусывании.
- Нарушение обоняния.
- Общее самочувствие ухудшается — возможно повышение температуры тела, нарушение сна, головная боль, озноб.
- Человек мог немного изменить форму из-за опухоли на глазу, но основная конфигурация овала не изменилась.
- При пальпации болезненные ощущения в щечной области верхней челюсти.
- Возможно, у вас лимфаденит.
Для хронической формы заболевания характерны такие симптомы как:
- Периодическое возникновение боли и чувства распирания в щеках.
- Частые выделения из одной полости носа с корками в ней.
- В некоторых случаях симптомы не очевидны.
- Общее самочувствие в норме.
Диагностика и лечение одонтогенного синусита
Основная трудность в диагностике этого заболевания состоит в том, чтобы отличить риногенный синусит от одонтогенного.Отличие риногенного гайморита в том, что: существует
- двустороннее поражение носовых пазух (при одонтогенном — двустороннее).
- Зубы здоровые или могут незначительно поражаться кариесом (при одонтогенном инфицировании происходит от плохих зубов.)
Лечением одонтогенного гайморита занимаются только профессионалы — ЛОР и стоматолог. Стоматолог удаляет пораженный зуб, тем самым устраняя источник инфекции. Врач ЛОР лечит непосредственно гайморит, при котором происходит прокол пазухи, с целью введения ему антибактериального раствора, антисептика и специальных ферментов.Для устранения симптомов могут быть назначены сосудосуживающие капли в нос и физиотерапия.
Хронический синусит не всегда можно вылечить после устранения источника инфекции, то есть удаления зуба. В некоторых случаях целесообразно провести операции на гайморовой пазухе, чтобы удалить больную ткань в ее разрастании.
Если одонтогенный синусит не лечить, воспаление может распространиться на соседние носовые пазухи и спровоцировать такие заболевания, как сфеноидит, этмоидит, лоб, в редких случаях развивается остеомиелит челюсти или абсцесс.К наиболее серьезным осложнениям заболевания относятся абсцессы и глазницы целлюлита.
.Стоматологический синусит, симптомы и лечение
При хроническом заболевании происходит постоянная интоксикация организма, человек быстро устает, изо рта исходит неприятный запах.
Стоматологический синусит может иметь две формы:
- закрытый — прямая связь воспаленного зуба и пазухи отсутствует, причиной таких заболеваний являются гнойные кисты и хронический пародонтит;
- на открытом воздухе — воспаленные корни зубов уходят в пазуху или образуют другой открытый канал для беспрепятственного проникновения вредоносной микрофлоры.
Замена слизистой оболочки пазух для диагностики одонтогенного синусита разработана следующая классификация:
- серозный (катаральный) — отек слизистых оболочек с выделением бесцветного секрета;
- гнойный — воспаляются слизистые носовых пазух, происходит обильное образование гнойных масс;
- полипоид, на поверхности стенок есть уплотнения, которые потом перерастут в полипы;
- гнойно-полипозный — наиболее тяжелая форма одонтогенного гайморита, сочетает симптомы гнойного и полосного.
Важно! При отсутствии эффективного лечения серозный синусит быстро переходит в гнойный.
Что касается стадий заболевания, то их три:
- Острое — заболевание, быстро прогрессирующее, с момента начала менее 21 дня.
- Подострый — длительность заболевания 21-42 дня.
- Хронический — заболевание, которое длится более 42 дней (6 недель), симптомы менее выражены, но сохраняются, и наблюдается тенденция к выздоровлению.

Серозная, катаральная инфекция и инфекция носовых пазух начинается с острой стадии, но может перейти в хроническую. Это ослабляет иммунную систему, и при присоединении новой инфекции хронический гайморит может вновь принять острую форму.
Причины гайморита
Самые популярные возбудителей одонтогенного синусита:
- вредные бактерии диплококки, энтерококки, стрептококки, стафилококки — результат прогрессирования заболеваний пародонта отдаленные зубы верхней челюсти костной перегородки постепенно истончаются, микроорганизмы могут свободно перемещаться между ротовой полостью и верхнечелюстными пазухами;
- удаление моляров и премоляров после удаления зубов с большими корнями может иметь большие каналы, идеально подходящие для проникновения инфекции из полости рта в пазухи;
- аномальный рост задних зубов — моляры, премоляры и зубы мудрости: если они затрагивают верхнечелюстную кость или десны, возможно воспаление пародонта и, как следствие, гайморит;
- травма, повлекшая за собой попадание зуба в верхнюю челюсть, также способна разрушить барьер между верхней челюстью и пазухой.

Намного реже, но бывает, что при лечении зубов кусочек эмали или пломбы в носоглотке, а из нее в гайморовую пазуху попадает инородное тело, может вызвать одонтогенный синусит серозной или гнойной формы.
Симптомы одонтогенного синусита
Первичный симптом этого заболевания — боль чуть выше зубов, излучающая дискомфорт в голове, лобной доле и области под глазами. Одновременное или позднее появление прозрачных жидких выделений из носовых ходов, вероятно, ухудшит обоняние.Постепенно отек слизистой, покрывающей гайморовую пазуху, увеличивается, в результате чего затрудняется носовое дыхание, ухудшается отток слизи. Если своевременно не отреагировать на одонтогенный синусит, может развиться хронический гнойный гайморит.
При гнойном гайморите наблюдаются идентичные симптомы, но симптомы, перечисленные ранее, нарастают: общая слабость, повышение температуры тела до 40 o C и озноб. Воспаление пазух и заполнение их более плотным секретом — гной приводит к увеличению щек (если гайморит односторонний, увеличивается только одна щека).Прикосновение к носогубной части лица вызывает боль. Из-за затрудненного дыхания возникают проблемы со сном, а также развивается боязнь света. Возможна продолжительная головная боль.
Также возникает дискомфорт (а иногда и боль) при жевании твердой пищи, воспаление лимфатических узлов.
Если синусит переходит в хроническую форму, осмотр ротовой полости в верхнем ряду может быть использован для выявления зубов, пораженных кариесом, пародонтитом и воспалением десен вокруг них. Очень редко хронический гайморит может протекать бессимптомно — только с выделением серозно-гнойного содержимого при проведении санитарных процедур.
В период ремиссии симптомы могут быть недостаточно яркими. Например, днем периодически возникают неприятные ощущения в области гайморовых пазух. Утром, после ночного отдыха, обильно выделяет слизь с примесью гноя. Возможен кашель со слизью (серозным или серозно-гнойным содержимым).
Диагностика
Существует несколько методов диагностики этого заболевания, и только комплексное обследование может дать точный результат.
В первую очередь, это рентгенодиагностика, цель которой — выявить проблемные зоны в полости рта: сделать панорамный снимок всей челюсти или точно определить конкретный проблемный зуб.Также можно назначить конусно-лучевую томографию для изучения состояния верхней десны и верхней челюсти (наличие воспалений, кист, полипов).
Компьютерная томография позволяет исследовать состояние гайморовых пазух и определить, есть ли в них секрет, гной или полипы.
Эндоскопия — следующий метод, применяемый в комплексном обследовании. Эндоскоп медицинского устройства диаметром 3-4 мм вводится в предварительно расширенный анастомоз. Если причиной гайморита могло быть недавнее удаление зуба, то для исследования свищей используют корневой канал.С помощью эндоскопа можно получить снимки тела изнутри, а при их увеличении можно поставить точный диагноз.
При подозрении на хронический синусит следует сдать общий анализ крови, показатели оседания эритроцитов и количество лейкоцитов значительно превысят норму.
Лечение одонтогенного синусита
Лечение этого заболевания будет эффективным только в том случае, если оно начнется с устранения причины инфицирования гайморовых пазух, а затем начнется их очищение от гнойного содержимого.В случае, когда причиной заболевания является инфицированный зуб, его удаляют. Если причина кроется в состоянии тканей, выявляют и удаляют очаги инфекции или проводят другую эффективную терапию.
Часто для немедленного оттока серозной жидкости из тканей гайморовой пазухи необходимо выполнить разрез десны и с помощью шприца ее извлечь. Эта мера позволяет практически полностью удалить скопившийся гной и гной прямо из организма, минуя носовые ходы.Но также необходимо принять дополнительные меры, чтобы не допустить образования нового гноя.
Традиционные процедуры
В рецептах народной медицины одонтогенного гайморита очень мало. Кроме того, они направлены на подавление симптомов, а не на устранение первопричин заболевания. Но облегчить состояние пациента традиционными методами все же возможно.
Для лечения одонтогенного синусита используется:
- полоскание рта настоями или отварами трав (ромашки, календулы, зверобоя).Зверобой, липа) — обладают противовоспалительными и дезинфицирующими свойствами;
- промывание носовых ходов физраствором (1 ч. Ложка на 1 стакан воды) или отварами шалфея, зверобоя, эвкалипта — уменьшают отечность, улучшают дыхание.
Именно при таком заболевании одонтогенный (зубной) гайморит по рецептам народной медицины может быть вторичным, но основной упор следует делать на все консервативное лечение — в этой ситуации оно будет более эффективным.
Лекарственная терапия
Верхнечелюстная пазуха промывается антисептиками («-», «Фурацилином», «Диоксидин») и растворами антибиотика («Сумамед», «Цефтриаксон»), чтобы очистить их от остатков вредоносных микроорганизмов.В носовые ходы закапывают сосудосуживающие средства («Називин», «Отривин», «.») — снимают воспаление, снимают отек и облегчают дыхание.
Также почти всегда в дополнение к местной антибиотикотерапии назначается и используется для полного подавления инфекционных бактерий в организме. После выздоровления необходимо пропить курс лактобацилл для нормализации микрофлоры.
Для поднятия иммунитета врач может назначить витаминные комплексы, а для подавления боли — обезболивающие.
Операция
Хирургическое вмешательство нужно не часто, но иногда без него выздоровления не будет.
Это происходит по двум причинам:
- нарушение целостности перегородки — в этом случае она восстанавливается хирургическим путем, после которого заболевания полости рта не распространятся на гайморовую пазуху;
- слишком сильно потеряны зубы, наличие кисты или полипа на верхней челюсти — в этом случае поражения удаляются полностью и терапия направлена на заживление.
Операция назначается только в том случае, если без нее выздоровление невозможно.
Прогнозы и последствия
Лечение этого вида гайморита необходимо срочно, так как при перетекании в хроническую форму или при дополнительном инфицировании организма возможны такие последствия как:
- воспаление тканей глаза;
- отек лица;
- инфицирование клеток головного мозга;
- инфекция лимфатической жидкости;
- нарушение кровообращения в головном мозге.
Кроме того, затяжной хронический гайморит может вызвать развитие рака слизистой оболочки гайморовых пазух.

Как видно, возможные осложнения действительно серьезные, потому что при подозрении на эту форму гайморита как можно скорее будет поставлен диагноз и подтвердить или опровергнуть наличие заболевания.
Профилактика
Основной причиной развития одонтогенного гайморита специалисты единогласно считают неудовлетворительную гигиену полости рта.Регулярно — каждые полгода осматриваться у стоматолога и решать проблемы «прорезывания зубов» сразу после их обнаружения. В этом случае вероятность заболевания гайморитом зуба пациента минимальна.
Также необходимо для поддержания иммунной силы организма, особенно при вирусных инфекционных заболеваниях. После лечения следует в течение месяца регулярно промывать носовые ходы физиологическим раствором в качестве профилактики, потому что организм все еще ослаблен недавней болезнью, потому что он очень уязвим для новых инфекций.
Просмотры сообщений: 1,227
.ОРАЛЬНАЯ ХИРУРГИЯ: Гайморит: обзор для практикующего стоматолога
Синусит — распространенное заболевание, от которого ежегодно страдают 35 миллионов человек в Северной Америке.1,2 Ежегодно на него приходится от 2 до 3 миллиардов долларов расходов на здравоохранение3,4, и пациенты тратят около 150 миллионов на продукты, прописанные или рекомендованные для лечения болезнь. 5 Даже в этом случае инфекции носовых пазух являются одними из наиболее часто неправильно диагностируемых и неправильно понимаемых заболеваний в клинической практике.Врач-стоматолог должен знать о различных заболеваниях верхнечелюстной пазухи и их возможных проявлениях. В стоматологическом кабинете как острый, так и хронический гайморит неодонтогенного происхождения может проявляться в виде хронической орофациальной боли или атипичной одонталгии6,7,8 и требует соответствующего направления к врачу. Синусит одонтогенного происхождения — это хорошо известное заболевание, частота которого, по сообщениям, составляет около 10 процентов.9 Те случаи одонтогенного гайморита, которые кажутся устойчивыми к традиционному лечению, должны быть соответствующим образом направлены к отоларингологу или челюстно-лицевому хирургу для лечения.Чтобы определить подходящую помощь пациенту с симптомами гайморита, стоматолог должен разбираться в анатомии, патофизиологии и микробиологии гайморовых пазух.
АНАТОМИЯ
В человеческом черепе четыре придаточных пазухи носа. Они окружают полость носа и названы в соответствии с костями, в которых они расположены: верхнечелюстная, лобная, решетчатая и клиновидная. Они развиваются в виде инвагинаций в носовой полости на третьем и четвертом месяце развития плода, а аэрация носовых пазух происходит после рождения.В подростковом возрасте каждая пазуха достигла размеров взрослого человека. Пазухи выстланы псевдостратифицированным столбчатым мерцательным эпителием. Движение ресничек является спиральным и направлено к устью, направляя секреторный поток слизи вместе с любыми загрязняющими веществами в нос для удаления.
Анатомическое соотношение этих пазух очень важно, особенно при инфицировании, и объясняет более редкие внутричерепные и периорбитальные осложнения, связанные с синуситом. 10
Верхнечелюстная пазуха является самой большой из пазух и наиболее важна для стоматологов, учитывая ее близость к задние зубы верхней челюсти (рис.1). Каждая впадина имеет форму трехсторонней пирамиды с вершиной к скуловому отростку. Дно глазницы образует крышу, альвеолярный отросток — нижнюю границу, а боковая стенка носа — медиальную стенку пазухи. Устье, соединяющее верхнечелюстную пазуху с полостью носа, расположено на передней верхней части медиальной стенки. Это открывается к среднему ходу под средней носовой раковиной. Средний проход и связанные с ним анатомические структуры, включая крючковидный отросток, hiatus semilunaris и bulla ethmoidalis, все вместе называются остеомеатальным комплексом (OMC).Это область дренажа лобной, верхней и передней группы решетчатых пазух.
КЛАССИФИКАЦИЯ И ПАТОФИЗИОЛОГИЯ
В 1996 году Американская академия отоларингологии — хирургия головы и шеи установила параметры для различения подтипов синусита.11,12 Признаки и симптомы, связанные с синуситом, делятся на основные и второстепенные группы (Таблица 1 ). Классификация основана на продолжительности заболевания и наличии определенной комбинации признаков или симптомов, определяемых анамнезом и физическим осмотром.Классификация на острую (12 недель) основана на наличии двух или более основных признаков и симптомов; при осмотре один большой и два или более второстепенных признака.
Мукоцилиарная функция, проходимость устья, кислородный обмен и кровоток через слизистые оболочки могут быть вовлечены в патогенез синусита.13 Отек и утолщение слизистой оболочки приводят к неадекватному дренированию пазухи. Это вызывает застой секрета, изменение pH, повреждение эпителия и снижение давления кислорода, что создает идеальную среду для роста бактерий.Образующиеся в результате бактериальные продукты, удерживаемые в пазухах, затем вызывают большее утолщение слизистой оболочки, изменение клеточной архитектуры и дисфункцию ресничек, что может установить патогенный цикл хронической инфекции.1
Современная концепция синусита состоит в том, что большинство инфекций носят риногенный характер, причем инфекция распространяется вторично и вовлекает более крупные пазухи14. Наиболее частыми предшественниками бактериального синусита являются вирусная инфекция верхних дыхательных путей, непроходимость пазух из-за отека слизистой оболочки при ингаляционной аллергии, а также анатомические факторы, такие как отклонения перегородки, шпоры перегородки или деформации остеомеатального комплекса.12,15 Менее частые причины включают полипы носа, гормональный отек носовых раковин (беременность), побочные эффекты лекарств и мукоцилиарную дисфункцию, связанную с муковисцидозом и иммунодефицитом. 12,15 Ряд системных и местных факторов могут влиять на инфекцию носовых пазух (таблица 2).
Верхнечелюстной синусит одонтогенного происхождения может быть результатом периапикальной инфекции, пародонтоза, перфорации антрального дна и слизистой оболочки при удалении зуба, а также смещения корней или инородных предметов в верхнечелюстную пазуху во время стоматологической или хирургической процедуры.16,17 Наличие одонтогенных кист, одонтогенных опухолей и некоторых метаболических заболеваний, поражающих верхнюю челюсть, также может повлиять на верхнечелюстную пазуху (Таблица 3).
МИКРОБИОЛОГИЯ гайморита
В здоровье околоносовых пазух были первоначально считалось, что sterile.18 Это весьма спорным, так как многие исследования подтвердили наличие нормальной флоры в этих наполненных воздухом cavities.13 Большинство случаев синусита считается бактериальной этиологии. Считается, что микробиология острого и хронического синусита различается и также может варьироваться в зависимости от вовлеченных околоносовых пазух.Как и одонтогенные инфекции, синусит чаще всего носит полимикробный и смешанный аэробно-анаэробный характер (Таблица 4).
При остром синусите Streptococcus pneumonia и Haemophilus influenzae были определены как основные этиологические агенты. Реже поражаются Streptococcus pyogenes и Moraxella catarrhalis. Множество других микроорганизмов, включая положительные и отрицательные по коагулазе стафилококки и кишечную палочку, являются причиной примерно 5% инфекций носовых пазух.
При хроническом синусите этиологические возбудители инфекционных заболеваний сильно различаются 4, причем анаэробные организмы выделяются все чаще. Brook19 сообщил, что 88% случаев с положительным посевом содержали анаэробы, а 32% были частью смешанной инфекции. Примерно 50% анаэробов проявляют активность бета-лактамазы. Преобладающие организмы включают виды Bacteroides, анаэробные кокки, Peptostreptococcus anacrobius, виды P.niger и Clostridium.
В обзоре инфекций одонтогенного пиогенного происхождения большинство из них были признаны смешанными аэробно-анаэробными инфекциями с наиболее распространенными микроорганизмами, включая анаэробные стрептококки, бактероиды, протей и кишечные палочки.20,21 Эти исследования также демонстрируют, что виды стафилококков не являются причиной большинства одонтогенных инфекций и не участвуют в них. Однако S. aureus является частым возбудителем нозокомиального синусита и случаев клиновидного или лобного синусита. Пациенты с муковисцидозом и синдромом неподвижных ресничек предрасположены к инфекциям Pseudomonas aeruginosa и S. aureus.13 Пациенты, в анамнезе которых злоупотребляли наркотиками внутривенно, могут быть предрасположены к инфекциям, вызываемым устойчивыми видами бактерий, включая MRSA.
КЛИНИЧЕСКАЯ ПРЕЗЕНТАЦИЯ
Важно точно диагностировать тип синусита, который есть у пациента, до начала лечения, поскольку бактериология и лечение каждого состояния значительно различаются.Оценка пациента должна начинаться с тщательного сбора анамнеза и полного физического обследования. Для оценки ноздрей и носоглотки можно провести местное обследование.
Острый синусит проявляется ринореей, которая часто бывает гнойной, односторонней или двусторонней инфраорбитальной болезненностью, заложенностью или закупоркой носа, тупой головной болью, перемежающейся лихорадкой и / или отеком щек продолжительностью менее трех недель.22 Дополнительные признаки могут включать болезненность с жевание, неприятный запах изо рта и измененное обоняние.23
Хронический синусит определяется как признаки и симптомы синусита, которые сохраняются более 12 недель, четыре эпизода острого синусита продолжительностью более 10 дней в году или и то, и другое. Полипоз носа является классическим признаком хронического воспаления и фактически может представлять собой стадию континуума синусита. Носовые полипы могут указывать на молниеносную аллергию, требующую соответствующих исследований и агрессивного лечения, и у детей они считаются патогномоничными для муковисцидоза.
Непосредственная близость дна верхнечелюстной пазухи к верхушкам корней задних верхнечелюстных зубов может привести к симптомам, указывающим на стоматологическое заболевание. 24-26 Воспаление слизистой пазухи может вызвать перкуссионную чувствительность коренных зубов. Однако при отсутствии сопутствующего заболевания пульпы эти зубы будут жизненно важны для тестирования пульпы и не будут проявлять термическую чувствительность. Кроме того, боль, которая меняется при изменении положения головы, свидетельствует о синусите.
Практикующий стоматолог должен внимательно следить за возможностью распространения одонтогенных инфекций из зубов в соседнюю верхнечелюстную пазуху, вызывая симптомы заболевания зубов и носовых пазух.Поражения верхнечелюстной пазухи могут оставаться клинически бессимптомными, особенно когда они локализуются в нижней части антрального отдела. Когда свободный поток жидкости и газа через устье заблокирован, давление внутри пазухи увеличивается, и это может вызвать значительную боль и дискомфорт. Боль от верхней челюсти может относиться к лицу, глазам, носу и ротовой полости. Симптомы на лице могут включать одностороннюю парестезию, анестезию и переполнение средней зоны лица. Может наблюдаться изменение зрения, диплопия, изменение положения глазного яблока и эпифора.Назальные симптомы могут включать носовое кровотечение, аллергический ринит и постназальное выделение. Внутри перорально, помимо зубной боли и чувствительности, может наблюдаться парестезия или анестезия десны и слизистой оболочки, а также ощущение расширения альвеол или неправильного прикуса.
В отличие от взрослых, дети редко испытывают головную боль, лицевую боль и местную болезненность при инфекции носовых пазух. Незрелое состояние их иммунной системы и анатомически меньшие носовые ходы могут предрасполагать к инфекции.27 Наиболее частым индикатором является наличие в анамнезе инфекции верхних дыхательных путей, субфебрильной температуры и раздражительности, гнойных выделений из носа и кашля продолжительностью более 10 дней. Таким образом, в большинстве случаев детский синусит поступает в офис семейного врача.
ОБСЛЕДОВАНИЕ СИНУСИТА
Трансиллюминация и ультрасонография носовых пазух уже много лет используются в Европе с хорошими результатами. Стаффорд, однако, считает, что эти методы имеют более низкую чувствительность и специфичность, чем обычная пленочная рентгенография, но могут оказаться полезными у беременных пациенток или у тех, кому противопоказано облучение.22 Обычная пленочная рентгенография, которая часто включает боковую проекцию, проекцию Уотера, Колдвелла и базальную проекцию, обеспечивает адекватную оценку всех пазух, за исключением передних решетчатых костей и верхних двух третей носовой полости28. Эти виды можно получить быстро и относительно недорого. . Демонстрация помутнения носовых пазух или уровня жидкости в воздухе обычно является диагностической, и дальнейшая рентгенография не требуется (рис. 2а и b).
Стандартные плоские снимки, однако, не помогут определить степень вовлечения OMC или передней решетчатой области, которые часто способствуют сохранению или рецидиву синусита.28 Корональная компьютерная томография обеспечивает лучший обзор всех носовых пазух и часто показывает первопричину инфекции (рис. 2c). Такое сканирование позволяет врачу систематически идентифицировать и оценивать каждую пазуху, а также OMC и смежные анатомические структуры, такие как орбиты и основание черепа. КТ, несмотря на его большую диагностическую способность, является диагностическим инструментом второй линии. Он в первую очередь показан при рецидиве заболевания, несмотря на медикаментозное лечение, подозрении на заболевание решетчатой или клиновидной кости, или для помощи в выявлении анатомических аномалий или эвакуации пациентов, у которых развилось такое осложнение синусита, как образование абсцесса.14 Эндоскопия носа часто может использоваться в качестве дополнения к компьютерной томографии. Эндоскопию можно использовать для визуализации и оценки воспалительных изменений в носовом проходе и опухоли в области среднего прохода, в частности в области межпозвоночного канала, для получения образцов культур и исключения анатомических изменений24. В эндоскопии используется жесткий стержень. или гибкие эндоскопы в сочетании с видеокамерами для исследования носа и носовых пазух. Как правило, процедура проводится в офисе опытным отоларингологом.Кеннеди заявил, что широкое распространение диагностической назальной эндоскопии, несомненно, является величайшим достижением в лечении синусита за последние годы, и опыт, полученный с ее помощью, помог изменить хирургическое мышление в отношении хронического синусита. 24
ВЕДЕНИЕ СИНУСИТ
Цели лечения синусита включают: контроль инфекции и боли, уменьшение отека тканей, облегчение дренажа и поддержание проходимости устьев пазухи.22,32 Хотя борьба с инфекцией важна, нужно всегда помнить о других терапевтических целях (таблица 5). Так как посев из носа зачастую ненадежен, антибиотикотерапия должна быть направлена на наиболее часто описываемые патогены. Терапия амоксициллином считается первой линией лечения острого бактериального синусита: адекватная доза, т.е. 40 мг / кг / день, имеет первостепенное значение (Таблица 6). Несколько исследований показали, что средний уровень бактериологического излечения при терапии первой линии превышает 90%.29 Альтернативные агенты включают цефалоспорины второго и третьего поколения, такие как цефаклор и цефтироксим. Когда пациенты не реагируют на один из препаратов первой линии, вероятной причиной является присутствие бактерий, продуцирующих бета-лактамазу, или устойчивых штаммов. Амоксициллин-клавуланат очень эффективен против таких устойчивых штаммов. У детей комбинация эритромицина и сульфизоксазола часто считается препаратом первого выбора. Острый синусит следует лечить как минимум 14-дневным курсом, поскольку это дает врачу наилучшую возможность полностью устранить организм и, таким образом, избежать развития хронического синусита.Дополнительные несколько дней терапии могут помочь обеспечить полное искоренение болезни. Хотя ни один антибиотик не был одобрен в Канаде специально для лечения хронического синусита, амоксициллин-клавуланат — хороший первый выбор. Клиндамицин также обеспечивает хорошее покрытие, особенно против анаэробных видов, однако сообщается о более высокой заболеваемости инфекциями Clostridium diffucile по сравнению с другими антибиотиками.30 В качестве альтернативы, добавление метронидазола к пенициллинам покроет спектр возможных патогенов.Хронический синусит по своей природе устойчив к медикаментозному лечению и может потребовать 4-6 недель приема антибиотиков. Исследования показали, что существует основная причина остеомиелита, и поэтому было бы целесообразно шесть или более недель терапии антибиотиками.31 Инфекции пазух могут распространяться за пределы их полостей на орбиты и полость черепа. Орбитальные и периорбитальные осложнения синусита, как правило, возникают у пациентов в возрасте до 6 лет, хотя орбитальные осложнения у детей старшего возраста и взрослых, как правило, более серьезны.Внутричерепные осложнения, хотя и редко, могут иметь разрушительные последствия.30,32
Для лечения синусита прописаны многие другие фармакологические добавки. Местные сосудосуживающие средства, такие как фенилэфрин гидрохлорид 0,5% и оксиметазолин гидрохлорид 0,05%, обеспечивают почти немедленное облегчение симптомов за счет сокращения воспаленной слизистой оболочки носа. Использование этих агентов в течение более длительного периода времени сопряжено с высоким риском отскока. Если снятие застойных явлений необходимо более трех дней, рекомендуются пероральные противозастойные средства.23 Кортикостероиды для местного применения помогут уменьшить воспаление в устье носовых пазух и, следовательно, увеличить диаметр устья, однако убедительных научных данных, позволяющих предположить их применение при остром синусите, нет.32,33 Их применение можно рассмотреть у пациентов с аллергией. ринит или полипы носа. Обычное использование антигистаминных препаратов следует использовать только для пациентов, у которых наблюдаются признаки синусита в сочетании с признаками аллергии. Антигистаминные препараты не показаны, поскольку при синусите вырабатывается мало или совсем отсутствует гистамин, а высыхание слизистой оболочки носа может вызвать сгущение секрета, что контрпродуктивно для целей терапии.Наконец, пациенты с инфекциями носовых пазух часто запрашивают анальгетики. Комбинированные препараты нестероидных противовоспалительных препаратов (НПВП) или ацетаминофена с противоотечным средством легко доступны в виде безрецептурных средств. Обеспокоенность синдромом Рейеса у детей и желудочно-кишечным кровотечением у взрослых может привести к выбору ацетаминофена в качестве препаратов первой линии. Кроме того, пациенты с астмой и полипами носа могут проявлять чувствительность к АСК и НПВП, поэтому им следует избегать применения таких комбинированных продуктов.
Роль грибковых элементов при хроническом синусите получает все большее признание. В то время как чистый синусит типа «грибкового шарика» встречается редко, грибы часто связаны с агрессивным эозинофильным воспалением на уровне слизистой оболочки. Лечение может быть проблематичным и требует управления воспалительным процессом, а также связанными с ним патогенами. Поиск подходящего противогрибкового препарата для местного применения продолжается.
Некоторые немедикаментозные меры были рекомендованы для лечения острого синусита.Несмотря на отсутствие серьезных научных доказательств их эффективности, они действительно обеспечивают кратковременное облегчение симптомов. Солевые спреи или орошение увлажняют слизистую оболочку носа и антрального отдела и могут помочь разжижить выделения. Вдыхание пара также разжижает и смягчает корку в носу, а также увлажняет сухую воспаленную слизистую. Острая пища, такая как хрен или чеснок, или вяжущие вещества, такие как сосновое масло, эвкалипт и ментол, могут принести дополнительную пользу, облегчая приток воздуха и уменьшая духоту.32,33
Для недавнего и более всестороннего обсуждения паттернов устойчивости бактерий, а также действия антибиотиков и дополнительных препаратов, их дозировки, стоимости, комплаентности и побочных реакций, читатель может обратиться к статье Халперна и др. 34
Пациентов, которые не поддаются лечению или у которых развиваются рецидивирующие инфекции и осложнения, следует направлять к челюстно-лицевому хирургу или отоларингологу для дальнейшего обследования и лечения (рис. 3).Хирургическое лечение хронического синусита эволюционировало от традиционных методов, таких как антральный лаваж, интраназальная антростомия и процедуры Колдуэлла-Люка, до более современной эндоскопической хирургии, называемой функциональной эндоскопической хирургией синуса (FESS). FESS позволяет осуществлять прямую визуализацию и точное местоположение аномалий, а также восстановление нормального дренажа с минимальной инвазивностью. Результаты FESS хорошие, с сообщенным уровнем успеха 80-90% при небольшом количестве компиляций35. Это одна из наиболее распространенных хирургических процедур, выполняемых в Северной Америке.Основная цель хирургического лечения — восстановить дренаж путем устранения причин обструкции (например, поилпов) и расширения естественной устья пазух.
РЕЗЮМЕ
Непосредственная близость верхнечелюстной пазухи к ротовой полости делает ее общей клинической проблемой для практикующих врачей и стоматологов. По этой причине стоматологи должны быть знакомы с анатомией, физиологией и патологией этой сложной области. Синусит часто принимают за стоматологическое заболевание, и нужно уметь распознавать, диагностировать и адекватно лечить это распространенное заболевание.Недостаточное лечение может привести к более хроническим и рецидивирующим заболеваниям.
Д-р Пинн — хирург-стоматолог и челюстно-лицевой хирург региональной больницы Тандер-Бей и адъюнкт-профессор Университета Лейкхед, Тандер-Бей, Онтарио.
Доктор Ниш — хирург-стоматолог и челюстно-лицевой хирург, Больница для детей, Торонто, Онтарио.
Доктор Макканн — хирург-стоматолог и челюстно-лицевой хирург, частная практика, Ватерлоо, Онтарио.
Доктор Тернер — отоларинголог, главный хирург, региональная больница Тандер-Бей, Тандер-Бей, Онтарио.
Доктор Айриш — адъюнкт-профессор кафедры отоларингологии и хирургической онкологии, Университет Торонто, Центр головы и шеи Уортон, Госпиталь принцессы Маргарет, Торонто, Онтарио.
Oral Health приветствует эту оригинальную статью.
СПИСОК ЛИТЕРАТУРЫ
1.Ревонта М., Блокманис А. Синусит. Can Fam Physician 1994; 40: 1969-76
2.Ransom JS. Гайморит: диагностика и лечение. Medscape Respiratory Care 1997; 1 (8) www.medscape.com
3.Tichenor WS.Синусит: Практическое руководство для врачей. Medscape Respiratory Care 1997; 1 (7) www.medscape.com
4.Durr DG, Desrosiers MY. Хронический синусит: неуловимый диагноз. Может J Диагностика. 1998; 15 (12): 75-81.
5. Национальный индекс болезней и терапии. Эмблер, Пенсильвания: IMS America Ltd, 1988-1989: 487-8.
6.Kreisberg MK. Атипичная одонталгия: дифференциальная диагностика и лечение. J Am Dent Assoc. 1982; 104: 852-4.
7.Рихани А. Верхнечелюстной синусит как дифференциальный диагноз при синдроме болевой дисфункции височно-нижнечелюстного сустава.Oral Surg Oral Med Oral Pathol 1985; 53: 97-100.
8.Хайдар З. Лицевая боль необычного происхождения. Oral Surg Oral Med Oral Pathol 1987; 63: 748-9.
9.Maloney PL, Doku HC. Гайморит одонтогенного происхождения. J Can Dent Assoc, 1968; 34 (11): 591-603.
10. Киркпатрик Д.А. Первая линия лечения синусита у взрослых и детей. В кн .: Лечение синусита в клинической практике №2. Торонто, The Medicine Group (Canada) Ltd., 1992; 1-9.
11.Lanza D, Kennedy DW. Определен риносинусит у взрослых.Otolaryngol Head Neck Surg 1997; 117 (3pt2): S1-7.
12.Hadley JA, Schaefer SD. Клиническая оценка риносинусита: история болезни и физикальное обследование. Отоларингол Хирургия головы и шеи 1997; 117 (3pt2): 58-71.
13. Дейли К.Л., Сандэ М. Насморк: инфекция придаточных пазух носа. Заражение Dis Clin North Am. 1988; 2 (1): 131-47.
14. Хоук М., Шанкар Л. В: Управление синуситом в клинической практике № 1. Торонто, The Medicine Group (Canada) Ltd., 1992; 1-12.
15. Калинер М.А., Осгуторп Дж. Д., Файерман П., Анон Дж., Георгитис Дж., Дэвис М. Л. и др.Синусит: от скамейки к постели. Текущие открытия, будущие направления. J Allergy Clin Immunol 1997; 99 (6pt3): 5829-48.
16.Heath C. Травмы и болезни челюстей. J&A Черчилль, Лондон. 1972, с.94-103.
17. Абрахамс Дж. Дж., Глассберг Р. М.. Стоматологические заболевания: часто нераспознанная причина аномалий гайморовой пазухи. AJR 1996; 166: 1219-1223.
18. Манделл Г.Л., Дуглас Р.Г., Беннетт С.Е. Принципы и практика инфекционных заболеваний. 4-е изд. Нью-Йорк: Черчилль Ливингстон; 1995: 585-90.
19. Брук И. Бактериологические особенности хронического синусита у детей. JAMA 1981; 246: 967-9.
20. Сандлер NA, Johns FR, Braun TW. Достижения в лечении острых и хронических синуситов. Журнал J Oral Maxillofac Surg 1996; 54 (8): 1005-13.
21. Топазиан Р.Г., Гольдберг М.Х. Оральные и челюстно-лицевые инфекции. 3-е изд. Филадельфия: Сондерс; 1994.
22. Станкевич Дж., Осгуторп Дж. Д.. Медикаментозное лечение гайморита. Отоларингология — хирургия головы и шеи. 1994; 110: 361-6.
23.Stafford CT. Клиницисты видят синусит. Отоларингология — хирургия головы и шеи. 1990; 103: 5 (Часть 2) 870-875.
24. Кеннеди DW. Обзор: лечение синусита первой линии. Отоларингология — хирургия головы и шеи. 1990; 103: 5 (Часть 2) 845-847.
25.Либготт Б. Стоматологические аспекты верхнечелюстной пазухи. Стоматологический журнал Университета Торонто. 1 (2): 35-38, 1998.
26. Абубакер АО. Прикладная анатомия гайморовой пазухи. В DM Laskin, EJ Dierks (ред.): Диагностика и лечение заболеваний и нарушений верхнечелюстной пазухи.Клиники челюстно-лицевой хирургии Северной Америки.
27.Reilly JS. Цикл синусита. Отоларингология — хирургия головы и шеи. 1990; 103: 5 (Часть 2) 856-862.
28.Zinreich SJ. Визуализация придаточных пазух носа. Отоларингология — хирургия головы и шеи. 1990; 103: 5. (Часть 2) 863-869.
29. Low DE, Desrosiers M, McSherry J, et al. Практическое руководство по диагностике и лечению острого синусита. Can Med Assoc J 1997; 156 (6 доп.): S1-S14.
30. Киркпатрик Д.А. Лечение синусита первой линии у взрослых и детей.В кн .: Лечение синусита в клинической практике №2. Торонто, The Medicine Group (Canada) Ltd., 1992; 1-9.
31. Hadley JA et al. Риносинусит: диагностика и лечение. Американская академия отоларингологии, Фонд хирургии головы и шеи, Inc. 1998
32. Джулиан Р.С. Верхнечелюстной синусит: обоснование медикаментозного и хирургического лечения. В DM Laskin, EJ Dierks (eds): Diagnosis and Treatment of Diseases and Diorders of the Maxillary Sinus. Клиники челюстно-лицевой хирургии в Северной Америке.1999; 11 (1) 69-83.
33.Druce HM. Дополнения к медикаментозному лечению синусита. Отоларингология — хирургия головы и шеи. 1990; 103: 5 (Часть 2). 880-883.
34. Халперн, Л. Р., Мартин Р. Дж. Картер Дж. Б. Фармакотерапия риносинусита: протоколы лечения у взрослых и детей. В: Ogle OE (ed) Pharmacology. Клиники челюстно-лицевой хирургии в Северной Америке. 2001; 13 (1) 49-64.
35. Шахин Дж. Очистка воздуха: заложенность носа и гайморит. Может J Диагностика.1999; 16 (10): 111-122.
36. Диагностика и лечение острого синусита: Справочник по первичной медико-санитарной помощи. Core Health Inc, Миссиссауга, Онтарио, 1997
37. Осгуторп Дж. Д. Риносинусит у взрослых: диагностика и лечение. Я семейный врач. 2001; 63: 69-76.
.Эндоскопическое хирургическое лечение хронического гайморита стоматологического происхождения
Джеймс Д. Гулд, доктор медицинских наук, FACS
Джеймс Д. Гоулд, доктор медицины FACS ИСТОРИЯ ВОПРОСА Баллонные устройства увеличивают суженные устья пазух и пути оттока путем ремоделирования окружающей кости и структур околоносовых пазух.Многочисленные исследования продемонстрировали
Дополнительная информацияКодирование эндоскопической хирургии носовых пазух
Кодирование Аудио-семинар / веб-семинар по эндоскопической хирургии носовых пазух 31 июля 2008 г. Практические инструменты для обучения на семинаре Авторское право 2008 г., Американская ассоциация управления информацией в области здравоохранения. Все права защищены. Заявление об ограничении ответственности
Дополнительная информацияХирургия лобной пазухи
Хирургия лобной пазухи Стивен Д.Плетчер, доктор медицины, доцент кафедры отоларингологии хирургии головы и шеи Калифорнийского университета, Сан-Франциско. Раскрытие информации. Соавтор патентной заявки
Дополнительная информацияЧто такое баллонная синупластика?
Что такое баллонная синупластика? Болезненные симптомы, связанные с хроническим синуситом, могут быть огромными. Если симптомы трудно контролировать с помощью одних лекарств, ваш основной врач может направить вас по номеру
. Дополнительная информацияМЕЖДУНАРОДНЫЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ
МЕЖДУНАРОДНЫЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ Совместная магистерская программа: имплантология и стоматологическая хирургия (M.Sc.) Базовые модули: Список отдельных модулей Базовый модуль 1 Основные принципы общей и стоматологической медицины
Дополнительная информацияЗаболевания носа и носовых пазух
Заболевания носа и носовых пазух. Хроническая заложенность носа. Дополнительная информация
Синусовая головная боль vs.Мигрень
Синусовая головная боль и мигрень Джон М. Делгаудио, доктор медицины, профессор FACS и заместитель заведующего отделением ринологии и хирургии носовых пазух отоларингологии Медицинский факультет Университета Эмори 1 Проблемы с синусовой головной болью
Дополнительная информацияКорпоративная медицинская политика Септопластика
Корпоративная медицинская политика. Септопластика Имя файла: Происхождение: Последняя проверка CAP: Следующая проверка CAP: Последняя проверка: септопластика 4/1999 8/2015 8/2016 8/2015 Описание процедуры или услуги Есть много потенциальных
Дополнительная информацияНормальная компьютерная томография грудной клетки
Нормальная компьютерная томография грудной клетки Сердце, левый и правый желудочки выглядят светлее (контрастный краситель) Ткань груди Грудная кость (грудина) Ткань груди Левое легкое (темная область) Правое легкое (темная область) Основное ребро
Дополнительная информацияЛечение ороантральной фистулы
Клара Соклер 1 Ваня Вуксан 2 Томислав Лаук 3 1 Клиническое отделение хирургии полости рта Клиническая больница Дубрава, Загреб 2 Поликлиника стоматологической медицины, Загреб 3 Институт антропологии, Загреб Резюме
Дополнительная информацияОдносторонние носовые полипы
Односторонние носовые полипы Это руководство является продолжением руководства по риносинуситу, но касается только одностороннего носового полипа.Подобным образом формируется большинство односторонних полипов носа
Дополнительная информацияЗубная боль не-стоматологического происхождения
Зубная боль не стоматологического происхождения Эта брошюра выпущена Американской академией орофациальной боли. Американская академия орофациальной боли — это организация профессионалов здравоохранения, стремящаяся облегчить
Дополнительная информацияШАРИКОВАЯ РАСШИРЕНИЯ ОСТАТОЧНОЙ КОСТИ
BALLOON SINUS OSTIAL DILATION Дата вступления в силу: 11 марта 2014 г.ПОЛИТИКА / КРИТЕРИИ A. Использование баллонной пазухи
Дополнительная информацияМЕДИЦИНСКИЙ ЦЕНТР ВАСДХС
МЕДИЦИНСКИЙ ЦЕНТР VASDHS Программа ординатуры общей практики в Медицинском центре системы здравоохранения Сан-Диего по делам ветеранов — это годичная программа повышения квалификации, аккредитованная Комиссией на
Дополнительная информацияЛуиджи Вито Стефанелли, Д.Англ., DDS
ЛИОН, 27–28.09.2013 Луиджи Вито Стефанелли, доктор наук, младший научный сотрудник отделения стоматологии, Римский университет Ла Сапиенца, Италия, Школа стоматологии. Частнопрактикующий стоматологический кабинет Stasi
Дополнительная информация .
 стоматологическая патология, оставшаяся без внимания врача-пародонтолога;
стоматологическая патология, оставшаяся без внимания врача-пародонтолога; повышение температуры тела;
повышение температуры тела; провести рентгенографию верхней челюсти;
провести рентгенографию верхней челюсти; высока вероятность нарушения мозгового кровообращения;
высока вероятность нарушения мозгового кровообращения; ультравысокочастотная терапия;
ультравысокочастотная терапия; свежевыжатый сок алоэ для улучшения отхождения слизи;
свежевыжатый сок алоэ для улучшения отхождения слизи; Посещать стоматолога для профилактического осмотра, а при появлении болезненности зуба – проводить его лечение.
Посещать стоматолога для профилактического осмотра, а при появлении болезненности зуба – проводить его лечение. Проникновение пломбировочного состава в пазуху. Так как из-за специфических особенностей расположения задних зубов верхней челюсти их корни находятся на близком расстоянии от гайморовой пазухи. В терапии запущенного состояния с последовательной очисткой и пломбированием каналов, встречаются случаи занесения материала для пломбы в канал и непосредственно в пазуху. Организм человека расценивает ее в качестве чужеродного тела, а проявленная реакция выражается нагноением с болевыми ощущениями,
Проникновение пломбировочного состава в пазуху. Так как из-за специфических особенностей расположения задних зубов верхней челюсти их корни находятся на близком расстоянии от гайморовой пазухи. В терапии запущенного состояния с последовательной очисткой и пломбированием каналов, встречаются случаи занесения материала для пломбы в канал и непосредственно в пазуху. Организм человека расценивает ее в качестве чужеродного тела, а проявленная реакция выражается нагноением с болевыми ощущениями,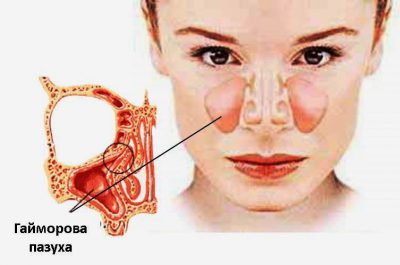 гнойный,
гнойный, боль на лице, на стороне воспаленной пазухи,
боль на лице, на стороне воспаленной пазухи, назначение антибиотиков после проведения исследования мазка из носовых пазух (Макропен, Аугментин, Супракс),
назначение антибиотиков после проведения исследования мазка из носовых пазух (Макропен, Аугментин, Супракс), повреждение слизистой в носовой полости – трещины, припухлости,
повреждение слизистой в носовой полости – трещины, припухлости,