🦷Боль в щеке после анестезии. Это нормально?
Выбор обезболивающего средства в каждом конкретном случае обусловлен особенностями заболевания и индивидуальными показателями здоровья пациента. Так, небольшой кариес можно лечить без анестезии. Лечение кариеса средней степени, пульпита и периодонтита обязательно осуществляет с анестезией. Сам укол абсолютно не чувствуется пациентом: перед тем как сделать укол, мы используем аппликационную анестезию, исключающую чувствительность щеки, нёба или десны. В обязательном порядке анестезия проводится при удалении зубов. Дозировка обезболивающего зависит от возраста, веса пациента, предполагаемой продолжительности лечебной процедуры и других факторов.
В некоторых случаях пациенты сообщают о дискомфорте через несколько часов после лечебной процедуры. Как правило, беспокоит небольшая боль в области укола и небольшой отек щеки. Спешим вас уверить – это нормальная реакция организма на медикаменты, обусловленная вашим личным порогом чувствительности. Эти ощущения не представляют никакой опасности и не требуют обращения к специалисту. Небольшая боль после удаления зуба, в процессе которого были сделаны надрезы десны, — тоже абсолютно нормальна. При необходимости наши стоматологи рекомендуют обезболивающие препараты, которые нужно принять для исчезновения неприятных симптомов спустя несколько часов после лечения.
Другой вопрос, если боль достаточно интенсивна, сопровождается повышением температуры тела и заметным отеком. В этом случае нужно обязательно сообщить о симптомах лечащему врачу. Не следует терпеть боль и пить анестетики, если боль держится более двух дней после стоматологической процедуры.
В любом случае, не стоит волноваться, если после удаления зуба у вас, к примеру, повысилась температура или появился небольшой отек.
Будьте здоровы и обращайтесь к специалистам своевременно!
Уплотнение после прыща — осталось под кожей, как убрать, не проходит, выдавливания, фото
Часто бывает такое, что после длительной борьбы с прыщами кожа вроде бы очищается, но проблема никуда не уходит.
Потому что на месте прыща остается уплотнение, шрам или пятно.
Это не только косметическая проблема, причиняющая человеку эстетические неприятности.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Любое уплотнение после прыща свидетельствует о том, что воспалительный процесс продолжается и на этом месте опять может появиться гнойник.
Причины
Прыщи и фурункулы – это воспаление протока сальной железы. Часто гной скапливается не только не ее поверхности, но и глубоко под кожей.
И не всегда исчезновение прыща означает, что проток полностью очищен, гной может остаться, образуя уплотнение.
Чаще всего оно возникает после выдавливания прыща, но может быть и при неправильном лечении высыпаний.
Считается, что уплотнения остаются после прыщей по нескольким причинам.
- При неправильном механическом удалении прыщей инфекция попала в ранку, и зреет подкожное воспаление. Оно скоро прорвется новым прыщом, который вылечить будет уже сложнее.
- Из-за отсутствия лечения или при своевременном удалении прыща гной вышел не полностью , и часть его осталась под кожей. Такая шишка часто долго не проходит.
 В некоторых случаях она сама рассасывается, но чаще всего на этом месте скоро созреет новый гнойник.
В некоторых случаях она сама рассасывается, но чаще всего на этом месте скоро созреет новый гнойник. - После слишком агрессивного выдавливания прыща на этом месте образуется рубцовая ткань.
- Уплотнения на месте прыщей могут появляться из-за нарушения обмена веществ, неправильного питания или эндокринных заболеваний.
Как появляются следы после акне
В процессе заживления поврежденной ткани после удаления прыща или исчезновения угревой сыпи организм образует в этом месте коллагеновые волокна.
Они заполняют зону бывшего акне.
Ранка заживает медленно, поэтому в этом месте ощущается уплотнение, которое состоит из рубцовой ткани.
Такие шрамы – частое явление у людей с тонкой чувствительной кожей. У них уплотнения и шрамы остаются даже без выдавливания прыщей.
Фото: следы после акне
Почему образуются шрамы
Не всегда после прыщей появляются заметные шрамы.
Чаще всего это случается после механического удаления больших гнойников. На месте ранки образуется рубцовая ткань, которая может отличаться от окружающей кожи цветом и плотностью.
Скорость рубцевания этой ранки зависит от иммунитета человека и обмена веществ.
Иногда такие шрамы держатся очень долго и портят внешний вид.
Борьба с рубцами
Лучше всего на вопрос, как убрать рубцы и шрамы, ответят в косметическом салоне.
Фото: современные методики позволяют успешно бороться с постакне
Существует много процедур, очищающих кожу от таких уплотнений.
Во многих случаях только глубокая чистка лица может разгладить кожу и сделать рубцы менее заметными.
Косметологи предлагают для этого несколько процедур.
- Ультразвуковая чистка помогает разгладить мелкие морщинки и шрамы.
- Профессиональный пилинг хорошо убирает рубцы и шрамы на лице.
 Есть несколько его видов: механический, химический и аппаратный. Такая процедура показана не всем и имеет много противопоказаний.
Есть несколько его видов: механический, химический и аппаратный. Такая процедура показана не всем и имеет много противопоказаний. - Глубокие шрамы можно убрать с помощью лазерной дермабразии. Лазерный луч помогает разгладить кожу даже в том случае, если рубец образовался год назад или больше.
Видео: «Следы от прыщей»
Что делать, если после фурункула появилась шишка
Если обратиться с такой проблемой к врачу, скорее всего он назначит антибактериальные и противовоспалительные препараты.
Ведь чаще всего, если осталось уплотнение после фурункула, значит под кожей идет воспалительный процесс. Это может случиться при неправильном удалении прыща, когда гной пошел не наружу, а внутрь, или часть его осталась под кожей.
Необходимо как можно скорее удалить инфекцию и предотвратить образование нового гнойника.
Фото: шишка после фурункула
Если образовалась опухоль
Когда уплотнение небольшое и со временем оно рассасывается, беспокоиться не стоит.
Но если после выдавленного прыща появилась опухоль, лучше обратиться за консультацией к дерматологу. Чаще всего такое случается у людей с чувствительной кожей.
При надавливании происходит прилив крови и развивается отек.
В этом случае хорошо помогают холодные компрессы или кубики льда. Можно также использовать йодную сетку или содовый компресс.
Бывает и так, что опухоль вызвана попаданием инфекции под кожу и сильным воспалительным процессом.
Фото: при появлении опухоли надо немедленно обратиться к врачу
Если ощущается боль, на лице наблюдается ассиметрия, повышается температура тела – необходимо срочно обратиться к врачу.
Как убрать уплотнение после прыща
Если человек замечает, что после прыща под кожей осталось уплотнение, то нужно знать, как можно его убрать.
Ведь чем быстрее начата борьба с такими шишками, тем лучше.
Для борьбы с уплотнениями очень эффективны некоторые лекарственные препараты. Особенно часто используется «Левомеколь», мазь Вишневского, салициловый спирт.
Фото: ихтиоловая мазь вытягивает гной
Ответ на вопрос, чем убрать уплотнение после прыща, могут дать и рецепты народных целителей:
- настойка календулы хорошо снимает воспалительный процесс и обеззараживает;
- можно приложить к шишке лист алоэ, он быстро вытянет содержимое наружу;
Фото: алоэ вытягивает гной и снимает воспаление
- эффективно вытягивает гной также соляной раствор, из которого можно сделать примочки;
- маска из мякоти огурца не только увлажняет кожу, но и разглаживает мелкие рубцы;
- нужно несколько раз в день смазывать уплотнения лимонным соком;
- эффективно рассасывает уплотнения и рубцы маска из бодяги: полчайной ложки порошка смешать с 3 ложками оливкового масла.
Косметическими средствами
Но бывает так, что уплотнение образовалось не из-за воспалительного процесса или инфекции.
При повреждении кожи в процессе выдавливания прыщей появляется рубцовая ткань.
Такие уплотнения народными средствами убрать сложно, а нужно действовать быстро. Легко рассасываются свежие рубцы и шрамы, которые образовались 1-2 месяца назад, не больше.
Для борьбы с ними можно использовать специальные косметические средства.
- Ежедневно нужно пользоваться очищающими лосьонами и тониками, которые не только удаляют грязь, но и помогают в обновлении верхнего слоя эпидермиса.
- Для более эффективного очищения 1-2 раза в неделю нужно применять специальные маски и скрабы.
- Можно использовать рассасывающие мази, например, «Контратубекс», «Келофибразе», «Кело Кот», «Дерматикс», «Медерма» и другие.
Фото: Контрактубекс разглаживает рубцы после акне
Почему воспалился после выдавливания
Это очень частая проблема. Поэтому все врачи предупреждают, что выдавливать прыщи нельзя.
Поэтому все врачи предупреждают, что выдавливать прыщи нельзя.
- Особенно, если он локализуется на щеке или подбородке. В этом месте очень чувствительная кожа и много мелких капилляров, поэтому легко занести инфекцию.
- Кроме того, при неправильном процессе выдавливания прыща гной может пойти не наружу, а внутрь. Это приводит к образованию подкожного гнойника.
- Особенно опасно такое воспаление на лице и в паху. Тонкая кожа и обилие кровеносных сосудов способствует распространению инфекции по всему организму.
Стал красным
Если после удаления прыща образовалось красное пятно, это может быть не только от воспаления.
Возможно, были повреждены мелкие капилляры. Это можно узнать по тому, что уплотнение при надавливании кровит. Чтобы восстановить кровообращение и укрепить сосуды нужно обрабатывать это место специальными препаратами.
Как избавиться от красных пятен на месте прыща с помощью народных средств?
- Несколько раз в день протирать это место крепким отваром петрушки. Можно использовать также сок этой травы, который обладает отбеливающим действием.
- Хорошо осветляют пятна после прыщей маски из глины. Нужно зеленую или голубую косметическую глину развести теплой водой и добавить несколько капель эфирного масла розмарина. Такая маска наносится легкими массирующими движениями и оставляется на 20 минут.
Чем обработать
Чтобы не занести инфекцию при выдавливании прыща необходимо обрабатывать это место до и после процедуры.
- Используются для этого спиртосодержащие растворы: настойка календулы, салициловый или обычный спирт.
- Хорошо обрабатывать выдавленные прыщи перекисью водорода или йодом.
- Для быстрейшего заживления ранки и предотвращения воспаления используются антибактериальные мази, например, «Левомицетиновая», «Тетрациклиновая» или «Левомеколь».
Чтобы прыщи не оставили после себя никаких следов, лечить их нужно правильно. Регулярно очищать кожу и обрабатывать удаленный гнойник антисептическими средствами.
Регулярно очищать кожу и обрабатывать удаленный гнойник антисептическими средствами.
Видео: «Как избавиться от прыщей»
6 причин шишки на щеке у кота
Если вы заметили у своего питомца неизвестное новообразование около носа или у роста усов, обратите внимание на поведение кошки. Игнорировать данное состояние нельзя. Ведь возникает шишка на щеке у кота из-за множества причин, которые могут привести к серьезным заболеваниям или смерти животного.
Основные причины появления уплотнения на щеке:
- Акне. Безобидные прыщи появляются из-за нарушений пищеварения, неправильного образа жизни кота, недостаточного ухода за ним.
- Укус. Щека опухает из-за токсичных веществ, которые выделяются при укусе пчел, ос, шмелей. Также шишка в виде отечности может возникнуть после схватки с другим котом или собакой.
- Абсцесс. Гнойная шишка возникает по причине попадания инфекции в кожу. Иногда такая реакция может быть спровоцирована вросшим или сломанным усиком.
- Аллергия. У кота может развиться аллергия или повышенная чувствительность на продукты, медикаменты, пластиковую посуду, аксессуары, игрушки.
- Гематома. Кровоизлияние в тканях щек возникает из-за травм и ударов.
- Воспаление мышц. Новообразование возникает из-за инфекций, паразитов, переохлаждений. Такое состояние может привести к некрозу тканей.
© shutterstock
Осмотрите место шишки, ощупайте ее. Если кожные покровы, окружающие ее, горячие, внутри происходит воспалительный процесс, опухоль наполнена гноем. Если на увеличенной щеке видны повреждения, есть риск инфекционного заражения.
Стоматологические заболевания
Шишка в области щек и отделение гноя из глаза у кошки являются симптомом стоматологического заболевания. Основные патологии ротовой полости, которые приводят к увеличению окружающих тканей:
Основные патологии ротовой полости, которые приводят к увеличению окружающих тканей:
- Заболевания десен. Основная причина развития воспаления – это вирусные инфекции.
- Стоматит. В данном случае опухшая щека и пораженная воспалением шея не дает кошке нормально открыть рот, а прием еды вызывает сильную боль.
- Флюс. Гной накапливается в надкостнице и зубе, может распространяться на соседние органы. При длительном течении абсцесса воспалительный процесс начинается в ухе и глазах.
Любое из заболеваний проходит очень болезненно, поэтому кошке необходимо давать болеутоляющие средства. Затягивать с лечением не стоит, со временем воспаление может привести к исхуданию животного, деформации челюсти, некрозу тканей.
Злокачественные новообразования
Рак ротовой полости встречается не часто, но у трех котов из ста он становится причиной новообразований в области роста усов. Поэтому если у кошки появилась шишка на щеке, обратитесь к ветеринару.
Причиной такого серьезного заболевания становится частое курение хозяина в присутствии питомца, ненатуральное питание, основанное на кошачьих консервах. Чаще всего диагностируется плоскоклеточный рак или фибросаркома.
Лечение таких заболеваний не проводится дома, назначается хирургическое удаление шишки на щеке. Для предотвращения появления метастазов проводится химиотерапия. Однако при прогрессирующей опухоли и запущенном заболевании, кошку невозможно вылечить.
© shutterstock
Лечение
Лечение кота проводится в ветеринарной клинике и зависит от причины, вызывающей опухоль. Основные терапевтические мероприятия по удалению шишки на щеке:
- Назначение медикаментов: антисептики, антибиотики, противовоспалительные мази и гели, антигистаминные препараты, кортикостероиды, НПВС.
- Прикладывание холодного компресса к опухшему месту.
- Лучевая и химиотерапия.
- Удаление гноя, установка дренажной трубки.

Если вы не сразу заметили шишку, и у кошки лопнула опухоль на щеке, необходимо срочно обратится к ветеринару. В открытую рану может быть занесена инфекция, к тому же кот не сможет есть и пить из-за сильной боли при открывании пасти.
причины, диагностика, методика лечения – стоматология Президент
Флегмона, абсцесс и периостит (флюс) – это разные степени гнойных воспалительных заболеваний челюстно-лицевой области. Чаще всего проявляются на фоне запущенного кариеса.
Содержание
Флюс
В современной медицине термина «флюс» как такового больше не существует. Некогда востребованное слово теперь заменено на «одонтогенный периостит».
Периостит является первой стадией воспаления челюсти, которое практически всегда возникает вследствие запущенного кариеса. Редко проявляется в результате ушиба, попадания болезнетворных бактерий в карман между зубом и десной. Предпосылкой может быть пролеченный ранее пульпит.
Симптомы:
- постоянная зубная боль, усиливающаяся при надавливании или постукивании по зубу;
- сильное разрушение зуба;
- отек тканей вокруг зуба;
- припухлость щеки;
- в особо тяжелых случаях – повышение температуры тела.
Абсцесс – вторая стадия воспаления
Абсцесс функционально практически не отличается от периостита. Симптомы в данном случае те же. Гной, как и при флюсе, ограничен надкостницей, однако может проникнуть более глубоко в ткани.
Флегмона – опасное упущение
Флегмона является третьей, самой тяжелой стадией гнойного воспаления в тканях вокруг зуба. Гной в данном случае не ограничивается одной лишь надкостницей, а свободно гуляет по тканям, нередко проникая в лицевые мышцы, шейные отделы, а за ними и в трахею, пищевод, сердце.
ВАЖНО! Если флегмону вовремя не вылечить, она может привести к смертельному исходу!
Лечение периостита, абсцесса
Первым и самым главным шагом в лечении флюса является посещение врача. Во время процедуры стоматолог делает надрез во рту, выпуская скопившийся гной, после чего в ранку вставляется так называемый дренаж – резиновая полоска. Далее лечение продолжается дома при помощи назначенных противовоспалительных средств.
Лечение абсцесса отличается от ликвидации периостита только сроком ношения дренажа. Обычно резиновая полоска находится во рту несколько дольше.
Что происходит после лечения?
Обычно первые 2 дня сохраняются неприятные ощущения, хотя температура тела постепенно начинает снижаться, а боль уже не такая явная. Резкое улучшение состояния и внешнего вида наступает на третьи сутки.
Инфильтрат – уплотнение ткани в очаге воспаления – может сохраняться еще довольно долго. Постепенно «шишка» должна рассосаться.
Дренаж – резиновая полоска – должен оставаться в ране еще некоторое время после процедуры. Он не дает разрезу затянуться раньше срока, оставляя открытым путь для выхода гноя. Категорически запрещается каким-либо образом расшатывать, выталкивать, поправлять дренаж. Если полоска выпала, сразу обратитесь к врачу. Позвоните специалисту и в том случае, если через 12 часов после вскрытия флюса вам не стало лучше.
Запрещено при воспалении:
- делать согревающие компрессы и перевязки;
- самостоятельно назначать себе антибиотики и иные лекарства;
- принимать обезболивающие средства перед визитом к врачу;
- пить аспирин (до и после вскрытия).
Напоследок хочется сказать одно: пожалуйста, не бойтесь идти к врачу при первых симптомах кариеса. Лечить зуб все же менее болезненно, чем потом пытаться справиться с воспалением в тканях. Берегите себя!
Смотрите также
Твердое уплотнение под кожей: Причины и изображения
Причины образования твердого уплотнения под кожей могут включать:
Кисты
Киста — это закрытый карман ткани, содержащий жидкость или мусор. Кисты могут образовываться на любом участке тела. Их текстура зависит от материала, застрявшего внутри кармана.
Кисты могут образовываться на любом участке тела. Их текстура зависит от материала, застрявшего внутри кармана.
Киста может развиться из-за закупорки сальной железы или волосяного фолликула. Кисты кажутся мягкими волдырями, когда они находятся близко к поверхности кожи, но они могут ощущаться как твердые комки, когда они развиваются глубже под кожей.
Твердая киста у поверхности кожи обычно содержит застрявшие мертвые клетки кожи или белки. Типы кист включают:
Кисты редко требуют лечения, они часто перестают расти, а затем исчезают сами по себе. В некоторых случаях черная точка может развиться около центра кисты. Когда это происходит, киста может лопнуть, выпуская белые или желтые выделения.
Инфекционная киста, которая красная, опухшая или болезненная, может потребовать медицинского лечения, например:
- антибиотиков
- аспирации иглы
- инъекций кортикостероидов
- хирургической процедуры по удалению кисты
Дерматофиброма
Дерматофиброма твердые коричневые или красные комочки под кожей.Обычно они развиваются на открытых участках кожи, таких как ноги, руки и спина. Дерматофибромы не перерастают в рак.
Как правило, люди с дерматофибромами не испытывают других симптомов. Однако в некоторых случаях дерматофиброма может вызывать зуд, раздражение или болезненность при прикосновении.
Дерматофиброма развивается, когда избыток клеток накапливается в самом толстом слое кожи, который называется дермой.
Точная причина дерматофибром остается неясной, но потенциальные причины включают:
- травмы или повреждения кожи
- укусы насекомых или пауков
- осколки
Дерматофибромы обычно не требуют лечения, но они, как правило, остаются на поверхности кожи. кожа на всю оставшуюся жизнь человека.
Люди могут попросить врача удалить дерматофиброму хирургическим путем, если дерматофиброма выглядит некрасивой или находится в беспокоящей области.
Другие варианты лечения удаляют только часть дерматофибромы. К ним относятся:
- замораживание жидким азотом
- инъекции кортикостероидов
- удаление верхних слоев новообразования
- удаление его центра
Увеличение лимфатических узлов
Лимфатические узлы — это маленькие железы, которые фильтруют вредные вещества из лимфатической жидкости , которая представляет собой прозрачную жидкость, которая движется по лимфатическим сосудам.
Эти маленькие бобовидные железы являются важным компонентом иммунной системы. Они производят и хранят лейкоциты, которые уничтожают болезнетворные патогены и отходы.
Иногда лимфатические узлы увеличиваются в ответ на бактериальные или вирусные инфекции. Они могут быть тяжелыми и болезненными.
Увеличение лимфатических узлов обычно происходит в области головы, шеи, подмышек или паха.
Несколько факторов могут вызвать увеличение лимфатических узлов, например:
- простуда или другая вирусная инфекция
- бактериальные инфекции
- инфекции зубов
- инфекции уха
- заболевания, влияющие на иммунную систему, такие как ревматоидный артрит или волчанка
Люди, у которых увеличились лимфатические узлы из-за инфекции, вероятно, будут испытывать другие симптомы, например:
В большинстве случаев опухшие лимфатические узлы заживают самостоятельно без лечения.В противном случае лечение должно быть направлено на устранение основной причины, которой обычно является инфекция.
Увеличенный лимфатический узел, который кажется твердым, эластичным или неподвижным, может указывать на более серьезное заболевание.
Определенные виды рака, такие как лимфома, лейкемия и рак груди, могут поражать лимфатические узлы. Всем, кого беспокоят увеличенные лимфатические узлы, следует поговорить с врачом.
Липомы
Липома — это доброкачественная опухоль, состоящая из жировой ткани. Эти доброкачественные образования появляются чуть ниже кожи и кажутся бледными или бесцветными.Липомы обычно мягкие и легко двигаются.
Эти доброкачественные образования появляются чуть ниже кожи и кажутся бледными или бесцветными.Липомы обычно мягкие и легко двигаются.
Как правило, липомы не вызывают симптомов. Однако липома, поражающая несколько кровеносных сосудов или нервов, может вызывать болезненность или болезненность.
Точная причина липом остается неизвестной. Некоторые генетические состояния, такие как синдром Гарднера, могут увеличить вероятность развития липомы.
Липомы не требуют лечения, за исключением случаев, когда они вызывают болезненные ощущения, надоедают или мешают нормальному функционированию человека.
Варианты лечения липом включают:
- липосакцию
- дренаж
- инъекции стероидов
- хирургическое удаление
Фиброаденома
Фиброаденома — доброкачественная опухоль молочной железы, состоящая из фиброзных тканей и тканей железы.
По данным Американского онкологического общества, фиброаденомы чаще всего возникают у женщин в возрасте от 20 до 30 лет, хотя они могут возникнуть в любом возрасте. Фиброаденомы обычно кажутся твердыми, но подвижными.
Фиброаденомы могут развиваться в результате высокого уровня эстрогена. Они могут расти из-за повышения уровня гормонов во время беременности. Напротив, фиброаденомы могут уменьшаться во время менопаузы.
Безболезненные или растущие фиброаденомы не требуют лечения. Однако люди должны следить за любыми изменениями размера или внешнего вида фиброаденомы.
Врач может порекомендовать удаление фиброаденомы, если:
- она вызывает боль
- человек испытывает изменения формы или внешнего вида груди
- человек имеет семейный анамнез рака груди
Твердое уплотнение под кожей : Причины и изображения
Причины образования твердой шишки под кожей могут включать:
Кисты
Киста — это закрытый карман ткани, содержащий жидкость или мусор.Кисты могут образовываться на любом участке тела. Их текстура зависит от материала, застрявшего внутри кармана.
Их текстура зависит от материала, застрявшего внутри кармана.
Киста может развиться из-за закупорки сальной железы или волосяного фолликула. Кисты кажутся мягкими волдырями, когда они находятся близко к поверхности кожи, но они могут ощущаться как твердые комки, когда они развиваются глубже под кожей.
Твердая киста у поверхности кожи обычно содержит застрявшие мертвые клетки кожи или белки. Типы кист включают:
Кисты редко требуют лечения, они часто перестают расти, а затем исчезают сами по себе.В некоторых случаях черная точка может развиться около центра кисты. Когда это происходит, киста может лопнуть, выпуская белые или желтые выделения.
Инфекционная киста, которая красная, опухшая или болезненная, может потребовать медицинского лечения, например:
- антибиотиков
- аспирации иглы
- инъекций кортикостероидов
- хирургической процедуры по удалению кисты
Дерматофиброма
Дерматофиброма твердые коричневые или красные комочки под кожей.Обычно они развиваются на открытых участках кожи, таких как ноги, руки и спина. Дерматофибромы не перерастают в рак.
Как правило, люди с дерматофибромами не испытывают других симптомов. Однако в некоторых случаях дерматофиброма может вызывать зуд, раздражение или болезненность при прикосновении.
Дерматофиброма развивается, когда избыток клеток накапливается в самом толстом слое кожи, который называется дермой.
Точная причина дерматофибром остается неясной, но потенциальные причины включают:
- травмы или повреждения кожи
- укусы насекомых или пауков
- осколки
Дерматофибромы обычно не требуют лечения, но они, как правило, остаются на поверхности кожи. кожа на всю оставшуюся жизнь человека.
Люди могут попросить врача удалить дерматофиброму хирургическим путем, если дерматофиброма выглядит некрасивой или находится в беспокоящей области.
Другие варианты лечения удаляют только часть дерматофибромы. К ним относятся:
К ним относятся:
- замораживание жидким азотом
- инъекции кортикостероидов
- удаление верхних слоев новообразования
- удаление его центра
Увеличение лимфатических узлов
Лимфатические узлы — это маленькие железы, которые фильтруют вредные вещества из лимфатической жидкости , которая представляет собой прозрачную жидкость, которая движется по лимфатическим сосудам.
Эти маленькие бобовидные железы являются важным компонентом иммунной системы. Они производят и хранят лейкоциты, которые уничтожают болезнетворные патогены и отходы.
Иногда лимфатические узлы увеличиваются в ответ на бактериальные или вирусные инфекции. Они могут быть тяжелыми и болезненными.
Увеличение лимфатических узлов обычно происходит в области головы, шеи, подмышек или паха.
Несколько факторов могут вызвать увеличение лимфатических узлов, например:
- простуда или другая вирусная инфекция
- бактериальные инфекции
- инфекции зубов
- инфекции уха
- заболевания, влияющие на иммунную систему, такие как ревматоидный артрит или волчанка
Люди, у которых увеличились лимфатические узлы из-за инфекции, вероятно, будут испытывать другие симптомы, например:
В большинстве случаев опухшие лимфатические узлы заживают самостоятельно без лечения.В противном случае лечение должно быть направлено на устранение основной причины, которой обычно является инфекция.
Увеличенный лимфатический узел, который кажется твердым, эластичным или неподвижным, может указывать на более серьезное заболевание.
Определенные виды рака, такие как лимфома, лейкемия и рак груди, могут поражать лимфатические узлы. Всем, кого беспокоят увеличенные лимфатические узлы, следует поговорить с врачом.
Липомы
Липома — это доброкачественная опухоль, состоящая из жировой ткани. Эти доброкачественные образования появляются чуть ниже кожи и кажутся бледными или бесцветными. Липомы обычно мягкие и легко двигаются.
Липомы обычно мягкие и легко двигаются.
Как правило, липомы не вызывают симптомов. Однако липома, поражающая несколько кровеносных сосудов или нервов, может вызывать болезненность или болезненность.
Точная причина липом остается неизвестной. Некоторые генетические состояния, такие как синдром Гарднера, могут увеличить вероятность развития липомы.
Липомы не требуют лечения, за исключением случаев, когда они вызывают болезненные ощущения, надоедают или мешают нормальному функционированию человека.
Варианты лечения липом включают:
- липосакцию
- дренаж
- инъекции стероидов
- хирургическое удаление
Фиброаденома
Фиброаденома — доброкачественная опухоль молочной железы, состоящая из фиброзных тканей и тканей железы.
По данным Американского онкологического общества, фиброаденомы чаще всего возникают у женщин в возрасте от 20 до 30 лет, хотя они могут возникнуть в любом возрасте. Фиброаденомы обычно кажутся твердыми, но подвижными.
Фиброаденомы могут развиваться в результате высокого уровня эстрогена. Они могут расти из-за повышения уровня гормонов во время беременности. Напротив, фиброаденомы могут уменьшаться во время менопаузы.
Безболезненные или растущие фиброаденомы не требуют лечения. Однако люди должны следить за любыми изменениями размера или внешнего вида фиброаденомы.
Врач может порекомендовать удаление фиброаденомы, если:
- она вызывает боль
- человек испытывает изменения формы или внешнего вида груди
- человек имеет семейный анамнез рака груди
Glomus Tumor of the Cheek : История болезни
Опухоли Glomus — доброкачественные подкожные новообразования периваскулярной сети.Хотя локализация на лице встречается редко, диагноз гломус-опухоли следует рассматривать в случаях невыявленных болезненных узелков на лице или хронической лицевой боли. Визуализация помогает определить опухоль и спланировать полное удаление во избежание рецидива. Гистологическое исследование обязательно после каждой попытки иссечения. Представлен случай гломус-опухоли щеки, а также возможные недостатки диагностики и лечения, а также краткий обзор ограниченной связанной литературы.
Гистологическое исследование обязательно после каждой попытки иссечения. Представлен случай гломус-опухоли щеки, а также возможные недостатки диагностики и лечения, а также краткий обзор ограниченной связанной литературы.
1.Введение
Опухоли Glomus — доброкачественные новообразования периваскулярной сети, составляющие 1-2% опухолей мягких тканей [1]. Обычно они представляют собой болезненные подкожные узелки, обычно описываемые в подногтевой области пальцев. Хотя описаны различные другие локализации, гломусные опухоли щеки встречаются редко. В опубликованном исследовании 56 экстрапигитальных гломус-опухолей, наблюдаемых в клинике Мэйо в течение двадцати лет (1985–2005), авторы обнаружили единственный случай, произошедший на щеке [2].Помимо классической триады симптомов, описанных для гломус-опухоли, боли, локализованной болезненности и гиперчувствительности к холоду, редкое появление гломус-опухоли в щеке может быть причиной недиагностированной хронической лицевой боли. Мы представляем случай гломусной опухоли щеки, упоминая проблемы, с которыми мы столкнулись, и кратко рассматриваем ограниченную доступную литературу по этому редкому объекту.
2. История болезни
24-летний мужчина обратился в нашу клинику с четырехлетней историей болезненного узелка на левой щеке, который появился повторно после двух попыток удаления в течение последних четырех месяцев разными специалистами.Нет результатов биопсии или другой гистологической информации. В остальном здоровый пациент жаловался на боль и местную болезненность. Клиническое обследование выявило четко очерченный, круглый, твердый узелок в середине левой щеки, размером примерно сантиметр, который, казалось, был подкожным без видимой фиксации к подлежащим тканям. Вышележащая кожа в норме, узелок очень болезненный при пальпации. Осмотр ротовой полости в норме, шейные лимфатические узлы не пальпируются.Полное обследование головы и шеи и лабораторные анализы также не показали отличительных результатов. КТ с контрастным усилением (метод надутой щеки) выявила четко очерченную округлую массу мягких тканей левой щеки с усилением контраста над щечной мышцей размером в миллиметр без видимой связи с окружающими тканями (рис. 1). Было замечено прикрепленное к нему очень маленькое спутниковое поражение. В операционной под местной анестезией было выполнено относительно широкое иссечение с целью удаления обоих образований. Хотя мы не смогли макроскопически разграничить основные и вспомогательные узелки, никаких признаков остаточной болезни не было.Особое внимание было уделено защите ветвей лицевого нерва и косметическому результату. Гистологическое исследование образца соответствовало диагнозу гломус-опухоли солидного типа, без упоминания о потенциальной остаточной болезни (рис. 2). Пациент сообщил об уменьшении симптомов после операции, но через 2 месяца послеоперационный период он пожаловался на постепенное возобновление местной болезненности в месте иссечения. Через три месяца у пациента появился небольшой пальпируемый узелок и симптомы полностью вернулись.Под местной анестезией было выполнено очень широкое иссечение, включая предыдущий рубец (с краем около 1 см вокруг рубца). Гистологическое исследование выявило гломус-опухоль с солидными, ангиоматозными и ангиомиоматозными признаками (рис. 3). Края иссечения не имели повреждений. Через девять месяцев после операции пациент остается без каких-либо симптомов.
КТ с контрастным усилением (метод надутой щеки) выявила четко очерченную округлую массу мягких тканей левой щеки с усилением контраста над щечной мышцей размером в миллиметр без видимой связи с окружающими тканями (рис. 1). Было замечено прикрепленное к нему очень маленькое спутниковое поражение. В операционной под местной анестезией было выполнено относительно широкое иссечение с целью удаления обоих образований. Хотя мы не смогли макроскопически разграничить основные и вспомогательные узелки, никаких признаков остаточной болезни не было.Особое внимание было уделено защите ветвей лицевого нерва и косметическому результату. Гистологическое исследование образца соответствовало диагнозу гломус-опухоли солидного типа, без упоминания о потенциальной остаточной болезни (рис. 2). Пациент сообщил об уменьшении симптомов после операции, но через 2 месяца послеоперационный период он пожаловался на постепенное возобновление местной болезненности в месте иссечения. Через три месяца у пациента появился небольшой пальпируемый узелок и симптомы полностью вернулись.Под местной анестезией было выполнено очень широкое иссечение, включая предыдущий рубец (с краем около 1 см вокруг рубца). Гистологическое исследование выявило гломус-опухоль с солидными, ангиоматозными и ангиомиоматозными признаками (рис. 3). Края иссечения не имели повреждений. Через девять месяцев после операции пациент остается без каких-либо симптомов.
3. Обсуждение
Опухоли гломуса — это новообразования тела гломуса, нейромиоартериальной единицы, обнаруженной в ретикулярной дерме, которая служит специализированным артериовенозным анастомозом [3].Артериальный конец тельца клубочка или канал Сюке-Хойера окружен модифицированными клетками гладкой мускулатуры, называемыми клетками гломуса, которые регулируют приток крови к коже в ответ на изменения температуры [3–5]. Нормальное гломусовое тело было впервые описано Хойером в 1877 году, тогда как Массон [6] в 1924 году дал первое клиническое описание гломус-опухоли. Гистологически, в зависимости от преобладающего компонента, существует три варианта гломус-опухоли, а именно: (1) солидная, с плохой сосудистой сетью и скудным компонентом гладких мышц; (2) ангиоматоид (гломангиома) с преобладающим сосудистым компонентом; (3) гломангиомиома с выраженными сосудистыми и гладкомышечными компонентами [7].
Гистологически, в зависимости от преобладающего компонента, существует три варианта гломус-опухоли, а именно: (1) солидная, с плохой сосудистой сетью и скудным компонентом гладких мышц; (2) ангиоматоид (гломангиома) с преобладающим сосудистым компонентом; (3) гломангиомиома с выраженными сосудистыми и гладкомышечными компонентами [7].
Составляя 1-2% опухолей мягких тканей [1], гломусные опухоли представлены в основном одиночными образованиями с более редким множественным вариантом [8, 9]. Злокачественная трансформация встречается крайне редко. Гломусовые тельца наиболее сконцентрированы в пальцах, ладонях и подошвах стоп [4], а гломусовые опухоли чаще всего описываются в верхних конечностях и особенно в подногтевой области пальцев. Хотя экстрапальцевые опухоли гломуса не являются редкой подгруппой гломусных опухолей [2] и описаны различные локализации, локализация на лице и особенно на щеке встречается редко, и в литературе описано лишь несколько случаев [2, 10–12].
Симптомы и признаки опухоли лицевого клубочка могут варьироваться от бессимптомного (редко) подкожного узелка до мучительной хронической лицевой боли. Наиболее ожидаемым проявлением является небольшой болезненный подкожный узелок. Можно ожидать долгую историю консультаций у разных специалистов без точного диагноза. Классическая триада симптомов, описанных для гломусных опухолей, состоящая из боли, локализованной болезненности и гиперчувствительности к холоду, может присутствовать или отсутствовать. Вышележащая кожа может обесцветиться, а может и не измениться.Имеются сообщения о крупных гломангиомах лица, имитирующих венозные мальформации, хотя обычно они не превышают размер сантиметра [10]. Сообщалось о преобладании мужчин 4: 1 для экстрапигитальных гломусных опухолей [2].
Магнитно-резонансная томография оказалась наиболее чувствительным методом визуализации для диагностики клубочковых опухолей конечностей [13–15]. КТ с контрастным усилением может помочь в дифференциальной диагностике и в определении анатомических отношений, необходимых для оперативного лечения.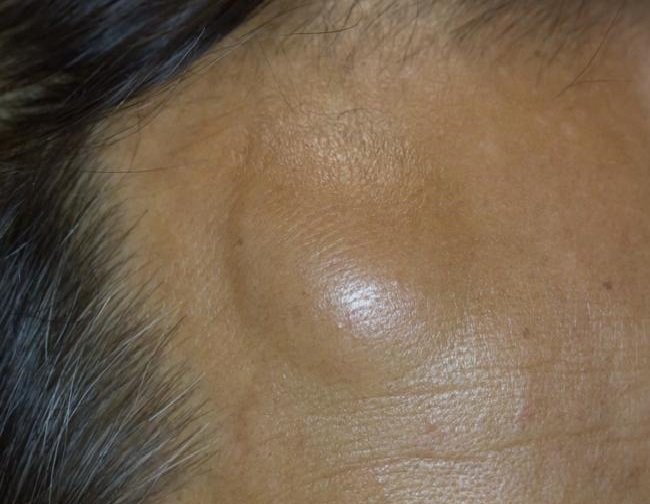 Из-за своего небольшого размера и подкожного расположения гломусные опухоли особенно поддаются полному удалению, поэтому хирургическое удаление является предпочтительным методом лечения.Для подтверждения диагноза необходимо гистологическое исследование и предоставить пациенту документацию. Хотя можно ожидать отличных результатов, частота рецидивов колеблется от 12% до 33% [16–19]. Как и в нашем случае, неясно, представляет ли рецидив неадекватное удаление или наличие множественных опухолей, не обнаруженных при первоначальной оценке пациента. Рецидив в течение нескольких дней или недель после операции может указывать на неадекватное иссечение [18]; Напротив, симптомы через 2–3 года после операции могут указывать на множественные опухоли [13, 17].Ввиду ограниченного количества связанной литературы необходимы дополнительные данные, касающиеся конкретно опухолей лицевого клубочка.
Из-за своего небольшого размера и подкожного расположения гломусные опухоли особенно поддаются полному удалению, поэтому хирургическое удаление является предпочтительным методом лечения.Для подтверждения диагноза необходимо гистологическое исследование и предоставить пациенту документацию. Хотя можно ожидать отличных результатов, частота рецидивов колеблется от 12% до 33% [16–19]. Как и в нашем случае, неясно, представляет ли рецидив неадекватное удаление или наличие множественных опухолей, не обнаруженных при первоначальной оценке пациента. Рецидив в течение нескольких дней или недель после операции может указывать на неадекватное иссечение [18]; Напротив, симптомы через 2–3 года после операции могут указывать на множественные опухоли [13, 17].Ввиду ограниченного количества связанной литературы необходимы дополнительные данные, касающиеся конкретно опухолей лицевого клубочка.
Авторские права
Авторские права © 2012 Константинос Верос и др. Это статья в открытом доступе, распространяемая по лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
Что может обозначать шишка на подбородке
Что вызывает шишку на подбородке?
Шишка, образование или припухлость вдоль линии подбородка могут вызвать испуг.Однако шишка может указывать на множество безвредных или легко поддающихся лечению состояний — от чего-то столь же простого, как укус насекомого, до столь же распространенного, как увеличение лимфатического узла. Опухоли — как злокачественные, так и доброкачественные — встречаются реже, но их всегда должен исключать врач. Ознакомьтесь с этими распространенными причинами появления уплотнений на линии подбородка:
Абсцесс зуба
Зуб с абсцессом тяжелой степени обычно развивается из необработанной полости. Вредные бактерии достигают кровеносных сосудов и нервов во внутренней камере зуба и заражают систему каналов пульпы. Перелом зуба, серьезная травма или проблемы с существующим корневым каналом также могут привести к абсцедированию зуба. Абсцесс может вызвать значительный отек с образованием шишки вдоль линии подбородка. Отек обычно начинается быстро и очень болезненно.
Перелом зуба, серьезная травма или проблемы с существующим корневым каналом также могут привести к абсцедированию зуба. Абсцесс может вызвать значительный отек с образованием шишки вдоль линии подбородка. Отек обычно начинается быстро и очень болезненно.
Лечение: Немедленно обратитесь к стоматологу для осмотра зуба. Для лечения обычно требуется удаление корневого канала. Ваш стоматолог также может осушить пораженную область и прописать антибиотики от инфекции.
Увеличение лимфатических узлов
Подвижная шишка на челюстной кости может указывать на увеличение лимфатического узла. Сеть лимфатических узлов помогает вашей иммунной системе защищать ваше тело от болезней. Эти лимфатические узлы расположены в области головы и шеи, в том числе под челюстью и подбородком. Когда ваши лимфатические узлы увеличиваются, это обычно сигнализирует о наличии инфекции, такой как простуда, грипп, ушная инфекция, инфекция носовых пазух, стрептококковая ангина и т. Д. Абсцесс зуба также может вызвать увеличение лимфатического узла.Увеличенный лимфатический узел может различаться по размеру и может вызывать болезненность при прикосновении к нему, жевании или повороте головы.
Лечение: Вам нужно будет вылечить основную инфекцию, чтобы уменьшить отек лимфатических узлов. Ваш стоматолог или врач может прописать антибиотик или противовирусный препарат или безрецептурное обезболивающее для лечения воспаления. В тяжелых случаях может потребоваться удаление гноя из лимфатических узлов.
Кисты или доброкачественные опухоли
Другие незлокачественные новообразования также могут вызвать образование шишки вдоль линии подбородка.Кисты — это мешочки, заполненные жидкостью или другим веществом, а доброкачественные опухоли образуются, когда клетки делятся с ненормальной скоростью. Эти кисты и опухоли не могут инфицировать соседние ткани или распространяться по телу. Хотя они обычно безболезненны на ощупь, эти кисты и опухоли могут вызывать дискомфорт, когда они растут и оказывают давление на близлежащие структуры.
Лечение: Ваш стоматолог или врач, скорее всего, порекомендуют хирургическое удаление, которое может включать удаление близлежащих зубов, тканей или челюстной кости.Патолог исследует удаленную ткань, чтобы подтвердить, что опухоль доброкачественная или злокачественная. В зависимости от размера и степени поражения вам может также потребоваться операция по восстановлению челюстной кости или других частей рта.
Рак
Раковые образования могут также образовываться вдоль челюстной кости. Хотя эти раковые образования чаще поражают пожилых людей, они могут появиться в любом возрасте. Шишки обычно кажутся твердыми, не чувствительными и не болезненными на ощупь. Рак может вызвать образование шишки возле подбородка несколькими способами:
- Поражая близлежащий орган, такой как рот, горло, щитовидная железа или слюнные железы.
- Распространяется из другого органа в лимфатические узлы.
- Через немеланомный рак кожи.
- Через саркому или лимфому.
Лечение: Если у вас диагностирована раковая опухоль, ваш врач может порекомендовать химиотерапию, лучевую терапию или операцию по удалению опухоли. Ваше здоровье, тип рака и его прогресс будут влиять на ваш план лечения.
Другие причины
Другие причины образования шишки на линии подбородка, не указанные выше, могут включать:
Черепно-лицевые опухоли | Детский отдел черепно-лицевой хирургии Dell
Что такое краниофациальные опухоли?
Опухоли — это аномальные разрастания клеток, вызывающие поражения или отек.Они могут быть злокачественными, предзлокачественными или доброкачественными. Злокачественные и предзлокачественные опухоли являются злокачественными, а доброкачественные — нет.
Опухоли, возникающие в голове, часто проявляются в виде шишек или участков аномального роста. В некоторых случаях это может вызвать смещение структур лица. Черепно-лицевые опухоли у детей часто возникают из-за аномального поведения клеток, ответственных за рост. Некоторые возникают в утробе матери, а другие не появляются, пока ребенок не подрастет.
Черепно-лицевые опухоли у детей часто возникают из-за аномального поведения клеток, ответственных за рост. Некоторые возникают в утробе матери, а другие не появляются, пока ребенок не подрастет.
Что вызывает краниофациальные опухоли?
Причины краниофациальных опухолей часто неизвестны.Опухоли черепа могут присутствовать при рождении или развиваться позже. Существует несколько различных типов распространенных черепно-лицевых опухолей у детей:
Кистозная гигрома
Кистозная гигрома — это поражение, которое проявляется в виде выпуклости под кожей ребенка и также называется лимфангиомой. Обычно это не вызывает болезненных ощущений и даже не заметно, пока опухоль не коснется кожи.
Большинство кистозных опухолей гигромы проявляются при рождении или в течение первых двух лет жизни ребенка.Лимфангиома также может возникнуть в результате травмы, хирургического вмешательства, воспаления или затруднения оттока лимфы у ребенка.
Фиброзная дисплазия
Фиброзная дисплазия — это доброкачественная опухоль, расположенная на кости лица или черепа ребенка. Обычно он присутствует при рождении и продолжает медленно расти в детстве и подростковом возрасте. В менее тяжелых случаях фиброзная дисплазия может оставаться незамеченной в течение нескольких лет. В большинстве случаев становится очевидной шишка, которая медленно растет, смещая окружающие структуры лица.
Дермоидная киста
Дермоидная киста — это образование, состоящее из массы различных типов клеток, связанных с кожей. Это могут быть зрелые волосы, зубы и кожная ткань. Дермоидные кисты почти всегда доброкачественные.
Гемангиомы
Гемангиомы — наиболее распространенный тип опухолей, встречающихся у маленьких детей. Эта сосудистая аномалия может появиться при рождении или в течение первых четырех месяцев жизни ребенка. Это доброкачественная опухоль, состоящая из набора клеток крови, которые вышли из-под контроля и оставили приподнятую красную родинку.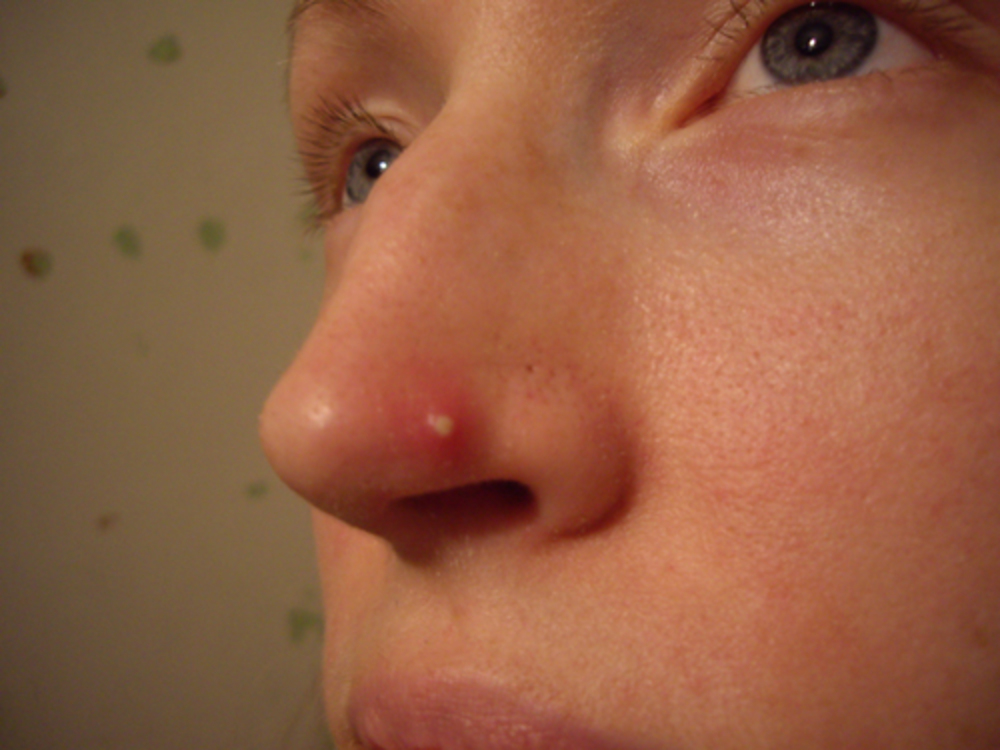
Нейрофиброматоз
Нейрофиброматоз редко бывает злокачественным и распространяется вокруг нервных клеток, поражая все близлежащие ткани, включая кожу и кости. Обычно это безболезненно, но требует лечения, чтобы избежать более серьезных повреждений тканей и черепно-лицевых структур, на которые оно влияет. Хотя конкретная причина неизвестна, возможно унаследовать предрасположенность к этому состоянию.
Каковы симптомы краниофациальных опухолей?
Симптомы краниофациальной опухоли будут зависеть от типа имеющейся опухоли.Однако отек и смещение лицевых структур у детей — обычное явление. Аномальные разрастания над глазами или костные узелки, которые вы чувствуете под кожей, также могут возникать из-за опухолей.
В некоторых случаях, например, при гемангиомах и нейрофиброматозе, на коже могут возникать приподнятые участки, которые могут иметь вид сыпи или рубца. Гемангиомы часто выглядят красными или розовыми, в то время как нейрофиброматоз может придавать коже молочный или коричневый цвет.
Как лечить краниофациальные опухоли?
Наиболее типичное лечение черепно-лицевых опухолей включает удаление опухоли и реконструкцию пораженных участков лица или черепа.
Обычно целью в этом случае является полное удаление опухоли вместе с пораженной частью кости, кожи или другой ткани. Кожные и костные трансплантаты, а также другие методы пластической хирургии могут использоваться для восстановления места удаления опухоли.
Для некоторых опухолей, таких как гемангиомы, лечение с использованием лазеров, лучевой и медикаментозной терапии также может помочь уменьшить рост опухоли.
Симптомы и лечение детской саркомы мягких тканей
- Детская саркома мягких тканей — это заболевание, при котором злокачественные (раковые) клетки образуются в мягких тканях тела.
- Саркома мягких тканей встречается у детей и взрослых.
- Наличие определенных заболеваний и наследственных нарушений может увеличить риск развития саркомы мягких тканей у детей.

- Наиболее частым признаком детской саркомы мягких тканей является безболезненная припухлость или припухлость в мягких тканях тела.
- Диагностические тесты используются для обнаружения (поиска) и диагностики саркомы мягких тканей у детей.
- Если анализы показывают, что может быть саркома мягких тканей, проводится биопсия.
- Существует много различных типов сарком мягких тканей.
- Опухоли жировой ткани
- Опухоли костей и хрящей
- Опухоли фиброзной (соединительной) ткани
- Опухоли скелетных мышц
- Опухоли гладких мышц
- Так называемые фиброгистиоцитарные опухоли
- Опухоли периферической нервной системы
- Перицитарные (периваскулярные) опухоли
- Опухоли неизвестного происхождения
- Опухоли кровеносных сосудов
- Определенные факторы влияют на прогноз (шанс выздоровления) и варианты лечения.
Детская саркома мягких тканей — это заболевание, при котором злокачественные (раковые) клетки образуются в мягких тканях тела.
Мягкие ткани тела соединяют, поддерживают и окружают другие части тела и органы. К мягким тканям относятся:
- Жир.
- Смесь кости и хряща.
- Фиброзная ткань.
- Мышцы.
- Нервы.
- Сухожилия (полосы ткани, соединяющие мышцы с костями).
- Синовиальные ткани (ткани вокруг суставов).
- Сосуды кровеносные.
- Лимфатические сосуды.
Саркома мягких тканей может быть обнаружена в любом месте тела. У детей опухоли чаще всего образуются в руках, ногах или туловище (груди и живота).
Саркома мягких тканей встречается у детей и взрослых.
Саркома мягких тканей у детей может по-разному реагировать на лечение и может иметь лучший прогноз, чем саркома мягких тканей у взрослых.
Наличие определенных заболеваний и наследственных нарушений может увеличить риск развития саркомы мягких тканей у детей.

Все, что увеличивает риск заболевания, называется фактором риска. Наличие фактора риска не означает, что вы заболеете раком; отсутствие факторов риска не означает, что вы не заболеете раком. Проконсультируйтесь с лечащим врачом, если считаете, что ваш ребенок находится в группе риска.
Факторы риска саркомы мягких тканей у детей включают наличие следующих наследственных заболеваний:
К другим факторам риска относятся следующие:
Наиболее частым признаком саркомы мягких тканей у детей является безболезненная припухлость или опухоль в мягких тканях тела.
Саркома может проявляться в виде безболезненного образования под кожей, часто на руке, ноге или туловище. Поначалу других признаков или симптомов может не быть. По мере того, как саркома становится больше и давит на близлежащие органы, нервы, мышцы или кровеносные сосуды, она может вызывать признаки или симптомы, такие как боль или слабость.
Другие условия могут вызывать те же признаки и симптомы. Проконсультируйтесь с лечащим врачом, если у вашего ребенка есть какие-либо из этих проблем.
Диагностические тесты используются для обнаружения (поиска) и диагностики саркомы мягких тканей у детей.
Могут использоваться следующие тесты и процедуры:
- Физический осмотр и анамнез: Осмотр тела для проверки общих признаков здоровья, включая проверку на признаки болезни, такие как опухоли или что-то еще, что кажется необычным. Также будет записан анамнез пациента, его привычки в отношении здоровья, перенесенные болезни и способы лечения.
- Рентгеновские лучи: Рентгеновские лучи — это вид энергетического луча, который может проходить через тело на пленку, делая снимки участков внутри тела.
- МРТ (магнитно-резонансная томография) : Процедура, при которой используются магнит, радиоволны и компьютер для создания серии подробных снимков участков тела, таких как грудь, живот, руки или ноги. Эта процедура также называется ядерной магнитно-резонансной томографией (ЯМРТ).
- Компьютерная томография (компьютерная томография): Процедура, при которой выполняется серия подробных снимков областей внутри тела, например груди или живота, сделанных под разными углами. Снимки сделаны компьютером, подключенным к рентгеновскому аппарату.Краситель можно ввести в вену или проглотить, чтобы органы или ткани были видны более четко. Эта процедура также называется компьютерной томографией, компьютерной томографией или компьютерной аксиальной томографией.
- Ультразвуковое исследование: Процедура, при которой высокоэнергетические звуковые волны (ультразвук) отражаются от внутренних тканей или органов и создают эхо. Эхо формирует картину тканей тела, называемую сонограммой. Картинку можно распечатать, чтобы посмотреть позже.
Если тесты показывают, что может быть саркома мягких тканей, проводится биопсия.
Обычно используется один из следующих видов биопсии:
- Биопсия стержневой иглой: Удаление ткани с помощью широкой иглы. Эта процедура может управляться с помощью ультразвука, компьютерной томографии или МРТ.
- Послеоперационная биопсия: Удаление части опухоли или образца ткани.
- Эксцизионная биопсия: Удаление всей опухоли или участка ткани, который не выглядит нормальным. Патолог рассматривает ткань под микроскопом в поисках раковых клеток.Эксцизионная биопсия может использоваться для полного удаления опухолей меньшего размера, находящихся у поверхности кожи. Этот тип биопсии используется редко, потому что раковые клетки могут остаться после биопсии. Если раковые клетки остаются, рак может вернуться или распространиться на другие части тела. Перед эксцизионной биопсией проводится МРТ опухоли. Это делается для того, чтобы показать, где находится исходная опухоль, и может быть использовано для руководства будущей операцией или лучевой терапией.
Размещение игл или разрезов для биопсии может повлиять на успех последующей операции по удалению опухоли.По возможности, хирург, который удалит любую обнаруженную опухоль, должен участвовать в планировании биопсии.
Чтобы спланировать наилучшее лечение, образец ткани, взятой во время биопсии, должен быть достаточно большим, чтобы определить тип саркомы мягких тканей и провести другие лабораторные исследования. Образцы ткани будут взяты из первичной опухоли, лимфатических узлов и других областей, в которых могут быть раковые клетки. Патолог рассматривает ткань под микроскопом, чтобы найти раковые клетки и выяснить тип и степень опухоли.Степень опухоли зависит от того, насколько ненормально раковые клетки выглядят под микроскопом и как быстро клетки делятся. Опухоли высокой и средней степени злокачественности обычно растут и распространяются быстрее, чем опухоли низкой степени злокачественности.
Поскольку саркому мягких тканей сложно диагностировать, образец ткани должен быть проверен патологом, имеющим опыт диагностики саркомы мягких тканей.
Один или несколько из следующих лабораторных тестов могут быть выполнены для изучения образцов ткани:
- Молекулярный тест: Лабораторный тест для проверки определенных генов, белков или других молекул в образце ткани, крови или другой жидкости организма.Молекулярный тест может проводиться с другими процедурами, такими как биопсия, чтобы помочь диагностировать некоторые типы рака. Молекулярные тесты проверяют определенные генные или хромосомные изменения, которые возникают в некоторых саркомах мягких тканей.
- Тест с обратной транскрипцией и полимеразной цепной реакцией (ОТ-ПЦР): Лабораторный тест, в котором клетки в образце ткани изучаются с использованием химикатов для выявления изменений в экспрессии определенных генов. Когда гены экспрессируются, они производят специфические белки, необходимые для структуры, функции и мониторинга тканей и органов тела.Этот тест проводится для определения типа опухоли.
- Цитогенетический анализ: Лабораторный тест, в котором клетки в образце костного мозга, крови, околоплодных вод, опухоли или другой ткани исследуются под микроскопом для выявления изменений в хромосомах. Флуоресцентная гибридизация in situ (FISH) — это тип цитогенетического анализа.
- Иммуноцитохимия: Тест, в котором используются антитела для проверки определенных антигенов (маркеров) в образце клеток.Антитело обычно связано с ферментом или флуоресцентным красителем, который заставляет клетки, имеющие этот маркер, становиться видимыми под микроскопом. Этот тип теста может использоваться для определения разницы между различными типами саркомы мягких тканей.
Существует много различных типов сарком мягких тканей.
Клетки каждого типа саркомы под микроскопом выглядят по-разному. Опухоли мягких тканей сгруппированы по типу клеток мягких тканей, в которых они впервые образовались.
Это краткое описание следующих типов сарком мягких тканей:
Опухоли жировой ткани
- Липосаркома. Это редкий рак жировых клеток. Липосаркома обычно образуется в жировом слое прямо под кожей. У детей и подростков липосаркома часто бывает низкой степени тяжести (вероятно, она будет медленно расти и распространяться).
Есть несколько различных типов липосарком. Миксоидная липосаркома обычно имеет низкую степень злокачественности и хорошо поддается лечению.Клетки миксоидной липосаркомы имеют определенное генетическое изменение, называемое транслокацией (часть одной хромосомы переключается местами с частью другой хромосомы). Чтобы диагностировать миксоидную липосаркому, опухолевые клетки проверяются на предмет этого генетического изменения. Плеоморфная липосаркома, как правило, высокой степени злокачественности (может быстро расти и распространяться) и с меньшей вероятностью хорошо поддается лечению.
Опухоли костей и хрящей
Опухоли костей и хрящей представляют собой смесь костных и хрящевых клеток.Опухоли костей и хрящей бывают следующих типов:
- Внескелетная мезенхимальная хондросаркома. Этот тип опухоли костей и хрящей часто поражает молодых людей и возникает в области головы и шеи.
- Внескелетная остеосаркома. Этот тип опухоли костей и хрящей очень редко встречается у детей и подростков. Вероятно, он вернется после лечения и может распространиться на легкие.
Опухоли фиброзной (соединительной) ткани
К опухолям фиброзной (соединительной) ткани относятся:
- Фиброматоз десмоидного типа (также называемый десмоидной опухолью или агрессивным фиброматозом).Это опухоль из фиброзной ткани низкой степени злокачественности (вероятно, будет медленно расти). Он может возвращаться в близлежащие ткани, но обычно не распространяется на отдаленные части тела. В редких случаях опухоль может исчезнуть без лечения.
Десмоидные опухоли иногда возникают у детей с изменениями гена аденоматозного полипоза кишечной палочки (APC). Изменения в этом гене вызывают семейный аденоматозный полипоз (FAP). FAP — это наследственное заболевание, при котором на внутренних стенках толстой и прямой кишки образуется множество полипов (разрастаний на слизистых оболочках).Может потребоваться генетическое консультирование (обсуждение с обученным специалистом наследственных заболеваний и возможной необходимости генетического тестирования).
- Дерматофибросаркома протуберанская. Это редкая опухоль глубоких слоев кожи, встречающаяся у детей и взрослых. Клетки этой опухоли имеют определенное генетическое изменение, называемое транслокацией (часть одной хромосомы меняется местами с частью другой хромосомы). Для диагностики протуберанской дерматофибросаркомы опухолевые клетки проверяются на предмет этого генетического изменения.
- Фибросаркома.
Существует два типа фибросаркомы у детей и подростков:
- Воспалительная миофибробластическая опухоль. Это опухоль фиброзной ткани, которая встречается у детей и подростков. Он может вернуться после лечения, но редко распространяется на отдаленные части тела. Определенное генетическое изменение было обнаружено примерно в половине этих опухолей.
- Фибромиксоидная саркома низкой степени злокачественности. Это медленнорастущая опухоль, поражающая людей молодого и среднего возраста.Клетки этой опухоли обычно имеют определенное генетическое изменение, называемое транслокацией (часть одной хромосомы переключается местами с частью другой хромосомы). Чтобы диагностировать фибромиксоидную саркому низкой степени злокачественности, опухолевые клетки проверяются на наличие этого генетического изменения. Опухоль может вернуться через много лет после лечения и распространиться на легкие и слизистую оболочку стенки грудной полости. Необходимо наблюдение в течение всей жизни.
- Миксофибросаркома. Это редкая опухоль фиброзной ткани, которая у детей встречается реже, чем у взрослых.
- Склерозирующая эпителиоидная фибросаркома. Это редкая опухоль из фиброзной ткани, которая может возвращаться и распространяться в другие места спустя годы после лечения. Требуется долгосрочное наблюдение.
Опухоли скелетных мышц
Скелетные мышцы прикрепляются к костям и помогают телу двигаться.
- Рабдомиосаркома. Рабдомиосаркома — наиболее распространенная саркома мягких тканей у детей 14 лет и младше.
Опухоли гладкой мускулатуры
Гладкие мышцы покрывают внутреннюю часть кровеносных сосудов и полых внутренних органов, таких как желудок, кишечник, мочевой пузырь и матка.
- Лейомиосаркома. Эта гладкомышечная опухоль была связана с вирусом Эпштейна-Барра у детей, которые также болеют ВИЧ или СПИДом. Лейомиосаркома может также формироваться как второй вид рака у выживших после наследственной ретинобластомы, иногда через много лет после первоначального лечения ретинобластомы.
Так называемые фиброгистиоцитарные опухоли
- Плексиформная фиброгистиоцитарная опухоль. Это редкая опухоль, которая обычно поражает детей и молодых людей.Опухоль обычно начинается с безболезненного роста на коже руки, кисти или запястья или непосредственно под ней. В редких случаях он может распространяться на близлежащие лимфатические узлы или легкие.
Опухоли периферической нервной системы
Опухоли периферической нервной системы включают следующие типы:
- Эктомезенхимома. Это редкая, быстрорастущая опухоль оболочки нервов (защитное покрытие нервов, не являющихся частью головного или спинного мозга), которая встречается в основном у детей.Эктомезенхимомы могут образовываться на голове и шее, животе, промежности, мошонке, руках или ногах.
- Злокачественная опухоль оболочки периферических нервов. Это опухоль, которая образуется в нервной оболочке. Некоторые дети со злокачественной опухолью оболочки периферических нервов имеют редкое генетическое заболевание, называемое нейрофиброматозом 1 типа (NF1). Эта опухоль может быть низкой или высокой степени злокачественности.
- Злокачественная тритоновая опухоль. Это очень редкие, быстрорастущие опухоли, которые чаще всего возникают у детей с NF1.
Перицитарные (периваскулярные) опухоли
Перицитарные опухоли образуются в клетках, которые окружают кровеносные сосуды. К перицитарным опухолям относятся следующие типы:
- Миоперицитома. Детская гемангиоперицитома — это разновидность миоперицитомы. У детей младше 1 года на момент постановки диагноза прогноз может быть лучше. У пациентов старше 1 года инфантильная гемангиоперицитома с большей вероятностью распространяется на другие части тела, включая лимфатические узлы и легкие.
- Детский миофиброматоз. Детский миофиброматоз — еще один тип миоперицитомы. Это фиброзная опухоль, которая часто образуется в первые 2 года жизни. Под кожей может быть один узелок, обычно в области головы и шеи (миофиброма), или узелки в нескольких областях кожи, мышцах и костях (миофиброматоз). Эти опухоли могут исчезнуть без лечения.
Опухоли неизвестного происхождения
К опухолям неизвестного происхождения (место первого образования опухоли неизвестно) относятся следующие типы:
- Саркома альвеолярной мягкой части. Это редкая опухоль мягкой поддерживающей ткани, которая соединяет и окружает органы и другие ткани. Чаще всего встречается в конечностях, но может возникать в тканях рта, челюстей и лица. Он может медленно расти и распространиться на другие части тела на момент постановки диагноза. Саркома альвеолярной мягкой части может иметь лучший прогноз, когда опухоль составляет 5 сантиметров или меньше или когда опухоль полностью удалена хирургическим путем. Клетки этой опухоли обычно имеют определенное генетическое изменение, называемое транслокацией (часть одной хромосомы переключается местами с частью другой хромосомы).Чтобы диагностировать саркому мягкой части альвеол, опухолевые клетки проверяются на предмет генетических изменений.
- Светлоклеточная саркома мягких тканей. Это медленнорастущая опухоль мягких тканей, которая начинается в сухожилии (жесткая, фиброзная, пуповинная ткань, которая соединяет мышцу с костью или с другой частью тела). Светлоклеточная саркома чаще всего возникает в глубоких тканях стопы, пятки и лодыжки. Он может распространиться на близлежащие лимфатические узлы. Клетки этой опухоли обычно имеют определенное генетическое изменение, называемое транслокацией (часть одной хромосомы переключается местами с частью другой хромосомы).Чтобы диагностировать светлоклеточную саркому мягких тканей, опухолевые клетки проверяются на предмет этого генетического изменения.
- Десмопластическая мелкоклеточная опухоль. Эта опухоль чаще всего образуется в брюшной полости, тазу или тканях вокруг яичек, но может образовываться и в почках. Десмопластическая мелкоклеточная опухоль может также распространяться на легкие и другие части тела. Клетки этой опухоли обычно имеют определенное генетическое изменение, называемое транслокацией (часть одной хромосомы переключается местами с частью другой хромосомы).Чтобы диагностировать десмопластическую мелкоклеточную опухоль, опухолевые клетки проверяют на наличие этого генетического изменения.
- Эпителиоидная саркома. Это редкая саркома, которая обычно начинается глубоко в мягких тканях в виде медленно растущей твердой шишки и может распространяться на лимфатические узлы.
- Экстраренальная (экстракраниальная) рабдоидная опухоль. Это редкая быстрорастущая опухоль мягких тканей, например печени и брюшины. Обычно это происходит у маленьких детей, в том числе у новорожденных, но может возникнуть у детей старшего возраста и взрослых.Рабдоидные опухоли могут быть связаны с изменением гена-супрессора опухоли, называемого SMARCB1. Этот тип гена вырабатывает белок, который помогает контролировать рост клеток. Изменения в гене SMARCB1 могут передаваться по наследству (передаваться от родителей к потомству). Может потребоваться генетическое консультирование (обсуждение с обученным специалистом наследственных заболеваний и возможной необходимости генетического тестирования).
- Внескелетная миксоидная хондросаркома. Это редкая саркома мягких тканей, которая встречается у детей и подростков.Со временем он имеет тенденцию распространяться на другие части тела, включая лимфатические узлы и легкие. Клетки этой опухоли обычно имеют генетическое изменение, часто транслокацию (часть одной хромосомы переключается местами с частью другой хромосомы). Чтобы диагностировать внескелетную миксоидную хондросаркому, опухолевые клетки проверяются на наличие этого генетического изменения. Опухоль может вернуться через много лет после лечения.
- Периваскулярные эпителиоидно-клеточные опухоли (PEComas). Доброкачественные (не раковые) PEComas могут быть обнаружены у детей с наследственным заболеванием, называемым туберозным склерозом.Они встречаются в желудке, кишечнике, легких, женских репродуктивных и мочеполовых органах.
- Синовиальная саркома. Синовиальная саркома — распространенный тип саркомы мягких тканей у детей и подростков. Синовиальная саркома обычно образуется в тканях вокруг суставов рук или ног, но также может образовываться в туловище, голове или шее. Клетки этой опухоли обычно имеют определенное генетическое изменение, называемое транслокацией (часть одной хромосомы переключается местами с частью другой хромосомы).Опухоли большего размера имеют больший риск распространения на другие части тела, включая легкие. У детей младше 10 лет и тех, у кого опухоль 5 сантиметров или меньше, прогноз лучше.
- Недифференцированная / неклассифицированная саркома. Эти опухоли обычно возникают в мышцах, которые прикреплены к костям и помогают телу двигаться.
- Недифференцированная плеоморфная саркома / злокачественная фиброзная гистиоцитома (высокой степени). Этот тип опухоли мягких тканей может образовываться в частях тела, где пациенты получали лучевую терапию в прошлом, или как второй вид рака у детей с ретинобластомой.Опухоль обычно находится на руках или ногах и может распространяться на другие части тела.
Опухоли кровеносных сосудов
Опухоли кровеносных сосудов включают следующие типы:
- Ангиосаркома мягких тканей. Ангиосаркома мягких тканей — это быстрорастущая опухоль, которая образуется в кровеносных или лимфатических сосудах в любой части тела. Большинство ангиосарком находятся внутри или под кожей. Те, что находятся в более глубоких мягких тканях, могут образовываться в печени, селезенке и легких.Они очень редки у детей, у которых иногда бывает более одной опухоли в коже или печени. В редких случаях детская гемангиома может стать ангиосаркомой мягких тканей.
- Эпителиоидная гемангиоэндотелиома. Эпителиоидная гемангиоэндотелиома. Эпителиоидные гемангиоэндотелиомы могут возникать у детей, но чаще всего встречаются у взрослых в возрасте от 30 до 50 лет. Обычно они возникают в печени, легких или костях. Они могут быть как быстрорастущими, так и медленно растущими. Примерно в трети случаев опухоль очень быстро распространяется на другие части тела.
Определенные факторы влияют на прогноз (шанс выздоровления) и варианты лечения.
Прогноз (шанс на выздоровление) и варианты лечения зависят от следующего:
- Часть тела, на которой впервые образовалась опухоль.
- Размер и степень опухоли.
- Вид саркомы мягких тканей.
- Насколько глубоко опухоль находится под кожей.
- Распространилась ли опухоль на другие части тела.
- Количество опухоли, оставшейся после операции по ее удалению.
- Применялась ли лучевая терапия для лечения опухоли.
- Возраст и пол пациента.
- Был ли рак только что диагностирован или рецидивировал (вернулся).
Стадии детской саркомы мягких тканей
- После того, как в детстве была диагностирована саркома мягких тканей, проводятся тесты, чтобы выяснить, распространились ли раковые клетки на другие части тела.
- Рак распространяется по телу тремя способами.
- Рак может распространяться от того места, где он появился, на другие части тела.
После того, как в детстве была диагностирована саркома мягких тканей, проводятся тесты, чтобы выяснить, распространились ли раковые клетки на другие части тела.
Процесс, используемый для определения того, распространился ли рак в мягких тканях или на другие части тела, называется стадированием. Стандартной системы стадирования саркомы мягких тканей у детей не существует.
Чтобы спланировать лечение, важно знать тип саркомы мягких тканей, можно ли удалить опухоль хирургическим путем и распространился ли рак на другие части тела.
Чтобы узнать, распространился ли рак, можно использовать следующие процедуры:
- Биопсия сторожевого лимфатического узла: Биопсия сторожевого лимфатического узла выполняется, чтобы проверить, распространился ли рак на лимфатические узлы. Сторожевой лимфатический узел — это первый лимфатический узел, который принимает лимфатический дренаж из опухоли. Это первый лимфатический узел, на который рак может распространиться из опухоли. Рядом с опухолью вводят небольшое количество радиоактивного вещества и / или синего красителя. Радиоактивное вещество или краситель течет по лимфатическим путям к лимфатическим узлам.Первый лимфатический узел, который получит вещество или краситель, удаляется. Патолог рассматривает ткань под микроскопом в поисках раковых клеток. Если раковые клетки не обнаружены, возможно, нет необходимости удалять дополнительные лимфатические узлы. Эта процедура используется при эпителиоидной и светлоклеточной саркоме.
- ПЭТ-сканирование: ПЭТ-сканирование — это процедура для обнаружения злокачественных опухолевых клеток в организме. В вену вводят небольшое количество радиоактивной глюкозы (сахара). Сканер ПЭТ вращается вокруг тела и делает снимок того, где глюкоза используется в организме.Клетки злокачественных опухолей отображаются ярче, потому что они более активны и потребляют больше глюкозы, чем нормальные клетки. Эта процедура также называется сканированием позитронно-эмиссионной томографии (ПЭТ).
- ПЭТ-КТ-сканирование: Процедура, объединяющая изображения ПЭТ-сканирования и компьютерной томографии (КТ). Сканирование ПЭТ и КТ выполняется одновременно на одной машине. Изображения с обоих сканирований объединены, чтобы получить более детальную картину, чем любой тест мог бы сделать сам по себе.
Рак распространяется по организму тремя способами.
Рак может распространяться через ткани, лимфатическую систему и кровь:
- Ткань. Рак распространяется от того места, где он возник, в близлежащие районы.
- Лимфатическая система. Рак распространяется оттуда, где он возник, попадая в лимфатическую систему. Рак распространяется по лимфатическим сосудам в другие части тела.
- Кровь. Рак распространяется от того места, где он возник, попадая в кровь.Рак распространяется по кровеносным сосудам в другие части тела.
Рак может распространяться от того места, где он появился, на другие части тела.
Когда рак распространяется на другую часть тела, это называется метастазированием. Раковые клетки отрываются от того места, где они возникли (первичная опухоль), и перемещаются по лимфатической системе или крови.
- Лимфатическая система. Рак попадает в лимфатическую систему, проходит по лимфатическим сосудам и образует опухоль (метастатическую опухоль) в другой части тела.
- Кровь. Рак попадает в кровь, проходит по кровеносным сосудам и образует опухоль (метастатическую опухоль) в другой части тела.
Метастатическая опухоль — это тот же тип рака, что и первичная опухоль. Например, если саркома мягких тканей распространяется на легкие, раковые клетки в легких являются клетками саркомы мягких тканей. Заболевание — это метастатическая саркома мягких тканей, а не рак легкого.
Рецидивирующая и прогрессирующая саркома мягких тканей у детей
Рецидивирующая саркома мягких тканей у детей — это рак, который рецидивировал (вернулся) после лечения.Рак может вернуться в то же место или в другие части тела.
Прогрессирующая саркома мягких тканей у детей — это рак, не поддающийся лечению.
Обзор вариантов лечения
- Существуют различные методы лечения пациентов с саркомой мягких тканей у детей.
- Детям с саркомой мягких тканей в детстве следует планировать лечение группой медицинских работников, которые являются экспертами в лечении рака у детей.
- Лечение саркомы мягких тканей у детей может вызвать побочные эффекты.
- Используются восемь видов стандартного лечения:
- Хирургия
- Лучевая терапия
- Химиотерапия
- Наблюдение
- Гормональная терапия
- Нестероидные противовоспалительные средства
- Таргетная терапия
- Иммунотерапия
- Новые виды лечения проходят клинические испытания.
- Генная терапия Пациенты могут захотеть принять участие в клинических испытаниях.
- Пациенты могут участвовать в клинических испытаниях до, во время или после начала лечения рака
- Могут потребоваться дополнительные тесты.
Существуют различные методы лечения пациентов с саркомой мягких тканей у детей.
Пациентам с саркомой мягких тканей в детстве доступны различные виды лечения. Некоторые методы лечения являются стандартными (используемыми в настоящее время), а некоторые проходят клинические испытания. Клиническое испытание лечения — это научное исследование, призванное помочь улучшить существующие методы лечения или получить информацию о новых методах лечения пациентов с онкологическими заболеваниями.Когда клинические испытания показывают, что новое лечение лучше, чем стандартное, новое лечение может стать стандартным лечением.
Поскольку рак у детей встречается редко, следует рассмотреть возможность участия в клинических испытаниях. Некоторые клинические испытания открыты только для пациентов, которые еще не начали лечение.
Детям с саркомой мягких тканей в детстве следует планировать лечение группой медицинских работников, которые являются экспертами в лечении рака у детей.
Лечение будет проводить детский онколог, врач, специализирующийся на лечении онкологических детей.Детский онколог работает с другими поставщиками медицинских услуг, которые являются экспертами в лечении детей с саркомой мягких тканей и специализируются в определенных областях медицины. Это может быть детский хирург, имеющий специальную подготовку по удалению сарком мягких тканей. Также могут быть включены следующие специалисты:
- Педиатр.
- Врач-радиолог.
- Детский гематолог.
- Детская медсестра-специалист.
- Специалист по реабилитации.
- Психолог.
- Социальный работник.
- Детский специалист.
Лечение саркомы мягких тканей у детей может вызвать побочные эффекты.
Побочные эффекты от лечения рака, которые начинаются после лечения и продолжаются в течение месяцев или лет, называются поздними эффектами. Поздние эффекты лечения рака могут включать:
- Физические проблемы.
- Изменения настроения, чувств, мышления, обучения или памяти.
- Второй рак (новые виды рака).
Некоторые поздние эффекты можно лечить или контролировать. Важно поговорить с лечащими врачами вашего ребенка о том, какое влияние лечение рака может оказать на вашего ребенка.
Используются восемь типов стандартного лечения:
Хирургия
По возможности проводится операция по полному удалению саркомы мягких тканей. Если опухоль очень большая, сначала может быть назначена лучевая терапия или химиотерапия, чтобы уменьшить опухоль и уменьшить количество ткани, которую необходимо удалить во время операции.Это называется неоадъювантной терапией.
Могут использоваться следующие виды операций:
- Широкое местное иссечение: удаление опухоли вместе с нормальной тканью вокруг нее.
- Ампутация: Операция по удалению всей или части конечности или придатка, пораженных раком, например руки или кисти.
- Лимфаденэктомия: удаление лимфатических узлов при раке.
- Хирургия Мооса: хирургическая процедура, используемая для лечения рака кожи. Отдельные слои раковой ткани удаляются и проверяются под микроскопом по одному, пока не будет удалена вся раковая ткань.Этот вид операции используется для лечения протуберанской дерматофибросаркомы. Ее также называют микрографической хирургией Мооса.
- Гепатэктомия: операция по удалению всей или части печени.
Вторая операция может потребоваться для:
- Удалите все оставшиеся раковые клетки.
- Проверьте область вокруг того места, где была удалена опухоль, на наличие раковых клеток, а затем при необходимости удалите больше ткани.
При раке печени может быть сделана гепатэктомия и трансплантация печени (печень удаляется и заменяется здоровой от донора).
Даже если врач удалит все раковые опухоли, которые можно увидеть во время операции, некоторым пациентам может быть назначена лучевая терапия или химиотерапия после операции, чтобы убить любые оставшиеся раковые клетки. Лечение, проводимое после операции для снижения риска рецидива рака, называется адъювантной терапией.
Лучевая терапия
Лучевая терапия — это лечение рака, при котором используются высокоэнергетические рентгеновские лучи или другие виды излучения для уничтожения раковых клеток или предотвращения их роста.Есть два вида лучевой терапии:
- Внешняя лучевая терапия использует устройство вне тела, чтобы направить излучение на рак. Определенные способы проведения лучевой терапии могут помочь предотвратить повреждение близлежащих здоровых тканей радиацией. Этот тип лучевой терапии может включать следующее:
- Стереотаксическая лучевая терапия тела: Стереотаксическая лучевая терапия тела — это вид внешней лучевой терапии. Специальное оборудование используется для размещения пациента в одном и том же положении при каждом сеансе лучевой терапии.Один раз в день в течение нескольких дней радиационная установка направляет большую, чем обычно, дозу радиации непосредственно на опухоль. Если пациент находится в одном и том же положении при каждом сеансе лечения, близлежащие здоровые ткани меньше повреждаются. Эта процедура также называется стереотаксической дистанционной лучевой терапией и стереотаксической лучевой терапией.
- Внутренняя лучевая терапия использует радиоактивное вещество, запечатанное в иглах, семенах, проводах или катетерах, которые вводятся непосредственно в опухоль или рядом с ней.
Способ проведения лучевой терапии зависит от типа и стадии рака, подлежащего лечению, а также от того, была ли опухоль полностью удалена хирургическим путем. Наружная и внутренняя лучевая терапия используется для лечения саркомы мягких тканей у детей.
Химиотерапия
Химиотерапия — это лечение рака, при котором используются лекарства, чтобы остановить рост раковых клеток, либо убивая клетки, либо останавливая их деление. Когда химиотерапия принимается внутрь или вводится в вену или мышцу, лекарства попадают в кровоток и могут достигать раковых клеток по всему телу (системная химиотерапия).Когда химиотерапия вводится непосредственно в спинномозговую жидкость, орган или полость тела, такую как брюшная полость, лекарства в основном воздействуют на раковые клетки в этих областях (региональная химиотерапия). Комбинированная химиотерапия — это использование более одного противоопухолевого препарата. Способ проведения химиотерапии зависит от типа рака, который лечится.
Большинство типов сарком мягких тканей не поддаются лечению химиотерапией.
Наблюдение
Наблюдение — это тщательный мониторинг состояния пациента без какого-либо лечения до появления или изменения признаков или симптомов.Наблюдение может производиться когда:
- Полное удаление опухоли невозможно.
- Другие методы лечения недоступны.
- Опухоль вряд ли повредит жизненно важные органы.
Гормональная терапия
Гормональная терапия — это лечение рака, которое удаляет гормоны или блокирует их действие и останавливает рост раковых клеток. Гормоны — это вещества, вырабатываемые железами в организме и циркулирующие в кровотоке. Некоторые гормоны могут вызывать рост некоторых видов рака.Если тесты показывают, что у раковых клеток есть места, где могут прикрепляться гормоны (рецепторы), используются лекарства, хирургическое вмешательство или лучевая терапия, чтобы уменьшить выработку гормонов или заблокировать их работу. Антиэстрогены (препараты, блокирующие эстроген), такие как тамоксифен, могут использоваться для лечения фиброматоза десмоидного типа.
Нестероидные противовоспалительные средства
Нестероидные противовоспалительные препараты (НПВП) — это препараты (например, аспирин, ибупрофен и напроксен), которые обычно используются для уменьшения температуры, отека, боли и покраснения.При лечении фиброматоза десмоидного типа можно использовать НПВП под названием сулиндак, чтобы помочь блокировать рост раковых клеток.
Таргетная терапия
Таргетная терапия — это вид лечения, при котором для поражения раковых клеток используются лекарства или другие вещества. Таргетная терапия обычно наносит меньше вреда нормальным клеткам, чем химиотерапия или лучевая терапия.
Ингибиторы киназ — это тип таргетной терапии, которая блокирует фермент, называемый киназой (тип белка). В организме есть разные типы киназ, которые имеют разное действие.
- Ингибиторы ALK могут остановить рост и распространение рака:
- Кризотиниб можно использовать для лечения воспалительной миофибробластической опухоли.
- Ингибиторы тирозинкиназы (TKI) блокируют сигналы, необходимые для роста опухоли:
- Иматиниб используется для лечения протуберанской дерматофибросаркомы.
- Пазопаниб может использоваться для лечения некоторых типов рецидивирующей и прогрессирующей саркомы мягких тканей. Он изучается для многих типов недавно диагностированной саркомы мягких тканей и некоторых других типов рецидивирующей саркомы мягких тканей.
- Сорафениб можно использовать для лечения фиброматоза десмоидного типа.
Изучаются новые типы ингибиторов тирозинкиназы, такие как:
- LOXO-101 и энтректиниб при детской фибросаркоме.
- Траметиниб при эпителиоидной гемангиоэндотелиоме.
Другие виды таргетной терапии изучаются в клинических испытаниях, в том числе следующие:
- Ингибиторы mTOR — это тип таргетной терапии, которая останавливает белок, который помогает клеткам делиться и выживать.Ингибиторы mTOR изучаются для лечения периваскулярных эпителиоидно-клеточных опухолей (PEComas) и эпителиоидной гемангиоэндотелиомы. Сиролимус — это один из видов терапии ингибиторами mTOR.
- Ингибиторы ангиогенеза — это тип таргетной терапии, которая предотвращает рост новых кровеносных сосудов, необходимых для роста опухолей. Ингибиторы ангиогенеза, такие как цедираниб, сунитиниб и талидомид, изучаются для лечения саркомы альвеолярной мягкой части и эпителиоидной гемангиоэндотелиомы. Бевацизумаб изучается при опухолях кровеносных сосудов.
- Ингибиторы гистон-метилтрансферазы (HMT) — это лекарственные препараты для таргетной терапии, которые действуют внутри раковых клеток и блокируют сигналы, необходимые для роста опухоли. Ингибиторы ГМТ изучаются для лечения эпителиоидной саркомы, злокачественной опухоли оболочки периферических нервов, внепочечной (экстракраниальной) рабдоидной опухоли, внескелетной миксоидной хондросаркомы и синовиальной саркомы.
- Ингибиторы белков теплового шока блокируют определенные белки, которые защищают опухолевые клетки и помогают им расти. Ганетеспиб — это ингибитор белка теплового шока, который изучается в сочетании с ингибитором mTOR сиролимусом при злокачественных опухолях оболочки периферических нервов, которые не могут быть удалены хирургическим путем.
- Конъюгаты антитело-лекарственное средство состоят из моноклонального антитела, прикрепленного к лекарственному средству. Моноклональные антитела связываются со специфическими белками или рецепторами, обнаруженными на определенных клетках, включая раковые клетки. Лекарство проникает в эти клетки и убивает их, не нанося вреда другим клеткам. Лорвотузумаб-мертанзин представляет собой конъюгат антитело-лекарственное средство, изучаемый для лечения рабдомиосаркомы, злокачественной опухоли оболочки периферических нервов и синовиальной саркомы.
Иммунотерапия
Иммунотерапия — это лечение, которое использует иммунную систему пациента для борьбы с болезнью.Вещества, производимые организмом или производимые в лаборатории, используются для усиления, направления или восстановления естественной защиты организма от болезней.
Интерферон — это вид иммунотерапии, применяемый для лечения эпителиоидной гемангиоэндотелиомы. Он препятствует делению опухолевых клеток и может замедлить рост опухоли.
Новые виды лечения проходят клинические испытания.
В этом сводном разделе описаны методы лечения, которые изучаются в ходе клинических испытаний. Он может не упоминать каждое новое изучаемое лечение.
Генная терапия
Генная терапия изучается для лечения синовиальной саркомы у детей, которая рецидивировала, распространилась или не может быть удалена хирургическим путем. Некоторые из Т-клеток пациента (тип лейкоцитов) удаляются, а гены в клетках изменяются в лаборатории (с помощью генной инженерии), чтобы они атаковали определенные раковые клетки. Затем они возвращаются пациенту в виде инфузии.
Пациенты могут захотеть принять участие в клиническом исследовании.
Для некоторых пациентов участие в клинических испытаниях может быть лучшим выбором лечения.Клинические испытания являются частью процесса исследования рака. Клинические испытания проводятся, чтобы выяснить, являются ли новые методы лечения рака безопасными и эффективными или лучше, чем стандартное лечение.
Многие из сегодняшних стандартных методов лечения рака основаны на ранее проведенных клинических испытаниях. Пациенты, принимающие участие в клиническом исследовании, могут получать стандартное лечение или быть одними из первых, кто получит новое лечение.
Пациенты, принимающие участие в клинических испытаниях, также помогают улучшить методы лечения рака в будущем.Даже когда клинические испытания не приводят к созданию новых эффективных методов лечения, они часто дают ответы на важные вопросы и помогают продвигать исследования вперед.
Пациенты могут участвовать в клинических испытаниях до, во время или после начала лечения рака.
Некоторые клинические испытания включают только пациентов, которые еще не получали лечения. В других испытаниях проверяются методы лечения пациентов, у которых рак не вылечился. Существуют также клинические испытания, в которых проверяются новые способы предотвращения рецидива (возвращения) рака или уменьшения побочных эффектов лечения рака.
Клинические испытания проходят во многих частях страны.
Могут потребоваться дополнительные тесты.
Некоторые тесты, которые были сделаны для диагностики рака или определения стадии рака, могут быть повторены. Некоторые тесты будут повторяться, чтобы увидеть, насколько эффективно лечение. Решения о продолжении, изменении или прекращении лечения могут быть основаны на результатах этих тестов.
Некоторые тесты будут продолжаться время от времени после окончания лечения.Результаты этих тестов могут показать, изменилось ли состояние вашего ребенка или рак рецидивировал (вернулся). Эти тесты иногда называют контрольными или контрольными обследованиями.
Варианты лечения детской саркомы мягких тканей
Недавно диагностированная саркома мягких тканей у детей
Опухоли жировой ткани
Липосаркома
Лечение липосаркомы может включать следующее:
- Операция по полному удалению опухоли.Если рак полностью не удален, может быть сделана вторая операция.
- Химиотерапия для уменьшения опухоли с последующей операцией.
- Лучевая терапия до или после операции.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Опухоли костей и хрящей
Внескелетная мезенхимальная хондросаркома
Лечение экстраскелетной мезенхимальной хондросаркомы может включать следующее:
- Операция по полному удалению опухоли.Лучевая терапия может проводиться до и / или после операции.
- Химиотерапия с последующей операцией. После операции назначают химиотерапию с лучевой терапией или без нее.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Внескелетная остеосаркома
Лечение внескелетной остеосаркомы может включать следующее:
- Операция по полному удалению опухоли с последующей химиотерапией.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Фиброзные (соединительные) опухоли тканей
Фиброматоз десмоидного типа
Лечение фиброматоза десмоидного типа может включать следующее:
- Операция по полному удалению опухоли.
Лечение перед операцией может включать следующее:
- Наблюдение.
- Химиотерапия.
- Лучевая терапия.
- Антиэстрогенная лекарственная терапия.
- Нестероидные противовоспалительные препараты (НПВП).
Если опухоль полностью не удалена хирургическим путем, лечение может включать следующее:
- Наблюдение, если другие варианты лечения невозможны.
- Лучевая терапия
- Лучевая терапия или химиотерапия опухолей, которые нельзя удалить хирургическим путем.
- Клиническое исследование таргетной терапии.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Лечение рецидивирующего фиброматоза десмоидного типа может включать следующее:
- Наблюдение и, возможно, операция в более позднее время.
- Химиотерапия.
Протуберанская дерматофибросаркома
Лечение протуберанской дерматофибросаркомы может включать следующее:
- Операция по полному удалению опухоли, если это возможно. Это может включать операцию Мооса.
- Лучевая терапия до или после операции.
- Лучевая терапия и таргетная терапия (иматиниб), если опухоль не может быть удалена или она вернулась.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Фибросаркома
Детская фибросаркома
Лечение детской фибросаркомы может включать следующее:
- Операция по удалению опухоли, если возможно, с последующим наблюдением.
- Операция с последующей химиотерапией.
- Химиотерапия для уменьшения опухоли с последующей операцией.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
- Клиническое исследование таргетной терапии (ингибитор тирозинкиназы).
Фибросаркома взрослого типа
Лечение фибросаркомы взрослого типа может включать следующее:
- Операция по полному удалению опухоли, если это возможно.
Воспалительная миофибробластическая опухоль
Лечение воспалительной миофибробластической опухоли может включать следующее:
- Операция по полному удалению опухоли, если это возможно.
- Химиотерапия.
- Стероидная терапия.
- Нестероидные противовоспалительные препараты (НПВП).
- Таргетная терапия (ингибиторы АЛК).
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Фибромиксоидная саркома низкой степени злокачественности
Лечение фибромиксоидной саркомы низкой степени злокачественности может включать следующее:
- Операция по полному удалению опухоли.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Миксофибросаркома
Лечение миксофибросаркомы может включать следующее:
- Операция по полному удалению опухоли.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Склерозирующая эпителиоидная фибросаркома
Лечение склерозирующей эпителиоидной фибросаркомы может включать следующее:
- Операция по полному удалению опухоли.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Опухоли скелетных мышц
Опухоли гладких мышц
Лейомиосаркома
Лечение лейомиосаркомы может включать следующее:
- Химиотерапия.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Так называемые фиброгистиоцитарные опухоли
Плексиформная фиброгистиоцитарная опухоль
Лечение плексиформной фиброгистиоцитарной опухоли может включать следующее:
- Операция по полному удалению опухоли.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Опухоли периферической нервной системы
Эктомезенхимома
Лечение эктомезенхимомы может включать следующее:
- Хирургия и химиотерапия.
- Лучевая терапия.
Злокачественная опухоль оболочки периферических нервов
Лечение злокачественной опухоли оболочки периферических нервов может включать следующее:
- Операция по полному удалению опухоли, если это возможно.
- Лучевая терапия до или после операции.
- Химиотерапия для опухолей, которые нельзя удалить хирургическим путем.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
- Клинические испытания таргетной терапии опухолей, которые нельзя удалить хирургическим путем.
- Клиническое исследование таргетной терапии (ингибитор гистон-метилтрансферазы).
- Клиническое испытание конъюгата антитело-лекарственное средство.
Неясно, улучшает ли лучевая терапия или химиотерапия после операции ответ опухоли на лечение.
Злокачественная тритоновая опухоль
Злокачественные опухоли тритона можно лечить так же, как рабдомиосаркомы, и включать хирургическое вмешательство, химиотерапию или лучевую терапию. Режим таргетной терапии, лучевой терапии и хирургического вмешательства с химиотерапией или без нее изучается.
Перицитарные (периваскулярные) опухоли
Детская гемангиоперицитома
Лечение детской гемангиоперицитомы может включать следующее:
Детский миофиброматоз
Лечение инфантильного миофиброматоза может включать следующее:
- Комбинированная химиотерапия.
Опухоли неизвестного происхождения (место первого образования опухоли неизвестно)
Саркома альвеолярной мягкой части
Лечение саркомы альвеолярной мягкой части может включать следующее:
- Операция по полному удалению опухоли, если это возможно.
- Лучевая терапия до или после операции, если опухоль не может быть полностью удалена хирургическим путем.
- Таргетная терапия (ингибитор ангиогенеза).
- Клиническое исследование таргетной терапии (ингибитор ангиогенеза) для детей.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Светлоклеточная саркома мягких тканей
Лечение светлоклеточной саркомы мягких тканей может включать следующее:
- Операция по удалению опухоли, если это возможно.
- Лучевая терапия до или после операции.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Десмопластический мелкоклеточный опухоль
Стандартного лечения десмопластической мелкоклеточной опухоли не существует. Лечение может включать следующее:
- Операция по полному удалению опухоли, если это возможно.
- Химиотерапия с последующей операцией.
- Лучевая терапия.
Эпителиоидная саркома
Лечение эпителиоидной саркомы может включать следующее:
- Операция по удалению опухоли, если это возможно.
- Химиотерапия до или после операции.
- Лучевая терапия до или после операции.
- Клиническое исследование таргетной терапии (ингибитор гистон-метилтрансферазы).
Экстраренальная (экстракраниальная) рабдоидная опухоль
Лечение внепочечной (экстракраниальной) рабдоидной опухоли может включать следующее:
- Комбинация операции по удалению опухоли, если это возможно, химиотерапии и лучевой терапии.
- Клиническое исследование таргетной терапии (ингибитор гистон-метилтрансферазы).
Внескелетная миксоидная хондросаркома
Лечение экстраскелетной миксоидной хондросаркомы может включать следующее:
- Операция по удалению опухоли, если это возможно.
- Лучевая терапия.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
- Клиническое исследование таргетной терапии (ингибитор гистон-метилтрансферазы).
Периваскулярные эпителиоидно-клеточные опухоли (PEComas)
Лечение периваскулярных эпителиоидно-клеточных опухолей может включать следующее:
- Операция по удалению опухоли.
- Наблюдение с последующей операцией.
- Таргетная терапия (ингибитор mTOR) для опухолей, которые имеют определенные изменения генов и не могут быть удалены хирургическим путем.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Синовиальная саркома
Лечение синовиальной саркомы может включать следующие
- Химиотерапия.
- Хирургия. Лучевая терапия и / или химиотерапия могут проводиться до или после операции.
- Клиническое испытание генной терапии.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
- Клиническое исследование таргетной терапии (ингибитор гистон-метилтрансферазы).
- Клиническое испытание конъюгата антитело-лекарственное средство.
Недифференцированная / неклассифицированная саркома
Эти опухоли включают недифференцированную плеоморфную саркому / злокачественную фиброзную гистиоцитому (высокой степени злокачественности).Стандартного лечения этих опухолей не существует. Лечение может включать следующее:
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Опухоли кровеносных сосудов
Ангиосаркома мягких тканей
Лечение ангиосаркомы может включать следующее:
- Операция по полному удалению опухоли.
- Комбинация хирургического вмешательства, химиотерапии и лучевой терапии при распространенных ангиосаркомах.
- Таргетная терапия (бевацизумаб) и химиотерапия ангиосарком, которые начинались как инфантильные гемангиомы.
- Клиническое исследование таргетной терапии, лучевой терапии и хирургии с химиотерапией или без нее.
Эпителиоидная гемангиоэндотелиома
Лечение эпителиоидной гемангиоэндотелиомы может включать следующее:
- Операция по удалению опухоли, если это возможно.
- Иммунотерапия (интерферон) и таргетная терапия (талидомид, сорафениб, пазопаниб, сиролимус) опухолей, которые могут распространяться.
- Химиотерапия.
- Тотальная гепатэктомия и трансплантация печени, когда опухоль находится в печени.
- Клиническое исследование таргетной терапии (траметиниб).
Метастатическая саркома мягких тканей у детей
Лечение детской саркомы мягких тканей, которая распространилась на другие части тела при постановке диагноза, может включать следующее:
- Химиотерапия и лучевая терапия. Для удаления опухоли, распространившейся на легкое, может быть проведена операция.
- Стереотаксическая лучевая терапия для лечения опухолей, распространившихся на легкие.
Рецидивирующая и прогрессирующая саркома мягких тканей детского возраста
Лечение рецидивирующей или прогрессирующей саркомы мягких тканей у детей может включать следующее:
- Операция по удалению рака, который вернулся туда, где он впервые образовался, или распространился на легкое.
- Операция с последующей внешней или внутренней лучевой терапией, если лучевая терапия еще не проводилась.
- Операция по удалению раковой руки или ноги, если лучевая терапия уже была проведена.
- Химиотерапия.
- Таргетная терапия (пазопаниб).
- Клиническое испытание новой схемы химиотерапии с таргетной терапией или без нее (пазопаниб).
- Клиническое испытание, которое проверяет образец опухоли пациента на наличие определенных генных изменений. Тип таргетной терапии, которая будет назначена пациенту, зависит от типа изменения гена.
Источник: Национальные институты здравоохранения; Национальный институт рака
В чем разница между кистами и липомами?
Автор: Г-н Аластер Маккензи РоссОпубликовано: 01.03.2018 | Обновлено: 09.05.2019
Отредактировал: Джей СтанилендОбнаружение шишки на теле может вызывать тревогу, особенно если вы не знаете, откуда она взялась.Наш главный консультант , пластический хирург , г-н Аластер МакКензи Росс, , поможет вам узнать, как определить различные виды, причины и варианты лечения или удаления различных типов опухолей , , в том числе кисты , липомы, липомы и абсцессы.
Кисты
Кисты, прикрепленные к коже, представляют собой полутвердые или комочки, заполненные жидкостью , которые довольно распространены и обычно безвредны.Их можно найти где угодно на теле, и их размер может варьироваться от маленького, как горошина, до большого, как грейпфрут, хотя обычно они растут медленно.
Кисты обычно выглядят довольно твердыми и обычно имеют темное отверстие в верхней части, похожее на пятно. Они могут стать нежными и красными. Можно сжать их, чтобы освободить содержимое, но не рекомендуется делать это самостоятельно, и следует проконсультироваться с врачом.
Существуют разные типы кист кожи, в зависимости от того, где они появляются на теле.Кисты образуются из-за того, что клетки, которые обычно отслаиваются на поверхности кожи, проникают глубже в слои кожи, где они размножаются. Кератин выделяется в центр, образуя мешок.
Киста может образоваться у любого человека, но чаще они возникают в период полового созревания , , если у вас прыщей, или если вы повредили кожу .
Могут ли кисты быть опасными? Узнать больше!
Лечение кисты
Многие кисты меньшего размера можно оставить в покое, и они со временем исчезнут.Прикладывание к коже теплой ткани может помочь процессу заживления. Не рекомендуется пытаться сдавливать кисты, так как это может вызвать инфекцию, и если мешок не будет удален полностью, он может глубже проникнуть в кожу и сформироваться снова.
Кисту, возможно, потребуется удалить хирургическим путем, сделав небольшой разрез и выдавив содержимое. При больших кистах или кистах в видимых областях вы можете записаться на прием к хирургу-специалисту, который сможет удалить кисты с минимальным рубцеванием.
Липомы
Липомы — это еще один вид шишек, которые могут образовываться под кожей. Они образуют o скопление из комка жира , который растет под кожей. Эти шишки безвредны и обычно не требуют лечения, хотя вы можете удалить их, если они выглядят некрасиво.
Липомы могут быть похожи по размеру на кисты, от размера горошины до более крупных (до нескольких сантиметров в диаметре), и они медленно растут.Обычно они выглядят такими же мягкими, без отверстий, как кисты.
Они могут появляться где угодно на теле, но чаще встречаются на плечах, груди, руках, спине, нижней части и бедер .
Лечение липом
Как и кисты, липомы могут нуждаться в хирургическом удалении. Опять же, хирург-специалист сможет обсудить с вами, как это сделать.
Другие типы кожных опухолей
На коже могут образовываться шишки разных видов.Они могут быть вызваны инфекцией , например абсцессом, или опухолью из-за njury . Обычно они будут нежными на ощупь и кажутся красными или розовыми. Если это произошло из-за неизвестной травмы, у вас также могут быть синяки.
Другими типами опухолей вокруг лица и шеи могут быть камни слюнной железы, опухоль щитовидной или паращитовидной железы, а также заболевания околоушной железы.
При обнаружении на коже шишки всегда следует обращаться к специалисту .Большинство из них можно вылечить или удалить хирургическим путем. Всегда важно проверять их, чтобы исключить возможность рака.

 В некоторых случаях она сама рассасывается, но чаще всего на этом месте скоро созреет новый гнойник.
В некоторых случаях она сама рассасывается, но чаще всего на этом месте скоро созреет новый гнойник. Есть несколько его видов: механический, химический и аппаратный. Такая процедура показана не всем и имеет много противопоказаний.
Есть несколько его видов: механический, химический и аппаратный. Такая процедура показана не всем и имеет много противопоказаний.
